Похожие презентации:
Кровотечі під час другого періоду вагітності в пологах
1.
Кровотечі під час другогоперіоду вагітності
в пологах
2.
Акушерські кровотечі можна класифікувати такимчином.
1. Кровотечі в першій половині вагітності (мимовільний аборт, позаматкова
вагітність, пухирцевий занесок, поліпи, ерозії, рак шийки матки).
2. Кровотечі під час другої половини вагітності (передлежання плаценти,
передчасне відшарування нормально розміщеної плаценти, поліпи, ерозії).
3. Кровотечі в пологах (передлежання плаценти, передчасне відшарування
нормально розміщеної плаценти, акушерський травматизм, порушення
скоротливої функції матки в III періоді пологів, інтимне прикріплення та
істинне прирощення плаценти, а також порушення системи зсідання крові).
4. Кровотечі в ранньому післяпологовому періоді (затримка залишків плаценти
в порожнині матки, гіпотонія матки, травми пологових шляхів, порушення
системи зсідання крові).
5. Кровотечі в пізньому післяпологовому періоді (плацентарний поліп,
хоріонепітеліома).
Найчастішою причиною кровотечі в другій половині вагітності є передлежания
плаценти (0,2—0,9%).
3.
Кровотечі у другій половинівагітності
Передлежання плаценти.
Передчасне відшарування нормальної розташованої плаценти.
Розрив матки.
4.
Передлежання плаценти:Ускладнення вагітності, при якому плацента
розташовується у нижньому сегменті матки
нижче передлеглої частини плода, частково
або повністю перекриває внутрішнє маткове
вічко. При фізіологічній вагітності нижній
край плаценти не досягає 7 см до
внутрішнього вічка. Частота цього
ускладнення – 0,5-0,8% від загальної
кількості пологів.
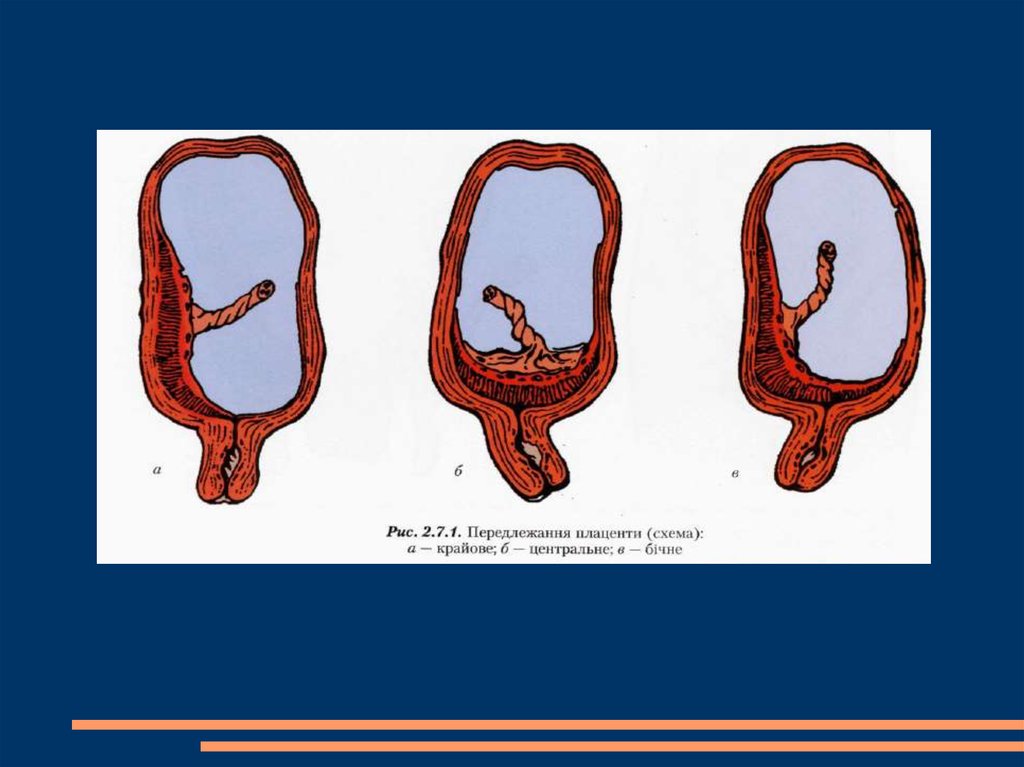
5.
КлассификацияПовне передлежання
Неповне передлежання
бокове передлежання
крайове передлежання
Низьке прикріплення плаценти
внутрішнє вічко.
плацента повністю перекриває
перекриває внутрішнє вічко.
2/3 його площі;
підходить край плаценти.
плацента часткове
внутрішнє вічко перекрите на
до внутрішнього вічка
розташування
плаценти у нижньому сегменті нижче 7 см від
внутрішнього вічка без його перекриття.
Шийково-перешийкова локалізація (при шийковій
вагітності)
6.
7.
ПричиниАтрофічні та дистрофічні процеси в
ендометрії (ендометрит, запальні процеси, дія
хімічних препаратів);
Травматичні пошкодження ендометрію;
Пухлини матки;
Гіпоплазія матки;
Істміко-цервікальна недостатність;
Рубці на матці;
Ендокринопатії.
8.
Клінічні симптоми1. Кровотеча (не супроводжується болем,
підвищенням тонусу матки)
2. Дистрес плоду.
Доведено що при передлежанні плаценти
аномалії розвитку плода зустрічаються в 3 рази
частіше.
Розвивається анемія на фоні якої може виникати
враження центральної нервової системи.
Розвивається гіпотрофія плода, асфіксія,
внутрішньочерепні травми.
Діти, що народилися часто хворіють ГРВІ, рахітом.
9.
ДіагностикаАнамнез.
Клінічні симптоми.
Дані зовнішнього акушерського обстеження (косе,
поперечне положення плоду, тазове передлежання. Високе
розташування передлягаючої частини. Над лоном
пальпується м’яка тканина).
Тонус матки не підвищений.
Внутрішнє акушерське обстеження (виконують в умовах
розгорнутої операційної):
тістуватість тканин склепіння, пастозність, пульсація
судин;
неможливість через склепіння пропальпувати передлеглу
частину
УЗД.
10.
Алгоритм обстеження:Уточнення анамнезу;
Оцінка об'єму крововтрати, загального стану
жінки;
Загальноклінічне обстеження;
Зовнішнє акушерське обстеження;
Обстеження шийки матки і піхвове
дослідження при розгорнутій операційної;
УЗД за показами.
11.
12.
Тактика лікаряКрововтрата (до 250 мл), відсутні симптоми
геморагічного шоку, дистресу плода, термін
вагітності до 37 тижнів:
госпіталізація;
токолітична терапія за показаннями;
прискорення дозрівання легень плода до 34 тижнів
вагітності (дексаметазон 6 мг через 12 годин протягом 2 діб);
моніторне спостереження за станом вагітної та плода;
При прогресуванні кровотечі більше 250 мг
розродження шляхом кесарева розтину.
13.
Крововтрата значна (більше 250 мл) принедоношеній вагітності незалежно від
ступеню передлежання терміновий кесарів
розтин
14.
Крововтрата (до 250 мл) при доношеній вагітності:За умови розгорнутої операційної уточнюється ступінь
передлежання.
у разі часткового передлежання плаценти, можливості досягнення
амніотичних оболонок та головному передлежанні плода, активних
скороченнях матки, виконується амнітомія. При припиненні кровотечі
пологи ведуться через природні пологові шляхи. Після народження
плода в/м введення 10 ОД окситоцину, ретельне спостереження за
скороченням матки та характером виділень із піхви. При відновленні
кровотечі кесарів розтин.
при повному або неповному передлежанні плаценти, неправильному
положенні плода (тазове, косе або поперечне) виконується кесарів
розтин;
при неповному передлежанні, мертвому плоді можлива амнітомія,
при припиненні кровотечі розродження через природні пологові
шляхи.
15.
Крововтрата (більше 250 мл) придоношеній вагітності
незалежно від ступеню передлежання
терміновий кесарів розтин
16.
Повне передлежання, діагностовано задопомогою УЗД, без кровотечі госпіталізація до
строку розродження, кесарів розтин у термін 37-38
тижнів.
У ранньому післяпологовому періоді ретельне
спостереження за станом породіллі. При
поновленні кровотечі після операції кесаревого
розтину та досягнення величини крововтрати
більше 1% маси тіла термінова релапаротомія,
екстирпація матки без додатків, за необхідності
перев'язка внутрішніх клубових артерій
спеціалістом, який володіє цією операцією.
Відновлення величини крововтрати, лікування
геморагічного шоку і ДВЗ-синдрому проводиться за
показаннями.
17.
Передчасне відшаруваннянормально розташованої плаценти
Це відшарування плаценти під час вагітності
або І-ІІ періодах пологів.
Частота цієї патології від 0,3 до 0,5 % від
загальної кількості пологів.
18.
КласифікаціяПовне відшарування (відшарування всієї
плаценти).
Часткове відшарування:
крайове;
центральне.
19.
Причинигестози;
серцево-судинні захворювання;
захворювання нирок;
ізоімунний конфлікт між матір'ю та плодом;
перерозтягнення матки (багатоводдя, багатоплідність, великий
плід);
захворювання судинної системи;
цукровий діабет;
захворювання сполучної тканини;
запальні процеси матки, плаценти;
аномалії розвитку або пухлини матки (підслизові, інтрамуральні
міоми);
пізній розрив плідних оболонок.
20.
Безпосередня причинаФізична травма;
Психічна травма;
Раптове зменшення об'єму навколоплодових
вод;
Абсолютно чи відносно коротка пуповина;
Патологія скоротливої діяльності матки.
21.
Клінічні симптомиБольовий синдром: гострий біль в проекції локалізації
плаценти, що потім поширюється на всю матку, поперек,
спину і стає дифузним. Біль найбільш виражений при
центральному відшаруванні і може бути не вираженим при
крайовому відшаруванні. При відшаруванні плаценти, що
розташована на задній стінці, біль може імітувати ниркову
коліку.
Гіпертонус матки аж до тетанії, який не знімається
спазмолітиками, токолітиками.
Кровотеча з піхви може варіювати залежно від ступеню
тяжкості та характеру (крайове або центральне відшарування) від
незначної до масивної. якщо формується ретроплацентарна
гематома, зовнішня кровотеча може бути відсутня.
Дистрес плоду
22.
Причини розвитку ДВЗ-синдромуДефібринація крові (фібриноген
відкладається у ретроплацентарній
гематомі).
Проникнення в кров'яне русло
тромбопластину з пошкодженої ділянки
міометрію, з плаценти.
Проникнення в кров навколоплідних вод.
23.
Клінічні формиДоклінічна відшарування 1/8 частини
плаценти.
Легка
відшарування 1/6 -1/8 частини
плаценти.
Кровотеча комбінована.
Біль локальний, матка у гіпертонусі.
Ознаки втрати ОЦК.
Ознаки дистресу плода.
Середньоважка відшарування 1/4 -1/5
частини плаценти.
24.
Середньоважкаплаценти.
відшарування 1/4 -1/5 частини
Внутрішня кровотеча.
Загальна болючість матки, гіпертонус.
Прогресують ознаки геморагічного шоку.
Важкий стан плода.
Важка
відшарування 1/3 частини плаценти.
Посилення кровотечі за рахунок ДВЗ-синдрому.
Наростають ознаки геморагічного шоку.
Загальна болючість матки, гіпертонус.
Загибель плоду
25.
ДіагностикаОцінка стану вагітної.
Зовнішнє акушерське обстеження.
Внутрішнє акушерське обстеження.
УЗД-дослідження.
26.
ЛікуванняНеобґрунтовано запізніле розродження призводить до
загибелі плода, розвитку матки Кувелера, масивної
крововтрати, геморагічного шоку та ДВЗ-синдрому, втрати
репродуктивної функції жінки.
У разі прогресуючого передчасного відшарування плаценти під час
вагітності, або у першому періоді пологів, при появі симптомів
геморагічного шоку, ДВЗ-синдрому, ознак дистресу плода, незалежно
від терміну вагітності термінове розродження шляхом кесарева
розтину. При наявності ознак матки Кувелера екстирпація матки без
придатків.
Відновлення величини крововтрати, лікування геморагічного шоку та
ДВЗ-синдрому.
У разі непрогресуючого відшарування плаценти можливе динамічне
спостереження при недоношеній вагітності до 34 тижнів, у закладах, де
є цілодобове чергування кваліфікованих лікарів. Проводиться
моніторне спостереження за станом вагітної та плода, КТГ, УЗД в
динаміці.
27.
Особливості кесаревого розтинуПередуюча операції амніотомія.
Обов'язкова ревізія стінок матки з метою виключення
матково-плацентарної апоплексії.
У разі діагностування матки Кувелера екстирпація матки
без придатків.
При невеликій площі апоплексії – 2-3 вогнища малого
діаметру (1-3 см, або одне - до 3 см) , та здатності матки
до скорочення, відсутності кровотечі та ознак ДВЗсиндрому, при необхідності зберегти дітородну функцію
консиліумом вирішується питання про збереження
матки . Хірурги спостерігають деякий час (10-20 хв.) при
відкритій черевній порожнині за станом матки та при
відсутності кровотечі дренують черевну порожнину для
контролю гемостазу.
У ранньому післяопераційному періоді ретельне
спостереження за станом породіллі.
28.
Тактика при відшаруванні плацентинаприкінці І або у ІІ періодах
Негайна амніотомія, якщо навколоплодовий міхур цілий;
При головному передлежанні плода накладання акушерських щипців;
При тазовому передлежанні екстракція плода за тазовий кінець;
При поперечному положенні другого з двійні плода виконується
акушерський поворот з екстракцією плода за ніжку. У деяких випадках
більш надійним буде кесарський розтин;
Ручне відділення плаценти та видалення посліду;
Скорочуючі засоби в/в 10 ОД окситоцину, при відсутності ефекту 800
мкг мізопростолу (ректально);
Ретельне динамічне спостереження у післяпологовому періоді;
Відновлення величини крововтрати, лікування геморагічного шоку та
ДВЗ-синдрому.




























 Медицина
Медицина








