Похожие презентации:
Патофизиология белой крови
1. Патофизиология белой крови
Лейкопении- Лейкоцитозы, лейкемоидные реакции
- Лейкозы
-
2. Лейкопения – снижение содержания лейкоцитов в периферической крови ниже 6 (4)*10/л.
Классификация лейкопений:физиологическая
лейкопения
(конституциональная - 2-12% практически
здоровых индивидов европеоидной расы,
более 80% негроидов).
!не снижает приспособительных
возможностей индивидов, нет проявлений
иммунодефицита.
Пат ологическая лейкопения разнообразна
по этиологии, патогенезу и встречается при
разных синдромах и болезнях.
3. Классификация лейкопений
Перераспределит ельная лейкопения —следствие
перераспределения
лейкоцитов
циркулирующего
и
пристеночного
пулов
(усиленная
экстренная маргинация лейкоцитов при
стрессе, шоке)
Ист инные лейкопении возникают при
абсолютном
уменьшении
числа
лейкоцитов в организме как результат
существенного
и
длительного
преобладания
скорости
гибели
лейкоцитов над скоростью их выхода в
кровь (при гипоплазии костного мозга,
лучевом поражении, дефиците витамина
В12)
4. Классификация лейкопений
НейтропенияЛимфопения
Моноцитопения
Эозинопения
Наследственные
Приобретенные
5. Механизмы развития лейкопений:
угнет ение лейкопоэза в кост ном мозге –нарушается размножение и дифференцировка
клеток
миелоидного
ростка
(факторы:
лекарственные
препараты
(салицилаты,
сульфаниламиды,
антибиотики),
радиация,
холод, бензол, мышьяк, дефицит витамина В12
и фолиевой кислоты, железа; наслед. дефекты).
повышенное
разрушение
лейкоцит ов
в
сосудистом русле – под влиянием антител
(переливание крови, лекарственная аллергия,
СКВ), токсинов м/о, - в селезенке, печени.
перераспределение
в
сосудист ом русле,
депонирование – шок, коллапс, невроз, тяжелая
мышечная работа.
повышенная пот еря лейкоцит ов – при острой
кровопотере, плазмопотере.
6. Наследственные нейтропении
Наследст венные нейт ропенииСиндром Кост манна - связан с аутосомнорецессивной
мутацией,
обусловливающей
нечувствительность
промиелоцитов
к
дальнейшему действию КСФ.
гипоплазия миелоидных элементов костного
мозга, нехватка миелоцитов и более зрелых
нейтрофилов;
микроцефалия, задержка психо-моторного
развития и низкорослость (могут быть как
проявлением первичного системного дефекта,
так и последствиями тяжелых гнойных
инфекций, наступающих у таких больных уже
в раннем возрасте);
болезнь относится к предлейкемическим и
повышает риск миелолейкоза.
7. Наследственные нейтропении
Врожденнаяциклическая
нейт ропения
наследуется
аутосомно-доминантно.
Проявления
нейтропении
наступают
периодически, раз в 3-5 недель. Имеется
циклическое колебание числа других
лейкоцитов,
кровяных
пластинок
и
ретикулоцитов. Патогенез связывают с
пониженной чувствительностью клетокпредшественниц к КСФ, что вызывает
необходимость «накопления» ростового
стимула.
Симптомы
типичны
для
клиники
последствий агранулоцитоза.
8. Наследственные нейтропении
Доброкачест венная эт ническая семейнаянейт ропения. Встречается у выходцев с
Ближнего и Среднего Востока (семейная
нейтропения Глассена). У негроидов эта
аутосомно-доминантная
особенность
может считаться расовой и присуща
большинству здоровых индивидов. Она не
снижает
противо-инфекционного
иммунитета.
Синдром
Швахмана-Даймонда-Оски.
Панцитопения
сочетается
с
панкреатической
недостаточностью,
синдром носит аутосомно-рецессивный
характер и является предлейкемическим.
9. Приобретенные нейтропении
Инфекционные агент ы:- вирусные (инфекционный мононуклеоз,
вирусный гепатит, ВИЧ-инфекция, краснуха,
ветряная оспа, грипп, ОРВИ).
-отдельные
бактериальные
инфекции:
коклюш, сальмонеллёз, брюшной тиф.
-риккетсиозы, некоторые
протозоонозы
(лейшманиоз).
Нейт ропения ист ощения – развивается при
тяжелом
и генерализованном течении
некоторых
бактериальных
инфекций
(стафилококковой,
туберкулёзной,
менингококковой) возникает вт орично, после
длит ельной нейт рофилии из-за истощения
запасного пула костного мозга.
10. Приобретенные нейтропении
Приобрет енные нейт ропенииАут оаллергия к нейт рофильпым ант игенам при
системной
красной
волчанке,
ревматоидном артрите, болезни ШенляйнГеноха и других.
Изоиммунный конфликт мат ери и плода по
антигенам Нф. Изоиммунная нейтропения —
заболевание, принципиально аналогичное
гемолитической болезни новорождённых, но
протекающее
при
несовпадении
по
гранулоцитарным антигенам плода и матери.
Мать даёт антитела против отцовских
антигенов
Нф
плода,
форсировавших
плацентарный барьер. Частота заболевания
среди живорождённых составляет 0,2%, в
тяжелых случаях оно способствует развитию
сепсиса новорождённых, а обычно купируется
за 2-3 недели.
11. Приобретенные нейтропении
Приобрет енные нейт ропенииТоксическое
поражение
нейт рофилов
Лекарственная нейтропения часто поражает
пациентов среднего и пожилого возраста,
постоянно принимающих те или иные
препараты (мерказолил, аминогликозидные,
макролидные антибиотики, сульфаниламиды
(бисептол),
новокаинамид,
пирозолоны
(амидопирин) и ряд других нестероидных
противовоспалительных
медикаментов,
фенотиазины
(аминазин),
препараты
наперстянки).
12. Агранулоцитоз
Агранулоцитозомназывают
глубокую
селективную или неселективную нейтропению,
чаще всего — при отсутствии эозинофилов и
базофилов.
Независимо
от
происхождения,
при
выраженной
острой
патологической
нейтропении проявляется один и тот же
симптомокомплекс, связанный со снижением
резистентности к бактериальной и грибковой
инфекции: боль в горле, вплоть до тяжёлой
ангины, лихорадка, «мукозит» — то есть
признаки воспаления слизистых оболочек рта,
носа, ротоглотки, носоглотки, иногда — глаз,
половых органов. При более длительной
нейтропении возможны проявления пиодермии
и поверхностных микозов.
13. Механизмы агранулоцитоза
Иммунный–
лекарственная
аллергическая
реакция
2
типа
(цитолиза):
сульфаниламиды,
антибиотики,
анальгин,
препараты
золота,
висмута;
аутоиммунное
повреждение нейтрофилов при СКВ, РА.
Миелотоксический
–
угнетение
пролиферации гранулоцитов в к/м –
миелотоксическое
действие
цитостатиков, ионизирующей радиации
14. Другие виды лейкопений
Эозинопения–
при
стрессе,
повышении ГК (б.Иценко-Кушинга)
Лимфопения
– снижение синтеза
лимфоцитов при гипоплазии тимуса,
обучении, дефиците белка в организме
(голодание),
применении
иммунодепрессантов, ГК-препаратов,
наследственных
иммунодефицитах,
СПИД, стрессе, гиперкортицизме.
15. Лейкоцитоз
увеличениеобщего
количества
лейкоцитов в
периферической
крови выше 9*10
клеток/литр
16. Физиологический лейкоцитоз
Миогенный (после физической нагрузки)Психогенный, эмоциональный
Акклиматизационный
Пищеварительный (через 2-3 часа после еды)
Имеют перераспределит ельный
характ ер, являют ся нейт рофильными и
прот екают без резких сдвигов лейкоцит арной
формулы.
У здоровых новорожденных, у беременных,
после родов.
Имеют смешанный механизм: ст рессорное
регулирование перераспределения лейкоцит ов
и ист инная ст имуляция лейкопоэза.
17. Патологический лейкоцитоз
Реакт ивный – под действием цитокинов,стимулирующих
лейкопоэз
или
перераспределения лейкоцитов:
- инфекционно-воспалительный
(особенно при гнойных процессах);
- асептическое воспаление – аллергия,
некроз (ИМ), ожог;
- токсический (при ХПН, отравлении
нитробензолом, анилином и др.);
- центрогенный (шок, эпилепсия).
Неопласт ический – лейкозы.
18. Механизмы развития лейкоцитоза
Усиление нормальноголейкопоэза (воспаление)
Перераспределение лейкоцитов в
сосудистом русле (прием пищи,
физическая нагрузка, стресс)
Усиление опухолевого
лейкопоэза
Сгущение крови
19. Лимфоцитоз
Острые вирусныеинфекции:
ветряная оспа,
краснуха, корь;
Хронические
бактериальные
инфекции:
туберкулез,
сифилис,
бруцеллез;
ОЛЛ, ХЛЛ
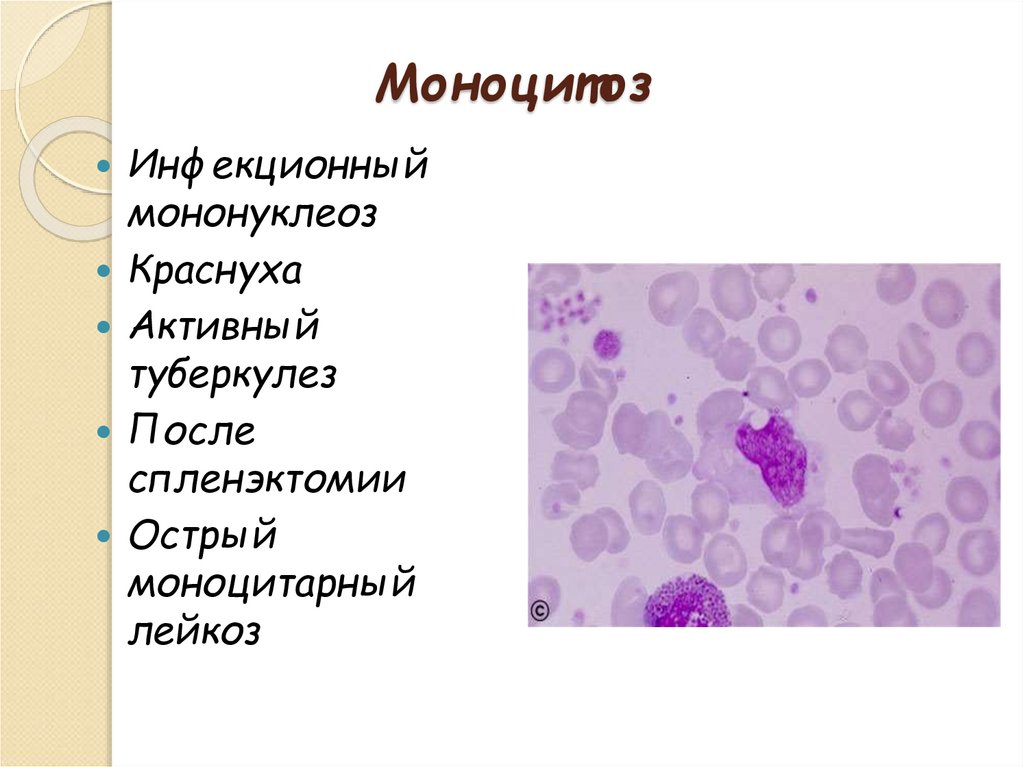
20. Моноцитоз
Инфекционныймононуклеоз
Краснуха
Активный
туберкулез
После
спленэктомии
Острый
моноцитарный
лейкоз
21. Эозинофилия
Аллергическиереакции
Глистные инвазии
Прием лекарств
(аспирин,
сульфаниламиды)
ХМЛ
22. Базофилия
МикседемаХМЛ
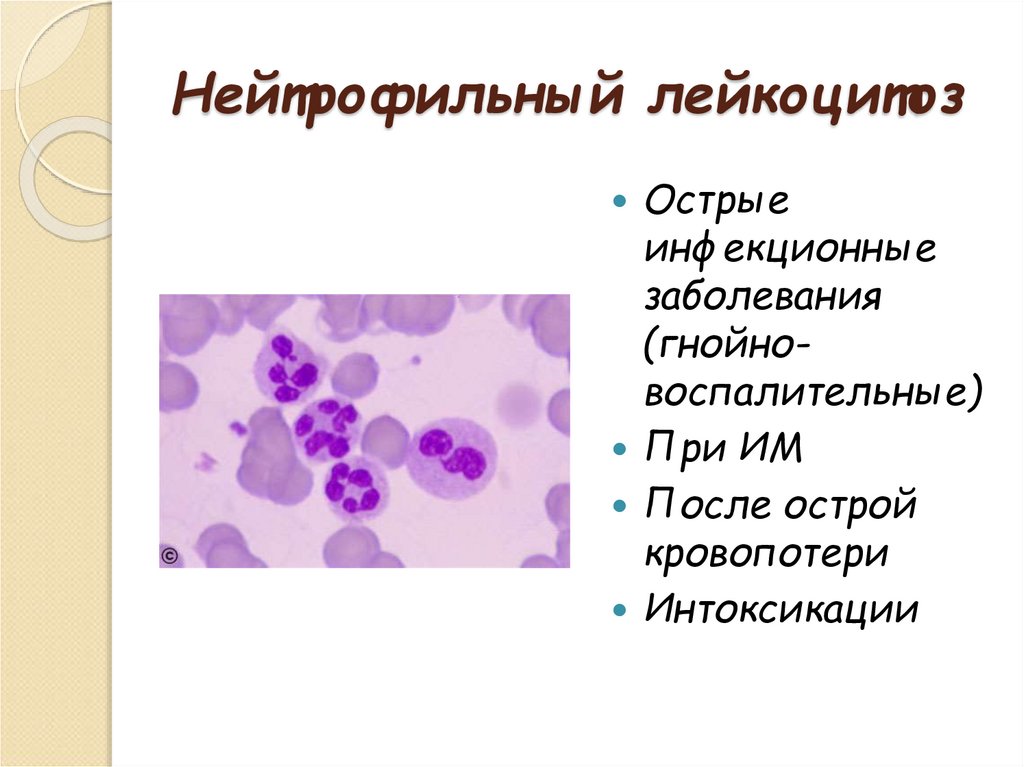
23. Нейтрофильный лейкоцитоз
Острыеинфекционные
заболевания
(гнойновоспалительные)
При ИМ
После острой
кровопотери
Интоксикации
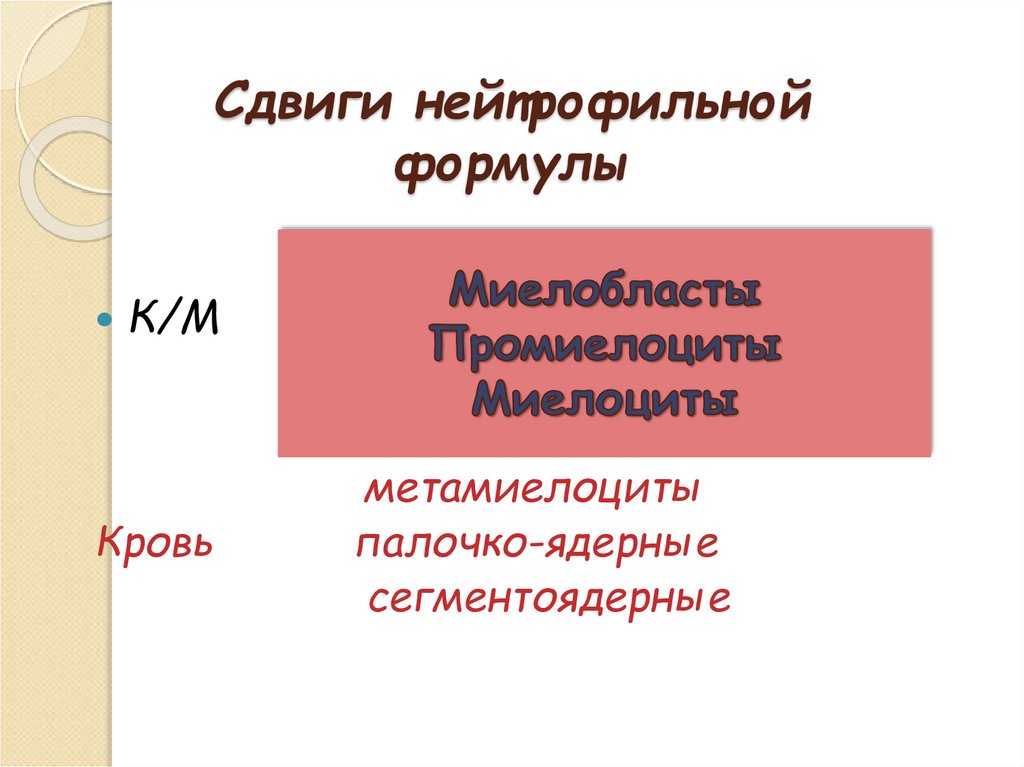
24. Сдвиги нейтрофильной формулы
К/МКровь
метамиелоциты
палочко-ядерные
сегментоядерные
25.
СДВИГ ВЛЕВОУвеличение в периферической
крови незрелых форм
нейтрофильного ряда
(омоложение клеток)
СДВИГ ВПРАВО
Увеличение в периферической
крови зрелых сегментоядерных
нейтрофилов
26. Сдвиги влево
Гипорегенеративный (простой): увеличениепалочкоядерных форм – начальные стадии
гнойной инфекции, нетяжелые формы;
Регенеративный: увеличение палочкоядерных
и метамиелоцитов;
Гиперрегенеративный:
увеличение
палочкоядерных
и
метамиелоцитов,
появление миелоцитов – тяжелое течение
гнойно-воспалительных заболеваний;
Лейкемический:
появление
в
крови
промиелоцитов и миелобластов – лейкозы,
лейкемоидные реакции;
27. Сдвиги влево
Регенеративно-дегенеративный: увеличеныпалочкоядерные,
метамиелоциты,
миелоциты,
снижены
сегментоядерные,
дегенеративные изменения в нейтрофилах –
избыточная стимуляция миелопоэза при
истощении ресурсов;
Дегенеративный:
лейкоциты на нижней
границе нормы или снижены, резко снижены
сегментоядерные,
дегенеративные
изменения в нейтрофилах – запредельная
стимуляция---угнетение миелопоэза
28.
Сдвиг вправоУвеличение
в
крови
сегментоядерных
нейтрофилов, дегенеративные изменения в
нейтрофилах - при угнетении миелопоэза,
апластические состояния.
Дегенерат ивные формы лейкоцит ов
Токсическая зернистость – в цитоплазме и ядрах
крупные
зерна
голубого
цвета
–
отражает
незавершенный лизис возбудителя;
Зерна Амато – овальные голубые образования в
цитоплазме с красными включениями – при
скарлатине;
Вакуолизация
цитоплазмы
(«простреленные»
лейкоциты) – жировая дегенерация, отражает глубокий
энергодефицит, начало некробиоза;
29. Виды лейкоцитозов (Фролов, 1999)
Виды лейкоцит озов (Фролов, 1999)Нейт рофильно-эозинопенический —увеличение
числа нейтрофилов, при снижении содержания
эозинофилов. Характерен для гнойных инфекций.
Нейт рофилъно-эозинофилъный — происходит
при
анафилактических
заболеваниях
и
паразитозах,
характеризуется
сочетанным
повышением количества нейтрофильных и
эозинофильных гранулоцитов.
Лимфоцит арно-нейт ропенический
—
характеризуется преобладанием лимфоцитов,
типичен для тифо-паратифозных заболеваний,
вирусных и иных инфекций, сопровождаемых
выраженными ГЗТ.
Моноцит арно-лимфоцит арный
—
характеризуется
повышением
агранулоцитов.
Бывает при аутоиммунных, аллергических и
инфекционных
заболеваниях,
возбудители
которых
фагоцитируются,
преимущественно,
30. Лейкемоидные реакции
реактивныйгиперлейкоцитоз,
патологическая
реакция крови, схожая с лейкозом. Термин впервые
предложил в 1926 году Крумбхар для обозначения
изменений в крови, напоминающих лейкоз, но
имеющих реактивный характер.
Классификация:
миелоидного
и
лимфомоноцитарного типа.
Миелоидного типа
нейтрофильная миелобластная - при тяжелых,
генерализованных
гнойно-септических
и
токсических состояниях (сепсис, скарлатина,
гнойная пневмония, ХПН, отравлениях ртутью,
острый массивный гемолиз, шок);
большая эозинофилия – при тяжелых аллергиях,
гельминтозах.
Лимфоцитарно-моноцитарного типа при
инфекционном мононуклеозе, тяжелой краснухе,
31. Лейкоз
Заболевание крови, характеризующеесябезудержной пролиферацией и
омоложением кроветворных элементов
без их созревания и метаплазией
кроветворной ткани
Частота – 3-10 на 100 тыс. населения
Мужчины болеют в 1,5 раза чаще
Максимум заболеваемости острыми
лейкозами – до 10-18 лет (пик: 2-5 лет),
хроническими – старше 50 лет
32. Этиология лейкозов
Ионизирующее излучение- после Хиросимы – заболеваемость
лейкозами увеличилась в 7,5 раз
Химические канцерогены
- доказано в эксперименте на животных
Вирусы
- доказано экспериментально
Генетическая предрасположенность
повышена
заболеваемость
при
синдромах
Дауна,
Клайнфельтера,
Шерашевского-Тернера
33. Классификация лейкозов
Ост рые и хронические (критерий –морфо-функциональные
особенности
лейкозных клеток)
Ост рые – основной субстрат опухоли –
низкодифференцированные,
незрелые
клетки (бласты). Костный мозг и кровь
перенасыщены клетками 2, 3, 4-го
классов;
Хронические
– субстрат опухоли –
созревающие и зрелые элементы.
34. Классификация лейкозов
По т ипу лейкозных клет окМиелобластный
Лимфобластный
Монобластный
Эритромиелобластный
Промиелоцитарный
Недифференцированный
35. Классификация лейкозов
Поколичест ву
клет ок
в
периферической крови:
Лейкемический вариант – количество
лейкоцитов в периферической крови –
более 100
Сублейкемический –лейкоцитоз:20-50-80
Алейкемический
–
количество
лейкоцитов в пределах нормы
Лейкопенический – снижение лейкоцитов
в крови
36. Патогенез лейкозов
Канцерогенныйфактор вызывает мутацию одной
из клеток-предшественниц гемопоэза
нарушается
информация
деления
и
дифференцировки,
регуляция
деления
кроветворных клеток
Деление лейкозной клетки – формирование
патологического клона -моноклональная ст адия
Формирование множества различных клонов (изза
нестабильности
хромосомного
аппарата
лейкозных клеток) – поликлональная ст адия
Дальнейшее
разрастание клонов, замещение
(вытеснение)
нормальных
кроветворных
элементов к/м, распространение по организму с
током крови, метастазирование в органы и ткани
37. Клинические проявления лейкозов
Лейкозная гиперплазия и инфильтрациякостного мозга приводят к замещению
нормальных
очагов
кроветворения
лейкозными
элементами,
угнетению
нормального кроветворения, в результате
чего
развиваются
анемия
и
тромбоцит опения.
Геморрагический синдром - геморрагии
могут
быть
мелкоточечными
или
мелкопятнистыми
одиночными
высыпаниями на коже и слизистых, а
могут проявляться в виде обширных
кровоизлияний
и
профузных
кровотечений.
38. Клинические проявления лейкозов
Гиперпласт ический синдром: умеренноеи
безболезненное
увеличение
лимфоузлов,
печени
и
селезенки,
гиперплазия
миндалин,
что
часто
вызывает затрудненность и болезненность
при дыхании и глотании.
Инт оксикационный синдром проявляется
нарастающей слабостью, повышенной
утомляемостью, заторможенностью или,
наоборот, повышенной возбудимостью,
нарушением сна, тяжестью в голове,
снижением
аппетита,
тахикардией,
повышением температуры тела.
39. Клинические проявления лейкозов
Инфекционный синдром – основноеосложнение
лейкоза,
частая
непосредственная
причина
гибели
больных.
Язвенно-некротические ангины, стоматиты,
пневмонии и другие инфекционные
поражения,
часто
принимающие
генерализованный
характер
(сепсис)
связаны
с
резким
снижением
функциональных качеств неполноценных
низкодифференцированных
лейкоцитов
(функциональный опухолевый атипизм) –
снижение
фагоцитоза,
двигательной,
ферментативной активности лейкоцитов.
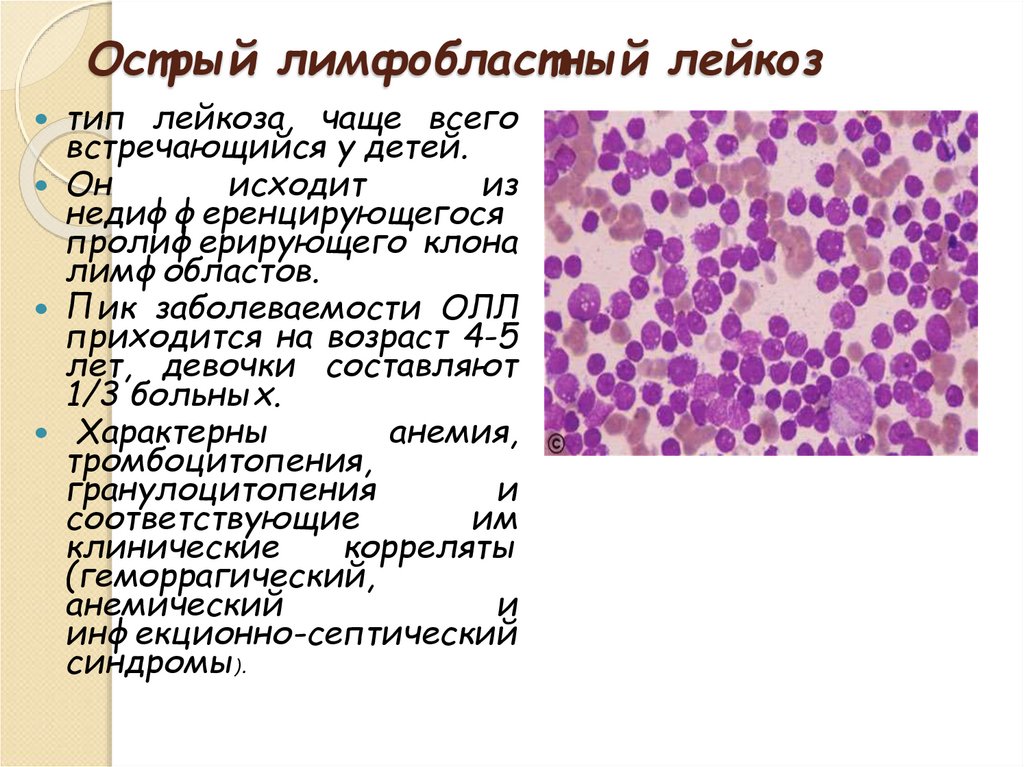
40. Острый лимфобластный лейкоз
тип лейкоза, чаще всеговстречающийся у детей.
Он
исходит
из
недифференцирующегося
пролиферирующего клона
лимфобластов.
Пик заболеваемости ОЛЛ
приходится на возраст 4-5
лет, девочки составляют
1/3 больных.
Характерны
анемия,
тромбоцитопения,
гранулоцитопения
и
соответствующие
им
клинические
корреляты
(геморрагический,
анемический
и
инфекционно-септический
синдромы).
41. Хронический лимфолейкоз
неизлечимое,медленно-прогрессирующее
неопластическое заболевание,исходящее из клона Вклеток.
Мужчины болеют ХЛЛ втрое чаще женщин.
Специфика ХЛЛ - у патологического В-клона, при
наличии некоторых признаков созревания, нет
способности к переходу в плазмоциты. Однако эти,
зрелые на вид клетки несут хромосомные аномалии
и функционально
неполноценны,
что
обусловливает гипогаммаглобулинемию, снижение
иммунитета и тенденцию к аутоаллергии.
Гепатомегалия, спленомегалия, генерализованная
лимфоаденопатия.
Практически важными поздними проявлениями ХЛЛ
являются аутоиммунная гемолитическая анемия и
аутоиммунная тромбоцитопения.
42. Хронический лимфобластный лейкоз
Хронический лимфобласт ный лейкозКарт ина крови: При приготовлении мазков крови
больных ХЛЛ на стекле часть клеток проявляет
нестойкость к механическому воздействию и
разрушается. Результатом бывает появление на мазке
(но не в крови больного in vivo!) теней КлейнаГумпрехт а-Бот кина.
Данные
образования
патогномоничны
для
ХЛЛ
и,
в
связи
с
малосимптомностью
ранних
стадий
этого
смертельного
заболевания,
имеют
большое
диагностическое значение.
ХЛЛ — т от единст венный т ип лейкоза, при кот ором
современная
медицина
всё
еще
абсолют но
бессильна. Раннее начало т ерапии не улучшает , как
при других новообразованиях, а ощут имо ухудшает
прогноз, в силу побочных эффект ов, поэт ому
принят о начинат ь лечит ь пациент а, у кот орого
уровень лимфоцит ов в крови не менее 150 Г/л.





































 Медицина
Медицина