Похожие презентации:
Рак толстой кишки
1.
Кафедра онкологии и радиологии ГООВПО Донецкийнациональный медицинский университет им.М.Горького
Республиканский онкоцентр им.проф.Г.В.Бондаря
Рак толстой кишки
Лекция для студентов V курса
2. Цель лекции
Знания о патогенезе развития основныхсимптомов рака толстой кишки в зависимости
от локализации и распространенности
опухолевого процесса;
Знание современных методов скрининга и
ранней диагностики рака толстой кишки и
принципов дифференциальной диагностики;
Представление о принципах современного
хирургического и комбинированного лечения
рака толостой кишки, его эффективности и
результатах;
Знание методов эффективной первичной и
вторичной профилактики рака толстой кишки.
Дать слушателям представление о
распространенности, причинах и общих
закономерностях развития рака толстой
кишки;
3.
Эрта Китт, Денис Ди,Амур, Роджер Желязны, ИанПортерфильд, Ферра Фосетт, Архиепископ Эллады
4. Заболеваемость раком ободочной кишки
В структуре заболеваемостиколоректальный рак
занимает четвертое место
среди наиболее часто
встречающихся опухолей.
В промышленно развитых
странах рак толстой кишки
вышел на 2 место в структуре
онкозаболеваемости после
рака легкого.
Риск развития колоректального
рака в европейской популяции
составляет 4 – 5% (в течение
жизни 1 человек из 20 заболевает
раком этой локализации).
Максимальная частота колоректального рака в развитых
странах (около 35-40 случаев на 100000 населения),
минимальная – в странах Африки и Латинской Америки –
(2-4 случая на 100000 чел.).
Заболеваемость раком толстой кишки в странах СНГ за 50
лет выросла более, чем в 7 раз.
В России за последние 20 лет рак толстой кишки
переместился с 6-го на 4-е место у женщин и 3-е у мужчин,
уступая лишь раку легкого, желудка и молочной железы.
5. Заболеваемость раком ободочной кишки
В настоящее время в мире насчитываетсяоколо 2,5 млн. больных раком толстой кишки,
которые были выявлены за последние 5 лет.
В
США
стоимость
лечения
больных
колоректальным раком занимает
второе
место, составляя 6,5 миллиарда долларов в год
и не намного уступая стоимости лечения
больных раком молочной железы – 6,6
миллиарда долларов.
В Украине заболеваемость раком ободочной
кишки в 1991 г. составляла 15,0, а в 2012 г. –
22,5 случаев на 100 тыс. населения (женщины
– 22,6, мужчины – 22,4), выявлены 10222 б-х.
В ДНР ежегодно выявляется почти тысяча
больных РТК.
6. Смертность от рака толстой кишки
Рактолстой
кишки
является
одной
из
наиболее частых причин
смерти от рака. В мире
ежегодно
более
500
тысяч больных умирают
от рака ободочной и
прямой кишки.
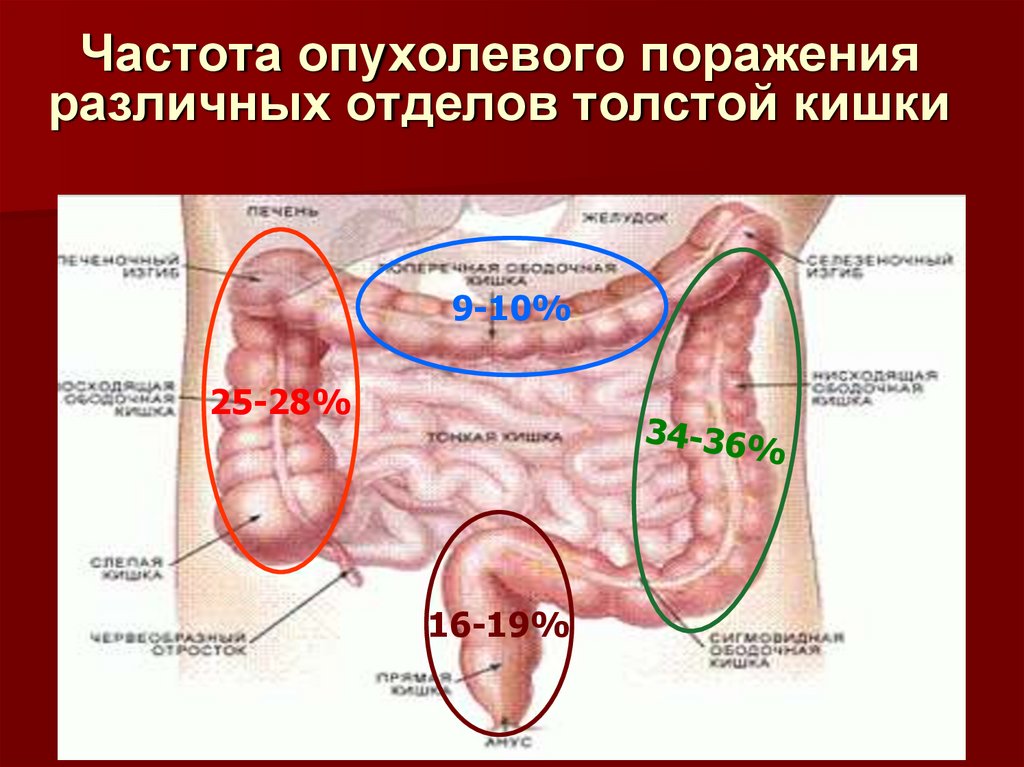
7. Частота опухолевого поражения различных отделов толстой кишки
9-10%25-28%
16-19%
8. Причины рака толстой кишки
Главной причиной рака толстой кишки является влияниеканцерогенов, которые образуются в содержимом кишечника
из остатков пищи под воздействием бактерий.
В каловых массах находятся миллиарды бактерий в одном
грамме вещества. Многие, выделяемые ими ферменты,
участвуют в обменных процессах, под действием бактерий из
аминокислот высвобождается аммиак, образуются фенолы,
нитрозамины, первичные жёлчные кислоты превращаются во
вторичные формы - доказано, что они обладают
активирующим, канцерогенным и мутагенным действием.
Процесс превращения жёлчных кислот во вторичные
(канцерогенные) кислоты увеличивается с каждым приёмом
пищи, богатой жирами и белками.
Повышают риск развития РОК:
• Избыточное употребление животных жиров и жареного
красного мяса; избыточное питание и вес, превышающий
норму на 30кг/м; употребление алкоголя (в том числе
пива)ежедневно более 50 – 60мл.; преимущественно белково
– углеводная пища с недостаточным содержанием клетчатки.
Понижают риск развития РОК:
• Употребление пищи с повышенным содержанием
растительной клетчатки; витамин D; кальций; аспирин и
нестероидные противовоспалительные препараты.
9. Факторы риска рака ободочной кишки
• Возраст старше 50 лет;• Особенности питания;
• Генетические синдромы: диффузный семейный
полипоз; синдром Гарднера–Тернера; синдром
Пейтца–Джигерса; болезнь Тюрка.
• Предшествующие заболевания: аденомы
ободочной кишки; язвенный колит; болезнь
Крона ободочной кишки; ранее перенесенный
рак ободочной кишки; ранее перенесенный
рак женских гениталий или молочной железы.
• Наличие в анамнезе рака толстой кишки у
кровных родственников.
У лиц старше 40 лет аденомы развиваются в 5–10%, в
дальнейшем с возрастом частота их увеличивается и к 50–59
годам достигает 34% - 35%.
После 50 лет риск развития колоректального рака практически
удваивается каждые последующие десять лет.
Все программы скрининга колоректального рака
ориентированы на обязательное обследование населения
старше 50 лет, даже при отсутствии клинических проявлений
дисфункции кишечника.
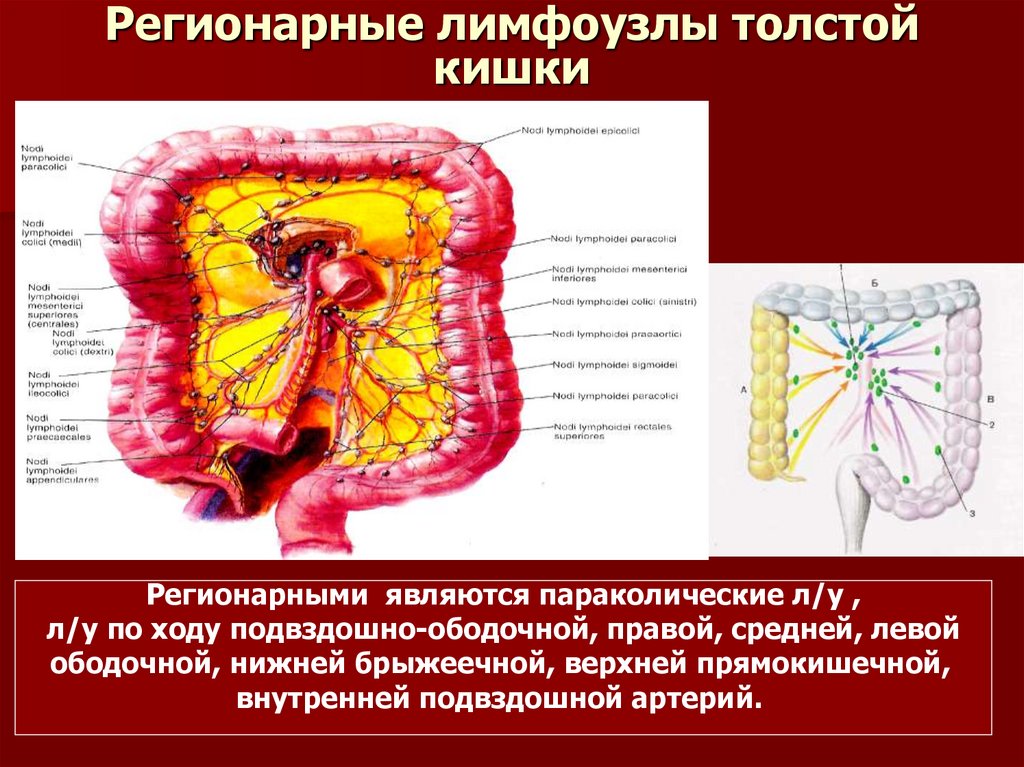
10. Регионарные лимфоузлы толстой кишки
Регионарными являются параколические л/у ,л/у по ходу подвздошно-ободочной, правой, средней, левой
ободочной, нижней брыжеечной, верхней прямокишечной,
внутренней подвздошной артерий.
11. Предраковые заболевания толстой кишки
Полипы(аденомы) толстой кишки:аденоматозные, ювенильные,
гиперпластические.
Язвенный колит.
Болезнь Крона.
Ранее перенесенные опухоли толстой
кишки, женских половых органов и
молочной железы.
РТК у больных страдающих язвенным колитом отмечается в 8–10 раз
чаще, чем у пациентов с другими формами колита (за исключением
болезни Крона) и в 20–30 раз чаще, чем в популяции.
Больных язвенным колитом обязательно включают
в группу лиц повышенного риска.
РТК на фоне язвенного колита развивается в более молодом
возрасте, риск развития опухоли возрастает параллельно
длительности существования колита. Если в первые 10 лет
малигнизация отмечается в 1–6 % наблюдений, то через 20–30-лет
ее частота возрастает до 10–35%.
Определенное значение имеет распространенность заболевания, при
тотальных формах колита рак проксимальных отделов ободочной
кишки отмечается в 17–19%.
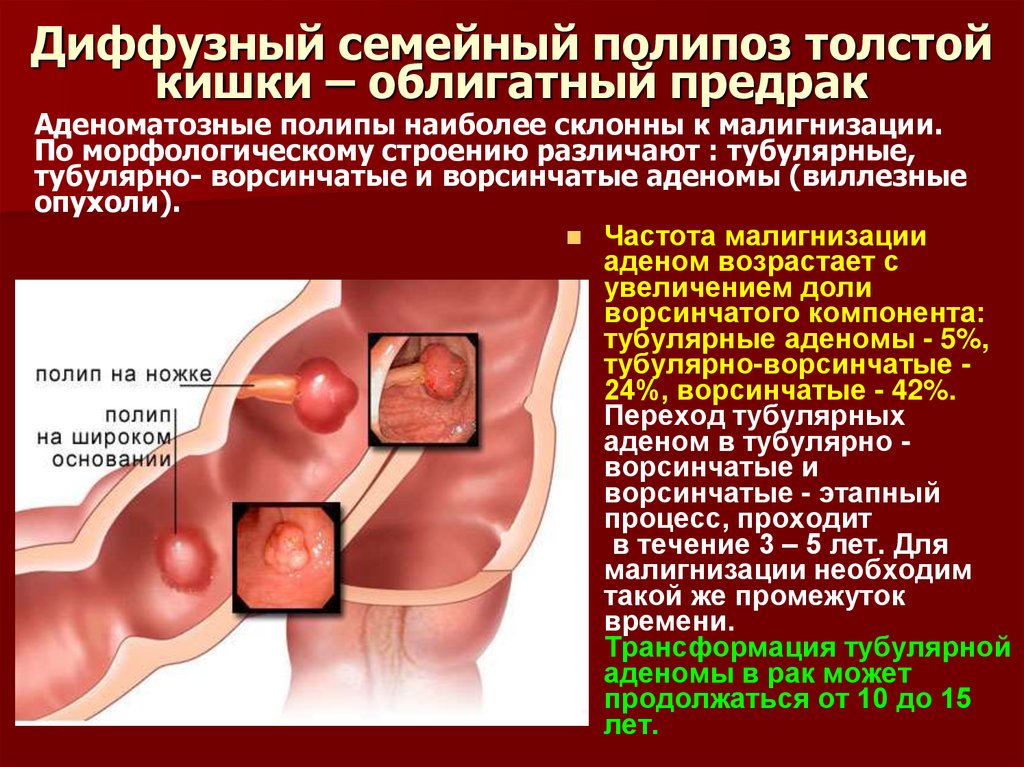
12. Диффузный семейный полипоз толстой кишки – облигатный предрак
Аденоматозные полипы наиболее склонны к малигнизации.По морфологическому строению различают : тубулярные,
тубулярно- ворсинчатые и ворсинчатые аденомы (виллезные
опухоли).
Частота малигнизации
аденом возрастает с
увеличением доли
ворсинчатого компонента:
тубулярные аденомы - 5%,
тубулярно-ворсинчатые 24%, ворсинчатые - 42%.
Переход тубулярных
аденом в тубулярно ворсинчатые и
ворсинчатые - этапный
процесс, проходит
в течение 3 – 5 лет. Для
малигнизации необходим
такой же промежуток
времени.
Трансформация тубулярной
аденомы в рак может
продолжаться от 10 до 15
лет.
13. Болезнь Крона – предрак толстой кишки
Болезнь Крона(гранулематозный колит)расценивается как фактор предрасполагающий к
развитию РТК.
РОК при болезни Крона наблюдается реже, чем
при язвенном колите, но кишечная дисплазия с
малигнизацией при этой патологии встречаются в
десятки раз чаще, чем в популяции.
Степень риска РОК возрастает с увеличением
продолжительности болезни Крона, опухоли
развиваются в более молодом возрасте, в
проксимальных отделах ободочной кишки и
носят множественный характер.
Малигнизация при болезни Крона обусловлена
иммунодефицитом и хроническим воспалением
слизистой толстой кишки.
Пациенты с болезнью Крона отнесятся к группе
риска и подлежат диспансеризации с ежегодной
колоноскопией и полибиопсией слизистой.
14. Предраковые заболевания толстой кишки
Ранее перенесенные опухоли толстой кишки,женских половых органов и молочной железы, а
также наличие этих опухолей в семейном анамнезе
также считаются факторами риска возникновения
рака ободочной кишки. Указанные факторы
выявляются у 20 – 23% больных РТК.
Большая частота развития колоректального рака
среди лиц, имеющих опухоли репродуктивных
органов, а также выявление в клетках слизистой
толстой кишки эстрогенных и прогестиновых
рецепторов дают основания рассматривать опухоли
ободочной кишки как гормонально зависимые. Это
подтверждает факт уменьшения частоты РТК у
женщин, регулярно применяющих гормональные
контрацептивы.
Высказывается
предположение о возможном
профилактическом назначении женщинам
эстрогенов в постменопаузальным периоде для
уменьшения риска развития рака толстой кишки.
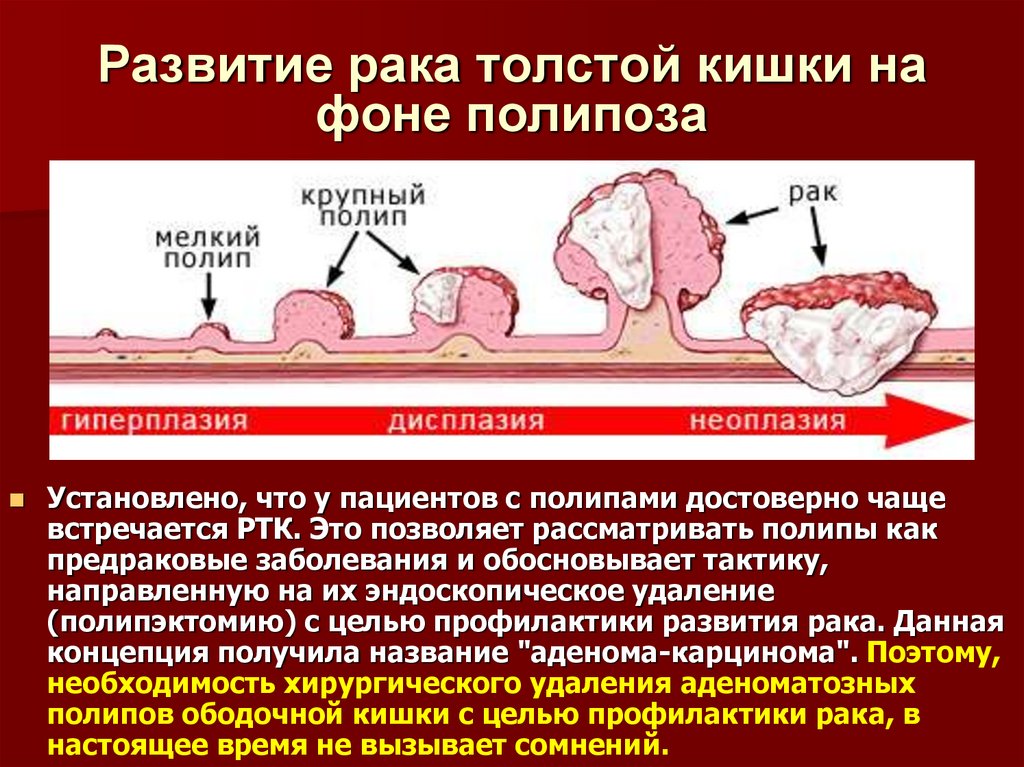
15. Развитие рака толстой кишки на фоне полипоза
Установлено, что у пациентов с полипами достоверно чащевстречается РТК. Это позволяет рассматривать полипы как
предраковые заболевания и обосновывает тактику,
направленную на их эндоскопическое удаление
(полипэктомию) с целью профилактики развития рака. Данная
концепция получила название "аденома-карцинома". Поэтому,
необходимость хирургического удаления аденоматозных
полипов ободочной кишки с целью профилактики рака, в
настоящее время не вызывает сомнений.
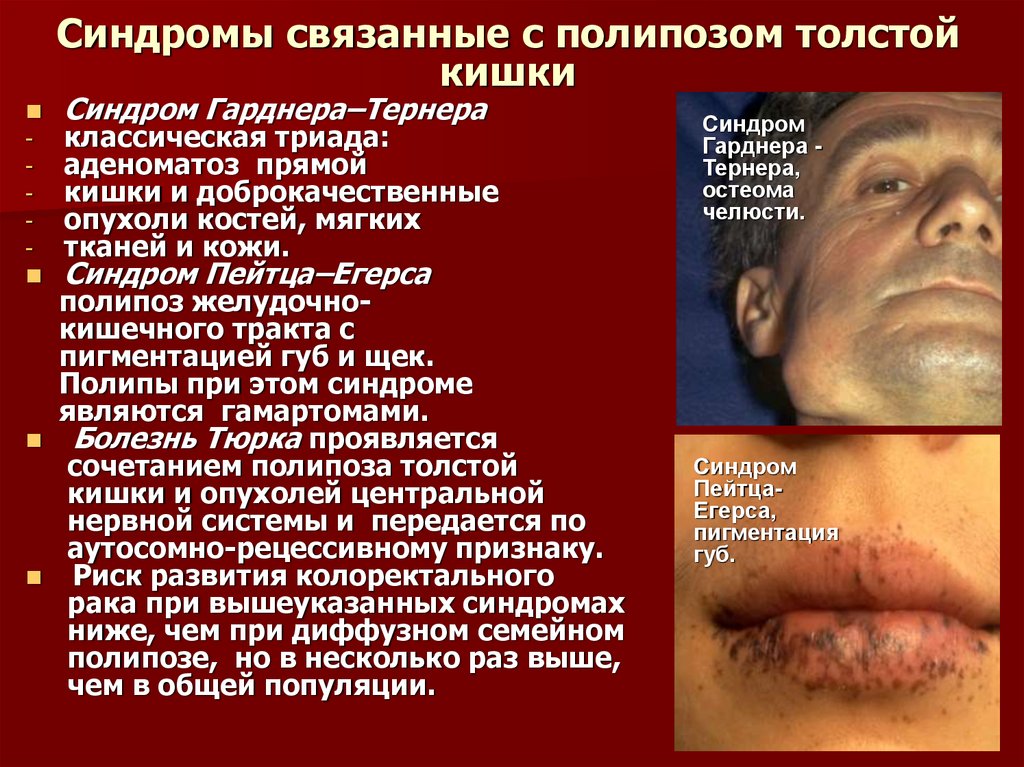
16. Синдромы связанные с полипозом толстой кишки
Синдром Гарднера–Тернераклассическая триада:
аденоматоз прямой
кишки и доброкачественные
опухоли костей, мягких
тканей и кожи.
Синдром
Гарднера Тернера,
остеома
челюсти.
Синдром Пейтца–Егерса
полипоз желудочнокишечного тракта с
пигментацией губ и щек.
Полипы при этом синдроме
являются гамартомами.
Болезнь Тюрка проявляется
сочетанием полипоза толстой
кишки и опухолей центральной
нервной системы и передается по
аутосомно-рецессивному признаку.
Риск развития колоректального
рака при вышеуказанных синдромах
ниже, чем при диффузном семейном
полипозе, но в несколько раз выше,
чем в общей популяции.
Синдром
ПейтцаЕгерса,
пигментация
губ.
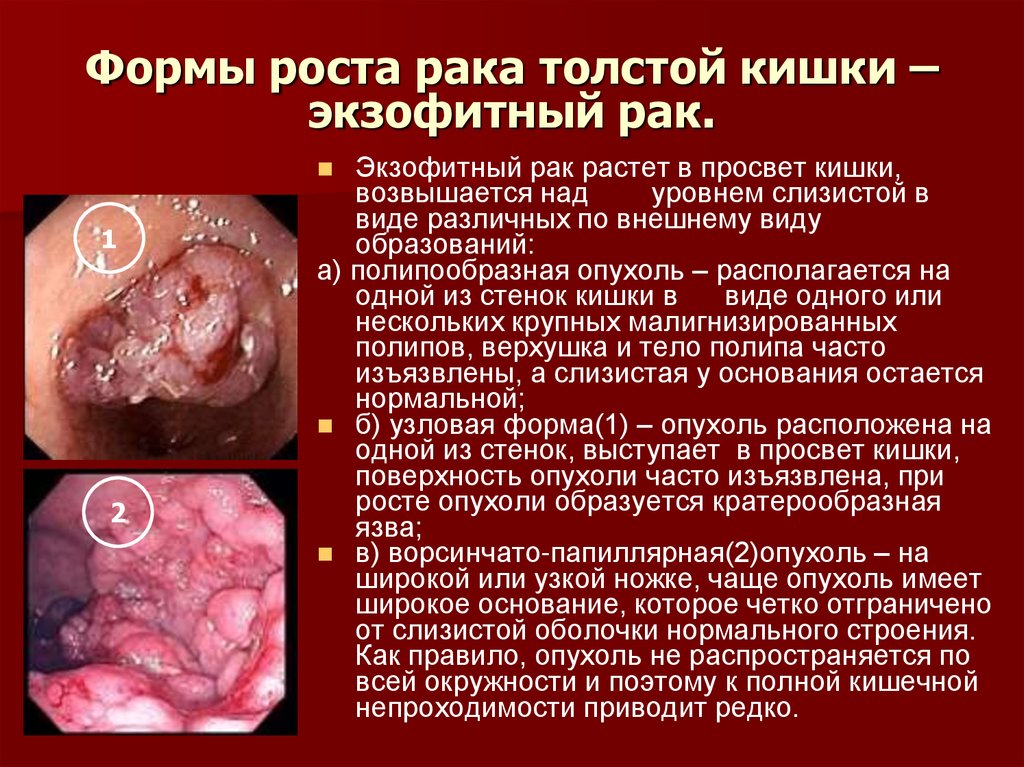
17. Формы роста рака толстой кишки – экзофитный рак.
Экзофитный рак растет в просвет кишки,возвышается над
уровнем слизистой в
виде различных по внешнему виду
образований:
а) полипообразная опухоль – располагается на
одной из стенок кишки в
виде одного или
нескольких крупных малигнизированных
полипов, верхушка и тело полипа часто
изъязвлены, а слизистая у основания остается
нормальной;
б) узловая форма(1) – опухоль расположена на
одной из стенок, выступает в просвет кишки,
поверхность опухоли часто изъязвлена, при
росте опухоли образуется кратерообразная
язва;
в) ворсинчато-папиллярная(2)опухоль – на
широкой или узкой ножке, чаще опухоль имеет
широкое основание, которое четко отграничено
от слизистой оболочки нормального строения.
Как правило, опухоль не распространяется по
всей окружности и поэтому к полной кишечной
непроходимости приводит редко.
1
2
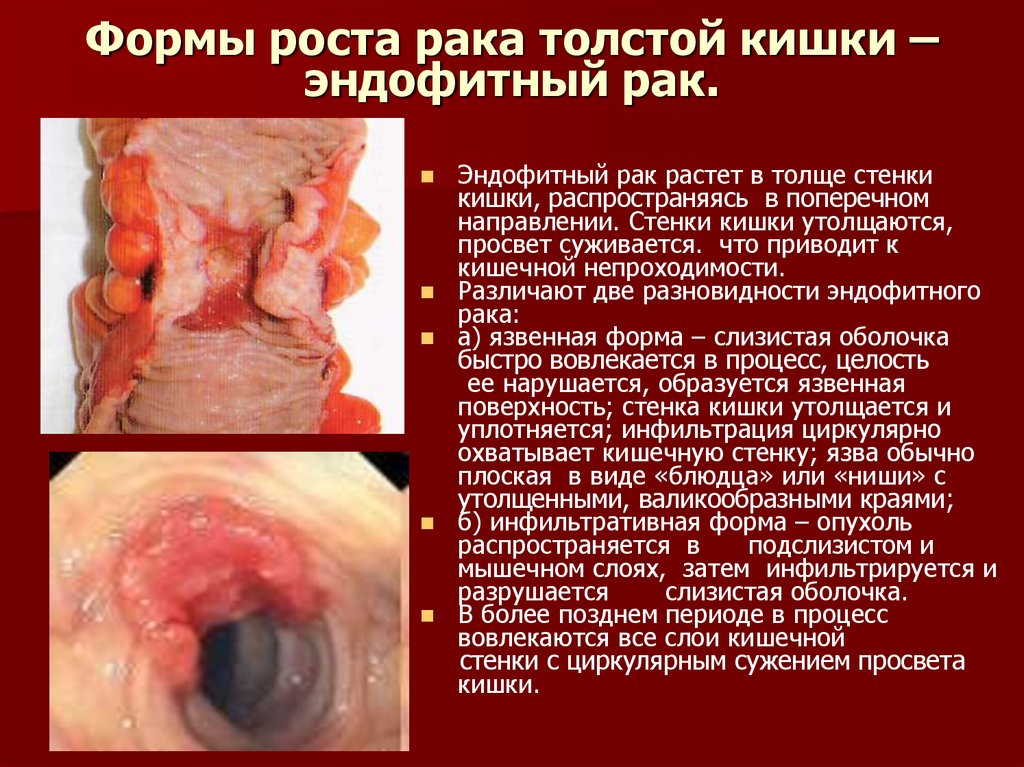
18. Формы роста рака толстой кишки – эндофитный рак.
Эндофитный рак растет в толще стенкикишки, распространяясь в поперечном
направлении. Стенки кишки утолщаются,
просвет суживается. что приводит к
кишечной непроходимости.
Различают две разновидности эндофитного
рака:
a) язвенная форма – слизистая оболочка
быстро вовлекается в процесс, целость
ее нарушается, образуется язвенная
поверхность; стенка кишки утолщается и
уплотняется; инфильтрация циркулярно
охватывает кишечную стенку; язва обычно
плоская в виде «блюдца» или «ниши» с
утолщенными, валикообразными краями;
б) инфильтративная форма – опухоль
распространяется в
подслизистом и
мышечном слоях, затем инфильтрируется и
разрушается
слизистая оболочка.
В более позднем периоде в процесс
вовлекаются все слои кишечной
стенки с циркулярным сужением просвета
кишки.
19. Метастазирование рака ободочной кишки
Основным путем метастазирования РОК являетсялимфогенный.
Регионарными узлами для ободочной кишки
являются надободочные (у края кишки),
околоободочные – у периферических сосудистых
аркад, промежуточные – вдоль ветвей ободочных
артерий, основные узлы - в корне брыжейки кишки
и у нижней полой вены.
При блокаде опухолевыми клетками регионарных
лимфатических узлов
развивается окольное и
ретроградное распространение лимфы, при этом
метастазы обнаруживаются за пределами
регионарной зоны – в забрюшинных,
подвздошных, паховых, надключичных
лимфатических узлах и т.д.
Гематогенные метастазы чаще развиваются в
печени, легких, костях.
20. Клиника раннего рака ободочной кишки
Клинические проявления РОК зависят отлокализации, степени распространенности и
формы роста опухоли.
В ранних стадиях на протяжении нескольких лет
РОК протекает совершенно бессимптомно и
сопровождается лишь небольшими
кровотечениями, вследствие изьязвления или
травматизации поверхности опухоли.
Такая опухоль может быть выявлена только при
целенаправленном эндоскопическом исследовании.
Лабораторные методы доклинической диагностики
и/или определение опухолевых маркеров раннего
рака толстой кишки сегодня отсутствуют.
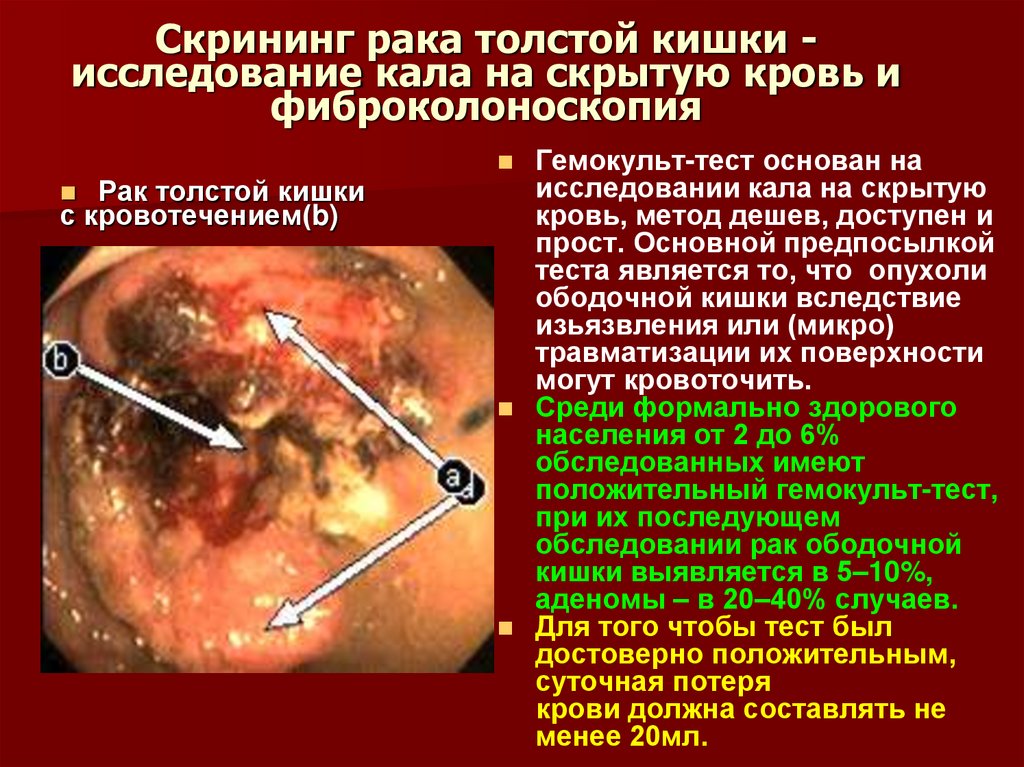
21. Скрининг рака толстой кишки - исследование кала на скрытую кровь и фиброколоноскопия
Скрининг рака толстой кишки исследование кала на скрытую кровь ифиброколоноскопия
Рак толстой кишки
с кровотечением(b)
Гемокульт-тест основан на
исследовании кала на скрытую
кровь, метод дешев, доступен и
прост. Основной предпосылкой
теста является то, что опухоли
ободочной кишки вследствие
изьязвления или (микро)
травматизации их поверхности
могут кровоточить.
Среди формально здорового
населения от 2 до 6%
обследованных имеют
положительный гемокульт-тест,
при их последующем
обследовании рак ободочной
кишки выявляется в 5–10%,
аденомы – в 20–40% случаев.
Для того чтобы тест был
достоверно положительным,
суточная потеря
крови должна составлять не
менее 20мл.
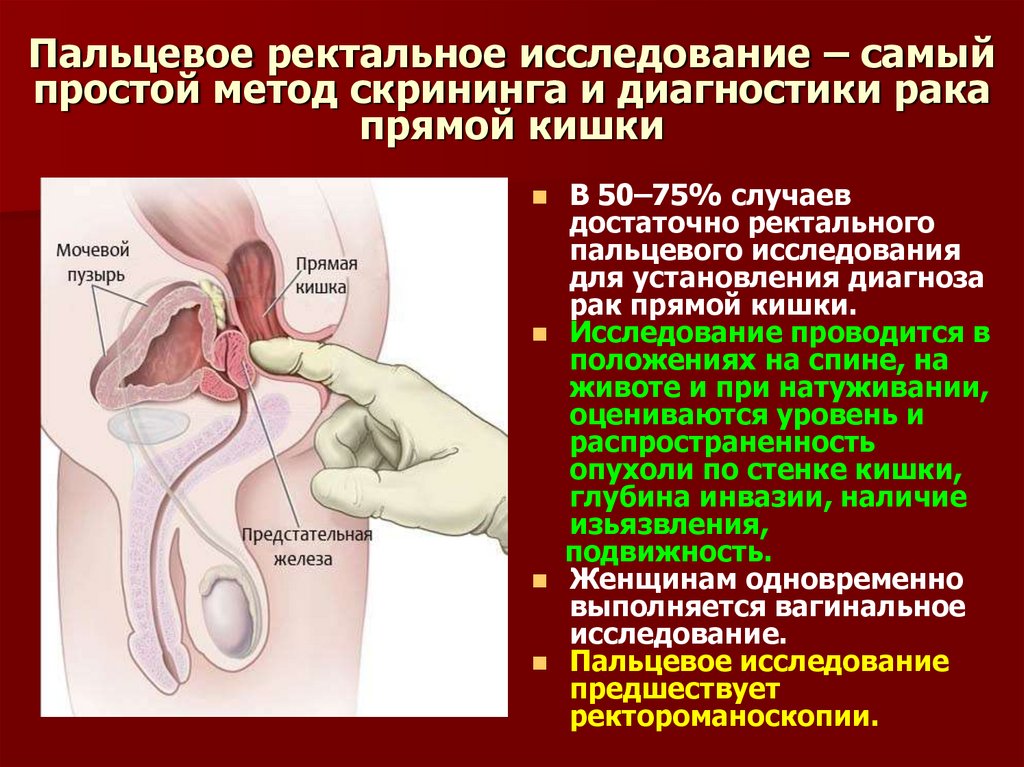
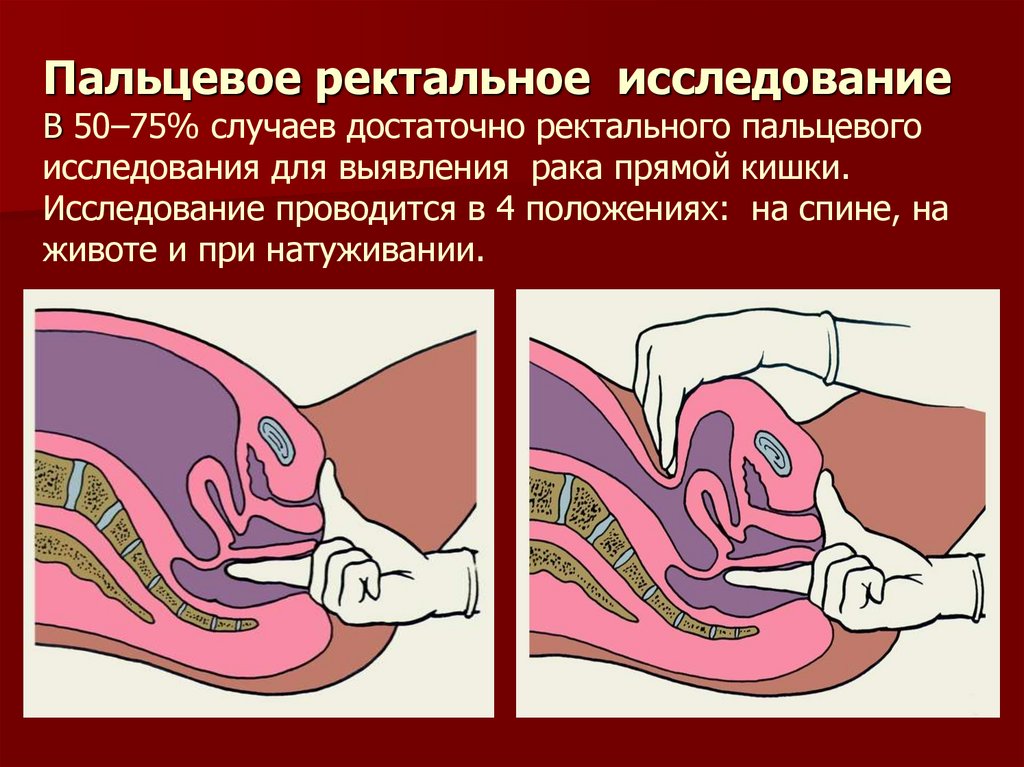
22. Пальцевое ректальное исследование – самый простой метод скрининга и диагностики рака прямой кишки
В 50–75% случаевдостаточно ректального
пальцевого исследования
для установления диагноза
рак прямой кишки.
Исследование проводится в
положениях на спине, на
животе и при натуживании,
оцениваются уровень и
распространенность
опухоли по стенке кишки,
глубина инвазии, наличие
изьязвления,
подвижность.
Женщинам одновременно
выполняется вагинальное
исследование.
Пальцевое исследование
предшествует
ректороманоскопии.
23. Клиника распространенного рака толстой кишки:кровь в кале, анемия
Симптомы заболевания в большинстве случаевпоявляются в стадии местно-распространенного
опухолевого процесса, когда растущая опухоль
приводит к нарушению проходимости кишки,
или
распространяется на окружающие органы и ткани.
Кровь в кале - один из самых частых симптомов РОК. В
результате распада опухоли и травматизации ее
поверхности кровотечение появляется уже в ранних
стадиях и
зачастую бывает первым симптомом
заболевания.
При кровотечении из проксимальных отделов
толстой кишки кровь темная, из дистальных – алая.
При распространенной опухоли развивается анемия
вследствие хронического кровотечения и расстройств
кровотворения, обусловленных угнетением
микрофлоры толстой кишки и нарушениями экскреции
витаминов и микроэлементов.
24. Клиника распространенного рака толстой кишки: кишечная непроходимость, боли, гипертермия
В результате сужения просвета кишки развиваетсяклиника кишечной непроходимости, вначале
компенсированной, затем – декомпенсированной:
ухудшение аппетита; вздутие живота, боли;
запоры, сменяющиеся поносами (под влиянием
микрофлоры выше места сужения развиваются
процессы гнилостного брожения, что приводит к
разжижению каловых масс); при полной
непроходимости появляются тошнота, рвота,
сухость во рту, жажда – признаки развития
интоксикации.
Боли, чаще умеренные и непостоянные,
появляются при возникновении
функциональных осложнений, поражении
окружающих органов и развитии метастазов.
Гипертермия сопровождает распространенный
рак ободочной кишки в тех случаях, когда в
результате проращения стенки кишки развивается
параколический инфильтрат или абсцесс.
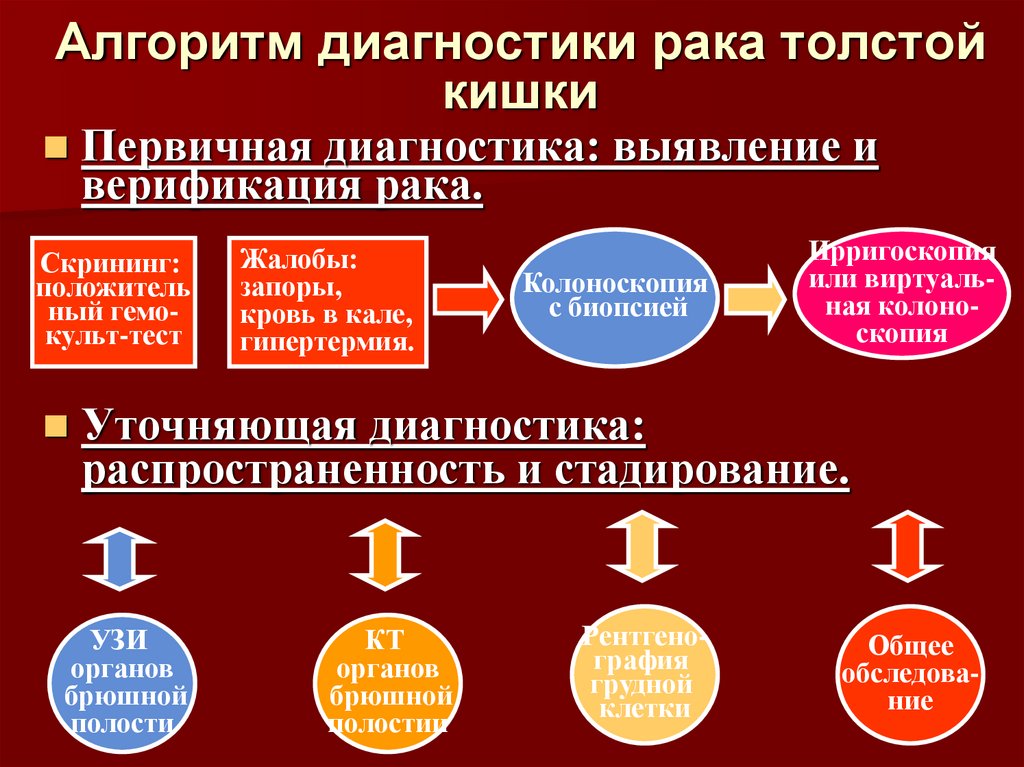
25. Алгоритм диагностики рака толстой кишки
Первичная диагностика: выявление иверификация рака.
Скрининг:
положитель
ный гемокульт-тест
Жалобы:
запоры,
кровь в кале,
гипертермия.
Колоноскопия
с биопсией
Ирригоскопия
или виртуальная колоноскопия
Уточняющая диагностика:
распространенность и стадирование.
УЗИ
органов
брюшной
полости
КТ
органов
брюшной
полостии
Рентгенография
грудной
клетки
Общее
обследование
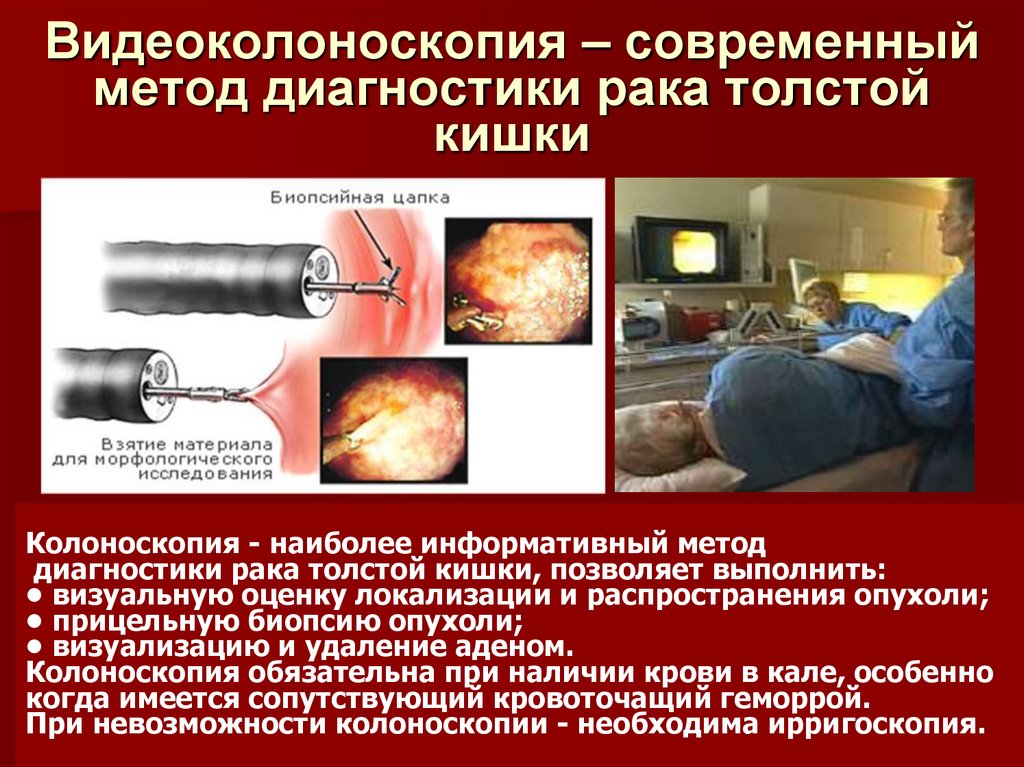
26. Видеоколоноскопия – современный метод диагностики рака толстой кишки
Колоноскопия - наиболее информативный методдиагностики рака толстой кишки, позволяет выполнить:
• визуальную оценку локализации и распространения опухоли;
• прицельную биопсию опухоли;
• визуализацию и удаление аденом.
Колоноскопия обязательна при наличии крови в кале, особенно
когда имеется сопутствующий кровоточащий геморрой.
При невозможности колоноскопии - необходима ирригоскопия.
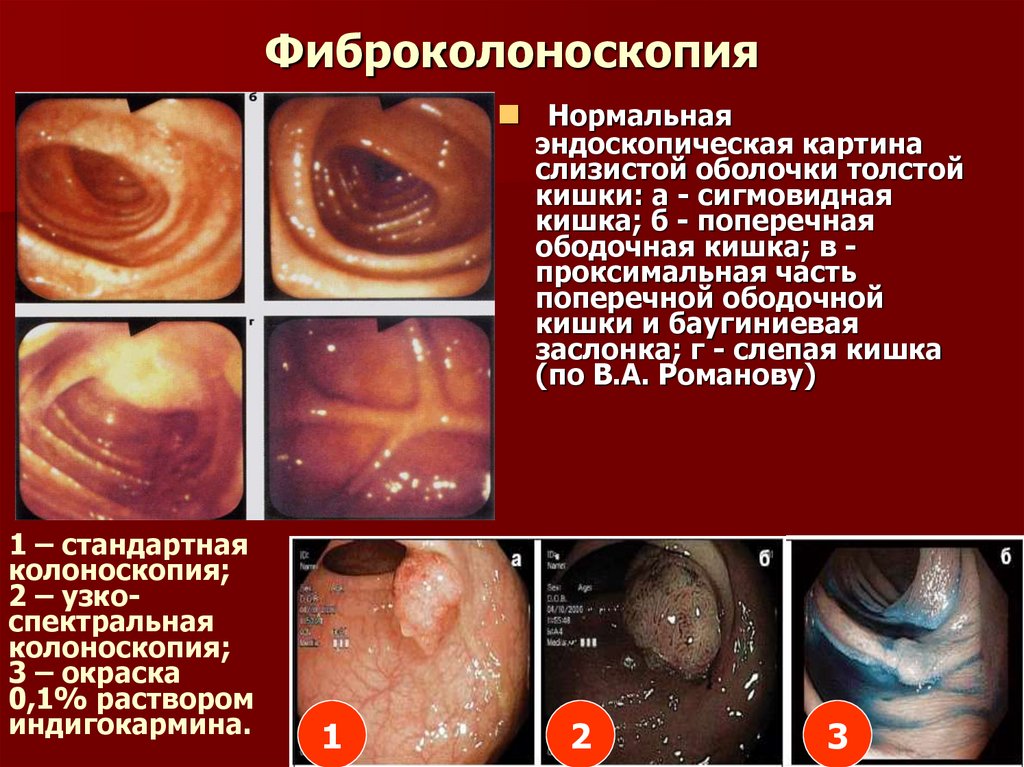
27. Фиброколоноскопия
Нормальнаяэндоскопическая картина
слизистой оболочки толстой
кишки: а - сигмовидная
кишка; б - поперечная
ободочная кишка; в проксимальная часть
поперечной ободочной
кишки и баугиниевая
заслонка; г - слепая кишка
(по В.А. Романову)
1 – стандартная
колоноскопия;
2 – узкоспектральная
колоноскопия;
3 – окраска
0,1% раствором
индигокармина.
1
2
3
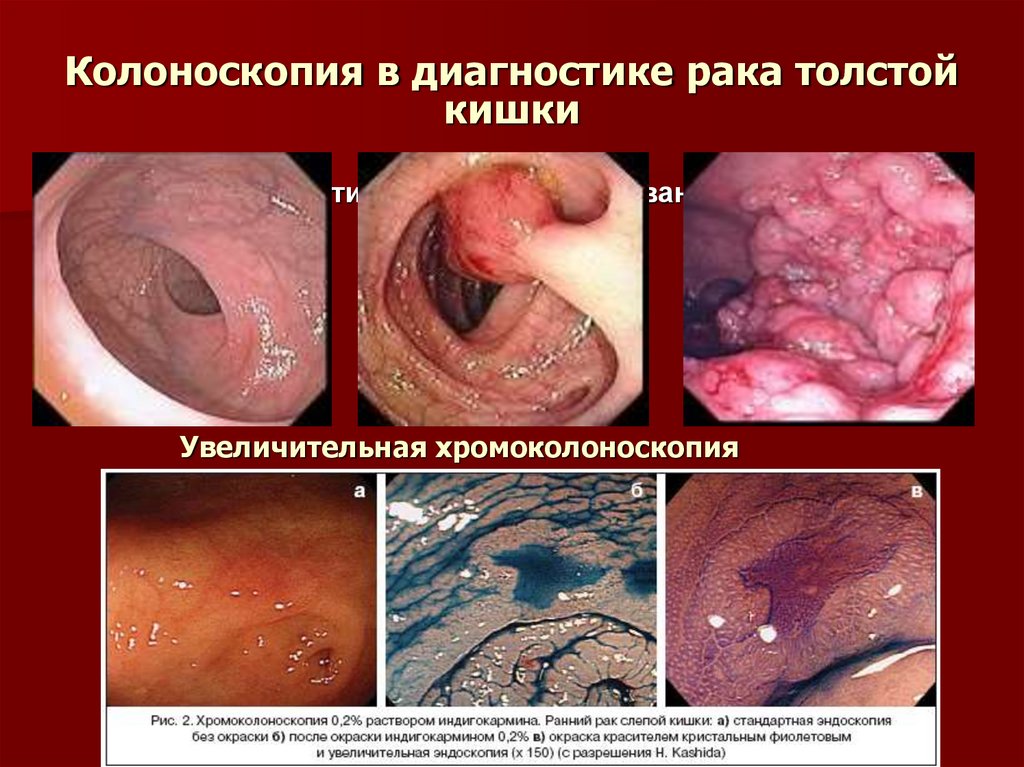
28. Колоноскопия в диагностике рака толстой кишки
1 - нормальная картина; 2 - малигнизированный полип; 3 опухоль.Увеличительная хромоколоноскопия
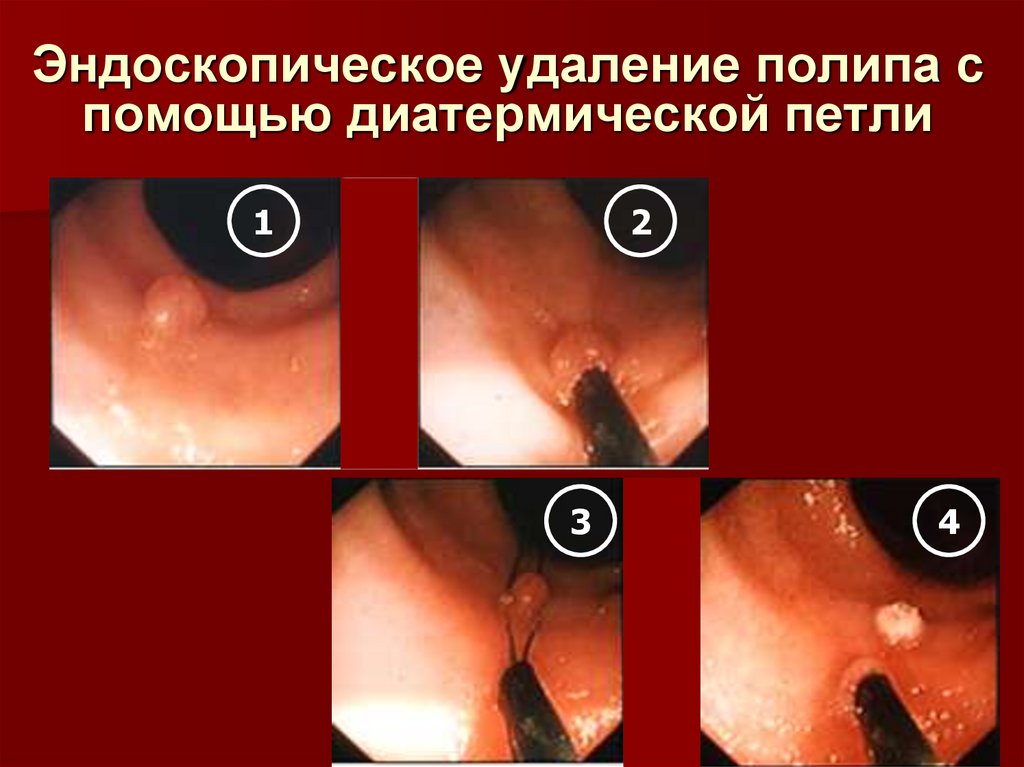
29. Эндоскопическое удаление полипа с помощью диатермической петли
12
3
4
30. Видеоэндоскопия в диагностике опухолей пищеварительного тракта
В 2001 году ФедеральноеАгентство Сертификации
Медикаментов США (FDA)
одобрило первую таблетку,
оборудованную
видеокамерой, для
диагностического
применения. Семь лет спустя
исследователи Philips
впервые представят
технологию iPill –
следующее поколение этого
типа медицинского
оборудования.
Технология iPill представляет собой капсулу того же размера,
что таблетка с камерой и сконструирована для естественного
проглатывания и прохождения по всему пищеварительному
тракту.
Таблетка может быть запрограммирована для точечного
введения медикаментов в определенном участке
пищеварительного тракта по заранее определенному
варианту лечения.
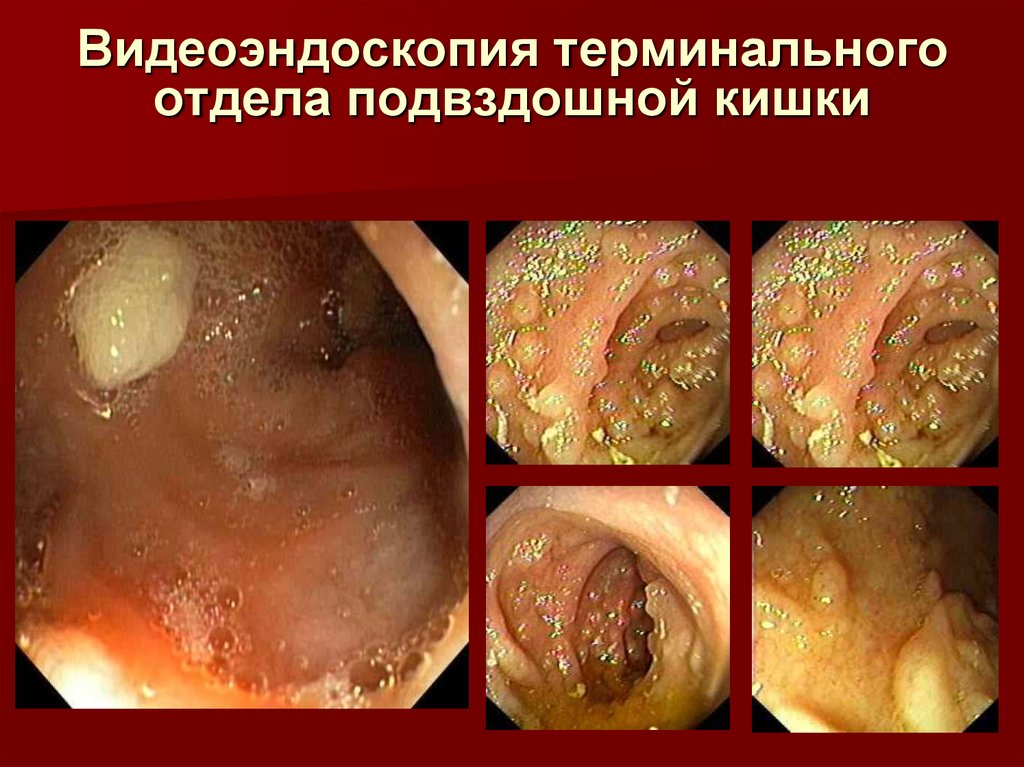
31. Видеоэндоскопия терминального отдела подвздошной кишки
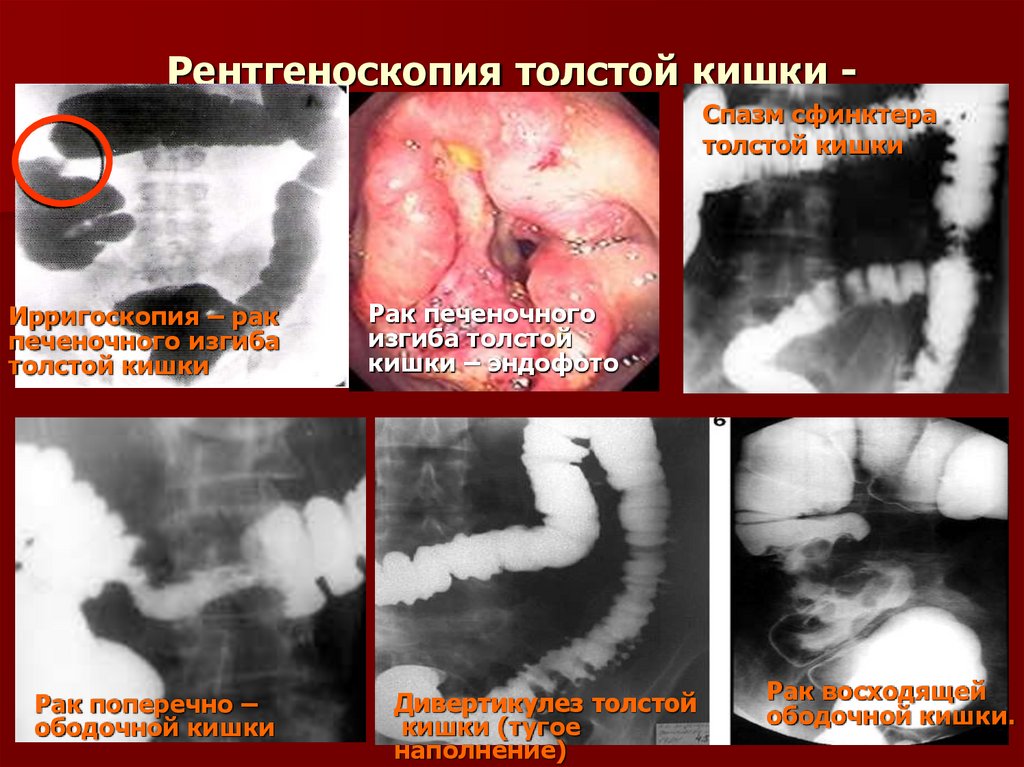
32. Рентгеноскопия толстой кишки - ирригоскопия
Рентгеноскопия толстой кишки ирригоскопия Спазм сфинктератолстой кишки
Ирригоскопия – рак
печеночного изгиба
толстой кишки
Рак поперечно –
ободочной кишки
Рак печеночного
изгиба толстой
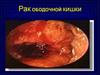
кишки – эндофото
Дивертикулез толстой
кишки (тугое
наполнение)
Рак восходящей
ободочной кишки.
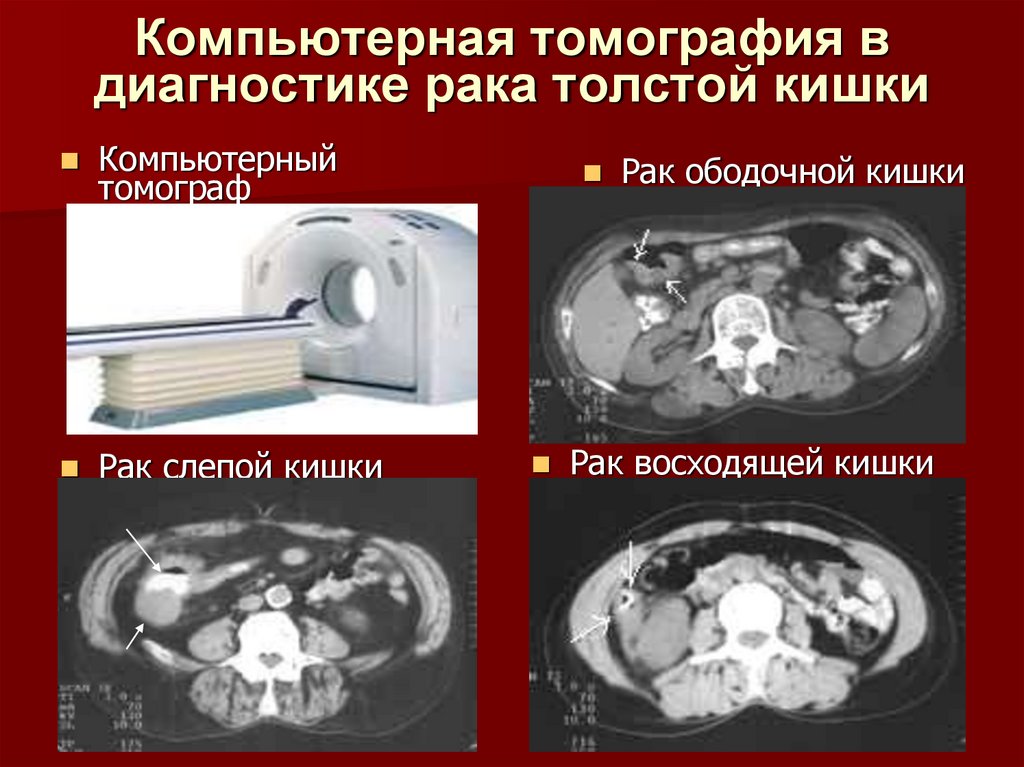
33. Компьютерная томография в диагностике рака толстой кишки
Компьютерныйтомограф
Рак слепой кишки
Рак ободочной кишки
Рак восходящей кишки
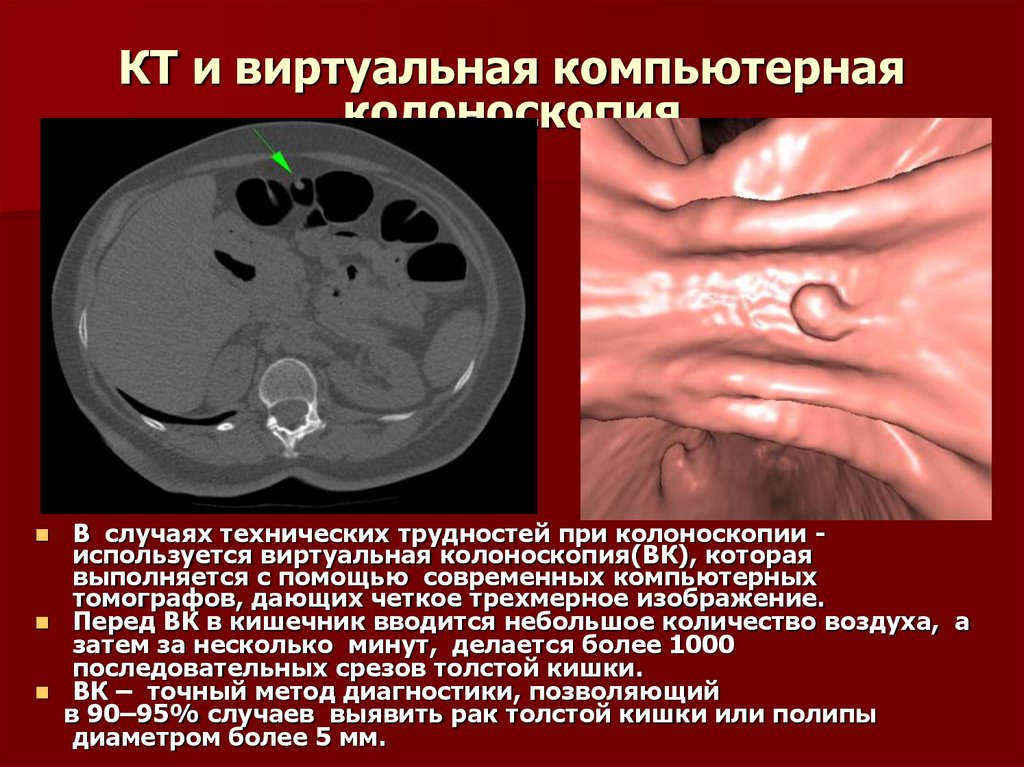
34. КТ и виртуальная компьютерная колоноскопия
В случаях технических трудностей при колоноскопии используется виртуальная колоноскопия(ВК), котораявыполняется с помощью современных компьютерных
томографов, дающих четкое трехмерное изображение.
Перед ВК в кишечник вводится небольшое количество воздуха, а
затем за несколько минут, делается более 1000
последовательных срезов толстой кишки.
ВК – точный метод диагностики, позволяющий
в 90–95% случаев выявить рак толстой кишки или полипы
диаметром более 5 мм.
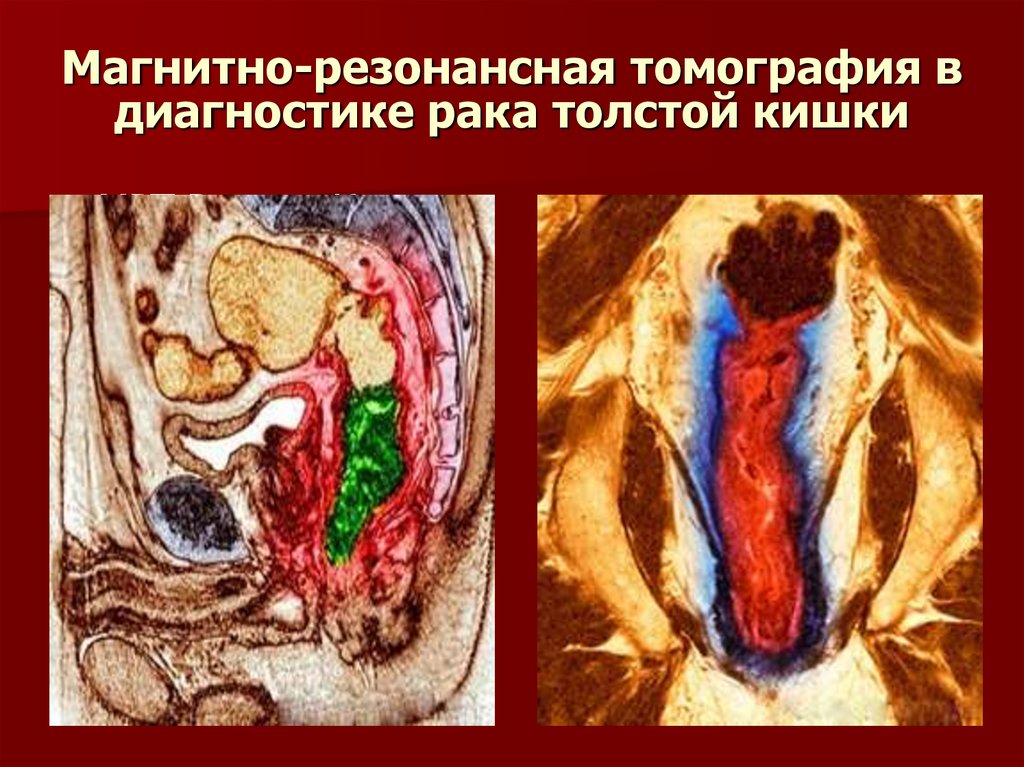
35. Магнитно-резонансная томография в диагностике рака толстой кишки
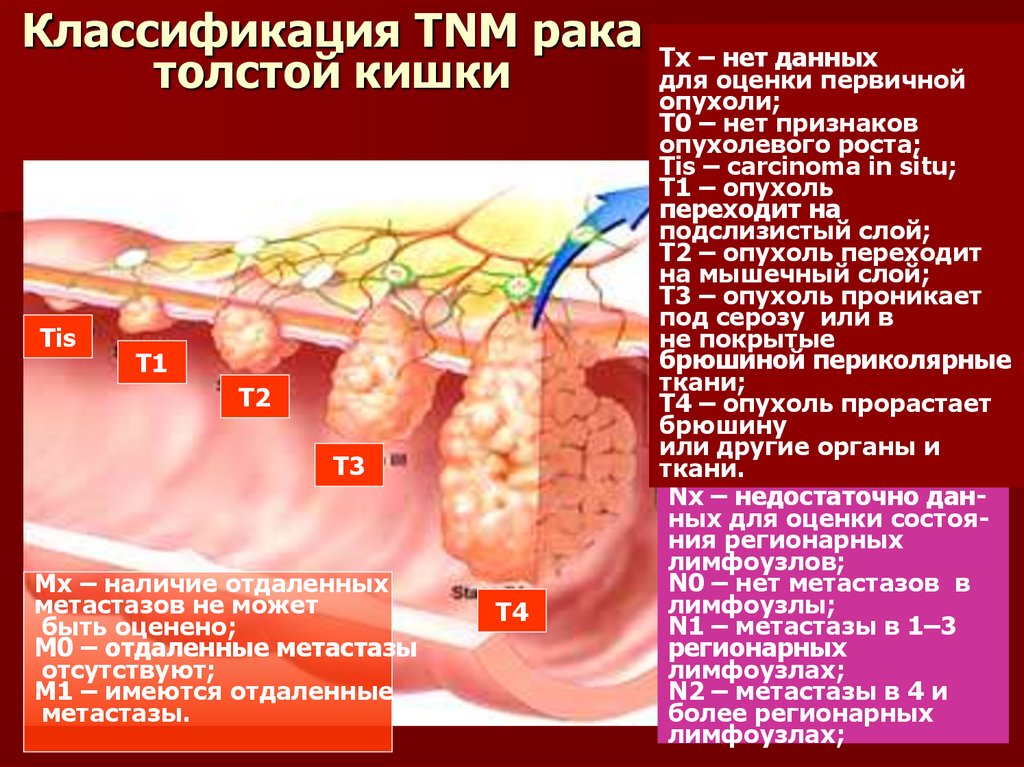
МРТ Р.толст.К36. Классификация TNM рака толстой кишки
TisT1
T2
T3
Mх – наличие отдаленных
метастазов не может
быть оценено;
M0 – отдаленные метастазы
отсутствуют;
M1 – имеются отдаленные
метастазы.
T4
Т
Тх – нет данных
для оценки первичной
опухоли;
Т0 – нет признаков
опухолевого роста;
Тis – carcinoma in situ;
Т1 – опухоль
переходит на
подслизистый слой;
Т2 – опухоль переходит
на мышечный слой;
Т3 – опухоль проникает
под серозу или в
не покрытые
брюшиной периколярные
ткани;
Т4 – опухоль прорастает
брюшину
или другие органы и
ткани.
Nх – недостаточно данных для оценки состояния регионарных
лимфоузлов;
N0 – нет метастазов в
лимфоузлы;
N1 – метастазы в 1–3
регионарных
лимфоузлах;
N2 – метастазы в 4 и
более регионарных
лимфоузлах;
37. Гистологическая классификация опухолей ободочной кишки
95-98% злокачественных опухолей ободочнойкишки эпителиоидного происхождения
(аденокарциномы), на саркомы приходится не
более 1% – 2%.
Современная гистологическая классификация
выделяет следующие морфологические формы
рака ободочной кишки:
– аденокарцинома (90 – 95%);
– слизистая аденокарцинома;
– перстневидно – клеточная карцинома;
– плоскоклеточная карцинома;
– железисто – плоскоклеточная карцинома;
– недифференцированная карцинома;
– неклассифицируемая опухоль.
38. Стандарты лечения опухолей толстой кишки
Обьем стандартноголечения
Стандартные и
дополнительные
операции
0(TisN0M0)
I(T1-2N0M0)
1.Хирургическое
лечение.
II(T12N0M0)
IIIA(T12N1M0)
IIIB(T12N0M0)
IIIC(T12N2M0)
2.а)Хирургическое
лечение.
б)Адьювантная химиотерапия.
Гемиколонэктомия,
резекция поперечно ободочной или
сигмовидной кишки,
обструктивная
резекция толстой
кишки.
IV(любые T
и N M1)
3.Паллиативное
Колостомия,
симптоматическое,
обходной анастомоз.
хирургическое или
химио - лучевое лечение.
Стадии
Колэктомия,
субтотальная
колэктомия,
эндоскопическое
удаление опухоли.
39. Основные принципы хирургического лечения злокачественных опухолей ободочной кишки
Строгое соблюдение принциповонкологического радикализма
Обеспечение надежности оперативного
вмешательства за счет применения
современных хирургических методик;
Обеспечение качества последующей жизни
больных и максимально возможное
восстановление трудоспособности.
Основным методом, обеспечивающим стойкое
излечение больных распространенным раком
ободочной кишки, является хирургическое
вмешательство с соблюдением принципов
онкологического радикализма, зональности и
футлярности.
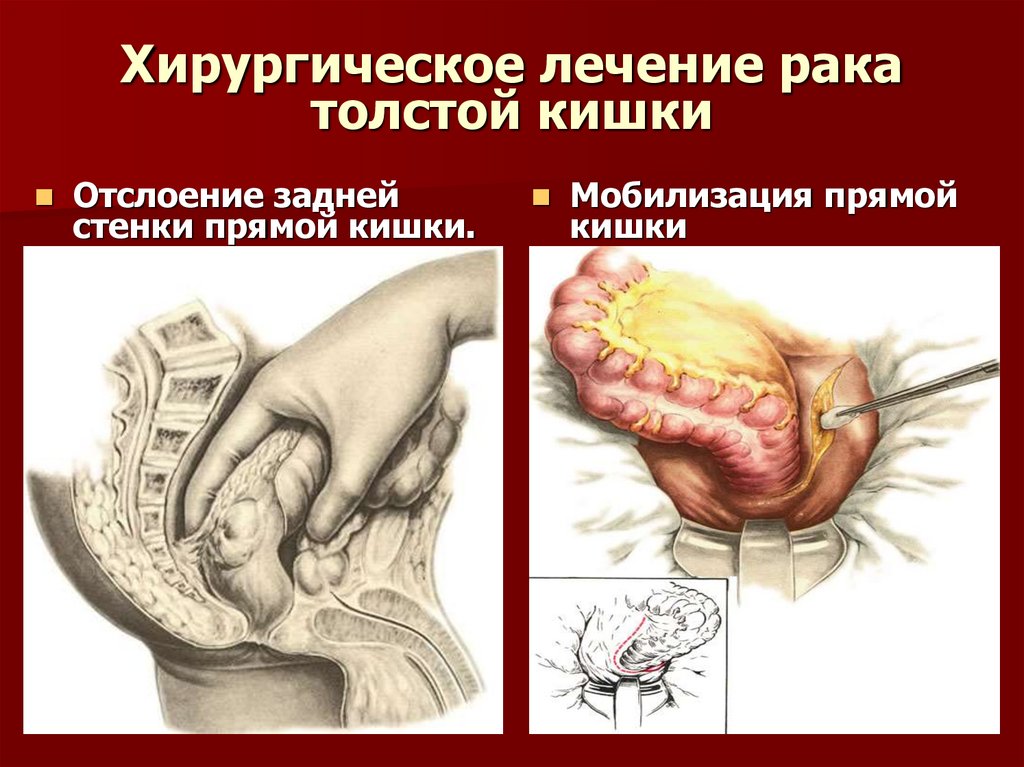
40. Хирургическое лечение рака толстой кишки
Отслоение заднейстенки прямой кишки.
Мобилизация прямой
кишки
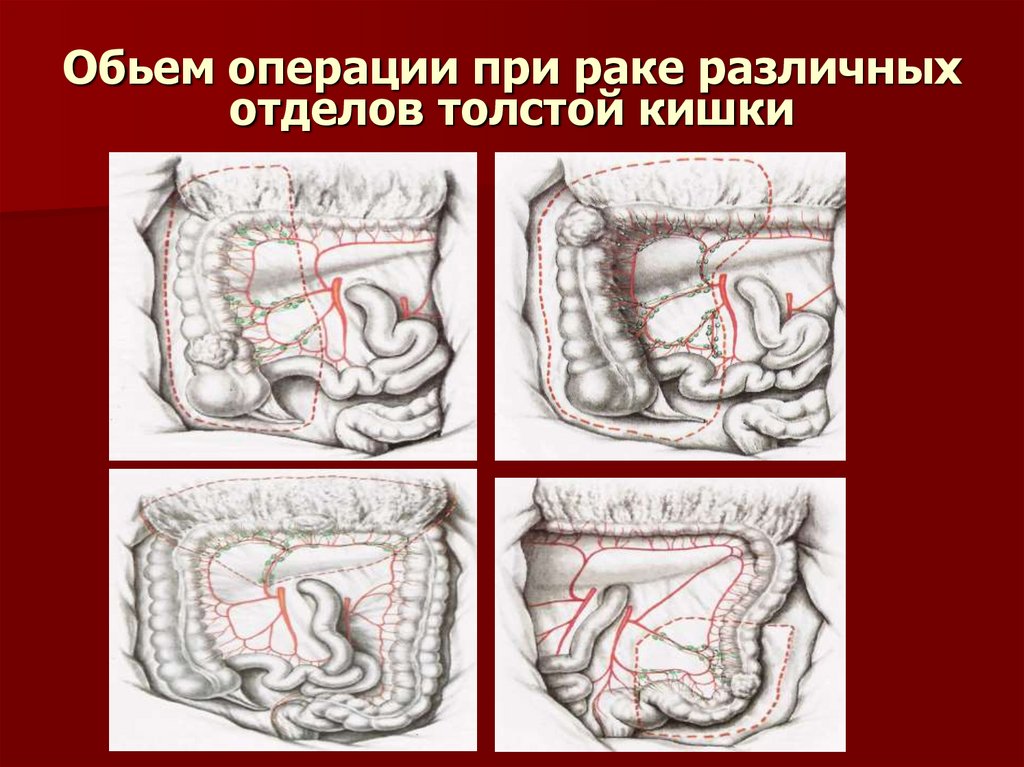
41. Обьем операции при раке различных отделов толстой кишки
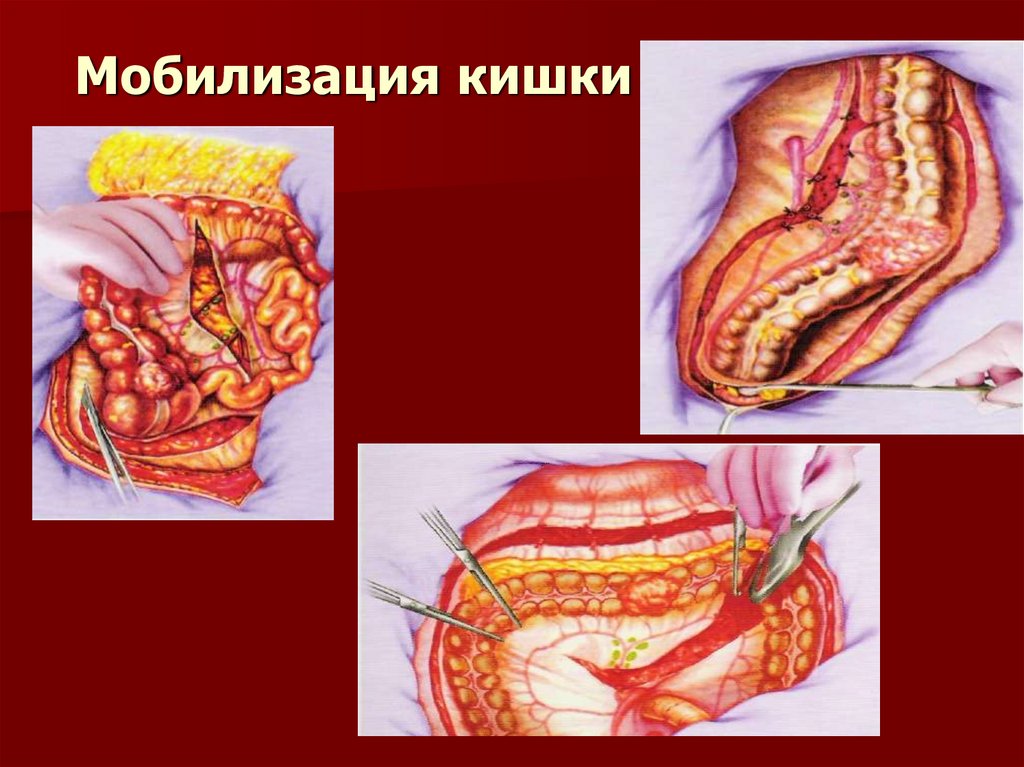
42. Мобилизация кишки
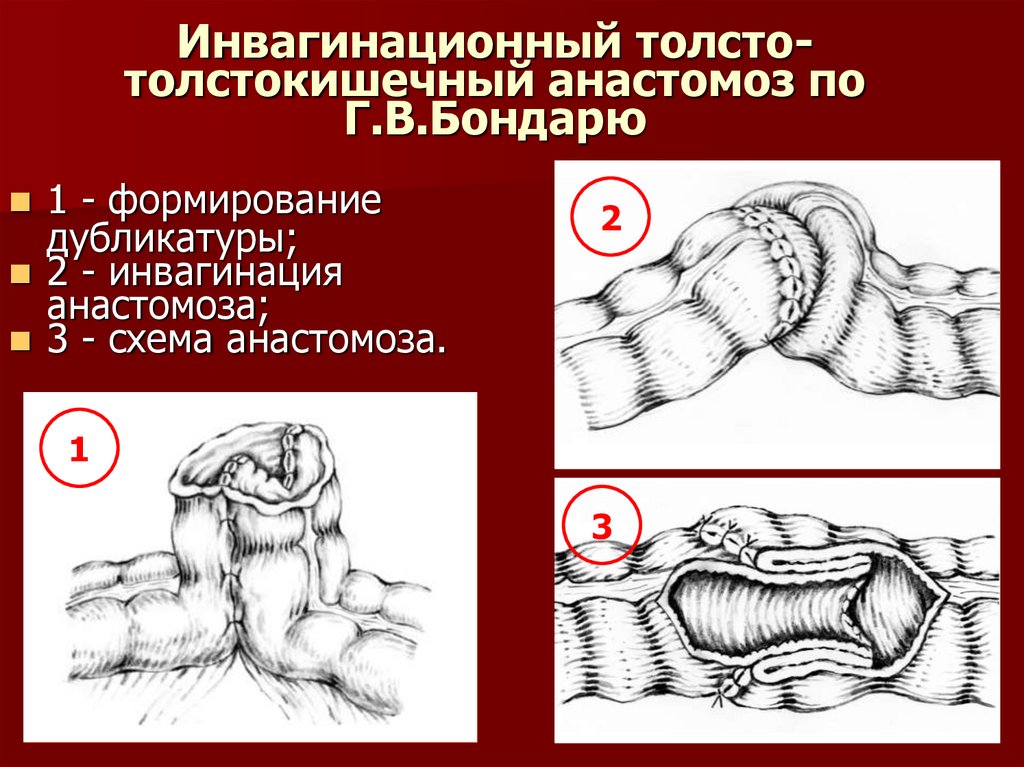
43. Инвагинационный толсто-толстокишечный анастомоз по Г.В.Бондарю
Инвагинационный толстотолстокишечный анастомоз поГ.В.Бондарю
1 - формирование
дубликатуры;
2 - инвагинация
анастомоза;
3 - схема анастомоза.
2
1
3
44. Лучевая терапия в лечении рака толстой кишки
Показанияк
применению
лучевой
терапии:
• неоперабельная первичная опухоль
или местный рецидив;
• очаговые метастазы в печень, почки,
поджелудочную железу;
• метастазы в парааортальные
лимфатические узлы;
• одиночные метастазы в легкие;
• метастазы в кости с выраженным
болевым синдромом.
45. Адъювантная химиотерапия рака толстой кишки
Предоперационная эндолимфальнаяантибиотикотерапия позволяет
купировать явления параколического
воспаления.
Адьювантная полихимиотерапия позволяет:
понизить на 35 -40% риск рецидива рака и на 22 33% риск смерти от РОК;
повысить на 12–15% выживаемость больных
Схема СFР:ССNU + Фторурацил + Цисплатин .
Схема de Gramont :Фторурацил + Лейковорин .
Схема de Gramont + Оксалиплатин .
Схема FOLFIRI: Лейковорин + Иринотекан.
Схема FOLFOX:Лейковорин + Фторурацил + Оксалиплатин .
Схема Мауо: Фторурацил + Лейковорин .
Схема ХЕLОХ : Капецитабин + Оксалиплатин .
Иринотекан + Лейковорин + Фторурацил + УФТ .
Ралтитрексед + Фторурацил .
46. Паллиативное хирургическое лечение рака толстой кишки
В настоящее время считается общепринятым,что отдаленные метастазы не должны быть
противопоказанием к паллиативному
хирургическому лечению РОК, в том числе к
удалению первичной опухоли, по следующим
причинам:
• паллиативное удаление первичной опухоли
предотвращает угрозу развития кишечной
непроходимости, перфорации, кровотечения и
других тяжелых осложнений;
• паллиативная циторедуктивная операция
уменьшает объем опухолевой массы,
способствует повышению эффективности
лекарственного лечения, дает возможность
улучшить качество жизни больных.
47. Профилактика рака толстой кишки
Первичная профилактика РТК на 60-80%обусловленного влиянием факторов внешней
среды – заключается в организации активного
подвижного образа жизни; умеренного,
регулярного питания; ограничения в рационе
жирной, острой и раздражающей пищи; отказа от
курения и чрезмерного употребления алкоголя;
постоянного употребления продуктов,
содержащих растительную клетчатку(овощи),
витамины и кисломолочные продукты; борьбу с
запорами.
Вторичная профилактика РТК, обусловленного
генетическими нарушениями и сопутствующими
заболеваниями заключается в диспансеризации и
регулярном обследовании лиц с высоким риском
возникновения опухоли (проявления синдромов
Гарднера, Тюрка, Пейтца – Егерса и т.д.)
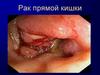
48. РАК ПРЯМОЙ КИШКИ
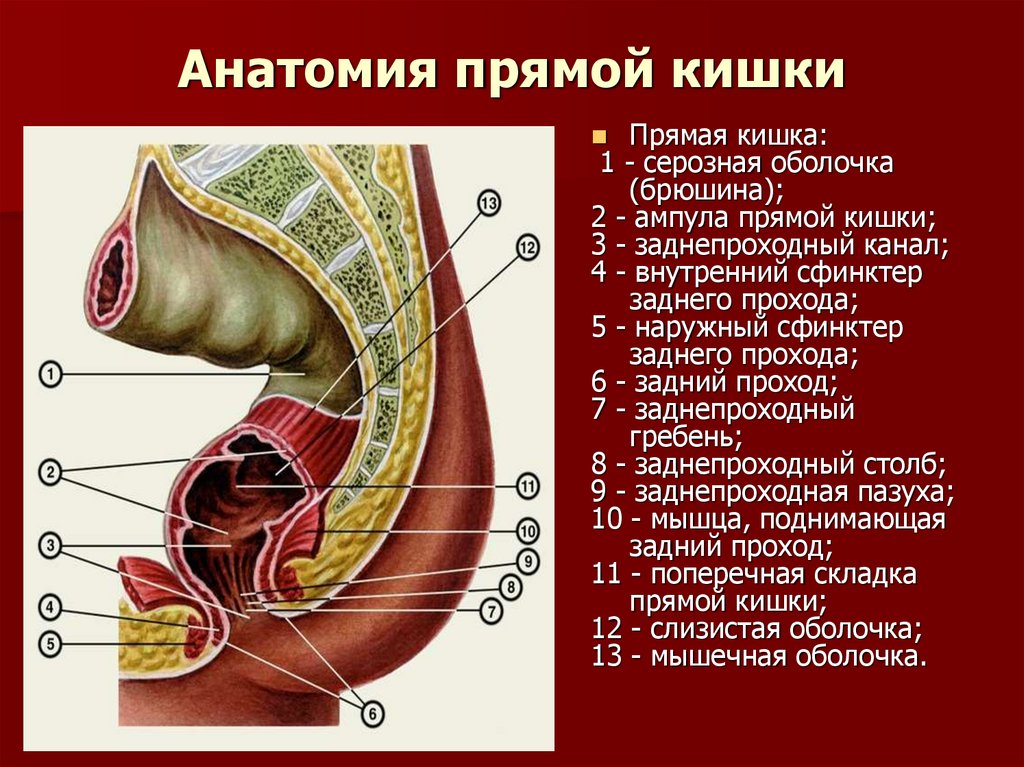
49. Анатомия прямой кишки
Прямая кишка:1 - серозная оболочка
(брюшина);
2 - ампула прямой кишки;
3 - заднепроходный канал;
4 - внутренний сфинктер
заднего прохода;
5 - наружный сфинктер
заднего прохода;
6 - задний проход;
7 - заднепроходный
гребень;
8 - заднепроходный столб;
9 - заднепроходная пазуха;
10 - мышца, поднимающая
задний проход;
11 - поперечная складка
прямой кишки;
12 - слизистая оболочка;
13 - мышечная оболочка.
50. Статистика, заболеваемость и эпидемиология рака прямой кишки
В мире живут более 3,5 млн. больных РПК.Во многих развитых странах заболеваемость
РПК превосходит
заболеваемость раком
желудка. Смертность от РПК, в США, в 4 раза
выше чем при раке желудка, что говорит о
худших результатах лечения РПК.
Ежегодно в мире РПК заболевают 500 – 600
тысяч человек и уровень заболеваемости
продолжает возрастать. В США РПК занимает по
частоте второе место после рака кожи. В
европейских
странах
25-30%
всех
злокачественных
опухолей
желудочнокишечного тракта представлены РПК.
В Украине РПК занимает 5 место в структуре
заболеваемости раком с явной тенденцией к
росту. В Донецкой области за последние 30 лет
заболеваемость РПК выросла с 4 до 16 случаев
на 100000 населения, при этом 50-70% больных
выявляются в далеко зашедших стадиях.
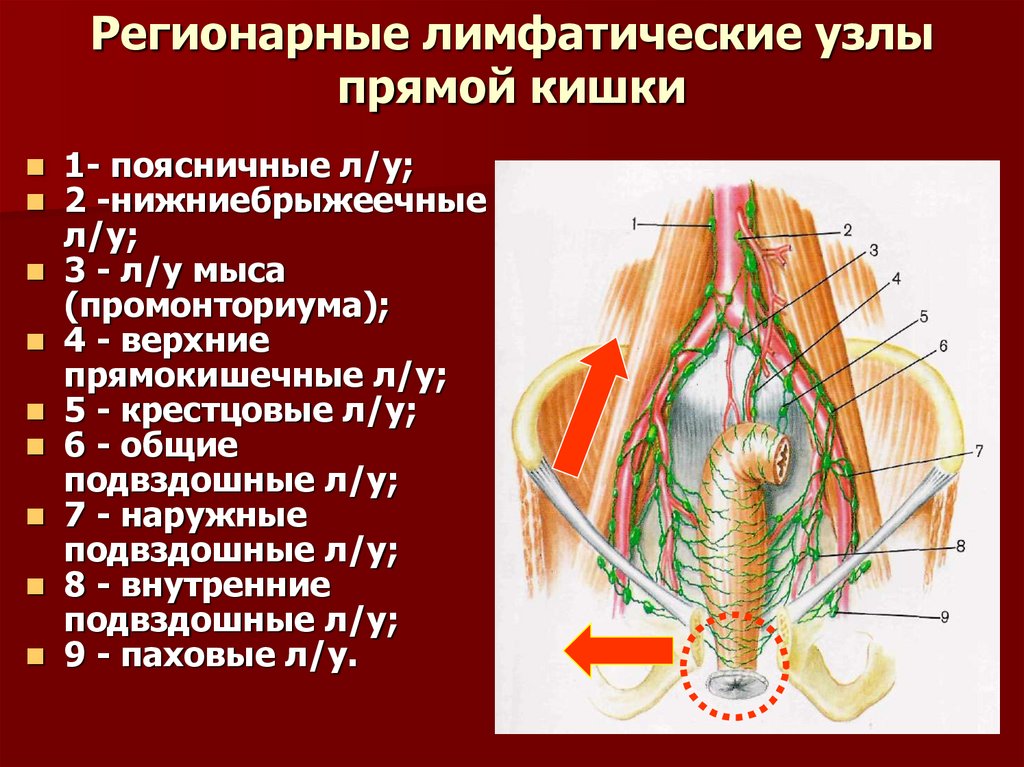
51. Регионарные лимфатические узлы прямой кишки
1- поясничные л/у;2 -нижниебрыжеечные
л/у;
3 - л/у мыса
(промонториума);
4 - верхние
прямокишечные л/у;
5 - крестцовые л/у;
6 - общие
подвздошные л/у;
7 - наружные
подвздошные л/у;
8 - внутренние
подвздошные л/у;
9 - паховые л/у.
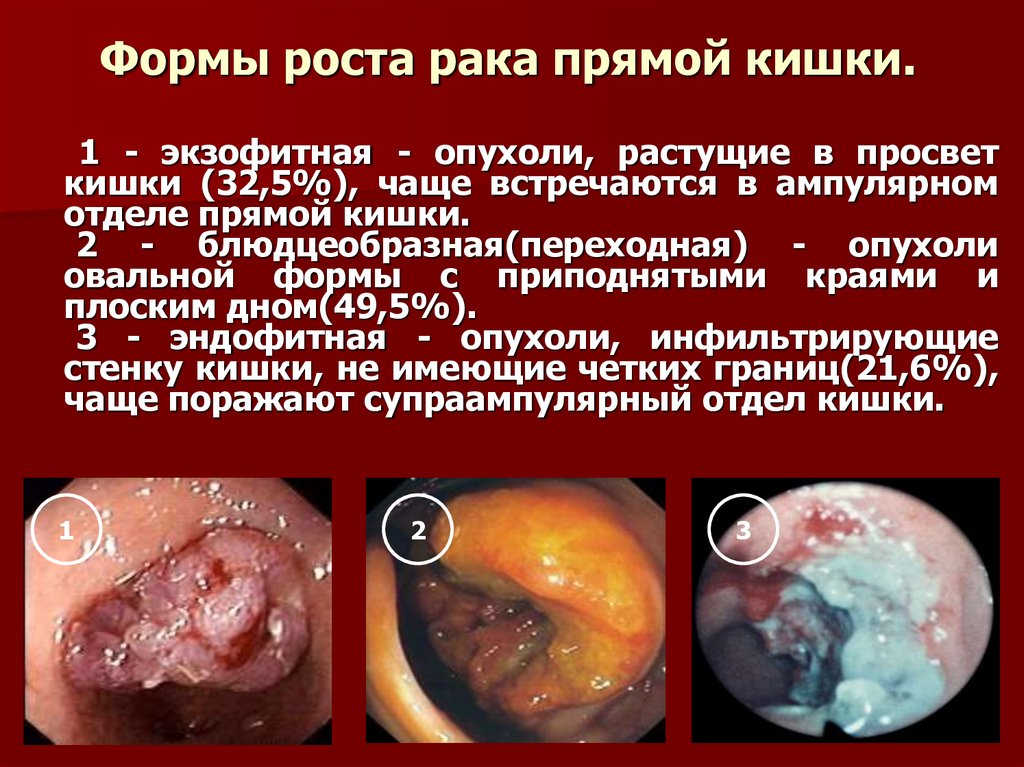
52. Формы роста рака прямой кишки.
1 - экзофитная - опухоли, растущие в просветкишки (32,5%), чаще встречаются в ампулярном
отделе прямой кишки.
2 - блюдцеобразная(переходная) - опухоли
овальной формы с приподнятыми краями и
плоским дном(49,5%).
3 - эндофитная - опухоли, инфильтрирующие
стенку кишки, не имеющие четких границ(21,6%),
чаще поражают супраампулярный отдел кишки.
1
2
3
53. Метастазирование рака прямой кишки
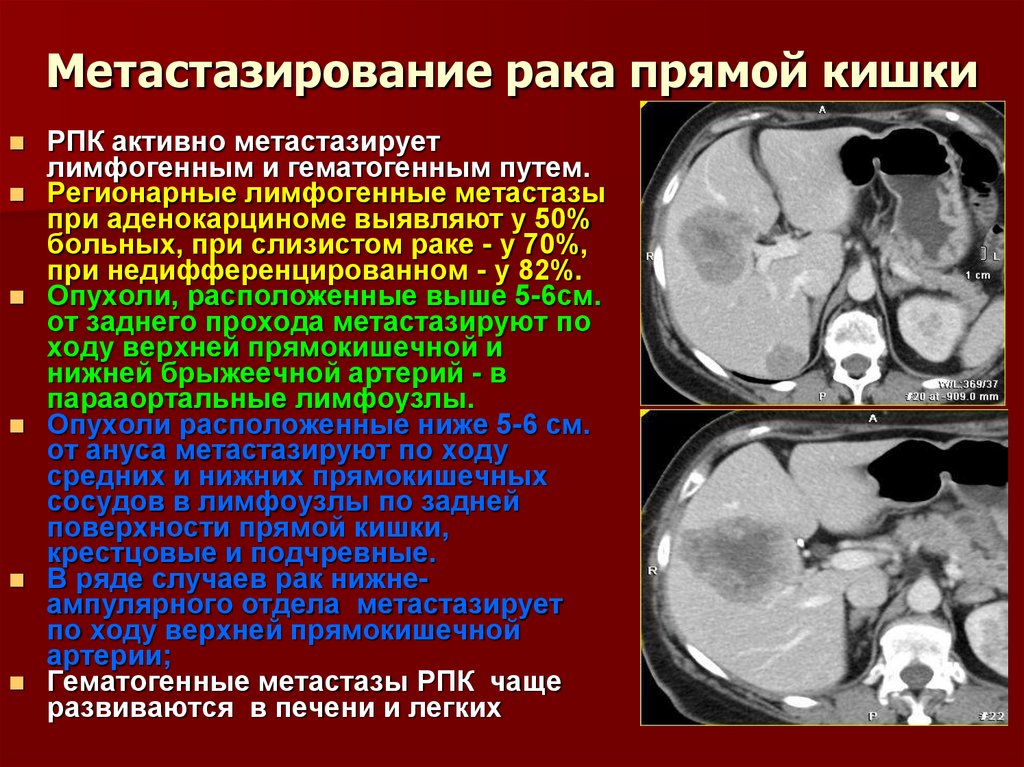
РПК активно метастазируетлимфогенным и гематогенным путем.
Регионарные лимфогенные метастазы
при аденокарциноме выявляют у 50%
больных, при слизистом раке - у 70%,
при недифференцированном - у 82%.
Опухоли, расположенные выше 5-6см.
от заднего прохода метастазируют по
ходу верхней прямокишечной и
нижней брыжеечной артерий - в
парааортальные лимфоузлы.
Опухоли расположенные ниже 5-6 см.
от ануса метастазируют по ходу
средних и нижних прямокишечных
сосудов в лимфоузлы по задней
поверхности прямой кишки,
крестцовые и подчревные.
В ряде случаев рак нижнеампулярного отдела метастазирует
по ходу верхней прямокишечной
артерии;
Гематогенные метастазы РПК чаще
развиваются в печени и легких
54. Гистологическая классификация опухолей прямой кишки
Злокачественные опухоли:Аденокарцинома
- 90-95%;
Слизистая аденокарцинома
- 10%;
Перстневидно-клеточная карцинома
- 4%;
Плоскоклеточная карцинома
- 1 - 2%;
Железисто-плоскоклеточная
карцинома
- менее 1%;
Недифференцированная
карцинома
- менее 1%;
Неклассифицируемая
карцинома
- менее 1%.
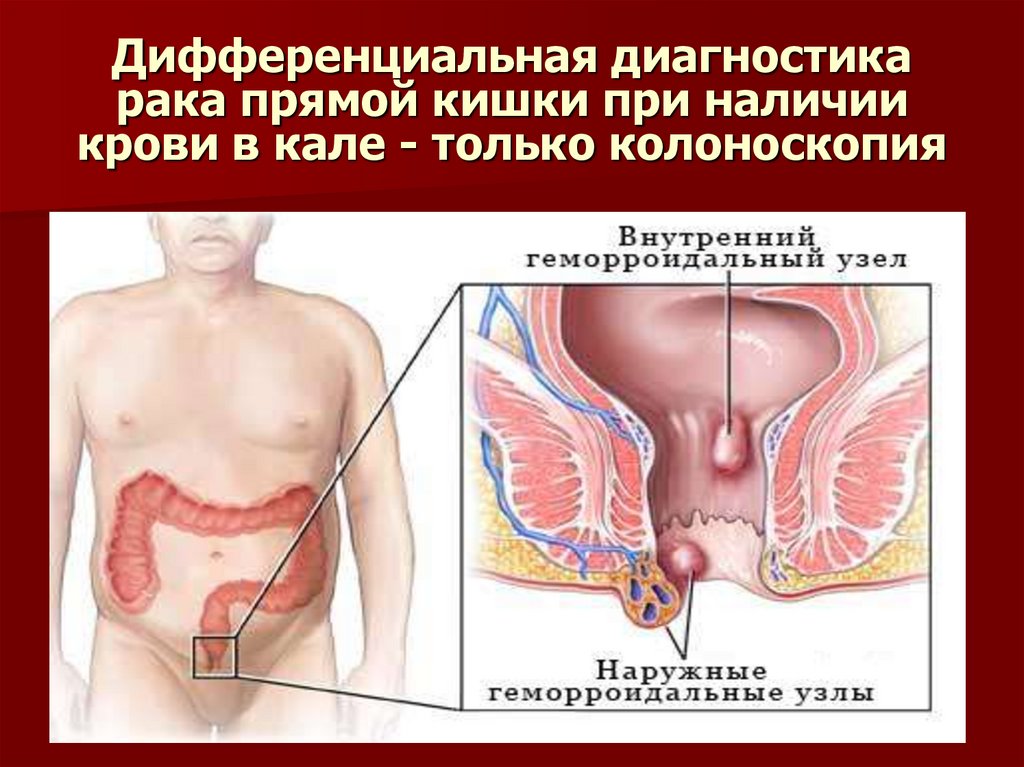
55. Дифференциальная диагностика рака прямой кишки при наличии крови в кале - только колоноскопия
56. Клиника рака прямой кишки
Клиника рака прямой кишки зависит отлокализации и распространенности
опухоли.
В ранних стадиях на протяжении
длительного периода времени (до
полутора - двух лет) заболевание
протекает бессимптомно и может быть
выявлено только при целенаправленном
эндоскопическом исследовании.
По мере роста опухоли появляются
патологические выделения - кровь и слизь
в кале.
Нарушение функции кишки проявляется
запорами, которые зачастую сменяются
профузными поносами.
Сужение просвета кишки и
распространение опухоли за ее пределы
приводит к появлению «лентовидного
кала» и болей при дефекации и в покое.
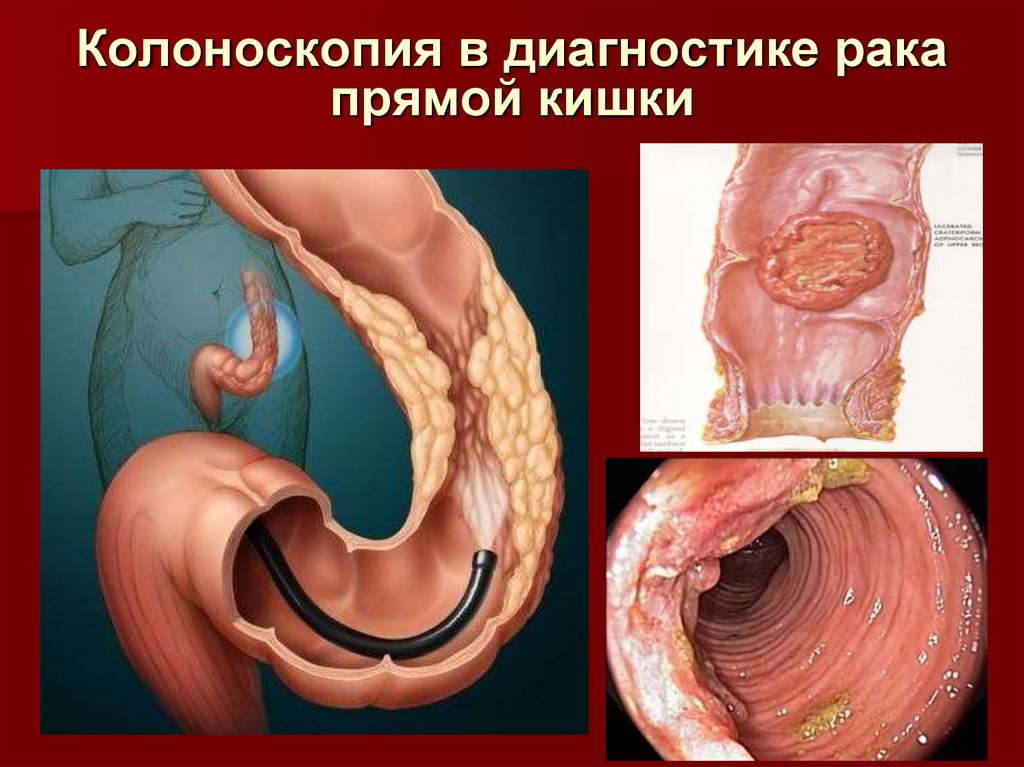
57. Колоноскопия в диагностике рака прямой кишки
58. Скрининг рака прямой кишки
Американскоеобщество
по
изучению
рака
рекомендует несколько вариантов скрининга РПК :
ежегодный гемоккульт-тест;
колоноскопия (ректороманоскопия) каждые 5 лет;
ежегодный гемоккульт-тест + колоноскопия
(ректороманоскопия) каждые 5 лет;
ирригоскопия с двойным контрастированием
каждые 5 лет;
колоноскопия каждые 10 лет.
При подозрении на генетически
детерминированную предраковую патологию
рекомендовано генетическое тестирование с
последующим активным диспансерным
наблюдением.
Разрабатывается методика генетического скрининга
опухолей толстой кишки, основанная на выявлении
мутантных генов ТР53, ВАТ 26, R – RAS в ДНК
опухолевых клеток выделяемых с калом.
59. Клиника распространенного рака прямой кишки
В большинстве случаев (70–90%) первым проявлениемзаболевания бывают патологические выделения из
прямой кишки при дефекации и попытке выпустить газы
(так называемый симптом «ложного друга»).
Запоры
сменяются профузными зловонными
поносами, выше места сужения развиваются процессы
гнилостного брожения, сопровождающихся повышенной
продукцией слизи и разжижением каловых масс.
При значительном сужении и деформации просвета кишки
кал может принимать характерную «лентовидную»
форму.
Раздражение стенки кишки опухолью приводит к
появлению
ложных
позывов
–
тенезмов,
сопровождающихся выделением скудного количества
слизи или кровянисто–гнойного отделяемого.
Крайняя степень стеноза прямой кишки, с сужением ее
просвета до 8–10 мм,
сопровождается развитием
кишечной непроходимости (наблюдается у 10 – 15%
больных).
60. Клиника распространенного рака прямой кишки - боли
Боли при РПК могут носить различныйСубфебрилитет, изменение общего
состояния.
характер в зависимости от причины их
возникновения:
Периодические боли, утихающие после
дефекации, связаны с нарушением кишечной
проходимости и чаще встречаются при
ректосигмоидном раке;
Постоянные умеренные боли,
иррадиирующие в крестец более характерны
для распространенного опухолевого процесса,
распространяющегося на окружающие ткани;
Боли в заднем проходе при акте дефекации
характерны для нижнеампулярных раков.
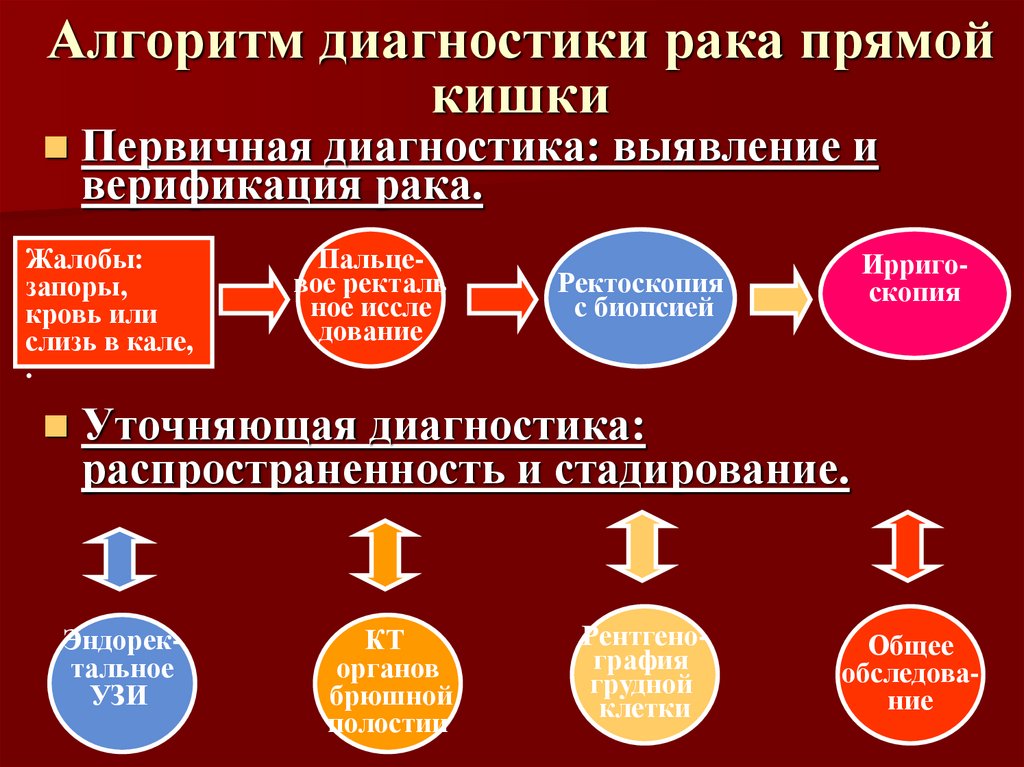
61. Алгоритм диагностики рака прямой кишки
Первичная диагностика: выявление иверификация рака.
Жалобы:
запоры,
кровь или
слизь в кале,
.
Пальцевое ректаль
ное иссле
дование
Ирригоскопия
Ректоскопия
с биопсией
Уточняющая диагностика:
распространенность и стадирование.
Эндоректальное
УЗИ
КТ
органов
брюшной
полостии
Рентгенография
грудной
клетки
Общее
обследование
62. Пальцевое ректальное исследование В 50–75% случаев достаточно ректального пальцевого исследования для выявления рака прямой
кишки.Исследование проводится в 4 положениях: на спине, на
животе и при натуживании.
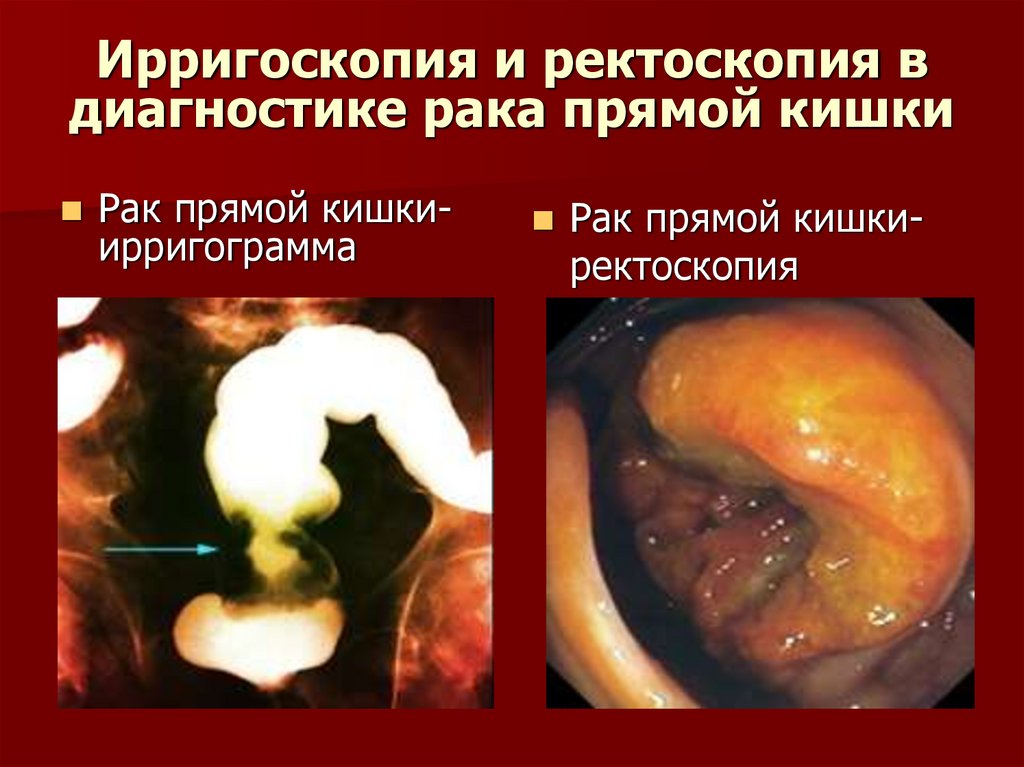
63. Ирригоскопия и ректоскопия в диагностике рака прямой кишки
Рак прямой кишкиирригограммаРак прямой кишкиректоскопия
64. Стандарты лечения опухолей прямой кишки
СтадииОбьем стандартного Стандартные и
лечения
дополнительныео
перации
0(TisN0M0)
I(T1-2N0M0)
1.Хирургическое лечение.
II(T2-3N0M0);
IIIA(T1-3N1M0)
(T4N0M0);
IIIB(T4N1M0)
(T1-4N2M0)
2.а)Неоадьювантная химиолучевая терапия;
б)Хирургическое лечение;
в)Адьювантная химиотерапия.
IV(любые T и
N M1)
3.Паллиативное симптомати- Колостомия.
ческое, хирургическое или
химио - лучевое лечение.
Передняя резекция прямой кишки;
Брюшно-анальная резекция прямой кишки;
Операция Гартмана;
Брюшно-промежностная
экстирпация прямой
кишки;
Проктэктомия.
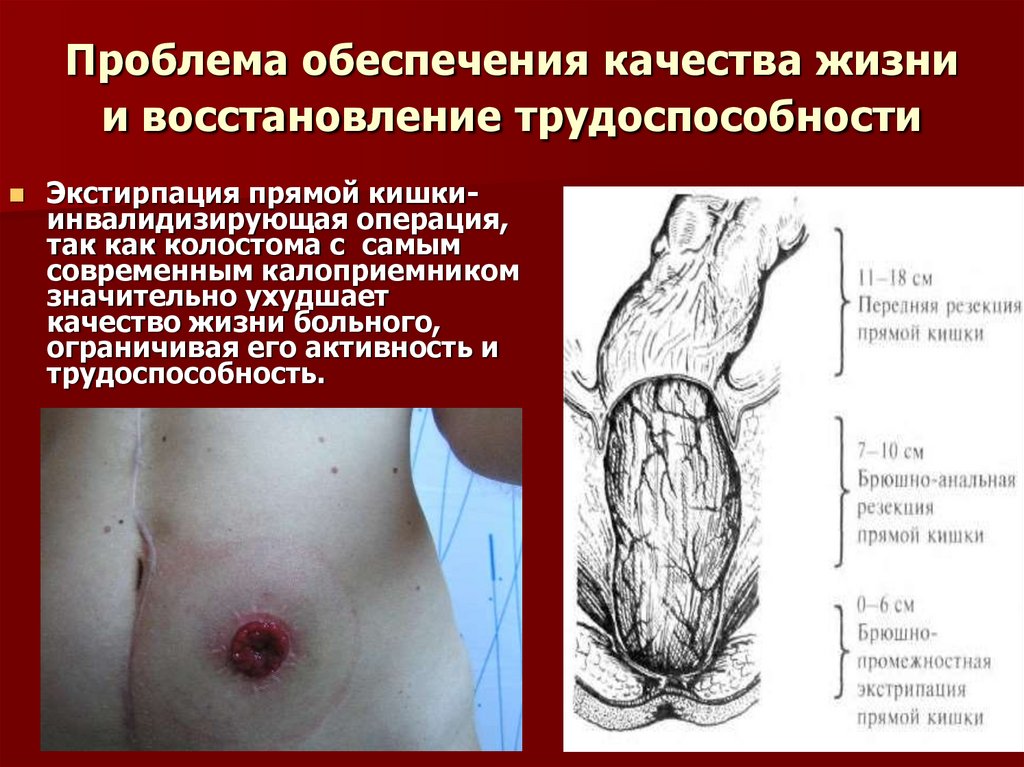
65. Проблема обеспечения качества жизни и восстановление трудоспособности
Экстирпация прямой кишкиинвалидизирующая операция,так как колостома с самым
современным калоприемником
значительно ухудшает
качество жизни больного,
ограничивая его активность и
трудоспособность.
66. Комбинированное и комплексное лечение РПК
Основнымметодом
комбинированной
терапии
в
настоящее время является адъювантная химиолучевая
терапия, при которой облучение зон поражения и
регионарного метастазирования проводится с целью
местной
эрадикации
опухоли,
а
химиотерапия
предназначена для воздействия на субклинические
отдаленные метастазы.
Полихимиотерапия 5-фторурацилом и лейковорином
(«схема клиники Мейо») является на сегодняшний день
самой распространенной и, по существу, стандартной
схемой лечения РПК во всем мире.
Современной ее
альтернативой может считаться применение в том же
сочетании препаратов для перорального приема (кселода.
Определенный оптимизм внушает также
появление
новых более эффективных химиопрепаратов (кселода,
кампто, элоксатин, томудекс), однако высокая стоимость
лечения служит серьезным препятствием их широкого
применения.
67. Лучевая терапия в лечении РПК
В 1995 г. Стокгольмской группой по изучению колоректальногорака опубликованы результаты крупного многоцентрового
исследования по применению предоперационной лучевой
терапии (СОД 25Гр.) в лечении РПК. Операция выполнялась в
течение недели после облучения. Число местных рецидивов
уменьшилось
в
2
раза,
достоверно
увеличилась
продолжительность
безрецидивного
периода.
Общая
выживаемость не возросла.
Второе Стокгольмское исследование позволило улучшить
результаты выживаемости без существенного изменения
послеоперационной летальности.
Рандомизированное исследование
проведенное в Великобритании
в 1982–86гг., показало что
предоперационная лучевая
терапия при РПК с облучением
прямой кишки и мезоректальных
лимфоузлов (РОД 5Гр., СОД 20Гр.),
позволяет уменьшить частоту
местных рецидивов в 3 раза,
увеличивает 5 – летнюю
выживаемость больных при III
стадии с 55 – 65% до 61 – 76%.
68. Обоснование возможности выполнения радикальной сфинктеросохраняющей операции при раке нижнеампулярного отдела прямой кишки
Мы пришли к выводу, что в целях достижениярадикализма при РПК, помимо прямой кишки и
слизистой
анального
канала,
необходимо
удаление мышечного комплекса внутреннего
сфинктера,
петли
лобково-прямокишечной
мышцы и глубокой порции наружного сфинктера.
Подкожная и поверхностная порции наружного
сфинктера и мышцы тазового дна (леваторы)
кроме части лобково-прямокишечной мышцы
имеют
автономную, не связанную с прямой
кишкой систему крово/лимфоснабжения, что
исключает
возможность
латерального
и
ретроградного заноса в них опухолевых клеток
при опухолях всех отделов прямой кишки. Их
удаление
бессмысленно
для
повышения
радикализма вмешательства, вне зависимости от
локализации опухоли.
69. Сфинктерсохраняющие резекции прямой кишки
Многолетними исследованиями была доказанапринципиальная возможность выполнения
радикальных операций с полным или частичным
сохранением анального сфинктера,
обеспечивающих достаточный радикализм и
сохранение запирательной функции (Г.В.Бондарь).
Доказано, что сохранение сфинктера не
приводит к снижению радикализма операции.
Разработанные хирургические методики, в
сочетании с применением комбинированной
химиолучевой терапии, позволили обеспечить
отдаленные результаты лечения, не уступающие
таковым после экстирпации прямой кишки, с
сохранением естественного механизма дефекации,
гарантией высокого качества жизни и
восстановлением трудоспособности.
В результате удалось практически отказаться от
применения калечащей экстирпации прямой
кишки даже при нижнеампулярном раке.
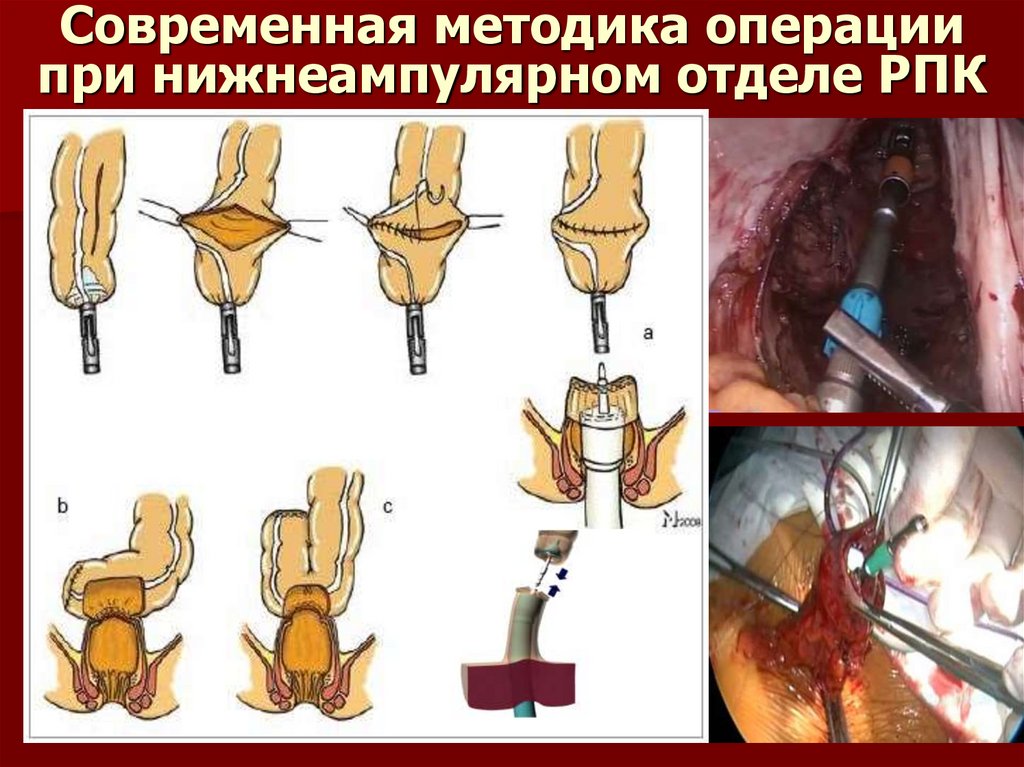
70. Современная методика операции при нижнеампулярном отделе РПК
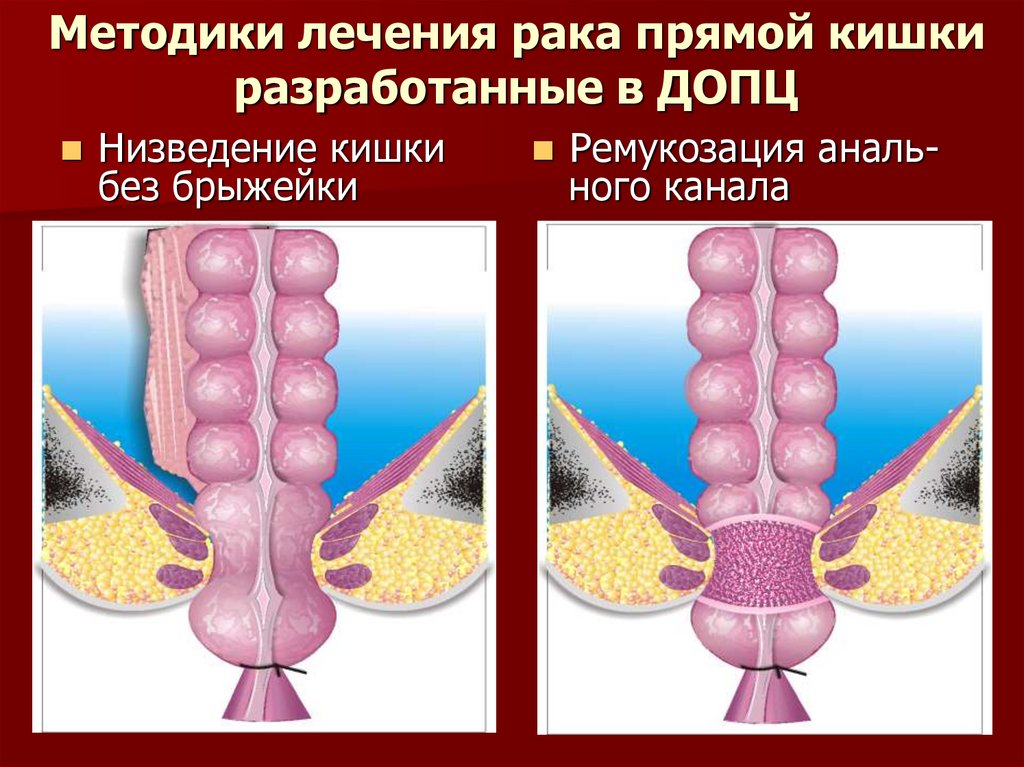
71. Методики лечения рака прямой кишки разработанные в ДОПЦ
Низведение кишкибез брыжейки
Ремукозация анального канала
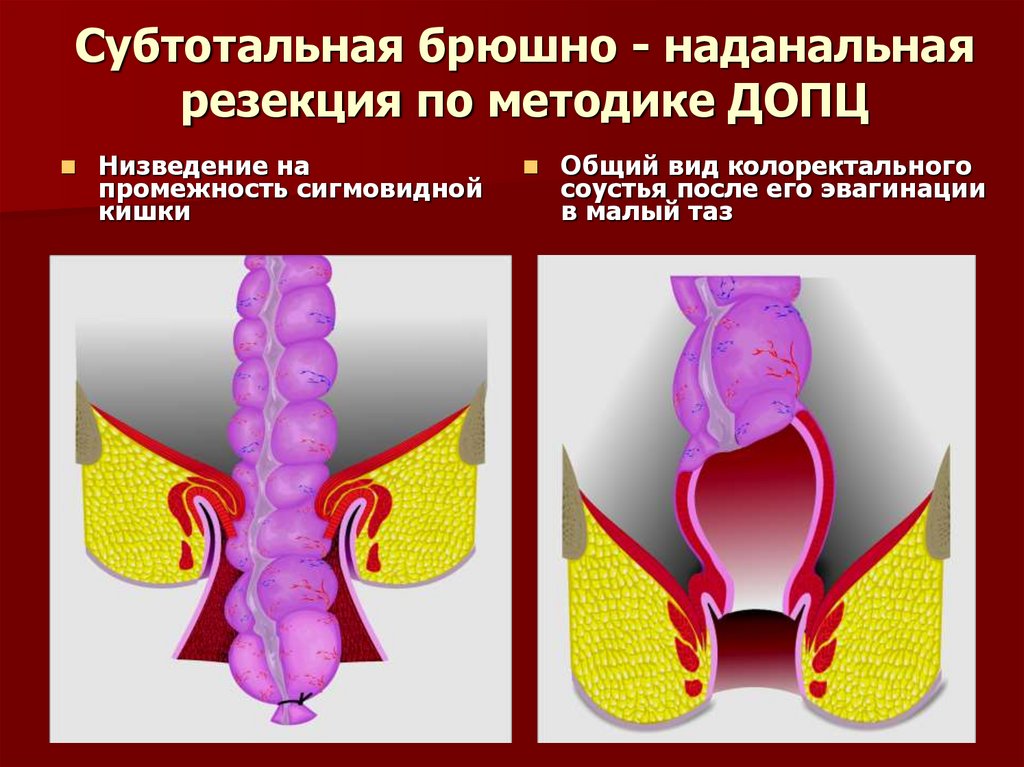
72. Субтотальная брюшно - наданальная резекция по методике ДОПЦ
Мобилизация анальногоканала с эвагинацией
культи прямой кишки
Иссечение адвентициальномышечного слоя культи
прямой кишки
73. Субтотальная брюшно - наданальная резекция по методике ДОПЦ
Низведение напромежность сигмовидной
кишки
Общий вид колоректального
соустья после его эвагинации
в малый таз
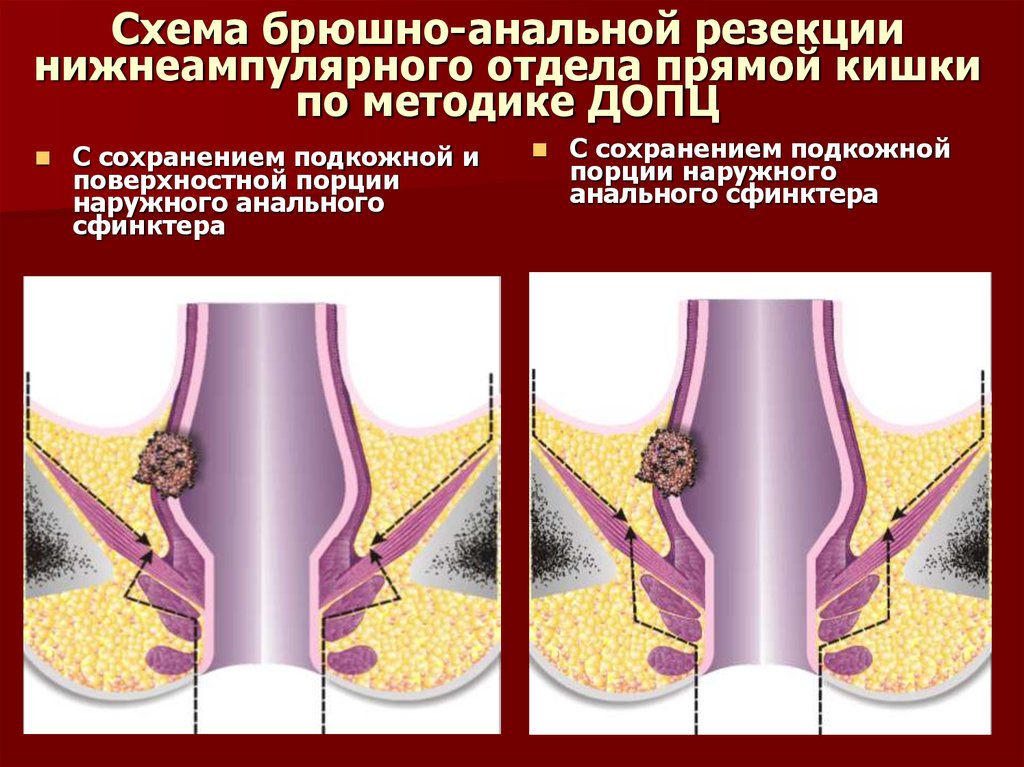
74. Схема брюшно-анальной резекции нижнеампулярного отдела прямой кишки по методике ДОПЦ
С сохранением подкожной иповерхностной порции
наружного анального
сфинктера
С сохранением подкожной
порции наружного
анального сфинктера
75. Отдаленные результаты лечения рака прямой кишки
По данным американских проктологов общая 10летняя выживаемость при РПК составляет 45%.При раке, ограниченном слизистой выживаемость
составляет 80-90%, при поражении регионарных
лимфоузлов - 50-60%.
Основными факторами прогноза являются:
распространенность опухоли по окружности
кишки, глубина инвазии, морфологическое
строение опухоли, наличие регионарных и
отдаленных метастазов.
После резекции печени по поводу изолированных
метастазов 5-летняя выживаемость составляет
25%, после резекции легких - около 20 %.
5-летняя выживаемость после пробных и
симптоматических операций такая же, как и при
паллиативных резекциях и экстирпациях прямой
кишки (12,2% и 10% соответственно), но
качество жизни после паллиативных операций
без колостомы, значительно выше.
76. Диспансеризация больных раком прямой кишки
В течение первого года после проведенного леченияконтрольный осмотр больных проводится каждые 3
месяца, затем дважды в течение года и с третьего года –
ежегодно.
Осмотр включает изучение жалоб, общий осмотр,
клинические анализы крови, УЗИ внутренних органов,
пальцевое
ректальное
исследование
,
ректороманоскопию(с целью изучения зоны анастомоза).
Рекомендуется определение уровня РЭА - его повышение,
с определенной степенью вероятности, может быть
ранним признаком рецидива заболевания.
С целью восстановления и поддержания функции прямой
кишки применяется индивидуальная диета, комплекс
физических упражнений
для
мышц промежности и
брюшного
пресса,
электростимуляции
анального
сфинктера.
77.
Онконастороженность…Алгоритм профилактического осмотра
Женщина
Опрос, общий осмотр
Маммография/УЗИ
Рентгенография ОГК
Гастроскопия
Колоноскопия
Осмотр гинеколога.
Мужчина
Опрос, общий осмотр
Рентгенография ОГК/КТ
Гастроскопия
Колоноскопия
Осмотр уролога, ПСА.






































 Медицина
Медицина