Похожие презентации:
Рак прямой кишки
1. Рак прямой кишки
2.
• Ежегодно в мире выявляется около 950тысяч новых случаев колоректального
рака и 500 тысяч смертей от него
• На долю КРР приходится 10% всех
онкологических заболеваний, и 8%
случаев смерти от него
• В России в 2010 году было выявлено:
22862 больных раком прямой кишки
3. Рак прямой кишки (Российская Федерация)
• Заболеваемость (на 100 000 населения):Мужчины – 13,5(66) Женщины – 8,4(67)
• Морфологическая верификация – 87,3%
• Выявлено на профосмотрах – 8,6%
• Одногодичная летальность – 33,0%
• Распределение по стадиям:
I-II – 39,1%
III – 30,5%
IV – 26,5%
Не установлена – 3,4%
4.
В структуре заболеваемостиРак прямой кишки занимает:
7 место у мужчин - 6 место
9 место у женщин
В структуре смертности (2010)
4 место у мужчин (9,7 - прирост по сравнению с
1999 годом 12,2% - 5 место)
6 место у женщин (5,6 - уменьшение по
сравнению с 1999 годом -1,8% - 13 место)
5. Факторы риска развития РПК
1. Питание2. Наследственно-генетические факторы
(от 6 до 18% всех РТК, частота РТК среди
родственников 1 степени родства – 9%)
3. Полипы и полипоз ТК
4. Хронические воспалительные
заболевания ТК
5. Влияние факторов внешней среды
6. Прочее
6.
«Судьба наций зависит от способаих питания»(Бриль Саварен)
По данным Американского института
раковых исследований питание
является причиной раковых
заболеваний у 40% женщин и 60%
мужчин
7. Пищевой жир
Избыточное потребление животного жира повышает рискразвития РТК
• Является источником свободных радикалов (образуются в
результате
окисления
ненасыщенных
соединений
жира→нарушение
снабжения клеток кислородом→повреждение клеток канцерогенами)
• Повышает выработку вторичных желчных кислот,
(являются преканцерогенами, Na и К соли рН просвета кишки )
• Насыщенные жирные кислоты повышают количество
фокусов в клетке для воздействия онкогенов
• Жирные кислоты повышают бактериальную активность
в ТК, усиливая процессы брожения
8. Факторы риска развития РПК (ESMO, 2006)
• КРР у родственников• Семейный полипоз толстой кишки
• Наследственный неполипозный КРР
• Ранее перенесенный КРР или аденома
• Неспецифический язвенный колит
• Болезнь Крона
9. Дополнительные факторы риска развития РТК
• Предшествующие заболевания▪ рак молочной железы, рак яичников (23% б-х РТК)
▪ уретеросигмостомия,
▪ у 13,7% больных РТК в анамнезе
холецистэктомия (Fix,1985)
• Профессиональные вредности
▪ пивоваренное производство (употребление пива)
▪ производство хрусталя
▪ контакт с асбестом
▪ афлотоксины (злаковая плесень)
10. Генетические изменения при раке толстой кишки
• ГенАРС
(аденоматозного полипоза кишки)
ответственен за развитие аденом у больных
семейным полипозом, ведет к гиперпролиферации
нормального эпителия
• Ген ММС мутация гена приводит к развитию ранних
аденом
• К-ras, N-ras мутация этих генов способствует
переходу ранних аденом в промежуточные
• потеря гена DDC ведет к метастазированию
• Р-53 мутация этого гена, тормозящего клеточную
прогрессию и трансформацию приводит к потере
контроля над процесса пролиферации
11. Группы риска развития рака толстой кишки (американское проктологическое общество, 1999)
• Группа низкого риска – лица старше 50лет с отрицательным семейным анамнезом.
ПРИ и проба на скрытую кровь в кале раз в
год, раз в 5 лет – фиброколоноскопия или
ирригоскопия
• Группа среднего риска – лица , имеющие
одного или нескольких родственников,
страдающих РТК. Скрининг начинается с 40
лет по указанной схеме
• Группа высокого риска – больные
семейным полипозом, язвенным колитом,
болезнью Крона. Ежегодная
фиброколоноскопия с 12-14 лет
12. Гемоккульт-тест в диагностике РПК
•Метод выявления скрытой крови в кале пациентаразработан в 1960-е годы, внедрен в широкую
клиническую практику с 1977 в ФРГ.
•Применение теста целесообразно не менее одного
раза в 2 года среди лиц в возрасте от 50 до 74 лет
•При первичном скрининге число положительных
ответов с ГОТ-II без соблюдения диеты составляет 2%,
при последующих обследованиях – 1-1,5%
•Специфичность теста – 98%, чувствительность – 5060%
•Позитивная прогностическая ценность для РТК-10%
•Показатели смертности снизились в тестируемой
группе на 14-18%
13.
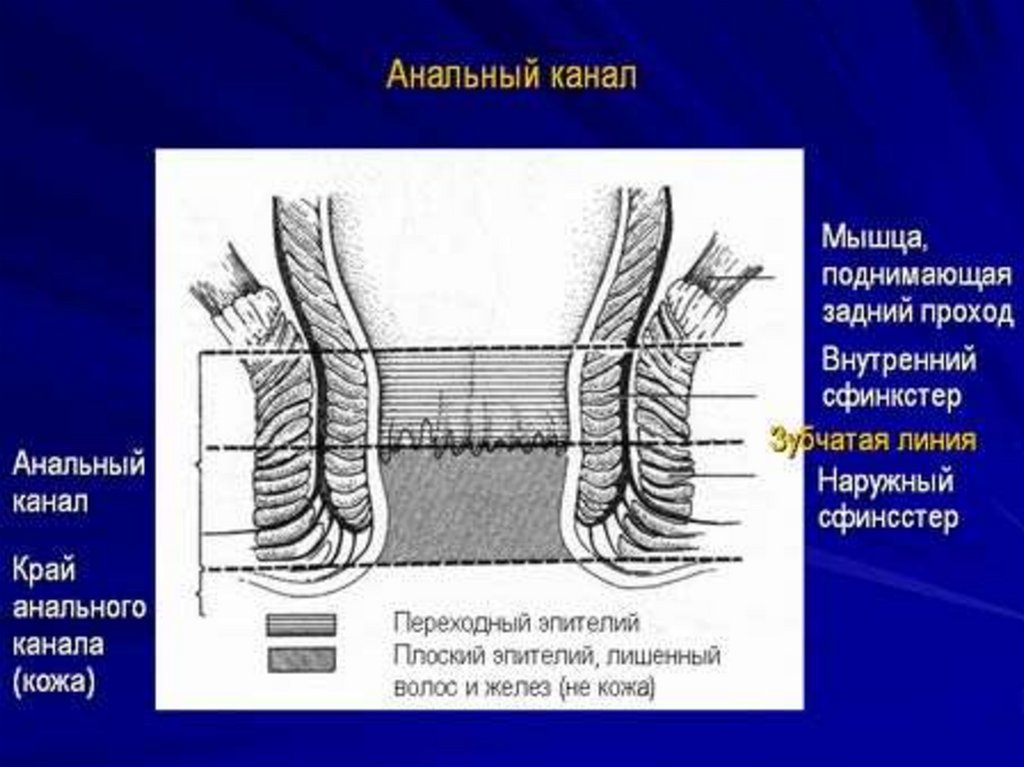
Классификация рака прямой кишки•I. По локализации: в анальном отделе кишки (10 %),
• нижнеампулярном, среднеампулярном и
•верхнеампулярном отделах (60 %),
•ректосигмоидном отделе (30 %).
•II. По типу роста: эндофитный (30 %),
• экзофитный (20 %), смешанный (50 %).
•III. По гистологическому строению:
•аденокарцинома, слизистый, солидный,
• плоскоклеточный, недифференцированный,
• фиброзный рак.
•IV. По стадии процесса: по системе TNM (I-IV
стадии).
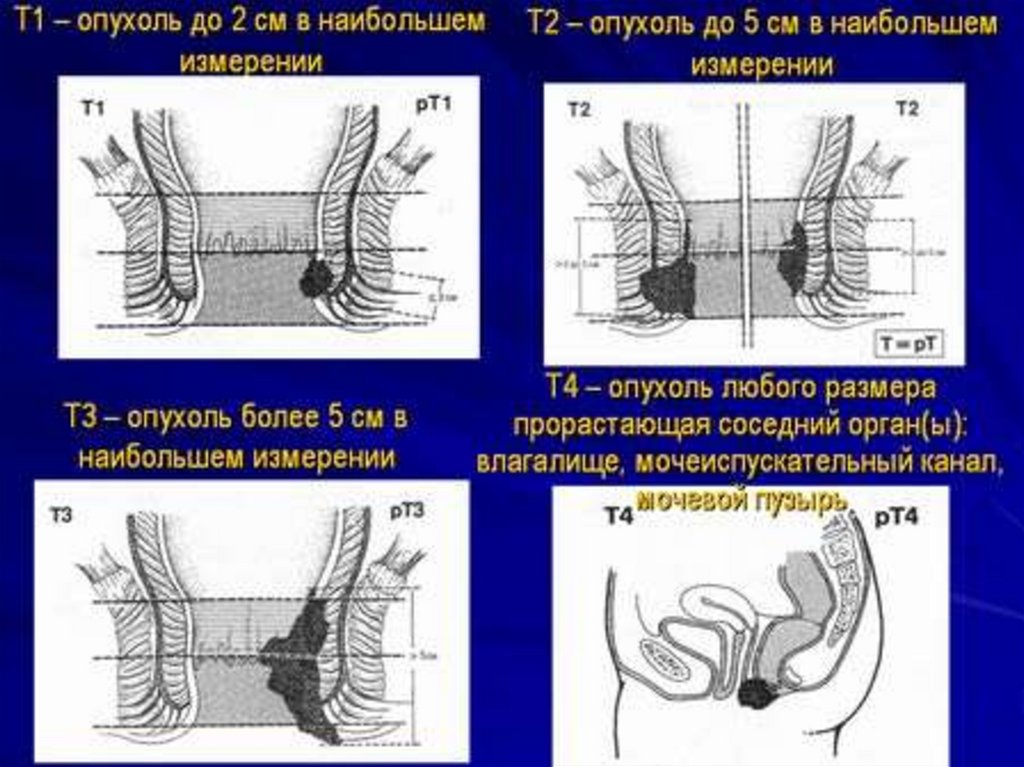
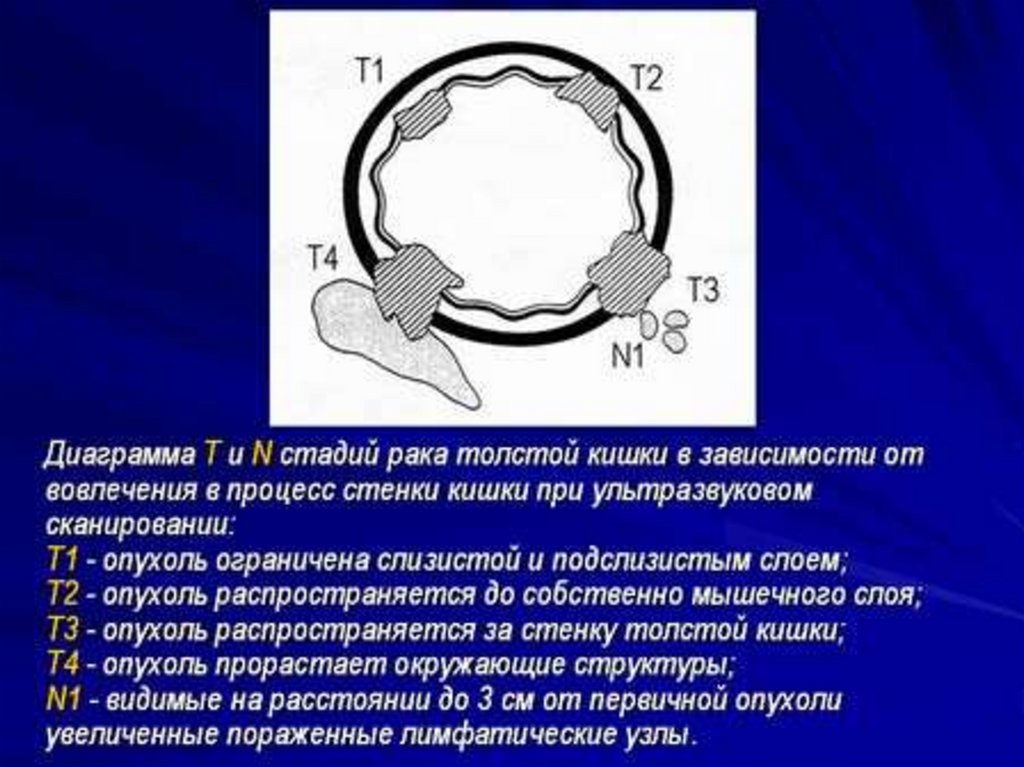
14. Классификация РТК по системе TNM
●Т – первичная опухольТх – недостаточно данных для оценки первичной опухоли
Т0 – первичная опухоль не определяется
Тis – интраэпителиальная или с инвазией слизистой оболочки
Т1 – инфильтрирует стенку кишки до подслизистой
Т2 – инфильтрирует мышечный слой стенки кишки
Т3 – инфильтрирует субсерозу или ткань неперитонизированных
участков толстой кишки
Т4 – прорастает висцеральную брюшину или распространяется на
соседние органы и структуры
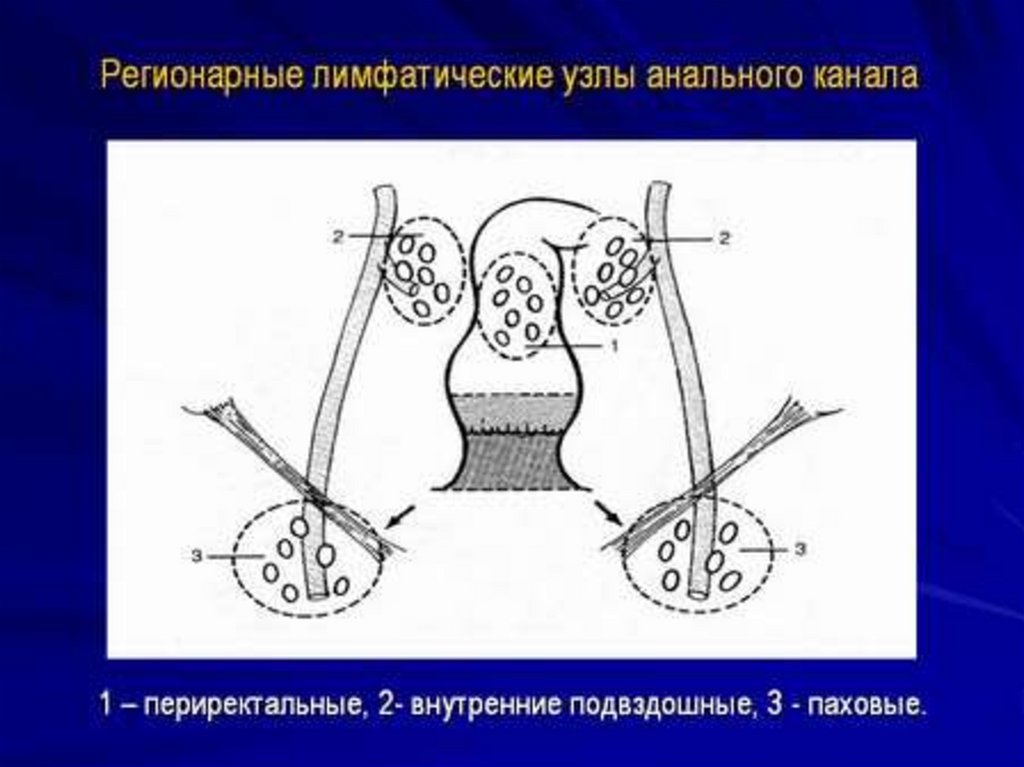
●N – регионарные лимфатические узлы (околободочные и
околопрямокишечные, вдоль подвздошной, правой, средней,
левой толстокишечных артерий, нижней брыжеечной, верхней
прямокишечной, внутренней подвздошной артерий)
Nх – недостаточно данных для оценки регионарных лимфоузлов
N0 – нет признаков метастатического поражения
N1 – метастазы в 1-3 регионарных лимфатических узла
N2 - метастазы в 4 и более регионарных лимфатических узла
15. Классификация РПК по системе TNM
●М – отдаленные метастазыМх – недостаточно данных для определения
отдаленных метастазов
М0 – нет признаков отдаленных метастазов
М1 – имеются отдаленные метастазы
●G – гистопатологическая дифференцировка
Gx – не может быть установлена
G1 – высокая степень дифференцировки
G2 – средняя степень дифференцировки
G3 – низкая степень дифференцировки
G4 – недифференцированные опухоли
16.
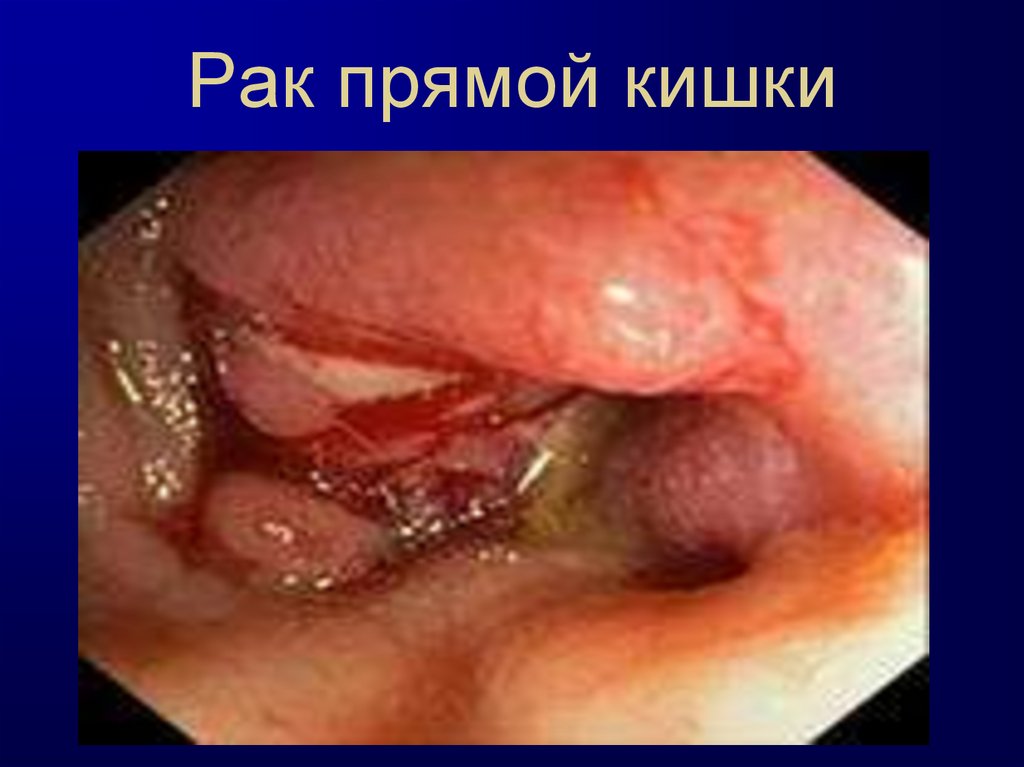
Патологоанатомическая картина.Экзофитные опухоли имеют четкие контуры,
растут в просвет прямой кишки. К ним относят
полиповидный рак (опухоль на широком или
узком основании, выступает в просвет кишки),
Бляшковидный (опухоль на широком основании
, с плоской поверхностью, незначительно
выступает в просвет кишки), ворсинчато
-папиллярный рак (бугристая опухоль
дольчатого строения).
17.
Эндофитные опухолиХарактеризуются
внутристеночным
ростом;опухоль поражает стенку прямой кишки
на большем или меньшем протяжении, в
разной степени проникая
в ее толщу
(диффузно-инфильтративный рак) и сужая
просвет кишки.
Границы опухоли четко не определяются.
На отдельных участках могут возникать
изъязвления (эндофитно-язвенный рак).
Стенка кишки становится ригидной.
18.
Смешанный тип опухоли прямой кишкихарактеризуется тем, что наряду с
ростом ее в просвет кишки происходит
инфильтрация стенки на относительно
большом протяжении. Смешанным ростом
обладает блюдцеобразный рак, представля
ющий собой овальной или круглой формы
изъязвление с плотными,бугристыми,
валикообразно приподнятыми краями.
19.
Гистологическая структура рака прямой кишкиразлична, однако у подавляющего
большинства больных опухоль является
аденокарциномой, реже – слизистым
(обычно растет эндофитно), солидным,
плоскоклеточным, недифференцированным
(обладает инфильтрирующим ростом) или
фиброзным раком (скирр). Особенно высокой
степенью злокачественности обладают
слизистый, солидный,
недифференцированный рак.
20. Группировка РТК по стадиям (TNM)
Стадия 0 - ТisN0М0Стадия I – Т1N0М0,Т2N0М0
Стадия II – Т3N0М0,Т4N0М0
Стадия III – любаяТ N1-2 М0
Стадия IV – любаяТ любаяN М1
21. Классификация РТК по Dukes’ (1932)
• А - Т1-2 No Mo• B – T3-4 No Mo
• C – любая T N1-2 Mo
• D – любая Т, любая N M1
•Стадия В больше коррелирует с Т3NoMo и меньше с
Т4NоМо
•Классификация
на
позволяет
учитывать
информацию, полученную в процессе операции
•Крайне разнородна категория С, в которую попадают
пациенты различных прогностических групп
22. Частота поражения различных отделов прямой кишки
Нижнеампулярный – 21-29%Среднеампулярный – 23-33%
Верхнеампулярный – 22-25%
Ректосигмоидный – 7-9%
Поражение всей ампулы – 5-9%
Анальный отдел - 1- 6%
23. Диагностика рака прямой кишки
• Неполноеобследование
является
запущенности у 30% больных РПК
причиной
60% больных получают длительное лечение по
поводу различных заболеваний вообще без какоголибо обследования прямой кишки
• У 56% больных РПК длительность анамнеза
составила 3-6 месяцев, у 44% - более 6 месяцев
• После установления диагноза РПК 33% больных
поступают в стационар через 3-6 месяцев
24. Клиническая картина рака прямой кишки
Бессимптомное течение РПК встречается не болеечем у 2-2,5% больных
Боли
• 60-70% больных (у 15% связана с актом дефекации)
• зависит от локализации и размеров опухоли
• При локализации в верхне-ампулярном и ректосигмоидном
отделе – непостоянные, схваткообразные, внизу живота
Патологические выделения
• Кровотечения чаще наблюдаются при экзофитных опухолях
• В
дальнейшем
присоединяются
гной,
распадающиеся
опухолевые массы («мясные помои»)
Расстройства функции кишечника
• 75% - чувство неполного опорожнения, инородного тела
запоры(40%), тенезмы(40%)(стул в виде «ректального плевка»)
Анемия – 6-40%
Похудание – 40-50%, иногда единственный повод для
обращения к врачу
25. Методы диагностики РПК
Пальцевое ректальное исследованиевыполняется у 35% пациентов, впервые обратившихся к врачу
достижимы 70% опухолей прямой кишки
у 45% больных ПРИ достаточно для постановки диагноза РПК
у женщин - сочетание с влагалищным исследованием
Ректороманоскопия
• выполняется у 3,2% впервые обратившихся пациентов
• необходима хорошая подготовка кишечника
Рентгенологическое исследование
• позволяет оценить состояние вышележащих отделов ТК
Эндоскопическое исследование
• возможность получения материала для морфологического
исследования
Наличие морфологического подтверждения
диагноза даже при самой характерной картине
РПК – обязательно!
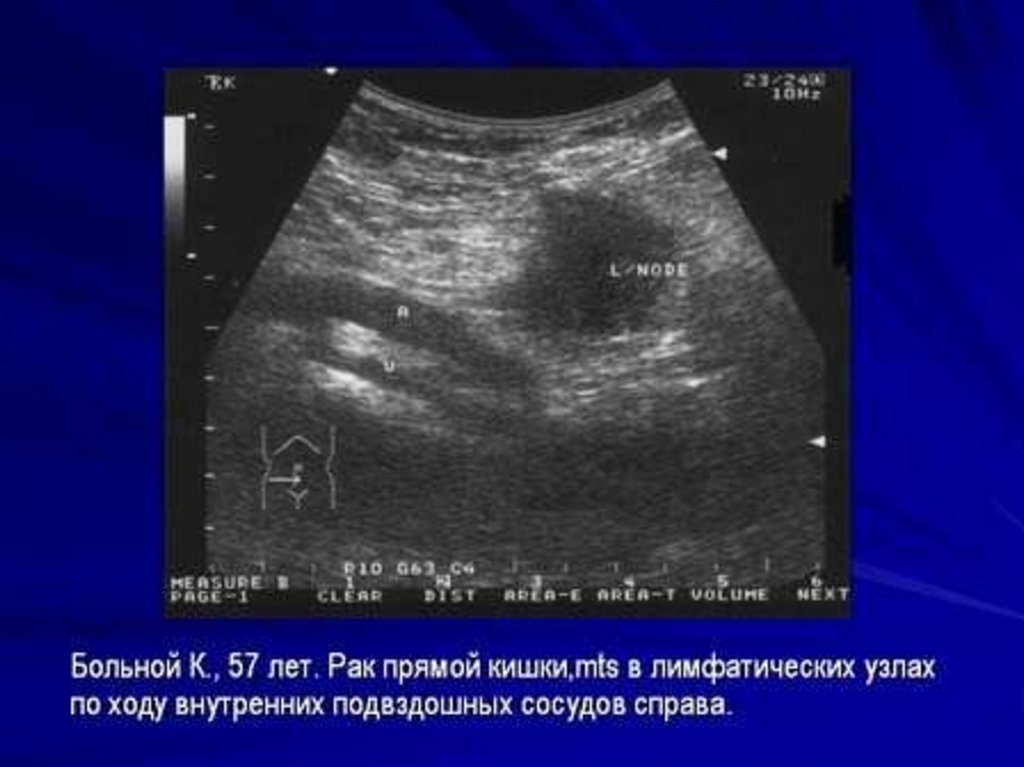
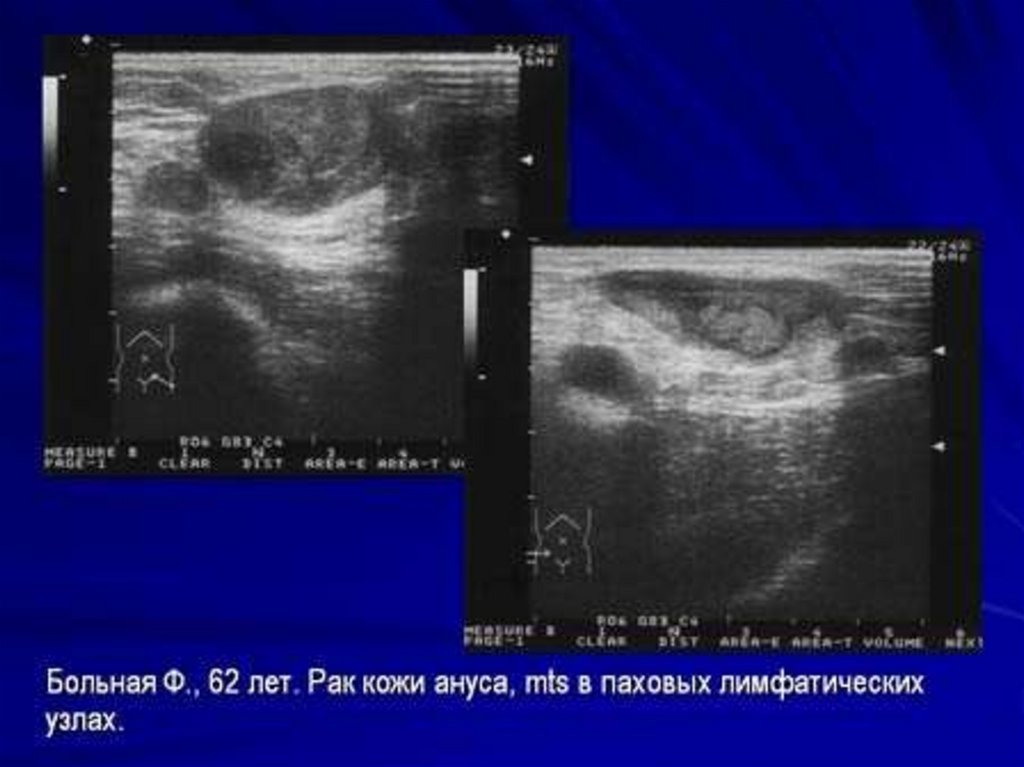
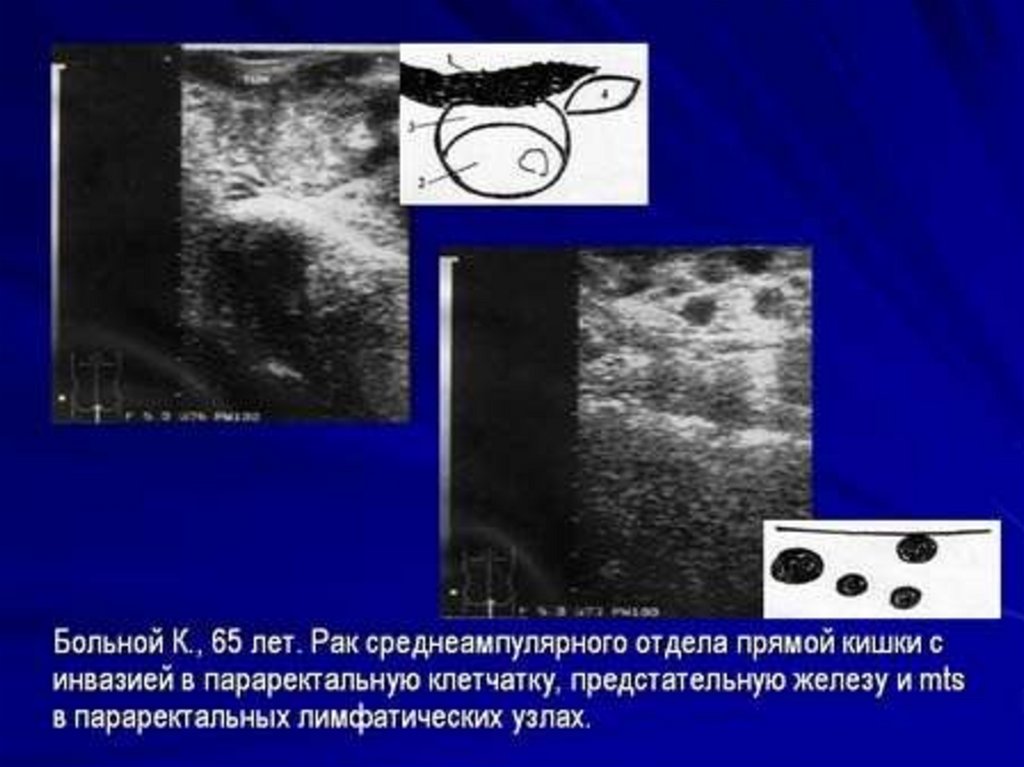
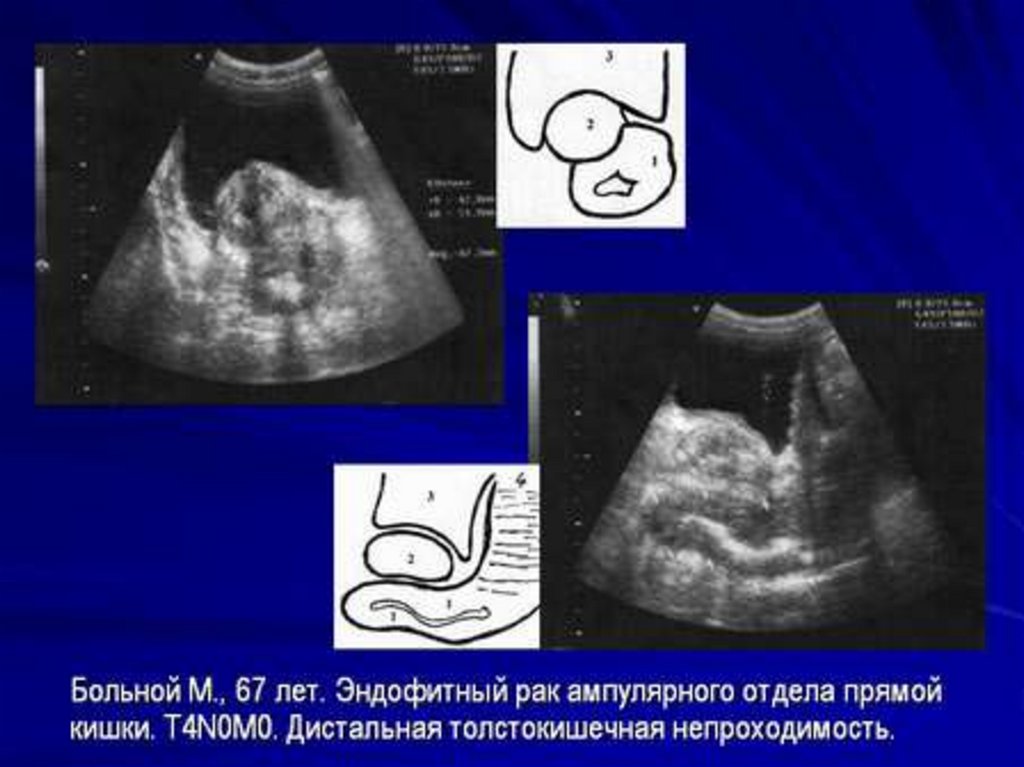
26. Диагностика рака прямой кишки
Ультразвуковая томографиявозможность выявлять опухолевые узлы от 0,5 см
результаты УЗИ совпали с клиническими данными в 71%
ложноотрицательные результаты – 12%
при сомнительных данных рекомендовано назначение КТ
Радионуклидная диагностика
• 67Ga (цитрат галлия), 111In (индий-блеомицин)
• диагностика метастазов в печень, забрюшинные лимфоузлы
• диагностика рецидивов РТК – совпадение в 81% случаев
• Иммуносцинтиграфия – применение меченых антител ОС 125,
ОС19-9, антиРЭА, 14% ложноотрицательных результатов
РЭА– применяется для мониторинга за эффективностью лечения.
В 67% случаев является первым признаком прогрессирования
РТК, у 20% больных наблюдается снижение его уровня при
наличии прогрессирования.
27.
28.
29.
30.
31.
32.
33.
34.
35.
36.
37.
38.
39.
40.
41. Осложнения рака прямой кишки
• Прослежено 104 больных РПК, неподвергавшиеся радикальному лечению:
51(49%) – умерли от прогрессирования РПК
53(51%) – умерли от осложнений РПК
• 33,6% - гнойно-воспалительные осложнения
• 9,6% - тромбоэмболия
• 6,7% - кишечная непроходимость
(В.И.Кныш, соавт.1997)
42.
Лечение.Основным методом
является хирургическое
лечение.
Его могут дополнять химио
терапия и лучевой метод.
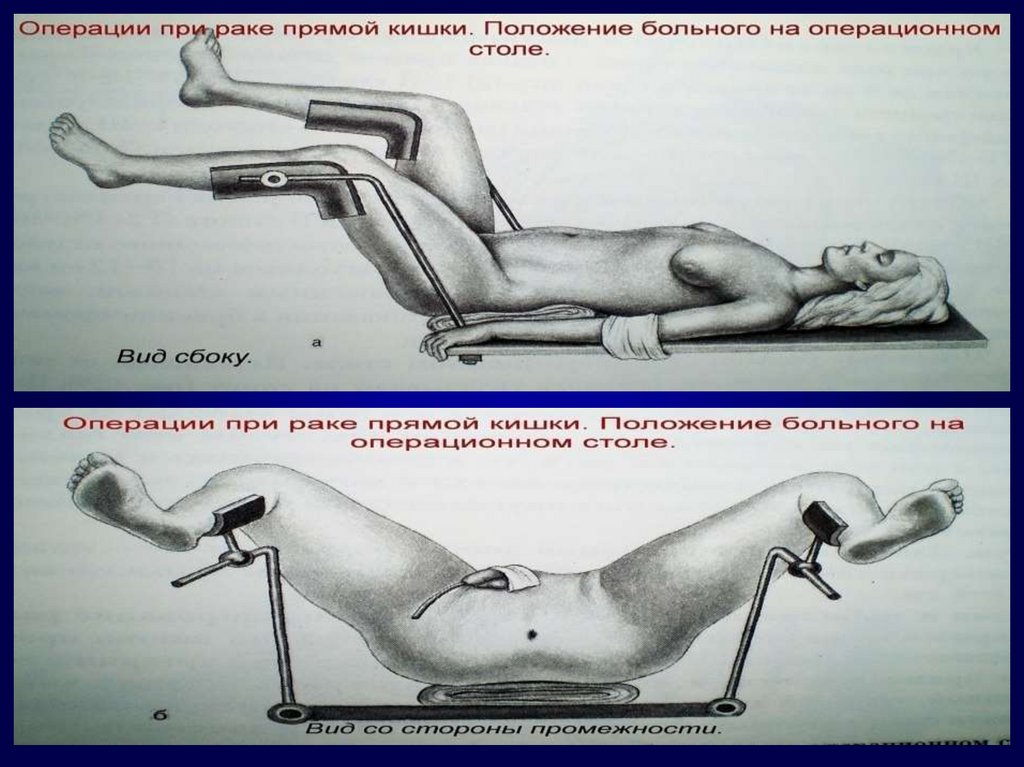
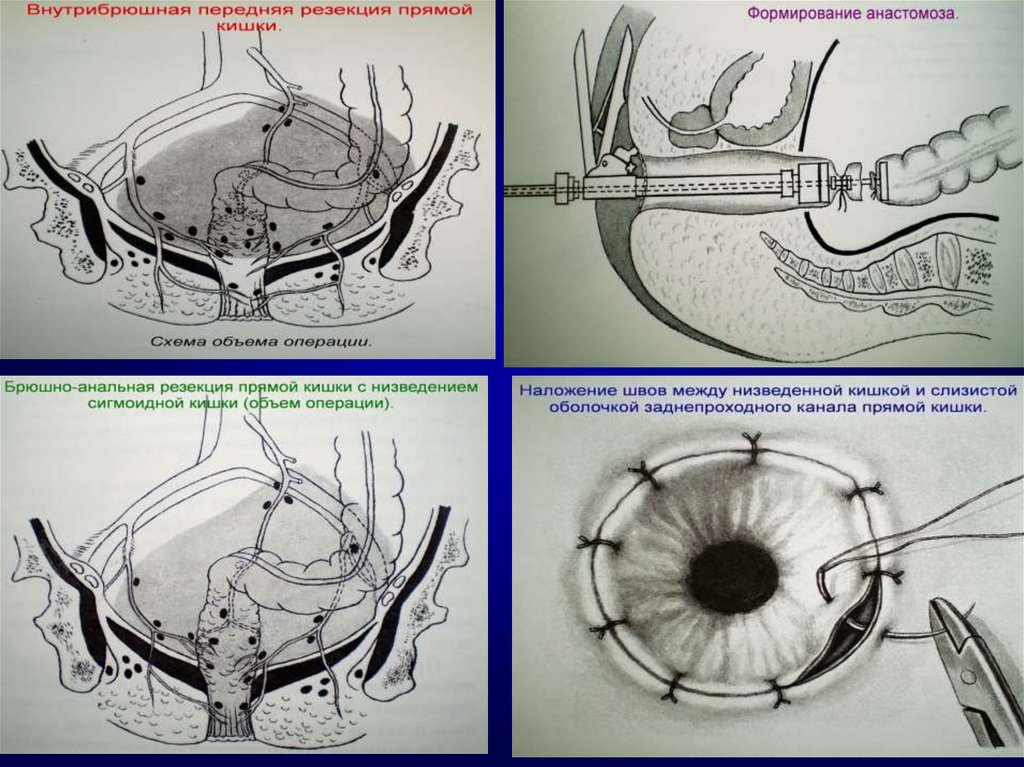
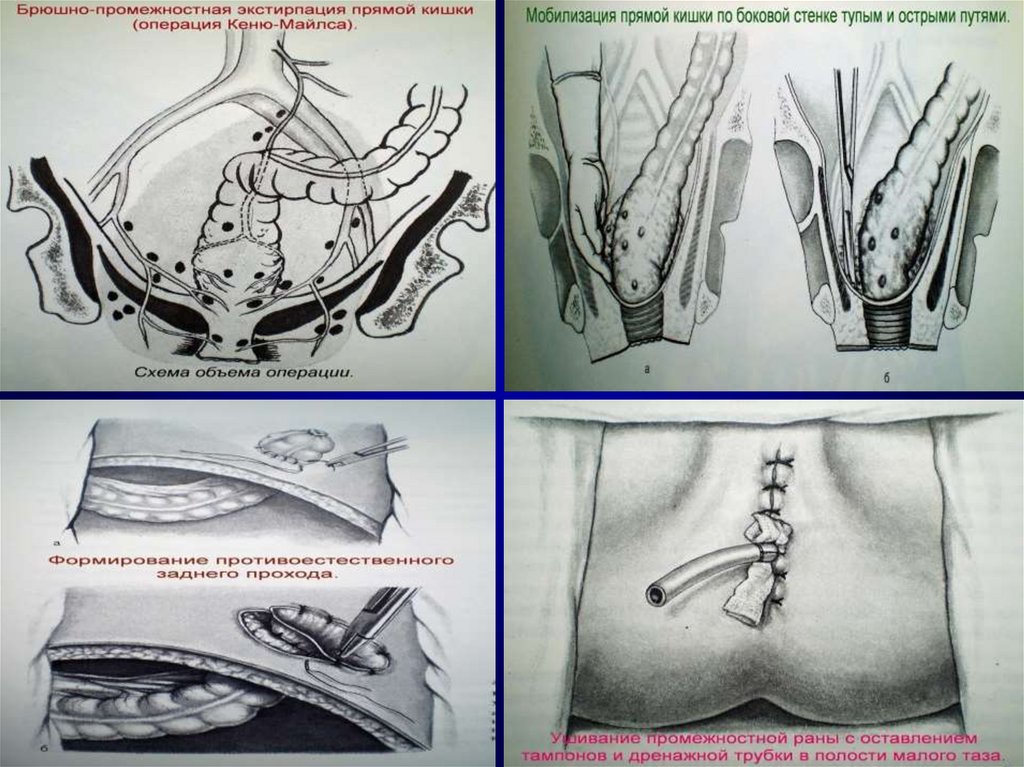
43. Виды операций при раке прямой кишки
1. Брюшно-промежностная экстирпацияпрямой кишки (25%)
2. Чрезбрюшная (передняя) резекция прямой
кишки (45-50%)
3. Брюшно-анальная резекция прямой кишки
(20-25%)
4. Операция Hartmann (5%)
5. Экономные операции – при размерах
опухоли 1-4 см, расположенных на
расстоянии 3-10 см от заднего прохода
(трансанальное иссечение скальпелем,
электроножом, лазером, криодеструкция,
эндоскопическая десекция, коагуляция)
44. Выбор метода хирургического лечения больных раком прямой кишки
1.2.
3.
4.
Чрезбрюшная резекция прямой кишки выполняется при
локализации опухоли не ниже 8 см от анального кольца
Брюшно-анальная резекция прямой кишки с демукозацией
слизистой
анального
канала
и
формированием
колоанального анастомоза могут осуществляться у больных с
локализацией опухоли на расстоянии 6 см и выше от
аноректальной линии
Операция Hartmann выполняется у пациентов пожилого и
старческого возраста, с сопутствующей патологией, при
наличии
непроходимости,
распадающейся
опухоли,
отдаленных метастазов с локализацией процесса не ниже 8
см от ануса
Брюшно-промежностная экстирпация ПК выполняется при
локализации
опухоли
в
анальном
канале,
при
нижнеампулярных раках, а также при возникновении
интраоперационных осложнений
45.
46.
47.
48.
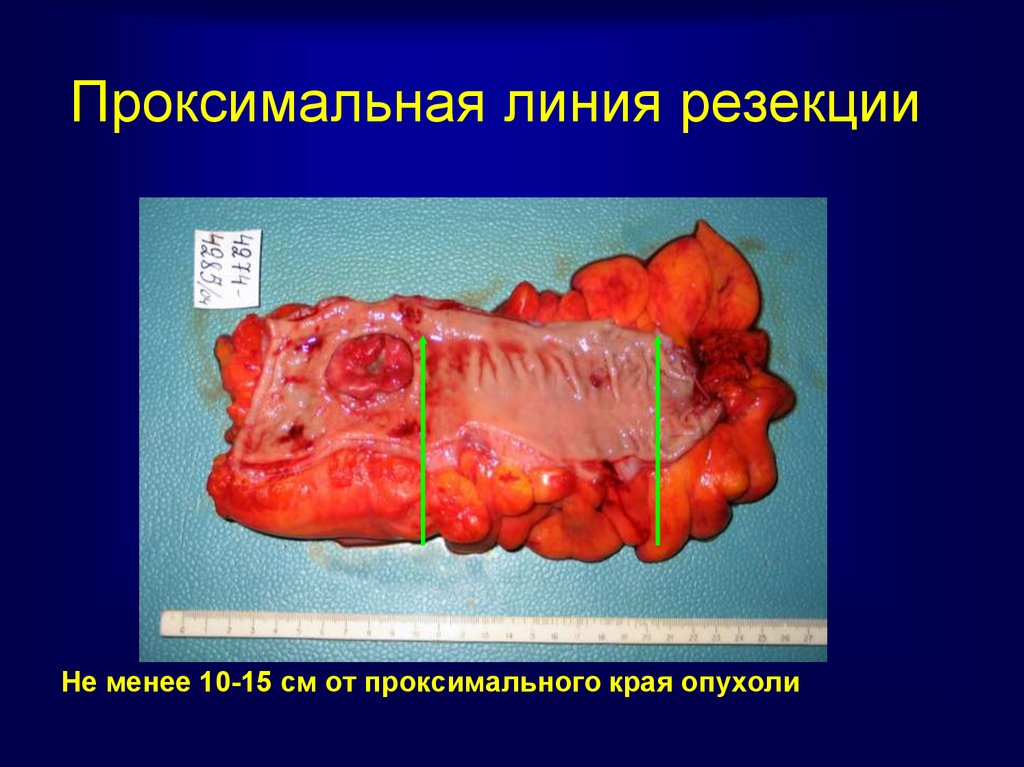
49. Проксимальная линия резекции
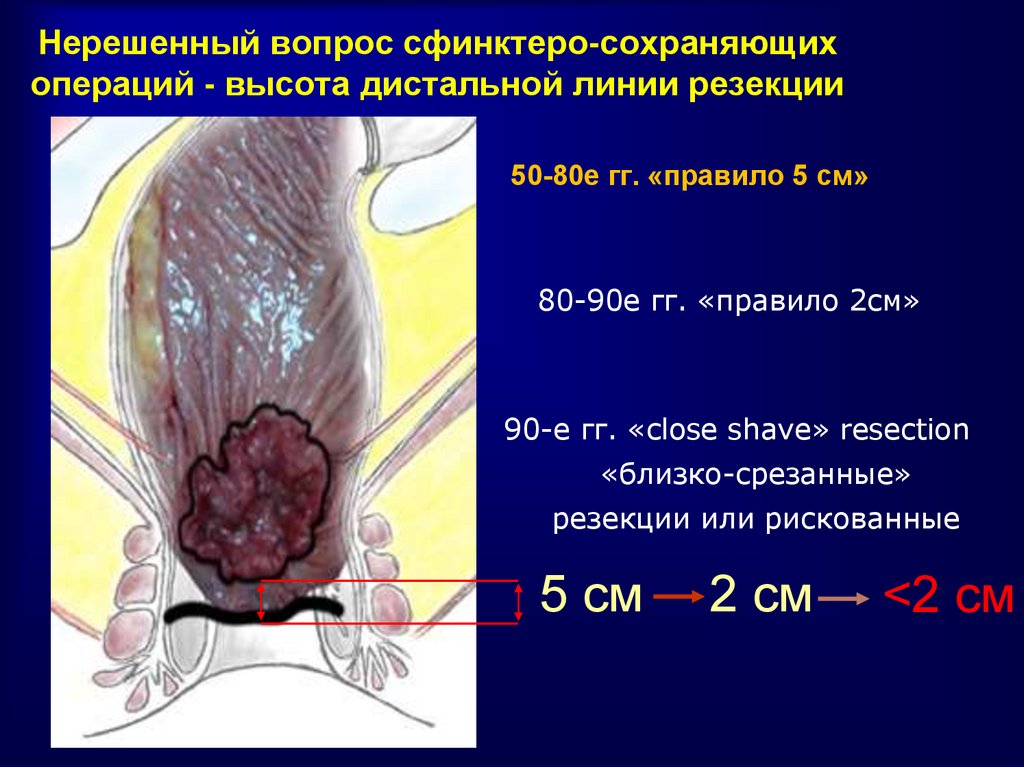
Не менее 10-15 см от проксимального края опухоли50. Нерешенный вопрос сфинктеро-сохраняющих операций - высота дистальной линии резекции
50-80е гг. «правило 5 см»80-90е гг. «правило 2см»
90-е гг. «close shave» resection
«близко-срезанные»
резекции или рискованные
5 см
2 см
<2 см
51.
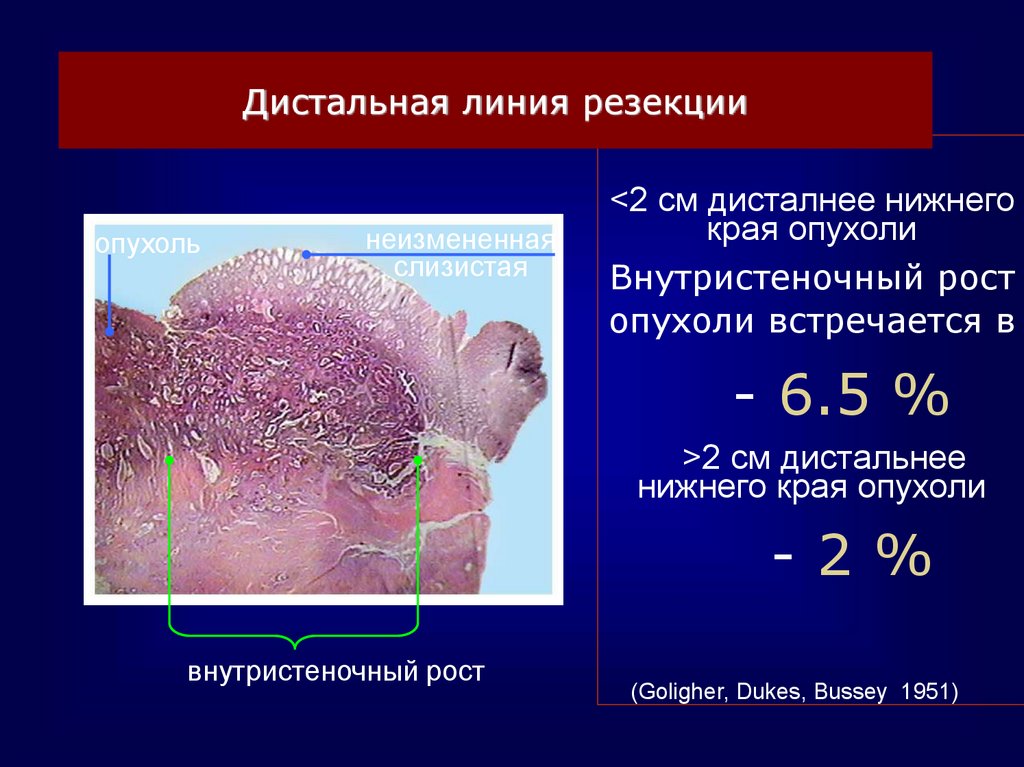
Дистальная линия резекцииопухоль
неизмененная
слизистая
<2 см дисталнее нижнего
края опухоли
Внутристеночный рост
опухоли встречается в
- 6.5 %
>2 см дистальнее
нижнего края опухоли
-2%
внутристеночный рост
(Goligher, Dukes, Bussey 1951)
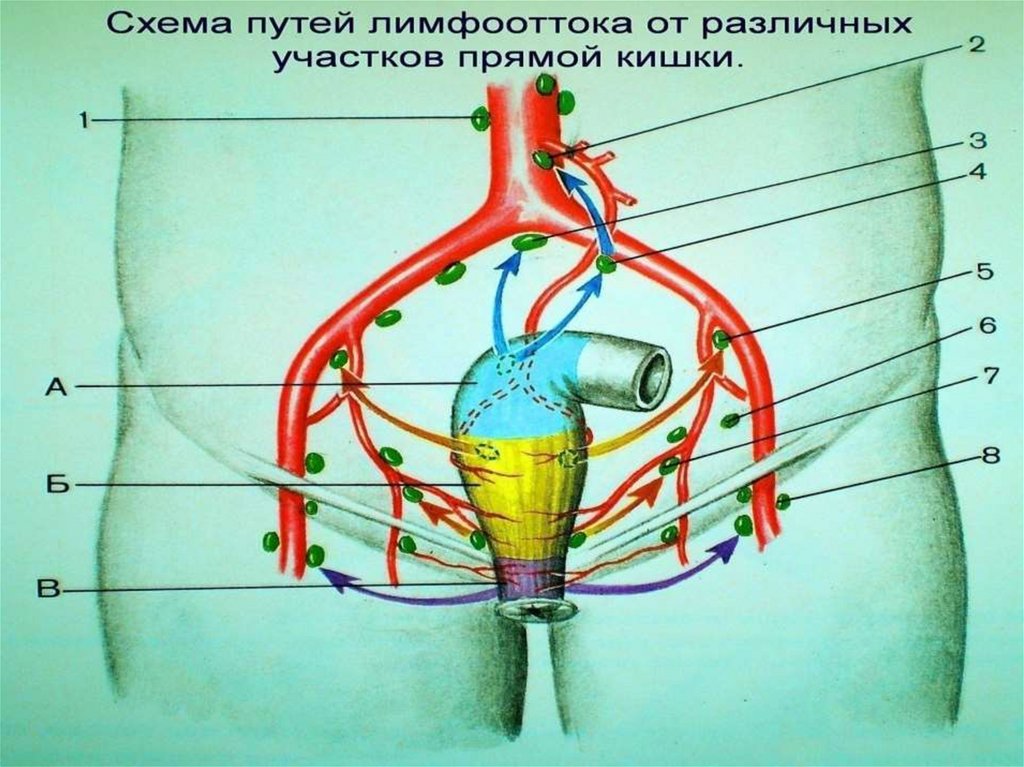
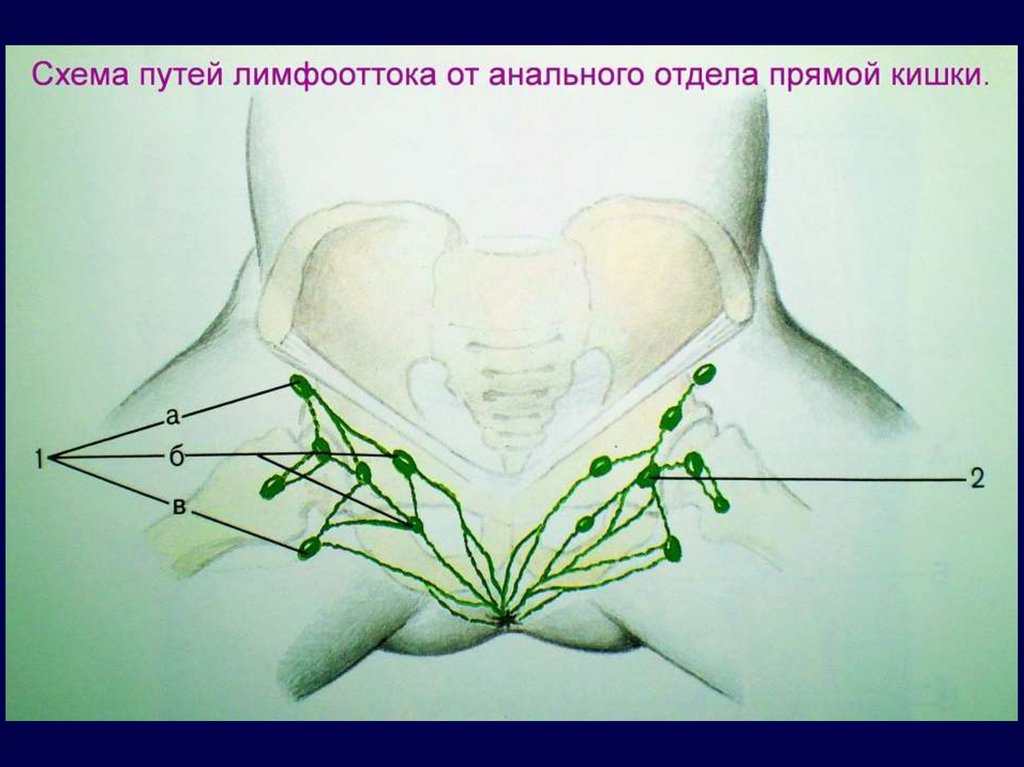
52. Пути лимфогенного метастазирования при РПК
Восходящий путь метастазирования (60%)• N1 – вдоль верхней прямокишечной артерии (22-51%)
• N2 – по ходу основного ствола - промежуточные (16-18%)
• N3 – у места отхождения нижней брыжеечной артерии от
аорты – главные или апикальные (3-7%)
Латеральный путь метастазирования (8-11%)
• N1 – вдоль верхней, средней прямок. артерий (15-30%)
• N2 – по ходу внутренней подвздошной артерии (5-9%)
• N3 – поражение запирательных лимфоузлов (3-5%)
Сочетание восходящего и латерального пути
метастазирования – 30%, нисходящий путь – 1%
53. Группы лимфатических узлов, удаляемые при различных типах лимфаденэктомий
Восходящийпуть
Латеральный
путь
Ограниченная
N1,N2
N1
Стандартная
N1,N2,N3
N1,N2
Расширенная
N1,N2,N3
N1,N2,N3
Лимфаденэктомия
• До 55% пораженных метастазами лимфатических
узлов остаются невыявленными
• По мнению японских хирургов ограниченная ЛАЭ
показана при ранних стадиях РПК, стандартная – при
распространенном
раке
верхних
отделов,
расширенная – при распространенном раке нижних
отделов прямой кишки
54. Сколько л/узлов мы должны исследовать при оперативном лечения КРР? (С. Wittekind, Inst. fur Patologie UKL, Barcelona, 2007)
• Большее количество удаленных иисследованных л/узлов повышает
точность диагностики:
< 5 л/узлов – 21%
12-20 л/узлов – 41%
> 20 л/узлов – 48% → N+ = III стадия
55. Сколько л/узлов мы должны исследовать при оперативном лечения КРР? (С. Wittekind, Inst. fur Patologie UKL, Barcelona, 2007)
• Количество исследованных л/узловкоррелирует с общей выживаемостью
больных КРР рТ1-рТ2 No
• 8 – летняя выживаемость:
> 30 л/узлов – 92%
< 30 л/узлов – 72%
56. Хирургия рака толстой кишки
1. Улучшениеотдаленных
результатов
хирургического метода с использованием
комбинированных и комплексных методов
лечения
2. Увеличение объема операций (эвисцерации
малого таза, лимфодиссекции, удаление
метастазов)
3. Расширение
показаний
к
выполнению
сфинктерсохраняющих операций при раке
прямой кишки
4. Выполнение паллиативных операций
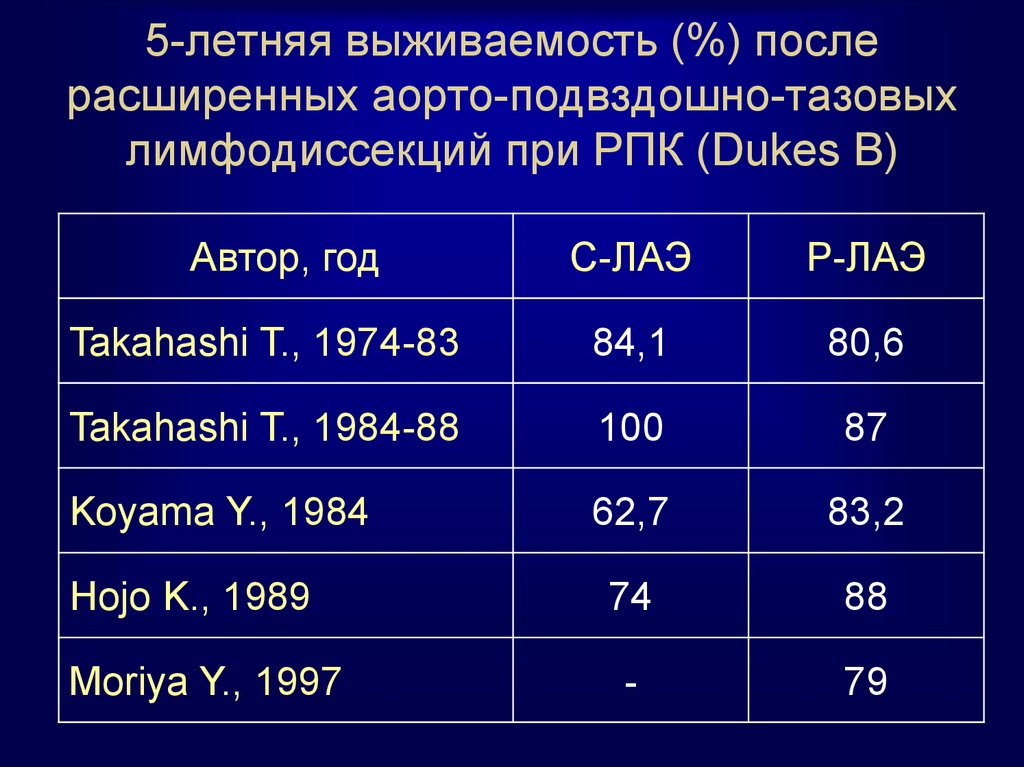
57. 5-летняя выживаемость (%) после расширенных аорто-подвздошно-тазовых лимфодиссекций при РПК (Dukes B)
Автор, годС-ЛАЭ
Р-ЛАЭ
Takahashi T., 1974-83
84,1
80,6
Takahashi T., 1984-88
100
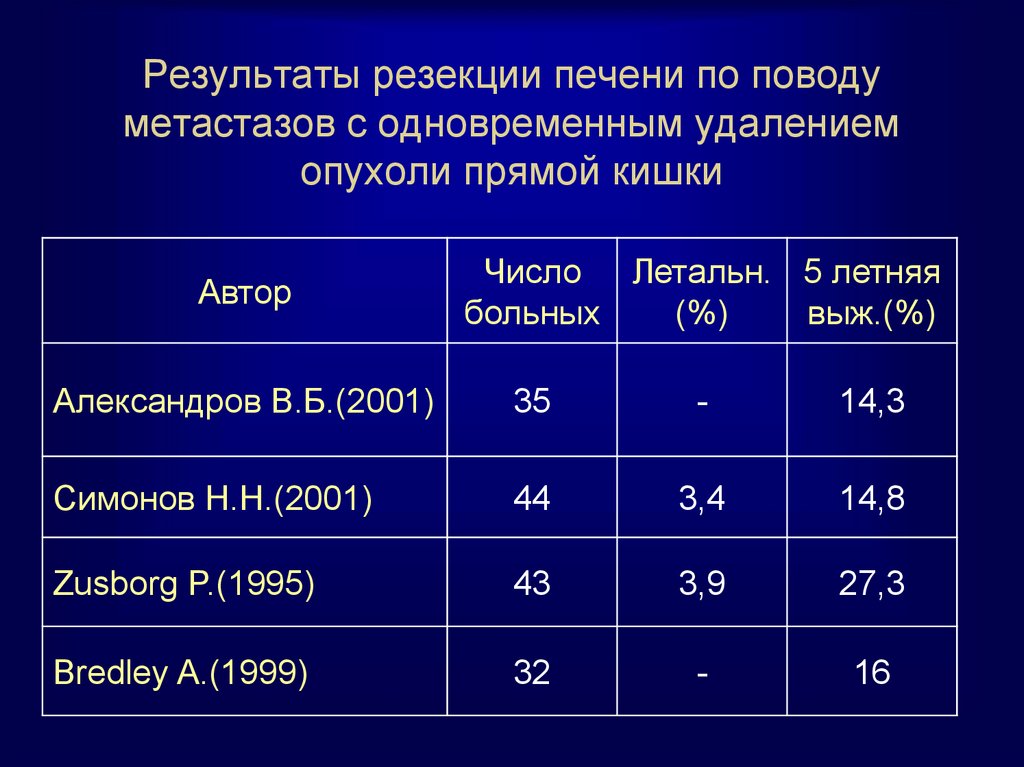
87
Koyama Y., 1984
62,7
83,2
Hojo K., 1989
74
88
Moriya Y., 1997
-
79
58. Отношение венозного оттока из дистальных отделов толстой кишки к системе воротной вены
59. Результаты резекции печени по поводу метастазов с одновременным удалением опухоли прямой кишки
АвторЧисло Летальн. 5 летняя
больных
(%)
выж.(%)
Александров В.Б.(2001)
35
-
14,3
Симонов Н.Н.(2001)
44
3,4
14,8
Zusborg P.(1995)
43
3,9
27,3
Bredley A.(1999)
32
-
16
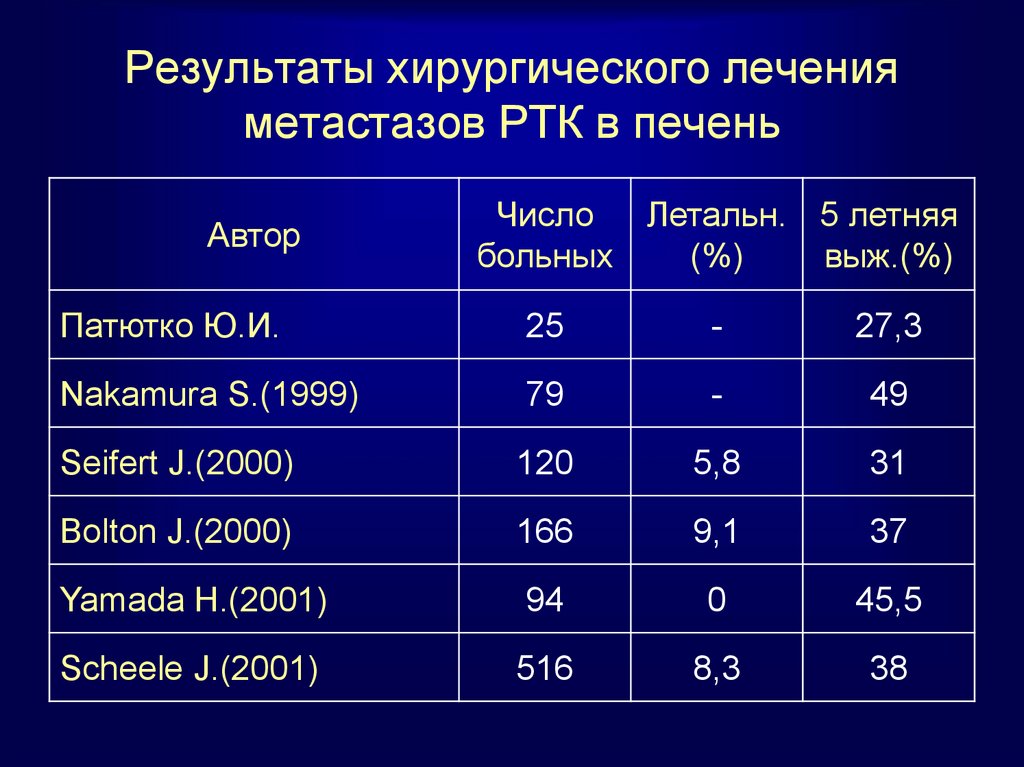
60. Результаты хирургического лечения метастазов РТК в печень
АвторЧисло
Летальн. 5 летняя
больных
(%)
выж.(%)
Патютко Ю.И.
25
-
27,3
Nakamura S.(1999)
79
-
49
Seifert J.(2000)
120
5,8
31
Bolton J.(2000)
166
9,1
37
Yamada H.(2001)
94
0
45,5
Scheele J.(2001)
516
8,3
38
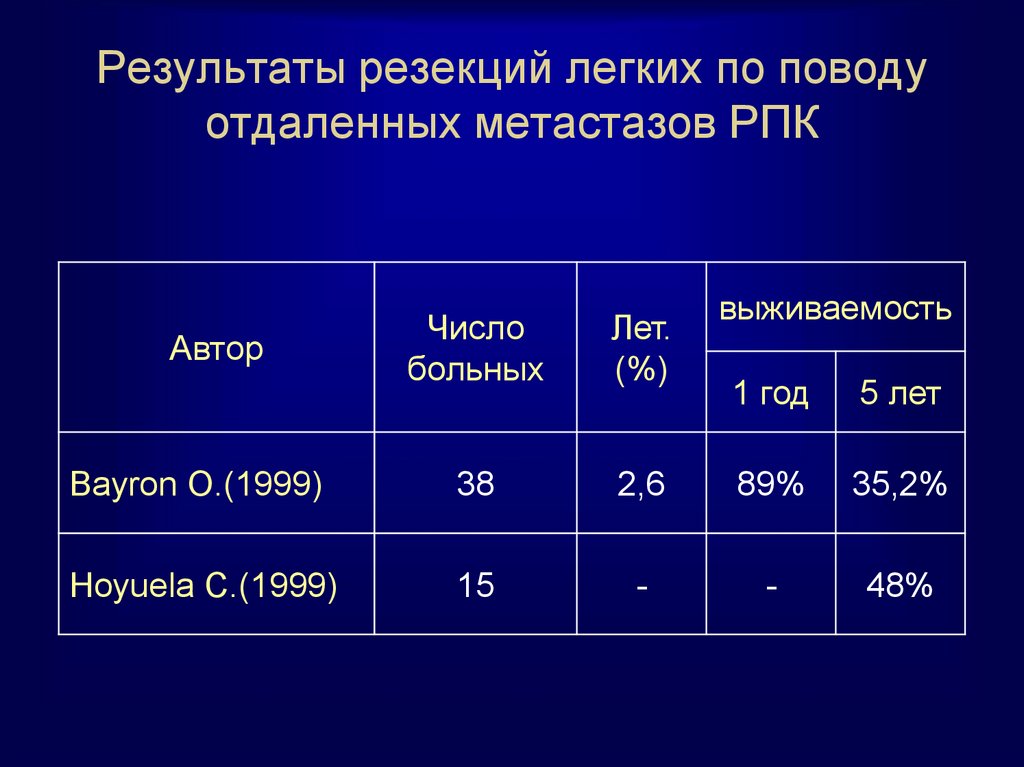
61. Результаты резекций легких по поводу отдаленных метастазов РПК
Числобольных
Лет.
(%)
Bayron O.(1999)
38
Hoyuela C.(1999)
15
Автор
выживаемость
1 год
5 лет
2,6
89%
35,2%
-
-
48%
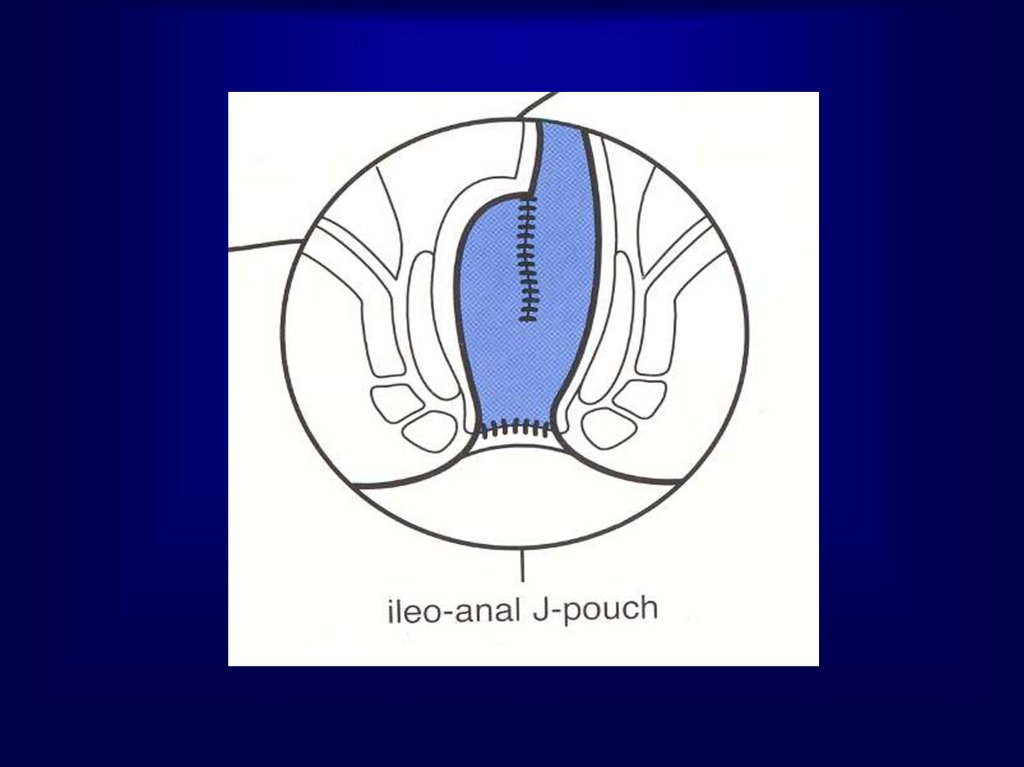
62. Синдром низкой передней резекции
Функциональные расстройства при длине культипрямой кишки менее 5 см:
• Частые (до 6 раз в сутки) акты дефекации
• Многомоментное,
длительное,
неполное
кишечника
• Императивные позывы на дефекацию
• Явления анальной инконтиненции
опорожнение
Lazorthes и Parc (1986) предложили, с целью
восстановления резервуарной функции утраченной
прямой кишки, создание тазового толстокишечного
резервуара из двух петель низведенной кишки в
форме буквы «J»
63.
64. Частота развития мочеполовых расстройств после стандартных и расширенных вмешательств (%)
Автор, годВид операции
стандартные расширенные
Hojo K., 1989
8,8
39,4
Sugihara K., 1996
11,1
78,2
Hida J., 1998
-
67,5
Mori T., 1998
20
75
Saito T.,1999
23
55,6
65. Распределение больных раком прямой кишки по методам лечения (РФ,2004)
• Хирургическое – 65,2%• Комбинированное – 31,4
• Лучевая терапия – 2,5%
• Лекарственное лечение – 0,4%
• Химиолучевое лечение – 0,5%
66. Комбинированное лечение рака ободочной кишки (РОНЦ, 1997)
Методика:• Предоперационная дистанционная гамма-терапия
СОД – 20-25 Гр, РОД – 4-5 Гр на первичную опухоль,
(+3см
от
края
опухоли)
брыжеечные
и
парааортальные лимфоузлы.
• Операция выполнялась через 24-48 часов
• Часть больных получала лечение на фоне гипоксии
(гипоксирадиотерапия): вдыхание газовой смеси (910% кислорода и 90-91% азота) 2-5 минут. В 4 раза
уменьшались общие вегетативные лучевые реакции
• 200 больных получили только хирургическое
лечение, 203 –комбинированное (более 80% - III ст)
67. Результаты комбинированного лечения рака ободочной кишки (Пророков В.В.,2000)
Метод леченияЧисло
больных
(III ст)
Хирургический
200
7%
24%
Комбинированный
203
1,8%
5,4%
Рецидивы Метастазы
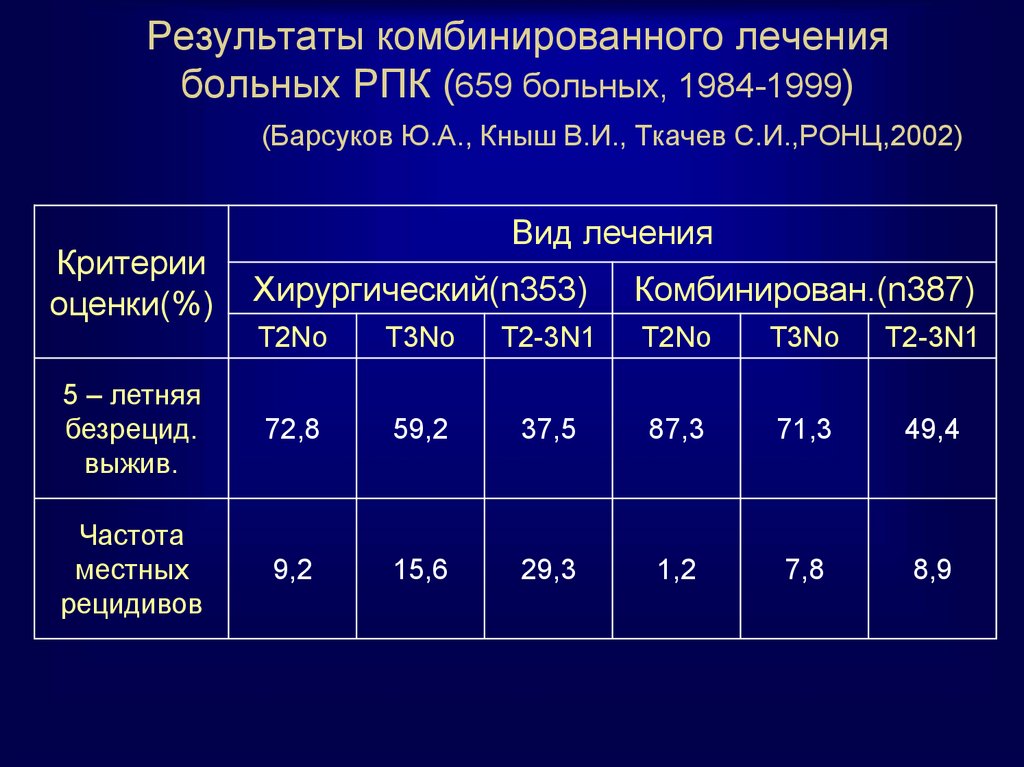
68. Результаты комбинированного лечения больных РПК (659 больных, 1984-1999) (Барсуков Ю.А., Кныш В.И., Ткачев С.И.,РОНЦ,2002)
Критерииоценки(%)
Вид лечения
Хирургический(n353)
Комбинирован.(n387)
Т2Nо
Т3Nо
Т2-3N1
T2No
T3No
T2-3N1
5 – летняя
безрецид.
выжив.
72,8
59,2
37,5
87,3
71,3
49,4
Частота
местных
рецидивов
9,2
15,6
29,3
1,2
7,8
8,9
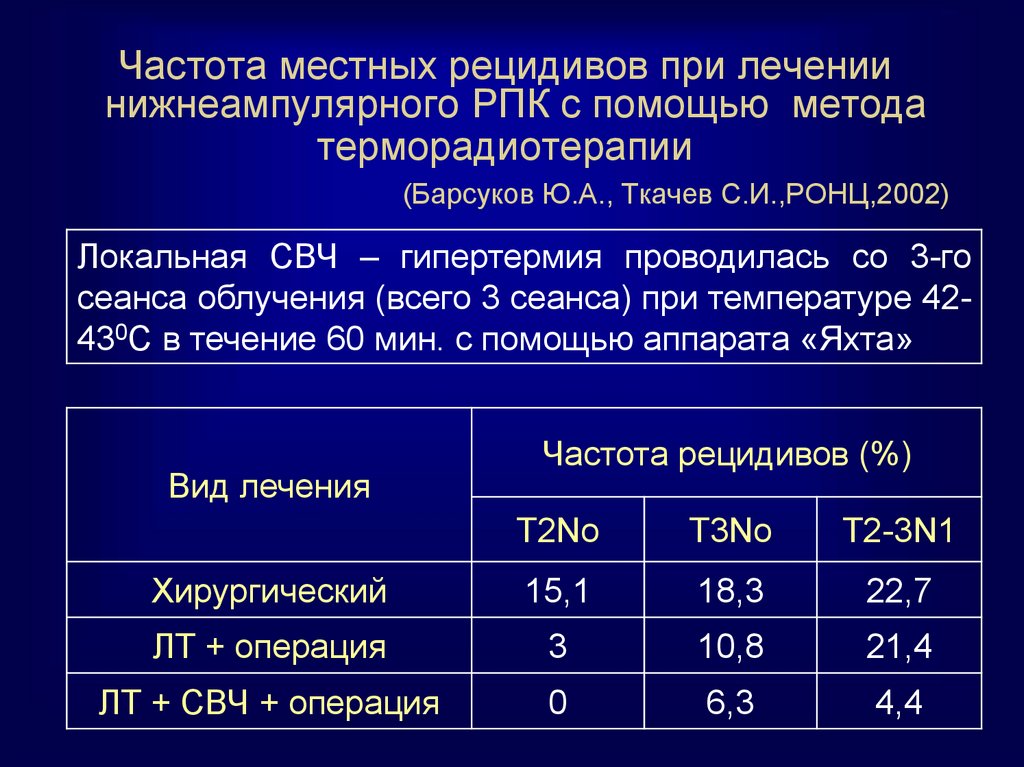
69. Частота местных рецидивов при лечении нижнеампулярного РПК с помощью метода терморадиотерапии (Барсуков Ю.А., Ткачев
С.И.,РОНЦ,2002)Локальная СВЧ – гипертермия проводилась со 3-го
сеанса облучения (всего 3 сеанса) при температуре 42430С в течение 60 мин. с помощью аппарата «Яхта»
Вид лечения
Частота рецидивов (%)
Т2Nо
Т3Nо
Т2-3N1
Хирургический
15,1
18,3
22,7
ЛТ + операция
3
10,8
21,4
ЛТ + СВЧ + операция
0
6,3
4,4
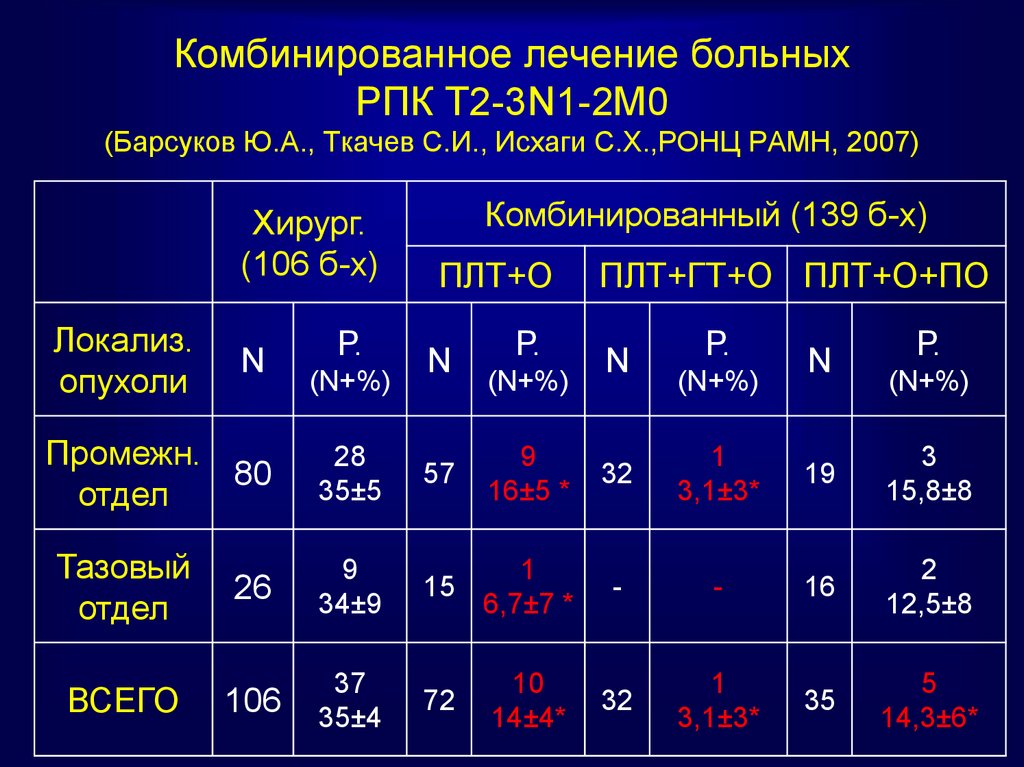
70. Комбинированное лечение больных РПК Т2-3N1-2М0 (Барсуков Ю.А., Ткачев С.И., Исхаги С.Х.,РОНЦ РАМН, 2007)
Хирург.(106 б-х)
Локализ.
опухоли
N
Р.
(N+%)
Комбинированный (139 б-х)
ПЛТ+О
N
Р.
(N+%)
ПЛТ+ГТ+О ПЛТ+О+ПО
N
Р.
(N+%)
N
Р.
(N+%)
Промежн.
80
отдел
28
35±5
57
9
16±5 *
32
1
3,1±3*
19
3
15,8±8
Тазовый
отдел
26
9
34±9
15
1
6,7±7 *
-
-
16
2
12,5±8
106
37
35±4
72
10
14±4*
32
1
3,1±3*
35
5
14,3±6*
ВСЕГО
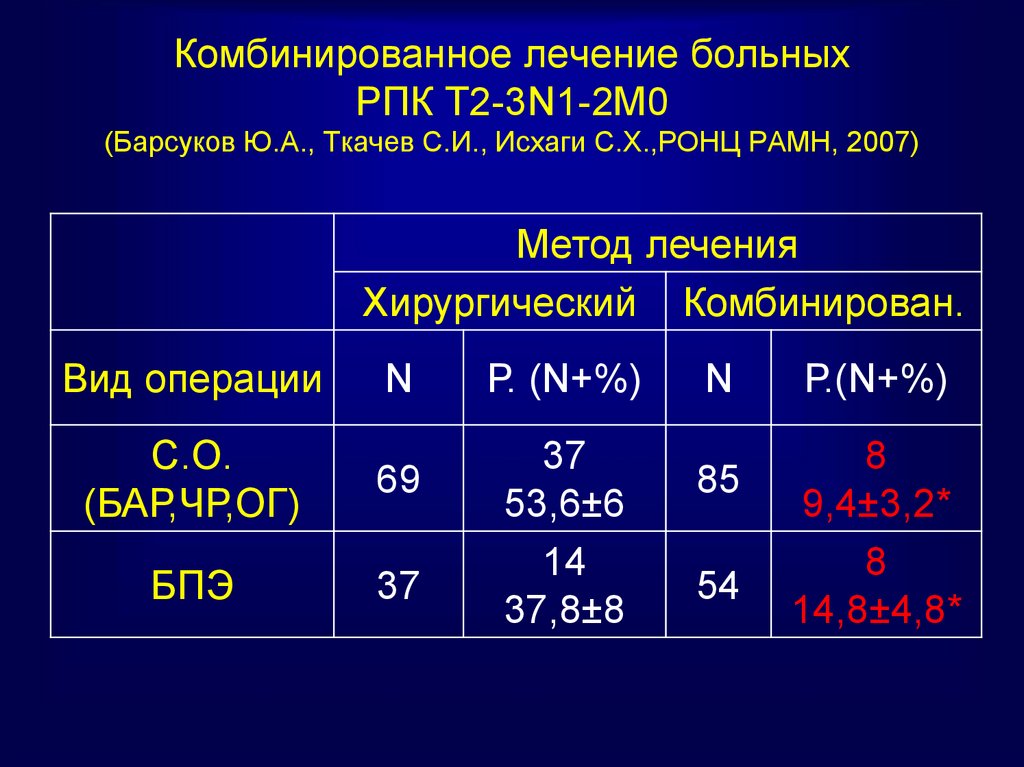
71. Комбинированное лечение больных РПК Т2-3N1-2М0 (Барсуков Ю.А., Ткачев С.И., Исхаги С.Х.,РОНЦ РАМН, 2007)
Метод леченияХирургический Комбинирован.
Вид операции
N
С.О.
(БАР,ЧР,ОГ)
69
БПЭ
37
Р. (N+%)
37
53,6±6
14
37,8±8
N
85
54
Р.(N+%)
8
9,4±3,2*
8
14,8±4,8*
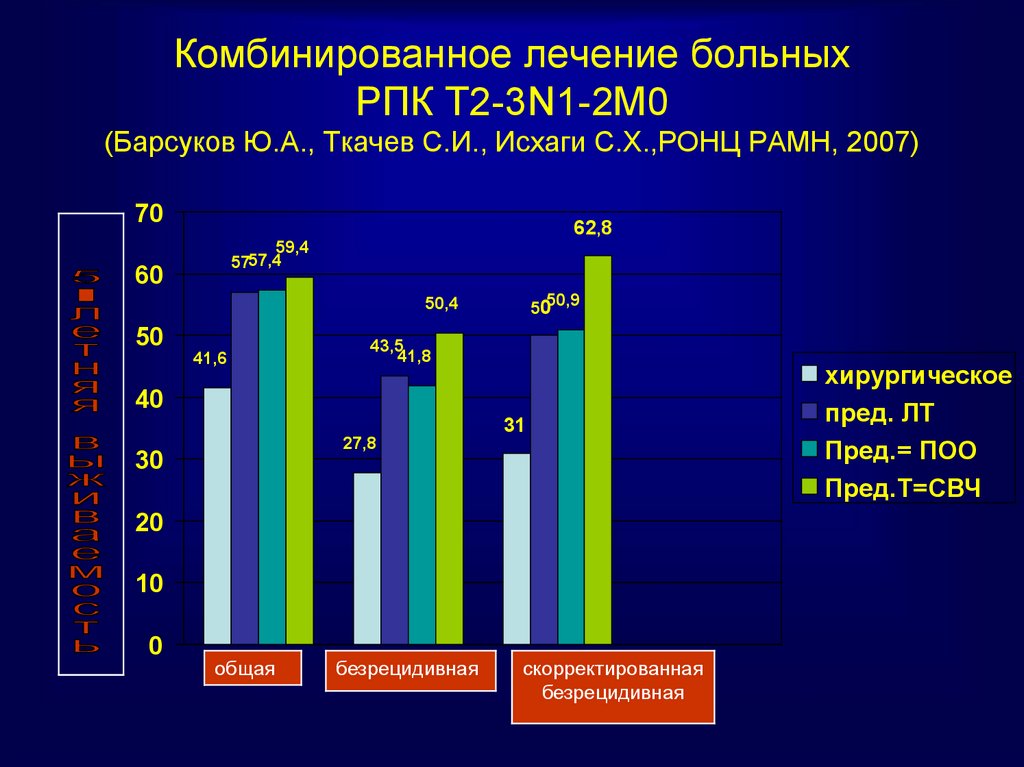
72. Комбинированное лечение больных РПК Т2-3N1-2М0 (Барсуков Ю.А., Ткачев С.И., Исхаги С.Х.,РОНЦ РАМН, 2007)
7062,8
59,4
5757,4
60
5050,9
50,4
50
41,6
43,5
41,8
40
31
27,8
30
20
10
0
общая
безрецидивная
скорректированная
безрецидивная
хирургическое
пред. ЛТ
Пред.= ПОО
Пред.Т=СВЧ
73. Алгоритм выбора метода лечения рака прямой кишки
• Рак ректосигмиодного и в/а отдела ПК-при локализованном опухолевом процессе (размеры опухоли до 5
см) и отсутствии поражение регионарных л/у хирургический
метод является методом выбора в объеме чрезбрюшной
резекции
-при размерах опухоли более 5 см и подозрении на метастазы в
л/у показана неоадьювантная ЛТ
• Рак с/а отдела прямой кишки
-методом
выбора является комбинированное лечение с
предоперационной
ЛТ,
особенно
при
планировании
сфинктерсохраняющих операций
• Рак н/а отдела прямой кишки
-при любой степени местного распространения опухолевого
процесса показана предоперационная термолучевая терапия
74. Показания к адьювантной химиолучевой терапии больных раком прямой кишки
• Стадия Dukes’ C, возраст не старше 75 лет• Стадия Dukes’ В2, возраст не старше 75 лет,
в лечебном учреждении с частотой развития
местного рецидива более 15%
• Стадия Dukes’ В2, возраст не старше 75 лет,
в лечебном учреждении с частотой развития
местного рецидива менее 15%, с высоким
риском (наличие опухолевых клеток по краю
резекции,
перфорация
во
время
прорастание в соседние органы)
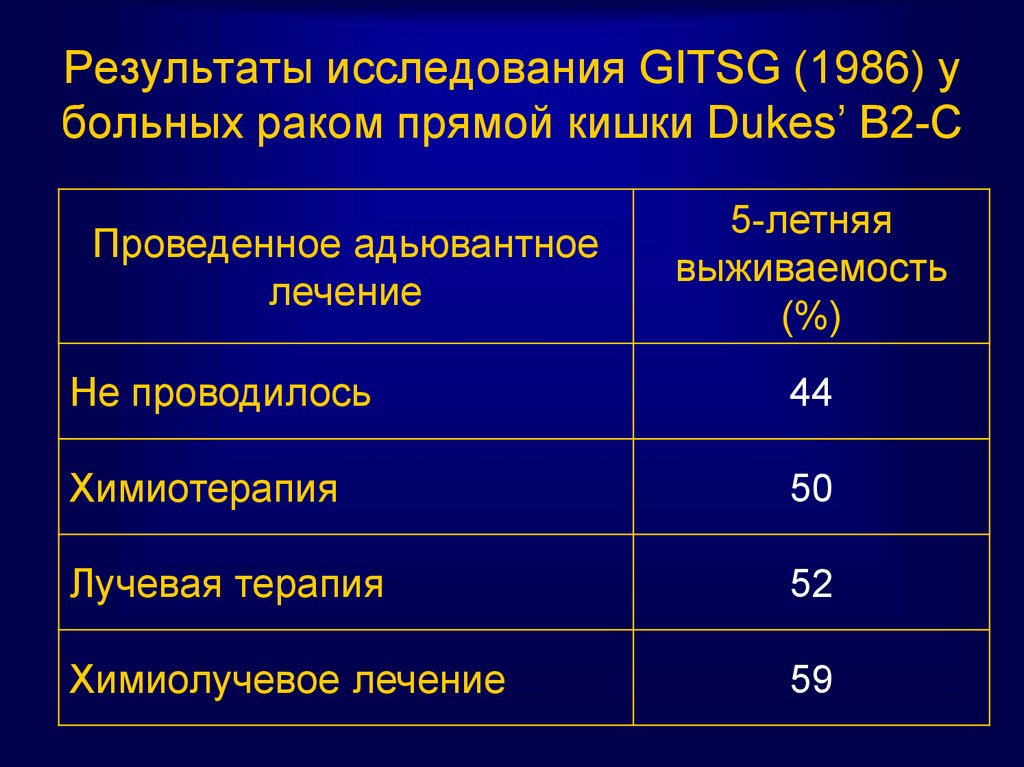
операции,
75. Результаты исследования GITSG (1986) у больных раком прямой кишки Dukes’ B2-C
Проведенное адьювантноелечение
5-летняя
выживаемость
(%)
Не проводилось
44
Химиотерапия
50
Лучевая терапия
52
Химиолучевое лечение
59
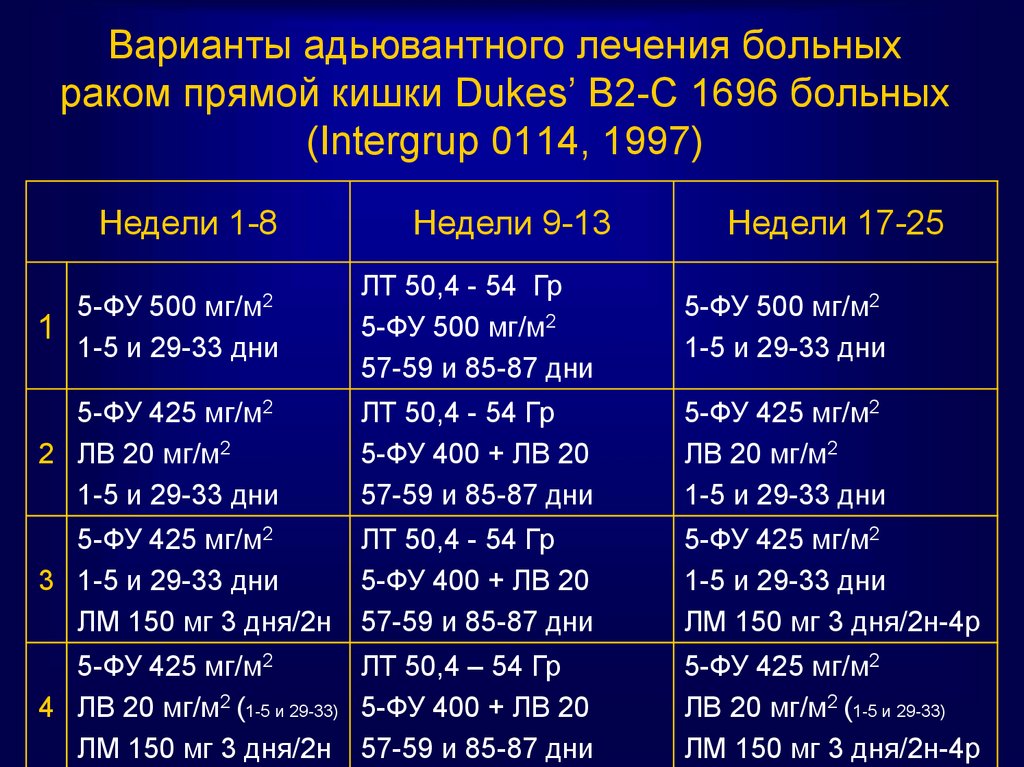
76. Варианты адьювантного лечения больных раком прямой кишки Dukes’ B2-C 1696 больных (Intergrup 0114, 1997)
Недели 1-8Недели 9-13
Недели 17-25
5-ФУ 500 мг/м2
1
1-5 и 29-33 дни
ЛТ 50,4 - 54 Гр
5-ФУ 500 мг/м2
57-59 и 85-87 дни
5-ФУ 500 мг/м2
1-5 и 29-33 дни
5-ФУ 425 мг/м2
2 ЛВ 20 мг/м2
1-5 и 29-33 дни
ЛТ 50,4 - 54 Гр
5-ФУ 400 + ЛВ 20
57-59 и 85-87 дни
5-ФУ 425 мг/м2
ЛВ 20 мг/м2
1-5 и 29-33 дни
5-ФУ 425 мг/м2
ЛТ 50,4 - 54 Гр
3 1-5 и 29-33 дни
5-ФУ 400 + ЛВ 20
ЛМ 150 мг 3 дня/2н 57-59 и 85-87 дни
5-ФУ 425 мг/м2
1-5 и 29-33 дни
ЛМ 150 мг 3 дня/2н-4р
5-ФУ 425 мг/м2
ЛТ 50,4 – 54 Гр
4 ЛВ 20 мг/м2 (1-5 и 29-33) 5-ФУ 400 + ЛВ 20
ЛМ 150 мг 3 дня/2н 57-59 и 85-87 дни
5-ФУ 425 мг/м2
ЛВ 20 мг/м2 (1-5 и 29-33)
ЛМ 150 мг 3 дня/2н-4р
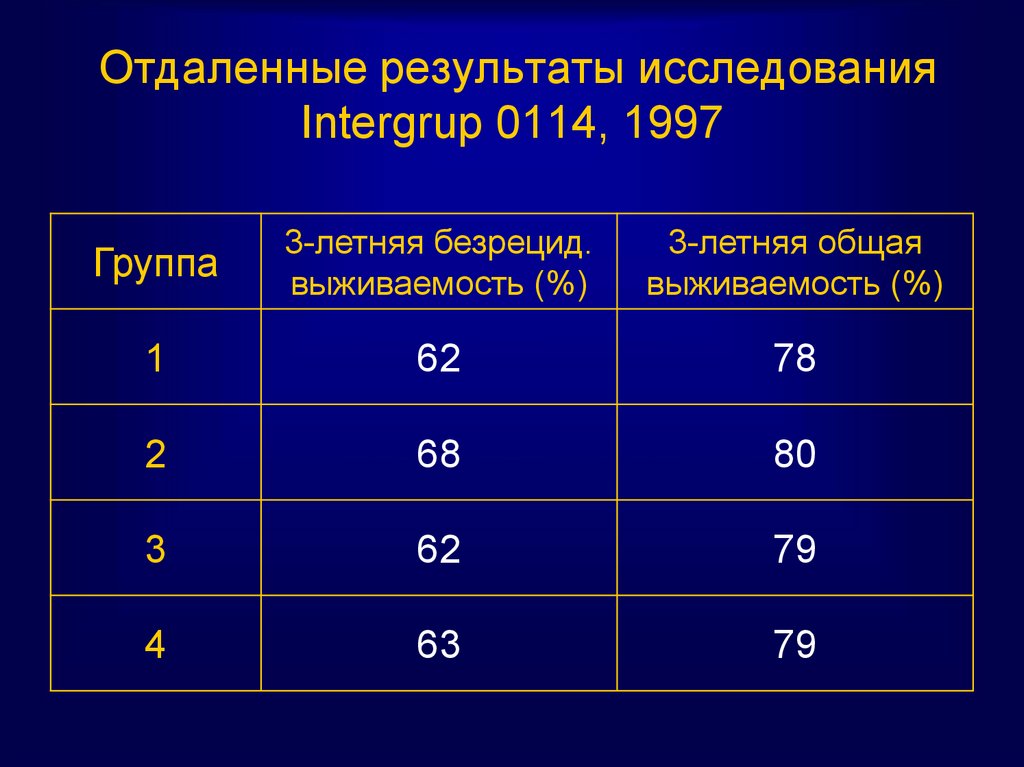
77. Отдаленные результаты исследования Intergrup 0114, 1997
Группа3-летняя безрецид.
выживаемость (%)
3-летняя общая
выживаемость (%)
1
62
78
2
68
80
3
62
79
4
63
79
78. Режимы проведения адьювантной ХЛТ у больных раком прямой кишки Т3-4 и/или N+ Intergroup 0144 n1917 (Smalley, ASCO, 2003)
• 1 режим:5-ФУ болюс → ХЛТ + инфузия 5-ФУ → 5-ФУ болюс
• 2 режим:
5-ФУ инфузия → ХЛТ + инфузия 5-ФУ → 5-ФУ инфузия
• 3 режим:
5-ФУ 425 мг/м2 в/в 1-5 дни
ЛВ 20 мг/м2 в/в 1-5 дни
ЛМ 150 мг/м2 1-3, 14-16 дни
ЛТ 50,4-54 Гр +
5-ФУ 400 мг/м2 в/в 1-4 дни
ЛВ 20 мг/м2 в/в 1-4 дни
5-ФУ 380 мг/м2 1-5 дни
ЛВ 20 мг/м2 в/в 1-5 дни
ЛМ 150 мг/м2 1-3, 14-16 дни
2 раза каждые 28 дней
1 и 5 недели ЛТ
2 раза каждые 28 дней
79. Адъювантная терапия рака прямой кишки: стадии В и С
1) Облучение 50-54 Гр + фторурацил напротяжении облучения 225 мг/м2 в сутки,
инфузионно.
4 года без рецидива 63%, выживаемость 70%.
2) Облучение 50-54 Гр + фторурацил 500 мг/м2
3 дня во время 1-й и 5-й недель облучения.
4 года без рецидива 53%, выживаемость 60%.
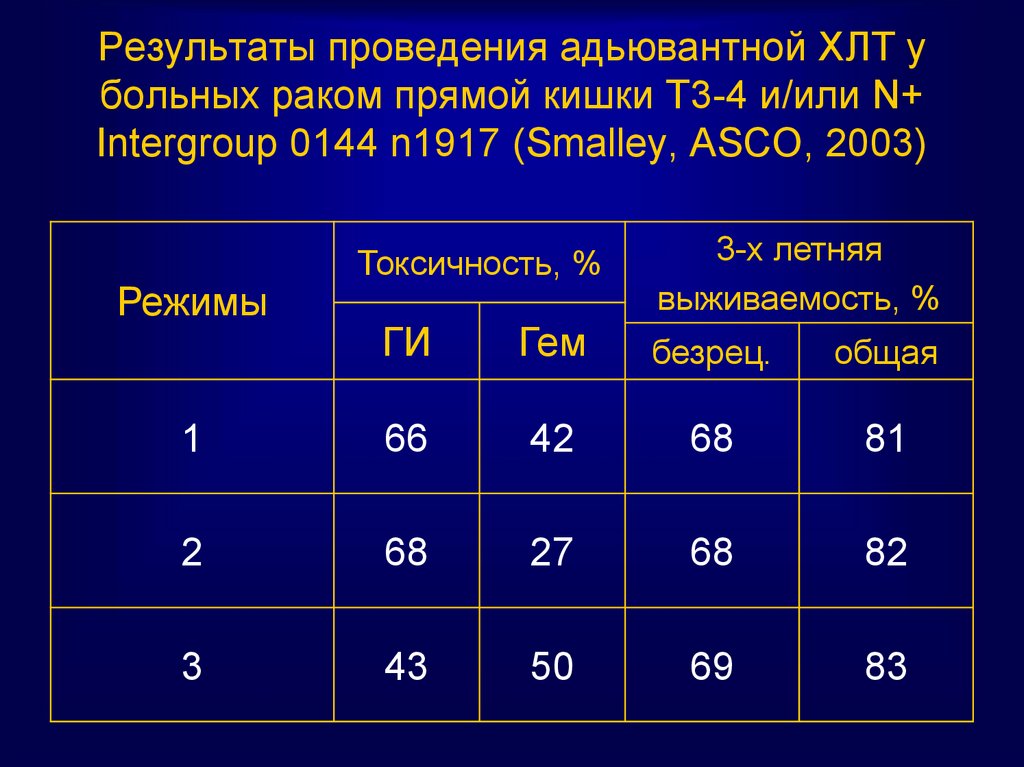
80. Результаты проведения адьювантной ХЛТ у больных раком прямой кишки Т3-4 и/или N+ Intergroup 0144 n1917 (Smalley, ASCO, 2003)
РежимыТоксичность, %
3-х летняя
выживаемость, %
ГИ
Гем
безрец.
общая
1
66
42
68
81
2
68
27
68
82
3
43
50
69
83
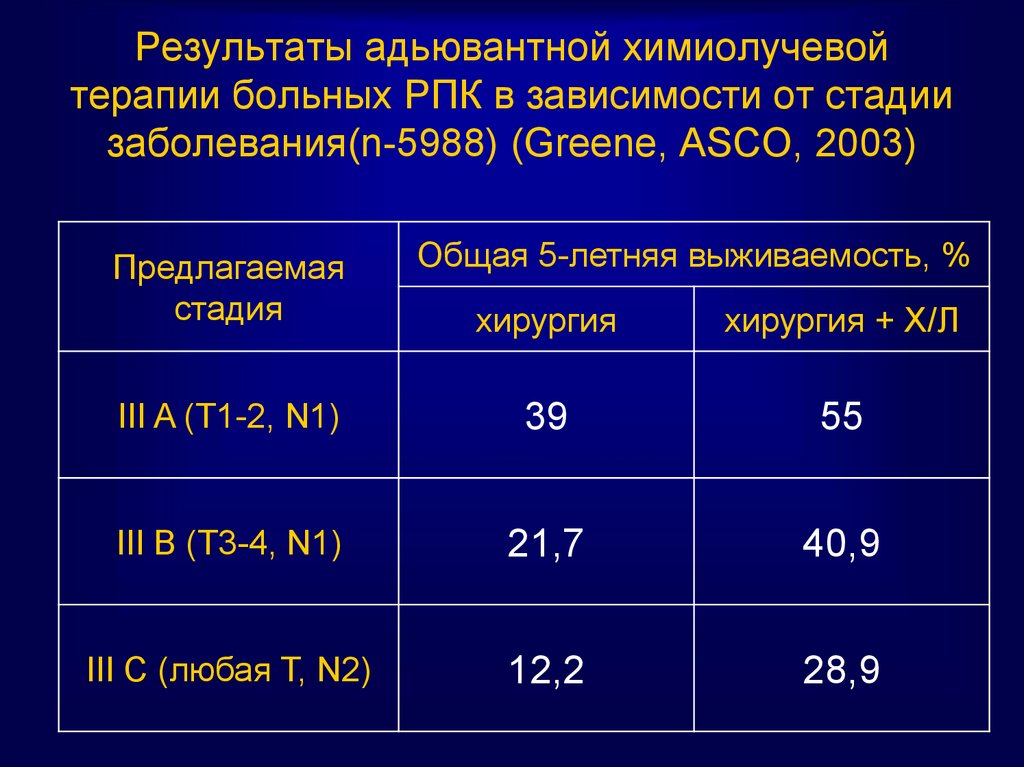
81. Результаты адьювантной химиолучевой терапии больных РПК в зависимости от стадии заболевания(n-5988) (Greene, ASCO, 2003)
Предлагаемаястадия
Общая 5-летняя выживаемость, %
хирургия
хирургия + Х/Л
III A (T1-2, N1)
39
55
III B (T3-4, N1)
21,7
40,9
III C (любая T, N2)
12,2
28,9
82. Мониторинг больных РТК после радикального лечения
Методобследования
Частота
Врачебный осмотр
Каждые 3-4 месяца в течение 2 лет, раз в
6 месяцев – 3 года, затем ежегодно
УЗИ печени
Каждые 3-4 месяца в течение 2 лет, раз в
6 месяцев – 3 года, затем ежегодно
РЭА
Каждые 3-4 месяца в течение 2 лет, раз в
6 месяцев – 3 года, затем ежегодно
Колоноскопия
((ирригоскопия)
Ежегодно ( в случае высокого риска
рецидива в области анастомоза каждые
6 месяцев в течение первых 2 лет)
Rg грудной клетки
Ежегодно
КТ, сцинтиграфия
В случае клинических показаний, а также
повышении уровня РЭА
83. Рецидивы рака прямой кишки
Частота рецидивов зависит от локализации опухоли:• Ректосигмоидный отдел – 7,5%
• Верхнеампулярный – 13,4%
• Среднеампулярный – 16,1%
• Нижнеампулярный – 24,2%
• Анальный канал – 41,2%
От формы роста:
• Экзофитная – 13,6%
• Эндофитная – 31,8%
• Прорастание до мышечного слоя – 10%, врастание в жировую
клетчатку – 20%
От морфологического строения опухоли:
• Аденокарционома – 16%
• Низкодифференцированные формы – 60%
84. Клиника, диагностика рецидивов РПК
Формы клинического течения:Бессимптомная (8%) – характерна для ранних стадий
после экстирпации прямой кишки
2. Моносимптомное течение (14%) – определенный
симптомокомплекс – болевой, дизурический
3. Типичная форма – по мере роста рецидивной опухоли
нарастание симптоматики
4. Осложненная форма – кишечная непроходимость, острая
задержка мочи, абсцессы
Внутрикишечные рецидивы – патологические выделения,
расстройства функции кишечника
Внекишечные рецидивы – чувство инородного тела, боли
в области малого таза, прямой кишки, промежности
Диагностика – повышение уровня РЭА (в 3-4 раза)
наблюдается у 90% больных с рецидивом рака,
сцинтиграфия с цитратом галлия, термография, УТЗ и КТ
1.
85. Лечение рецидивов РПК
• Хирургическое лечение – радикальнуюоперацию удается выполнить у 15-20%
больных, 5-летняя выживаемость от 14 до
45%
• Проведение
предоперационной
лучевой
терапии позволяет выполнить операцию у 2030% первично неоперабельных больных
86. Как не заболеть РПК
• Ежедневные физические упражнения• Не толстеть
• Есть меньше красного мяса
• Есть больше фруктов и овощей (5-6 разных
ежедневно)
• Принимать витамины, фолиевую кислоту,
кальций
• Не курить
• Ограничить употребление алкоголя
• Употребление аспирина (по совету врача)
87. Основы рационального питания, уменьшающие риск развития РТК
Оптимальная калорийность питания
Ограничение потребления жиров и белков
Достаточное поступление витаминов,
микроэлементов
Достаточное потребление балластных
веществ (пищевые волокна)
Профилактика запоров
88. Микроэлементы, витамины
Микроэлементы• Кальций – переводит желчные и свободные жирные
кислоты в нерастворимые соли
• Селен – антиоксидант (нейтрализует свободные радикалы,
обеспечивая защиту ДНК)
• Калий – высокий внутриклеточный уровень ↓ риск
РТК (болезнь Аддисона, Паркинсона, шизофрения), низкий
уровень риск РКТ (ожирение, алкоголизм)
Витамины
• С – блокирует образование нитросоединений
• А(β-каротин) – антиоксидант
• Фолиевая кислота – в очагах дисплазии кишечного
эпителия наблюдается локальный ее дефицит
89. Пищевые волокна
Виды и источники пищевых волоконПектин
Яблоки, бананы, свекла, капуста, морковь,
цитрусовые, семена подсолнечника
Клетчатка
Яблоки, свекла, фасоль, груши, горох
Полуклетчатка
Яблоки, бананы, свекла, бобы, кукуруза, перец
Лигнин
Морковь, фасоль, персики, горох, помидоры
Клейковина, слизи фасоль, овсянка, горошек, чечевица
• ускоряют прохождение по кишечнику кала, удаляют
канцерогены (за 50 лет по кишечнику проходит 1,5 кг
канцерогенов)
• ↓ уровень желчных кислот, холестерина
• ↓ ферментную бактериальную активность
• ↓ уровень эстрогенов в крови
• ↓ тканевой уровень эпидермального фактора роста
90.
УДХК и коло-ректальный ракУДХК используется для первичной и вторичной
профилактики рака толстой кишки более 10 лет
Обоснование: Первичные желчные кислоты,
синтезируемые в печени, метаболизируются
кишечными бактериями во вторичные кислоты,
отличающиеся гидрофобностью, оказывающие
цитотоксическое действие на эпителиоциты толстой
кишки (ДНК клеточных мембран).
Обнаружена корреляция между содержанием
желчных кислот в кале и повышением частоты
аденом толстой кишки.
УДХК – гидрофильная желчная кислота, обладающая
цитопротективными, антипролиферативными
свойствами и противоопухолевой активностью
91.
У пациентов, страдающих язвенным колитом исопутствующим первичным склерозирующим холангитом риск
развития КРР приближается к 50% при анамнезе колита более
25 лет
Регулярный прием урсодеоксихолевой кислоты (УДХК,
Урсофальк®) в дозе
8–15 мг/кг в сутки в течение 3 лет и более достоверно снижает
риск колоректальной дисплазии и колоректального рака у
пациентов с язвенным колитом и первичным склерозирующим
холангитом, являясь, наряду с препаратами месалазина
(5-АСК, Салофальк®), важным средством химиопрофилактики
колоректального рака
Длительная терапия месалазином в дозе 1,2 г в день может
предотвратить 2/3 новых случаев КРР при ВЗК
Длительная (непрерывная) поддерживающая терапия
месалазином (Салофальк®) у пациентов с язвенным колитом
является важным средством химиопрофилактики
колоректального рака
92.
Прием карбоната кальция приводит к снижению частотыаденом толстой кишки на 15 - 20%. Это может быть связано с
прямым ингибирующим действием кальция на пролиферацию
эпителиальных клеток.
Витамин D предупреждает пролиферацию клеток,
способствует их дифференцировке и является индуктором
апоптоза.
Регулярный прием поливитаминов в течение 15 лет
уменьшает риск развития карцином толстой кишки на 75%.
Антиоксиданты, содержащиеся в овощах и фруктах, могут
оказывать корригирующее влияние на иммунный ответ и
экспрессию генов.
Прием аспирина и нестероидных
противовоспалительных препаратов не реже 16 раз в
месяц (в дозе 300 мг.) способствует снижению риска развития
колоректального рака на 50% и снижению смертности от него
- на 40%.
93.
Вторичная профилактика ракатолстой кишки обусловленного
различными генетическими
нарушениями и сопутствующими
заболеваниями заключается,
прежде всего, в диспансеризации
и регулярном обследовании лиц с
высоким риском возникновения
опухоли.




























































 Медицина
Медицина