Похожие презентации:
Биохимические механизмы нарушения обмена углеводов и липидов
1. Биохимические механизмы нарушения обмена углеводов и липидов
2.
Функции углеводов• энергообеспечения органов и тканей.
• структурная
• защитная (участие в
иммунологических реакциях, в
построении иммуноглобулинов и
интерферона).
3.
• Глюкоза играет главную роль в метаболизме,так как именно она является основным
источником энергии. Глюкоза может
превращаться практически во все
моносахариды, в то же время возможно и
обратное превращение.
Основные пути метаболизма глюкозы:
• катаболизм глюкозы - гликолиз;
• синтез глюкозы - глюконеогенез;
• депонирование и распад гликогена;
• синтез пентоз - пентозофосфатные пути.
4.
• Гликолиз - это серия реакций, в результате которых глюкозараспадается на две молекулы пирувата (аэробный гликолиз)
или две молекулы лактата (анаэробный гликолиз). Все
реакции гликолиза протекают в цитозоле и характерны для
всех органов и тканей. Суммарный энергетический эффект
аэробного распада глюкозы до конечных продуктов
составляет 38 моль АТФ.
• Анаэробный гликолиз дает значительно меньший
энергетический эффект, но является основным источником
энергии для скелетных мышц в начальном периоде
интенсивной работы, т. е. в условиях, когда снабжение
кислородом ограничено. Кроме того, зрелые эритроциты
извлекают энергию за счет анаэробного окисления глюкозы,
потому что не имеют митохондрий.
• Таким образом, аэробный распад глюкозы - это предельное
ее окисление до СО2 и Н2 О, а анаэробный гликолиз - это
специфический путь катаболизма, т. е. часть аэробного
распада глюкозы.
5.
• Гликоген - основная форма депонирования глюкозы вклетках животных. У растений эту же функцию выполняет
крахмал. В структурном отношении гликоген, как и
крахмал, представляет собой разветвленный полимер из
глюкозы.
• Включение глюкозы в метаболизм начинается с
образования фосфоэфира - глюкозо-6-фосфата. В клетках
мышц и других органах эту реакцию катализирует
фермент гексокиназа. В клетках печени эту же реакцию
катализирует глюкокиназа, Насыщение глюкокиназы
происходит только при высокой концентрации глюкозы.
Различия в свойствах ферментов объясняют, почему в
период пищеварения глюкоза задерживается в основном в
печени. При высокой концентрации глюкозы глюкокиназа
максимально активна. Напротив, гексокиназа, обладая
большим сродством к глюкозе, способна выхватывать ее
из общего кровотока, где концентрация глюкозы ниже.
6.
• В результате сложного взаимодействияуглеводного обмена в организме
поддерживается относительно постоянный
уровень глюкозы в циркулирующей крови
(3,5-6,0 ммоль/л), что обеспечивает
нормальное функционирование органов.
Значительную роль в этом
сбалансированном равновесии содержания
глюкозы в крови принадлежит печени. Кроме
того, осуществляется и гормональная
регуляция углеводного обмена, в которой
принимают участие инсулин и группа
контринсулярных гормонов.
7.
Референтные значения глюкозы (ВОЗ, 1999г.)• Цельная кровь – 3,3-5,5 ммоль/л
• Плазма (сыворотка) – 4,0-6,1 ммоль/л
• Ликвор – 60 % от уровня плазмы
• Моча – не определяется
распространенными методами
8.
• Факторы, влияющие на уровень гликемии:1. Вид крови, используемый для исследования (цельная
или плазма, капиллярная или венозная). В капиллярной
крови уровень гликемии на 10-15% выше, чем в
венозной.
2. При определении уровня глюкозы в цельной крови
необходимо учитывать величину гематокрита (Ht).
При Ht < 35% уровень гликемии - несколько завышен,
а при Ht > 55% – занижен.
3. У лиц старше 60-летнего возраста каждые 10 лет
уровень глюкозы в крови растет на 0,56 ммоль/л.
4. Прием ЛC (гормональных) оказывает влияние как на
метаболизм глюкозы в организме, так и на ее уровень в
крови.
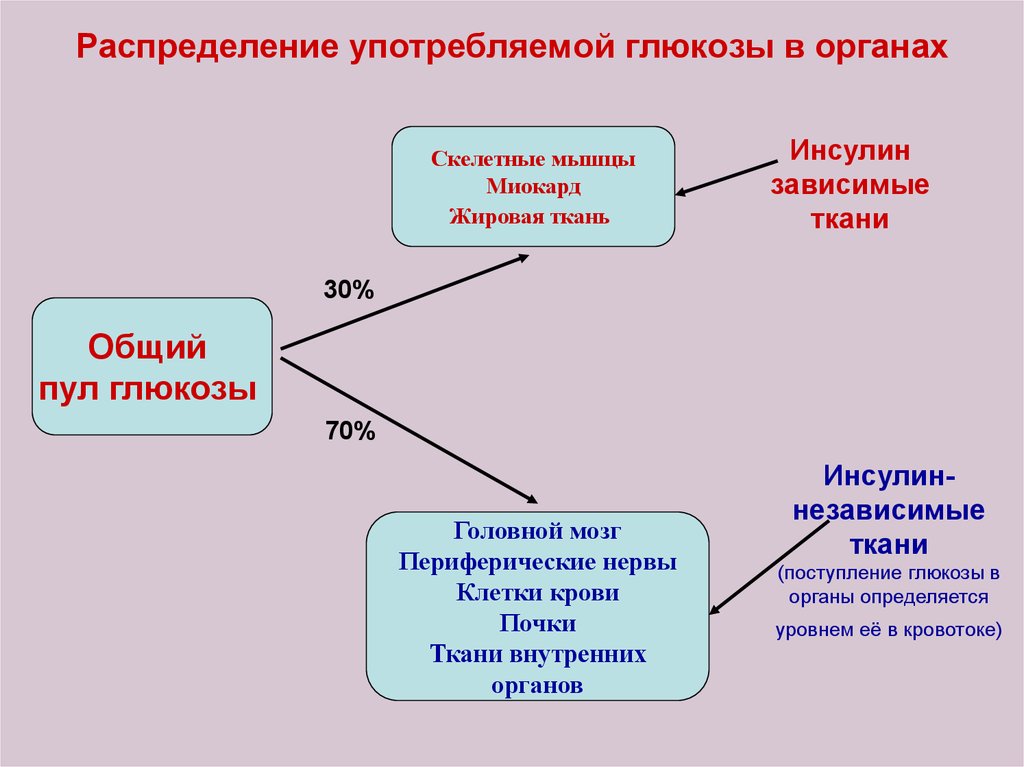
9. Распределение употребляемой глюкозы в органах
Скелетные мышцыМиокард
Жировая ткань
Инсулин
зависимые
ткани
30%
Общий
пул глюкозы
70%
Головной мозг
Периферические нервы
Клетки крови
Почки
Ткани внутренних
органов
Инсулиннезависимые
ткани
(поступление глюкозы в
органы определяется
уровнем её в кровотоке)
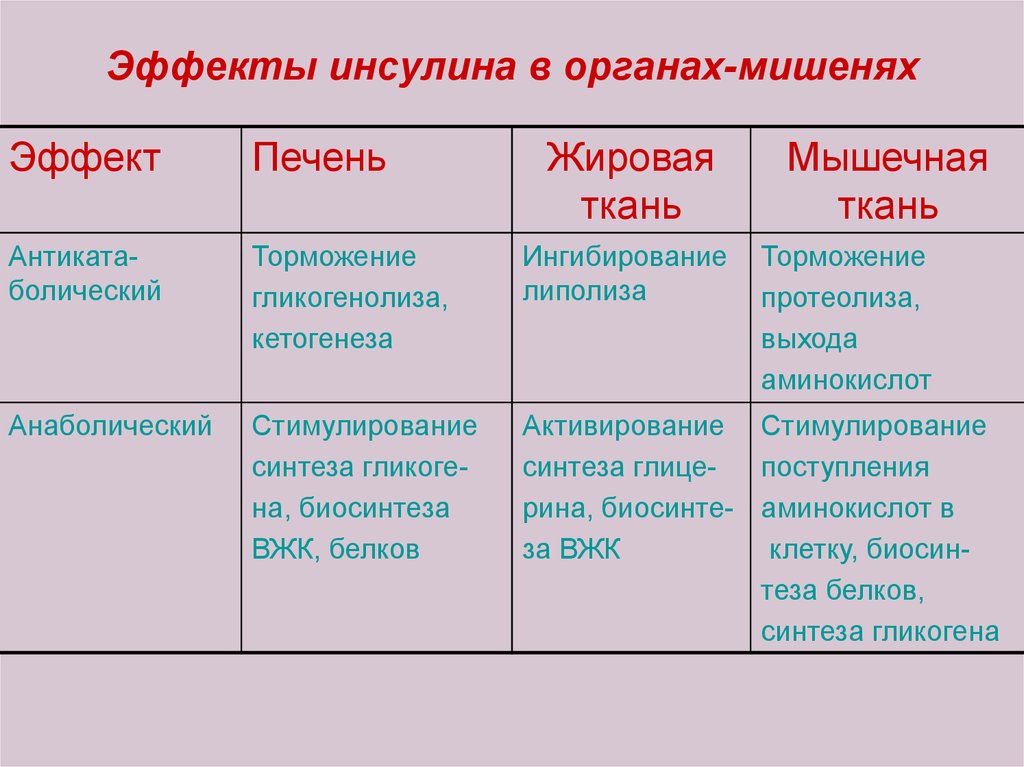
10. Эффекты инсулина в органах-мишенях
ЭффектПечень
Жировая
ткань
Мышечная
ткань
Антикатаболический
Торможение
гликогенолиза,
кетогенеза
Ингибирование
липолиза
Анаболический
Стимулирование
синтеза гликогена, биосинтеза
ВЖК, белков
Активирование Стимулирование
синтеза глицепоступления
рина, биосинте- аминокислот в
за ВЖК
клетку, биосинтеза белков,
синтеза гликогена
Торможение
протеолиза,
выхода
аминокислот
11.
12.
13.
Инсулин обладает целым спектром свойств,направленных на снижение концентрации глюкозы в
крови:
• Активирует поступление глюкозы в клетку.
• Ускоряет ее катаболизм (распад) для целей
энергообеспечения.
• Ускоряет синтез гликогена в печени и мышечной
ткани.
• Ускоряет синтез жирных кислот и аминокислот из
промежуточных продуктов распада углеводов.
• Тормозит липолиз (распад липидов).
• Тормозит гликогенолиз (распад гликогена с
образованием глюкозы).
• Тормозит глюконеогенез (образование глюкозы из
аминокислот и жирных кислот).
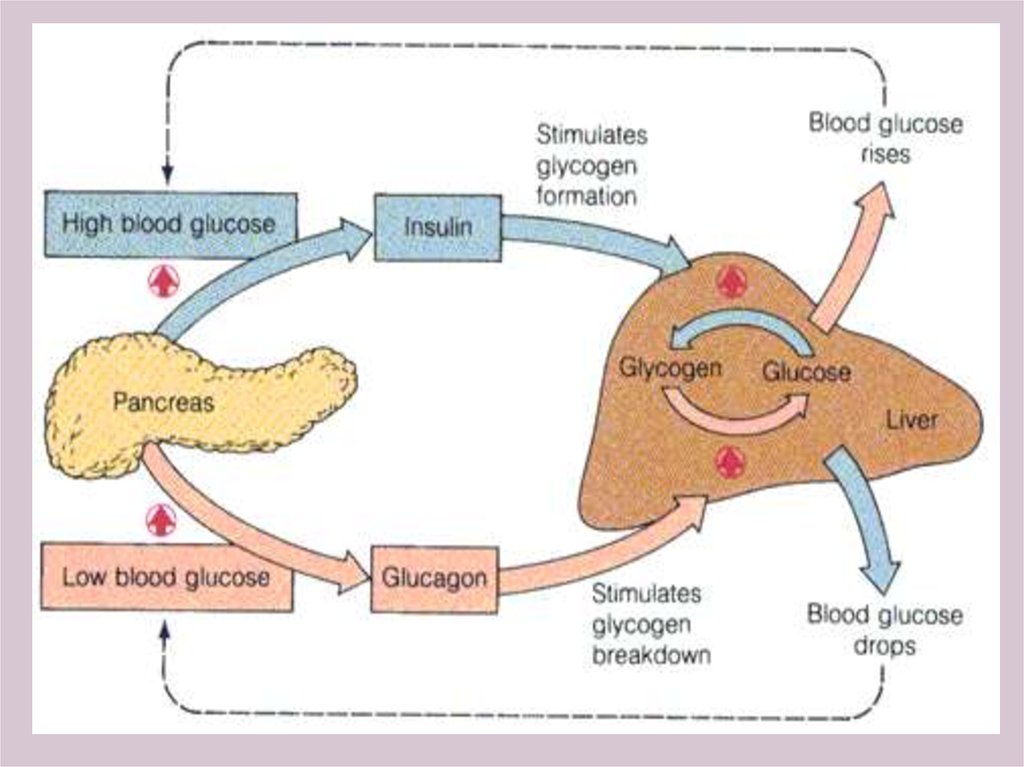
14.
Глюкагон также обладает несколькимиважными функциями, направленными на
восстановление уровня глюкозы в крови:
• ускоряет распад гликогена в печени
(гликогенолиз).
• ускоряет глюконеогенез.
• тормозит синтез белка и ускоряет протеолиз
(с использованием продуктов распада белков
для глюконеогенеза).
Этих эффектов глюкагона обычно бывает
достаточно, чтобы в течение относительно
длительного времени (до 24 часов)
поддерживать достаточный уровень глюкозы
в крови.
15.
NH2H O
Полипептидные цепи
NH
C
CH
(CHOH)4
(CHOH)4
CH2OH
CH2OH
NH
Основание
Шиффа
CH2
C=O
(CHOH)4
Продукт Амадори
CH2OH
Например, фруктозамин
16.
2NH
AGE
CH2
Поздние продукты гликации
C=O
(CHOH)4
CH2OH
Продукт Амадори
Углеводные
компоненты
Коваврство гликирования белков –
образования поздних продуктов
гликации, наносящих большой вред
окружающим белкам, ДНК
N
O
O
O
N
17.
Последствия ППГ*AGE повышают жесткость белков. Уменьшают
скорость удаления ЛПВП от стенки сосудов
*Стимулируют секрецию макрофагами TNF и IL-1
*Ускоряют образование свободных радикалов
*Понижают отрицательный заряд мембран,
связывающих гепарансульфат
Изменяются тонус и функции сосудов,-- это
следствие недостатка NO
Взаимодействуют с клеточными рецепторами
Повышается выделение факторов роста:
- Повышаются число и размеры клеток ( ГМК)
- Повышается формирование матрикса
Повышаются поперечные сшивки в НК
Возникают трудности при разделении ДНК, мутации
и неспособность к экспрессии некоторых генов
18.
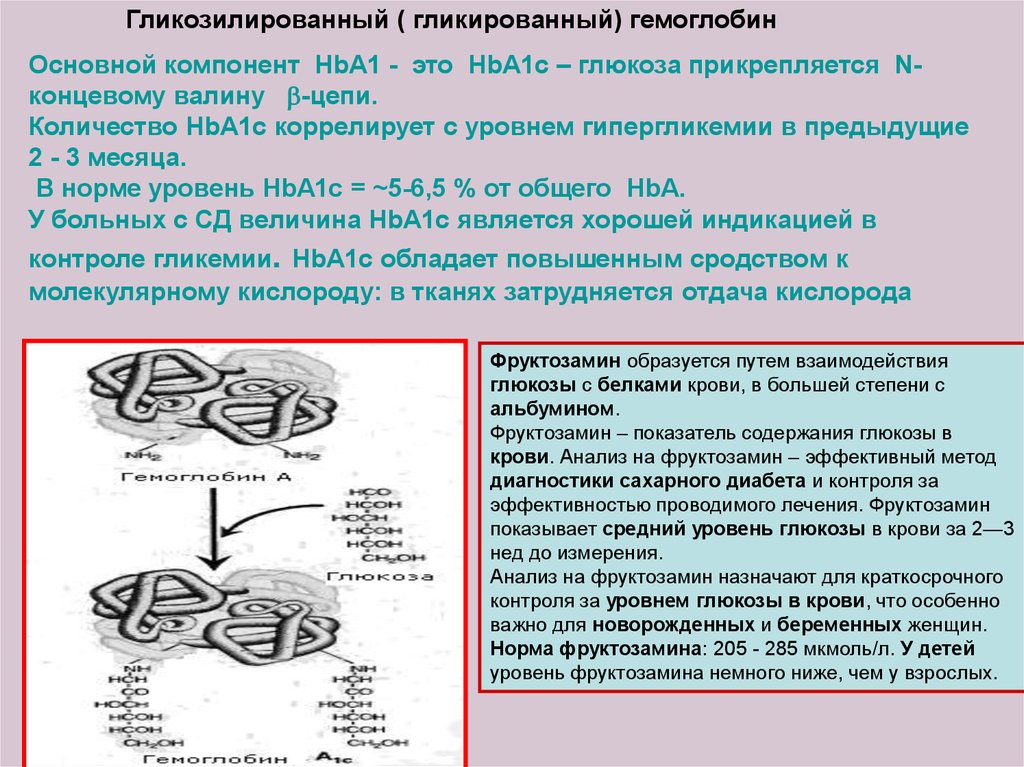
Гликозилированный ( гликированный) гемоглобинОсновной компонент HbA1 - это HbA1c – глюкоза прикрепляется Nконцевому валину -цепи.
Количество HbA1c коррелирует с уровнем гипергликемии в предыдущие
2 - 3 месяца.
В норме уровень HbA1c = ~5-6,5 % от общего HbA.
У больных с СД величина HbA1c является хорошей индикацией в
контроле гликемии. HbA1c обладает повышенным сродством к
молекулярному кислороду: в тканях затрудняется отдача кислорода
Фруктозамин образуется путем взаимодействия
глюкозы с белками крови, в большей степени с
альбумином.
Фруктозамин – показатель содержания глюкозы в
крови. Анализ на фруктозамин – эффективный метод
диагностики сахарного диабета и контроля за
эффективностью проводимого лечения. Фруктозамин
показывает средний уровень глюкозы в крови за 2—3
нед до измерения.
Анализ на фруктозамин назначают для краткосрочного
контроля за уровнем глюкозы в крови, что особенно
важно для новорожденных и беременных женщин.
Норма фруктозамина: 205 - 285 мкмоль/л. У детей
уровень фруктозамина немного ниже, чем у взрослых.
19.
Концентрация внорме
Hb(Fe3+)- 4-5%
HbCO - 4-5%
НbА1c – 4-6%
Общий гемоглобин = Hb+ HbO2 + HbCO + Hb (Fe3+) + Гликозилированный
гемоглобин
Нормальная концентрация общего гемоглобина означает отсутствие анемии, но при
этом
может быть нарушена дыхательная функция крови:
- уровень карбоксигемоглобина повышается при курении, при усиленном
гемолизе, Проблемы начинаются при уровне HbCO около 20%
- уровень метгемоглобина повышается при хроническом воспалении (за
счет NO),
- уровень гликозилированного гемоглобина значительно
повышается у диабетиков
Чем больше патологических производных, тем сильнее нарушается газообмен
20.
По данным таблицы, можно получить ориентировочное представление обуровне гликированного гемоглобина по концентрации глюкозы в крови
21.
22.
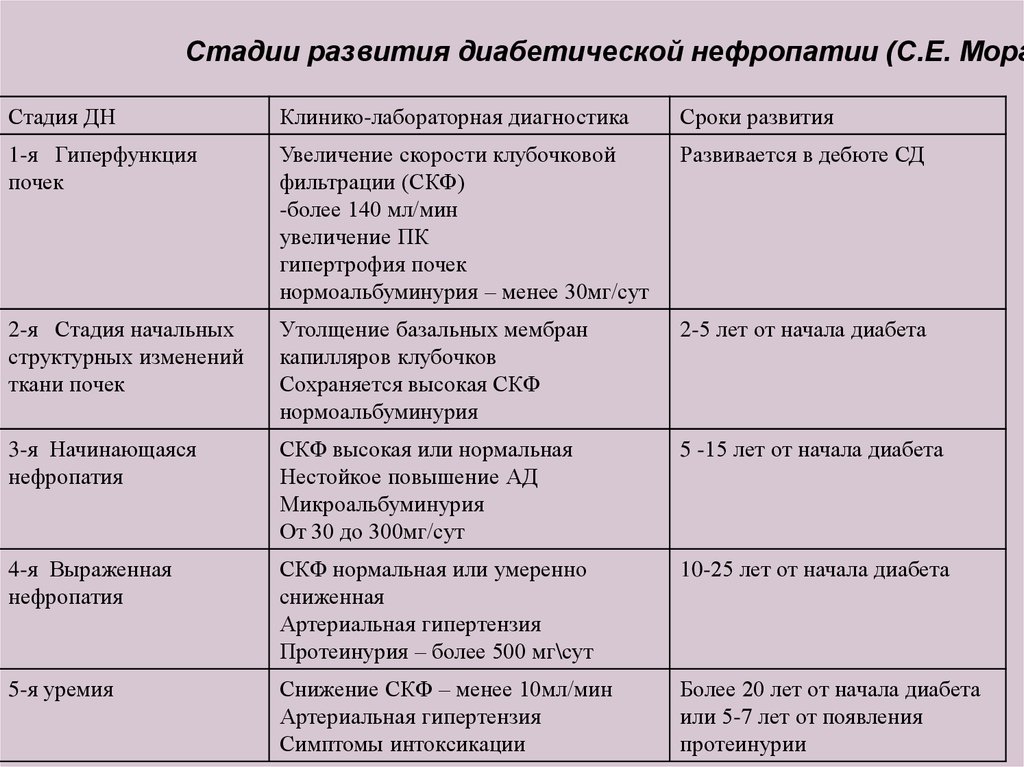
Стадии развития диабетической нефропатии (С.Е. МоргСтадия ДН
Клинико-лабораторная диагностика
Сроки развития
1-я Гиперфункция
почек
Увеличение скорости клубочковой
фильтрации (СКФ)
-более 140 мл/мин
увеличение ПК
гипертрофия почек
нормоальбуминурия – менее 30мг/сут
Развивается в дебюте СД
2-я Стадия начальных
структурных изменений
ткани почек
Утолщение базальных мембран
капилляров клубочков
Сохраняется высокая СКФ
нормоальбуминурия
2-5 лет от начала диабета
3-я Начинающаяся
нефропатия
СКФ высокая или нормальная
Нестойкое повышение АД
Микроальбуминурия
От 30 до 300мг/сут
5 -15 лет от начала диабета
4-я Выраженная
нефропатия
СКФ нормальная или умеренно
сниженная
Артериальная гипертензия
Протеинурия – более 500 мг\сут
10-25 лет от начала диабета
5-я уремия
Снижение СКФ – менее 10мл/мин
Артериальная гипертензия
Симптомы интоксикации
Более 20 лет от начала диабета
или 5-7 лет от появления
протеинурии
23.
Поздние продукты гликации способнывызывать закупорку капилляров
24. КЛИНИКА
СимптомСД I
типа
СД II типа
Полиурия и жажда
Снижение массы тела
Слабость и утомляемость
+++
++++
+++
+
─
Зуд, вагиниты
Нарушение зрения
+
+
Ночной энурез
++
+
++
++
─
Периферическая
полинейропатия
+
+++
Эректильная дисфункция
+
++
25.
26.
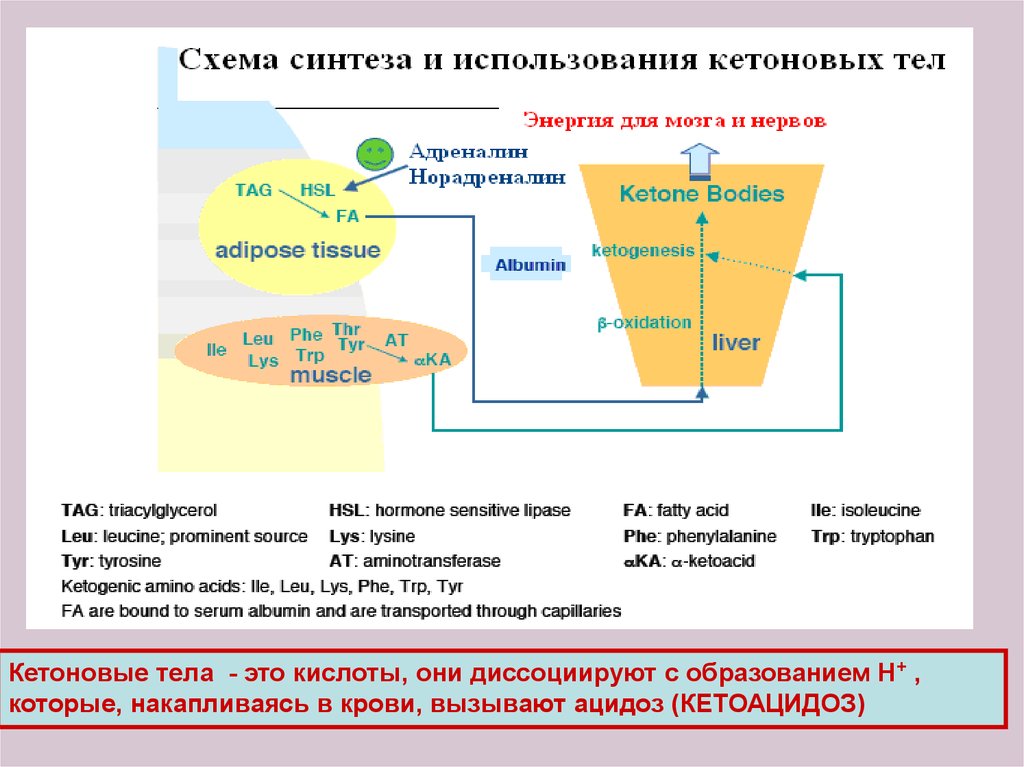
Кетоновые тела - это кислоты, они диссоциируют с образованием Н+ ,которые, накапливаясь в крови, вызывают ацидоз (КЕТОАЦИДОЗ)
27.
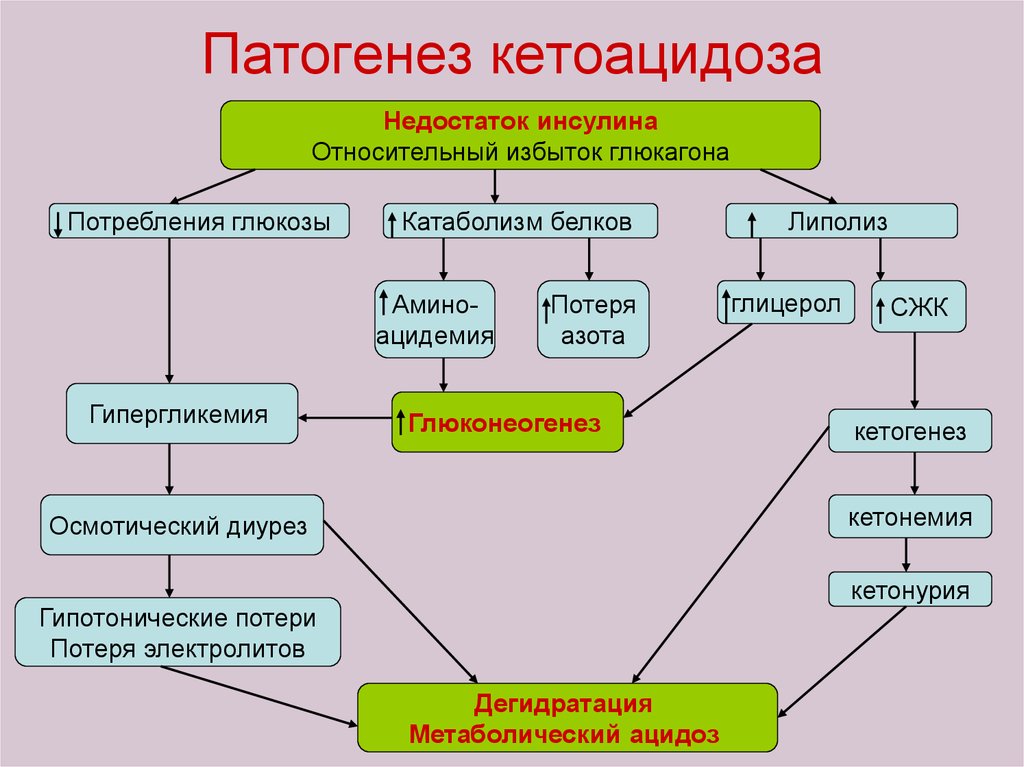
Патогенез диабетического кетоацидоза28.
29.
30.
31.
• При более длительном голодании активизируетсягипоталамо-гипофизарно-надпочечниковая
система, что ведет к усилению секреции ряда
контринсулярных гормонов:
глюкокортикостероидов и адреналина,
соматотропного гормона (СТГ) и др.
Контринсулярные гормоны способствуют:
• усиленному распаду гликогена в печени,
• стимулируют использование жиров (β-окисление
жирных кислот) в качестве основного субстрата
энергообразования в клетке, тем самым
способствуют уменьшению использования
глюкозы для этих целей.
32.
Причины гипогликемийРеактивная
• Вызванная приемом лекарств:
гипогликемия
инсулин, препараты сульфонилмочевины
• После приема пищи:
алиментарная, идиопатическая
• Вызванная алкоголем
• Наследственные нарушения
обмена веществ
Гипогликемия • Заболевания печени, почек
голодания
• Эндокринная патология
• Гиперинсулизм (инсулинома)
33. Диагностика гипогликемий
Клиническиепризнаки
Острые: усталость, чувство голода,
головокружение, затуманенное
зрение и др.
Хронические (нейрогипогликемия):
изменения личности, потеря
памяти, психозы
Лабораторные
данные
(определение
гликемии)
Введение
глюкозы
Симптомы нейрогипогликемии
появляются:
• у взрослых - < 2,2 ммоль/л
• у новорожденных - < 1,5 ммоль/л
Купирование симптомов
34.
Виды гипергликемии и причины ее возникновения• Физиологическая гипергликемия (прием пищи, богатой
легкоусвояемыми углеводами, интенсивные физические
нагрузки, стресс).
• Сахарный диабет I или II типа (недостаточная продукция
инсулина или повышенная толерантность тканей к этому
гормону).
• Заболевания гипофиза, сопровождающиеся повышенной
секрецией соматотропного гормона и АКТГ (опухоль гипофиза,
болезнь Иценко-Кушинга, акромегалия).
• Заболевания надпочечников, сочетающиеся с усиленной
продукцией катехоламинов или глюкокортикостероидов
(феохромоцитома и др.).
• Тиреотоксикоз.
• Заболевания поджелудочной железы (острый и хронический
панкреатит, опухоли поджелудочной железы).
• Побочное действие некоторых лекарственных препаратов
(кортикостероиды, тироксин, АКТГ, адреналин, эстрогены,
индометацин, большие дозы никотиновой кислоты, тиазидные
диуретики, фуросемид и др.).
35.
• Исторически сложилось так, что человек, поев сегодня, незнал, когда он будет принимать пищу в следующий раз.
Нападения воинствующих соседей, засуха, пожары,
наводнения – вот далеко не полный перечень факторов,
которые делали вероятность употребления еды
сомнительной. Отсюда люди, получив такую возможность,
старались наесться до отвала. Естественно, возникающая
при этом гипергликемия вызывала усиленную секрецию
инсулина, который стимулировал проницаемость
плазмолемм мышечных клеток, в первую очередь, для
глюкозы. Последняя использовалась как источник энергии
в необходимой мускульной работе.
• Научно-технический прогресс вмешался в равновесные
отношения: физические нагрузки уменьшились, а аппетит
сохранился. Развивающийся после еды подъём глюкозы
провоцирует гиперинсулинизм, который не находя
применения в миофибриллах, основной упор делает на
мембраны липоцитов. Поступая в эти клетки, избыточный
моносахарид преобразуется в конечном итоге в
нейтральные жиры. Подобный механизм их
депонирования способствует ожирению.
36.
Одним из ведущих звеньев патогенеза ожиренияявляется дисбаланс липопротеидов; считают,
что накапливающиеся при этом ЛПОНП
связываются с рецепторами инсулина и мешают
их взаимодействию, то есть развивается
инсулинорезистентность.
Хотя причинами последнего явления ряд
исследователей называет:
• снижение числа рецепторов к инсулину при
акромегалии, болезни и синдроме ИценкоКушинга,
• изменение структуры данных белков,
• выработку антител или к рецепторам, или к их
гормону.
37.
У здоровых людей четыре фактора определяютчувствительность к инсулину:
• количество жиров в организме,
• их распределение в тканях,
• общая масса тела,
• уровень физической нагрузки.
Особую роль в возникновении инсулинорезистентности
приписывают возрастающей массе тела и низкой
физической активности, которых считают главными
провокаторами развития так называемого
«смертельного квартета» (ожирение + сахарный
диабет 2 типа + артериальная гипертензия +
атеросклероз), известного ещё под термином
«метаболический синдром».
Ключевую роль в патогенезе МС играют нарушения в
обмене инсулина, которые и приводят к развитию
сахарного диабета.
38.
Согласно рекомендациям экспертов ВОЗ,определение CД:
• «Сахарный диабет – это группа метаболических
(обменных) заболеваний, характеризующихся
гипергликемией, которая является результатом
дефектов секреции инсулина, действия
инсулина или обоих этих факторов (ВОЗ,1999)»
Иными словами, среди его причин следует
выделить действие экзогенных и генетических
факторов.
39.
Выявлен полигенный характер наследования,следствием чего могут быть:
• синтез биологически неактивного инсулина
из-за нарушения аминокислотной
последовательности;
• замедление конверсии препроинсулина в
активный гормон;
• снижение количества рецепторов к инсулину;
• уменьшение их сродства (аффинности) к
гормону;
• аутоиммунные процессы (выработка
аутоантител к инсулину или рецепторам);
• замедление освобождения инсулина из
комплекса с транспортными белками.
40.
Экзогенные факторы, провоцирующие развитие СДдиетические погрешности – нарушение баланса между уровнем
поступающих с пищей энергоисточников и количеством выделенной
и использованной энергии, что сопровождается ожирением;
непродолжительное грудное вскармливание с преждевременным
употреблением коровьего молока;
деструкция поджелудочной железы (вследствие травмы,
гемохроматоза, кистозного фиброза, рака, калькулёзного,
алкогольного панкреатита и др.), провоцируемая избыточным
синтезом NO, простагландинов, накоплением свободных радикалов;
стрессовые ситуации;
хроническая гиперсекреция контринсулярных гормонов (АКТГ, ГКС,
СТГ, глюкагона, катехоламинов, тироидных гормонов),
генерирующая эндокринную патологию, такую, как болезнь и
синдром Иценко-Кушинга, акромегалию, глюкагоному,
феохромацитому, синдром Конна, тиротоксикоз;
действие вирусов (краснухи, ветряной оспы, аденовируса, Коксаки),
запускающих аутоиммунные реакции;
беременность;
длительная терапия лекарствами: оральными контрацептивами,
тиазидовыми диуретиками, никотиновой кислотой,
глюкокортикоидами и другими препаратами, токсически
действующими на поджелудочную железу.
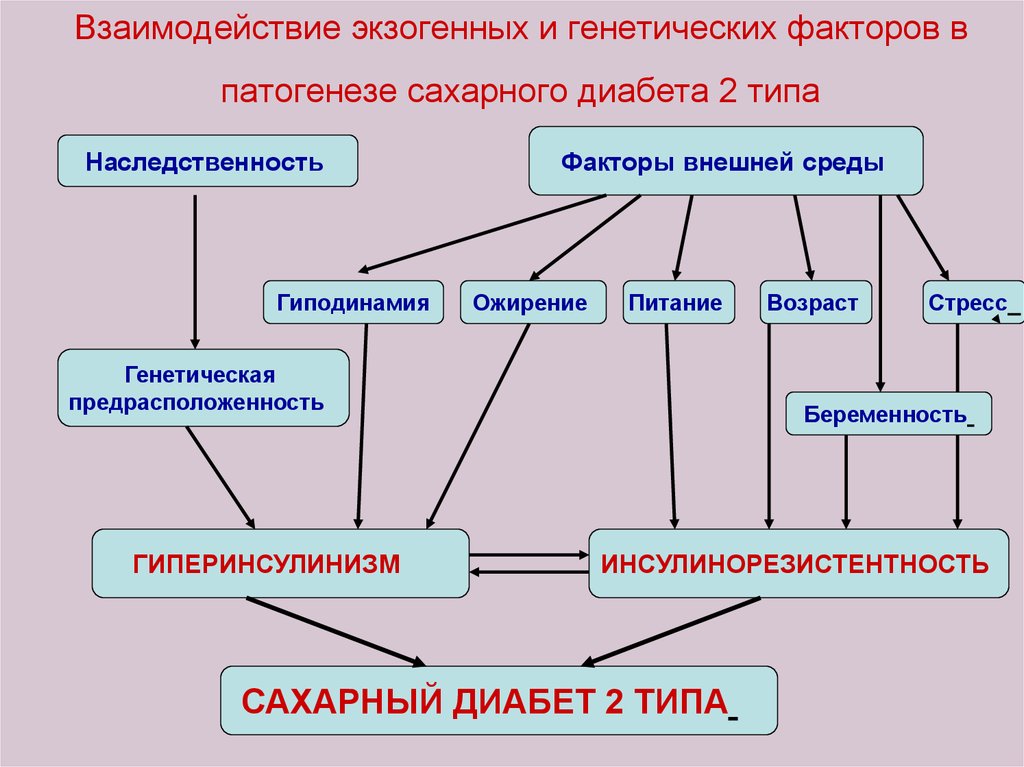
41. Взаимодействие экзогенных и генетических факторов в патогенезе сахарного диабета 2 типа
НаследственностьГиподинамия
Факторы внешней среды
Ожирение
Питание
Генетическая
предрасположенность
ГИПЕРИНСУЛИНИЗМ
Возраст
Стресс
Беременность
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ
САХАРНЫЙ ДИАБЕТ 2 ТИПА
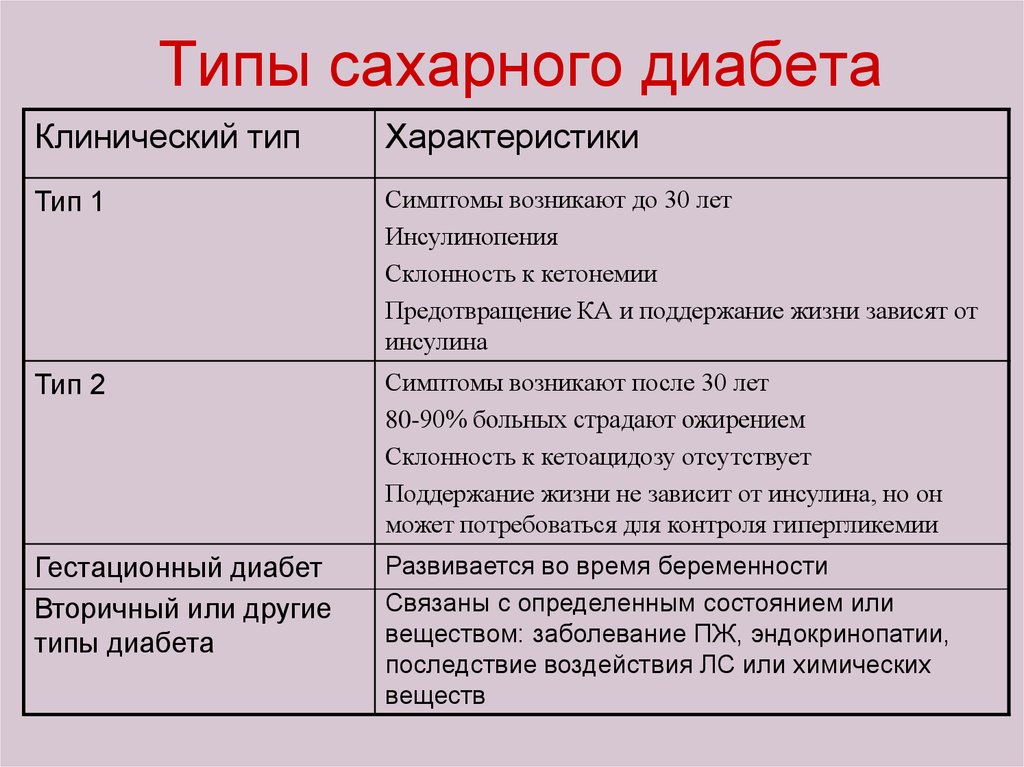
42. Типы сахарного диабета
Клинический типХарактеристики
Тип 1
Симптомы возникают до 30 лет
Инсулинопения
Склонность к кетонемии
Предотвращение КА и поддержание жизни зависят от
инсулина
Тип 2
Симптомы возникают после 30 лет
80-90% больных страдают ожирением
Склонность к кетоацидозу отсутствует
Поддержание жизни не зависит от инсулина, но он
может потребоваться для контроля гипергликемии
Гестационный диабет
Вторичный или другие
типы диабета
Развивается во время беременности
Связаны с определенным состоянием или
веществом: заболевание ПЖ, эндокринопатии,
последствие воздействия ЛС или химических
веществ
43.
Выделяют две формы данной эндокринной патологии:1. Сахарный диабет 1 типа – аутоиммунное заболевание
у генетически предрасположенных индивидуумов с
деструкцией β-клеток поджелудочной железы и
развитием инсулинопении. В развитие данного
страдания 80% вносят генетические и лишь 20% внешние факторы.
В настоящее время известны 3 типа аутоантител:
к протеину островковых клеток – ICA
к инсулину – IAA
к ферменту глутаматдекарбоксилазе – GAD
2. Сахарный диабет 2 типа развивается у лиц старше 4045 лет вследствие возникшей резистентности тканей к
инсулину или из-за его относительной
недостаточности. На долю этой формы недуга
приходится 90-95% больных.
44. Отличия СД I и II типа
ПРИЗНАКИСД I ТИПА
СД II ТИПА
Возраст начала
Инсулиновая
недостаточность
Масса тела
Начало болезни
До 30 лет
Абсолютная
После 40 лет
Относительная
Дефицит
Острое
Избыток
Постепенное
Кетоацидоз
Выражен
Не характерен
Течение
Лабильное
Стабильное
45.
Лабораторные критерии постановкидиагноза СД (ВОЗ, 1999)
Гипергликемия натощак:
• Цельная кровь - ≥ 6,1 ммоль/л
• Плазма (сыворотка) - ≥ 7,0 ммоль/л
Через два часа после нагрузки глюкозой
(ПГТТ):
• Цельная венозная кровь - ≥ 10,0 ммоль/л
• Цельная капилляр кровь - ≥ 11,1 ммоль/л
• Плазма (сыворотка)
- ≥ 11,1 ммоль/л
46. КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ)
КЛИНИЧЕСКАЯ КАРТИНА (СИМПТОМЫ)Сахарный диабет I типа (инсулинзависимый) возникает у
лиц молодого возраста ( до 30-35 лет) и характеризуется
следующими симптомами:
▪ повышенная утомляемость
▪ слабость
▪ жажда, чувство сухости во рту
▪ повышенное потребление жидкости
▪ обезвоживание организма
▪ учащенное мочеиспускание
▪ снижение массы тела
▪ зуд кожных покровов
▪ запах "ацетона" изо рта (кетоз)
▪ боли в животе
▪ рвота
47.
Сахарный диабет II типа(инсулиннезависимый) возникает у лиц
старшего возраста (от 40 лет) с избыточной
массой тела (в основном) и характеризуется
следующими симптомами:
▪ повышенная утомляемость
▪ слабость
▪ жажда, чувство сухости во рту
▪ повышенное потребление жидкости
▪ учащенное мочеиспускание
▪ зуд кожных покровов
48. Клиническая картина СД у детей.
• Ранним признаком сахарного диабета у детейявляется полиурия, которая у маленьких детей
рассматривается как ночное недержание мочи,
и полидипсия. Белье после высыхания
становится жестким, как бы подкрахмаленным.
Моча выделяется в большом количестве (3-6 л в
сутки), ее относительная плотность высокая
(более 1020), моча содержит сахар и в
большинстве случаев ацетон.
49.
Пероральный глюкозотолерантный тест (ПГТТ)• Проводится в случае сомнительных значений гликемии для
уточнения диагноза. При этом гликемия определяется перед и
через 2 часа после пероральной нагрузки глюкозой.
Методика выполнения ПГТТ:
Нагрузка глюкозой соответствует:
• для взрослых – 75 г глюкозы в 300 мл воды, выпить за 3-5 мин.
• для детей – глюкозы1,75 г/кг, но не > 75г, выпить за 3-5 мин.
50.
Нарушенная толерантность к глюкозе (ВОЗ, 1999г.)Через два часа после нагрузки глюкозой (ПГТТ):
• Цельная венозная кровь – 6,7-10,0 ммоль/л
• Цельная капилл. кровь – 7,8-11,1 ммоль/л
• Плазма (сыворотка)
– 7,8-11,1 ммоль/л
Нарушенная гликемия натощак (ВОЗ, 1999г.)
• Цельная венозная кровь – 5,6-6,1 ммоль/л
• Цельная капилл. кровь – 5,6-6,1 ммоль/л
• Плазма (сыворотка)
– 6,1-7,0 ммоль/л
51.
Понятия и определения, используемые при оценке гликемииГликемия натощак – уровень глюкозы крови утром
перед завтраком после предварительного голодания в
течение > 8 ч
Постпрандиальная гликемия – уровень глюкозы
крови через 2 часа после приема пищи
Гликемический профиль – исследование уровня
глюкозы в течение суток через 3-4 ч
Случайно выявленная гипергликемия –
гипергликемия, выявленная в любое время дня вне
зависимости от приема пищи
52.
• Мониторинг СДПОКАЗАТЕЛЬ
ЧАСТОТА ОБСЛЕДОВАНИЯ
СД I ТИПА
СД II ТИПА
Самоконтроль
гликемии
При
При декомпенсадекомпенсации – ции – ежедневно
ежедневно
HbA1c
1 раз в 3 мес.
1 раз в 3 мес
Микроальбуми
нурия
(МАУ)
1 раз в год ч/з 5
лет от начала
заболевания
Ежегодно 2 раза
в год
ОАК, ОАМ, БАК
1 раз в год
1 раз в год
53.
• Сахарный диабет 1 типаПодавляющее большинство случаев СД 1типа обусловлено двумя
этиопатогенетическими факторами. Абсолютный дефицит
секреции инсулина - причина сахарного диабета 1 типа,
идентификация которого осуществляется по серологическим
признакам аутоиммунного патологического процесса в
панкреатических островках, а также по генетическим маркёрам.
Этот тип СД условно подразделяют на иммуноопосредованный и
идиопатический.
• Иммуноопосредованный диабет – обозначается терминами
диабет 1 типа, инсулинзависимый диабет (ИЗСД), диабет с
ювенильным началом. В качестве причины выступает клеточноопосредованная аутоиммунная деструкция β-клеток pancreas,
обычно ведущая к абсолютному дефициту инсулина.
При данной форме диабета больные редко имеют ожирение, но его
наличие не означает несовместимость с этим диагнозом. Кроме
того, у пациентов отмечается склонность к другим
аутоиммунным заболеваниям, таким как болезнь Грейвса,
тиреоидит Хашимото, болезнь Аддисона, витилиго,
пернициозная анемия
54.
Маркёры иммунного повреждения включают• аутоантитела к островковым клеткам (ICAs),
• аутоантитела к инсулину (IAAs),
• аутоантитела к декарбоксилазе глютаминовой кислоты (GAD65) и
• аутоантитела к тирозин-фосфатазам (IA-2 и IA-2b).
У 85-90% пациентов присутствует не один, а обычно несколько видов
аутоантител. Страдание имеет чёткую ассоциацию с HLA, связанную как с
генами DQA и B, так и DRB. Установлено, что после перенесенной вирусной
инфекции (особенно вирус коксаки В4) резко возрастает частота проявления
диабета, кроме того инсулиты – воспаление островков pancreas повреждают β-клетки и нарушают генез гормона..
Ведущая роль в развитии иммунологического каскада принадлежит
макрофагам. Под влиянием вирусов, химических факторов на поверхности βклеток экспрессируется антиген, который опознаётся макрофагами как
чужеродный. Нейтрофилы вместе с Т-хелперами выбрасывают
интерлейкины и лимфокины (IL-1, γ-интерферон, TNF), активирующие
иммунокомпетентные клетки. Исходом этих реакций является образование
аутоантител к поверхностным и цитоплазматическим антигенам островков
поджелудочной железы, причём некоторые из них используются в качестве
маркёров СД 1 типа (JCA, GAD-65, GAD-67). Аутоиммунная деструкция
протекает скрыто, с момента её запуска до возникновения клиники (гибель
80-90% β-клеток) проходит определённый период, а выраженные симптомы
этого страдания являются конечным этапом данного процесса.
55.
• Идиопатический диабет представляетсобой некоторые формы СД 1 типа с
неустановленной этиологией. На его долю
приходится меньший процент по сравнению
с предыдущим. У большинства таких
пациентов (особенно азиатов и африканцев),
регистрируется постоянная инсулинопения и
наклонность к гиперкетонемии, но
отсутствуют параметры активности
аутоиммунного процесса. Он имеет чёткое
наследование и не связан с HLA.
Абсолютная потребность в заместительной
инсулинотерапии у этой категории больных
может появляться и исчезать.
56.
• Актуальной задачей клинической лабораторноймедицины является диагностика предклинического
периода развития деструкции островкового аппарата,
что достигается путём определения уровня
аутоантител (JCA, GAD-65, GAD-67) или по оценке
инсулинового ответа на внутривенную нагрузку
глюкозой, первая фаза которого исчезает уже на
стадии доклинических симптомов. В настоящее время
разработана так называемая «модель двойных
параметров», что включает увеличение цифр JCA +
снижение I фазы секреции инсулина + появление
антител к инсулину. Если данные положительные
признаки сочетаются с наследственной
предрасположенностью (HLA типирование), то можно
с большой долей вероятности диагностировать
повреждение инсулярного аппарата на этапах
преддиабета 1 типа.
57.
Сахарный диабет 2 типа - преобладающая инсулинорезистентность иотносительный инсулинодефицит
Вероятность возникновения СД 2 типа увеличивается:
• с возрастом,
• недостаточной физической активностью
• ожирением.
Он чаще возникает у женщин с предшествовавшим СД
беременных, у пациентов с гипертонией,
дислипидемией, сердечно-сосудистой патологией, после
перенесенной инфекции, а также в результате побочных
эффектов терапии, при курении.
Кетоацидоз редко развивается спонтанно и чаще связан со стрессом в
результате другого заболевания, например, инфекции. В бессимптомный
период у пациентов можно диагностировать нарушения углеводного
обмена путём определения уровня глюкозы крови натощак или используя
глюкозотолерантный тест. Данный вид патологии часто остаётся
недиагностированным многие годы, так как гипергликемия развивается
постепенно, классические симптомы диабета на начальных стадиях
отсутствуют, но данные больные включены в группу риска по макро- и
микрососудистым осложнениям.
58.
• Патогенез СД 2 типа до конца неясен.• Ряд учёных считает, что он ассоциирован с генетической
предрасположенностью в большей мере, чем
аутоиммунная форма 1 типа. Однако генетические
факторы чётко не определены.
• Ранняя диагностика инсулинорезистентности может
помочь в профилактике и лечении СД 2 типа и его
осложнений. Проводить обследование на наличие этого
синдрома необходимо при установлении факторов риска у
пациентов (гипертоническая болезнь, ИБС, ожирение,
индекс массы тела более 30 кг/м2 поверхности тела,
увеличение цифр триглицеридов, снижение уровня
ЛПВП). Это исследование заключается не только в
проведении глюкозотолерантного (ГТТ), но и определение
содержания инсулина и С-пептида натощак и через 2 часа
после дачи 75 г глюкозы. Даже при нормальном ответе со
стороны моносахарида и ГТТ существенный рост величин
гормона и С-пептида свидетельствует о наличии
инсулинорезистентности.
59.
• Полисимптомная клиника СД объясняется многоликиминарушениями в метаболизме, возникающими
вследствие абсолютного или относительного дефицита
инсулина. Основными органами-мишенями этого
гормона являются печень, жировая и мышечная ткани.
• Ведущим этапом является активация транспорта
глюкозы, ВЖК, аминокислот, нуклеозидов, фосфатов
через цитолемму, что и обеспечивает их использование
в тканях-мишенях. Хронический дефект действия
инсулина приводит к повреждению данного механизма.
• Чтобы пополнить в клетке-мишени энергоисточники, в
первую очередь, глюкозу, увеличивается выброс
контринсулярных гормонов, усиливающих или
гликогенолиз, или глюконеогенез – оба процесса
стремятся нормализовать гомеостаз вышеуказанного
углевода. Но часть из них воздействуя через цАМФ и
фосфорилируя ферменты или активирует или
ингибирует их.
60.
Патохимия сахарного диабетаГипергликемия.
Американская диабетическая ассоциация предложила
следующие цифры глюкозы крови натощак:
а) нормальное содержание от 3,3 до 6,1 ммоль/л;
б) нарушенная гликемия от 6,1 до < 7,0 ммоль/л;
в) предварительная верификация СД = или > 7,0
ммоль/л, которая должна быть подтверждена при
последующем клиническом наблюдении.
Некоторые эндокринологи предлагают ставить диагноз
данного заболевания при значениях, равных или
превышающих 6,7 ммоль/л, если они
регистрировались при повторном анализе.
61.
Механизм развития гипергликемии можнопредставить следующим образом.
Источником эндогенной глюкозы служат
гликогенолиз и глюконеогенез, происходящие
в печени, откуда глюкозо-6-фосфат способен
преодолеть мембрану и попасть в общий
кровоток. Дефицит инсулина вызывает
угнетение активности гексокиназы,
ферментов гликолиза, гликогеногенеза,
пентозофосфатного пути (ПФП),
сопровождается усилением секреции
контринсулярных гормонов, стимулирующих
глюконеогенез, гликогенолиз – в целом всё
перечисленное провоцирует гипергликемию
62.
• Гиперлактацидемия. В норме величины молочнойкислоты в крови не превышают 2,2 ммоль/л. Она образуется
в основном в миоцитах только из ПВК, источниками
которой служат гликогенолиз и последующий гликолиз.
Обычно последний процесс происходит в аэробных
условиях и заканчивается образованием ПВК, которая или
вступает в окислительное декарбоксилирование, или
преобразуется в оксалоацетат. Оба продукта: ОА и ацетилКоА запускают ЦТК. При СД происходит угнетение
использования ПВК в синтезе ОА.
• Гликозилированный гемоглобин (Нb) приводит к
развитию гипоксии, что провоцирует подавление аэробных
процессов (ЦТК, окислительного декарбоксилирования
ПВК). Указанные моменты сопровождаются накоплением
восстановленного НАД, который используется в
лактатдегидрогеназной реакции с получением молочной
кислоты
63.
• Гликозилирование биополимеров (белков,полисахаридов)
При хронической гипергликемии уровень глюкозы в
клетках, не являющихся мишенями для инсулина
(нервной, соединительной тканей, глаз, почек), резко
возрастает
Часть избыточной глюкозы восстанавливается в
сорбитол, который во фруктозу. Появление и
накопление этих веществ (глюкозы, сорбитола,
фруктозы) в необычных количествах внутри клеток
хрусталика и в нейронах грозит патологическим
ростом осмотического давления (гипергидратацией).
Эти реакции стимулируют истощение запасов
НАДФН, снижение окислительновосстановительного потенциала и уменьшение
способности клеток синтезировать АТФ в процессе
окислительного фосфорилирования.
64.
Установлено, что моносахариды могут находиться как воткрытой (формула Фишера), так и циклической
(Хеуорса) формах, но константа равновесия между
ними различна. Глициды обладают высокой
реакционной способностью и могут реагировать с ОН, -NH2 группами белков, полисахаридов,
нуклеотидов и липидов даже в отсутствии ферментов
(реакция называется гликированием), что приводит к
нарушению конфигурации их молекул, изменению
свойств (инактивации энзимов, уменьшению
сродства рецептора к лиганду). Особенно опасно это
явление для медленно обменивающихся белков
(коллагена, эластина, протеинов базальных мембран,
межклеточного матрикса). У разных моносахаридов
регистрируются различная способность к
гликированию.
65.
• Гликолизированный гемоглобин (гликолизированный Hb)— это гемоглобин, вступивший в реакцию с глюкозой или
другими моносахаридами. Количество образовавшегося
гликолизированного гемоглобина зависит от концентрации
глюкозы в крови и от длительности взаимодействия
гемоглобина с глюкозосодержащим раствором. Поэтому
содержание гликолизированного Hb характеризует средний
уровень концентрации глюкозы в крови на протяжении
относительно длительного промежутка времени,
соизмеримого со сроком жизни молекулы гемоглобина
(около 3–4 месяцев).
• В эритроцитах здорового человека может находиться до 6%
гликозилированного Нb (HbA1с), у больных СД его
содержание резко увеличено. Он обладает повышенным
сродством к кислороду, что обусловливает развитие
гипоксии в различных тканях. В норме содержание
гликолизированного Hb составляет 4,5–6,1%. Определение
содержания гликолизированного Hb используют при
подборе лечения у больных сахарным диабетом и оценке
степени его компенсации.
66.
У пациентов с диабетом количественное определениефруктозаминов (гликозилированного альбумина) служит
маркёром степени контролируемой гипергликемии.
Установлено, что в физиологических условиях около 615% альбуминов сыворотки крови присутствует в
гликированной форме. Однако превышение этого
уровня приводит к повреждению выполняемой
альбуминами и глобулинами транспортной функции
(переноса Fe, Cu, билирубина). Подобная модификация
коллагена, тубулина, эластина нарушает деятельность
всех видов соединительных тканей (мелких и крупных
сосудов, вызывая ретинопатию, ангиопатии
сосудистых клубочков почек – нефропатии, хрящевой
ткани – пародонтоз, артриты, артрозы).
Ускоряет развитие данных патологий и гликирование
ГАГов (гепаринсульфата, дерматансульфата).
67.
• Взаимодействие глюкозы с апопротеинами ЛПОНПзамедляет скорость гидролиза содержащихся в них ТАГов
(уменьшается сродство активного центра ЛПЛ к субстрату),
что способствует гипертриацилглицеролемии.
• Гликозилирование ЛПНП снижает их аффинность к
рецепторам фибробластов, отвечающих за их катаболизм.
Накопление ЛПНП грозит не только развитием
атеросклероза. Их мицеллы, агрегируя на эритроциты,
увеличивают толщину плазмолеммы последних, уменьшают
тем самым скорость диффузии кислорода, способствуют
гипоксии. Гликирование кристаллина и гликозамингликанов
хрусталика повреждают его прозрачность (провоцирование
катаракты). Подобная реакция с белками миелиновой
оболочки усиливает их деградацию макрофагами, вызывая
демиелинизацию нервных волокон (нейропатии). При
взаимодействии фибриногена с глюкозой замедляется
скорость его гидролиза, развивается гиперкоагуляция
(повышенное свёртывание крови). Даже сам инсулин тоже
гликозилируется, естественно, также меняются его свойства.
68.
Увеличение уровня высших жирных кислот в крови. Данныйсимптом обусловлен дефицитом инсулина, что нарушает транспорт
ВЖК в клетки-мишени. Параллельная гиперсекреция
контринсулярных гормонов, обладающих липолитическим действием
(адреналина, глюкагона, тироидных гормонов, СТГ), также
способствует накоплению в крови свободных жирных кислот.
Изменение массы тела. Когда инсулинопения носит первичный
характер, следовательно, тормозится синтез липидов, угнетается
диффузия ВЖК в липоциты, снижается скорость окислительного
декарбоксилирования ПВК и ПФП. Если при этом регистрируется
гиперсекреция контринсулярных гормонов, то последнее явление
ещё и усиливает липолиз. Такой вариант диабета встречается чаще
у детей и юношества (диабет худых).
• Сахарный диабет 2 типа развивается обычно в зрелом возрасте, его
провоцирует переедание, панкреатит, усиленная выработка
контринсулярных гормонов, стрессы, результатом чего служит
хроническая гипергликемия, индуцирующая повышенную секрецию
инсулина, который обеспечивает преобразование избыточной
глюкозы в нейтральный жир (ожирение). Однако такая работа
поджелудочной железы в форсированном режиме быстро истощает
её, что и заканчивается развитием СД, но уже на фоне избыточной
массы тела.
69.
• Гиперхолестеринемия - у больных СД уровеньхолестерина в крови превышает 6 ммоль/л. Это
объясняется тем, что образовавшийся в печени из
ацетил КоА и ОА (оксалоацетат) цитрат по большей
своей части не способен распадаться в ЦТК из-за
гипоксии. Цитоплазматический ацетил КоА может
служить субстратом в синтезе ВЖК или ХС. Но
чтобы индуцировать образование ВЖК, требуется
получить малонил КоА путём карбоксилирования
ацетил КоА, но фермент этой реакции угнетается
контринсулярными гормонами, и основной процент
вышедшего из митохондрий ацетил КоА
направляется на синтез холестерина.
70.
Гипертриацилглицеролемия - Наблюдающаяся у больных СДповышенная концентрация ВЖК в крови способствует их
проникновению в цитоплазму гепатоцитов. Но использование
этих веществ с энергетической целью не растёт, так как они не
могут преодолеть мембрану митохондрий. И, накапливаясь в
цитоплазме клеток, жирные кислоты отправляются в липогенез
(жировое перерождение печени, или стеатоз), включаются в
ЛПОНП и выделяются в кровь, где и задерживаются из-за
пониженной активности ЛПЛ.
Дислипопротеидемия - все выше перечисленные сдвиги в
липидном метаболизме (усиленный синтез ХС,
гликозилирование липопротеинов) способствуют увеличению
вклада ЛПОНП, ЛПНП с одновременным понижением значений
ЛПВП.
Нарушение перекисного гомеостаза - гипоксия, характерная для
СД, служит одним из индукторов перекисного окисления
липидов. Из-за угнетения ПФП подавляется восстановление
НАДФ+, так необходимого в качестве компонента
антирадикальной защиты. Отсюда у больных регистрируются
повышенные цифры различных метаболитов ПОЛ и малонового
диальдегида.
71.
Гиперазотемия, гипераминоацидемия при СД обусловлена:1) угнетением проницаемости мембран для аминокислот;
2) замедлением использования АК в биосинтезе белков, так как
снижена скорость ПФП – источника рибозо-5-фосфата –
облигатного компонента мононуклеотидов, служащих
участниками образования РНК – матрицы в синтезе
протеинов. Оба повреждения вызваны дефицитом инсулина.
А в избытке многие контринсулярные гормоны обладают
катаболическим эффектом, то есть активируют протеолиз, что
также обеспечивает гипераминоацидемию.
Кроме того, нарушение использования глюкозы с
энергетической целью при СД за счёт действия тех же
контринсулярных гормонов вызывает усиление
глюконеогенеза, в первую очередь, из аминокислот и
ускорение распада их кетогенных аналогов с образованием
кетоновых тел – неплохих источников энергии. Одним из
конечных продуктов обоих преобразований будет аммиак,
обезвреживаемый путём синтеза мочевины.
Следовательно, при СД в крови регистрируется повышенный
уровень этого вещества (гиперкарбамидемия), внося свой
вклад в гиперосмолярность.
72.
Снижение защитных сил. Вследствие дефицитаинсулина замедлена скорость синтеза белков, в том
числе иммуноглобулинов. Мало того, часть из них
после гликозилирования теряет свои свойства, отсюда
объяснимо развитие у больных гнойничковых
заболеваний, фурункулёза и т.д.
Повышение осмотического давления крови
(гиперосмолярность) из-за увеличения концентраций
вышеперечисленных низкомолекулярных соединений
(глюкозы, амино-, кетокислот, лактата, ПВК и т.д.).
Дегидратация (обезвоживание) тканей - следствие
развития гиперосмолярности, а также полиурии.
Ацидоз из-за накопления кислых продуктов
(ацетоацетата, β-оксибутирата, лактата, пирувата и
т.д.).
73.
Различные -урии. Глюкозурия, кетонурия, аминоацидурия,лактацидурия и т.д. из-за превышения их величинами
почечного порога.
Неадекватно высокая удельная плотность мочи как
результат развития соответствующих -урий.
Полиурия:
1) для выведения с мочой разнообразных веществ
требуется дополнительное количество воды
(осмотический диурез);
2) естественный итог полидипсии.
Полидипсия. Обусловлена увеличением осмотического
давления в плазме крови и ростом потерь воды с мочой.
Полифагия - один из первых и главных симптомов СД. Изза дефицита инсулина повреждена проницаемость
мембран клеток-мишеней для глюкозы, аминокислот,
ВЖК, то есть кровь «сытая», а клетки «голодные».
74.
Клиника СД• Полиурия
• Полидипсия
• Полифагия
75.
Показания для исследования уровнягликемии:
• пожилой возраст
• наличие СД у родственников
• ожирение
• гиперлипидемия
• гипертония
• клинические симптомы диабета: потеря
веса, жажда, полиурия, сонливость, зуд
кожных покровов, плохая заживляемость
ран.
76. Алгоритм диагностики СД
Глюкоза крови натощак, ммоль/лМенее 5,6
6,1 – 7,0
Более 7,0
Тест толерантности к глюкозе
Менее 7,8
Нарушений
обмена глюкозы
нет. Дальнейшие
мероприятия
не нужны
7,8 – 11,1
Нарушение
толерантности
к глюкозе
Контроль гликемии
не реже 1 раза в год
Более 11,1
Предварительныйй
диагноз «СД».
Необходимо
дальнейшее
обследование
77.
Исследование гликемии для диагностики СДне проводится:
• на фоне острого заболевания, травмы или
хирургического вмешательства;
• на фоне кратковременного приема
препаратов, повышающих уровень гликемии
(ГКС, тиреоидные гормоны, тиазиды, в том
числе β-адреноблокаторы и др);
• у больных циррозом печени
78.
• Кетоновые тела – ацетон, ацетоацетат и αгидроксибутират – конечные продуктыметаболизма жиров. Кетоны могут
присутствовать в моче у людей, голодающих
длительное время. Экскреция их в большом
количестве с мочой и высокая концентрация
в сыворотке свидетельствуют об избыточном
катаболизме жиров и развитии КА.
• Гликолизированный гемоглобин (HbA1C) в
норме 3,5 - 5,6%;
• Микроальбуминурия
79.
• Пероральный глюкозотолерантный тестВ течение трех дней пациент получает диету,
содержащую около 150 г углеводов в сутки.
Исследование проводят натощак. Во время
исследования запрещается употребление пищи и
курение. Внутрь вводится 75 г глюкозы в стакане
теплого чая. Содержание глюкозы в капиллярной
крови определяют натощак и через 60, 90 и 120
минут после приема глюкозы (для детей – 1,75г/кг
массы тела, но не более 75г); выпить в течение 3-5
мин.
• В норме уровень глюкозы сыворотки крови
достигает максимума через 60 мин после приема
глюкозы и почти возвращается к исходному через
120 мин.
80.
Интерпретация результатов:1. Нормальная толерантность к глюкозе
характеризуется уровнем гликемии через 2 ч после
нагрузки глюкозой <7.8 ммоль/л;
2. Повышение концентрации глюкозы в плазме крови
через 2 ч после нагрузки глюкозой до >7.8 ммоль/л,
но <11.1 ммоль/л свидетельствует о нарушенной
толерантности к глюкозе;
3. Содержание глюкозы в плазме венозной крови через
2ч после нагрузки глюкозой >11,1ммоль/л может
быть основанием для предварительного диагноза
СД, который должен быть подтвержден
повторными определениями
81.
Понижение толерантности к глюкозе характеризуется необычновысоким уровнем глюкозы, длительно сохраняющейся гипергликемией,
отсутствием необходимого снижения содержания глюкозы через 120 мин.
Причины понижения толерантности к глюкозе:
1. Снижение способности тканей утилизировать глюкозу — скрытый
СД, стероидный диабет.
2. Повышение скорости абсорбции глюкозы из кишечника (например, при язве
двенадцатиперсной кишки, после гастрэктомии, при гипертиреозе и др.).
3. Повышенная интенсивность гликогенолиза (распада гликогена) и
глюконеогенеза, которая наблюдается, например, при гиперфункции
надпочечников, гипертиреозе, феохромоцитоме, во время беременности и т.
д.
4. Поражения печени, ведущие к снижению скорости синтеза гликогена
Повышенная толерантность к глюкозе характеризуется снижением уровня
глюкозы натощак ниже 3,3 ммоль/л и уплощением пика кривой содержания
глюкозы крови во время ГТТ.
Причины повышенной толерантности к глюкозе:
1. Нарушение переваривания и всасывания сахаров в тонком кишечнике
(энтериты различной этиологии, болезнь Уиппла, гипотиреоз, гипофункция
надпочечников и др.).
2. Избыточная секреция инсулина при гиперплазии, аденоме или раке
островков Лангерганса поджелудочной железы.
82.
• Патогенез СД 1 типа – генетическиефакторы и факторы окружающей
среды.
83.
Патогенез СД• Генетические факторы
• Факторы окружающей среды (коксаки, ЦМВ,
краснуха)
Вне зависимости от первичного АГ стимула, возникает
каскад реакций:
• лимфоцитарная инфильтрация островков
Лангерганса
• наличие циркулирующих АТ к цитоплазматическим и
поверхностным компонентам В-клеток
• антитела против инсулина
Эти реакции приводят к постепенному разрушению Вклеток с сохранением других клеточных компонентов
островков Лангерганса. Симптоматический диабет не
проявляется до тех пор пока 75-85% В-клеток не
будут разрушены.
84.
Недостаточность инсулина ведет кзначительному увеличению выброса глюкозы
печенью: прекращается торможение
гликогенолиза и глюконеогенеза.
Потребление глюкозы двумя основными
инсулинчувствительными тканями
(скелетные мышцы и жировая ткань) заметно
снижается. Вследствие гиперпродукции
глюкозы печенью и ее недостаточной
периферической утилизации возникает
гипергликемия. Когда уровень глюкозы в
крови превышает почечный порог 8,8ммоль/л
развивается глюкозурия, ведущая к
обезвоживанию и истощению запасов
электролитов.
85.
• Отсутствие инсулина ускоряет темпы липолиза.Избыток СЖК, образующихся в результате
усиленного расщепления триглицеридов, поступает в
печень, где происходит кетогенез. При дефиците
инсулина глюкагон повышает способность печени к
кетогенезу. Присутствие избыточного количества
кетонов в исходном состоянии служит
диагностическим критерием СД 1 типа и отличает его
от СД 2 типа. У пациентов с СД 2 типа активность
инсулина достаточна для торможения липолиза и
предотвращения развития кетоза. Если дефицит
инсулина не коррегируется, нерегулируемый
глюконеогенез и кетогенез приводят к развитию
диабетического КА.
86.
Осложнения диабетаДекомпенсированные коматозные состояния:
- диабетический кетоацидоз ДКА
- гиперосмолярная некетотическая кома ГОНК
- лактоацидоз ЛА
- гипогликемические состояния
Отдаленные осложнения
(через 2-3 года):
- ангиопатия
- ретинопатия
- нефропатия
- нейропатия
87. Патогенез кетоацидоза
Недостаток инсулинаОтносительный избыток глюкагона
Потребления глюкозы
Катаболизм белков
Аминоацидемия
Гипергликемия
Потеря
азота
Глюконеогенез
Липолиз
глицерол
СЖК
кетогенез
кетонемия
Осмотический диурез
кетонурия
Гипотонические потери
Потеря электролитов
Дегидратация
Метаболический ацидоз
88.
Лабораторная диагностика ДКА• Гипергликемия выше 30-35 ммоль/л
• Выраженный кетоз
• Неполная кома – дезориентация
больного (гиперосмолярность)
• Дегидратирующий диурез
• Патологическое дыхание Куссмауля –
глубокий вдох и глубокий выдох,
одышки нет – ДЦ борется с кетоновыми
телами, сигнал мышцам расслабиться –
глубокое дыхание
89.
Лабораторная диагностика ГОНК• Гипергликемия до 50-60 ммоль/л
• Кетоза нет
• Кома глубокая – сознание теряет
быстро (гиперосмолярность)
• Дегидратирующий диурез
• Патологического дыхания нет – нет
кетоза, нет раздражения ДЦ
90.
Лабораторная диагностика лактоацидоза(встречается редко, ацидоз вызван
лактатом – анаэробный тип гликолиза)
• повышен лактат
• наблюдается при передозировке
сахароснижающих таблеток, особенно у
пожилых
Лабораторная диагностика гипогликемии
(при передозировке инсулина)
• гипогликемия ниже
• потеря сознания
91.
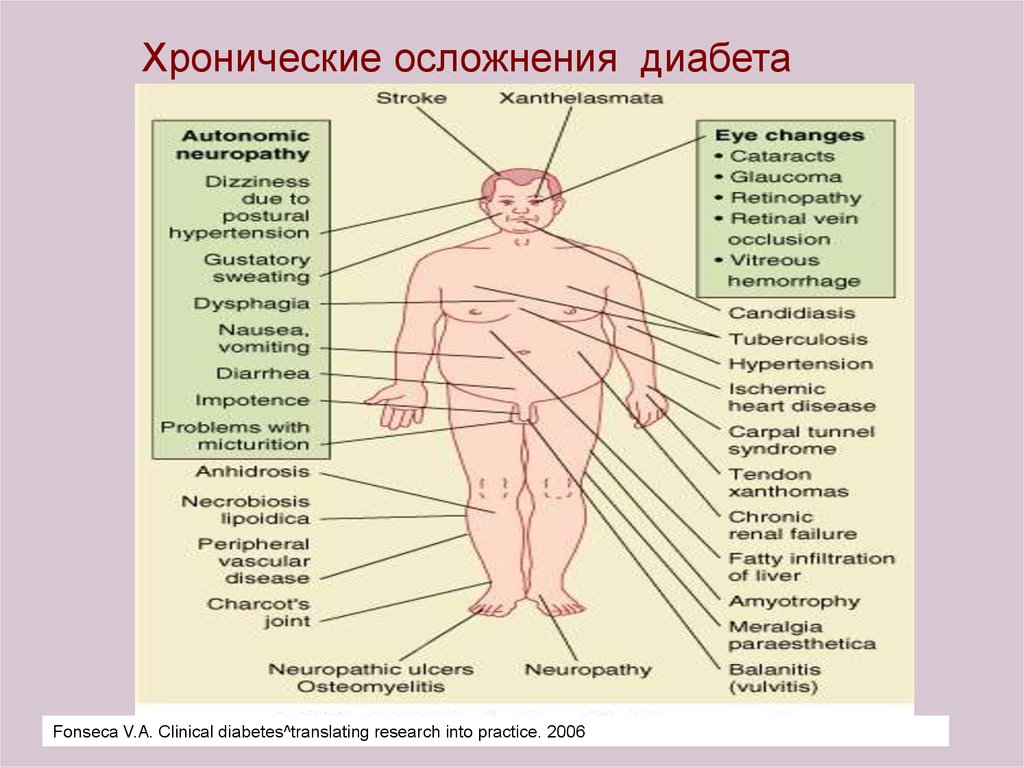
Хронические осложнения диабетаFonseca V.A. Clinical diabetes^translating research into practice. 2006
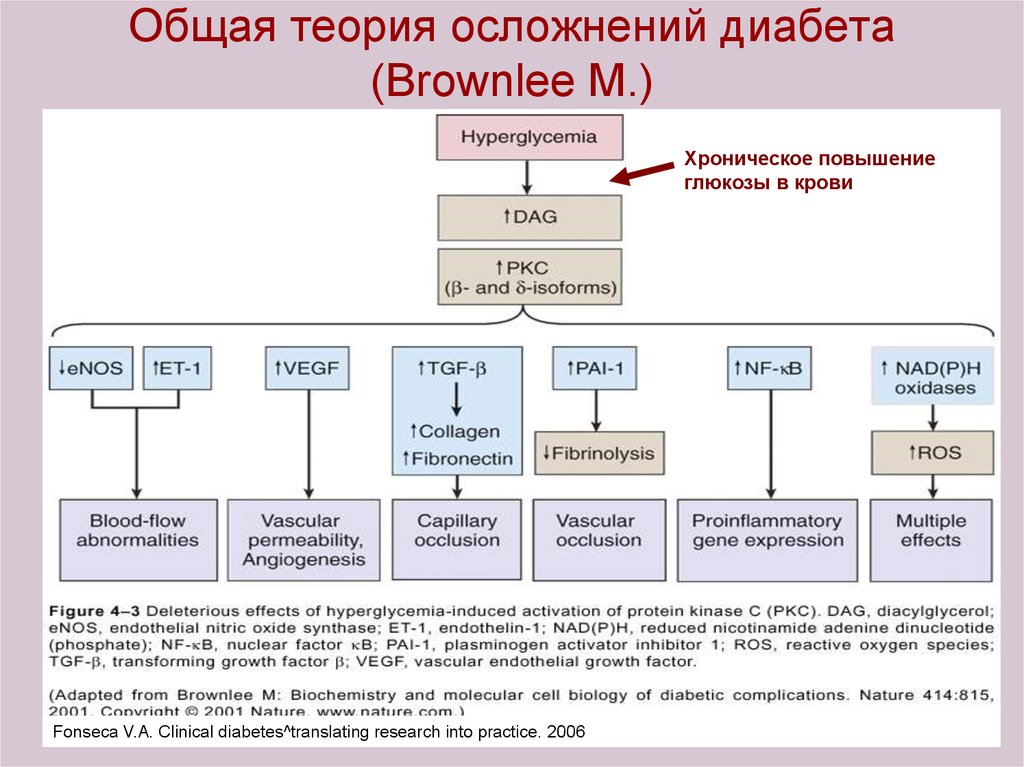
92. Общая теория осложнений диабета (Brownlee M.)
Хроническое повышениеглюкозы в крови
Fonseca V.A. Clinical diabetes^translating research into practice. 2006
93. Хронические осложнения сахарного диабета
Макроваскулярные:• Кардиоваскулярные заболевания
– Ведущая причина диабетически-зависимых смертей
Микроваскулярные:
• Ретинопатия
– Ведущая причина слепоты у взрослых
• Нефропатия
– Составляет около 44% от всех новых случаев ХПН
• Нейропатия
– 60-70% больных имеют поражение периферической
нервной системы
National Diabetes Statistics US 2000
94.
95.
Характеристика гликемических кривых у детей раннеговозраста при нагрузке различными углеводами
• Содержание глюкозы крови у детей раннего возраста
натощак колеблется в пределах от 2,92 до 4,75 ммоль/л
при среднем значении концентрации 3,6 ммоль/л. После
приема глюкозы максимальное повышение цифр её в
крови отмечается: у половины – на 30-й мин, у
остальных – на 60 мин. Прирост уровня этого
моносахарида составляет обычно 1,77 ммоль/л. У 2/3
маленьких пациентов концентрация глюкозы к 120-й мин
оказывается несколько выше исходной, а у 1/3 –
соответствует содержанию её натощак или даже ниже.
• У детей нагрузку проводят галактозой, мальтозой,
лактозой или комбинируют глюкозу с галактозой.
96.
Методы исследования и интерпретациярезультатов
• Глюкоза - Нормальные величины глюкозы
крови, взятой натощак, составляют:
3,5–5,7 ммоль/л - для лиц в возрасте до 50 лет
4,4–6,2 ммоль/л - для лиц старше 50 лет.
Повышение концентрации глюкозы выше 6,2
ммоль/л - гипергликемия, а уменьшение ниже
3,3 ммоль/л — гипогликемия.
97.
1. В отличие от разнообразныхпатологических типов гипергликемии
для физиологической гипергликемии
наиболее характерен ее преходящий
характер.
2. Относительно достоверным
признаком сахарного диабета при
однократном определении считают
содержание глюкозы натощак выше
7,2 ммоль/л для лиц моложе 50 лет и
выше 7,8 ммоль/л — для лиц старше
50 лет.
98.
Причины гипогликемии:1. Передозировка инсулина или сахароснижающих препаратов у
больных сахарным диабетом.
2. Ульцерогенные аденомы поджелудочной железы,
развивающиеся из a-клеток островков Лангерганса (синдром
Золлингера-Эллисона).
3. Тяжелые отравления мышьяком, хлороформом, алкогольная
интоксикация и др., протекающие с угнетением функции печени,
в том числе с нарушением процессов гликогенеза и
глюконеогенеза.
4. Заболевания эндокринных органов (Аддисонова болезнь,
гипотиреоз, гипопитуитаризм и др.).
5. Опухоли различной локализации (рак надпочечников, рак
желудка, фибросаркома, первичный рак печени).
6. Заболевания, сопровождающиеся нарушением всасывания
углеводов в кишечнике (энтериты, последствия гастрэктомии,
панкреатическая диарея и т. п. ).
7. Алиментарная гипогликемия (длительное голодание).
99.
Биохимическое обследование пациента сгипогликемией включает
• Определение уровня глюкозы и инсулина проводится утром натощак. Большой
диагностической ценностью обладает
соотношение инсулин/глюкоза,
определяемые в одной и той же пробе крови.
Гипогликемия с неадекватно высоким
уровнем инсулина в 90% случаев
свидетельствует об инсулиноме.
• Определение уровня С-пептида. Уровни Спептида в крови подавляются экзогенным
введением инсулина, но неадекватно высоки
при избыточной эндогенной секреции
гормона при инсулиноме.
100.
Липидный обмен101.
• Термин липиды объединяет ряд структурно ифункционально различных соединений, которым
присуща гидрофобность. Роль липидов в организме:
• форма депонирования (триацилглицерины, ТГ) и
транспорта (свободные жирные кислоты, СЖК)
веществ, при распаде которых высвобождается
большое количество энергии,
• важнейшие структурные компоненты клеточных
мембран (свободный холестерол и фосфолипиды)
• участие в процессах терморегуляции,
• предохранении жизненно важных органов (например,
почек) от механических воздействий (травм), потери
белка,
• в создании эластичности кожных покровов, защите их
от избыточного удаления влаги.
102.
Существуют четыре основных класса ЛП.• Хиломикроны – самые крупные липопротеиновые частицы. Хиломикроны
богаты триглицеридами, содержат апопротеин В-48 в качестве главного
структурного белка и транспортируют экзогенные (пищевые) жиры и ХС из
кишечника в печень и периферические ткани. Они образуются в
эндоплазматическом ретикулуме кишечника, секретируются в лимфу и затем
через грудной проток попадают в кровь. Плазма крови здоровых людей, при
взятии крови натощак, практически не содержит хиломикронов.
• ЛПОНП - 10–15% общего ХС и практические все триглицериды крови.
• Липопротеины промежуточной плотности Липопротеины промежуточной
плотности, содержащие апопротеин Е, так же как и частицы ЛПОНП, имеют
два пути метаболизма . Одна их часть удаляется из кровотока печенью с
помощью рецепторов к ЛПНП. Другая же часть липопротеинов
промежуточной плотности подвергается воздействию печеночной липазы, что
ведет к гидролизу оставшихся триглицеридов с образованием ЛПНП
• ЛПНП около 3/4 ЛПНП удаляется печенью, а остальная часть –
внепеченочными тканями. ЛПОНП и ЛПНП являются атерогенными
липопротеинами, т.к. посредством их осуществляется прямой транспорт
липидов – от печени к периферическим тканям.
• ЛПВП относятся к антиатерогенным липопротеинам, т.к. осуществляют
обратный транспорт холестерина. Обратный транспорт холестерина –
позитивный процесс, с помощь которого липиды транспортируются из
периферических тканей в печень для дальнейшего катаболизма.
103.
Транспорт липидов
• Экзогенный путь. В стенке кишечника
триглицериды и холестерин, находящиеся в
составе пищи, включаются в большие
липопротеиды (хиломикроны), которые попадают
через лимфу в кровоток. Хиломикроны содержат
апопротеин СП, активирующий липопротеидлипазу
в капиллярах, высвобождая таким образом жирные
кислоты и моноглицериды из хшюмикрона.
Жирные кислоты проходят через клетки эндотелия
в жировые или мышечные клетки. Остатки
хиломикрона захватываются из крови печенью. В
результате триглицериды доставляются в жировую
ткань, а холестерин — в печень.
• .
104.
Эндогенный путь. Печень синтезирует триглицериды и выделяет их в
кровь вместе с холестерином в форме липопротеидов очень низкой
плотности (ЛПОНП). ЛПОНП — крупные частицы, они переносят в 5-10
раз больше триглицеридов, чем сложных эфиров холестерина; связанные
с апопротеинами ЛПОНП переносят их в ткани, где липопротеидлипаза
гидролизует триглицериды. Остатки ЛПОНП либо возвращаются в печень
для повторного использования, либо преобразуются в липопротеиды
низкой плотности (ЛПНП). ЛПНП доставляют холестерин в клетки,
расположенные вне печени (клетки кортикального слоя надпочечников,
лимфоциты, а также миоциты и клетки почки). ЛПНП связываются
специфическими рецепторами, локализованными на поверхности клеток,
а затем подвергаются эндоцито-зу и перевариванию в лизосомах.
Освобожденный холестерин участвует в синтезе мембран и метаболизме.
Кроме того, некоторое количество ЛПНП разрушается фагоцитами«мусорщиками» в ретикулоэндотелиальной системе. В то время как в
клеточных мембранах происходит обмен веществ,
неэстерифицированный холестерин высвобождается в плазму, где
связывается с липопротеидами высокой плотности (ЛПВП) и
эстерифицируется жирными кислотами с помощью лецитин-холес-теринацетилтрансферазы (ЛХ AT). Сложные эфиры холестерина ЛПВП
превращаются в ЛПОНП и, в итоге, в ЛПНП. Посредством этого цикла
ЛПНП доставляет холестерин в клетки, а холестерин возвращается из
внепеченочных зон с помощью ЛПВП
105.
Нарушения липидного обмена связаны в первую очередь снарушениями их переваривания и всасывания. Обязательный признак
всех нарушений – стеаторея, появление в кале липидов.
В зависимости от этиологии различают три группы стеаторей:
• панкреатогенная стетаторея обусловлена дефицитом
панкреатической липазы. Это приводит к снижению интенсивности
процессов гидролитического расщепления в кишечнике
триацилглицеридов до глицерина и ЖК. Наблюдается обычно при
панкреатинах, гипоплазии поджелудочной железы, наследственном
дефиците липазы;
• гепатогенная стеаторея связана с нарушением поступления желчи в
12-перстную кишку. В связи с этим жиры не эмульгируются и
намного хуже подвергаются гидролизу липазой. Наблюдается при
закупорке или сужении желчных путей, гепатитах и циррозе. Помимо
стеатореи в кале отсутствуют желчные пигменты;
• энтерогенная стеаторея обусловлена снижением метаболической
активности слизистой оболочки тонкого отдела, где происходит
синтез собственных липидов организма. Наблюдается при
наследственном дефиците ферментов синтеза липидов, воспалении
слизистой оболочки и обширной резекции тонкого отдела кишечника.
106.
• Гиперлипопротеинемии обусловленызамедленным распадом липопротеидного
комплекса (недостаточность фермента
липопротеинлипазы) или как следствие
гиперинсулинизма, индуцирующего в печени
усиленный синтез триглицеридов из
углеводов.
• Гиперлипопротеинемия в комплексе с
гиперхолестеролемией (повышенное
содержание в крови холестерола) являются
главной причиной атеросклероза.
107. Функции липопротеинов
ЛипопротеинФункция
Хиломикрон
Транспортирует триглицериды
пищи из кишечника к мышцам и
жировой ткани
ЛПОНП
Транспортируют триглицериды,
синтезируемые в печени, из печени
к мышцам и жировой ткани
ЛПНП
Транспортируют холестерин из
печени к периферическим тканям
ЛПВП
Транспортируют холестерин от
периферических тканей к печени
108.
• Виды гиперлипопротеидемий109.
Общие липиды норма – 4,0-8,0г/л.• Гиперлипидемия (гиперлипемия) – увеличение концентрации
общих липидов плазмы как физиологическое явление может
наблюдаться через 1,5 часа после приема пищи. Алиментарная
гиперлипемия выражена тем сильнее, чем ниже уровень
липидов в крови больного натощак.
• Концентрация липидов в крови изменяется при целом ряде
патологических состояний. Так, у больных СД наряду с
гипергликемией отмечается резко выраженная гиперлипемия
(нередко до 10,0-20,0г/л). При нефротическом синдроме,
особенно липоидном нефрозе, содержание липидов в крови
может достигать еще более высоких цифр – 10,0-50,0г/л.
• Гиперлипемия – постоянное состояние у больных с билиарным
циррозом печени и у больных с острым гепатитом (особенно в
желтушном периоде). Повышенное содержание липидов в
крови, как правило, обнаруживается у лиц, страдающих острым
или хроническим нефритом, - в случае если заболевание
сопровождается отеками (вследствие накопления в плазме
ЛПНП и ЛПОНП).
110.
Программы и алгоритмы лабораторной диагностики ДЛП• Скрининговое исследование - содержание общего холестерина. Выделяют
умеренную ХС - 5,17 -6,45 ммоль\л (+),
- выраженную ХС - 6,5 ммоль/л (++)
- среднюю ХС - 6,5-7,8 ммоль/л (+++)
- тяжелую ХС более - 7,8 ммоль/л (++++) гиперхолестеринемию.
• Целью следующего этапа диагностического поиска является выявление
типа (фенотипирование) ДЛП, включающее в себя:
1. Оценка внешнего вида плазмы - прозрачная, мутная, молочная: наличие
или отсутствие слоя всплывших ХМ при стоянии плазмы: прозрачность
или мутность плазмы после всплытия ХМ.
2. Содержание в плазме общего ХС (ммоль/л)
3. Содержание в плазме ТГ (ммоль/л)
4. Содержание в плазме ЛПНП (ммоль/л)
5. Содержание в плазме ЛПОНП (ммоль/л)
6. Содержание в плазме ЛПВП (ммоль/л)
7. Данные электрофореза ЛП плазмы.
111.
Коэффициент Климова (ИА) =ХС общ. - ХС ЛПВП
холестерол ЛПВП
У мужчин 40-60 лет без клинических
проявлений атеросклероза величина
коэффициента составляет 3,0 -3,5, у лиц
с ИБС - более 3,5.
• Для дифференциальной диагностики
ИБС используют еще один показатель –
холестероловый коэффициент
атерогенности (ИА):
ХолестеролЛПНП+ХолестеролЛПОНП
Холестерол ЛПВП
112.
Снижение уровня холестерина плазмы наблюдаются у
больных с недостаточностью питания, при заболеваниях
центральной нервной системы, умственной отсталости,
кахексии, гипертиреозе, острых инфекционных
заболеваниях, остром панкреатите, лихорадочных
состояниях, туберкулезе саркоидозе, анемии, остром
гепатите, злокачественных опухолях печени.
• Гиполипопротеинемии могут быть связаны с
1) нарушением переваривания, всасывания жиров в тонком
отделе кишечника, как результат дефицита липазы и
нарушениями образования и поступления желчи;
2) гипертиреозом, который приводит к повышению
катаболизма сывороточных липидов;
3) генетическим нарушением синтеза липопротеинов и
хиломикронов.
113.
Все гормоны, влияющие на мобилизацию жира, можно разделить на 2 гр.• Гормоны прямого действия (адреналин, соматотропный гормон
гипофиза, инсулин).
• Гормоны косвенного действия (глюкокортикостероиды, половые
гормоны, лептин).
Адреналин
• Мембраны адипоцитов содержат адренорецепторы двух типов.
Взаимодействие адреналина с рецепторами обоих типов вызывает
изменение концентрации цАМФ. Однако, это влияние
разнонаправленное.
• адренорецептор связан с ингибирующим G-белком (Gi), связывающим
понижение активности аденилатциклазы. Это приводит к уменьшению
концентрации цАМФ, и, в конечном счете, торможению липолиза.
• адренорецептор связан со стимулирующим G-белком (Gs) - эффектом будет
стимуляция липолиза. Соотношение - и -адренорецепторов зависит от
индивидуальных особенностей организма. Это касается как организма в
целом, так и распределения этих рецепторов в разных частях тела - поэтому
в процессе липолиза разные части тела у разных людей "худеют"
неодинаково. Однако в целом у человека преобладают -адренорецепторы,
поэтому суммарное действие адреналина приводит к активации липолиза.
114.
• Соматотропный гормон - стимулирует липолиз, воздействуячерез аденилатциклазную систему.
• Действие инсулина связано с повышением активности
внутриклеточной фосфодиэстеразы, что приводит к снижению
концентрации цАМФ и угнетению липолиза. Таким образом,
инсулин усиливает синтез жира и уменьшает скорость его
мобилизации.
• Глюкокортикостероиды: рецепторы к этим гормонам
присутствуют в адипоцитах и содержат в своем составе белки
теплового шока. После взаимодействия гормона с рецептором
белки теплового шока отделяются, а сам комплекс
транспортируется в ядро клетки, где влияет на синтез белков
адипоцита. Конкретные механизмы влияния не до конца
выяснены и находятся в стадии изучения. В итоге ГКС
оказывают двоякое действие: на фоне мышечной работы они
стимулируют липолиз, а в состоянии покоя - ингибируют его.
Установлено, что при развитии опухоли коры надпочечников
или при введении высоких доз препаратов ГКС, наблюдается
рост жировых запасов на лице и в верхней части туловища
(синдром Иценко-Кушинга).
115.
• Половые гормоны: точный механизм ихвоздействия на жировой обмен пока не
выяснен, но известно, что действуют эти
гормонов связано со стимуляцией синтеза
определенных белков. Действие половых
гормонов однонаправленное: стимуляция
распада жира. Ярким примером является
действие тестостерона. Кастрация приводит к
увеличению запасов жира
116.
• Лептин (от лат. Leptos - тонкий, худой). По химическойприроде - полипептид, синтезируется в адипоцитах. Лептин гормон жировой ткани. Рецепторы к лептину расположены в
гипоталамусе и в тканях репродуктивной системы. Лептин
снижает выработку нейропептида Y, который вызывает
повышение аппетита и усиливает синтез жира (точные
механизмы воздействия пока неясны). Лептин также
стимулирует выработку разобщающих белков бурого жира.
Суммарный эффект лептина: снижение аппетита и усиление
липолиза. Концентрация лептина в крови пропорциональна
количеству жировых клеток. Поэтому, можно считать, что
лептин передает в головной мозг информацию о количестве
жира в организме. Лептин также усиливает репродуктивную
функцию человека. В настоящее время ведутся работы над
созданием рекомбинантного лептина для лечения ожирения.









































































































 Медицина
Медицина Биология
Биология Химия
Химия








