Похожие презентации:
Общие принципы лечения больных со злокачественными опухолями чло. Осложнения лучевой и химиотерапии и их профилактика
1. Общие принципы лечения больных со злокачественными опухолями ЧЛО. Осложнения лучевой и химиотерапии и их профилактика.
ФГБОУ ВО «Смоленский государственныймедицинский университет» Минздрава России
Кафедра хирургической стоматологии
и челюстно-лицевой хирургии
Общие принципы лечения
больных со злокачественными
опухолями ЧЛО.
Осложнения лучевой и
химиотерапии и их профилактика.
Лектор: доцент
к.м.н. Кузьмина Е.В.
23. 10. 2019
2. План лекции
1.2.
3.
4.
5.
6.
7.
8.
Актуальность темы
Методы лечения больных со
злокачественными опухолями ЧЛО
Выбор метода лечения
Хирургический метод лечения
Лучевая терапия
Химиотерапия
Осложнения лучевой и химиотерапии
Оказание стоматологической помощи
онкобольным
3.
Лечение злокачественныхновообразований головы и шеи
традиционно считается одной из самых
трудных задач онкологии:
•сложная анатомия данной зоны;
•близкое расположение органов зрения,
слуха;
•наличие богатой бактериальной флоры
полости рта и ротоглотки;
•неизбежность нанесения функциональных
и косметических повреждений нередко
является причиной отказа больных от
хирургического лечения.
4.
Поскольку до сих пор вопрос об этиологиизлокачественных опухолей окончательно не
решён, их терапия основана на знании
отдельных патогенетических звеньев этого
процесса и направлена прежде всего на
радикальную ликвидацию первичного очага
опухоли и регионарных метастазов,
профилактику развития отдалённых
метастазов и восстановление нарушенного
гомеостаза.
Указанные задачи патогенетического
лечения злокачественных опухолей могут
быть выполнены с помощью комбинаций
различных методов противоопухолевого
воздействия.
5.
Выбор метода лечения больных созлокачественными опухолями
базируется на:
• результатах уточняющей
диагностики,
• установлении общих и местных
биологических особенностей
заболевания,
• соматического состояния больного.
6. Лечение больных со злокачественными опухолями может быть:
РадикальнымПаллиативным
Симптоматическим
7.
Радикальность лечения опухоли рассматриваютс двух позиций: клинических и биологических.
С клинической точки зрения, лечение называют
«радикальным», если после его проведения не
остается очагов опухоли, определяемых
клинико-морфологическими методами.
С биологической точки зрения, радикальность
лечения оценивается через 5 лет.
«Паллиативным» называют лечение, не
устраняющее всех очагов опухоли.
«Симптоматическое» направлено на
ликвидацию лишь осложнений и определенных
симптомов заболевания.
8.
Интенсивное развитие клиническойонкологии за последние 30 лет
способствовало совершенствованию
отдельных «классических» методов
терапии (хирургического, лучевого,
лекарственного) и появлению новых, в
частности комбинированных и
комплексных.
9. Методы лечения больных с опухолями челюстно-лицевой области
I. Оперативное лечение (хирургическим скальпелем, лазернымили плазменным скальпелем, криодеструкцией и т.д.):
1) реконструктивно-восстановительные операции;
2) микрохирургические;
3) пластические;
4) эндоскопические.
II. Лучевая терапия:
1) близкофокусная рентгенотерапия;
2) дистанционная гамма-терапия;
3) внутритканевая, внутрикостная, аппликационная,
инфильтрационная;
4) сочетанная (близкофокусная + дистанционная);
5) нейтронная терапия;
6) терморадиотерапия.
III. Химиотерапия: 1) системная; 2) регионарная;
3) аутолимфохимиотерапия.
10. Методы лечения больных с опухолями челюстно-лицевой области
IV. Комбинированная терапия:1) предоперационная лучевая терапия + оперативное лечение;
2) оперативное лечение + послеоперационная лучевая терапия;
3) химиолучевая терапия.
V. Комплексная терапия
1) предоперационная лучевая терапия + оперативное лечение +
химиотерапия;
2) химиолучевая терапия + оперативное лечение +
послеоперационная лучевая терапия;
VI. Иммунотерапия:
1) интерферон;
2) Т-активин, тималин;
3) полиоксидоний.
VII. Фотодинамическая терапия.
11.
12.
Выбор метода лечения больных созлокачественными опухолями зависит от
ряда факторов:
1. Гистологического строения опухоли (вида опухоли)
2. Величины и распространенности первичной опухоли
3. Формы роста опухоли (экзофитная или
инфильтративная)
4. Наличия регионарных и отдаленных метастазов
5. Возможности выполнения радикальной
хирургической операции
6. Физического состояния пациента
7. Возможности сохранить функцию (речь, глотание)
8. Социального положения и профессии пациента
9. Опыта и мастерства хирурга, радиолога и
химиотерапевта
13.
Выработка индивидуального планалечения – это конечный этап совместной
работы хирурга, радиолога,
химиотерапевта, морфолога и других
специалистов.
Оптимальный план лечения должен
предусматривать воздействие на первичную
опухоль, выявленные регионарные и
отдалённые метастазы, общую реактивность
организма больного.
14.
ЛечениеI. Исторически для лечения опухолей органов
полости рта первым стали применять
хирургический метод. Вместе с тем следует
признать, что особенности роста и
метастазирования этих опухолей, а также
локализация их в узких костно-мышечных
футлярах вблизи жизненно важных органов
резко ограничивает возможности
хирургического лечения.
15. Принципы проведения хирургического лечения больных со злокачественными опухолями
Абластика – это комплекс мероприятий,направленный на предупреждение попадания
опухолевых клеток в операционную рану и кровоток.
Для предупреждения имплантационных метастазов
первичную опухоль удаляют в блоке с регионарными
лимфатическими узлами.
Известный онколог Николай Николаевич Блохин по
этому поводу писал: «…приходится признать, что
полная абластика в большинстве случаев
недостижима, и даже при самых радикальных
операциях могут оставаться опухолевые клетки в
крови или лимфе больного, что доказывается
цитологическими исследованиями. Оставшиеся в
организме клетки могут быть источниками
последующего формирования метастатических
опухолей».
16. Принципы проведения хирургического лечения больных со злокачественными опухолями
Антибластика– это комплекс мероприятий,
направленный на уничтожение и удаление
опухолевых клеток, которые могли попасть в
операционную рану.
Использование в нашей клинике СО2-лазерного
скальпеля Л.И. Карпухиной и Н.Ф. Руцким
позволили значительно сократить
количество рецидивов опухолей кожи.
17.
Трапециевидная резекция нижней губы при раке.Хейлопластика по Н.Н. Блохину.
18.
Зона иссекаемых тканей подподбородочной иподчелюстных областей при метастазировании
рака нижней губы
19.
Половинная электрорезекция языкапо поводу рака I-II стадии
20.
Объём удаляемых тканей приместнораспространённом раке бокового отдела
языка и дна полости рта
21.
Электрорезекция верхней челюсти22.
Резекция нижней челюсти по поводузлокачественной опухоли с фасциальнофутлярным иссечением шейной клетчатки
23.
Фасциально-футлярное иссечение шейной клетчатки24.
Фасциально-футлярное иссечение шейнойклетчатки (продолжение)
Рассечение подкожной мышцы
2 и 3 фасций шеи над
грудиноключично-сосцевидной мышцы
Рассечение по средней линии шеи
поверхностной, 2 и 3 фасций шеи,
обнажение грудино-подъязычной
мышцы
25.
Фасциально-футлярное иссечение шейнойклетчатки (продолжение)
Иссечение шейной клетчатки
вдоль сосудисто-нервного пучка
Удаление блока тканей
из поднижнечелюстного треугольника
26.
ЛечениеII. Лучевая терапия в последние 20 лет достигла
значительного прогресса в воздействии на
опухолевый процесс. Для этого применяется
дистанционное и контактное облучение
опухолей. В последние годы в нашей стране
стали эффективно использовать нейтронную
терапию (Обнинск, Томск, Челябинск).
Показаниями к этому виду лучевого лечения
является местнораспространённые формы
опухолей головы и шеи, радиочувствительные,
рецидивные и метастатические
новообразования.
27.
ЛечениеПреимуществом лучевой терапии перед
хирургическим лечением является более широкое
противоопухолевое воздействие не только на
первичный очаг, но и зоны его локальнорегионарного распространения, не всегда
доступные абластичному хирургическому
вмешательству.
В то же время существенным недостатком лучевого
лечения злокачественных опухолей остается
невозможность определить с помощью клиниколабораторных методов полную эрадикацию
опухолевых элементов после завершения лучевого
воздействия, а также значительная
радиорезистентность ряда злокачественных
опухолей.
28.
ЛечениеIII. Более широкое распространение получила
комбинация хирургического лечения с лучевой
терапией. Изучены различные варианты
сочетания разных по объему оперативных
вмешательств с дистанционным, либо
внутритканевым способом подведения лучистой
энергии в разной последовательности.
Наиболее часто применяют комбинированный
метод лечения – предоперационное наружное
облучение (в основном дистанционная гамматерапия) с последующей операцией.
29.
ЛечениеНовым методическим приёмом лучевой терапии
является применение в предоперационном
периоде коротких (4-6 дней) курсов её с
подведением укрупненных (4 Гр) и крупных
(5-6 Гр) фракций дозы ежедневно при суммарной
дозе 20-30 Гр.
Операцию выполняют в первые 1-4 дня после
окончания лучевого лечения. Использование этой
методики позволяет уменьшить
продолжительность лечения, а биологический
эффект лучевого воздействия более крупных
фракций аналогичен таковому при классическом
фракционировании (2 Гр в день в течение 3-4
недель до суммарной дозы 30—40 Гр).
30.
ЛечениеIV. Использование химиотерапии при лечении
больных плоскоклеточным раком головы и шеи имеет
уже более чем 20-летний опыт. Первые попытки
использования химиотерапевтических препаратов
(метотрексата, циспластины и блеомицина) показали
их невысокую общую эффективность в монорежиме
(6-20%).
В настоящее время в практику внедрено более
60 химиопрепаратов и большинство авторов отдают
предпочтение системной полихимиотерапии.
Комбинация циспластина с 5-фторурацилом является
предпочтительней и, на сегодняшний день, наиболее
приемлемой в клинической практике.
Возможна и локальная (регионарная)
химиотерапия при лечении больных с ЗО ЧЛО.
31.
ЛечениеV. Химиолучевая терапия. Выявленные механизмы
потенцирования химиотерапией цитотоксического
эффекта лучевого воздействия в последние годы
стали использовать в лечении злокачественных
опухолей ЧЛО химиотерапию и лучевую терапию
(одновременно или последовательно).
Схема лечения:
1-й этап – 1-2 курса лекарственного лечения
препаратами производных платины и 5фторурацилом.
2-й этап – дистанционная гамматерапия по
расщепленной программе до суммарной очаговой
дозы 60-65 Гр (разовая очаговая доза 2 Гр).
Результаты лечения: полная регрессия опухоли
– 39%, частичная – 23%, 2-летняя выживаемость
– 53,4%, 5-летняя – 38,3% (при Т3-4).
32.
ЛечениеVI. Фотодинамическая терапия – это
нехирургический метод лечения опухолей, в
основе которого лежит фотодинамический
эффект – фотосенсибилизированное
повреждение клеток в присутствии света и
кислорода.
Показания: рецидивные и множественные
поражения. Терапевтический эффект достигнут
у 96% больных (полная резорбция – 59%,
частичная – 37%).
33.
ЛечениеVII. Термолучевая или термохимиолучевая терапия.
Установлено, что радиорезистентность опухолей
обусловлена низким кровотоком, более низким
рН в гипоксических зонах, снижением
содержания кислорода в тканях.
Использование гипертермии опухоли в
диапазоне температур 41-450С (с помощью
локальной СВЧ-терапии) повышает кровоток в
опухолевой ткани, при этом уменьшается
гипоксия, улучшается проницаемость клеточных
мембран.
Это увеличивает доставку к опухоли
химиотерапевтических препаратов, повышает
чувствительность опухоли к лучевому
воздействию.
34.
ЛечениеVIII. Иммунотерапия.
Существует 3 вида иммунотерапии:
а) активная (с целью повышения общих
иммунологических реакций организма, в
частности использование вакцины БЦЖ);
б) пассивная (основана на введении сывороток
от иммунизированных доноров или от больных со
спонтанной регрессией опухоли), в частности
использование моноклональных антител (МКА);
в) адаптивная иммунотерапия (основана на
изменении соотношения в организме опухолевых
клеток и лимфоцитов, естественных киллеров и
других факторов противоопухолевого надзора.
Для этого используются препараты тимуса,
интерферон, интрон А.
35.
Следует учитывать повреждающее действиеионизирующей радиации на зубочелюстную систему,
которое наблюдается, по данным Зоннабенда, при
назначении суммарной дозы 25 Гр. у 25 % больных, 100
Гр. – у 50 % и 150 Гр. – у 80 % больных.
Нельзя не согласиться с точкой зрения Г.И. Назарова о
том, что предупреждение осложнений от облучения
определяется тактикой врача-радиолога, который
руководствуется, в первую очередь, соображениями
необходимости использования таких доз излучения и
таких условий его проведения, которые привели бы к
излечению больного от онкологического заболевания. И
лишь на втором месте стоят вопросы предупреждения
лучевых повреждений.
В связи с этим большую значимость приобретает
подготовка больных.
36. Влажный эпидермит
37.
38. Наиболее выраженные изменения проявляются на слизистой оболочке рта
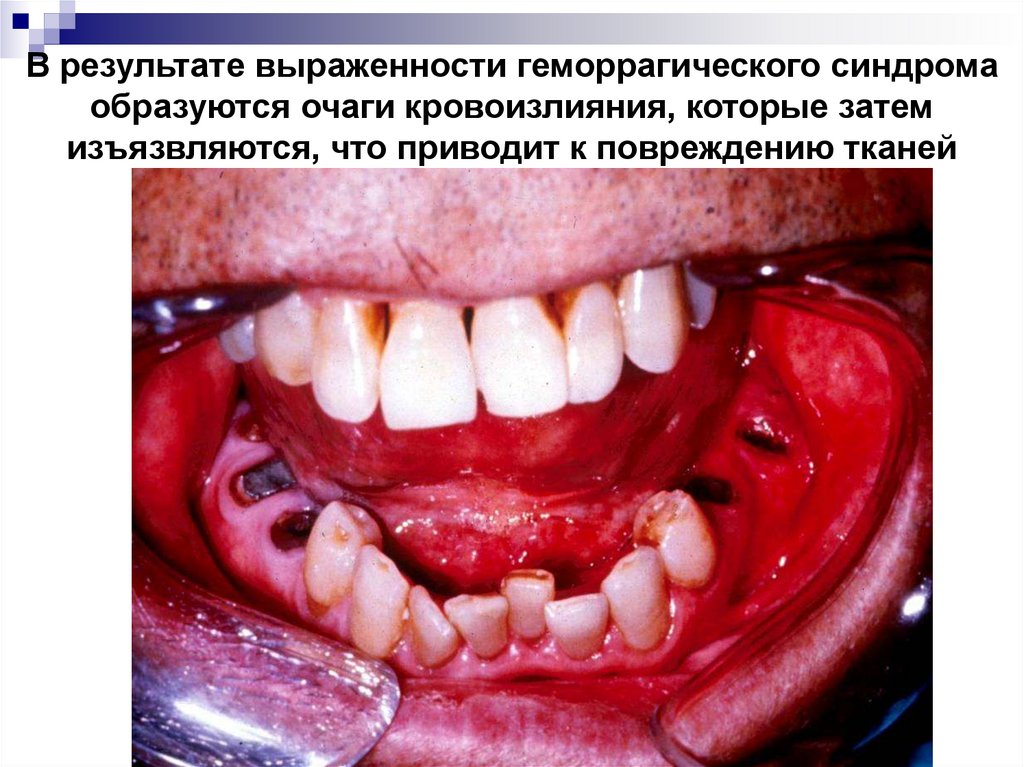
39. В результате выраженности геморрагического синдрома образуются очаги кровоизлияния, которые затем изъязвляются, что приводит к
повреждению тканей40.
Из-за поражения слюнных желез возникаетксеростомия, что отрицательно влияет на состояние
зубов и тканей пародонта
41.
Лучевые поражения тканей зуба развиваются в определеннойпоследовательности: сначала наступают изменения в пульпе,
затем в твёрдых тканях зуба (Е.И. Гаврилов, Л.П. Степанцова).
Разрушения зубов в результате лучевой терапии были названы
«лучевым кариесом» или «одонтонекрозом». Этот процесс
начинается с появления точечного очага в области эмалевоцементного соединения, затем он распространяется
циркулярно, охватывая шейку зуба. Цвет таких зубов обычно
изменяется, коронки становятся сероватыми, коричневыми или
черными. Из-за деминерализации эмали и дентина происходит
вначале резко выраженное стирание жевательных бугров, затем
всей коронки до уровня десны. Некроз эмали быстро
распространяется по коронке зуба, поражается дентин, в
результате чего зубы совершенно безболезненно разрушаются.
Постепенно в патологический процесс вовлекаются ткани
пародонта, затем происходит некроз десневых сосочков,
углубляются парадонтальные карманы (В.В. Паникаровский, А.А.
Прохорчуков)
42.
43.
44.
45.
46.
47. Лучевой остеомиелит
Характеризуется острымначалом, болезненной
припухлостью
окружающих тканей.
Острые боли в челюсти
чаще предшествуют
деструктивным
изменениям в кости,
выявляемым
рентгенологически. Нами
наблюдалось у таких
больных образование
поднадкостничных
абсцессов и свищевых
ходов.
48.
По сводным данным литературы, частота лучевыхостеомиелитов нижней челюсти составляет 3,6 – 37 %
(Ю.И. Воробьев).
49.
Относительно времени возникновения и развития лучевогоостеомиелита в литературе приведены неоднозначные данные,
они колеблются от нескольких месяцев до 9 – 12 лет.
50.
51.
Для радиационных некрозов не характерна выраженнаядемаркация между некротизированными и здоровыми
участками кости, наблюдаемая при одонтогенных
остеомиелитах.
52.
53.
54.
55. Количество больных остеомиелитом челюстей за 2014-2018 гг
40лучевой
остеомиелит
35
30
25
20
15
10
5
0
лекарственный
остеомиелит
челюстей
2014 2015
2016 2017
2018
одонтогенный
остеомиелит
челюсти
56. 2 марта 2019
57. 1999 г. – первые случаи лекарственного остеонекроза С 2003 по 2018 гг. написано более 2400 статей по данной тематике Около
21000 случаевВ настоящее время это является
эпидемией
58. Риск остеонекроза на фоне приёма противоопухолевых препаратов
Золедронат (Zometa, Очень высокийAclasta)
Деносумаб (Пролиа) Очень высокий
Сунитиниб
Очень высокий
Памидронат
Очень высокий
Бевацизумаб
Средний
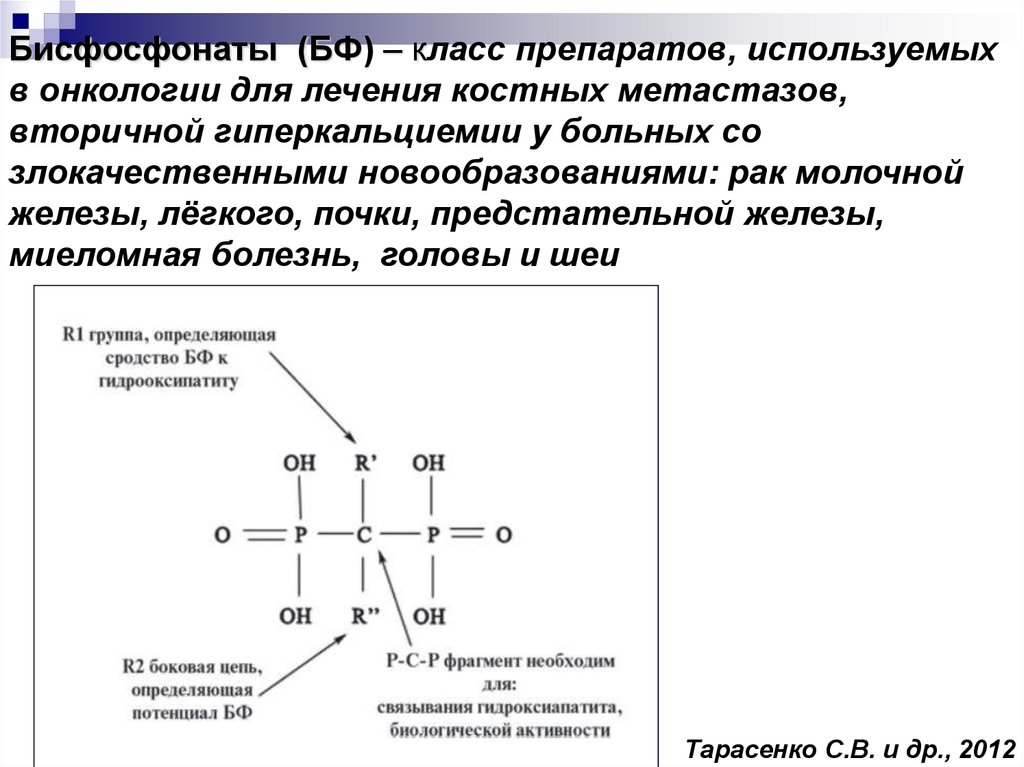
59. Бисфосфонаты (БФ) – класс препаратов, используемых в онкологии для лечения костных метастазов, вторичной гиперкальциемии у
больных созлокачественными новообразованиями: рак молочной
железы, лёгкого, почки, предстательной железы,
миеломная болезнь, головы и шеи
Тарасенко С.В. и др., 2012
60. Факторы риска развития БОНЧ
Факторы риска, связанные с применяемымибисфосфонатами:
А. Тип препарата и путь его введения
Б. Длительность терапии
1.
2. Местные факторы риска:
А. Проведение хирургических вмешательств в
челюстно-лицевой области
В. Анатомические особенности - процесс чаще
возникает в тех участках, где более тонкая
слизистая оболочка покрывает костные “выступы”
(экзостозы, торус)
С. Дополнительные очаги хронической инфекции
челюстно-лицевой области
3. Общие факторы риска: пожилой возраст;
сахарный диабет; употребление алкоголя; курение
61. Клиника БОНЧ
Жалобы на боли разлитого характераДлительное незаживление лунок
удалённых зубов
Свищи на слизистой или на коже лица
Наличие участков обнаженной
безболезненной костной ткани в
полости рта и ЧЛО
Наличие участков онемения в области
подбородка, нижней губы (у пациентов с
локализацией остеонекротического
процесса в области нижней челюсти)
62. Лекарственные остеонекрозы
Стадия 0: клинически кость не обнажена, но нарентгенограмме – склероз компактной пластинки и
расширение периодонтальной щели
63.
64.
65.
66.
Стадия I: обнажение кости в пределах одногоквадранта, на рентгенограмме – остеолиз с
образованием секвестра области верхней челюсти
слева
67.
68.
69.
•Стадия III: обнажение кости в 3-4 квадрантах, нарентгенограмме – остеолиз всей нижней челюсти и
патологический перелом слева
70.
71. Профилактика осложнений лучевой и химиотерапии у онкобольных
Тщательное стоматологическое обследование и санацияполости рта до начала лечения онкологического заболевания
Общая доза лучевой терапии не должна превышать 70 Гр
При появлении осложнений решать вопрос о перерывах в
курсах лечения онкологического заболевания
Для составления плана стоматологического лечения
онкобольного необходимо ознакомиться с выпиской врачаонколога (когда, какое и в каком объёме проводилось лечение),
рентгенологическое обследование (МСКТ, КЛКТ), направить
пациента на общее обследование (общий и биохимический
анализ крови, показатели костного метаболизма)
Во время курсов химиотерапии проводить только
терапевтическую санацию полости рта
Назначение антибиотиков и обезболивающих препаратов
Хирургическую санацию полости рта проводить только во
время лекарственных каникул: через 9 месяцев после курса
химиотерапии и 3 месяца после хирургического лечения
Сотрудничество с онкологами – командный подход
72.
«Судьба онкологическогобольного целиком зависит от
врача, к которому он
впервые обратился»
(Н.Н. Петров)







































































 Медицина
Медицина








