Похожие презентации:
Респираторные вирусы
1. Респираторные вирусы
к.м.н. Давидович Наталия Валерьевнадоцент кафедры клинической биохимии,
микробиологии и лабораторной
диагностики
2. Классификация
КЛАССИФИКАЦИЯI. Orthomyxoviridae
Inluenzavirus (Alphainfluenzavirus, Betainfluenzavirus, Gammainfluenzavirus,
Deltainfluenzavirus)
В обозначение штаммов вирусов гриппа включают:
1. тип;
2. место выделения (географическое происхождение штамма);
3. индекс, присвоенный в лаборатории (порядковый номер штамма);
4. год выделения;
5. индекс поверхностных белков, ставится последним и заключается в скобки, имеет
смысл только для вируса типа «A»;
Примеры: «А (Бразилия) 11/78 (H1N1)» (вирус гриппа «A» человека с
гемагглютинином H1, нейраминидазой N1, выделенный в Бразилии в 1978 г.),
«A/Moscow/10/99 (H3N2)», «A/New Caledonia/120/99 (H1N1)», «B/Hong Kong/330/2001»,
«A/Fujian/411/2002 (H3N2)»
3. Классификация
КЛАССИФИКАЦИЯII. Paramyxoviridae / Paramyxovirinae
Род Morbillivirus (7 видов)
Measles morbillivirus [syn. Measles virus] — Вирус кори
Род Respirovirus (5 видов)
Human respirovirus 1 [Human parainfluenza virus 1] — Вирус парагриппа человека 1 тип;
Human respirovirus 3 [Human parainfluenza virus 3] — Вирус парагриппа человека 3 типа
Murine respirovirus [Sendai virus] — Вирус Сендай
Род Rubulavirus (17 видов)
Human rubulavirus 2 [Human parainfluenza virus 2] — Вирус парагриппа человека 2 типа
Human rubulavirus 4 [Human parainfluenza virus 4] — Вирус парагриппа человека 4 типа
Mumps rubulavirus [Mumps virus] — Вирус эпидемического паротита
4. КЛАССИФИКАЦИЯ
III. Coronaviridae (HCoV, SARS-CoV, MERS-CoV, SARS-CoV-2 - COVID-19 )IV. Picornaviridae
Rhinovirus — 113
Parechovirus (1,2)
V. Reoviridae
Orthoreovirus -3
VI. Adenoviridae
Mastadenovirus — 42 (3,4,7,12,21)
VII.Parvoviridae (Bocavirus (HBoV -2005))
VIII. Mimiviridae (Mimivirus)
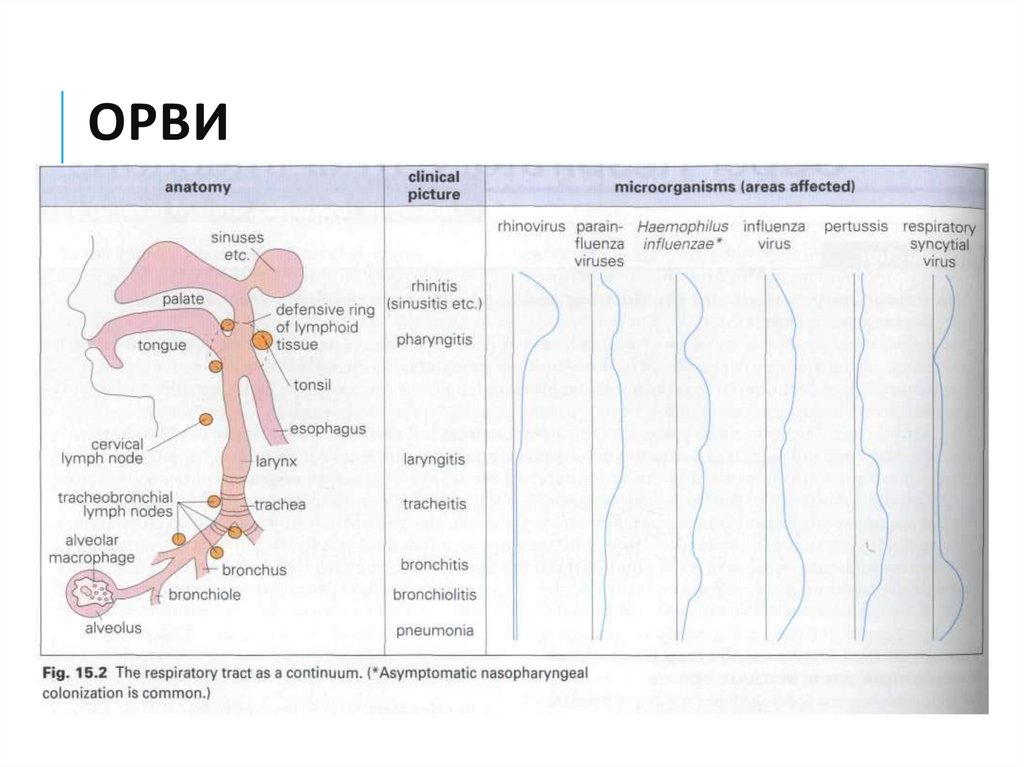
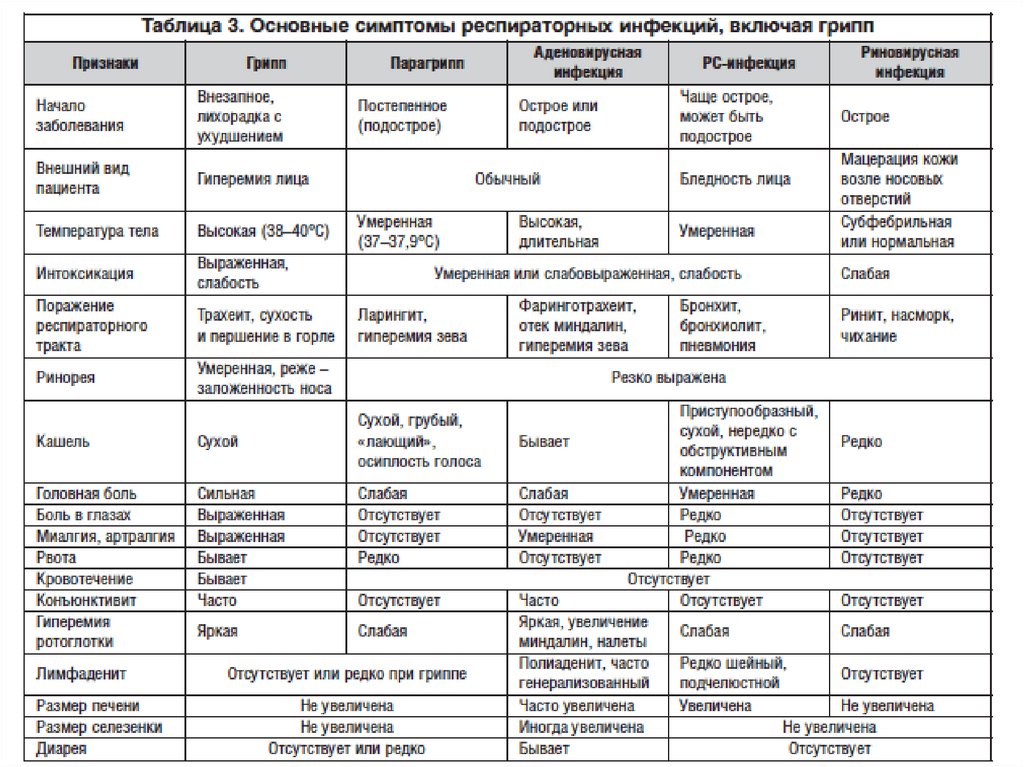
5. Эпидемиология ОРВИ
Источник инфекцииБольной человек
Пути передачи инфекции:
Воздушно-капельный
Воздушно-пылевой
Контактный (адено-, рино-, RS-вирусы)
6. ОРВИ
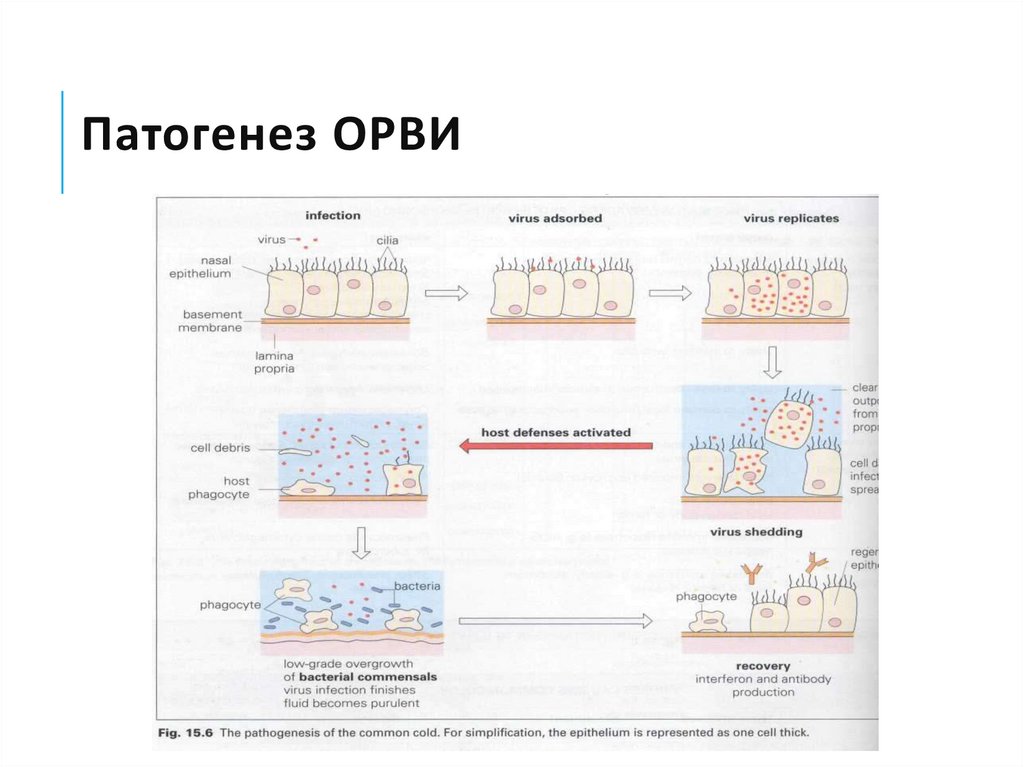
7. Патогенез ОРВИ
8. Вирус гриппа
Вирион (инфекционная частица) гриппа имеетформу сферы или приближающуюся к
шарообразной, его диаметр 100−120 нм.
Вирус гриппа представляет собой оболочечный
вирус: внешний слой — липидная мембрана, в
которую вставлены «шипы»: гликопротеины и
матриксный белок M2, формирующий ионные
каналы. Под липидной мембраной расположен
матричный (матриксный) белок M1, он
формирует внутренний слой оболочки вируса,
придает устойчивость и жесткость внешней
липидной оболочке.
Гликопротеины гемагглютинин и нейраминидаза
— ключевые белки для размножения вируса типов
«A» и «B». Гемагглютинин используется для
проникновения в клетку, нейраминидаза — для
выхода из неё.
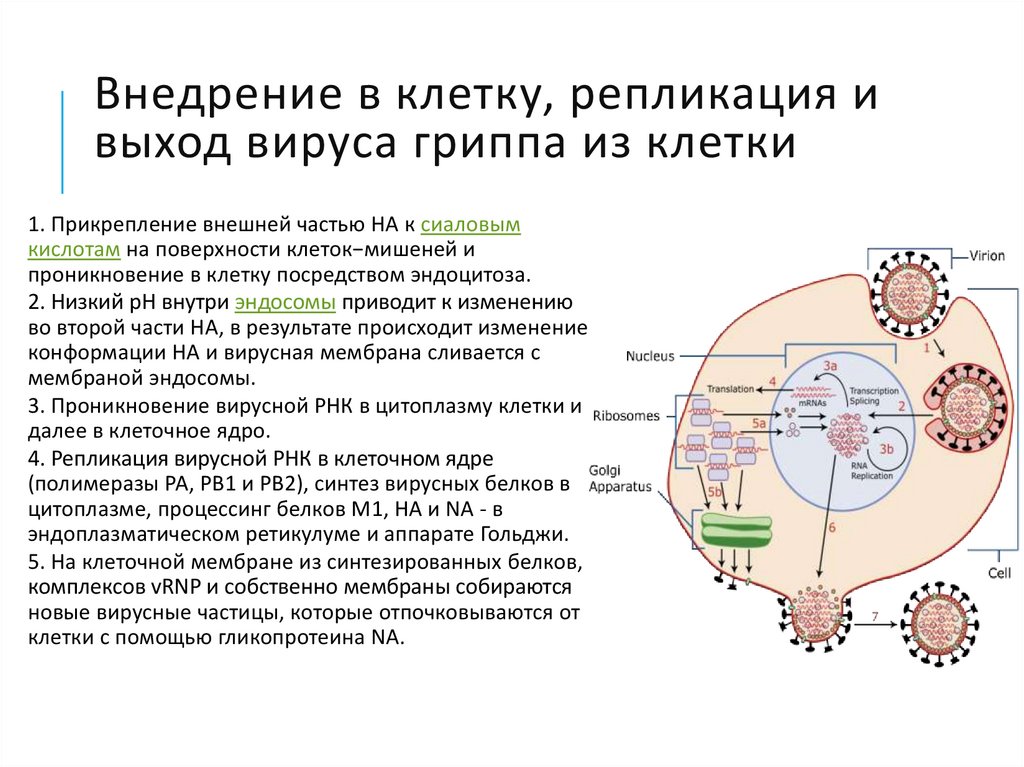
9. Внедрение в клетку, репликация и выход вируса гриппа из клетки
1. Прикрепление внешней частью HA к сиаловымкислотам на поверхности клеток−мишеней и
проникновение в клетку посредством эндоцитоза.
2. Низкий pH внутри эндосомы приводит к изменению
во второй части HA, в результате происходит изменение
конформации HA и вирусная мембрана сливается с
мембраной эндосомы.
3. Проникновение вирусной РНК в цитоплазму клетки и
далее в клеточное ядро.
4. Репликация вирусной РНК в клеточном ядре
(полимеразы PA, PB1 и PB2), синтез вирусных белков в
цитоплазме, процессинг белков M1, HA и NA - в
эндоплазматическом ретикулуме и аппарате Гольджи.
5. На клеточной мембране из синтезированных белков,
комплексов vRNP и собственно мембраны собираются
новые вирусные частицы, которые отпочковываются от
клетки с помощью гликопротеина NA.
10. Патогенез
Инкубационный период развития гриппа составляет от 3 до 24часов с момента заражения.
Вирус гриппа имеет сродство к эпителию трахеи и верхней части
бронхов, некоторые штаммы — к эпителию кишечника.
11. патогенез
1. Вирусные частицы проникают к клеткам эпителия дыхательных путей,преимущественно цилиндрического эпителия трахеи и бронхов, прикрепляются к
ним и с помощью гемагглютинина «впрыскивают»
фрагменты РНК и белки через клеточную мембрану внутрь клетки.
2. РНК вируса синтезирует белки и РНК для новых вирусов, и белки собирают их в
новые вирусные частицы.
3. Вирусные частицы выходят из клетки с помощью нейраминидазы, либо, реже,
вызывают апоптоз клетки.
4. Развивается иммунный ответ организма на клетки с остатками гемагглютинина на
поверхности мембраны — высвобождается большое количество цитокинов.
5. В кровеносной системе нарастает повреждение эпителия и базальной мембраны,
увеличение проницаемости капилляров.
6. В лёгких вирусный белок PB1-F2 уничтожает тканевые макрофаги, образуя брешь в
защите лёгких от инфекций.
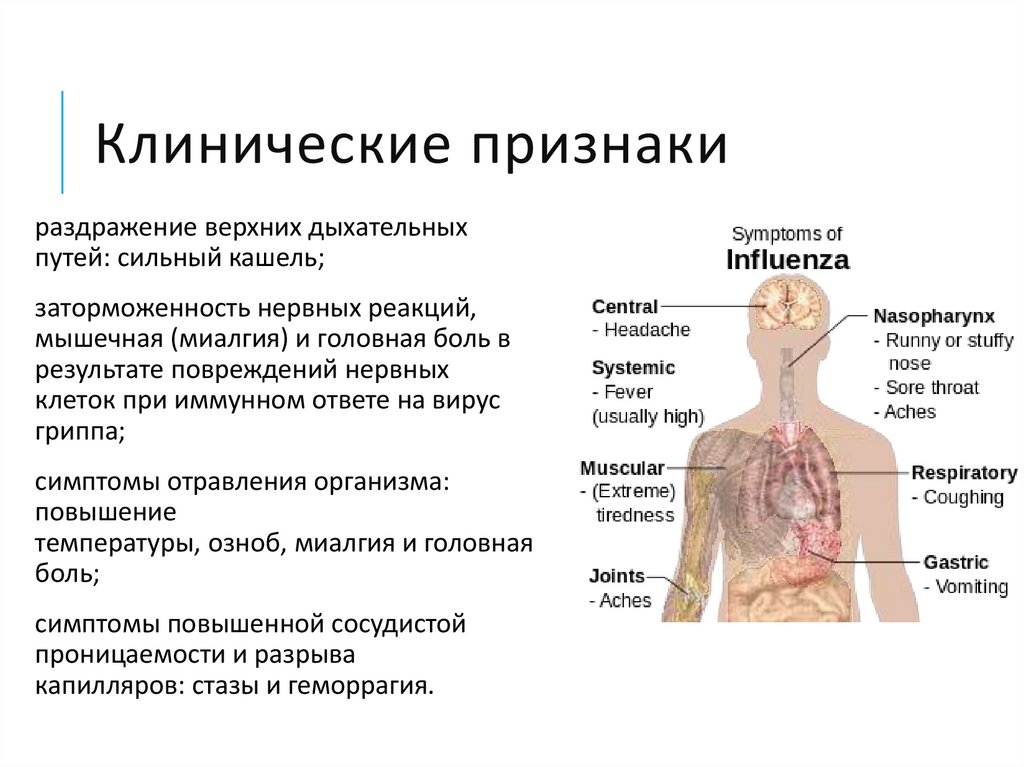
12. Клинические признаки
раздражение верхних дыхательныхпутей: сильный кашель;
заторможенность нервных реакций,
мышечная (миалгия) и головная боль в
результате повреждений нервных
клеток при иммунном ответе на вирус
гриппа;
симптомы отравления организма:
повышение
температуры, озноб, миалгия и головная
боль;
симптомы повышенной сосудистой
проницаемости и разрыва
капилляров: стазы и геморрагия.
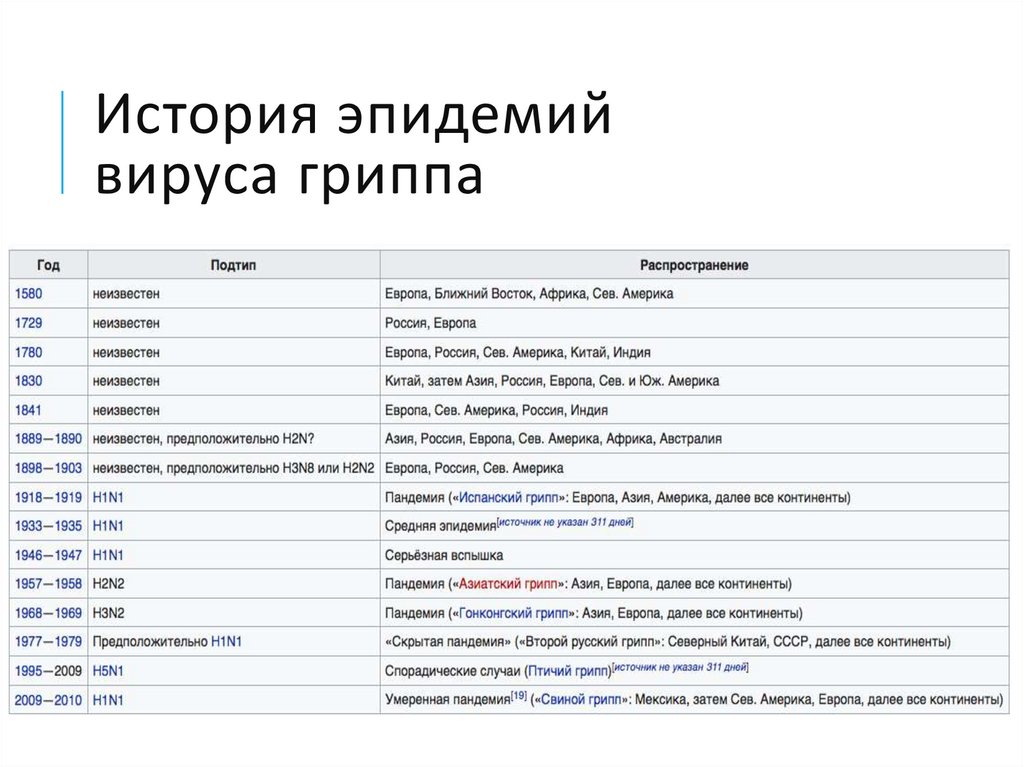
13. История эпидемий вируса гриппа
14. Вирус гриппа
15. Вирус гриппа
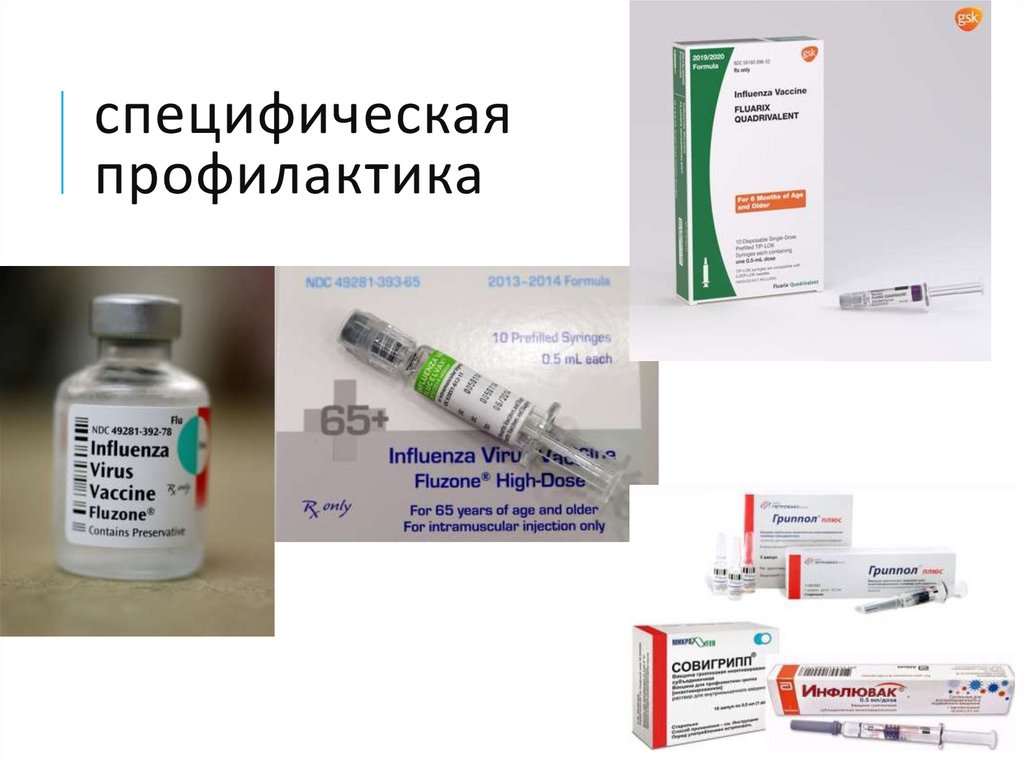
16. специфическая профилактика
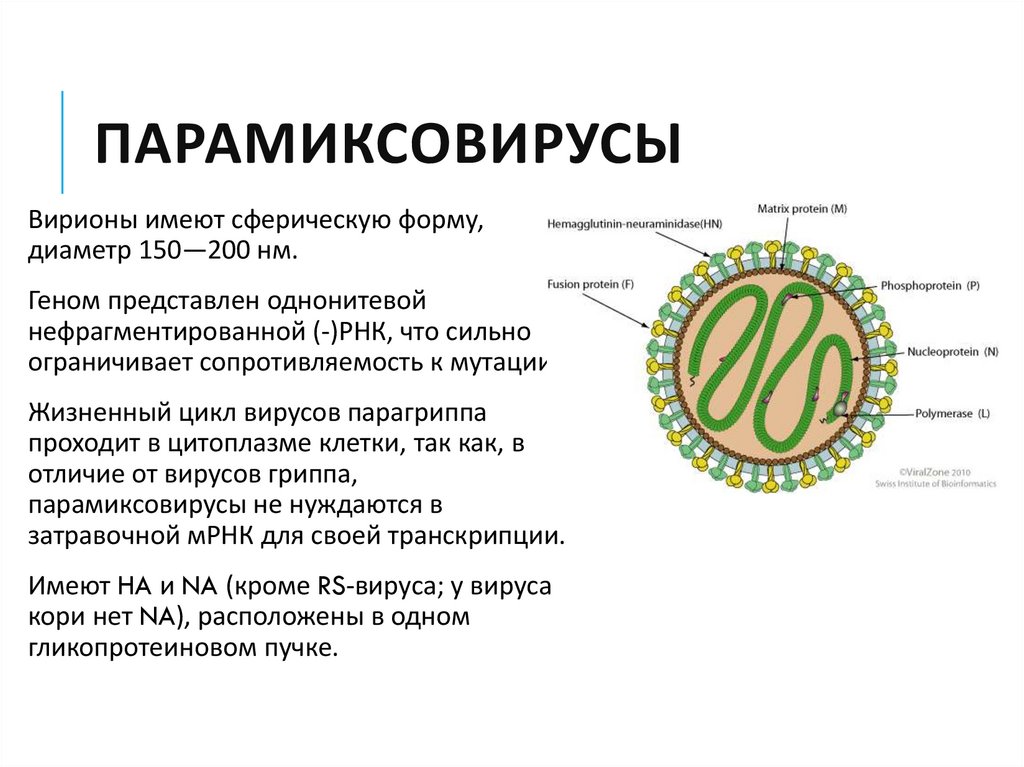
17. Парамиксовирусы
ПАРАМИКСОВИРУСЫПАРАГРИПП
ПАРОТИТ
КОРЬ
РЕСПИРАТОРНО-СИНЦИТИАЛЬНЫЙ ВИРУС
18. Парамиксовирусы
ПАРАМИКСОВИРУСЫВирионы имеют сферическую форму,
диаметр 150—200 нм.
Геном представлен однонитевой
нефрагментированной (-)РНК, что сильно
ограничивает сопротивляемость к мутации.
Жизненный цикл вирусов парагриппа
проходит в цитоплазме клетки, так как, в
отличие от вирусов гриппа,
парамиксовирусы не нуждаются в
затравочной мРНК для своей транскрипции.
Имеют HA и NA (кроме RS-вируса; у вируса
кори нет NA), расположены в одном
гликопротеиновом пучке.
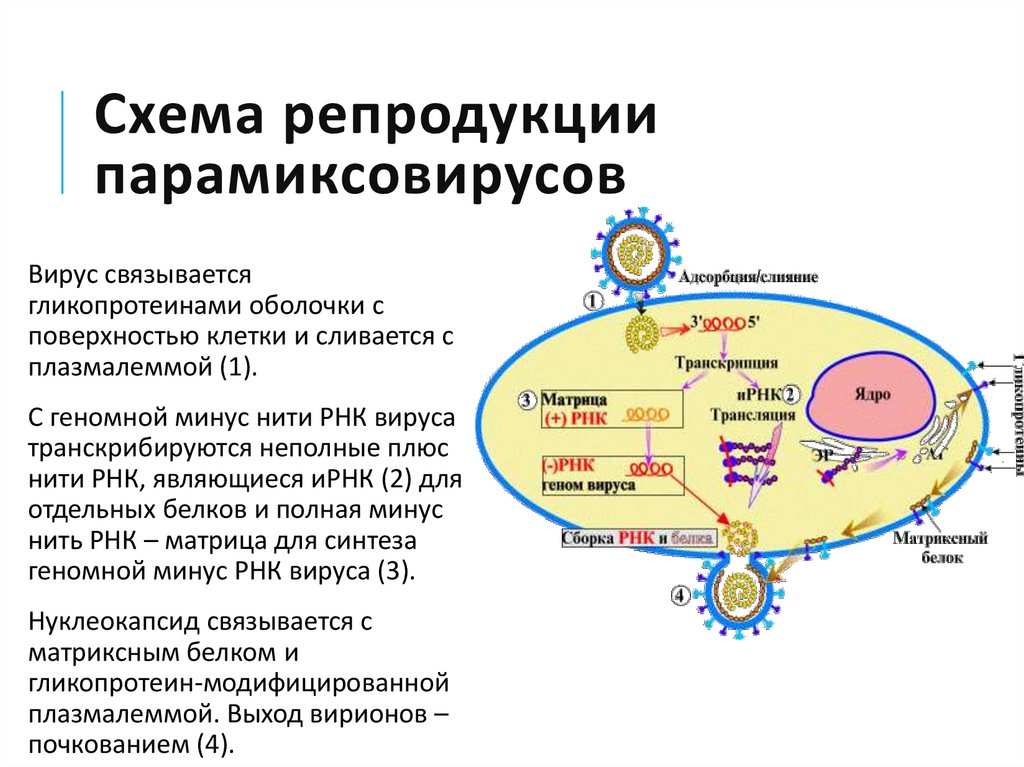
19. Схема репродукции парамиксовирусов
Схема репродукциипарамиксовирусов
Вирус связывается
гликопротеинами оболочки с
поверхностью клетки и сливается с
плазмалеммой (1).
С геномной минус нити РНК вируса
транскрибируются неполные плюс
нити РНК, являющиеся иРНК (2) для
отдельных белков и полная минус
нить РНК – матрица для синтеза
геномной минус РНК вируса (3).
Нуклеокапсид связывается с
матриксным белком и
гликопротеин-модифицированной
плазмалеммой. Выход вирионов –
почкованием (4).
20. Парамиксовирусы
21.
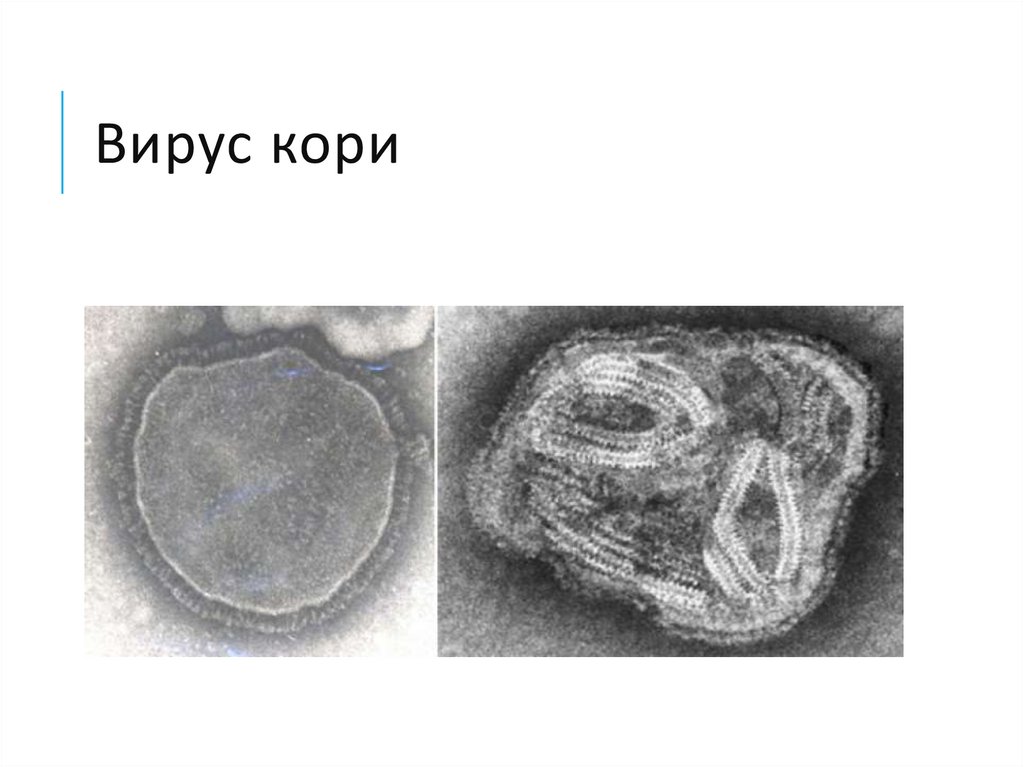
22. Вирус кори
Корь (Measles morbillivirus) — острое инфекционное вирусное заболевание сочень высоким уровнем контагиозности (90 %), которое характеризуется
высокой температурой (до 40,5 °C), воспалением слизистых оболочек полости
рта и верхних дыхательных путей, конъюнктивитом и характерной пятнистопапулёзной сыпью кожных покровов, общей интоксикацией.
По оценкам ВОЗ, в 2017 году в мире от кори погибло около 110 тысяч человек,
92 тысячи из них — дети в возрасте до пяти лет.
Корь остается одной из заметных причин детской смертности в развивающихся
странах (1.3 % детской смертности на 2016 год).
В России заболеваемость корью в 2018 году составила 1,7 случаев
на 100 000 человек - ?
23. Вирус кори
Cферическая форма и диаметр 120—230 нм.
Вирус состоит из нуклеокапсида —
минус-нити РНК, трёх белков и внешней
оболочки, образованной матричным
белком и двумя поверхностными
гликопротеинами: один из них —
гемагглютинин, другой — «фьюжен»
белок.
24. Вирус кори
25. патогенез кори
1. Проникновение вируса в организм человека происходит через слизистую оболочкуверхних дыхательных путей и далее с током крови (первичная виремия) вирус
попадает в ретикулоэндотелиальную систему (лимфатические узлы) и поражает все
виды белых кровяных клеток.
2. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезёнкеможно
обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с
включениями в цитоплазме.
3. После размножения в лимфатических узлах вирус снова попадает в кровь,
развивается повторная (вторичная) вирусемия, с которой связано начало клинических
проявлений болезни.
4. Вирус кори подавляет деятельность иммунной системы (возможно
непосредственное поражение Т-лимфоцитов), происходит снижение иммунитета и,
как следствие, развитие тяжёлых вторичных, бактериальных осложнений с
преимущественной локализацией процессов в органах дыхания.
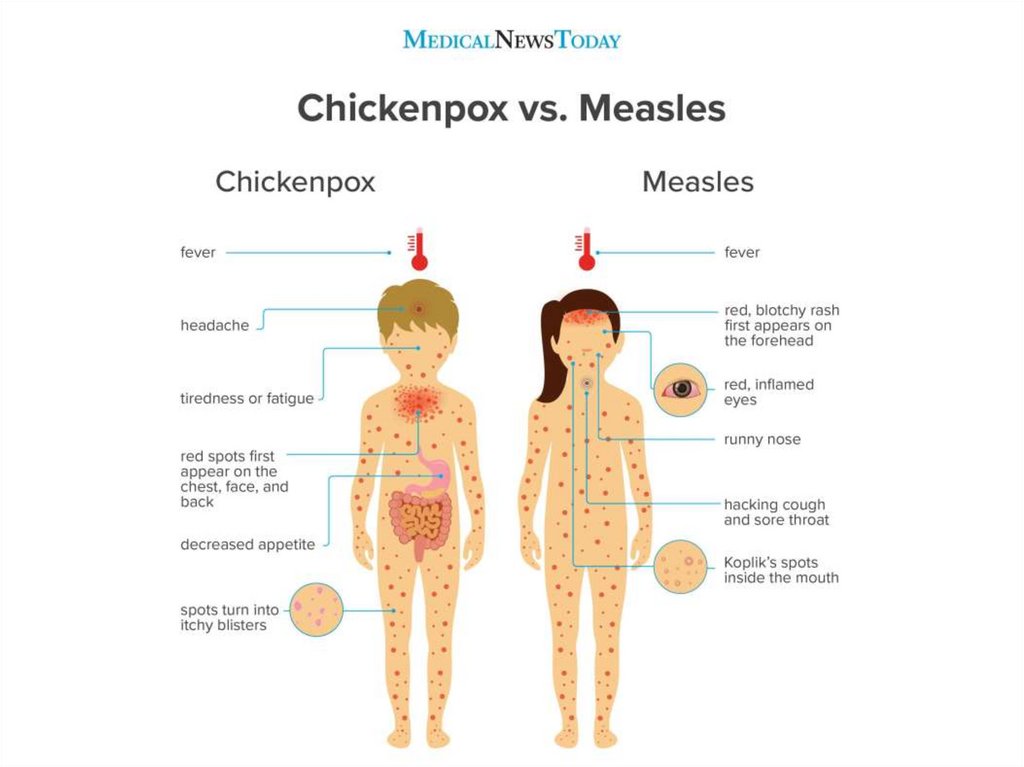
26. Клиническая картина
Инкубационный период 8—14 дней (редко до 17 дней).Острое начало — подъём температуры до 38-40 °C, сухой кашель,
насморк, светобоязнь, чихание, осиплость голоса, головная боль, отёк век и
покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна
на твёрдом и мягком нёбе.
На 2-й день болезни на слизистой щёк в области моляров появляются мелкие
белёсые пятнышки, окружённые узкой красной каймой: это так называемые
пятна Бельского — Филатова — Коплика, представляющие
собой патогномоничный симптом кори.
Коревая сыпь (экзантема) появляется на 4—5-й день болезни, сначала на лице,
шее, за ушами, на следующий день на туловище и на 3-й день высыпания
покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит
из мелких папул, окружённых пятном и склонных к слиянию (в этом её
характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура
нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же
последовательности, что и высыпания).
27. Эпидемический паротит
Вирионы полиморфны, округлыевирионы имеют диаметр 120—300
нм.
Однонитевая и нефрагментированная
«минус»-РНК кодирует 8 белков, в
том числе Н-, N- и F-белки
суперкапсидной оболочки.
28. патогенез паротита
Входные ворота инфекции – верхние дыхательные путиРазмножение вируса в слизистых оболочках полости рта
Проникновение вируса по стенонову протоку в
околоушную железу
Поступление в кровь и диссеминация по организму
Поражение внутренних органов: яичек, яичников,
щитовидной и поджелудочной желез, почек и ГМ
Развитие осложнений: орхит, оофорит, менингит,
менингоэнцефалит, тиреоидит ит.д.
Последствие перенесенного двустороннего орхита –
половая стерильность (бесплодие)
29.
30. Специфическая профилактика
В соответствии с российским национальным календарёмпрививок, который утверждён приказом Министерства
здравоохранения РФ № 125н от 21 марта 2014 г., вакцинация
против кори проводится комбинированной живой вакциной от
кори, краснухи и паротита одновременно в возрасте 12 месяцев,
ревакцинация — в 6 лет.
31. Коронавирусы
КОРОНАВИРУСЫСемейство коронавирусов (лат. Coronaviridae)
РНК - содержащие вирусы
46 видов
32. Коронавирусы
КОРОНАВИРУСЫHCoV-229E — Alphacoronavirus, впервые выявлен в середине 1960-х годов;
HCoV-NL63 — Alphacoronavirus, возбудитель был выявлен в Нидерландах в
2004 году;
HCoV-OC43 — Betacoronavirus A, возбудитель выявлен в 1967 году;
HCoV-HKU1 — Betacoronavirus A, возбудитель обнаружен в Гонконге в 2005
году;
SARS-CoV — Betacoronavirus B, возбудитель тяжёлого острого
респираторного синдрома, первый случай заболевания которым был
зарегистрирован в 2002 году;
MERS-CoV — Betacoronavirus C, возбудитель ближневосточного
респираторного синдрома, вспышка которого произошла в 2015 году;
SARS-CoV-2 — Betacoronavirus B, выявленный во второй половине 2019,
вызвавший пандемию пневмонии нового типа COVID-19
33. COVID-19 (SARS-CoV-2)
COVID-19 (SARS-COV-2)COVID-19 (аббревиатура от англ. COronaVIrus Disease 2019),
ранее коронавирусная инфекция 2019-nCoV
SARS-CoV-2 (Severe acute respiratory syndrome-related coronavirus 2)
SARS-CoV-2 был обнаружен в образцах жидкости, взятой из лёгких в группе
пациентов с пневмонией в китайском городе Ухань в декабре 2019 года.
SARS-CoV-2 относится к подроду Sarbecovirus и является седьмым по счёту
известным коронавирусом, способным заражать человека
Вирус является результатом рекомбинации
коронавируса летучих мышей с другим,
пока ещё не известным, коронавирусом
Предполагается, что человеку вирус передался
от панголина
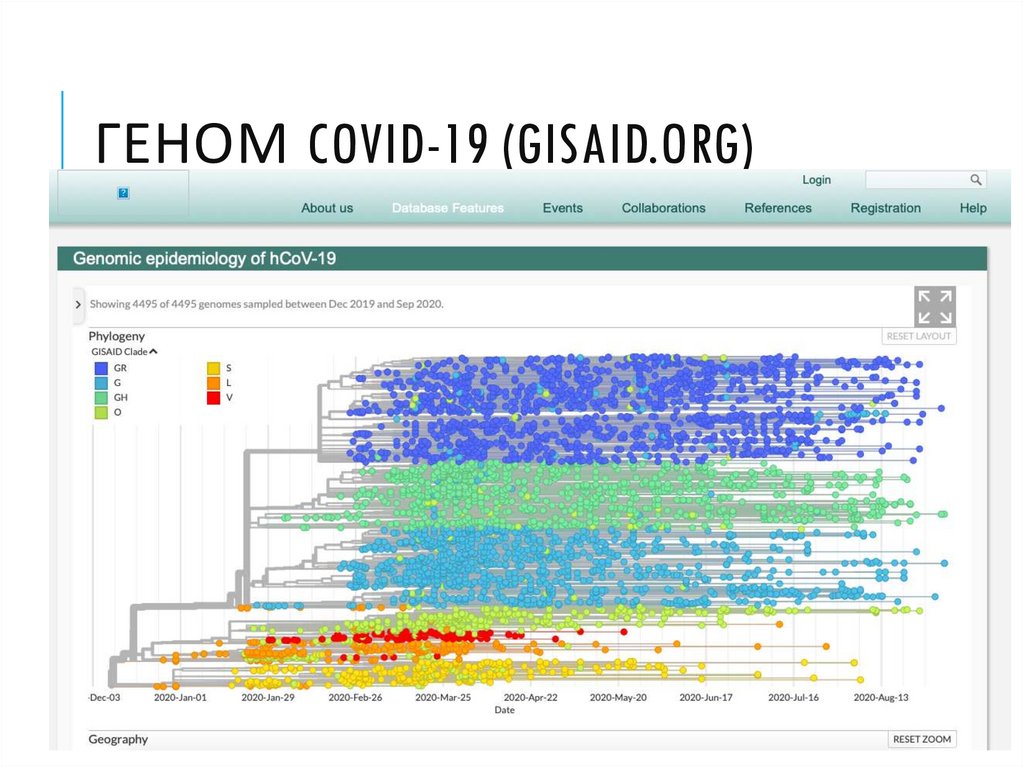
34. Геном COVID-19 (gisaid.org)
ГЕНОМ COVID-19 (GISAID.ORG)35. SARS-CoV-2
SARS-COV-2Размер вириона порядка 50-200 нанометров.
Белковое моделирование, осуществлённое на основе расшифрованного
генома вируса, показало, что рецептор-связывающий S-белок вируса
может иметь достаточно высокую аффинность к белку
человека ангиотензинпревращающий фермент 2 (АПФ2, англ. ACE2) и
использовать его как точку входа в клетку
В конце января 2020 года две группы в Китае и США независимо друг от
друга экспериментально показали, что именно АПФ2 является рецептором
для вируса SARS-CoV-2, так же как и для вируса SARS-CoV.
В марте 2020 в препринте статьи было выдвинуто предположение, что
вирус для проникновения в клетки человека использует белок SP, с
помощью которого взаимодействует с белком басигином (CD147)
заражаемой клетки человека
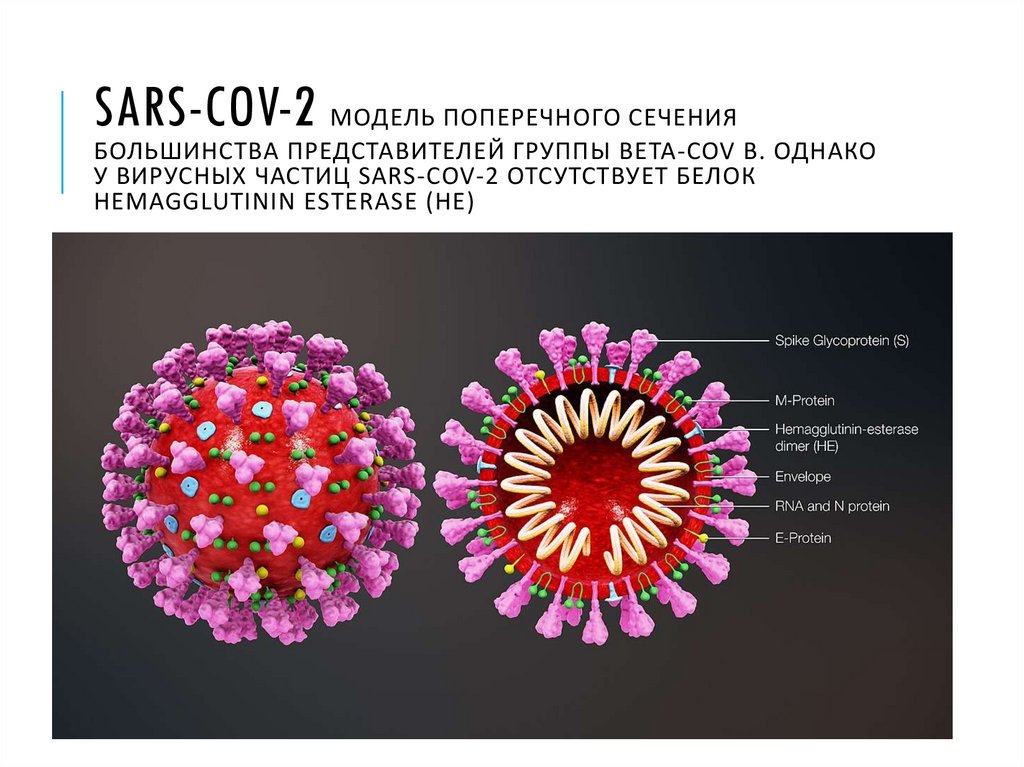
36. SARS-CoV-2 Модель поперечного сечения большинства представителей группы Beta-CoV B. Однако у вирусных частиц SARS-CoV-2
SARS-COV-2 МОДЕЛЬ ПОПЕРЕЧНОГО СЕЧЕНИЯБОЛЬШИНСТВА ПРЕДСТАВИТЕЛЕЙ ГРУППЫ BETA-COV B. ОДНАКО
У ВИРУСНЫХ ЧАСТИЦ SARS-COV-2 ОТСУТСТВУЕТ БЕЛОК
HEMAGGLUTININ ESTERASE (HE)
37. SARS-CoV-2
SARS-COV-2SARS-CoV-2 является вирусом с оболочкой. Липидный бислой оболочки
таких вирусов довольно чувствителен к высыханию,
повышенной температуре и дезинфицирующим агентам, поэтому такие
вирусы легче поддаются стерилизации, чем непокрытые вирусы, хуже
выживают вне хозяйской клетки и обычно передаются от хозяина к хозяину.
Вирус держится на большинстве поверхностей около 72 часов и лучше
сохраняет жизнеспособность на пластике и нержавеющей стали, чем,
например, на меди и картоне; в воздухе возбудители заболевания держатся
до трёх часов (что подтверждает воздушно-капельный путь заражения)
К настоящему времени не существует достаточно полных и достоверных
оценок жизнестойкости и сохранения активности вируса вне организма, изза большого количества влияющих факторов, относительно незначительного
времени наблюдения и небольшого количества полученных данных.
38. Передача инфекции
ПЕРЕДАЧА ИНФЕКЦИИВирус передаётся воздушно-капельным путём через вдыхание мелких
капель, распылённых в воздухе при кашле, чихании или разговоре.
Капли с вирусом могут попадать на поверхности и предметы, а затем
инфицировать прикоснувшегося к ним человека через последующие
прикосновения к глазам, носу или рту.
Вирус может оставаться жизнеспособным в течение нескольких часов,
попадая на поверхности предметов.
По данным Китайского центра по контролю и профилактике
заболеваний жизнеспособный вирус был обнаружен в фекалиях
больных COVID-19, что означает возможность фекально-оральной
передачи инфекции, например, через контаминированные руки, пищу
и воду, однако данный механизм передачи не является основным в
случае COVID-19
39. Клиническая картина
КЛИНИЧЕСКАЯ КАРТИНАИнфекция, вызывается вирусом SARS-CoV-2, инкубационный
период составляет 1—14 дней, может протекать бессимптомно, в лёгкой
форме и в тяжёлой форме, с риском смерти, но полная клиническая
картина пока ещё не ясна. Симптомы развиваются в среднем на 5—6 день
с момента заражения. Пациенты с лёгкими симптомами обычно
выздоравливают в течение недели.
Проявляется в трёх основных клинических формах:
острая респираторная вирусная инфекция лёгкого течения с наличием
симптомов инфекции верхних дыхательных путей (в большинстве
случаев);
пневмония без угрозы для жизни;
тяжёлая пневмония с острым респираторным дистресс-синдромом.
40. Возможные осложнения COVID-19:
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯCOVID-19:
острый респираторный дистресс-синдром, от 15 % до 33 %;
острая дыхательная недостаточность, 8 %;
острая сердечная недостаточность, от 7 % до 20 %;
вторичная инфекция, от 6 % до 10 %;
острая почечная недостаточность, от 14 % до 53 %;
септический шок, от 4 % до 8 %;
кардиомиопатии, у 33 % критических;
диссеминированное внутрисосудистое свёртывание, у 71 %
погибших;
осложнения беременности, не исключаются.
41. Лабораторная диагностика
ЛАБОРАТОРНАЯ ДИАГНОСТИКАДиагностировать вирус возможно при помощи полимеразной
цепной реакции с обратной транскрипцией в реальном времени
(материал - мокрота, но можно использовать и слизь из верхних
дыхательных путей)
Серодиагностика - В отличие от ПЦР, тесты на антитела не
определяют наличие активного вируса в организме, но
определяют наличие иммунитета к нему, то есть наличие IgMи IgG-антител в крови
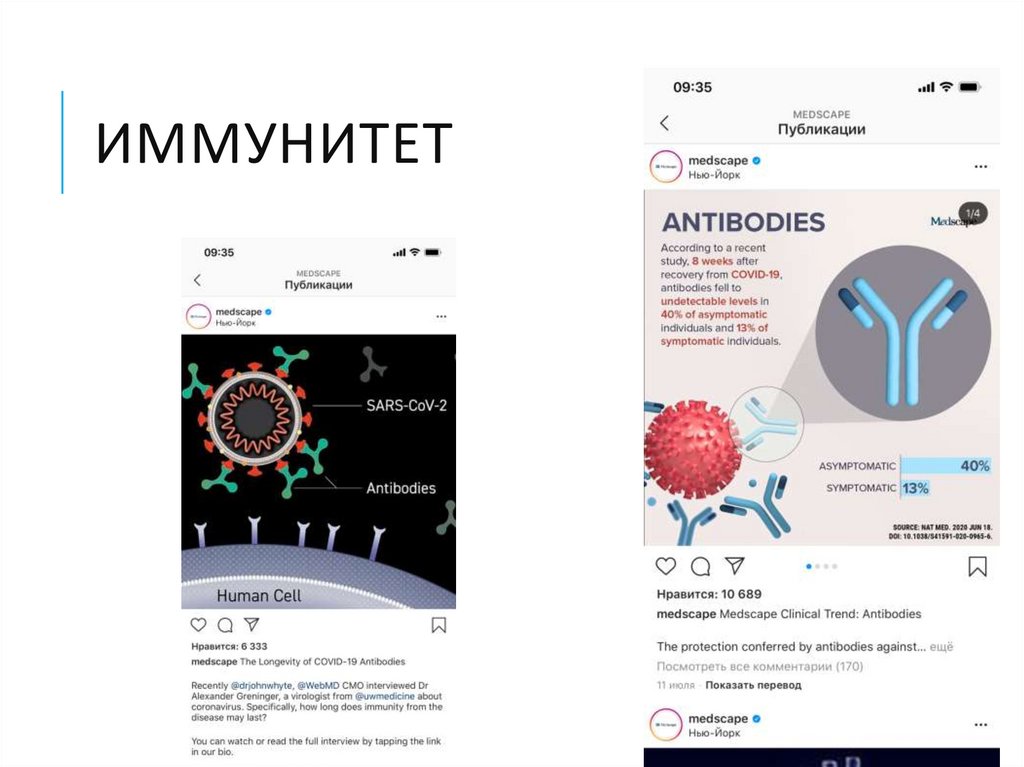
42. Иммунитет
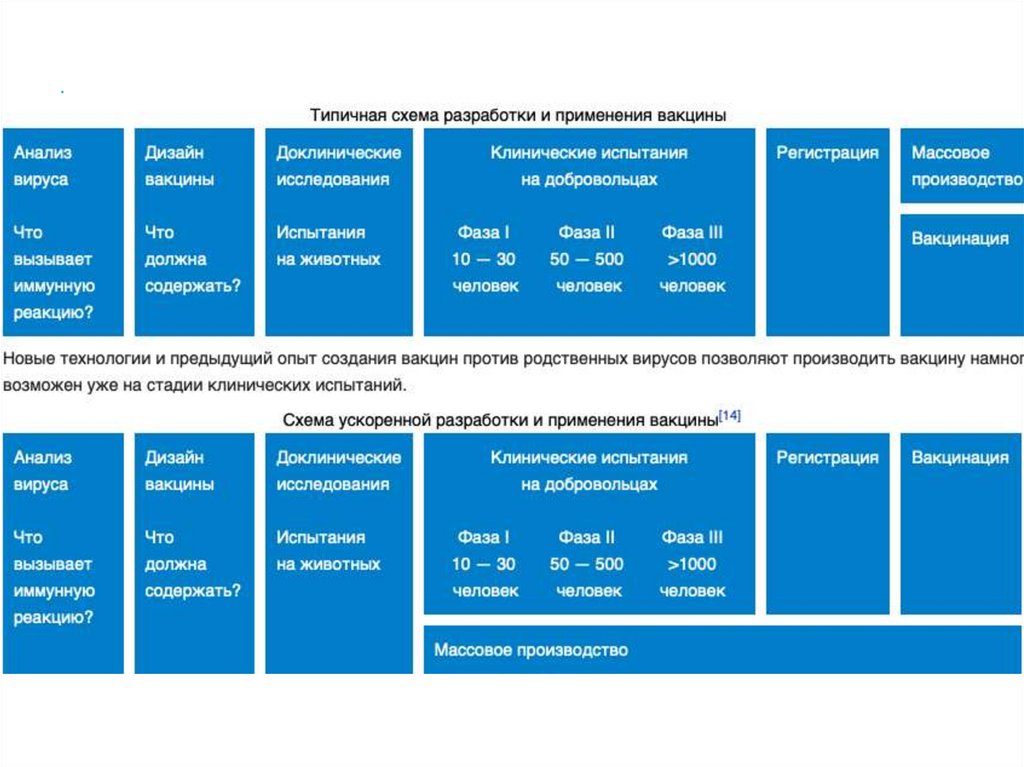
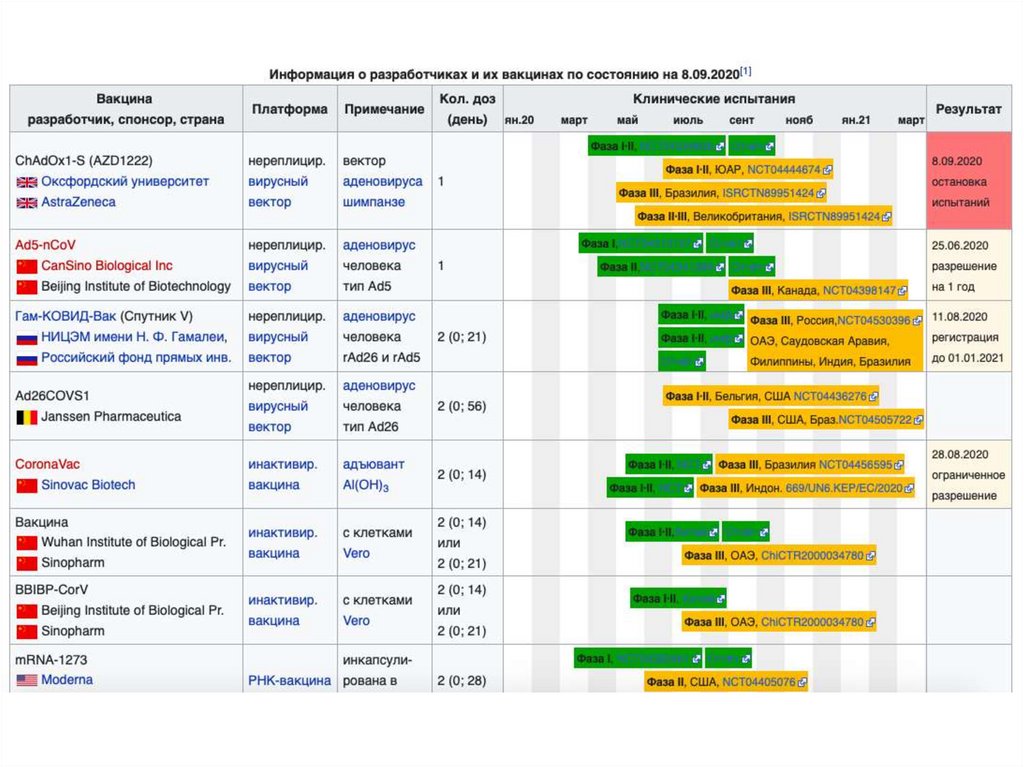
ИММУНИТЕТ43. Вакцина
ВАКЦИНАВ работе принимают участие
около 35 компаний и
академических учреждений
Шесть вакцин проходят
клинические исследования на
людях
44.
45.
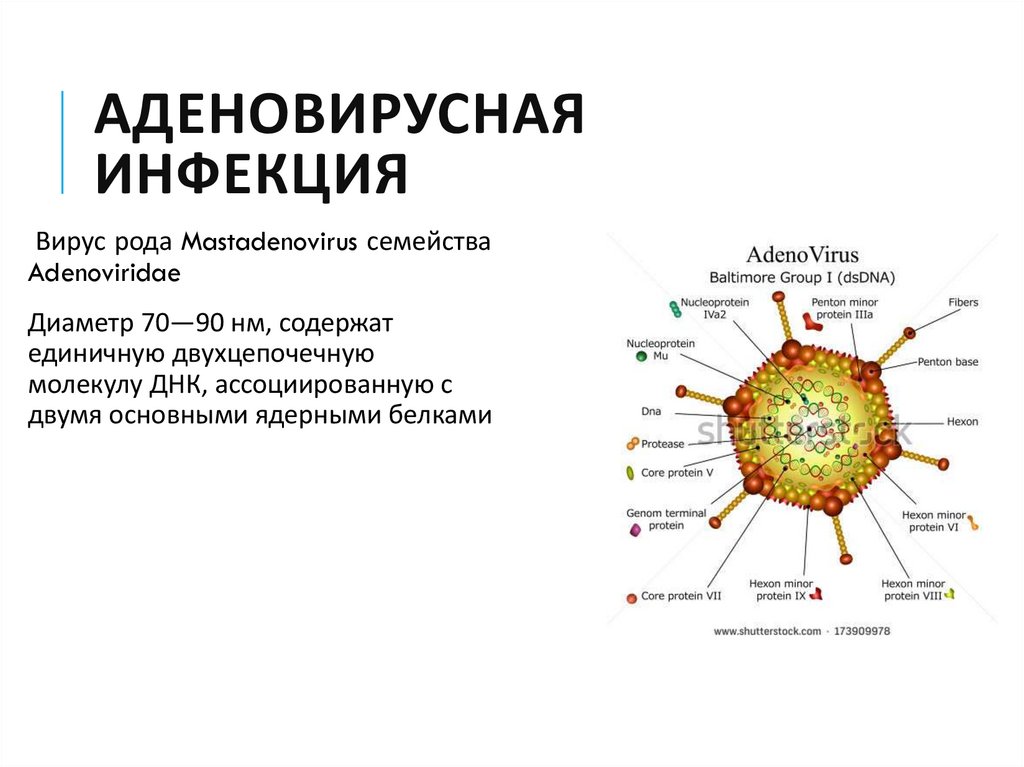
46. Аденовирусная инфекция
АДЕНОВИРУСНАЯИНФЕКЦИЯ
Вирус рода Mastadenovirus семейства
Adenoviridae
Диаметр 70—90 нм, содержат
единичную двухцепочечную
молекулу ДНК, ассоциированную с
двумя основными ядерными белками
47. Патогенез
В организм инфекция попадает через слизистые оболочки верхнихдыхательных путей, реже — кишечник либо конъюнктиву. Вирус попадает в
эпителиальные клетки и клетки лимфоидной ткани, поражает цитоплазму и
ядро, где происходит репликация вирусной ДНК.
Поражённые клетки прекращают деление и погибают.
Вирусы проникают в другие клетки слизистых оболочек и лимфатических
узлов, а также в кровь.
Это сопровождается массивным экссудативным воспалением со стороны
слизистых, т.е. накоплением в них жидкости.
Появляется конъюнктивит. Далее в патологический процесс вовлекаются
внутренние органы (лёгкие, бронхи, кишечник, почки, печень, селезёнка), а
также головной мозг, мезентериальные лимфоузлы.
48. Клиническая картина
Инкубационный период от 1 дня до 2 недель.Заболевание начинается остро, с подъёма температуры.
Характерным является тетрада симптомов: ринит — фарингит —
конъюнктивит — лихорадка.
Также отмечаются симптомы общей интоксикации — слабость,
вялость, головная боль, отсутствие аппетита, сонливость.
49.
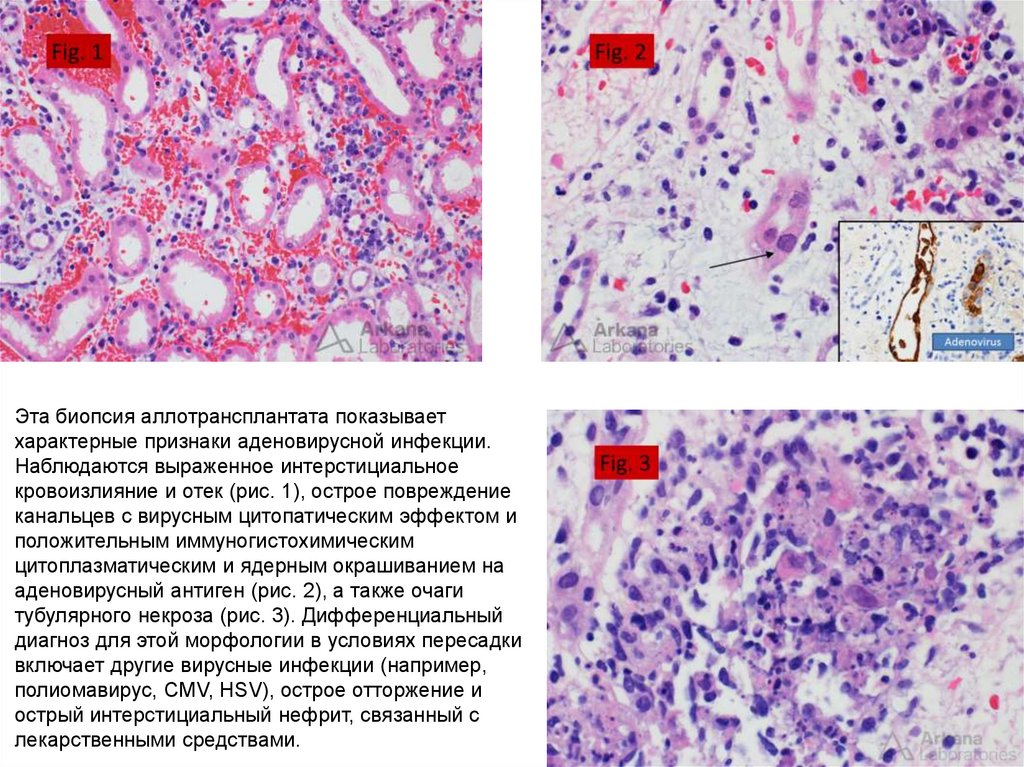
Эта биопсия аллотрансплантата показываетхарактерные признаки аденовирусной инфекции.
Наблюдаются выраженное интерстициальное
кровоизлияние и отек (рис. 1), острое повреждение
канальцев с вирусным цитопатическим эффектом и
положительным иммуногистохимическим
цитоплазматическим и ядерным окрашиванием на
аденовирусный антиген (рис. 2), а также очаги
тубулярного некроза (рис. 3). Дифференциальный
диагноз для этой морфологии в условиях пересадки
включает другие вирусные инфекции (например,
полиомавирус, CMV, HSV), острое отторжение и
острый интерстициальный нефрит, связанный с
лекарственными средствами.
50.
У больного А. 38 лет, внезапно поднялась температура, появилась слабость, сильная головная боль, мышечные боли. Общеесостояние средней тяжести. Через сутки появился насморк. О
каком заболевании может идти речь, какие дальнейшие
действия должны быть предприняты?
51. Лабораторная диагностика
1. Реакция иммунофлюоресценции:Прямая
Непрямая
2. Вирусологический метод
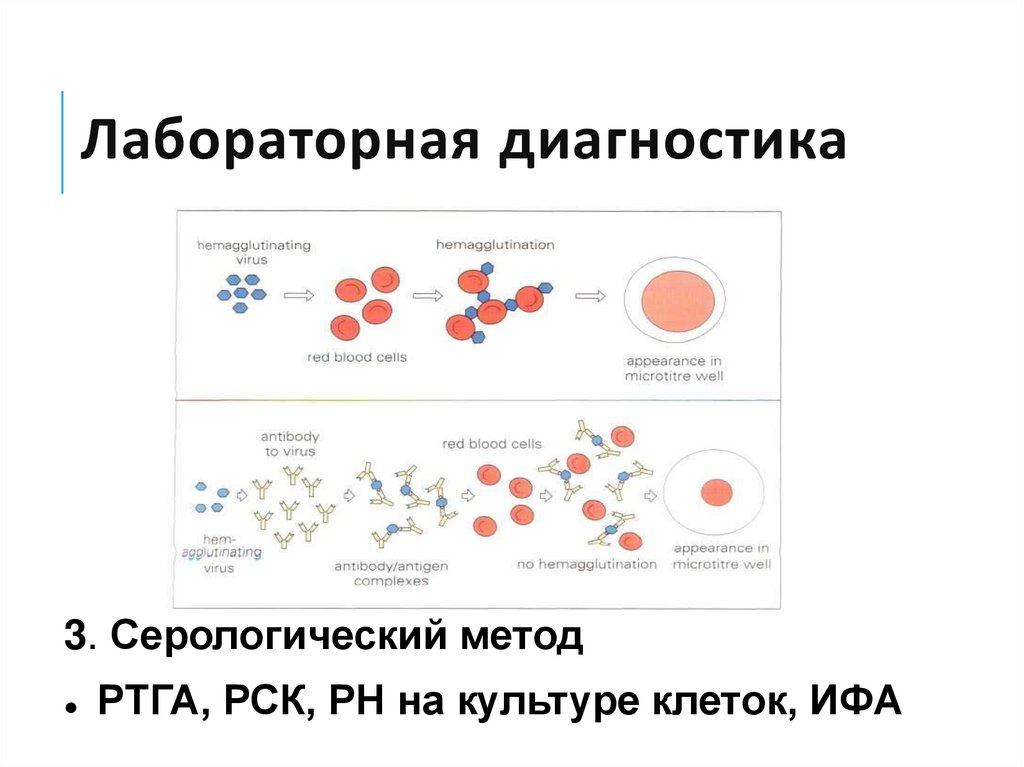
52. Лабораторная диагностика
3. Серологический методРТГА, РСК, РН на культуре клеток, ИФА
53.
Стадии постановки ПЦРПодготовка пробы биологического
материала
Амплификация
Детекция в агарозном геле
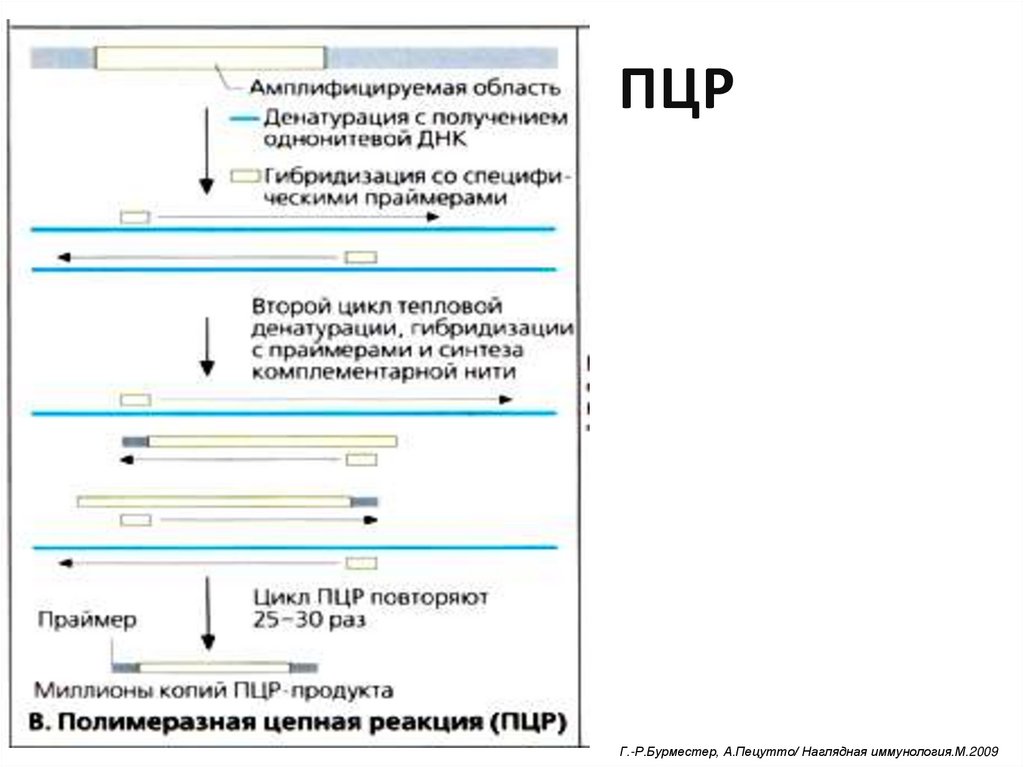
54. ПЦР
Г.-Р.Бурместер, А.Пецутто/ Наглядная иммунология.М.200955.
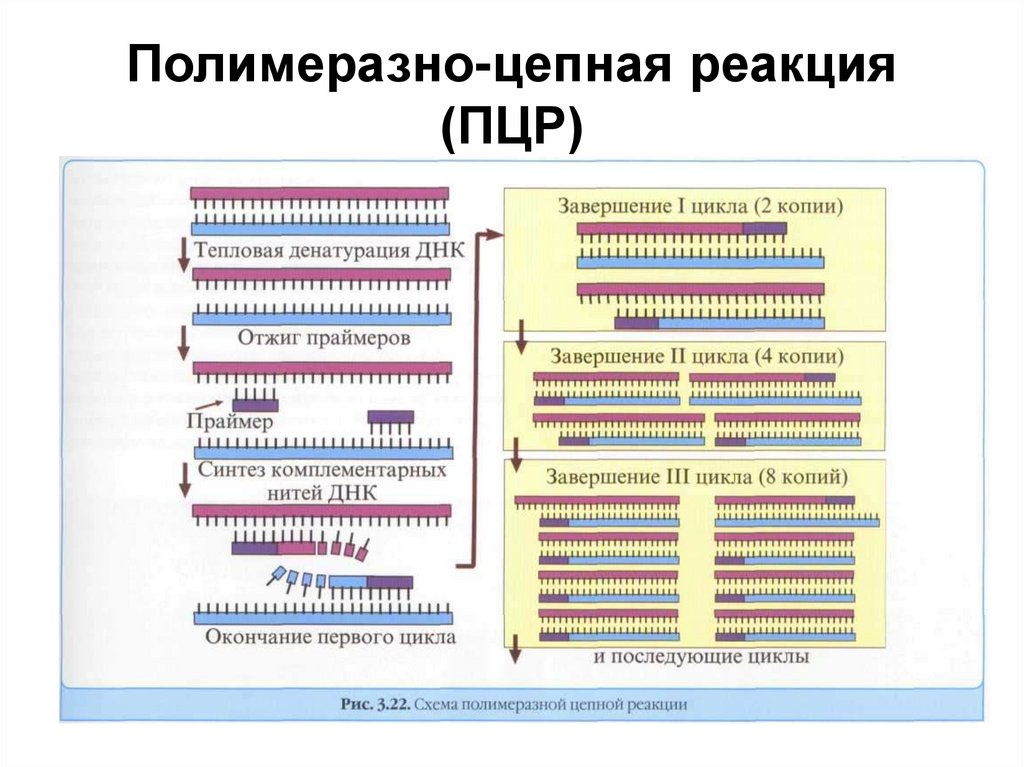
Полимеразно-цепная реакция(ПЦР)






























 Медицина
Медицина








