Похожие презентации:
Базовая сердечно-легочная реанимация
1.
БАЗОВАЯ СЕРДЕЧНО-ЛЕГОЧНАЯ
РЕАНИМАЦИЯ 2020
Доцент кафедры анестезиологии, реаниматологии, интенсивной
терапии и скорой медицинской помощи ФГБОУ ВО ТГМУ Минздрава
России, к.м.н.
Андреева Наталья Анатольевна
2.
Эпиграф• Велик от Земли до Сатурна предел,
Невежество в нем я осилить хотел.
Я тайн разгадал в этом мире немало,
А смерти загадку, увы, - не сумел.
Ибн-Сина
• Как мы можем знать, что такое смерть, когда
мы не знаем еще, что такое жизнь?
Конфуций
2
3.
Реанимация• (от ре и лат. animatio — оживление).
• Это совокупность мероприятий по
оживлению человека, находящегося в
состоянии клинической смерти,
восстановлению функций жизненно важных
органов, внезапно утраченных или
нарушенных в результате несчастных
случаев, заболеваний и осложнений.
3
4.
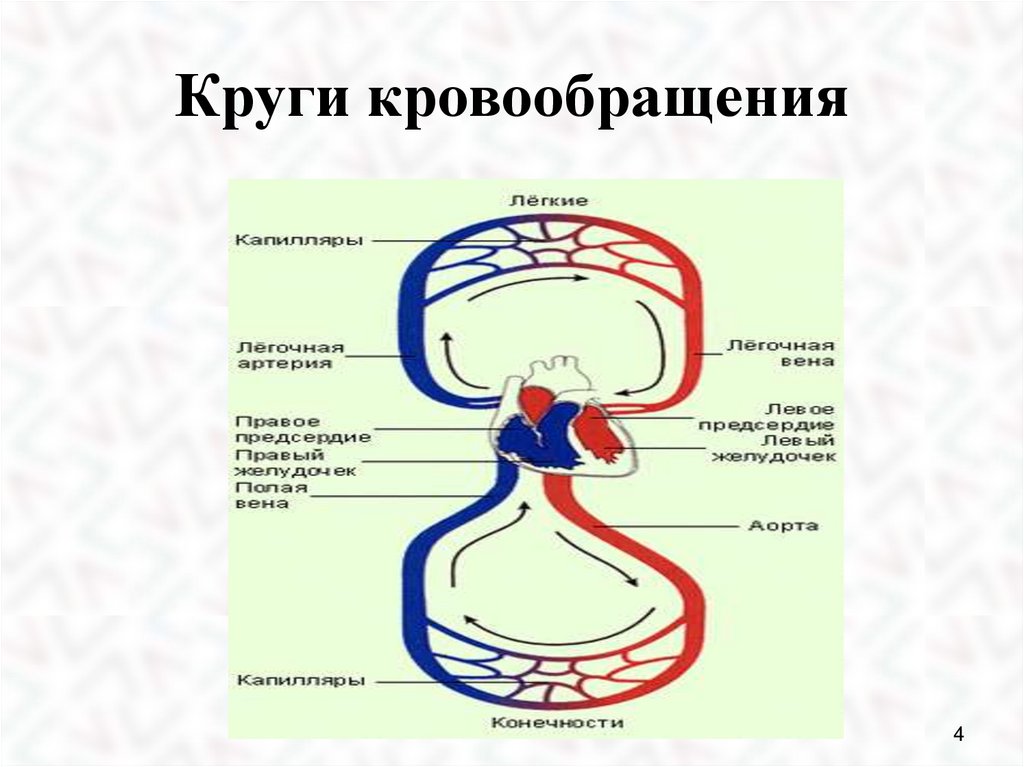
Круги кровообращения4
5.
Терминальные состояния• Терминальное состояние – это критический
уровень расстройства жизнедеятельности с
глубоким нарушением газообмена и
метаболизма, проявляющийся выраженным
изменением гемодинамики
• Клиническая смерть – это момент полной
остановки кровообращения и дыхания.
5
6.
Стадии умирания организма• Предагония
• Терминальная пауза (наблюдается у
длительно умирающих больных)
• Агония
• Клиническая смерть
• Биологическая смерть
6
7.
Предагония• Заторможенность, спутанность сознания
• Низкое артериальное давление (АД)
• Резко ослаблен пульс на периферии,
определяется на центральных артериях
(сонной, бедренной)
• Дыхательные движения сопровождаются
выраженной одышкой или брадипноэ,
определяются патологические типы дыхания
7
8.
Агония• Отсутствует : -сознание;
- глазные рефлексы
• Патологические типы дыхания
• Не определяется АД
• Пульс – только на центральных
(магистральных) артериях
• Выслушиваются глухие сердечные тоны
• На ЭКГ – признаки нарушения сердечного
ритма
8
9.
Признаки остановки кровообращенияСразу
1. Отсутствие пульса на центральных артериях
10 сек
2. Отсутствие сознания
3. Тонико-клонические судороги
20-30 сек
4. Отсутствие дыхания или агональное (гаспинг)
30-40 сек
5. Резкое расширение зрачков
6. Изменение цвета кожных покровов
10.
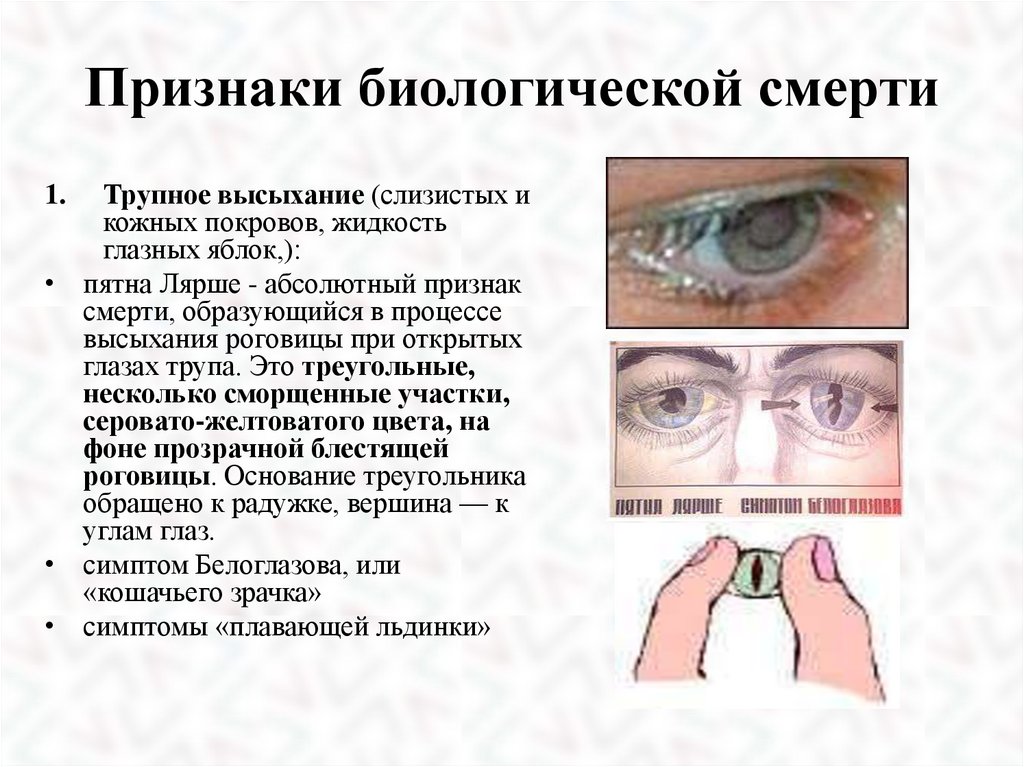
Признаки биологической смертиТрупное высыхание (слизистых и
кожных покровов, жидкость
глазных яблок,):
• пятна Лярше - абсолютный признак
смерти, образующийся в процессе
высыхания роговицы при открытых
глазах трупа. Это треугольные,
несколько сморщенные участки,
серовато-желтоватого цвета, на
фоне прозрачной блестящей
роговицы. Основание треугольника
обращено к радужке, вершина — к
углам глаз.
• симптом Белоглазова, или
«кошачьего зрачка»
• симптомы «плавающей льдинки»
1.
11.
Признаки биологической смерти1. Охлаждение трупа (algos mortis) на 1ºС в
час;
2. Трупное окоченение (rigor mortis) – через
2-5 ч начиная с жевательной мускулатуры;
3. Перераспределение крови;
4. Трупные пятна (гипостазы – через 3-6 ч
или ранее, далее – пятна);
5. Трупное разложение и
посмертный аутолиз.
12.
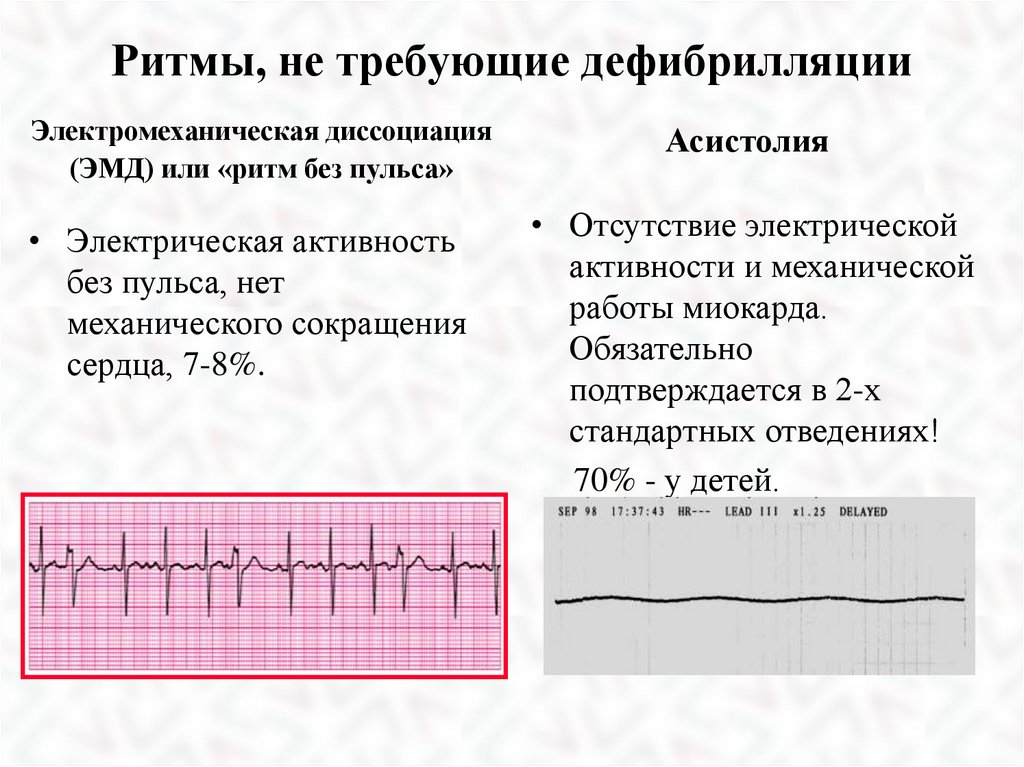
Ритмы, не требующие дефибрилляцииЭлектромеханическая диссоциация
(ЭМД) или «ритм без пульса»
• Электрическая активность
без пульса, нет
механического сокращения
сердца, 7-8%.
Асистолия
• Отсутствие электрической
активности и механической
работы миокарда.
Обязательно
подтверждается в 2-х
стандартных отведениях!
70% - у детей.
13.
Обратимые причины остановкикровообращения (ЭМД и асистолии) –
устранить причину!
Правило «6 Н», или «6Г»
Hypovolemia (Гиповолемия)
Hypoxemia (Гипоксия)
Hypotermia (Гипотермия)
Hypoglycaemia
(Гипогликемия)
Hypo-/Hyperkaliaemia
(Гипо/Гиперкалиемия)
Hydrogenium (Ацидоз)
Правило «5Т»
Thrombosis (Тромбоз
коронарных артерий)
Thromboembolism (ТЭЛА)
Tamponade (Тампонада
перикарда)
Toxinemia (Токсинемия)
Tension pneumothorax
(Напряженный
пневмоторакс)
14.
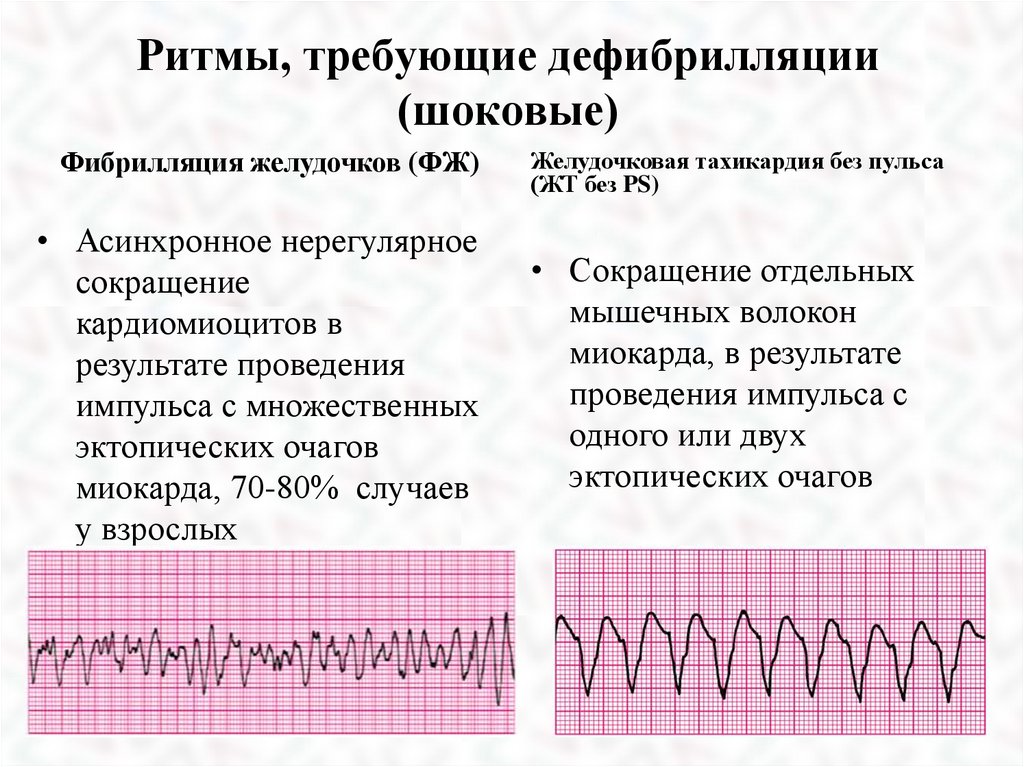
Ритмы, требующие дефибрилляции(шоковые)
Фибрилляция желудочков (ФЖ)
Желудочковая тахикардия без пульса
(ЖТ без PS)
• Асинхронное нерегулярное
сокращение
кардиомиоцитов в
результате проведения
импульса с множественных
эктопических очагов
миокарда, 70-80% случаев
у взрослых
• Сокращение отдельных
мышечных волокон
миокарда, в результате
проведения импульса с
одного или двух
эктопических очагов
15.
Дефибрилляция• Цель дефибрилляции – восстановить
электрическую «однородность»
кардиомиоцитов и предоставить
возможность естественному водителю
ритма сердца возобновить нормальную
активность.
• Используется только
при ФЖ и ЖТ без PS!!!
15
16.
3 вида дефибрилляции:1. Механическая (прекардиальный удар)
– не является рекомендованной
2. Электрическая (использование
дефибрилляторов: АНД, ручные)
3. Химическая (препараты антиаритмики:
амиодарон (кордарон) 300 мг
(повторная доза -150 мг) (у детей 5
мг/кг), лидокаин 1-1,5 мг/кг (повторная
доза - 0,5-0,75мг/кг)
16
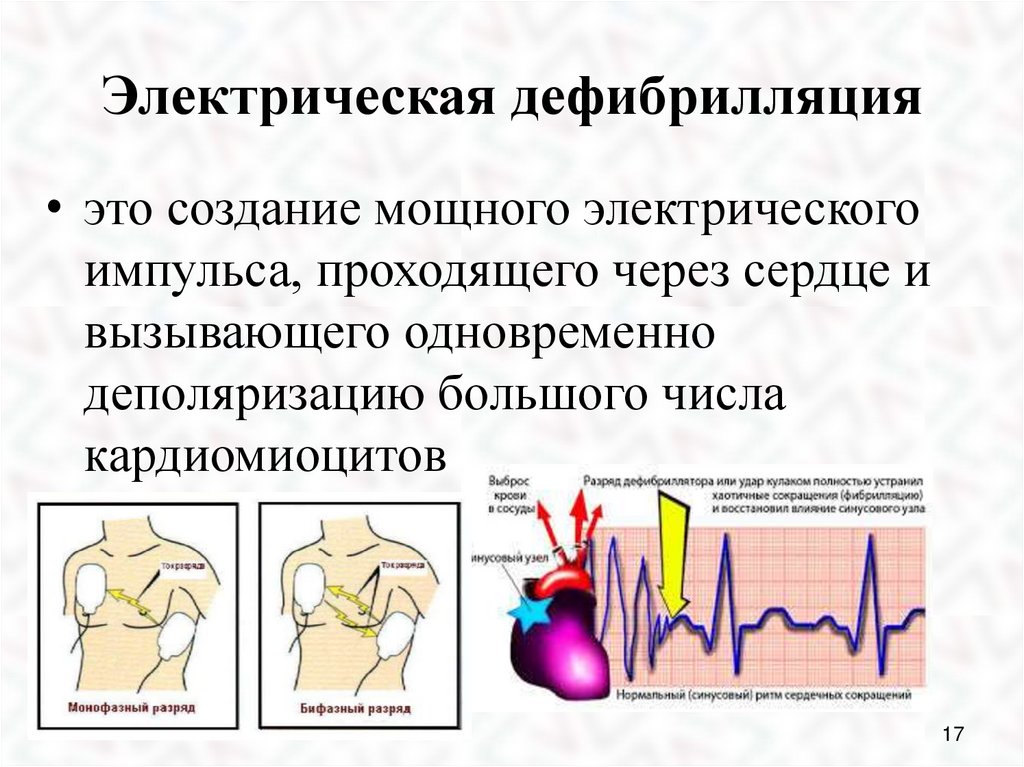
17.
Электрическая дефибрилляция• это создание мощного электрического
импульса, проходящего через сердце и
вызывающего одновременно
деполяризацию большого числа
кардиомиоцитов
17
18.
Автоматические наружныедефибрилляторы (АНД)
1) с системой
ослабления разряда и
детскими
электродами – для
детей от года до
пубертата
2) без системы
ослабления заряда
18
19.
Автоматический наружныйдефибриллятор
19
20.
Наложение электродовСтандартное передне-боковое: правый (грудной) электрод – на правый верхний
(подключичный) отдел, второе-третье межреберья парастернально; левый – на
левый нижний боковой отдел грудной клетки, на проекцию верхушки сердца —
пятое межреберье слева на 1,5 см от передней подмышечной линии.
Передне-заднее
Переднее левое подлопаточное
Переднее правое подлопаточное
Электроды должны быть увлажнены!
Не правильно
Правильно
20
21.
Правила проведения дефибрилляции• Правило первое. Убедиться, что
пострадавший не лежит в луже крови или
воды, на металлической, бетонной
поверхности
• Правило второе. Убедиться, что никто
из участников реанимации не касается
пострадавшего!!!
• Правило третье. Только после
обязательного выполнения первых двух
условий и по команде «Всем отойти от
пациента!», визуально убедиться в
исполнении команды, дать команду
«Разряд» и нажать на кнопку «Разряд».
21
22.
Возрастные категории при СЛР• Новорожденные (28 дней)
• Младенцы (до года)
• Дети (от года до начала полового
созревания)
• Взрослые (от начала полового
созревания и старше)
22
23.
Вопросы смерти и СЛР регулируютсяПриказ МЗ РФ № 950 от 12.09.2012 г.
ИНСТРУКЦИИ ПО ОПРДЕЛЕНИЮ
КРИТЕРИЕВ И ПОРЯДКА
ОПРЕДЕЛЕНИЯ МОМЕНТА СМЕРТИ
ЧЕЛОВЕКА, ПРЕКРАЩЕНИЯ
РЕАНИМАЦИОННЫХ МЕРОПРИЯТИЙ
24.
СЛРПроводится
ЕСЛИ ЕСТЬ ПРИЗНАКИ
КЛИНИЧЕСКОЙ
СМЕРТИ ПРИ
ОТСУТСТВИИ
АБСОЛЮТНЫХ
ПРИЗНАКОВ
БИОЛОГИЧЕСКОЙ
СМЕРТИ
Не проводится п. 4
При наличии признаков
биологической смерти
При состояниях
клинической смерти на
фоне достоверно
установленных
неизлечимых
заболеваниях или
неизлечимых
последствий острой
травмы, не
совместимых с жизнью
25.
Прекращение реанимационныхмероприятий, п.3
При признании их абсолютно бесперспективными:
• при констатации смерти человека на основании
смерти головного мозга (Приказ Министерства
здравоохранения РФ от 25 декабря 2014 г. N 908н «О
Порядке установления диагноза смерти мозга человека»);
• при неэффективности реанимационных мероприятий,
направленных на восстановление жизненно важных
функций, в течение 30 минут;
• при отсутствии у новорожденного сердцебиения по
истечении 10 минут с начала проведения
реанимационных мероприятий в полном объеме
(искусственной вентиляции легких, массажа сердца,
введения лекарственных препаратов).
26.
Стадии реанимации1. Элементарное поддержание жизни: CDAB или ABCD (при
асфиксии и у беременных)
• C (circulation) – непрямой (закрытый) массаж сердца
• D (defibrillation) – дефибрилляция при ФЖ и ЖТ
• A (airway) – проверка и обеспечение проходимости ДП
• B (breath) – искусственное дыхание
2. Дальнейшее поддержание жизни:
• ЭКГ диагностика ритма
• ИВЛ (инвазивные устройства)
• В/в введение препаратов и инструментальных манипуляций
Препаратом выбора является АДРЕНАЛИН!
3. Длительное поддержание жизни (интенсивная терапия) –
диагностика и лечение постреанимационных изменений
26
27.
Цепи выживания 2020Остановка сердца в больничных условиях
Остановка сердца во внебольничных условиях
28.
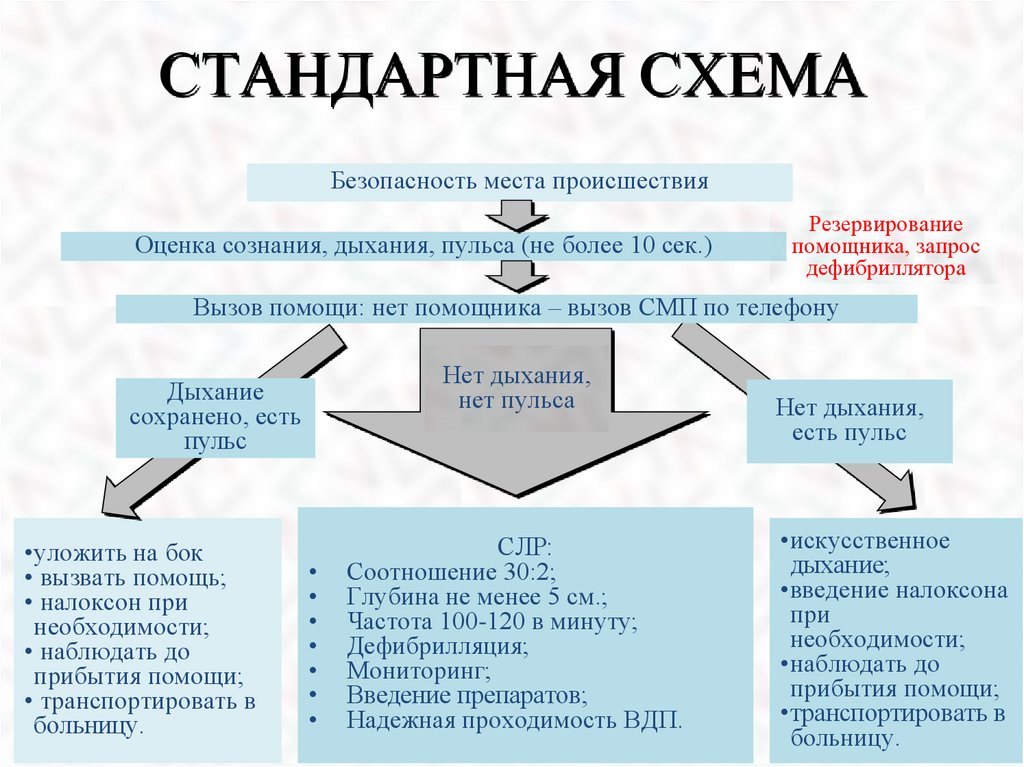
СТАНДАРТНАЯ СХЕМАБезопасность места происшествия
Оценка сознания, дыхания, пульса (не более 10 сек.)
Резервирование
помощника, запрос
дефибриллятора
Вызов помощи: нет помощника – вызов СМП по телефону
Нет дыхания,
нет пульса
Дыхание
сохранено, есть
пульс
•уложить на бок
• вызвать помощь;
• налоксон при
необходимости;
• наблюдать до
прибытия помощи;
• транспортировать в
больницу.
СЛР:
Соотношение 30:2;
Глубина не менее 5 см.;
Частота 100-120 в минуту;
Дефибрилляция;
Мониторинг;
Введение препаратов;
Надежная проходимость ВДП.
Нет дыхания,
есть пульс
•искусственное
дыхание;
•введение налоксона
при
необходимости;
•наблюдать до
прибытия помощи;
•транспортировать в
больницу.
29.
Действие № 1: Проверка безопасности• Оценить окружающую
обстановку с точки зрения
личной безопасности и
принять меры по
обеспечению
безопасности
специализированными
службами, если таковая
имеется, при наличии
опасности
зафиксировать время!
29
30.
Действие №2 – для обученныхпрофессиональных реаниматоров
• Определить наличие сознания: задать вопрос: «Вам
нужна помощь?»
При отсутствии реакции – встряхнуть за плечи и
повторить вопрос
• Позвать на помощь, запросить дефибриллятор
• Последовательно и быстро выполнить тройной прием
Сафара и «Вижу – слышу», с одновременным
«ощущаю» пульс на магистральных артериях в течение
10 сек
• Оценить наличие признаков биологической смерти
• Вызвать СМП
• Приступить немедленно к СЛР
30
31.
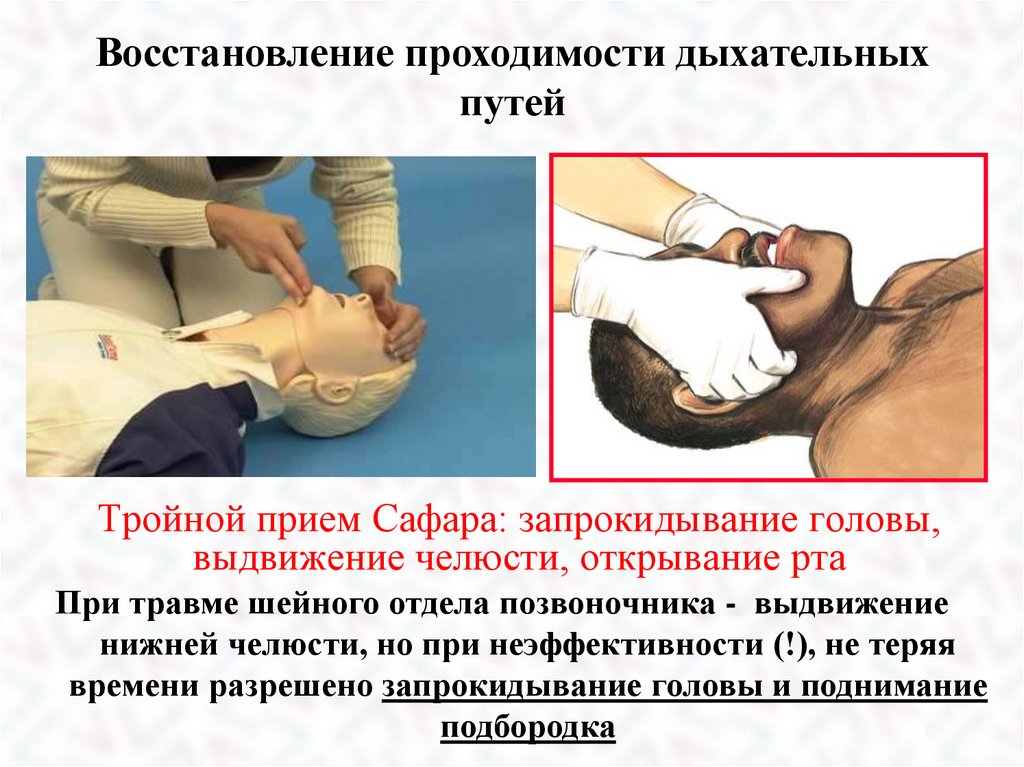
Восстановление проходимости дыхательныхпутей
Тройной прием Сафара: запрокидывание головы,
выдвижение челюсти, открывание рта
При травме шейного отдела позвоночника - выдвижение
нижней челюсти, но при неэффективности (!), не теряя
времени разрешено запрокидывание головы и поднимание
подбородка
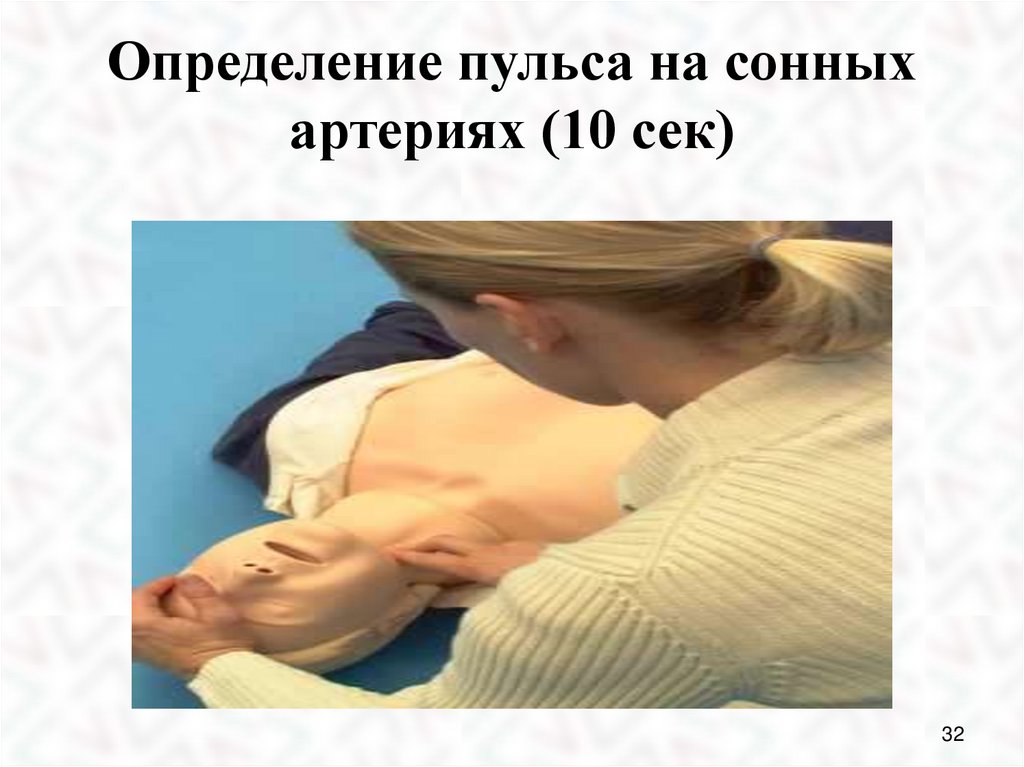
32.
Определение пульса на сонныхартериях (10 сек)
32
33.
Алгоритм 2020• Последовательность СЛР: «С-D-А-В»
1.Один реаниматор
• При отсутствии пульса рекомендовано немедленно
начать массаж сердца –
• По доступности - АНД
• Обеспечить проходимость дыхательных путей с
помощью тройного приема Сафара
• Начать ИВЛ любым доступным способом: изо рта в
рот, изо рта в нос, через воздуховод, мешком Амбу и
др.
2. Два и более реаниматора – начало компрессий и
параллельно «D-А-В-» - работа в команде! При
выполнении непрямого массажа сердца меняются
каждые 2 минуты или ранее: по достижении
усталости.
33
34.
Компрессии в нижней половине грудины (С)30 x
• Основания ладоней расположены на
уровне нижней половины грудины;
• Руки прямые, пальцы в «замок»,
оттягивать на себя;
• Глубина компрессий не менее 5 см;
• Полное расправление грудной
клетки;
• Частота компрессий не менее 100120 в минуту;
• Минимизация бескомпрессионных
промежутков (не более 10 сек.);
• Соотношение - 30 компрессий : 2
вдоха
35.
Компрессии у детей от года до периодаполового созревания (дети)
• Компрессии в нижней
половине грудины
• Частота компрессий не
менее 100-120 в минуту
• Глубина компрессий - 5
см (не менее 1/3
переднезаднего
диаметра грудной
клетки)
• Соотношение - 15
компрессий : 2 вдоха
35
36.
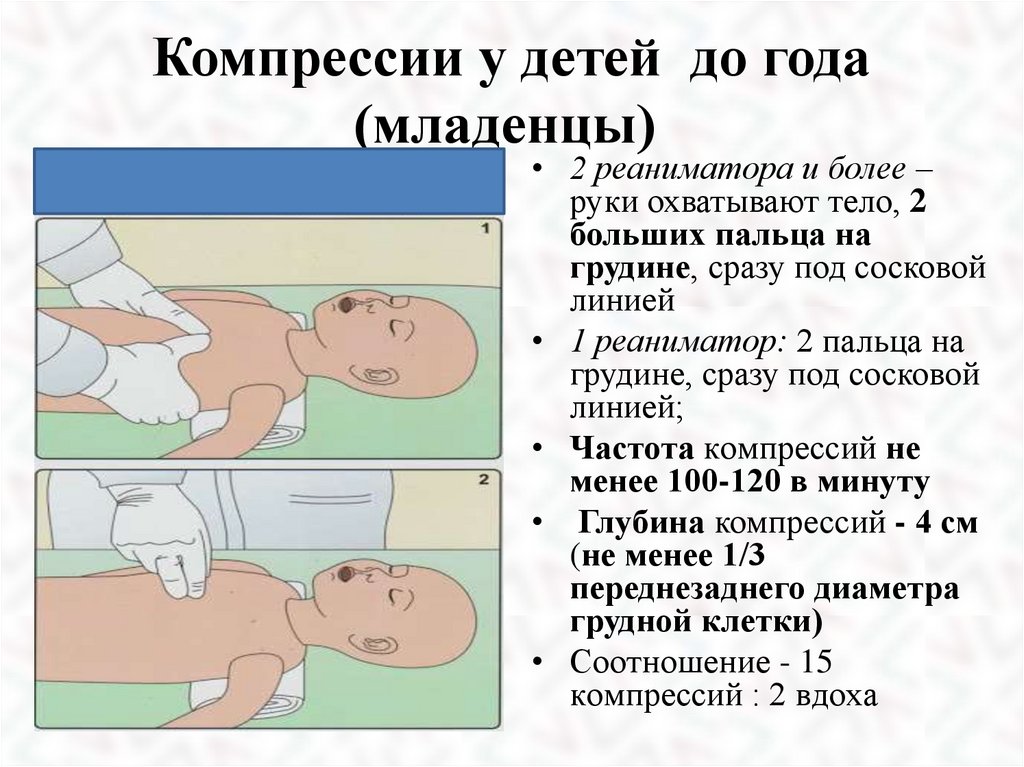
Компрессии у детей до года(младенцы)
• 2 реаниматора и более –
руки охватывают тело, 2
больших пальца на
грудине, сразу под сосковой
линией
• 1 реаниматор: 2 пальца на
грудине, сразу под сосковой
линией;
• Частота компрессий не
менее 100-120 в минуту
• Глубина компрессий - 4 см
(не менее 1/3
переднезаднего диаметра
грудной клетки)
• Соотношение - 15
компрессий : 2 вдоха
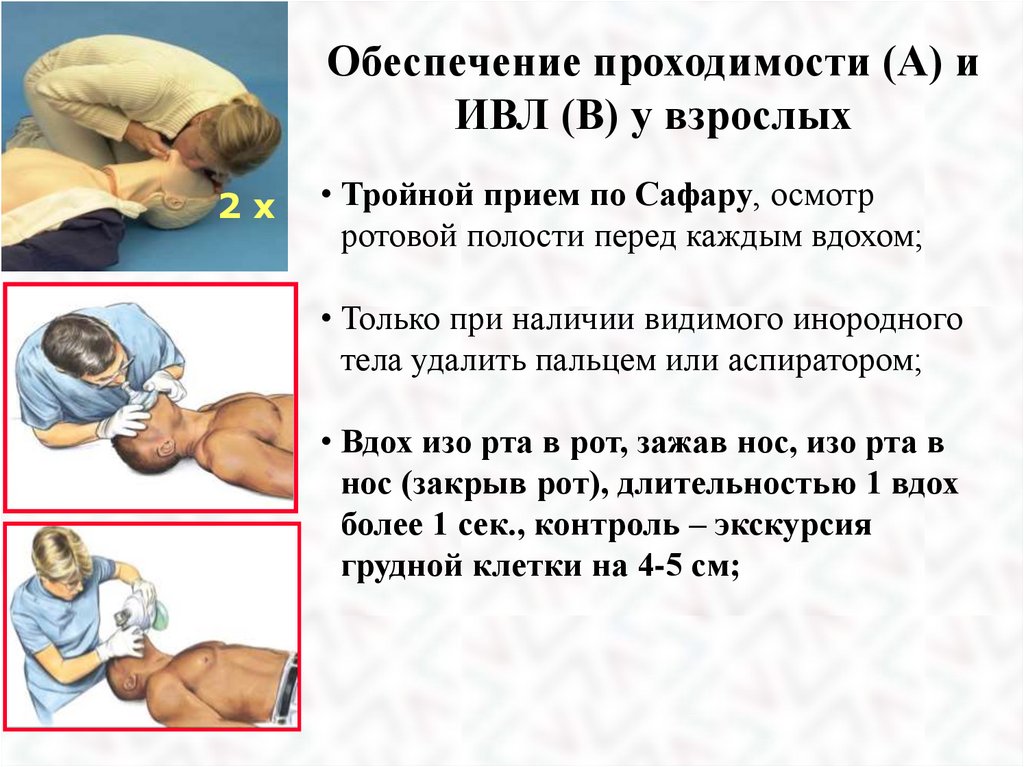
37.
Обеспечение проходимости (А) иИВЛ (В) у взрослых
2x
• Тройной прием по Сафару, осмотр
ротовой полости перед каждым вдохом;
• Только при наличии видимого инородного
тела удалить пальцем или аспиратором;
• Вдох изо рта в рот, зажав нос, изо рта в
нос (закрыв рот), длительностью 1 вдох
более 1 сек., контроль – экскурсия
грудной клетки на 4-5 см;
38.
ИВЛ у детейУ младенцев (до 1 года)
• Тройной прием по Сафару, с
умеренным переразгибанием
головы, осмотр ротовой
полости перед каждым вдохом;
• Только при наличии видимого
инородного тела удалить
пальцем или аспиратором;
• ИВЛ 1 вдох менее 1 сек,
объемом раздутых щек.
• При наличии пульса и
отсутствии дыхания или
недостаточными
дыхательными усилиями: 1
вдох каждые 2-3 секунды!
У детей (от года до пубертата)
• Тройной прием по Сафару,
• осмотр ротовой полости
перед каждым вдохом.
• ИВЛ 1 вдох менее 1 сек,
объемом спокойного
вдоха.
• При наличии пульса и
отсутствии дыхания или
недостаточными
дыхательными усилиями:
1 вдох каждые 2-3
секунды!
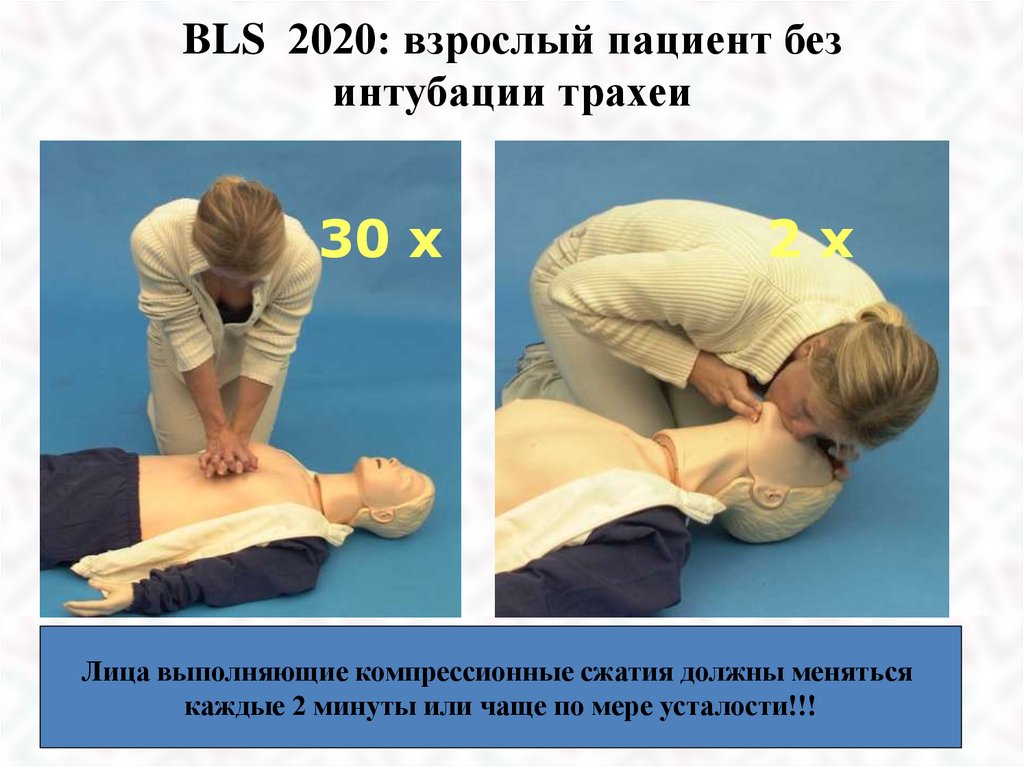
39.
BLS 2020: взрослый пациент безинтубации трахеи
30 x
2x
Лица выполняющие компрессионные сжатия должны меняться
каждые 2 минуты или чаще по мере усталости!!!
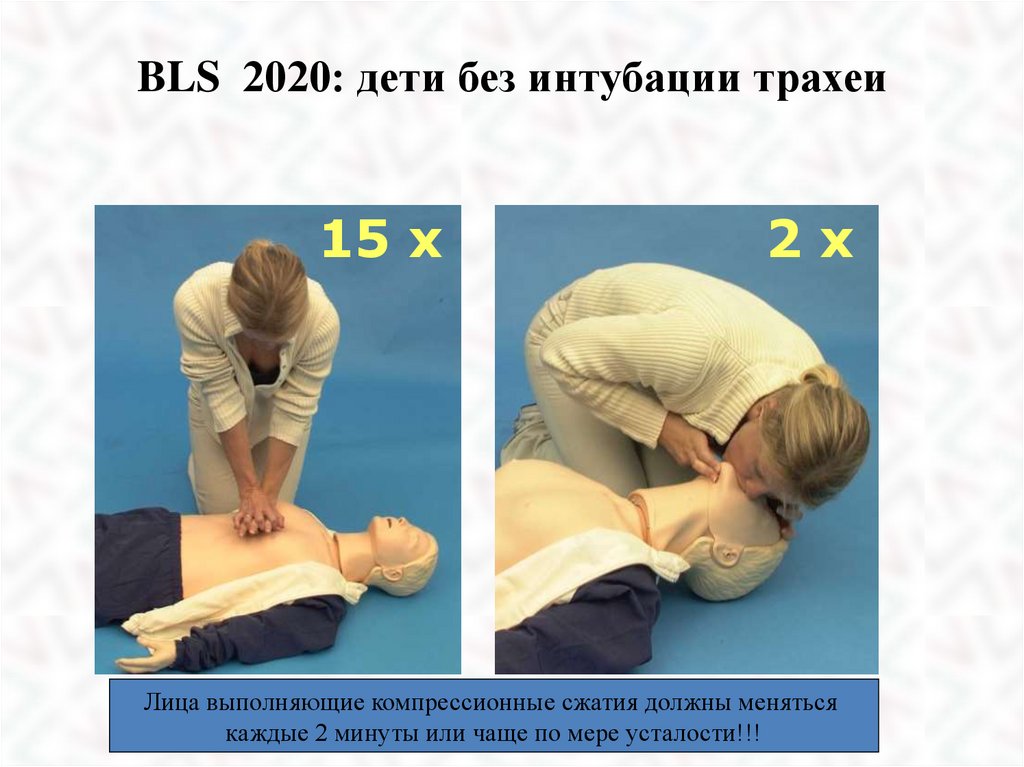
40.
BLS 2020: дети без интубации трахеи15 x
2x
Лица выполняющие компрессионные сжатия должны меняться
каждые 2 минуты или чаще по мере усталости!!!
41.
Алгоритм ABCD при асфиксии, убеременных
1. Обеспечить проходимость дыхательных
путей
2. Выполнить ИВЛ любым доступным
способом
3. Непрямой массаж сердца
4. Соотношение 2:30 или 2:15 (у детей) в
течение 2 минут (5 циклов)
5. Вызвать СМП
41
42.
Признаки эффективности СЛР• появление самостоятельного пульса
на центральных артериях.
• появление дыхательных движений
• уменьшение бледности и цианоза
кожи, появление розовой окраски губ;
• сужение зрачков;
• восстановление реакции зрачков на
свет
42
43.
Алгоритм 2020Механические устройства для
СЛР (разочарование):
кардиопамп Lucas
Могут задержать или прервать СЛР
Ни одно устройство не показало
повышения выживаемости в
долгосрочном периоде
Возможно использование, когда
традиционная СЛР затруднительна
43
44.
СПАСИБО ЗА ВНИМАНИЕ!Время для практических
занятий
































 Медицина
Медицина








