Похожие презентации:
Рак легень
1.
КАФЕДРА ОНКОЛОГІЇ З КУРСАМИ РАДІАЦІЙНОЇМЕДИЦИНИ ТА РЕАНІМАТОЛОГІЇ МЕДИЧНОГО
ФАКУЛЬТЕТУ УжНУ
РАК ЛЕГЕНЬ
2. Найбільш поширені форми раку (кількість хворих щорічно)
Рак легень1 350 000 (12,3%)
Рак молочної золози 1 050 000 (10,4%)
Рак товстої кишки
945 000 (9,4%)
Рак шлунку
876 000 (8,7%)
Рак печінки
Рак предміхурової
залози
564 000 (5,6%)
543 000 (5,4%)
3. Актуальність проблеми РЛ
Виявляється щорічно 18000-19500 хворихІ – ІІ ст.
ІІІ ст.
ІV ст.
24,1%
47%
22,3%
69,3%
Однорічна летальність 65,6%
5-річне виживання 8-9% (США – 14%)
4. Захворюваність чоловічого населення (2000-2009)
1Легень
2
Товста кишка
3
Простата
4
Печінка
5
Шлунок
1
2
4
3
5. Етіологія та передраки
1.2.
3.
Паління;
75 % пухлин легень у чоловіків і
45% у жінок обумовлена палінням.
Канцерогени, радіаційні елементи у воді
та грунті, у виробництві;
Генетичний фактор - при наявності в
сімї злоякісних пухлин ризик раку
легень у прямих родичів зростає в
3-4 рази.
4.
Хронічні захворювання бронхів та
легенів – основи для впливу
канцерогенів.
6. Ріст та поширення пухлини
В залежності від локалізації пухлини влегені розрізняють центральний рак,
що розвивається з епітелію слизової
головних часткових та початкових
відділів сегментарних бронхів та
периферійний, що росте з епітелію
слизової субсегментарних бронхів та
бронхіол.
7.
Серед центрального раку легеніввиділяють форми з переважним
ендобронхіальним ростом (екзофітний
тип росту), тобто переважним ростом в
просвіт бронху та перибронхіальним
ростом пухлини з переважним ростом в
тканину легені (інфільтративний тип
росту) – перибронхіально-вузлові та
перибронхіально-розгалужені пухлини.
Центральні
форми
раку
легень
складають до 3/4 злоякісних пухлин
цього органу.
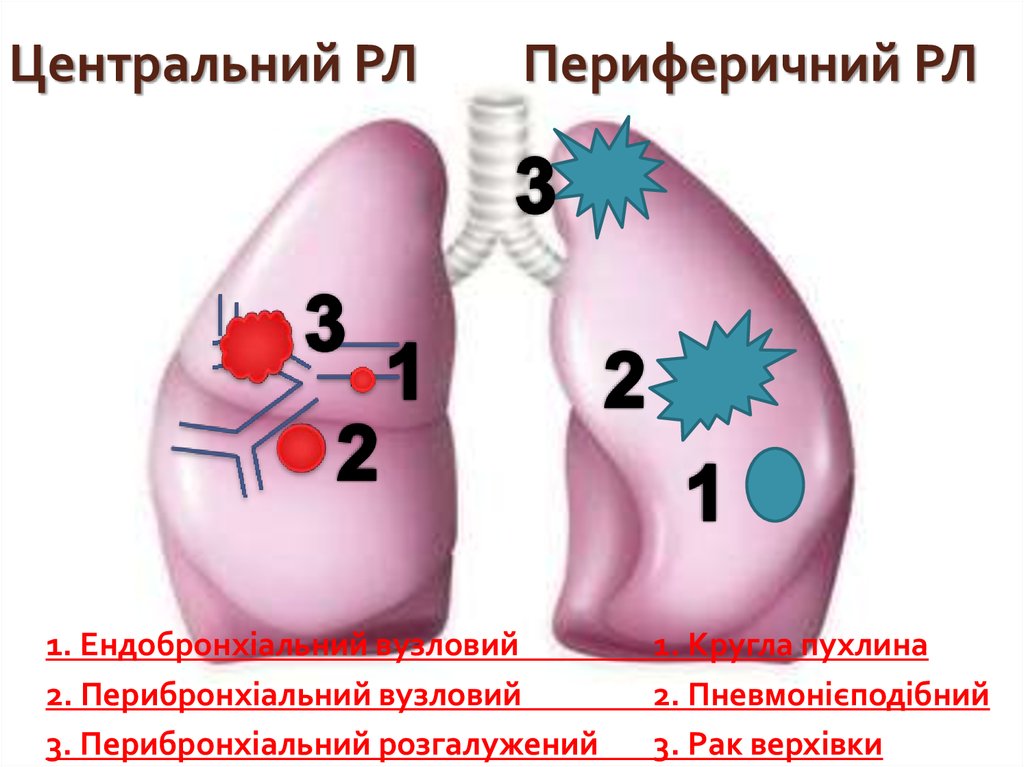
8. Центральний РЛ Периферичний РЛ
1. Ендобронхіальний вузловий2. Перибронхіальний вузловий
3. Перибронхіальний розгалужений
1. Кругла пухлина
2. Пневмонієподібний
3. Рак верхівки
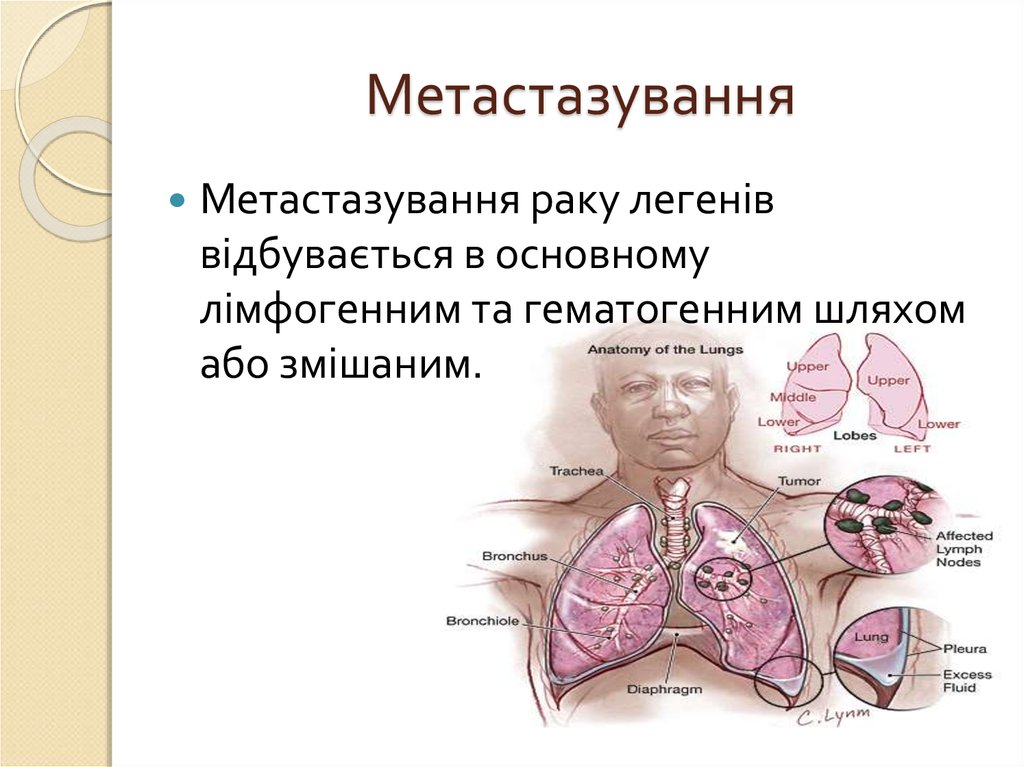
9. Метастазування
Метастазування раку легеніввідбувається в основному
лімфогенним та гематогенним шляхом
або змішаним.
10. Лімфогенне
І - легеневі та бронхолегеневі лімфатичнівузли, розташовані по ходу сегментарних
та часткових бронхів та судин до воріт
легенів, а також під плеврою між долями.
ІІ - лімфатичні залози, розташовані у
воротах легені. Межа між цими двома
групами лімфатичних залоз умовна.
ІІІ - лімфатичні залози середостіння, серед
яких виділяють групу біфуркаційних,
нижніх
трахеобронхіальних
та
паратрахеальних залоз.
ІV – надключичних, шийних, рідше
аксилярних лімфатичних вузлів.
11. Гематогенне
РЛможе метастазувати в
печінку, кістки (довгі трубчаті
та плоскі), плевру з появою
ексудату, або без, головний
мозок, рідше - в наднирники,
шкіру, перикард, протилежну
легеню і т.д.
12. Імплантаційно
Карциноматоз легені, плеври, ізбронха в бронх
13. Гістологічна класифікація
1.2.
3.
4.
Плоскоклітинний
Аденокарцинома
Дрібноклітинний
Крупноклітинний
40-50%
15-25%
20-25%
10-15%
14. Класифікація за системою TNM
ТХ - пухлина не визначається рентгенологічно та прибронхоскопії , але пухлина визначається наявністю злоякісних
клітин в харкотинні.
ТІ - пухлина до 3 см в діаметрі оточена вісцеральною плеврою
чи легеневою тканиною, при бронхоскопії не відмічається
ураження, інфільтрації головного бронха.
Т2 - пухлина > за 3 см, знаходиться на віддалені > 2 см від
біфуркаційного кіля.
ТЗ - пухлина будь-якого розміру, що переходить безпосередньо
на сусідні анатомічні структури. Край пухлини < 2 см від
біфуркаційного кіля.
Т4 - пухлина будь-якого розміру з інфільтрацією середостіння,
серця, магістральних судин, трахеї стравоходу, тіл хребців,
біфуркаційного кіля, або плевральний ексудат із наявністю
ракових клітин у ньому.
15. N - регіонарні лімфатичні вузли.
N0 - немає даних про ураженнялімфатичних вузлів.
NІ - уражені лімфатичні вузли кореня
легені (перибронхіальні,
внутрішньолегеневі) на стороні патології.
N2 - уражені лімфатичні вузли
середостіння на боці патології.
NЗ - ураження лімфатичних вузлів кореня
легені чи середостіння
на протилежному боці, або
надключичних лімфатичних вузлів.
16. М - віддалені метастази.
МО - відсутні ознаки віддаленогометастазування.
МІ - наявні віддалені метастази.
Мх - метастази сумнівні.
17. Клініко-анатомічна класифікація (А. І. Савіцкий, 1957 р.)
1. Центральний рак легені (ЦРЛ):a. Ендобронхільний вузловий;
b. Перибронхіальний вузловий;
c. Перибронхілальний розгалужений.
2. Периферичний рак легені (ПРЛ):
a. Кругла пухлина або “шароподібний рак”
b. Пневмонієподібний рак
c. Рак верхівки легені (Пенкоста)
3. Атипові форми:
a. Медіастенальний;
b. Легеневий карциноматоз
c. Кісткова, мозгова та ін.
18. Симптоматика та клініка РЛ
Складна та різноманітна і залежить від:1. Локалізації пухлини;
2. Гістологічної та морфологічної
будови;
3. Стадії процесу;
4. Ускладнень;
5. Паранеоплазій
19. Симптоматика та клініка РЛ
Кашель, кровохаркання спостерігається у 70-90%хворих – найбільш частий і ведучий симптом
раннього раку легенів;
Задишка при фізичному навантажені, як ранній
симптом раку легенів, спостерігається приблизно
у 40% випадків.
Біль – в грудях займає серед симптомів раку
легенів друге місце і відмічається у 60-70% хворих;
Лихоманка – також спостерігається у багатьох
хворих (60-70%) і нерідко буває єдиним проявом
захворювання.
20. Клінічні синдроми та їх характеристика у хворих на РЛ
Синдром подразнення бронха (інтенсивний сухийкашель, на протязі всієї доби, виснажливий);
Синдром патологічних виділень (виділення
мокротиння різного характеру з неприємним запахом,
кровохаркання);
Температурний синдром (від субфебрильної до
гектичної);
Больовий синдром (біль різного характеру,
поверхневий, глибокий, часто при акті дихання)
Функціональний синдром (задуха, пітливість,
серцебиття, акроціаноз, утруднене дихання)
Паранеопластичний синдром та синдром
запальних ознак
21. Діагностика
Анамнез – куріння, умови праці, рецидиви хронічнихзахворювань легень, генетичний фактор;
Огляд – колір шкіри, деформація грудної клітки,
перкусія, аускультація, пальпація регіонарних л/в,
симптом Горнера та ін.;
Лабораторні методи –на жаль малоінформативні,
ШОЕ, лейкоцитоз = запалення,
3-5 кратне обстеження харкотиння,
цитологічне обстеження плеврального випоту
22. Загальна пам’ятка для лікаря (передумови для встановлення правильного діагнозу)
1. Фізикальними методами обстеження патологічні змінине виявляються не тому, що вони відсутні, а тому, що
методами володіють недостатньою мірою;
2. Якщо патологічний субстрат у легенях незрозумілий для
інтерпретації, то перше, що слід виключити, то є РЛ.
3. При запальних процесах у легенях більше вислуховується,
ніж проглядається.
4. При пухлинних процесах у легенях більше проглядається,
ніж вислуховується.
5. Для раку легенів характерні “ножиці” (розбіжність)
6. Рецидивний характер легеневих захворювань > 3-х міс.
23.
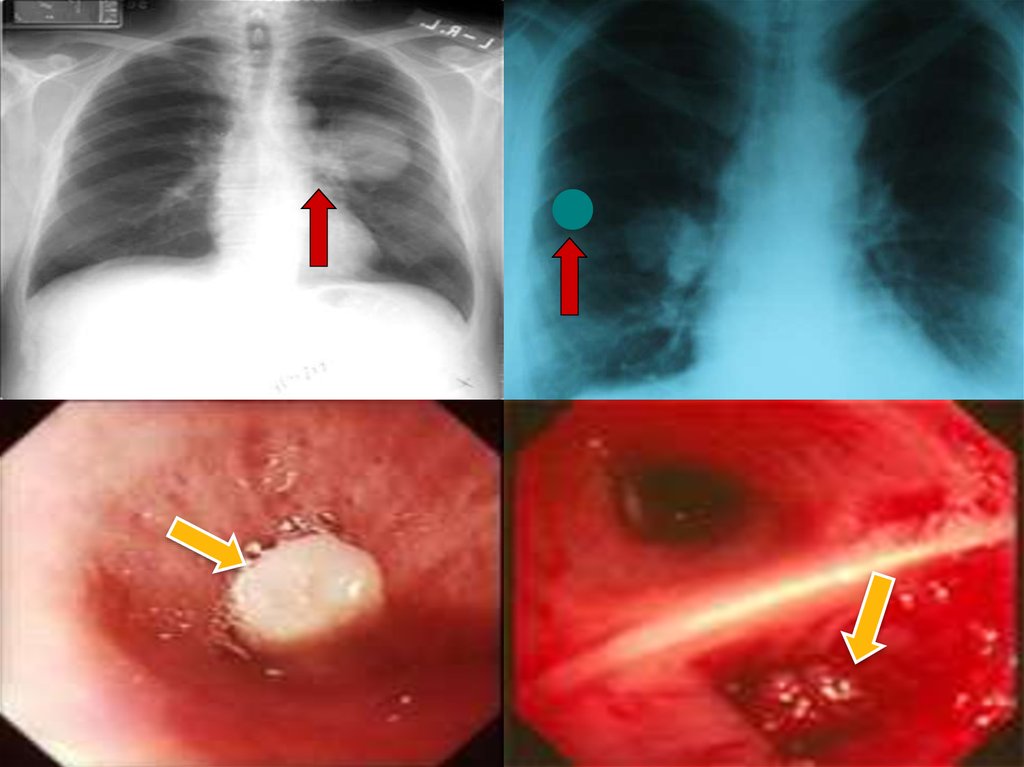
Ro-графічне обстеження:◦
◦
◦
◦
1. Поліпозиційна скопія;
2. Ro-графія у 2 проекціях: сагітальній та фронтальній;
3. Томографія;
4. Бронхографія;
Основні ознаки центрального раку – ателектаз;
Периферичного – кругла пухлина, картина запалення, абсцесу і т.д.
Фібробронхоскопія + біопсія – дає гістологічне
підтвердження:
1. Прямі ознаки: + тканина, деформація, звуження просвіту;
2. Непрямі ознаки: інфільтрація слизової, ригідність стінки,
деформації, нечіткий малюнок кілець і т.д.
3. Біопсія: шматочкова, зішкріб, відбитки слизової, змивні води,
трансбронхіальна та трансторакальна пункції та ін.
24.
КТ, УЗД, біопсія л/в, сцинтіграфія –уточнюють поширення патологічного
процесу.
Якщо природу патологічного процесу в
легенях і середостінні не встановлено
– показанна ВІДЕОТОРАКОСКОПІЯ,
ТОРАКОТОМІЯ
25.
26.
27. Лікування
В залежності від хіміо- та радіочутливостівиділяють дві великі групи РЛ:
чутлива форма – дрібноклітинний
(вівсяно-, лімфо-, веретено-,
поліморфно-клітинні) та
резистентна – недрібноклітинний
(плоскоклітинний, залозистий,
крупноклітинний). Тому лікування
грунтується на особливостях
морфологічної форми пухлини.
28.
Стандартним методом лікуванняпацієнтів з потенційно-операбельним
недрібноклітинним раком легенів без
віддалених метастазів є хірургічний.
Тривалість життя після хірургічного
лікування залежить від стадії
захворювання, поширеності процесу.
Не рекомендують проводити
оперативні втручання при ТЗ-4 N2-3.
29.
Під радикальними операціями при ракулегенів розуміють видалення легені,
долі, чи обох долей, а також сегменту
легені з регіонарними лімфатичними
вузлами кореня та частково
середостіння. Цим вимогам
відповідають такі операції, як лоб – і
білобектомія, пневмонектомія.
Сегментарна резекція легень можлива
при периферійному раку Т1NоМо
30.
Бронхопластичні лобектомії у провіднихклініках складають до 23% від всіх
лобектомій і 11% радикальних операцій.
Радикалізм втручань забезпечують
адекватним відступом лінії резекції
бронху від пухлини (клиноподібна,
вікончата при ендобронхіальному
процесі та циркулярна при інфільтрації
входу часткового бронху).
31.
Ефективність бронхопластичнихлобектомій не ппоступається
пульмонектоміям – 53% 5 річна
виживаємість після хірургічного
лікування РЛ І-ІІ стадій.
32.
Питання про доцільне застосуванняскладних пластичних операцій на
бронхах при раку легенів залишається
не вирішеним, через високу
післяопераційну летальність 7-16%.
33. Стандарти лікування недрібноклітинного раку легень I-II стадії
Стадія–
Стадія IIА – IIВ(Т1 - 2N1М0, Т3N0М0 ) –
сегментектомія або
лобектомія, допустима фізична деструкція пухлини
(лазерна, кріогенна, термічна), можлива брахітерапія.
Стадія IА – IВ(Т1 - 2N0М0) –
радикальна
лобектомія, пневмонектомії або бронхопластична
операція з лімфодисекцією.
0(ТisN0М0)
лобектомія, пневмонектомія або бронхопластична
операція з
лімфодисекцією. При N+
і
недиференційованому
ракові адювантна хіміопроменева терапія.
Зменшення обєму операції або лімфодисекції
недопустимо, так як у 30% хворих виявляються
метастази в регіонарні лімфовузли.
34. Променева терапія
Променева терапія раку легенівотримала широке розповсюдження в
останні роки в зв'язку з запровадженням
в онкологічну практику установок та
телегаматерапії, лінійних
прискорювачів, бетатронів.
35.
Променеву терапію застосовують якодин із компонентів комбінованого та
комплексного лікування, або
самостійно при наявності
протипоказань до хірургічного
втручання в основному при
локалізованих формах захворювання.
36.
При недрібноклітинному раку легеньроль післяопераційної променевої
терапії незрозуміла, незважаючи на
результати проведених раніше
рандомізованих випробувань, в яких
не проводилось адекватного
визначення стадій ТNМ.
37. Хіміотерапія
Хіміотерапію при недрібноклітинному ракулегень застосовують при відмові хворого від
інших методів лікування або неможливості їх
проведення через розповсюдженість процесу, а
також при рецидивах хвороби, коли інші
методи лікування вичерпані. Використовуються
комбінації активних по відношенню до раку
легень препаратів метотрексату, андріаміцину,
циклофосфану, цисплетіну, прокарбазину,
фторурацилу, мітоміцину – С, вінкристіну.
38. Дрібноклітинний РЛ
При дрібноклітинному раку легеньхірургічне лікування застосовують
обмежено. Лікування починають з
променевої терапії або комбінованого
лікування (опромінення і поліхіміотерапія).
При місцево – розповсюджених формах
лікування починають з поліхіміотерапії, а
потім підключають променеву терапію. У
випадках генералізації і дисемінації процесу
основним методом є поліхіміотерапія.
39.
У хворих з досягнутою ремісієюпоказане профілактичне опромінення
головного мозку, що обумовлено
великою частотою мікрометастазів
(у 25-60%), які до певного часу при
клініко – рентгенологічному
досліджені не виявляються, а
цитостатики у зв’язку з наявністю
гематоенцефалічного бар’єру не
завжди можуть припинити їх розвиток.


































 Медицина
Медицина








