Похожие презентации:
Проктология
1.
Министерство здравоохранения ЛНРГУ ЛНР «Луганский государственный медицинский
университет имени Святителя Луки»
Кафедра общей и факультетской хирургии
(блок факультетской хирургии)
Проктология
2018
2.
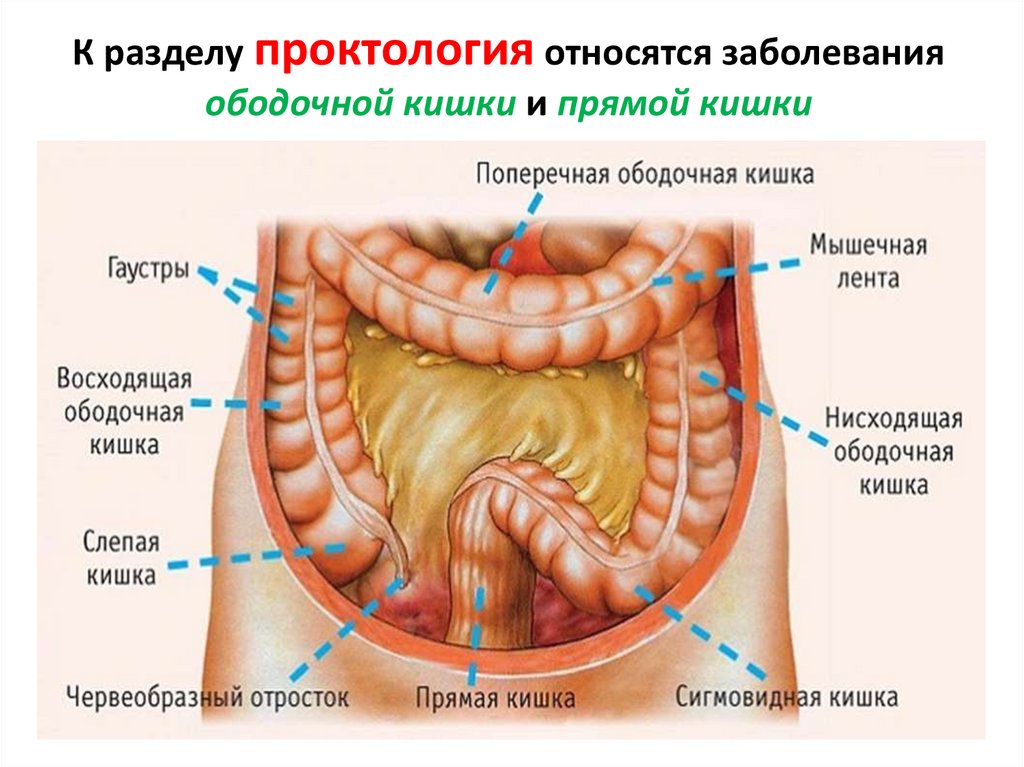
К разделу проктология относятся заболеванияободочной кишки и прямой кишки
3.
Ободочная кишкаВосходящая ободочная кишка (начальный
отдел и слепая кишка)
Поперечная ободочная кишка
Нисходящая ободочная кишка
Сигмовидная ободочная кишка (переходит в
прямую кишку)
В норме ободочная кишка имеет серый
оттенок (тонкая кишка розовый) и особое
расположение мышечных слоев: наличие
продольных мышечных лент, гаустр
(выпячиваний). А так же сальниковых
придатков.
Диаметр ободочной кишки равен 4 - 5 см
4.
Восходящая ободочная кишка(colon ascendens)
Находится в правой боковой области живота,
несколько ближе к срединной линии, чем
нисходящая, а правая кривизна лежит в
правом подреберье.
Сверху и спереди правую кривизну
восходящей ободочной кишки покрывает
правая доля печени.
Кнутри печёночный изгиб соприкасается с
дном желчного пузыря
5.
Поперечная ободочная кишка(colon transversum)
Начинается в области правого подреберья
на уровне X реберного хряща от
печеночного изгиба,
идет несколько в косом направлении справа
налево и вверх в область левого
подреберья.
Здесь на уровне IX реберного хряща или VIII
межреберного промежутка она кончается у
левого изгиба ободочной кишки, переходя в
нисходящую ободочную кишку.
6.
Нисходящая ободочная кишка(colon descendens)
Начинается вверху от селезеночного изгиба,
опускается по задней стенке живота,
располагаясь своей задней, лишенной
брюшинного покрова поверхностью,
впереди латерального участка левой почки
и квадратной мышцы поясницы.
На уровне гребешка левой подвздошной
кости переходит в следующий отдел –
сигмовидную кишку.
7.
Сигмовидная ободочная кишка(colon sigmoideum)
Представляет собой брыжеечную часть
ободочной кишки, следующую за нисходящей.
Она располагается в левой подвздошной ямке.
Начинается сверху и латерально на уровне
заднего края crista ilei.
Образует две петли и направляется вправо
(медиально) и вниз. Перегибаясь через
пограничную линию, вступает в полость малого
таза.
На уровне ІІІ крестцового позвонка переходит в
прямую кишку.
8.
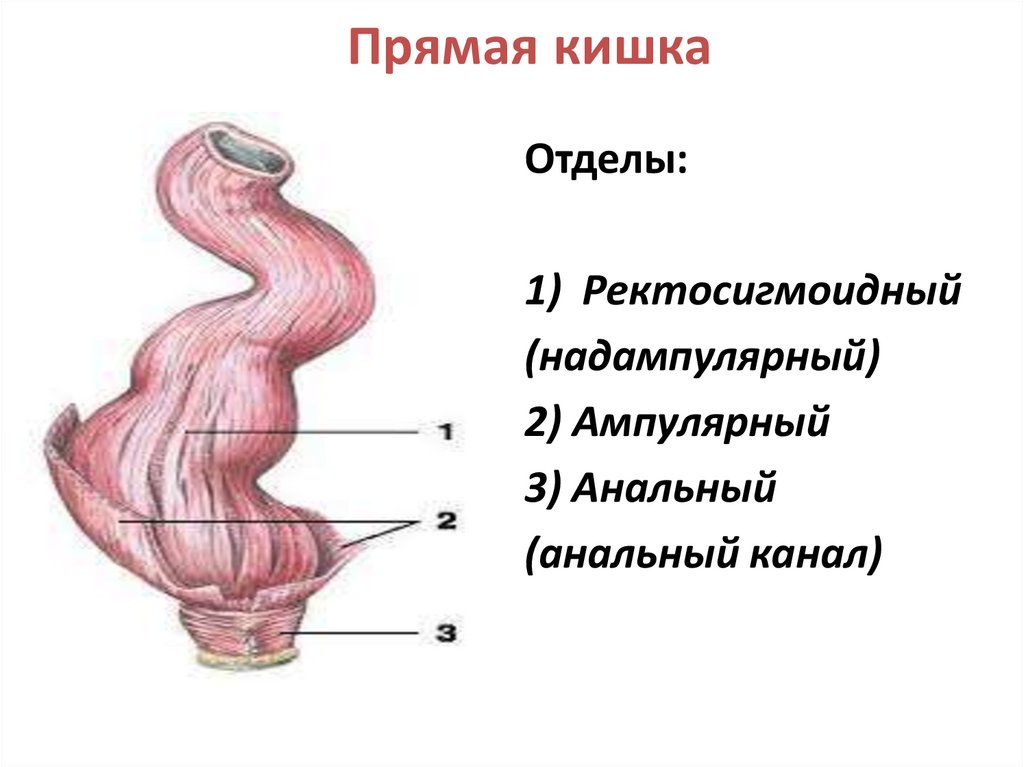
Прямая кишкаОтделы:
1) Ректосигмоидный
(надампулярный)
2) Ампулярный
3) Анальный
(анальный канал)
9.
КровоснабжениеОбодочной и прямой кишок осуществляется
ветвями верхней и нижней брыжеечных
артерий. Вены сопровождают артерии в
виде непарных стволов и относятся к
системе воротной вены.
Иннервация
Осуществляется ветвями верхнего и
нижнего брыжеечных сплетений.
Лимфатические узлы
Ободочной кишки располагаются вдоль
артерий.
Их делят на узлы слепой кишки,
червеобразного отростка и узлы
ободочной кишки.
10.
Заболевания ободочной кишки• Доброкачественные опухоли:
полипы, липомы, фибромиомы, миомы,
ангиомы
• Рак
• Дивертикулы
• Колит
• Неспецифический язвенный колит (НЯК)
• Болезнь Гиршпрунга
• Аномалии и пороки развития
• Травмы
11.
Заболевания прямой кишкиГеморрой
Анальные трещины
Проктит
Парапроктит и свищи прямой кишки
Выпадение прямой кишки
Полипы прямой кишки
Рак
Врождённые аномалии
Травмы
В раздел заболеваний прямой кишки можно отнести
врождённую патологию — эпителиально-копчиковый
ход
12.
Методы исследованиябольных с заболеваниями ободочной и прямой кишок
целесообразно рассмотреть совместно
К ним относятся:
наружный осмотр
пальцевое исследование
осмотр при помощи ректальных зеркал
ректороманоскопия
ирригография
колоноскопия
Кроме того, к специальным методам исследования
прямой кишки относят париетографию, исследование
функции анального жома, копрологический анализ.
13.
Наружный осмотрПри осмотре промежносно-анальной области
обращают внимание на состояние кожи, наличие или
отсутствие припухлости, покраснения, мацерации или
повреждений кожи и окружности заднего прохода,
наличие геморроидальных узлов, выпадения слизистой
или всех слоёв прямой кишки, параректальных свищей
(наружного отверстия канала свища).
Осмотр необходим во всех случаях, когда больной
предъявляет соответствующие жалобы.
Осмотр лучше проводить в коленно-локтевом
положении (или на боку с приведёнными к животу
бёдрами, или лёжа на спине с поднятыми нижними
конечностями).
14.
Пальцевое исследованиеСамый простой,
доступный и безопасный
метод.
Проводиться каждому
больному,
предъявляющему
жалобы на боли,
патологические
выделения из прямой
кишки или нарушения
функции этого органа.
15.
Осмотр с помощью ректальных зеркалпроводят в таких же
положениях, как и при
наружном осмотре. Можно
визуально исследовать
анальный и нижний отделы
прямой кишки. Увидеть
трещины заднего прохода,
внутренние геморроидальные
узлы, полипы, опухоли, язвы,
инородные тела,
ректовагинальные свищи,
изменения слизистой оболочки
и другие патологические
процессы на глубине 8-10 см.
16.
Ректороманоскопиюпроводят при болях в области прямой кишки,
кровотечениях из анального отверстия, подозрении на
доброкачественное или злокачественное
новообразование, запорах, поносах (особенно с
кровью и слизью), стриктурах, язвах, свищах, с
профилактической целю. Возможно взятие биопсии, а
также взятия материала со слизистой кишки для
посева, мазка, микроскопического исследования.
17.
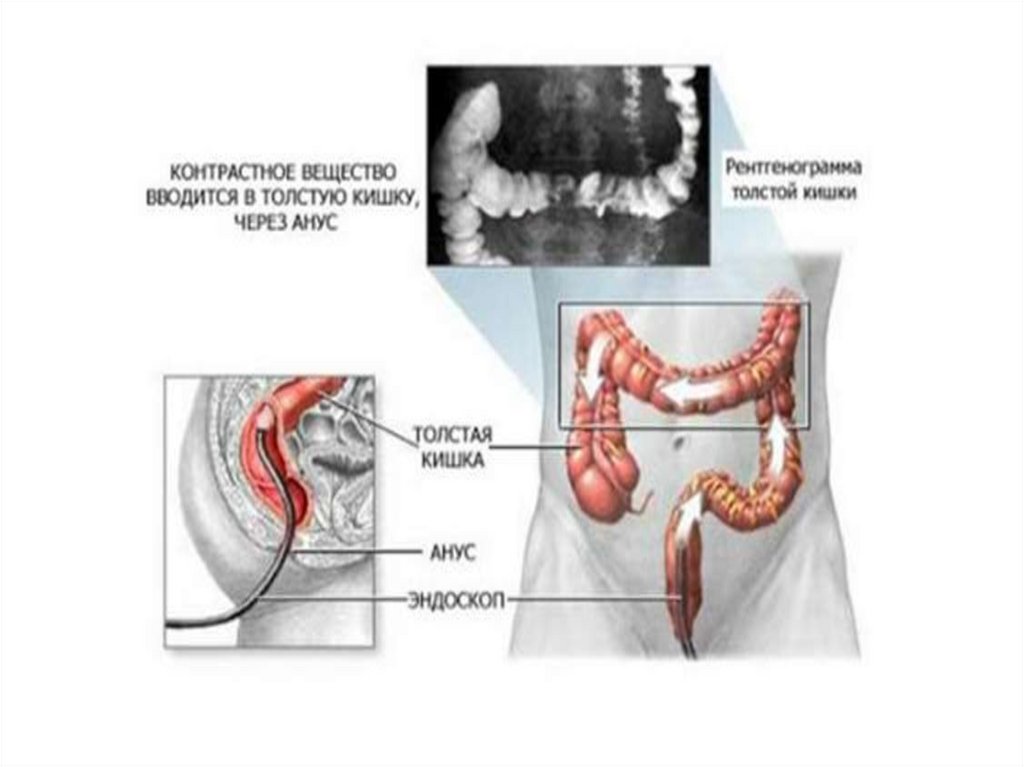
Рентгенологическое исследование(ирригография, ирригоскопия)
Это ценный метод распознавания рака ободочной
кишки
Используется контрастное вещество: контрастный
завтрак, контрастная клизма, метод двойного
контраста
Рентгенологические признаки: изменение рельефа
слизистой оболочки, ригидность стенки ободочной
кишки и наличие дефекта наполнения
Уточнение расположения опухоли помогает хирургу
выборе оперативного доступа, в составлении плана
операции
18.
19.
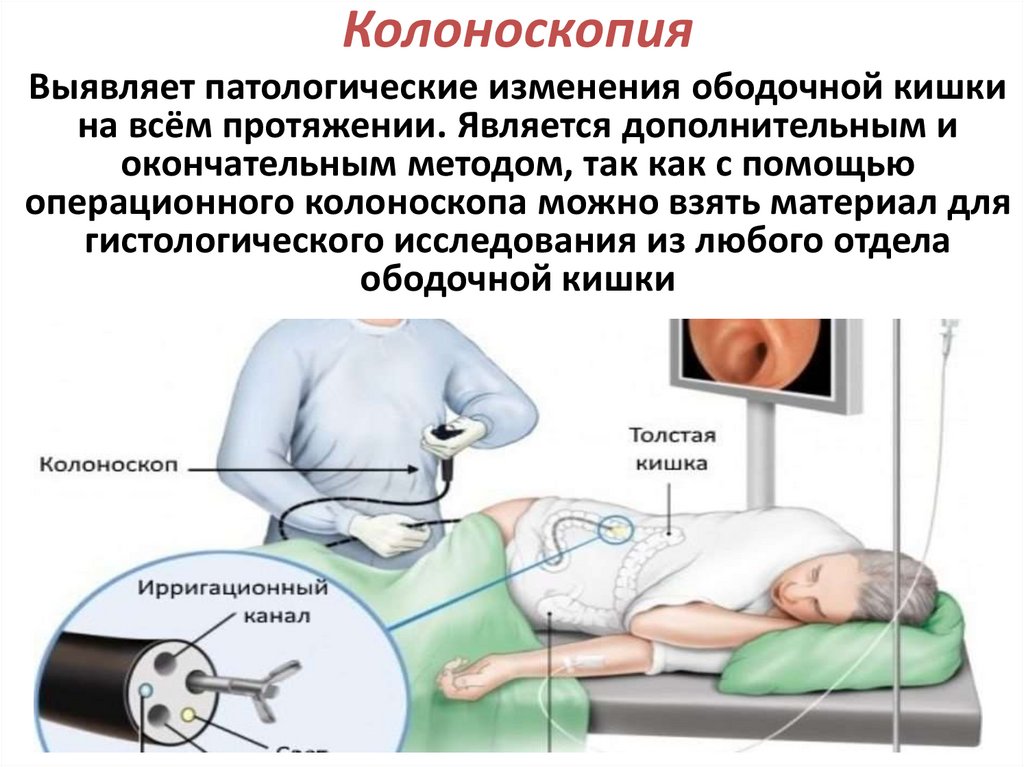
КолоноскопияВыявляет патологические изменения ободочной кишки
на всём протяжении. Является дополнительным и
окончательным методом, так как с помощью
операционного колоноскопа можно взять материал для
гистологического исследования из любого отдела
ободочной кишки
20.
ПолипыПоражают все отделы ободочной кишки, чаще всего
в молодом возрасте. С увеличением количества
полипов возрастает их малигнизация.
При одиночных полипах болезнь может протекать
бессимптомно.
При аденоматозных полипах появляется жидкий стул
с примесью крови и слизи.
При полипозе часто наблюдаются боли в поясничной
области и запоры, а при его локализации в
сигмовидной кишке – чувство неполного опорожнения
кишечника. Больные теряют в весе, становятся
бледными, анемичными.
Выявляются при RRS и КС - различной формы,
величины и цвета. Рентгенологическое исследование
дает множественные дефекты наполнения- ячеистость
21.
Полипы прямой кишкидоброкачественные опухоли слизистой оболочки на
«ножке» или на широком основании
При пальцевом исследовании прямой кишки
полип можно выявить на высоте 7 – 8 см.
Крупные полипы (2-3 см) могут вызывать боли,
дискомфорт, выделение крови и слизи.
Мелкие полипы (0,3-0,5 см) обнаруживаются
случайно при ректороманоскопии.
Виды оперативных вмешательств
1) Трансанальное иссечение полипов
2) Электрокоагуляция через ректоскоп
3) Колотомия
4) Резекция кишки
22.
23.
Липомы характеризуются длительностью ибессимптомностью течения.
В некоторых случаях они имеют широкое основание,
обычно покрыты нормальной слизистой оболочкой.
Ценные диагностические данные даст
рентгенологическое исследование.
Фибромиомы и ангиомы в области ободочной
кишки встречаются редко. Ангиомы могут давать
постоянные или периодические, иногда обильные
кровотечения во время акта дефекации, что может
привести к значительной анемии. Могут выявляться
при ректороманоскопии и фиброколоноскопии.
Однако, диагноз вышеуказанных доброкачественных
опухолей ободочной кишки, чаще всего
устанавливается на операционном столе.
24.
Дивертикулы ободочной кишкиявляются приобретенными ограниченными
мешковидными расширениями и встречаются в
основном у лиц старше 40 лет. Чаще они
локализуются в сигмовидной кишке, реже в других
отделах ободочной кишки. Нередко в дивертикуле
возникает воспаление – дивертикулит.
Дивертикулит может быть причиной: кишечной
непроходимости, нагноения, свища, кровотечения.
Для дивертикулита типичны спастические боли,
нередко запоры и реже поносы. Часто бывают
повышение температуры, слабость. В крови
лейкоцитоз; в кале примесь гноя, слизи и крови.
В распознавании дивертикулов основное место
занимает рентгенологическое исследование,
которое дает характерную картину.
25.
26.
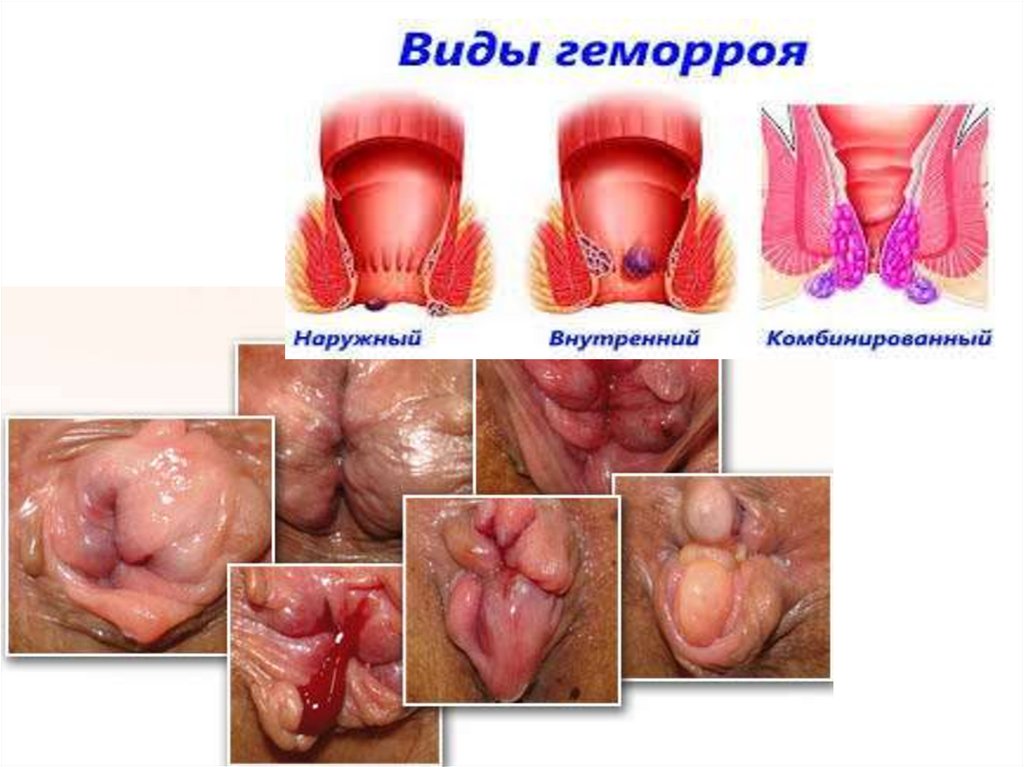
Геморрой (varices haemorrhoidales)Варикозное расширение вен геморроидальных
сплетений
Сопровождается кровотечением, болью,
воспалением, выпадением геморроидальных
узлов.
Не всегда эти симптомы проявляются
одновременно.
Различают:
внутренний (из внутреннего венозного
сплетения),
наружный (из наружного венозного сплетения)
смешанный (когда в образовании узлов участвуют
два сплетения)
27.
28.
Развитие заболевания начинаетсянезаметно. Постепенно возникает чувство
щекотания или зуда, чувство тяжести или
ощущения присутствия инородного тела.
Когда расширение вен достигает
значительной величины, просвет кишки
суживается и при акте дефекации
появляются сильные боли.
Это приводит к деструкции стенок вен и
вызывает кровотечение, а затем и
выпадение узлов.
Таким образом, болезнь вступает в фазу
полного развития.
29.
Кровотечение одно из типичных и частыхпроявлений геморроя. Чаще всего происходит при
акте дефекации, преимущественно кровоточат
внутренние геморроидальные узлы.
Количество теряемой крови при геморроидальных
кровотечениях варьирует от скудно окрашивания
туалетной бумаги, едва заметных окрашенных
полосок на каловых массах, до истечения струёй.
Повторные кровотечения приводят больного к
анемии и резкому истощению.
Заболевание протекает с периодическими
воспалительными обострениями. Иногда
воспалительный отёк бывает выражен так, что
узлы принимают вид крупных, выступающих по
окружности анального отверстия, опухолей.
30.
Острый геморройили аноректальный тромбоз тромбирование внутренних и внешних
геморроидальных узлов. Процесс
сопровождается сильными болевыми
ощущениями, так как узлы снабжены
большим количеством рецепторов.
Хронический геморрой
это воспаление узлов, для которого
характерна слабая выраженность
болевого синдрома. Это создает
ложное ощущение«несущественности»
данного состояния.
31.
Стадии тромбоза(острый геморрой)
I. Контактно болезненные, синюшные
узлы с признаками воспаления.
II. Воспаление захватывает ткани,
прилегающие к поражённым
геморроидальным узлам;
III. Некротические изменения —
поражённые узлы приобретают черный
цвет.
32.
Четыре степени выпадениягеморроидальных узлов
(хронический геморрой)
I.
Выбухание узлов и периодические кровотечения.
II. Узлы увеличиваются. Добавляются выпадения:
а) узлы выпадают только при акте дефекации и
сами уходят обратно;
б) тоже самое, но узлы при выпадении сами уже не
вправляются.
III.
Узлы выпадают при резких напряжениях, ходьбе
и остаются в таком положении, пока не будут
вправлены больным.
IV. Постоянно выпадающие кровоточащие узлы,
после вправления выпадают снова.
33.
34.
Общие симптомыВыпавшие узлы являются препятствием
нормальному опорожнению кишечника.
В результате могут появляться: головная боль,
бессонница, расстройства нервной системы,
отрыжка, рвота, отвращение к пище.
Иногда вздутие живота, частые позывы к
мочеиспусканию или его задержка.
Может повышаться температура тела и
учащаться пульс.
Анемия, понижение или потеря
нетрудоспособности.
35.
ЛечениеКонсервативное. При неосложнённом геморрое
лечение сводиться к рациональной диете и
систематическому туалету заднего прохода.
Борьба с патологическим запором: важно
добиться ежедневного мягкого стула, после
дефекации полезны сидячие прохладные ванны.
Медикаментозное лечение направлено на
устранение отдельных симптомов геморроя.
Применяют антигеморроидальные препараты
преимущественно в виде мазей, кремов и
свечей. Назначают антикоагулянты, анальгетики,
антисептические, противовоспалительные,
венотонизирующие и венпротекторные
средства. Могут быть назначены фитотерапия и
массаж.
36.
Оперативное лечение (показания):повторные кровотечения (анемия), частые
рецидивы воспаления и выпадения
геморроидальных узлов, частые раздражения и
зуд в заднем проходе, выпадение узлов и
слизистой без признаков воспаления.
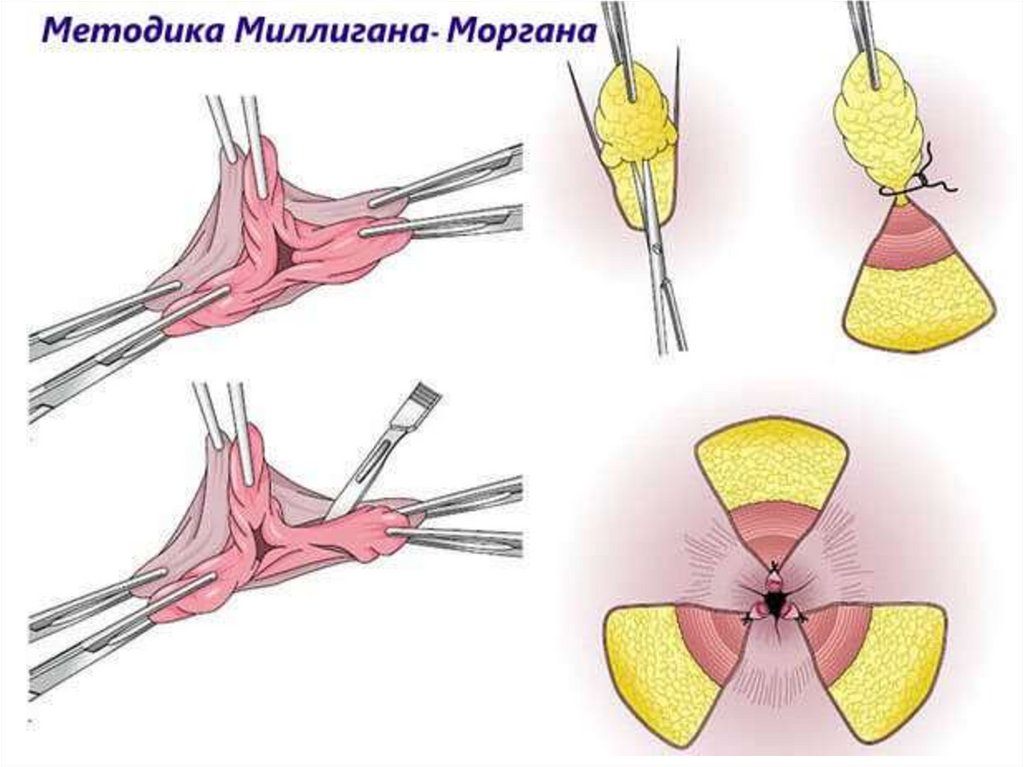
Классическая операция Миллигана-Моргана
удаление геморроидальных узлов –
геморроидэктомия
(менее распространенная операция Уайдхеда)
заключается в иссечении геморроидальных узлов
в точках, которые соответствуют цифрам 3, 7, 11
воображаемого циферблата часов. Иссечение
производиться снаружи внутрь с прошиванием и
перевязкой сосудистых ножек и ушиванием
перианальных кожно-слизистых ран.
Этот метод не даёт рецидивов.
37.
38.
Наиболее эффективна геморроидэктомия в остромпериоде у больных с тромбозом (тромбофлебитом)
геморроидальных узлов особенно в сочетаниями
применения ферментов и антикоагулянтов.
Предлагаются
склеротерапия (применяют склерозирующие
средства такие, как чистый спирт, хинин-мочевина,
5% фенол в масле, варикоцид, фибровейн,
сомбрадекол и другие);
инфракрасная коагуляция;
латексное лигирование геморроидальных узлов;
А также минимально инвазивные вмешательства операция Лонго (трансанальная геморроидальная
деартерилизация).
39.
Анальная трещинаЭто щелевидный разрыв слизистой оболочки
анального канала
Располагается, как правило на задней его
стенке (90% случаев). В единичных случаях
(10%) локализуется на передней стенке заднего
прохода (чаще у женщин). На боковой стенке
трещин не бывает. В 3% случаев встречаются
две трещины на задней и передней стенке
анального канала. Патология эта довольно
распространена, составляет от 11 до 15 %
всех заболеваний аноректальной зоны.
40.
Вызывают трещинызапоры, геморрой,
травмы.
Происходит разрыв
слизистой анального
канала, в результате
чего обнажаются
нервы, на которые
действуют токсины.
При длительном
действии токсинов
возникает неврит и
спазм сфинктера
прямой кишки, и это
не даёт заживать
трещине.
Длина трещины
составляет 0,5-2 см,
глубина — 0,3-0,5 см.
41.
Начало заболевания может быть различным:незаметным, постепенным или острым
(внезапным).
Больного беспокоит чувство жжения,
давления, расширения, наличия инородного
тела в прямой кишке.
Боли с иррадиацией в промежность, мочевой
пузырь, крестец, ягодицы, внутреннюю
поверхность бёдер. Резкая боль возникает как
во время дефекации, так и вскоре после стула
и продолжается в течение многих часов.
Иногда выделяются единичные капли крови.
Боязнь стула и ограничение приёма пищи
больными, ещё больше приводит к запорам.
42.
Острая трещина (до 3-х месяцев) в дальнейшемпереходит в хроническую, при которой болевой
синдром несколько меньше чем при острой.
Хроническая трещина в трети случаев имеет
дистальный бугорок и в 3% проксимальный в виде
полипа («сторожевой полип»).
43.
Лечениеконсервативные мероприятия
Показаны тёплые сидячие ванны, микроклизмы
с ромашкой и 0,5% раствором новокаина (50 мл),
ректальные свечи с анестезином.
Применяют растяжение сфинктера по Рекомье.
Используют инъекционный метод: под дно
трещины, где происходит дегенерация волокон,
вводят 0,5-2 мл смеси (совкаин, фенолфталеин,
70% спирт, персиковое масло). Боли, как правило,
исчезают в течение месяца.
Применяют спиртоновокаиновую блокаду: под
трещину вводят 50 мл 0,5% раствора новокаина и
по всей длине 1 мл 90% спирта. Процедуру
повторяют каждые 7-10 дней.
При свежей, неглубокой трещине
(непосредственно после её возникновения)
показан кюретаж – выскабливание.
44.
Показания к оперативномулечению:
1. Глубокая, рецидивирующая и
резистентная (нет эффекта от
консервативной терапии в течение 3-х
месяцев) трещина.
2. Нет уверенности в её заживлении после
обычного кюретажа .
3. Хроническая трещина приобретает вид
язвы.
4. Наличие пограничных бугорков и зуда.
45.
Операцияпо поводу трещины проводятся по Габриэлю
Заключается в экономном, но полном иссечении
всех тканей. Под местной анестезией (чаще под
спиномозговой) выполняется экономное
иссечение трещины треугольным лоскутом с
участком кожи и подлежащей фиброзной
тканью, стараясь полностью иссечь,
окружающий трещину, воспалительный вал.
Как правило, иссечение происходит с
надсечением наружной порции сфинктера
(дозированная сфинктеротомия), чтобы не
осталось рубцовых тканей.
46.
47.
Острым парапроктитомназывают все острые гнойные поражения стенки
прямой кишки и окружающей ее клетчатки, включая
анальные и перианальные абсцессы.
Заболевание характеризуется хроническим или
острым воспалением со стремительным развитием
процесса в результате проникновения инфекции из
просвета прямой кишки в ткани околопрямокишечной
области (параректальной клетчатки).
По частоте заболеваемости парапроктит стоит на IV
месте после таких проктологических патологий как
геморрой, анальные трещины, болезнь Крона, колиты
(составляет 20-40% всех заболеваний прямой кишки).
Мужчины болеют в два раза чаще, чем женщины.
Заболевание поражает преимущественно взрослое
население в возрасте от 30 до 50 лет.
48.
ЭтиологияИнфекция может быть самой различной,
включая стафилококк, грамотрицательные и
грамположительные палочки. Однако особое
значение в развитии заболевания имеет E. coli.
Площадь локализации инфекции и характер её
распространения зависят от вида и вирулентности
инфекции.
Пути проникновения инфекции: через анальные
железы;
через лимфу и кровь из повреждённой
слизистой оболочки кишки;
через лимфу и кровь из инфицированных
соседних органов (вторичный парапроктит).
49.
Факторыпредрасполагающие к возникновению
гнойного процесса в параректальной
клетчатке:
• ослабление местного и гуморального
иммунитета при истощении, алкоголизме,
вследствие острой или хронической
инфекции (ангина, грипп, сепсис)
• сосудистые изменения при сахарном
диабете, атеросклерозе
• функциональные нарушения (запоры,
диарея, микротравмы)
• наличие геморроя, трещин заднего прохода,
криптита, рубцовых изменений
50.
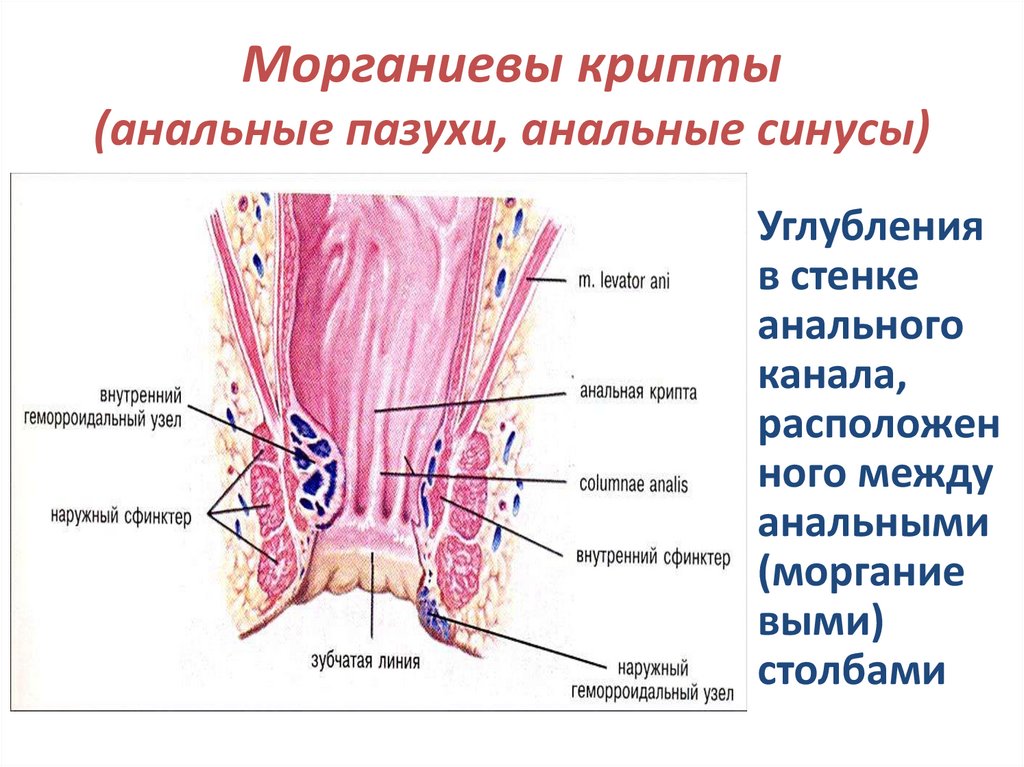
Морганиевы крипты(анальные пазухи, анальные синусы)
Углубления
в стенке
анального
канала,
расположен
ного между
анальными
(моргание
выми)
столбами
51.
На дне каждой крипты открываются тонкие иизвитые выводные протоки нескольких
перианальных желез
Если вследствие отека слизистой прямой кишки
происходит обтурация выводных протоков, то
может развиться острое воспаление группы
анальных желез и соответственно крипт. Первично
воспаляется одна из наиболее глубоких
морганиевых крипт. Возникает микроабсцесс в
стенке анального канала, который часто
самопроизвольно вскрывается наружу или в
просвет кишки. На этом этапе болезнь может быть
расценена как криптит. Если инфекция из устьев
анальных желез (из просвета кишки) проникает в
ткани околопрямокишечной области, то возникает
гнойное воспаление параректальной клетчатки истинный парапроктит.
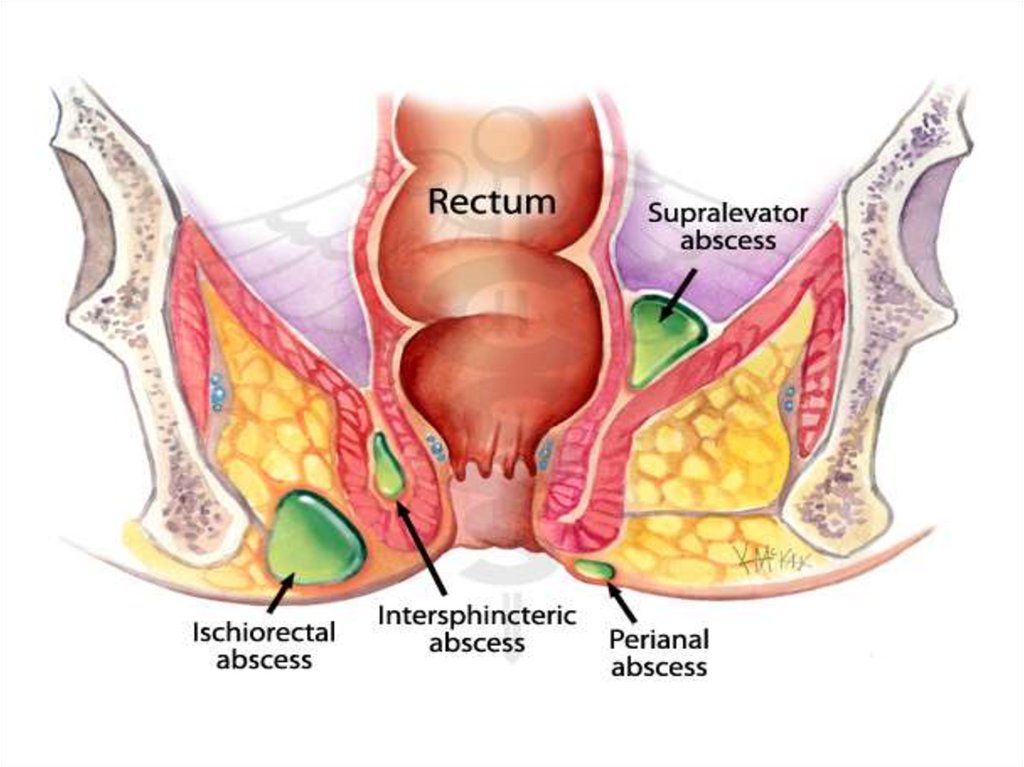
52.
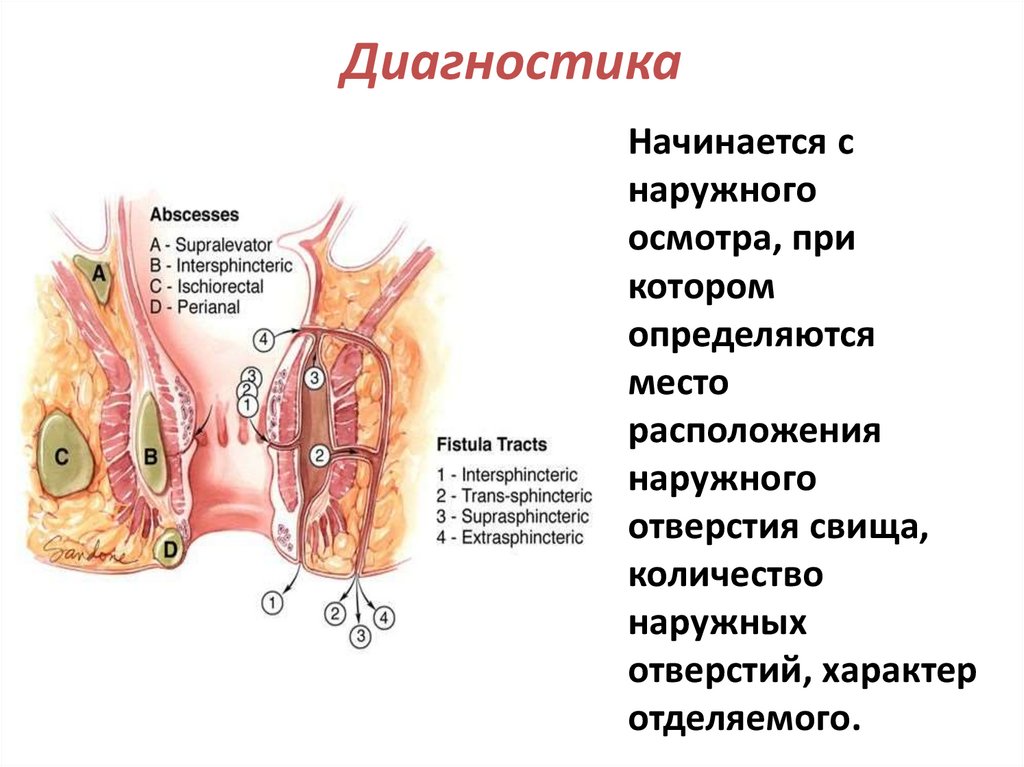
В основе классификацииострого парапроктита лежит анатомическое
расположение гнойного скопления
Различают:
1) Подкожный парапроктит, или перианальный
абсцесс
2) Седалищно-прямокишечный абсцесс
(ишиоректальный)
3) Тазово-прямокишечный абсцесс
(пельвиоректальный)
4) Позади-прямокишечный (ретроректальный)
5) Интрасфинктерный абсцесс
6) Подслизистый абсцесс прямой кишки
53.
54.
Подкожные абсцессыВстречаются чаще других форм (50%). Гной
скапливается в подкожной клетчатке с какойлибо стороны от заднего прохода
(перианальный абсцесс). Если гнойник
располагается у самого края заднего прохода,
то он называется краевым или маргинальным,
если спереди от заднего прохода –
промежностным, а сзади – постанальным.
Клинические признаки проявляются остро.
Гипертермия до 38-39 °C, иногда наблюдается
озноб. Больной жалуется на боли в области
заднего прохода, усиливающиеся при
дефекации.
Местно определяется припухлость и
гиперемия кожных покровов, часто у края
заднего прохода. Пальцевое исследование
прямой кишки резко болезненно.
55.
Ишиоректальная формаII место по частоте встречаемости (35-40%)
Клинические признаки заболевания проявляется
чувством тяжести и тупой боли в глубине ягодицы
или промежности, температура тела до 38-40 °C,
часто с ознобом. Больные отмечают нарастающую
слабость, исчезновение аппетита, бессонницу. В
момент дефекации боли в глубине промежности
усиливаются, иногда бывает задержка
мочеиспускания.
Местно отмечается легкая отечность
соответствующей ягодицы. При надавливании
ощущаются глубокие боли. Через 3-6 дней со
времени возникновения первых болей сбоку от
анального отверстия появляется обширная,
контактно болезненная, слегка гиперемированная
припухлость тканей.
56.
Пальпацией выявляется глубокая тестоватость,неплотная инфильтрация тканей. Флуктуация
может быть после прорыва гнойника под кожу,
тогда же наступает и выраженная гиперемия.
При пальцевом исследовании прямой кишки на
стороне поражения обнаруживается болезненное
уплотнение стенки кишки. Иногда при гнойниках,
заполняющих всю ишиоректальную ямку,
наблюдается выпячивание в просвете кишки.
При данной форме часто образуется
подковообразная (двухсторонняя) локализация.
Ишиоректальные гнойники, предоставленные
собственному течению, прорываются чаще всего
наружу через кожу ягодичной области, реже они
вскрываются в просвет кишки. Или через мышцу,
поднимающую задний проход проникают в
тазово-прямокишечное пространство.
57.
Тазово-прямокишечная формаЭто самая тяжелая и трудно
распознаваемая форма парапроктита,
встречающаяся сравнительно редко, в 2-7 %
случаев
Гнойный очаг локализуются в одноименном
фасциальном пространстве, расположенном
между мышцей, поднимающей задний проход, и
брюшиной тазового дна.
Гнойники могут возникнуть лимфогенным
путем на почве мелких повреждений
(микротравм) слизистой оболочки конечного
отдела прямой кишки. А также воспалительных
заболеваний уретры, предстательной железы,
различных заболеваний женской половой сферы
(вторичный парапроктит).
58.
Клинические признаки. Первыми симптомамиявляются общая слабость и недомогание, у больного
температура тела повышается до значения
субфебрильной, появляется головная боль и озноб, а
так же ноющие боли в суставах , тупые боли и
чувство тяжести в нижней части живота (в тазу,
давление «на низ»).
Иногда боли иррадиируют в область мочевого
пузыря, а у женщин - и в область матки. Отмечается
частое мочеиспускание, иногда резь в конце его.
При дефекации боли нерезкие или отсутствуют.
При осмотре промежности, заднего прохода и
ягодиц никаких признаков заболевания не
отмечается.
При поверхностной пальпации ягодиц болей нет,
однако сильное давление пальцем или толчки по
ягодице пораженной стороны вызывают чувство
боли в глубине таза.
59.
При пальцевом ректальном исследованииобнаруживается резкое болезненное уплотнение
одной из боковых стенок прямой кишки,
расположенное выше мышцы, поднимающей
задний проход, то есть на 5-9 см выше анального
отверстия.
Иногда при локализации гнойника справа
имеются признаки острого аппендицита.
Гнойник может прорваться в мочевой пузырь,
влагалище и даже в брюшную полость.
Диагноз подтверждается с помощью методов
ультразвуковой диагностики, а так же с помощью
магнитно-резонансной или компьютерной
томографии.
60.
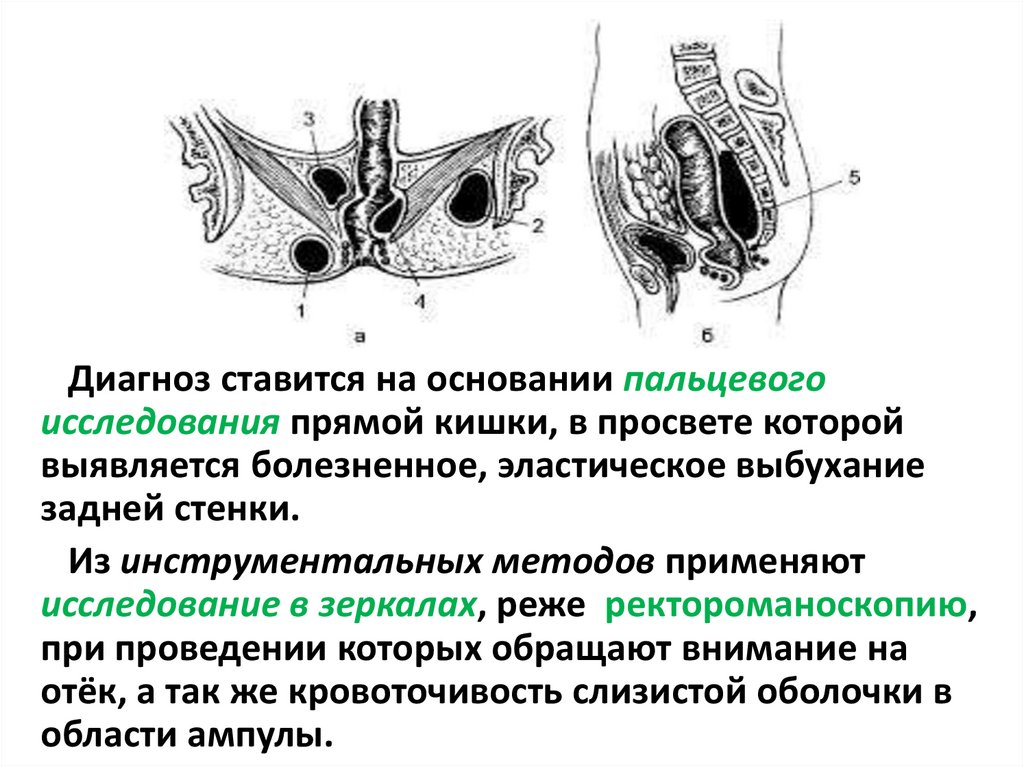
Позади-прямокишечный абсцессДиагностируется в 1,5-2,5% случаев
Клинические проявления. У больных
наблюдается повышение температуры до 37-38 °C,
ухудшение общего состояния. Жалобы сводятся к
ощущению интенсивных болей в крестце и прямой
кишке, тяжести в ней.
Боли всегда усиливаются при дефекации, могут
иррадиировать в область промежности или в
область бедер.
Снаружи никаких признаков заболевания не
отмечается. Однако определяется резкая боль
при давлении пальцем на кожу задней
промежности: между верхушкой копчика и
анальным отверстием.
61.
Диагноз ставится на основании пальцевогоисследования прямой кишки, в просвете которой
выявляется болезненное, эластическое выбухание
задней стенки.
Из инструментальных методов применяют
исследование в зеркалах, реже ректороманоскопию,
при проведении которых обращают внимание на
отёк, а так же кровоточивость слизистой оболочки в
области ампулы.
62.
Подслизистая локализацияВстречается в 2-6% случаев, является единственной
формой, при которой возможно самоизлечение
Основными симптомами её являются:
небольшое, но стойкое повышение температуры,
умеренные боли в промежности, которые
нарастают при опорожнении кишечника, и
отёчность в области прямой кишки.
По мере наполнения гнойника, боли усиливаются
и когда гнойное содержимое прорывает
слизистую, выходит в просвет кишки, а затем и из
анального отверстия, начинается выздоровление.
Однако гной может не только найти путь наружу,
но и распространиться в более глубокие ткани.
63.
Оперативное лечениеПарапроктит – абсолютное показание к операции,
которая проводится под внутривенным или масочным
наркозом
• При остром и обострении хронического
парапроктита показано срочное хирургическое
вмешательство
• При подостром течении парапроктита (наличии
инфильтратов) проводят противовоспалительное
лечение в течение 1—3 недель, затем —
хирургическое вмешательство
• При хроническом течении — плановая операция
• В случае стойкой ремиссии операция откладывается
до обострения парапроктита
64.
Операция заключается вовскрытии, дренировании
гнойника и ликвидации
входных ворот инфекции.
При острых
парапроктитах
поверхностной
локализации необходимо
выявить внутреннее
отверстие первичного
канала свища и провести
радикальную операцию:
иссечь наружную стенку
гнойника вместе с
пораженными криптами
65.
Если во время операции по поводу острогопарапроктита глубокой локализации при введении
метиленовой сини в полость абсцесса внутреннее
отверстие не выявляется, и нет видимого гнойного
хода к линии крипт, то ограничиваются широким
дугообразным вскрытием абсцесса и дренированием
полости.
При глубоких (ишиоректальных,
пельвиоректальных, ретроректальных) острых
парапроктитах в целях устранения внутреннего
отверстия рекомендуется вскрывать абсцессы с
некрэктомией и проведением шелковой лигатуры
через внутреннее отверстие.
66.
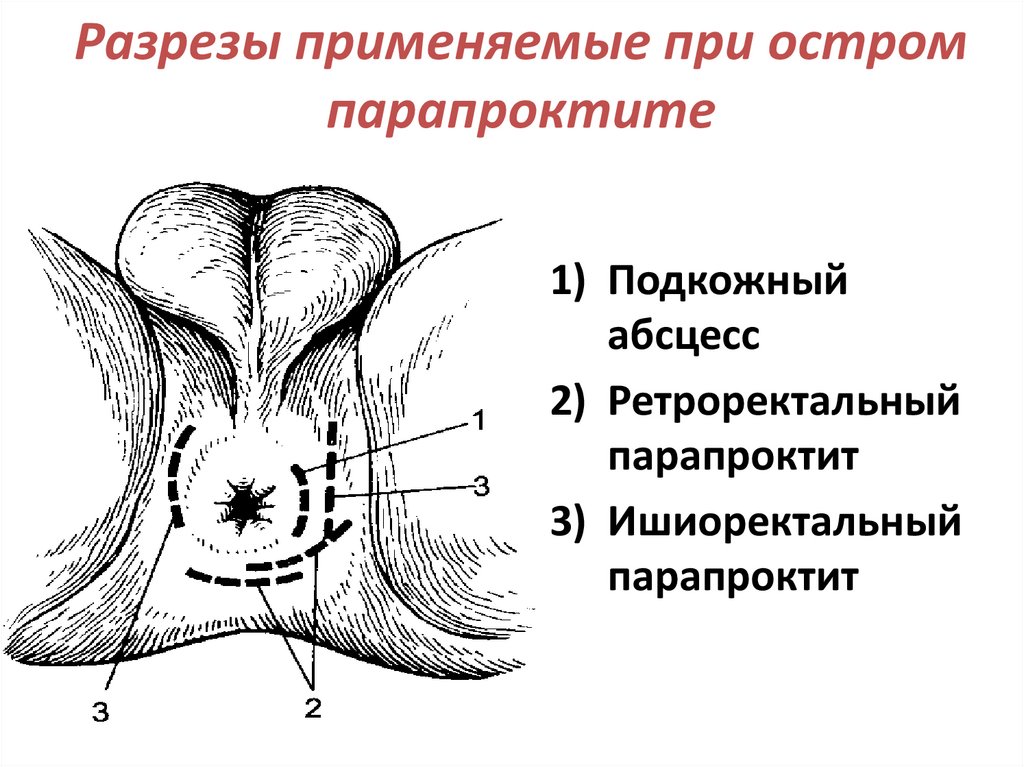
Разрезы применяемые при остромпарапроктите
1) Подкожный
абсцесс
2) Ретроректальный
парапроктит
3) Ишиоректальный
парапроктит
67.
Хронический парапроктитвозникает после самопроизвольно
вскрывшегося или неадекватно леченого
острого парапроктита и характеризуется частым
рецидивированием
В 10-15% случаев он может возникнуть и после
правильного адекватного дренирования
Это свищ (свищевые ходы) прямой кишки,
проходящий в мягких тканях
околопрямокишечной области и расположенный
вблизи анального отверстия.
Значительная часть рецидивов после операций по
поводу свищей прямой кишки зависит от наличия
не выявленного внутреннего отверстия.
68.
Свищи прямой кишкиЭтапы формирования свищевых ходов
69.
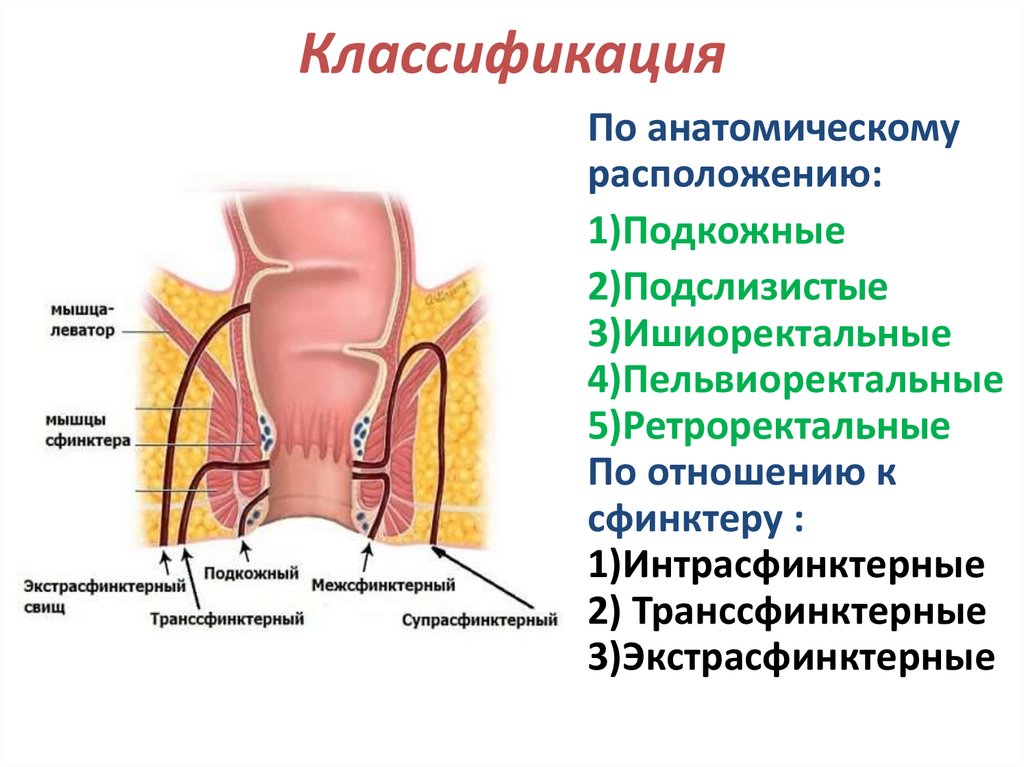
КлассификацияПо анатомическому
расположению:
1)Подкожные
2)Подслизистые
3)Ишиоректальные
4)Пельвиоректальные
5)Ретроректальные
По отношению к
сфинктеру :
1)Интрасфинктерные
2) Транссфинктерные
3)Экстрасфинктерные
70.
По расположению свищевых отверстий: полные(наружные и внутренние); неполные (наружные и
внутренние);
с временно рецидивированным внутренним
отверстием
По клинической картине : простые и сложные
(ветвистые, с расширениями и затеками);
подковообразные и рецидивные
По расположению внутреннего отверстия свища:
передний, задний, боковой
Микротравмы, зависящие от повышения
давления при дефекации, локализуются чаще
всего на задней стенке в области крипт. Зависит это
от крестцово-промежностного изгиба прямой
кишки. Поэтому и внутреннее отверстие
параректальных свищей у подавляющего
большинства больных
располагается в задней крипте
71.
ДиагностикаНачинается с
наружного
осмотра, при
котором
определяются
место
расположения
наружного
отверстия свища,
количество
наружных
отверстий, характер
отделяемого.
72.
Пальцевым исследованием и в зеркалах находятвнутреннее отверстие свища, которое располагаться в
одной из крипт.
Исследование свищевого хода пуговчатым зондом
является обязательным, которое определяет
расположение свища по отношению к сфинктеру.
Если толщина тканей над зондом не превышает 1 см,
то можно предположить интра– или транссфинктерное
направление свищевого хода.
73.
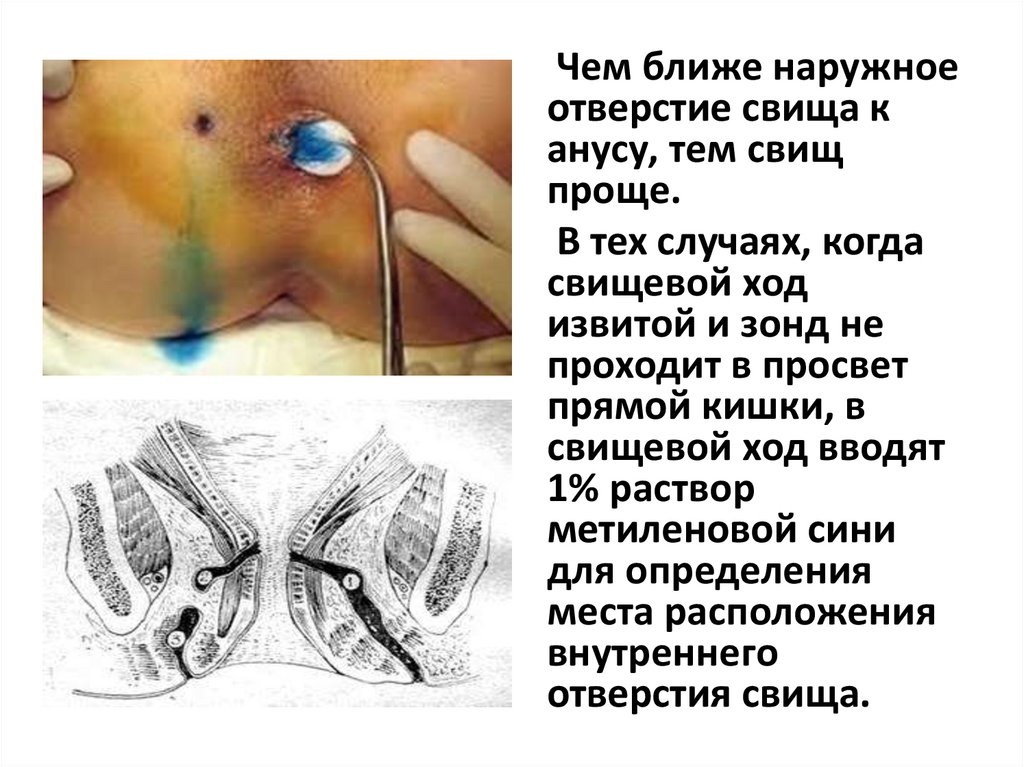
Чем ближе наружноеотверстие свища к
анусу, тем свищ
проще.
В тех случаях, когда
свищевой ход
извитой и зонд не
проходит в просвет
прямой кишки, в
свищевой ход вводят
1% раствор
метиленовой сини
для определения
места расположения
внутреннего
отверстия свища.
74.
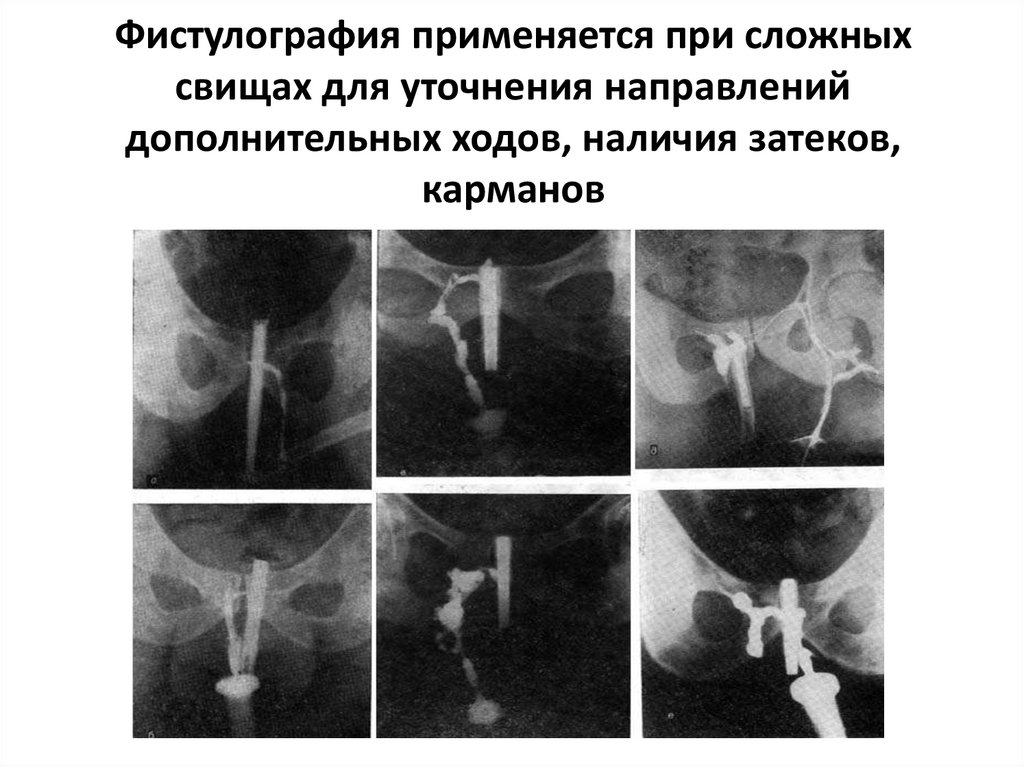
Фистулография применяется при сложныхсвищах для уточнения направлений
дополнительных ходов, наличия затеков,
карманов
75.
ЛечениеКонсервативное лечение редко приводит
к полному выздоровлению больных,
поэтому его обычно используют лишь в
качестве подготовительного этапа перед
операцией.
Назначают сидячие ванны после
дефекации, промывание свища
антисептическими растворами, введение в
свищевой ход антибиотиков, использование
микроклизм с облепиховым маслом,
колларголом.
76.
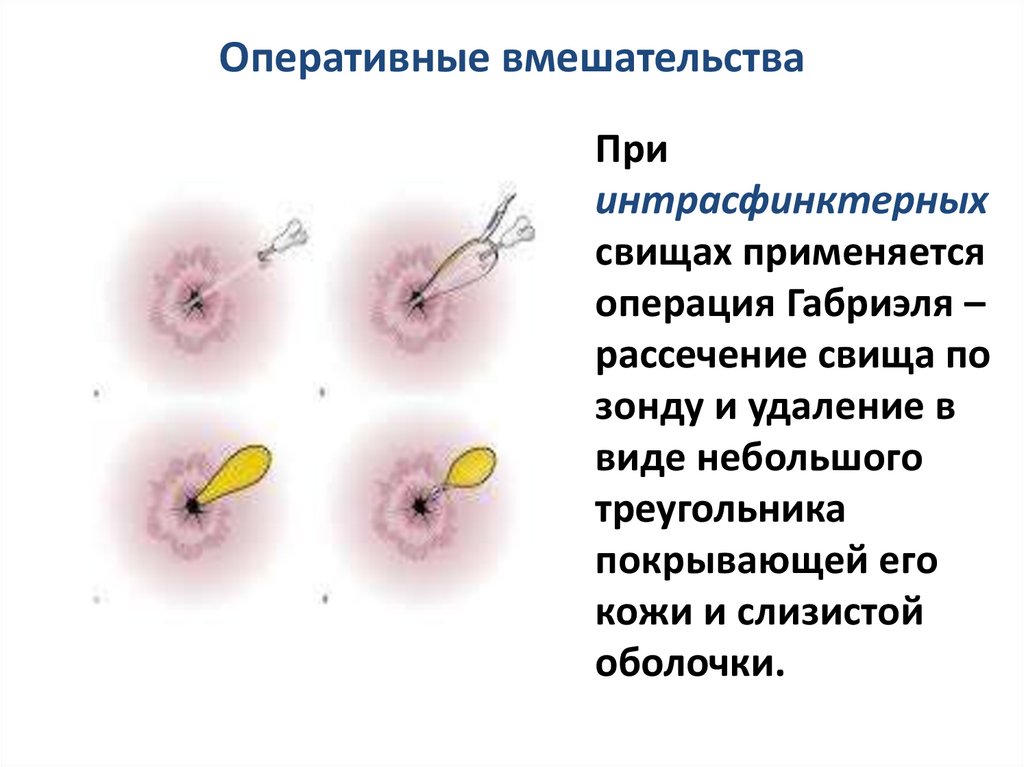
Оперативные вмешательстваПри
интрасфинктерных
свищах применяется
операция Габриэля –
рассечение свища по
зонду и удаление в
виде небольшого
треугольника
покрывающей его
кожи и слизистой
оболочки.
77.
При транссфинктерных свищах также применимаоперация Габриэля с ушиванием дна раны и
пересеченных волокон сфинктера
При экстрасфинктерных свищах с
незначительными рубцовыми изменениями вокруг
внутреннего отверстия возможны пластические
операции по Аминеву, Блинничеву или иссечение
свищевого хода с ушиванием сфинктера.
78.
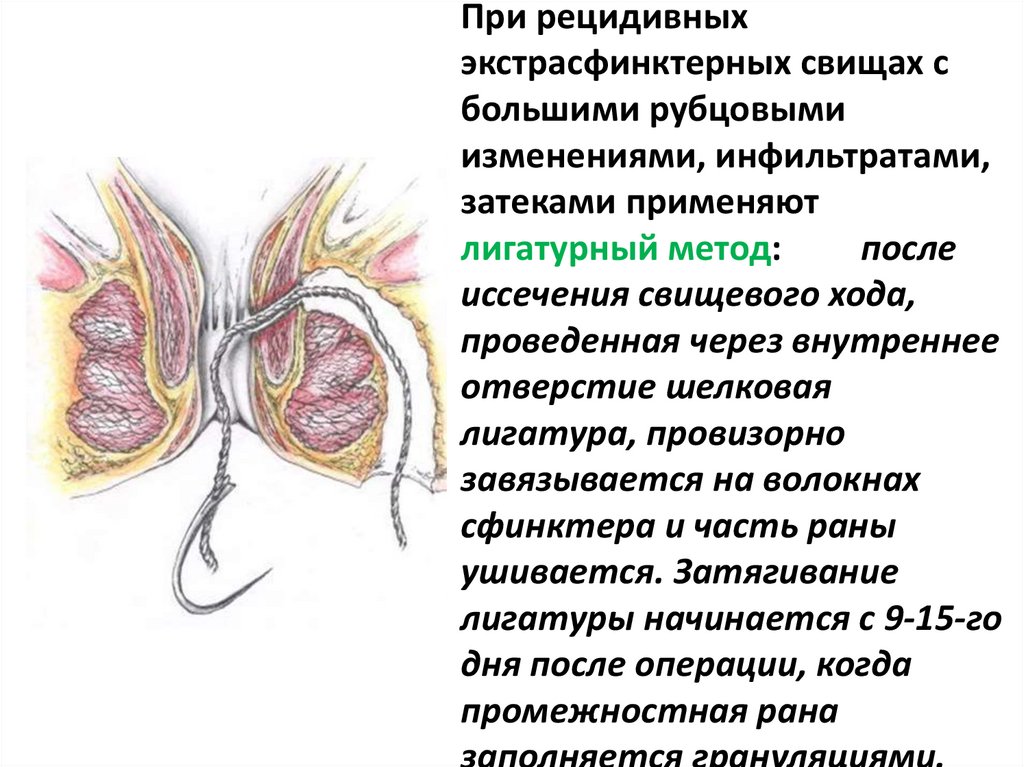
При рецидивныхэкстрасфинктерных свищах с
большими рубцовыми
изменениями, инфильтратами,
затеками применяют
лигатурный метод:
после
иссечения свищевого хода,
проведенная через внутреннее
отверстие шелковая
лигатура, провизорно
завязывается на волокнах
сфинктера и часть раны
ушивается. Затягивание
лигатуры начинается с 9-15-го
дня после операции, когда
промежностная рана
заполняется грануляциями.





























































 Медицина
Медицина








