Похожие презентации:
Заболевания прямой кишки. Лекция
1.
Заболевания прямой кишки2.
• Геморрой - это патологическоеувеличение пещеристых ("геморроидальных")
тканей, расположенных в области заднего
прохода.
• Геморрой является одним из самых часто
встречающихся заболеваний.
• По статистике его распространенность
достигает 140- 160 случаев на 1000 взрослого
населения, одинаково часто встречается у
мужчин и женщин.
3.
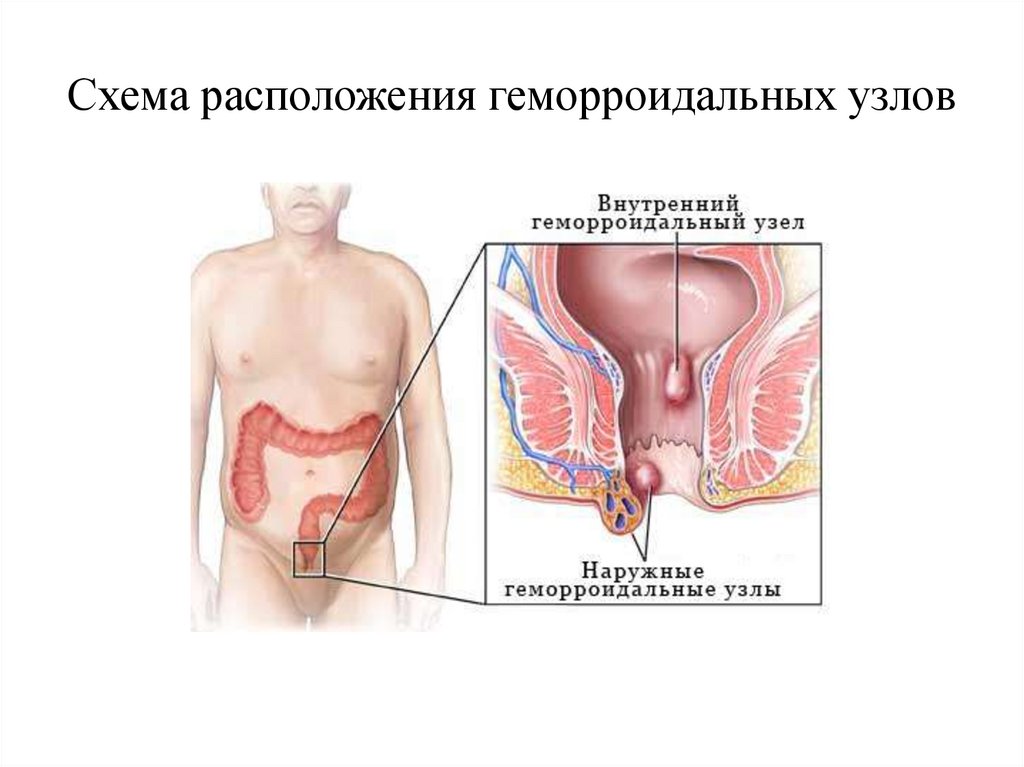
Схема расположения геморроидальных узлов4.
• Геморроидальные узлы расположены в видетрех-четырех «подушек» сразу над
анальным каналом.
• В нижнем отделе прямой
кишки расположены внутренние узлы.
• Ниже ануса расположены наружные узлы в
виде трех-четырех «подушек»
• Геморроидальные узлы располагаются в
зоне 3; 7; и 11 часов по циферблату.
5.
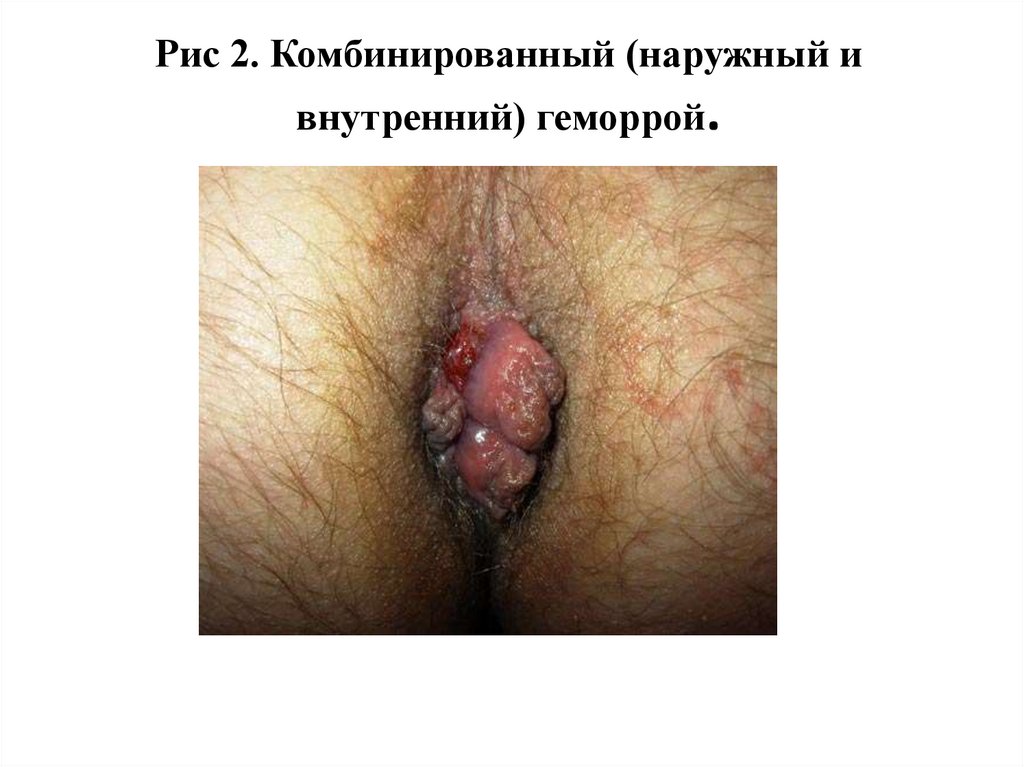
Рис 2. Комбинированный (наружный ивнутренний) геморрой.
6.
Этиология и патогенезПричины развития геморроя до сих пор
являются предметом дискуссий среди
проктологов.
Доминирующими являются два основных
фактора: сосудистый и механический.
• Сосудистый фактор
• В основе сосудистого фактора лежит
дисбаланс между притоком и оттоком
крови от пещеристых тел.Это приводит к
увеличению размеров геморроидальных
кавернозных тканей, являющихся субстратом
для развития геморроя.
7.
• Такие изменения происходят из-завоздействия неблагоприятных факторов –
• малоподвижный "сидячий" образ жизни,
• чрезмерные физические нагрузки,
• запоры, беременность,
• злоупотребление алкоголем, перегрев или
переохлаждение и пр.
8.
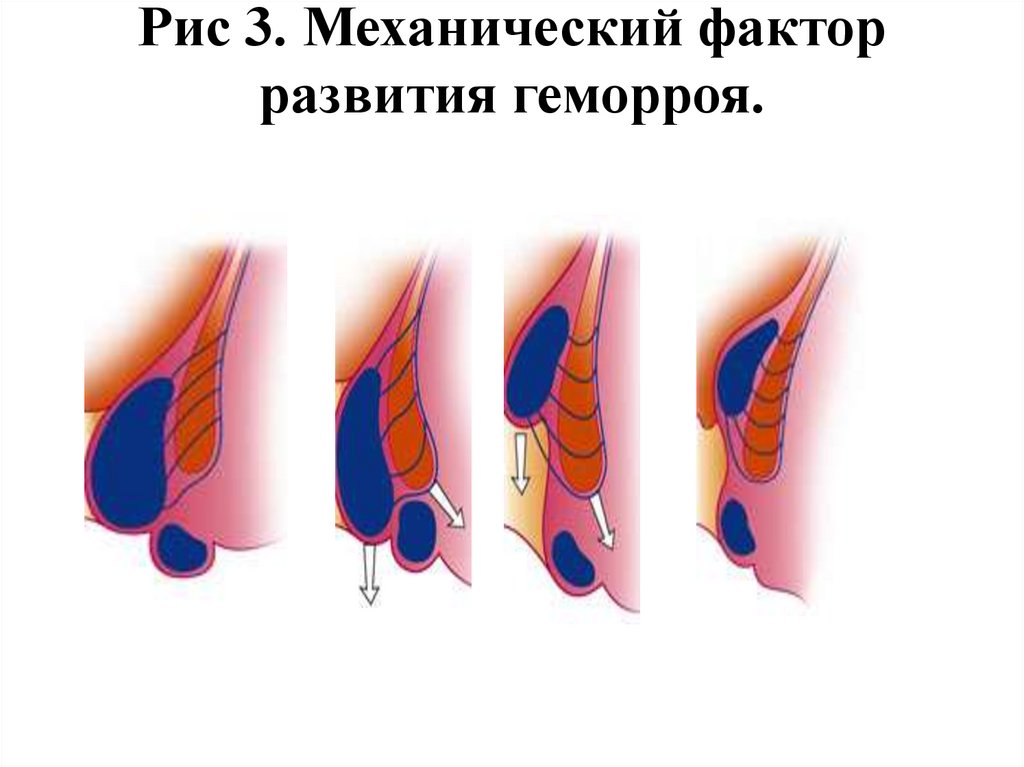
Механический фактор• Под воздействием неблагоприятных факторов,
и увеличением размеров геморроидальных
узлов происходит постепенное разрушение
связочно-мышечного аппарата,
удерживающего их над задним проходом.
• В результате этого узлы начинают смещаться
в направлении выхода из ануса, что приводит
к их выпадению.
• Это носит прогрессирующий характер.
• Физические размеры узлов при этом
продолжают увеличиваться ( рис 3). Так
развивается геморрой
9.
Рис 3. Механический факторразвития геморроя.
10.
Предрасполагающий фактор:• наследственность ( индивидуальные
особенности строения геморроидальных
тканей - их форма, размеры, фиксация,
особенности кровоснабжения)
• Провоцирующие факторы:
• Натуживание, запоры
• Длительная диарея
• Беременность, роды
• Малоподвижный образ жизни
• Длительное пребывание в положении сидя
11.
• Подъем тяжестей, чрезмерные физическиенагрузки
• Употребление избыточно соленой, острой
пищи, частое употребление крепкого чая,
кофе
• Употребление спиртных напитков
12.
• Начинается геморрой постепенно инезаметно.
• Пациенты жалуются на дискомфорт в
области ануса и "в прямой кишке",
• ощущение инородного тела, тяжесть в
заднем проходе,
• эпизодически отмечая незначительные
выделения крови во время дефекации.
13.
Симптомы хронического геморрояОсновными симптомами хронического
геморроя .
• Кровотечение
• Выпадение узлов
• Боли постоянные
• Боли после дефекации
• Дискомфорт
• Анальный зуд
• Перианальный отек
• Выделение слизи
14.
Кровотечение• Периодическое выделение крови из заднего
прохода. Ректальные кровотечения при
геморрое различаются по продолжительности,
характеру и цвету. Наиболее часто отмечается
выделение алой крови во время дефекации или
сразу после нее.
• Кровь алого цвета выделяется из анального
канала в виде часто капающих капель после
дефекации, отдельно от кишечного
содержимого. Иногда кровь полосками
определяется на кале.
15.
Выпадение геморроидальных узлов• Второй по частоте симптом.
• При начальных стадиях геморроидальные
узлы самостоятельно вправляются в
анальный канал.
• При поздних - требуется ручное вправление
или происходит их постоянное выпадение
из анального канала.
16.
Боль• Болевой синдром не является характерным
признаком для хронического геморроя.
• Тупые постоянные боли характерны для
длительного течения заболевания с частыми
обострениями.
• Боли после дефекации более характерны
для острого тромбоза внутренних узлов и
анальной трещины.
• Если главной жалуется болевой синдром,
следует искать ее другие причины.
17.
Дискомфорт и анальный зуд• Характерные признаки поздних стадий
заболевания.
• Анальный зуд обычно связан с попаданием
слизи на кожу с развитием мацерации
кожных покровов перианальной области.
• В этой области может развиться
контактный дерматит в результате
применения анальных свечей или мазей.
18.
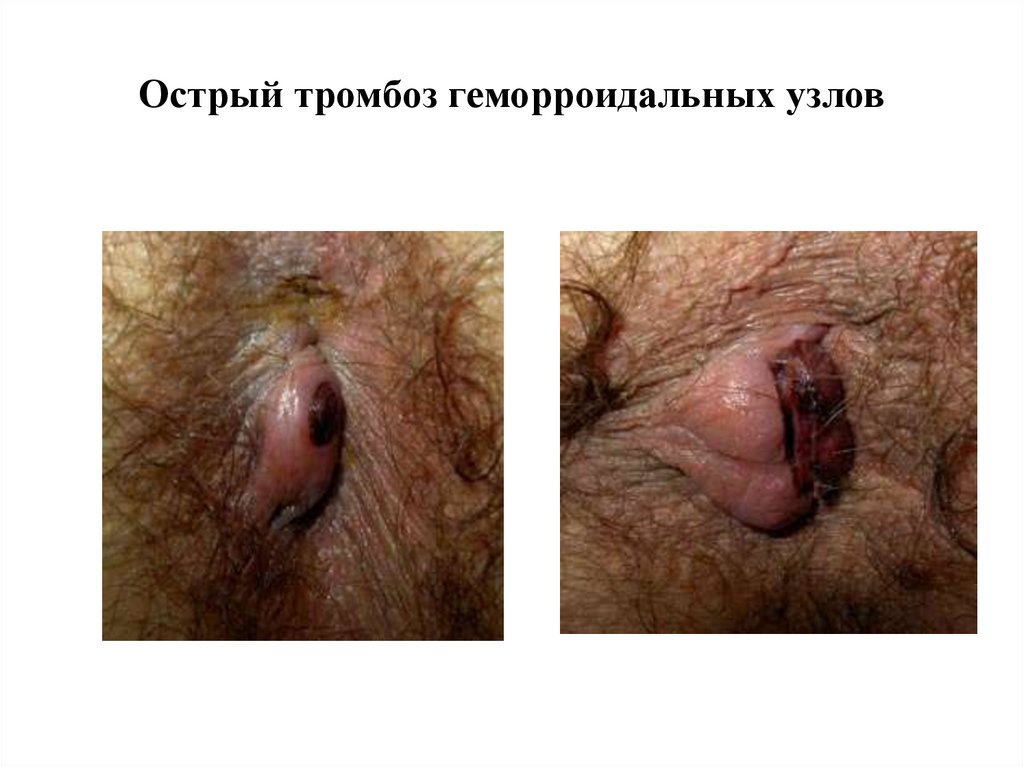
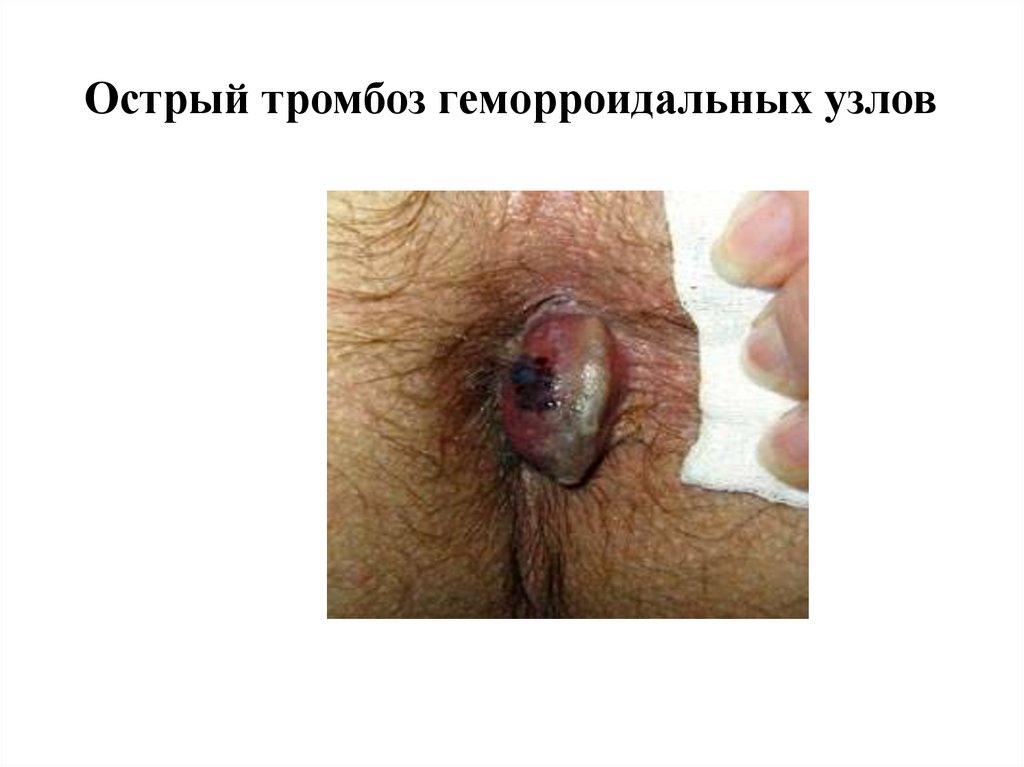
Острый тромбоз геморроидальных узлов• Острому тромбозу внутренних узлов
способствует спазм анального сфинктера.
• Нарушается кровообращения в выпавших
внутренних узлах.
• Это ведет к застою крови, увеличению
узлов с невозможностью их вправления в
анальный канал, развитию болевого
синдрома и отека тканей.
19.
• Заболевание начинается остро, обычно посленатуживания.
• Болевой синдром носит выраженный, часто
невыносимый характер.
• Возможно кровотечение из внутренних узлов.
• Выпавшие геморроидальные узлы темновишневого цвета.
• Возможен некроз слизистой оболочки с
изъязвлением и кровотечением.
20.
Острый тромбоз наружных узлов• Является частым заболеванием.
• Его причиной является образование тромба
одном из наружных узлов.
• Плотное образование находится под кожей
промежности рядом с наружным
сфинктером.
• Развивается изолированный отек
перианальной кожи вокруг
тромбированного геморроидального узла.
21.
Классификация геморроя.По течению заболевания:
• - Хронический;
• - Острый.
• По форме заболевания:
• - Внутренний;
• - Наружный;
• - Комбинированный.
22.
Хронический геморрой• Стадии
Симптомы
Клиника
• 1-я стадия
• Кровотечения, дискомфорт
• Геморроидальные узлы не выпадают из анального
канала. Сосудистый рисунок слизистой оболочки
усилен.
• 2-я стадия
• Кровотечения, выпадение узлов, зуд, слизистые
выделения
• Узлы выпадают, но самостоятельно вправляются в
анальный канал.
23.
СтадииСимптомы Клиника
3-я стадия
• Кровотечения, выпадение узлов, анальный зуд,
слизистые выделения
• Выпадение геморроидальных узлов требует
ручного пособия для их вправления в анальный
канал.
4-я стадия
• Кровотечения, постоянное выпадение узлов, зуд,
дискомфорт, недержание сфинктера, болевой
синдром
• Постоянное выпадение и невозможность
вправления геморроидальных узлов в анальный
канал.
24.
Диагностика геморроя• Визуальный осмотр;
• Пальпация промежности;
• Пальцевое исследование прямой кишки;
• Аноскопия;
• Ректороманоскопия.
25.
Острый тромбоз геморроидальных узлов• Боли в заднем проходе после нарушения
функции кишечника или после приема
слабительных.
• При осмотре выявляется синюшное
тромбированное уплотнение, болезненное при
пальпации.
• Любое исследование прямой кишки, включая
пальцевое, затруднено из-за боли.
• Его следует проводить только после стихания
острого процесса.
26.
Острый тромбоз геморроидальных узлов• В 30-35% случаев возможен некроз
тромбированного узла и самопроизвольная
эвакуация тромба через образовавшийся дефект
слизистой оболочки.
• Этот процесс сопровождается быстрым
облегчением, но при этом из дефекта может
выделяться кровь, иногда весьма обильно.
• Исходом острого тромбоза наружных
геморроидальных узлов является развитие
геморроидальных бахромок, вызванных местным
растяжением перианальной кожи.
27.
Острый тромбоз геморроидальных узлов28.
Острый тромбоз геморроидальных узлов29.
Острый тромбоз геморроидальных узлов30.
КОНСЕРВАТИВНАЯ ТЕРАПИЯ1.Оболивающие препараты.
Свечи - анестезол
Мази с анальгетиками - лидокаин или бензокаин (4 х р. в сутки).
2. Гемостатическая терапия
Релиф - обладает ранозаживляющим, кровоостанавливающим и
иммуностимулирующим эффектом (обладает и сосудосуживающим
эффектоим).
3. Антикоагулянты
Гепариновая мазь - обладает противотромботическим,
сосудорасширяющим, обезболивающим действием (2-3р. в день).
4. Венотоники - Троксевазин
5. Противовоспалительные мази - ауробин, проктозан.
Антибактериальные мази - пастеризан , левомеколь, левосин.
31.
Современные малоинвазивные методылечения
• Инфракрасная коагуляция,
• склеротерапия,
• лигирование геморроидальных узлов
латексными кольцами,
• перевязка геморроидальных сосудов под
контролем ультразвуковой допплерометрии
и др.
32.
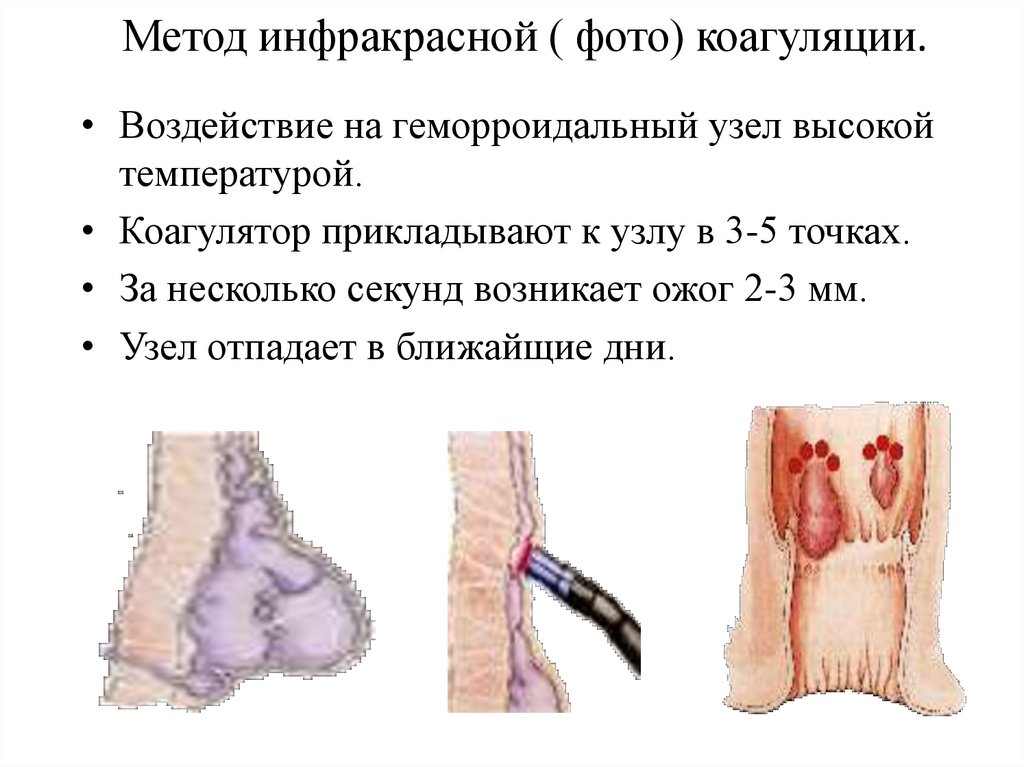
Метод инфракрасной ( фото) коагуляции.• Воздействие на геморроидальный узел высокой
температурой.
• Коагулятор прикладывают к узлу в 3-5 точках.
• За несколько секунд возникает ожог 2-3 мм.
• Узел отпадает в ближайщие дни.
33.
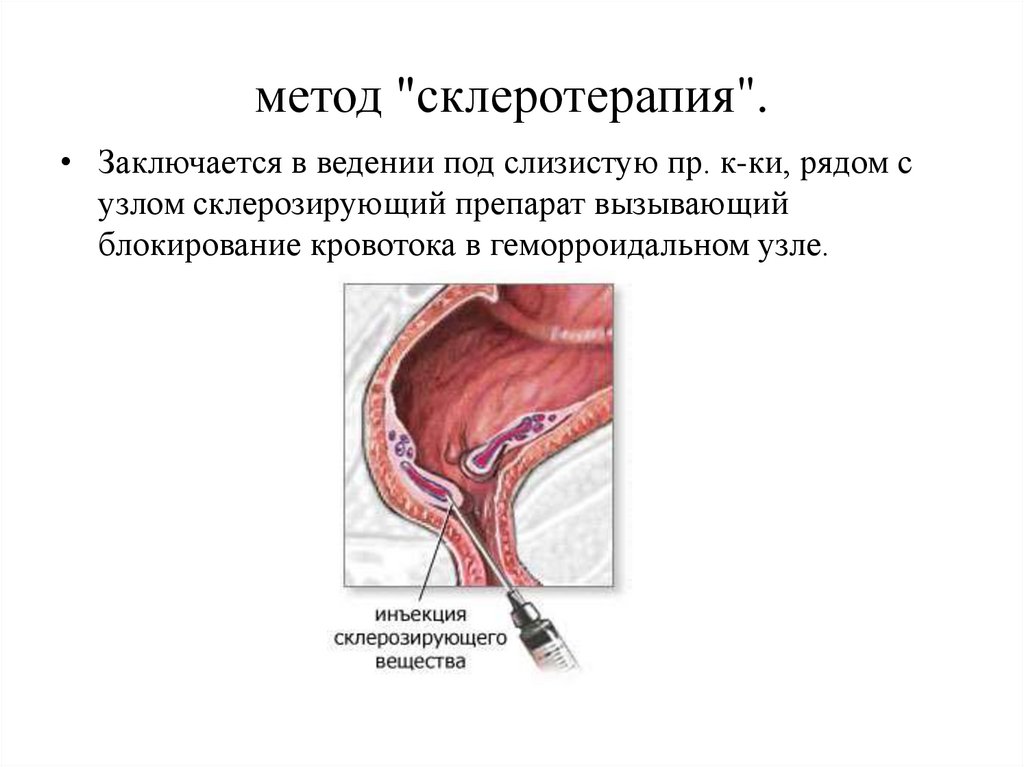
метод "склеротерапия".• Заключается в ведении под слизистую пр. к-ки, рядом с
узлом склерозирующий препарат вызывающий
блокирование кровотока в геморроидальном узле.
34.
метод "латексное лигирование".• Наиболее распространенная методика .
• Эффективный амбулаторный метод лечения
внутреннего геморроя - лигирование
геморроидальных узлов латексными кольцами.
• Узел сдавливают механически, надевая на его
основание латексное кольцо.
• Отторжение узла через 7-10 дней
35.
Лечение латексными кольцами36.
Хирургическое лечение геморроя• Геморроидэктомия проводится при
отсутствии эффекта от консервативной
терапии.
• Прогрессировании болезни и резком
снижении трудоспособности.
• Появляется постоянное, при каждой
дефекации выпадение внутренних узлов.
37.
Геморроидэктомия• В большинстве стран операцию производят лишь
у 17-21 % .
• У остальных применяют малоинвазивные
способы лечения.
• В России наиболее распространенным методом
является геморроидэктомия.
• Отрицательные аспекты – операция очень
болезненная (чувствительная зона).
• Достоинства –вероятность рецидива исключается.
38.
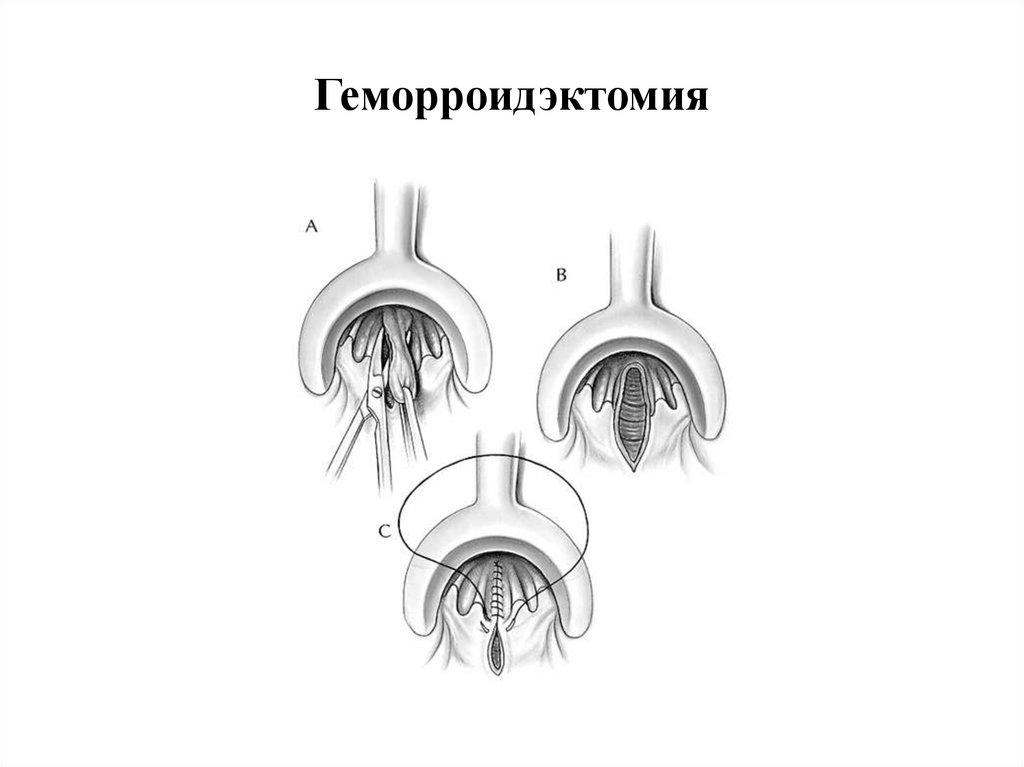
Геморроидэктомия• Геморроидэктомия — золотой стандарт лечения
геморроя IV стадии, тромбоза выпавших узлов.
• Операция показана больным геморроем III
стадии при больших геморроидальных узлах.
• При этом вмешательстве иссекается участок
перианальной кожи, анодермы и слизистой
прямой кишки, расположенный над
геморроидальным узлом.
• Последний лигируется и пересекается.
• Впоследствии происходит фиксация слизистой
оболочки прямой кишки к подлежащим тканям.
39.
Геморроидэктомия40.
Острый парапроктит41.
Острый парапроктит• Возбудитямим являются стафилококки и стрептококки в
сочетании с кишечной палочкой, протеем.
• При парапроктите присутствуют все признаки острого
воспаления: боль, отек, гиперемия, гной.
• Неспорообразующие анаэробы, возывают гнилостный
парапроктит, при котором поражается клетчатка на большом
протяжении.
• Может развиться и настоящий неклостридиальный анаэробный
парапроктит с поражением не только клетчатки, но и фасций и
мышц.
• Такие парапроктиты характеризуются быстрым
распространением процесса с выраженной отечностью тканей,
некрозом, вместо гноя выделяется зловонная жидкость с
детритом.
• Иногда парапроктит вызывается клостридиями —
возбудителями газовой гангрены.
42.
Факторы развития парапроктита• Ослабление иммунитета: истощение, алкоголизм,
инфекции (ангина, грипп, сепсис);
• Сосудистые изменения при сахарном диабете,
атеросклерозе;
• Функциональные нарушения (запор, понос);
• Наличие геморроя, трещин заднего прохода,
криптита и др.
43.
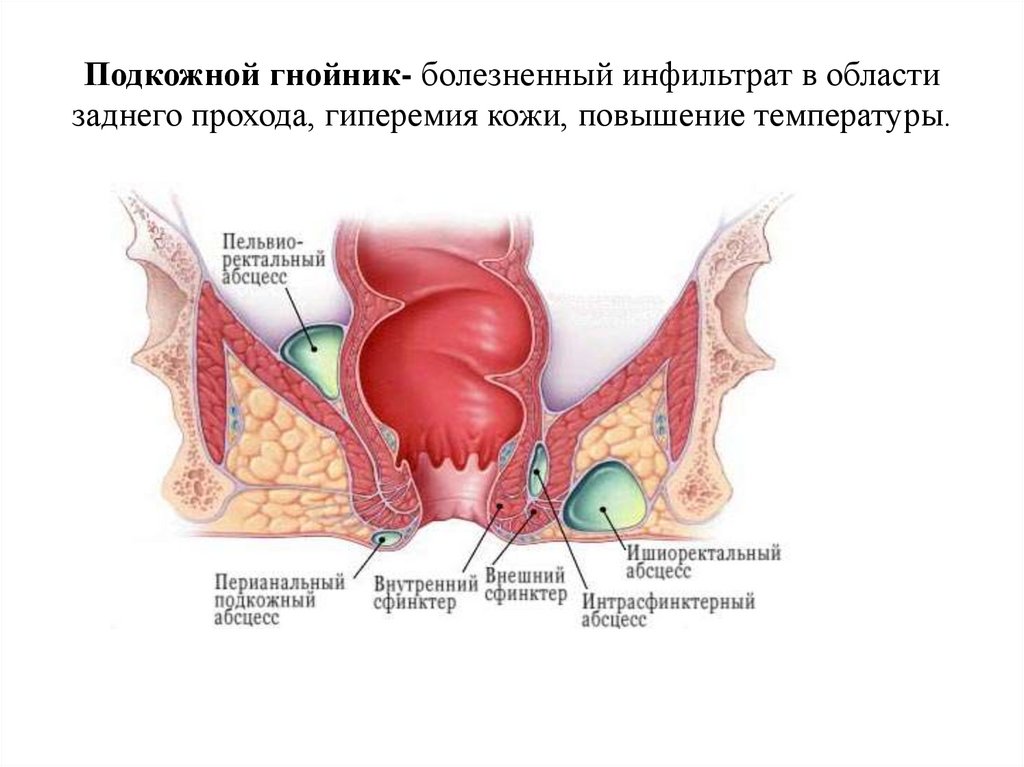
По локализации гнойника различают:• подкожный,
• подслизистый,
• межмышечный (когда гнойник располагается
между внутренним и наружным сфинктером),
• седалищно-прямокишечный
(ишиоректальный),
• тазово-прямокишечный (пельвиоректальный),
• тазово-прямокишечного — позади
прямокишечный.
44.
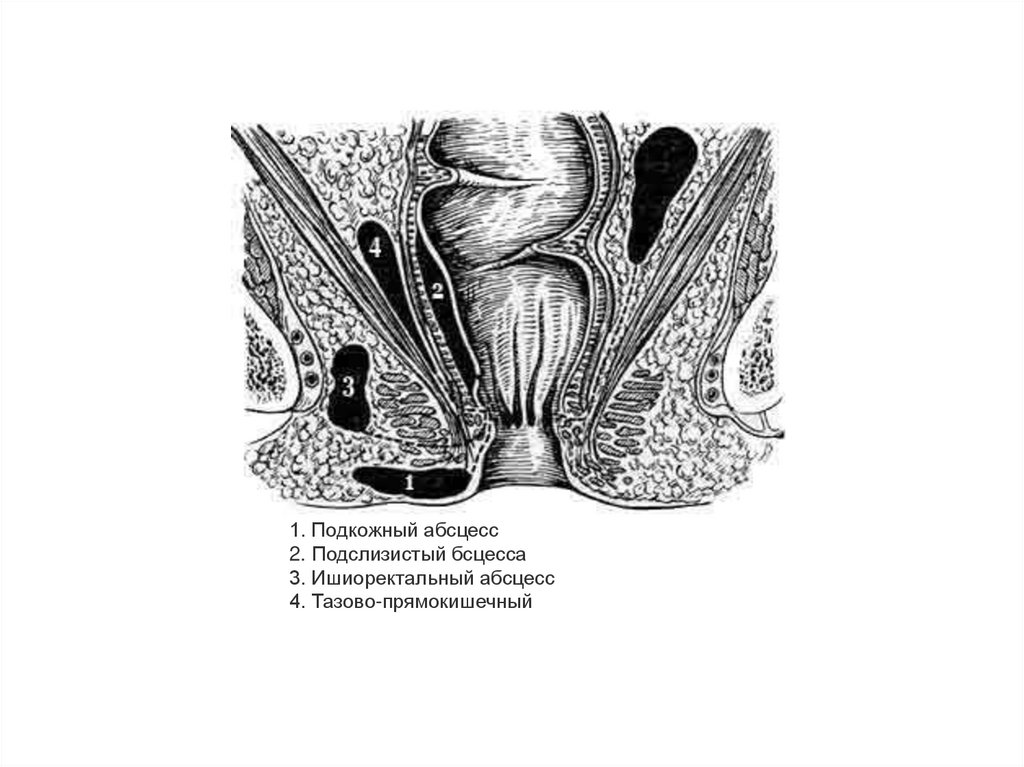
1. Подкожный абсцесс2. Подслизистый бсцесса
3. Ишиоректальный абсцесс
4. Тазово-прямокишечный
45.
Симптомы острого парапроктита• Заболевание начинается остро.
Появляется недомогание, слабость, головная
боль.
Нарастающая боль в прямой кишке,
промежности или в тазу.
Повышается температур тела, озноб.
46.
Подкожной гнойник- болезненный инфильтрат в областизаднего прохода, гиперемия кожи, повышение температуры.
47.
Ишиоректальный абсцесс• В первые дни проявляется общими
симптомами: познабливанием, плохим
самочувствием, тупой болью в тазу и
прямой кишке, усиливающимися при
дефекации;
• местные изменения — асимметрия ягодиц,
инфильтрация, гиперемия кожи —
появляются в поздней стадии (5-6-й день).
48.
Пельвиоректальный парапроктит• Протекает тяжело, гнойник располагается глубоко в тазу.
• В первые дни общие симптомы воспаления: лихорадка, ознобы,
головная боль, боль в суставах, в тазу, внизу живота.
• Часто пациент обращается к хирургу, урологу, женщины — к
гинекологу.
• Нередко их лечат по поводу острого респираторного
заболевания, гриппа. Продолжительность этого периода иногда
достигает 10-12 дней.
• В дальнейшем отмечаются усиление боли в тазу и прямой
кишке, задержка стула, мочи и выраженная интоксикация.
• Если происходит гнойное расплавление стенки прямой кишки,
гной прорывается в просвет прямой кишки, у женщин может
быть прорыв гноя из пельвиоректального пространства во
влагалище.
49.
Диагностика острого парапроктита• Первая и главная задача диагностики
острого парапроктита — на основании
жалоб пациента, клиники и осмотра
распознать наличие и локализацию
гнойника в клетчаточном пространстве,
окружающем прямую кишку.
50.
Подкожноый парапроктит.• Гнойник, локализующийся в подкожной клетчатке
перианальной зоны : боль, гиперемия кожи на стороне
поражения, сглаженность складок перианальной кожи.
• При расположении гнойника вблизи заднепроходного
отверстия оно может приобретать щелевидную форму.
• Пальпация в области воспаления резко болезненна, но
флюктуации вначале может и не быть — это поздний
симптом.
• Диагноз острого подкожного парапроктита можно
поставить на основании клинической картины,
наружного осмотра, пальпации и пальцевого
исследования прямой кишки.
51.
Ишиоректальный парапроктит• Видимые измениния в поздней стадии выраженная асимметрия ягодиц, сглаживание
перианальных складок.
• Озноб, ухудшение самочувствия, тупая
постоянной боли в прямой кишке и тазу.
Характерные признаки острого ишиоректального
парапроктита — наличие инфильтрата в анальном
канале на уровне и выше аноректальной складки.
52.
Тазово-прямокишечный (пельвиоректальный)• Протекает наиболее тяжело и зачастую диагностируется
поздно.
• Воспалительный процесс локализуется глубоко в тазу.
• Наружный осмотр промежности не позволяет
диагностировать пельвиоректальный парапроктит.
• Видимые изменения появляются только в поздней стадии.
• При пальцевом исследовании можно определить
болезненность одной из стенок прямой кишки. В более
поздней стадии — выбухание в просвет кишки
эластичного опухолевидного образования, иногда
определяется флюктуация.
• Пельвиоректальный гнойник, как правило, можно
распознать, применив только пальцевое исследование
прямой кишки.
53.
Лечение острого парапроктита• Лечение только хирургическое.
• Операция должна быть выполнена тотчас
после установления диагноза (неотложная).
• Основные задачи - вскрытие и дренирование
гнойника, ликвидация пораженной крипты и
хода.
• Если ликвидировать связь с кишкой, можно
рассчитывать на полное выздоровление
пациента.
54.
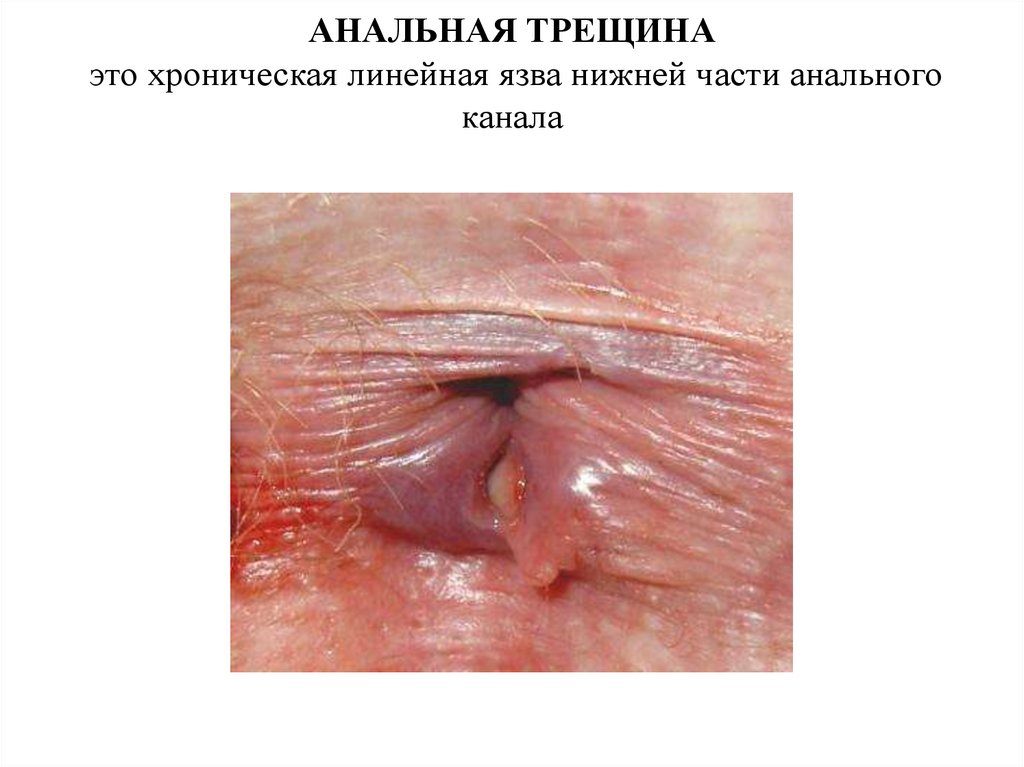
АНАЛЬНАЯ ТРЕЩИНАэто хроническая линейная язва нижней части анального
канала
55.
• Заболевание встречается занимает третье место(11,7%) после колитов и геморроя.
• Свежая (острая) трещина имеет щелевидную форму
с гладкими, ровными краями, дном ее является
мышечная ткань сфинктера заднего прохода.
• Со временем дно и края трещины покрываются
грануляциями с фибринозным налетом.
• При длительном течении ( более одного месяца)
происходит разрастание соединительной ткани,
ткани уплотняются, подвергаются трофическим
изменениям.
56.
• В области ее внутреннего, а иногда инаружного края развиваются участки
избыточной ткани — анальные бугорки
("сторожевые бугорки"), из которых в
дальнейшем может образоваться
фиброзный полип.
57.
Причины возникновения• вследствие травмы, нанесенной содержащимися в
испражнениях,
• вводимыми в анальный канал инородными
телами.
Провоцирующими заболеваниями являются :
запоры, ректоцеле, геморрой и др.
Почти у 70% больных трещина сочетается с
хроническими заболеваниями ХКТ (гастрит,
язвенная болезнь желудка и двенадцатиперстной
кишки, холецистит).
58.
Симтомы, клинические течениеДля анальной трещины характерна триада
симптомов:
• боль в заднем проходе во время или после
дефекации,
• спазм анального сфинктера,
• скудное кровотечение во время дефекации.
59.
Боль во время дефекации• Характерна для острых трещин.
• Интенсивные боли заставляют больных
стремиться к более редкой дефекации.
• В результате этого возникает задержка стула,
что способствует развитию запоров.
• Боль, усиливающаяся во время дефекации,
вызывает спазм мышц анального сфинктера.
• Выраженный спазм сфинктера наблюдается
почти у 60% больных.
60.
Выделения крови из заднего проходаСравнительно небольшие, возникают во
время или сразу после дефекации и
объясняются банальным травмированием
стенок трещины.
Более обильные кровотечения, как правило,
свидетельствуют о наличии других
заболеваний — геморроя, опухоли и т. д.
61.
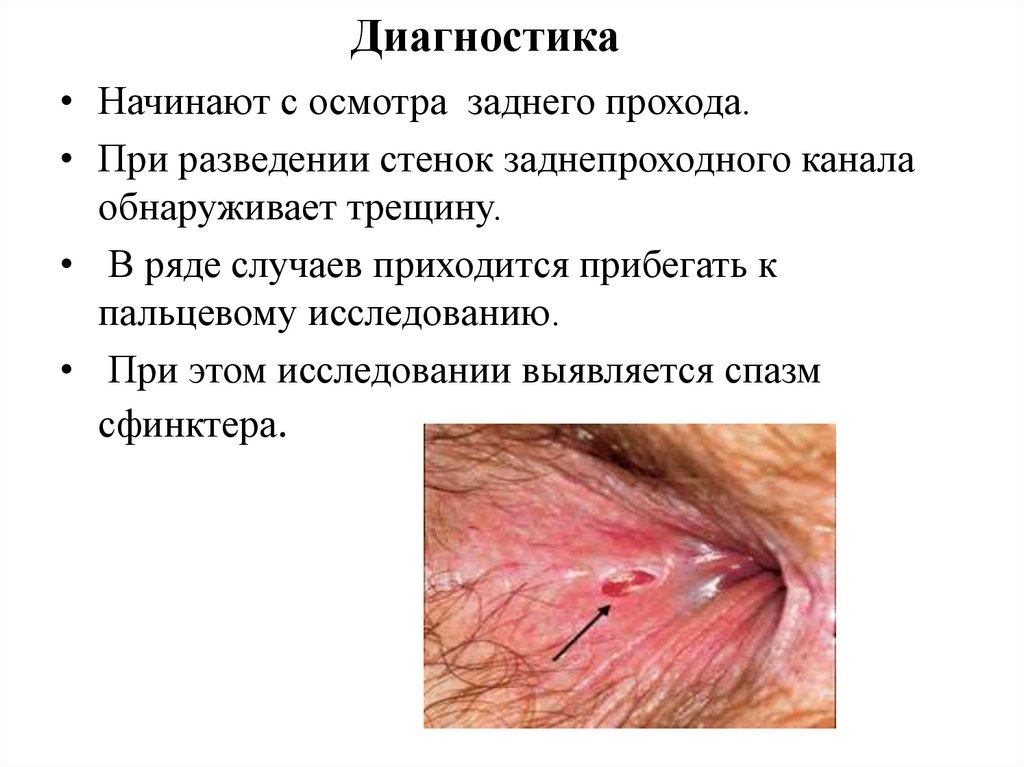
Диагностика• Начинают с осмотра заднего прохода.
• При разведении стенок заднепроходного канала
обнаруживает трещину.
• В ряде случаев приходится прибегать к
пальцевому исследованию.
• При этом исследовании выявляется спазм
сфинктера.
62.
Лечение• Направлено на снятие болевого синдрома и
спазма сфинктера.
• При "острой анальной трещине" примерно у
70% больных отличных результатов
добиываютсяться при применении
консервативной терапии.
• При хронической анальной трещине и
отсутствии эффекта от консервативной
терапии в течение месяца прибегают к
радикальному методу лечения - иссечению
анальной трещины.
63.
Хирургическое лечение• Оно сводится к удалению трещины прямой
кишки.
• Уже на 4-6 день после оперативного
вмешательства рана заживает не оставляя
следа.
• Для профилактики во время операции
дополнительно выполняют частичную
сфинктеротомию.
64.
Профилактика заболеваний прямой кишки– Диета. Количество жидкости 1,5-2,0 л.
• - пища должна быть растительного происхождения (овощи,
фрукты, отруби).
• - избегать излишнее употребление мучных и молочных
продуктов.
• - существенно снизить механическую нагрузку на прямую
кишку
• - не злоупотреблять спиртными напитками
• - исключить чрезмерно острые блюда
• 2 . Гигиена дефекации.
- приучить свой организм (стул в определенное время суток).
- Влажный туалет ( подмываться холодной водой).
• 3. Если у Вас сидячая работа (перерыв 10-15 мин. за 1 час.).




















































 Медицина
Медицина








