Похожие презентации:
Интенсивная терапия при дыхательной недостаточности
1. Интенсивная терапия острой дыхательной недостаточности
2. Введение
• Острая дыхательная недостаточность (ОДН) являетсясиндромом, сопровождающим течение определенных
болезней и общая частота его развития четко не
определена.
• Смертность, связанная с развитием ОДН, варьирует в
зависимости от этиологии. При ОРДС смертность достигает
40 – 45% и не меняется значительно в течение последних
лет.
• Высокий уровень смертности отмечается у пациентов с
гиперкапнической формой дыхательной недостаточности,
вследствие сочетания хронической дыхательной
недостаточности и сопутствующих заболеваний сердечнососудистой системы, печени, почек и нервной системы.
3. Определения
• Дыхательная недостаточность (respiratory failure) –синдром, при котором дыхательная система не
справляется с одной или двумя своими
функциями – оксигенацией и выведением
углекислоты
• Острая дыхательная недостаточность (acute
respiratory failure) – угрожающее жизни состояние,
сопровождающееся нарушением газового состава
артериальной крови и кислотно-щелочного
равновесия
4. Типы дыхательной недостаточности
• Оксигенационная (недостаточностьпоступления О2)
• Вентиляционная (недостаточность
выведения СО2)
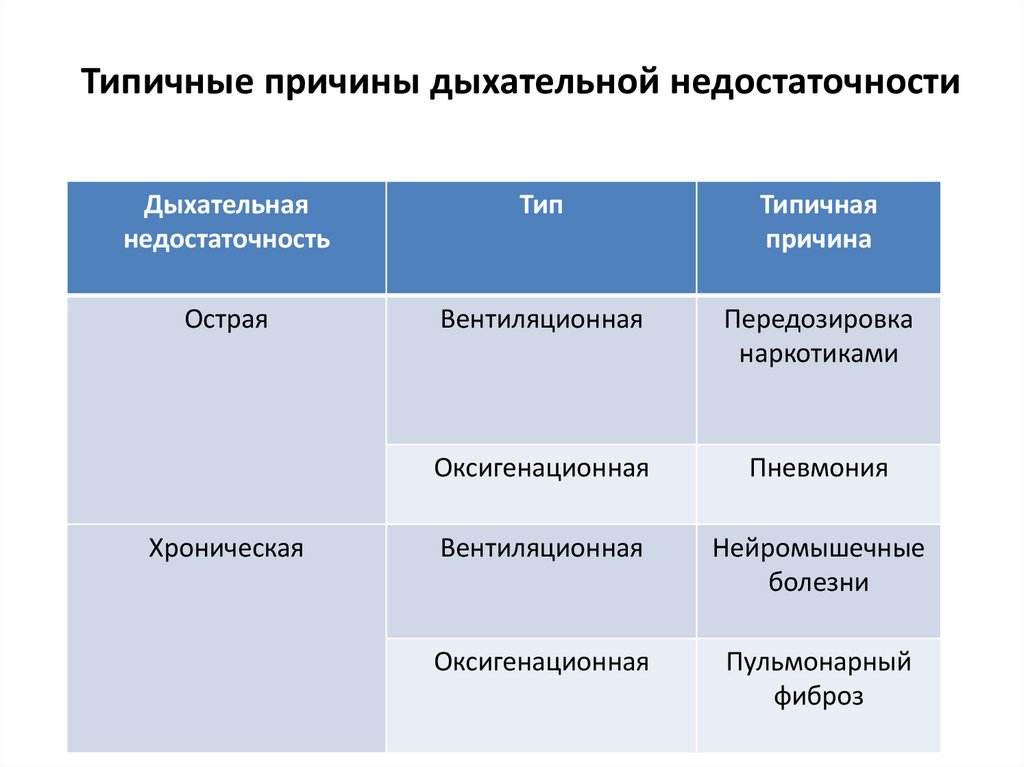
5. Типичные причины дыхательной недостаточности
Дыхательнаянедостаточность
Тип
Типичная
причина
Острая
Вентиляционная
Передозировка
наркотиками
Оксигенационная
Пневмония
Вентиляционная
Нейромышечные
болезни
Оксигенационная
Пульмонарный
фиброз
Хроническая
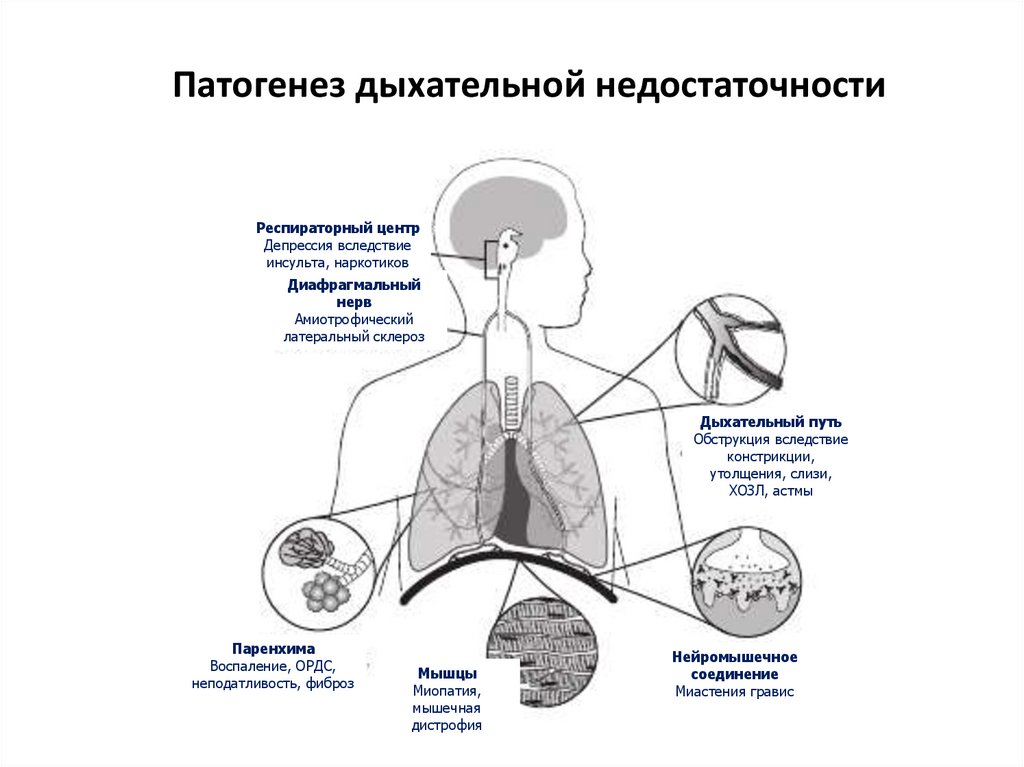
6. Патогенез дыхательной недостаточности
Респираторный центрДепрессия вследствие
инсульта, наркотиков
Диафрагмальный
нерв
Амиотрофический
латеральный склероз
Дыхательный путь
Обструкция вследствие
констрикции,
утолщения, слизи,
ХОЗЛ, астмы
Паренхима
Воспаление, ОРДС,
неподатливость, фиброз
Мышцы
Миопатия,
мышечная
дистрофия
Нейромышечное
соединение
Миастения гравис
7. Диагностика дыхательной недостаточности
1. Анамнез2. Физикальное обследование
3. Диагностические тесты:
• пульсоксиметрия;
• газы крови из артерии и КЩС;
• рентгенография ОГК;
• ЭКГ;
• дополнительные тесты (с учетом
чувствительности и специфичности).
8. Методы лечения при неотложном состоянии
• Какой синдром лечить первым?• Сначала лечим синдром, а потом неотложное
состояние?
9. Синдром острой дыхательной недостаточности при неотложных состояниях
Анамнез?
Физикальное обследование?
Газы крови?
Общие принципы лечения ОДН?
Нет времени
Подход ABCDE!
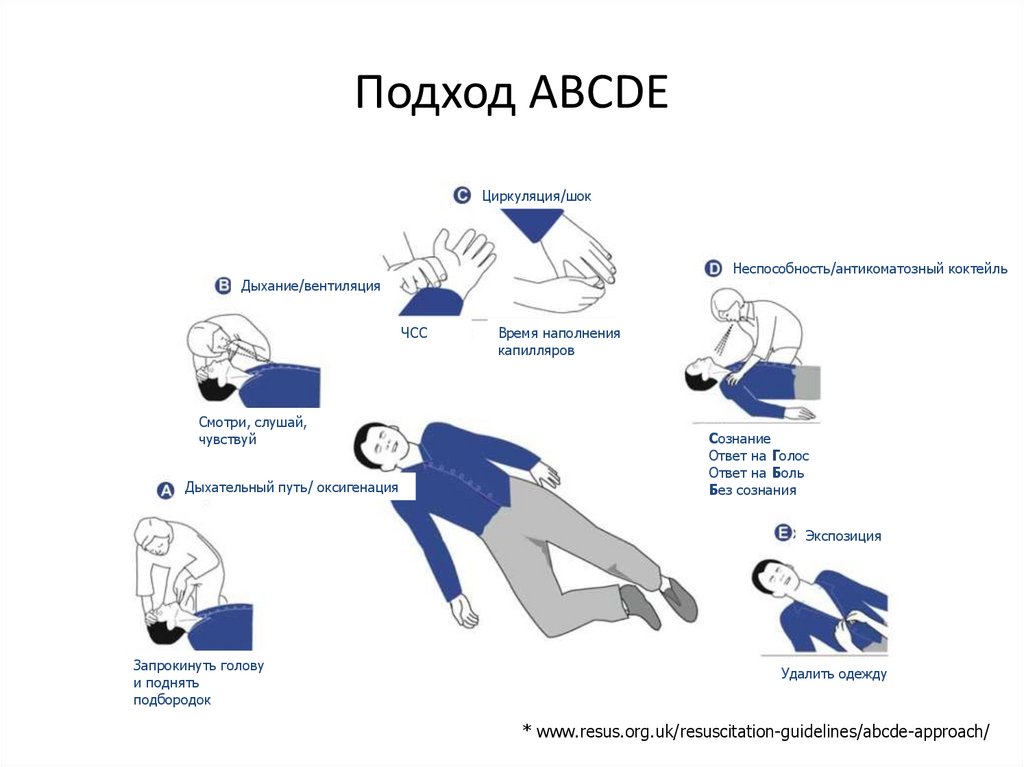
10. Подход ABCDE
Циркуляция/шокНеспособность/антикоматозный коктейль
Дыхание/вентиляция
ЧСС
Смотри, слушай,
чувствуй
Дыхательный путь/ оксигенация
Время наполнения
капилляров
Сознание
Ответ на Голос
Ответ на Боль
Без сознания
Экспозиция
Запрокинуть голову
и поднять
подбородок
Удалить одежду
* www.resus.org.uk/resuscitation-guidelines/abcde-approach/
11. Подход ABCDE
Первые шаги1. Убедитесь в безопасности персонала. При необходимости используйте
защитные фартуки и перчатки.
2. Выглядит ли плохо пациент на первый взгляд?
3. Если пациент в сознании, спросите «Как вы себя чувствуете?». Если пациент
без сознания, или в состоянии коллапса, встряхните его за плечи и спросите
«У вас все в порядке?». Если он отвечает нормально, то его дыхательный
путь проходим, он дышит и его мозг перфузируется. Если он говорит
короткими фразами, то могут иметь место проблемы с дыханием.
Неспособность пациента к ответу является четким признаком критического
состояния.
4. Быстрые «смотри, слушай, чувствуй» обычно занимают 30 секунд и
позволяют установить, находится ли пациент в критическом состоянии и
нуждается ли в неотложной помощи. Попросите коллег вызвать помощь.
5. Если пациент не отвечает и не дышит нормально, начните СЛР.
6. Раннее мониторирование витальных функций. Прикрепите пульсоксиметр,
ЭКГ-монитор и неинвазивное АД всем критическим больным как можно
скорее.
7. Установите периферический венозный катетер как можно скорее.
12. Подход ABCDE
Дыхательный путь (А)Обструкция дыхательного пути – неотложное состояние. Немедленно получите
помощь эксперта. Не леченная обструкция дыхательного пути приводит к
гипоксии и повреждению мозга, почек и сердца, остановке сердца и смерти.
1. Ищите признаки обструкции дыхательного пути.
• Обструкция дыхательного пути приводит к парадоксальному движению
грудной клетки и живота («качели») и использованию вспомогательной
мускулатуры. Центральный цианоз является поздним признаком
обструкции дыхательного пути. В случае полной обструкции дыхательного
пути отсутствует шум дыхания через нос и рот. В случае частичной
обструкции, поток воздуха уменьшен и часто шумный.
• У пациентов в критическом состоянии сниженный уровень сознания часто
приводит к обструкции дыхательного пути.
2. Неотложное лечение обструкции дыхательного пути.
• Немедленно получите помощь экспертов. Не леченная обструкция
дыхательного пути приводит к гипоксемии и риску повреждения мозга,
почек и сердца, остановке сердца и даже смерти.
13. Подход ABCDE
• В большинстве случаев, могут понадобиться только базовые методыобеспечения дыхательного пути (приемы открытия дыхательного пути,
использование электроотсоса, установление орофарингеального или
назофарингеального дыхательного пути). Эндотрахеальная интубация может
понадобиться только при безуспешности вышеописанных методов.
3. Дайте кислород в высокой концентрации.
• Обеспечьте подачу кислорода в высокой концентрации используя маску с
резервуаром для кислорода. Убедитесь, что поток кислорода достаточный
(обычно 15 л/мин¯¹) для предотвращения спадения резервуара при вдохе.
Если трахея пациента интубирована, дайте кислород в высокой
концентрации с использованием само раздувающегося мешка.
• В случае острой дыхательной недостаточности, рекомендовано целевое
поддержание сатурации в 94-98%. У пациентов с риском наличия
гиперкапнической дыхательной недостаточности (см. ниже), рекомендовано
целевое поддержание сатурации в 88-92%.
Дыхание (В)
Во время срочной оценки дыхания чрезвычайно важно диагностировать и
устранить причины непосредственной угрозы жизни (тяжелый приступ
бронхиальной астмы, отек легких, напряженный пневмоторакс и массивный
гемоторакс).
14. Подход ABCDE
1.2.
3.
4.
5.
Смотри, слушай и чувствуй основные признаки респираторного дистресса:
потливость, центральный цианоз, использование вспомогательной
мускулатуры при дыхании и абдоминальное дыхание.
Сосчитай частоту дыхания. Нормальная частота 12 - 20 мин¯¹. Увеличение
частоты дыхания >25 мин¯¹ является признаком тяжести состояния и
вероятности его внезапного ухудшения.
Оцените глубину каждого вздоха, дыхательный паттерн (ритм) и
равномерность экскурсии грудной клетки с обеих сторон.
Отметьте любую деформацию грудной клетки (это может увеличить риск
нарушения нормального дыхания); набухание яремных вен (напр. при
тяжелом приступе астмы или напряженном пневмотораксе); наличие и
проходимость любых торакальных дренажей. Запомните, что увеличение
объема живота может ограничить движение диафрагмы, ухудшая, таким
образом, респираторный дистресс.
Отмечайте концентрацию вдыхаемого кислорода (%) и SpO2
пульсоксиметра. Пульсоксиметр не обнаружит гиперкапнию. Если пациент
получает дополнительный кислород, SpO2 может быть нормальной при
наличии очень высокого РаСО2.
15. Подход ABCDE
6. Прислушайтесь к дыханию пациента недалеко от его лица: клокочущеедыхание свидетельствует о наличии секрета дыхательного пути, обычно
вследствие неспособности пациента к откашливанию или глубокому вдоху.
Стридорозное или свистящее дыхание свидетельствует о частичной, но
значительной, обструкции дыхательного пути.
7. Проведите перкуссию грудной клетки: гиперрезонанс может
свидетельствовать о пневмотораксе; притупление звука – обычно о
консолидации или жидкости в плевральной полости.
8. Проведите аускультацию грудной клетки: бронхиальное дыхание
свидетельствует о консолидации легких с проходимым дыхательным
путем; отсутствие или снижение дыхания свидетельствует о пневмотораксе
или легочной консолидации, вызванной полной обструкцией.
9. Проверьте расположение трахеи в супрастернальной вырезке: отклонение в
сторону свидетельствует о смещении средостения (напр. пневмотораксе,
фиброзе легких или жидкости в плевральной полости).
10. Ощупайте грудную клетку для распознавания хирургической эмфиземы или
крепитации (предполагает наличие пневмоторакса до тех пор, пока не
доказано обратное).
16. Подход ABCDE
11. Специфическое лечение респираторных нарушений зависит от их причины.Тем не менее, все пациентам в критическом состоянии следует дать
кислород. В подгруппе пациентов с ХОЗЛ, высокая концентрация кислорода
может угнетать дыхание (риск гиперкапнической дыхательной
недостаточности). Тем не менее, у данных пациентов может возникнуть
поражение органов-мишеней и остановка сердца при снижении
напряжения кислорода в крови. В этой подгруппе следует поддерживать
РаО2 и сатурацию ниже нормы. Вначале дайте кислород через 28% маску
Вентури (4 л/мин¯¹) или 24% маску Вентури (4 л/мин¯¹) и повторно оцените
эффект. Рекомендованное целевое SpO2 88-92% у большинства пациентов с
ХОЗЛ, но ориентируйтесь на индивидуальное целевое значение при
предыдущем приступе, если возможно.
12. Если вы оцениваете глубину и частоту дыхания пациента как неадекватные
или они отсутствуют, используйте вентиляцию дыхательным мешком с
маской или карманной маской для улучшения оксигенации и вентиляции,
при этом вызывая срочную помощь эксперта. У кооперативных пациентов,
не имеющих обструкции дыхательного пути, рассмотрите использование
неинвазивной вентиляции (НИВ). У пациентов с обострением ХОЗЛ
использование НИВ часто предотвращает интубацию трахеи и инвазивную
вентиляцию.
17. Подход ABCDE
Циркуляция (С)Почти во всех случаях медицинских и хирургических неотложных состояний,
гиповолемия рассматривается как первопричина шока до тех пор, пока не
будет доказано обратное. Если отсутствуют очевидные признаки
кардиальных нарушений, введите внутривенные растворы любому пациенту
с холодной периферией и учащенным пульсом. У хирургических пациентов
исключите кровотечение (явное или скрытое). Запомните, что проблемы с
дыханием, такие как напряженный пневмоторакс, также могут приводить к
нарушению гемодинамики. Их следовало бы лечить ранее, еще при оценке
состояния.
Неспособность (D)
Частой причиной отсутствия сознания является глубокая гипоксия, гиперкапния,
церебральная гипоперфузия или недавнее использование седативных и
анальгетических препаратов.
Экспозиция (Е)
Может потребоваться экспозиция всего тела пациента для обследования
пациента. Соблюдайте уважение к пациенту и минимизируйте потерю тепла.
18. А – дыхательный путь Виды экстренного обеспечения дыхательного пути (Emergency airway management)
Поддержание базового дыхательного пути (basic airway maintenance):• поднятие подбородка;
• выдвижение нижней челюсти;
• использование катетера электроотсоса;
• орофарингеальный дыхательный путь;
• назофарингеальный дыхательный путь;
• многопросветный пищеводный дыхательный путь.
Профессиональный дыхательный путь (definitive airway):
• оротрахеальная интубация трахеи;
• назотрахеальная интубация трахеи;
• пункционная крикотироидотомия;
• хирургический дыхательный путь (хирургическая крикотироидотомия).
19. Базовый дыхательный путь Подъем подбородка и запрокидывание головы с линейной стабилизацией шейного отдела позвоночника
20. Базовый дыхательный путь Выдвижение челюсти с линейной стабилизацией шейного отдела позвоночника
21. Базовый дыхательный путь Назофарингеальный дыхательный путь (Nasopharyngeal airway)
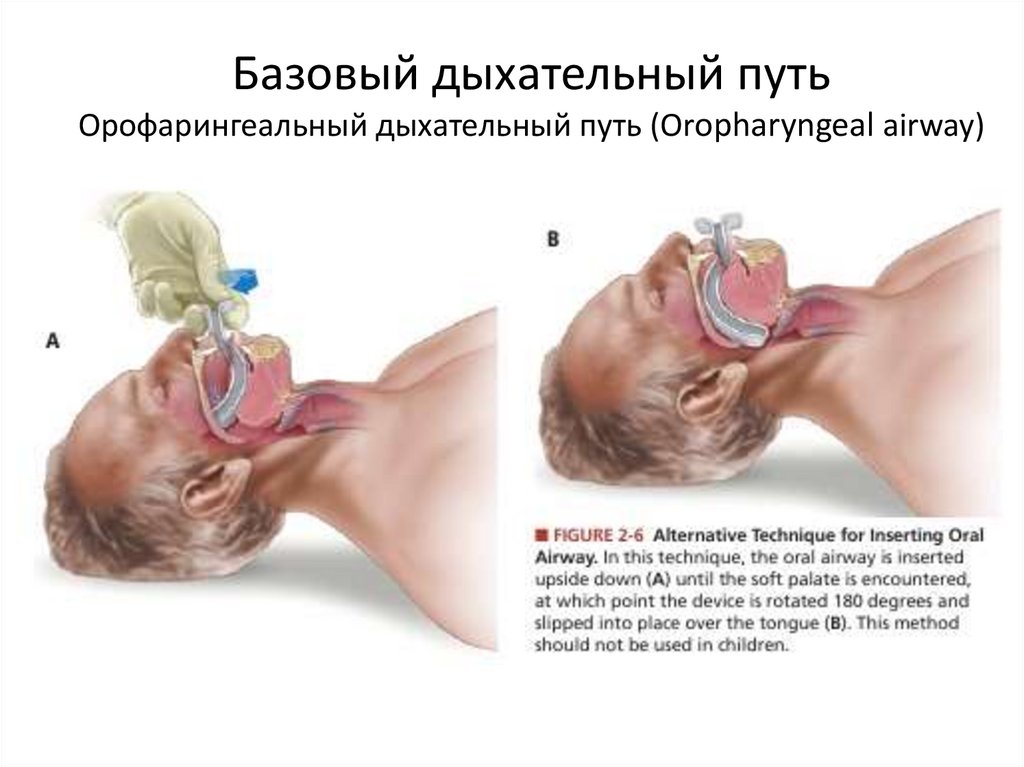
22. Базовый дыхательный путь Орофарингеальный дыхательный путь (Oropharyngeal airway)
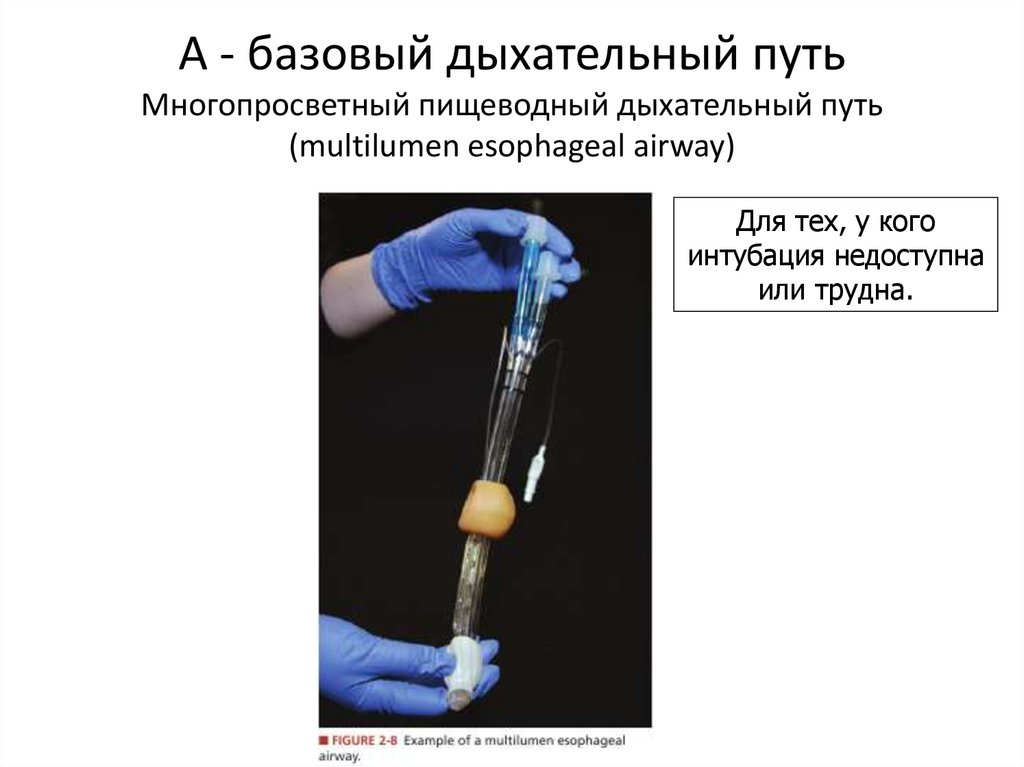
23. А - базовый дыхательный путь Многопросветный пищеводный дыхательный путь (multilumen esophageal airway)
Для тех, у когоинтубация недоступна
или трудна.
24. Устранение обструкции дыхательного пути при помощи катетера Янкера
25. Базовый контроль дыхательного пути на месте происшествия
1.Обеспечьте открытие дыхательного пути используя приемы
запрокидывания головы/подъема подбородка, модифицированного
выдвижения нижней челюсти или подъема языка/выдвижения
нижней челюсти. Запрокидывание головы/подъем подбородка
нельзя применять при малейшем подозрении на травму шейного
отдела позвоночника.
2. Оголите грудную клетку для визуализации дыхательных движений с
одновременным определением движения воздуха изо рта и носа.
Это следует делать до и после устранения обструкции дыхательного
пути.
3. Если отсутствуют экскурсии грудной клетки и движение воздуха
неслышны или неощутимы:
а) осуществите два вдоха под положительным давлением. Если
сопротивление продолжается, следуйте рекомендациям АНА по
устранению обструкции дыхательного пути;
б) повторная оценка дыхания и пульса на сонных артериях;
26. Базовый контроль дыхательного пути (продолжение).
в) если спонтанное дыхание возобновляется и присутствует пульс насонных артериях, обеспечьте подачу кислорода через
нереверсивную маску или вспомогательную ИВЛ с помощью
дыхательного мешка с маской со скоростью 15 л/мин;
г) если пациент не дышит, но есть пульс на сонных артериях, начните ИВЛ
с помощью дыхательного мешка с 15 л/мин. кислорода 12 дыханий в
мин;
д) если пациент не дышит и пульс на сонных артериях отсутствует,
начните реанимацию согласно кардиального протокола.
4. Если у пациента стридорозное, «шумное» дыхание или храп,
проводите лечение частичной обструкции дыхательного пути
согласно рекомендациям АНА:
а) повторно оцените проведенные приемы открытия дыхательного пути;
б) при безуспешной начальной попытке устранения частичной
обструкции проведите аспирацию дыхательного пути и осмотрите
глотку на наличие инородных тел. При обнаружении инородного
тела, устраните его с помощью указательного пальца;
27. Базовый контроль дыхательного пути (продолжение).
в) если частичная обструкция не устранена, действуйте согласнорекомендациям АНА по лечению полной обструкции дыхательного
пути.
5. Как только обструкция устранена:
а) установите орофарингеальный воздуховод у бессознательного
пациента (без рвотного рефлекса);
б) установите назофарингеальный воздуховод у пациента в сознании или
у бессознательного пациента без рвотного рефлекса. Внимание! Не
используйте данный метод при возможной черепно-мозговой
травме;
6. Определите наличие и адекватность дыхания путем наблюдения ее
частоты, глубины и характера. Также осмотрите грудную клетку на
наличие каких-либо травм, приводящих к нарушению дыхания.
7. Подача кислорода показана каждому пациенту с признаками
затруднения дыхания, ощущения нехватки воздуха, частотой
дыхательных движений >20 в мин., участием вспомогательной
мускулатуры, снижением уровня сознания/ментального статуса,
цианозом, кардиальными симптомами, травмой головы или
признаками шока:
28. Базовый контроль дыхательного пути (окончание).
а) подачу кислорода следует проводить через нереверсивную маску соскоростью 15 л/мин (убедившись, что резервуар раздут);
б) если пациент не переносит маску, установите интраназальные канюли
со скорость подачи 6 л/мин.
8. ИВЛ дыхательным мешком со скоростью подачи кислорода 15 л/мин. и
частотой 12 в мин. следует начинать при отсутствии
самостоятельного дыхания, признаков неадекватной вентиляции,
частоты дыхательных движений <8 в мин., отсутствии или
ослаблении звука дыхания или ран грудной клетки.
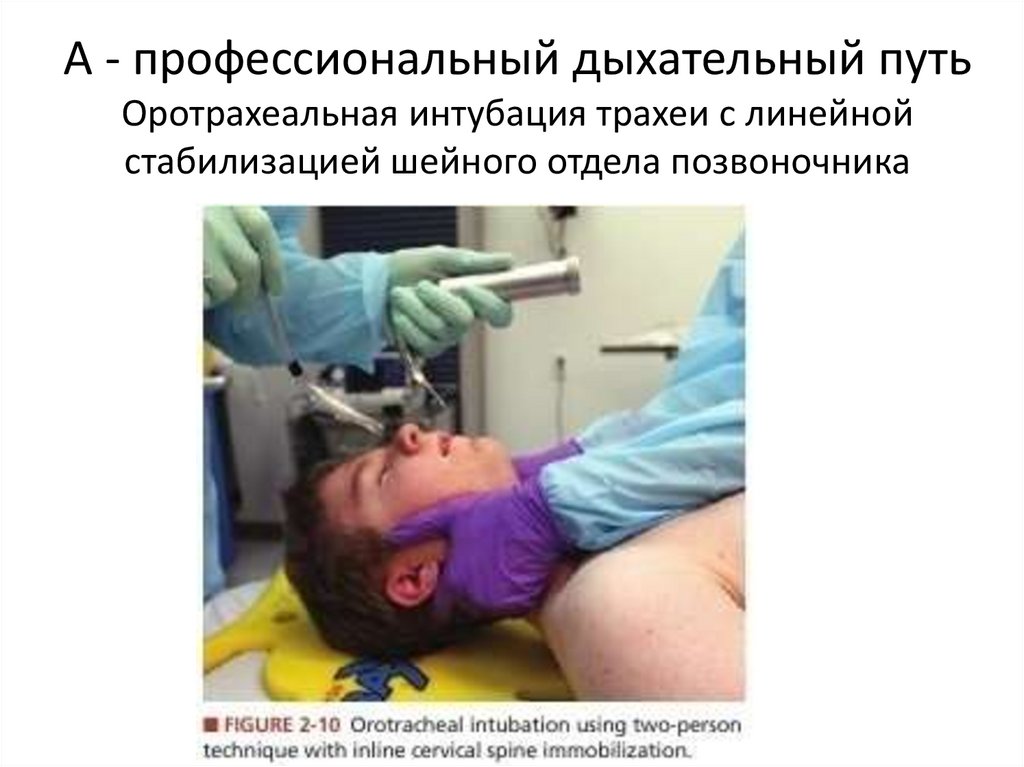
29. А - профессиональный дыхательный путь Оротрахеальная интубация трахеи с линейной стабилизацией шейного отдела позвоночника
30. От базового дыхательного пути к оксигенации и вентиляции* (Basic airway management in adults)
Приемы обеспечения дыхательного пути:• запрокидывание головы и поднятие подбородка;
• выдвижение нижней челюсти;
• иммобилизация шейного отдела позвоночника.
Вспомогательные приспособления для дыхательного пути:
• орофарингеальный дыхательный путь;
• назофарингеальный дыхательный путь.
Вентиляция мешком с маской:
• вентиляция мешком с маской одной рукой;
• вентиляция мешком с маской двумя руками.
31. Сочетание базового дыхательного пути, оксигенации и вентиляции у взрослых (Basic airway management in adults)
Базовый дыхательный путьНеадекватная
оксигенация
Неадекватная
вентиляция
Неадекватные
респираторные
усилия
Сердечно-легочная
реанимация
Обструкция
дыхательного
пути
Вентиляция мешком с маской
32. Оксигенация Показания к оксигенотерапии при лечении острых состояний
• Документированная гипоксемия. PaO2 <60мм.рт.ст. илиSaO2 <90% у пациентов при дыхании комнатным воздухом
или PaO2 и/или SaO2 меньше желательных показателей
для специфических клинических ситуаций
• При острых состояниях, с подозрением на гипоксемию, с
последующим приведением доказательств гипоксемии
после начала оксигенотерапии
• Тяжелая травма
• Острый инфаркт миокарда
• Краткосрочная терапия или хирургические вмешательства
(напр. пробуждение после анестезии или хирургия бедра)
33. Противопоказания к оксигенотерапии при лечении острых состояний
• Отсутствуют специфические противопоказания коксигенотерапии, при наличии показаний к ее
проведению
34. Оксигенация Нереверсивная маска (non-rebreather mask)
35. Оксигенация Маска Вентури
36. Оксигенация Носовые канюли (nasal canule)
37. Вентиляция мешком с маской Показания
• У пациентов с дыхательной недостаточностью, носохраненным дыханием.
• У пациентов с полным апноэ.
• При общей анестезии, использовании мышечных
релаксантов, передозировке опиатами, инсультах,
сердечно-легочной реанимации.
• Других ситуациях, когда спонтанное дыхание неадекватно.
38. Вентиляция мешком с маской Противопоказания
• Редко противопоказана.• Тяжелая лицевая травма и открытые травмы глаза.
• Инородный материал в ротовой полости (тогда показана
интубация трахеи).
39. В - вентиляция Вентиляция мешком с маской (BVM – bag-valve-mask)
Само заполняющийсямешок
Кислородный
резервуар
Маска
Трубка подачи
кислорода
Порт
давления
40. В - вентиляция Вентиляция мешком с маской под положительным давлением
41. В - вентиляция Показания к ИВЛ
Лабораторные показатели для ИВЛГазы крови
РаО2 <55мм.рт.ст.
РаСО2 >55мм.рт.ст. и рН <7,32
Тесты легочной функции
Жизненная емкость <10мл/кг
Отрицательное давление на вдохе <25см.вд.ст.
ОФВ1 <10мл/кг
Клинические критерии
• Апноэ или брадипноэ
• Респираторный дистресс со сниженным уровнем сознания
• Клинически очевидное увеличение работы дыхания, не устраняемое
другими методами лечения
• Оглушение и необходимость защиты дыхательного пути
• Контролируемая гипервентиляция (напр. при черепно-мозговой
травме)
• Тяжелый циркуляторный шок
42. Основные устанавливаемые параметры ИВЛ
• Частота дыхательных движений (RR) обычно 8–12мин¯¹• Тидальный объем (TV) обычно 5–8мл/кг
• Фракция вдыхаемого кислорода (FiO2). Рекомендовано
самое низкое значение при котором поддерживается
SpO2 >90% и РаО2 >60мм.рт.ст.
• Положительное давление на выдохе (РЕЕР) обычно 3–
5см.вд.ст.
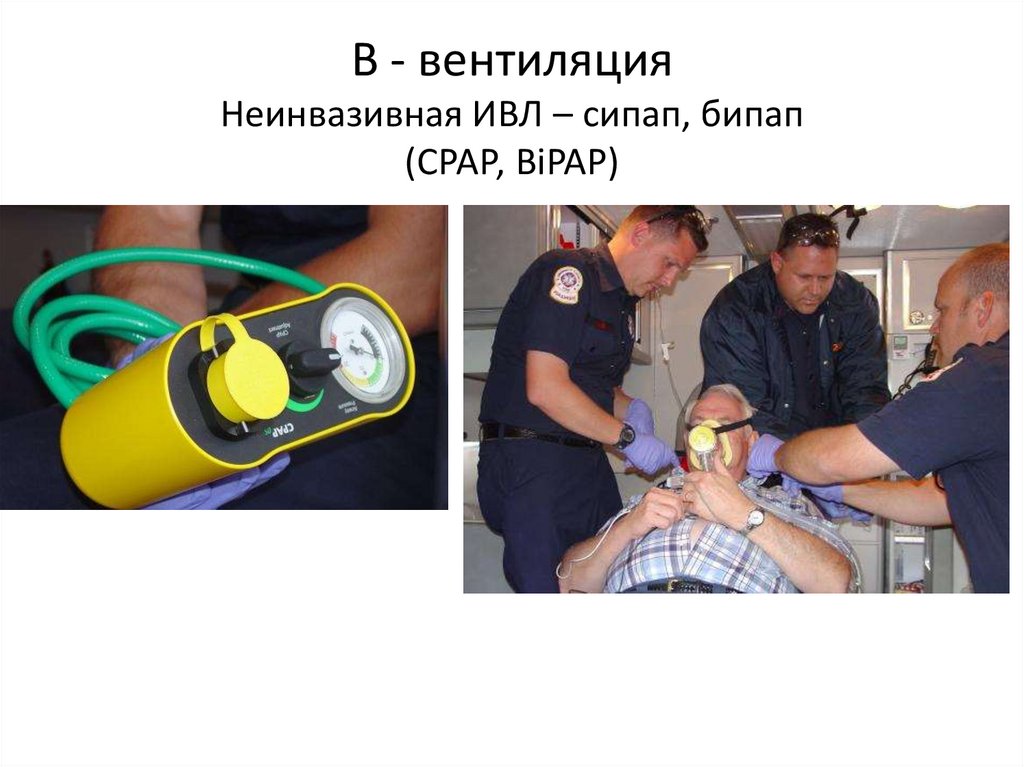
43. В - вентиляция Неинвазивная ИВЛ – сипап, бипап (СРАР, BiPAP)
44. В - вентиляция Инвазивная ИВЛ
ТранспортнаяСтационарная
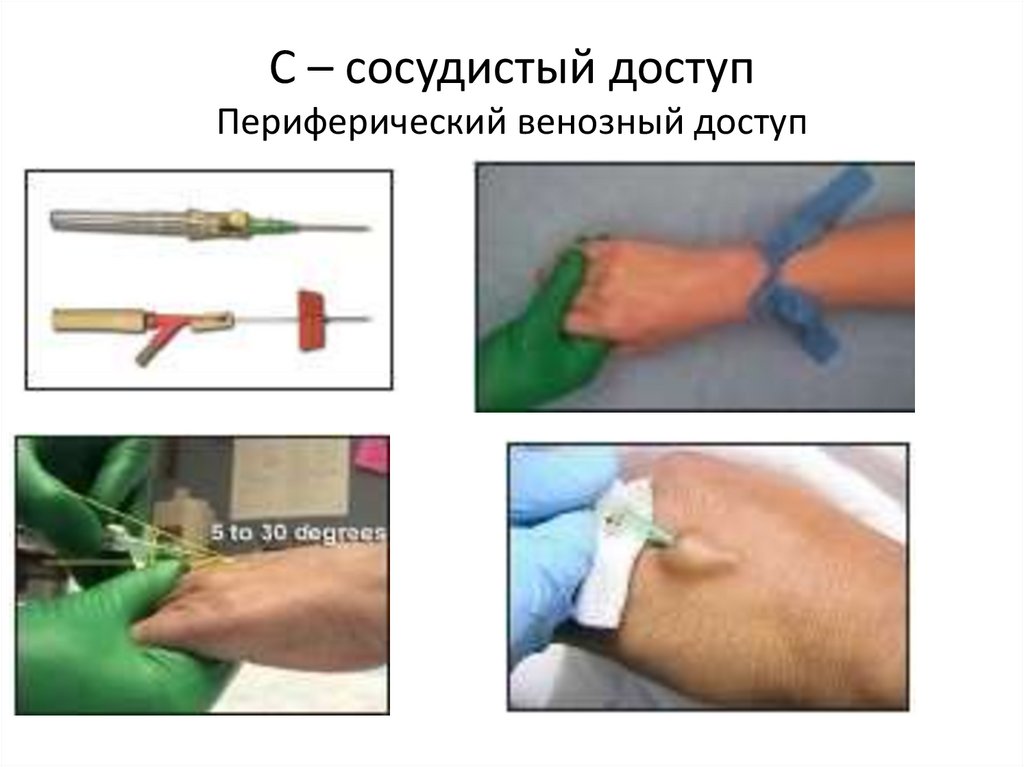
45. С – сосудистый доступ Периферический венозный доступ
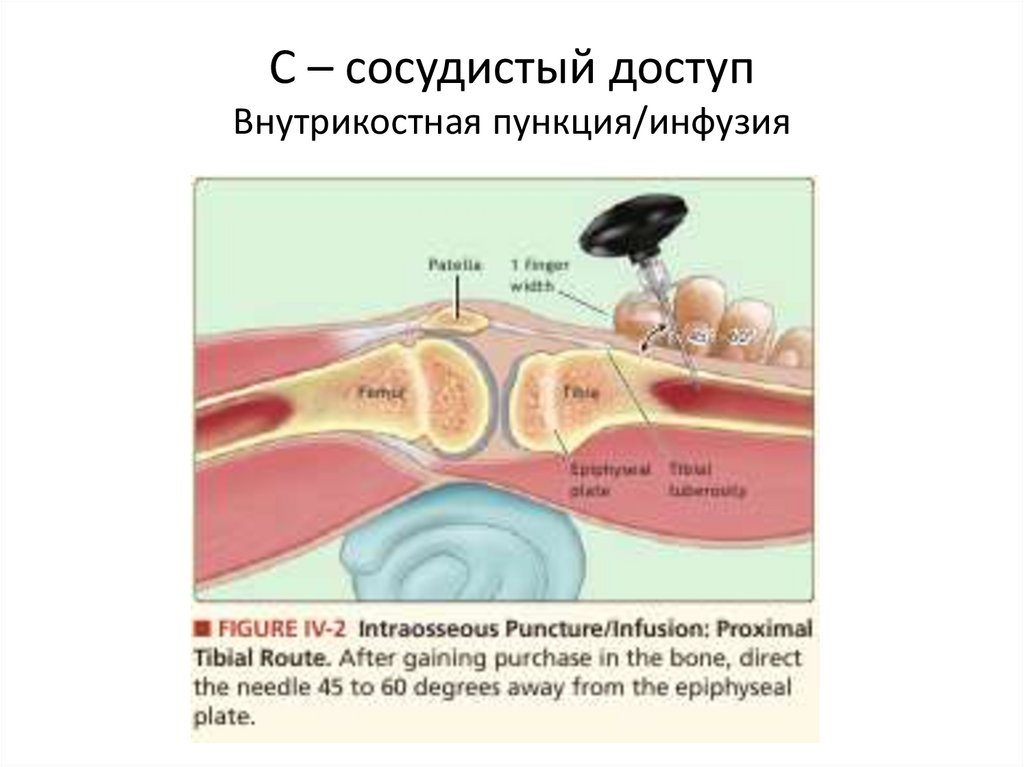
46. С – сосудистый доступ Внутрикостная пункция/инфузия
47. D – неспособность Уровень сознания
Шкала ЯВБО• Ясное
• Отвечает на вербальные стимулы
• Отвечает на болевые стимулы
• Отсутствие ответа
48. Е – экспозиция
Разрезать и снять одежду
«Поворот бревна» для осмотра спины
Измерение ректальной температуры
Теплые одеяла/наружные обогревающие устройства для
предотвращения гипотермии
49. Этапы оказания помощи при неотложных состояниях
1. Оказание неотложной помощи на местепроисшествия (бригада СМП)
2. Отделение неотложной помощи (приемнодиагностическое отделение)
3. ОРИТ
50. Этапы оказания неотложной помощи на месте происшествия
• Этап первой помощи (first responder care)• Этап базового поддержания жизни (basic
life support care – BLS Care)
• Этап промежуточного поддержания жизни
(intermediate life support care – ILS Care)
• Этап дальнейшего поддержания жизни
(advanced life support care – ALS Care)
51. Протокол рутинной (начальной) помощи Этап первой помощи
1.2.
3.
4.
5.
6.
7.
Открыть и/или поддерживать открытым дыхательный путь.
Расстегнуть стискивающую одежду и оголить важнейшие участки
тела при необходимости.
Успокоить пациента назвав себя, объяснив ему, как ему будет
оказана помощь и что дополнительная помощь скоро прибудет.
Придайте пациенту комфортное положение. Посадите пациента,
если нет гипотензии (Сист.АД <100 мм.рт.ст.) или подозрений на
травму шейного отдела позвоночника.
Используйте кислород, предпочтительно 15 л/мин. через
нереверсивную маску. Если пациент не переносит маску,
используйте 6 л/мин. через носовые канюли.
Убедитесь в передаче дальнейшей информации по пути доставки
пациента в центр травмы.
Контролируйте изменения уровня сознания и витальных функций.
52. Протокол рутинной (начальной) помощи Этап базового поддержания жизни
1.2.
3.
4.
5.
6.
7.
Все компоненты этапа первой помощи плюс.
Установить пульсоксиметр и взять анализы по показаниям.
Установить кардиомонитор и записать ЭКГ по показаниям.
Сообщить информацию на этап дальнейшего (или промежуточного,
если не доступен дальнейший) поддержания жизни по показаниям.
Одновременно с вышесказанным, провести физикальное
обследование, оценить начальные витальные функции и собрать
анамнез.
Продолжать повторную оценку состояния по пути в больницу.
Транспортировку следует начинать по возможности быстрее.
53. Протокол рутинной (начальной) помощи Этап промежуточного поддержания жизни
1. Все компоненты этапа базового поддержания жизниплюс.
2. По показаниям установить внутривенный доступ и
ввести 1000 мл. 0,9% NaCl с использованием системы для
переливания растворов или крови. На месте
происшествия следует провести не более 2-х попыток в/в
доступа. Проводите инфузию со скоростью поддержания
открытой вены (ПОВ) – приблизительно от 8 до 15 капель
в мин.
3. В зависимости от состояния пациента установите
внутривенный доступ по пути в больницу.
54. Протокол рутинной (начальной) помощи Этап дальнейшего поддержания жизни
1. Все компоненты этапа промежуточного поддержанияжизни плюс.
2. Записать 12 канальную ЭКГ по показаниям и передать в
пункт доставки пациента. По прибытии обеспечить
передачу копии ЭКГ дежурному персоналу приемного
отделения больницы с расшифровкой ее как можно
быстрее.
55. Респираторный дистресс
Общие симптомы• Одышка
• Трудно говорить
• Нарушение уровня сознания
• Потливость
• Использование вспомогательной мускулатуры
• Втягивание межреберных промежутков
• Частота дыхания <8 и >24 в мин
56. Респираторный дистресс Астма и ХОЗЛ
Симптомы в дополнение к общим• Экспираторное/инспираторное свистящее
дыхание
• И/или ослабление дыхания при аускультации
57. Астма и ХОЗЛ Этап первой помощи
1. Проводить мероприятия в соответствии с протоколомрутинной (стандартной) помощи.
2. Кислород: 15 л/мин. через нереверсивную маску или 6
л/мин. через носовые канюли, если пациент не переносит
маску.
58. Астма и ХОЗЛ Этап базового поддержания жизни
1. Проводить мероприятия в соответствии с протоколомрутинной (стандартной) помощи.
2. Кислород: 15 л/мин. через нереверсивную маску или 6
л/мин. через носовые канюли, если пациент не переносит
маску.
3. Провентил (Альбутерол): 2,5мг в 3мл физ.раствора через
небулайзер в течение 15мин. Можно повторять каждые
15мин при необходимости.
4. Инициировать перехват при необходимости и
транспортировку как можно скорее.
5. Контакт с принимающей больницей или с диспетчером
при необходимости.
59. Астма и ХОЗЛ Этап промежуточного поддержания жизни
1. Проводить мероприятия в соответствии с протоколомрутинной (стандартной) помощи.
2. Кислород: 15 л/мин. через нереверсивную маску или 6
л/мин. через носовые канюли, если пациент не переносит
маску.
3. Провентил (Альбутерол): 2,5мг в 3мл физ.раствора через
небулайзер в течение 15мин. Можно повторять каждые
15мин при необходимости.
4. Контакт с принимающей больницей или с диспетчером
при необходимости.
60. Астма и ХОЗЛ Этап дальнейшего поддержания жизни
1.2.
3.
4.
5.
6.
7.
Проводить мероприятия в соответствии с протоколом рутинной
(стандартной) помощи.
Кислород: 15 л/мин. через нереверсивную маску или 6 л/мин. через
носовые канюли, если пациент не переносит маску.
Провентил (Альбутерол): 2,5мг в 3мл в смеси с ипратропиумом
(атровентом). 0,5мг в смеси с 2,5мг альбутерола через небулайзер.
Можно повторять каждые 15мин при необходимости.
Адреналин 1:1000: 0,3мл п/к, если у пациента астматический статус
не купируемый альбутеролом/ипратропиумом.
Особую осторожность соблюдать при введении адреналина у
пациентов >40 лет, имеющих аритмию, тахикардию >150уд.в мин.,
анамнез ИБС или гипертонии. В таких случаях консультируйтесь с
диспетчером.
Транспортировать как можно скорее.
Контакт с принимающей больницей или с диспетчером при
необходимости.
61. Отделение неотложной помощи Инструментальные методы исследования при астме/ХОЗЛ
Пиковый экспираторный поток/объем форсированного выдоха(PEF - peak expiratory flow/FEV1 – forced expiratory volume 1”)
62. Отделение неотложной помощи Инструментальные методы исследования при астме/ХОЗЛ
Капнография/пульсоксиметрия63. Начальная оценка пациента с астмой в отделении неотложной помощи*
Оценить пациента немедленноСобрать короткий анамнез для установления факторов риска
• Предшествующие интубации или поступление в ОРИТ
• ≥2 госпитализаций или ≥3 визитов в отделение неотложной помощи за последний год
• >2 канистр короткодействующего ß2-адренергического агониста через рот
• Сопутствующие состояния
Оценить витальные функции и провести короткое физикальное обследование
• Отметить одышку
• Измерить частоту дыхания и сердечных сокращений, проверить pulsus paradoxus
• Отметить, используются ли дополнительная мускулатура при дыхании
• Провести исследование грудной клетки
Начните подачу О2 для достижения SaO2 ≥90%
Обострение оценено как легкое-умеренное
• ОФВ1 или ПЭП ≥40%
• Пациент говорит предложениями
• ЧСС ≤120уд в мин.
• Минимальный или нет pulsus paradoxus
• SaO2 ≥90%
Обострение оценено как тяжелое
• ОФВ1 или ПЭП <40%
• Пациент говорит словами или фразами, но не предложениями
• ЧСС >120уд в мин, частота дыхания >30 в мин
• Рulsus paradoxus (снижение СистАД >25мм.рт.ст. при вдохе)
• Громкие хрипы или немая грудная клетка
• SaO2 <90% или РаО2 <60мм.рт.ст
Начните лечение
• Короткодействующий ß2-адренергический
агонист путем мерного ингалятора с клапанной
камерой или небулайзера до 3 доз за первый час
• Оральные кортикостероиды, если нет
немедленного ответа или если пациент недавно
получал системные кортикостероиды
Начните лечение
• Высокая доза короткодействующего ß2адренергического агониста плюс ипратропиум
бромид путем мерного ингалятора с клапанной
камерой или небулайзера каждые 20 мин или
продленно в течение 1 часа
• Оральные кортикостероиды
Повторно оцените анамнез, симптомы, результаты физикального
обследования, ПЭП и SaO2 после 60-90 мин лечения
* National Heart, Lung, and Blood Institute,
National Asthma Education and
Prevention Program. Expert Panel Report 3:
guidelines for the diagnosis and
management of asthma: full report 2007.
64. Продолжение лечения астмы в отделении неотложной помощи
Повторно оцените анамнез, симптомы, результаты физикальногообследования, ПЭП и SaO2 после 60-90 мин лечения
У пациента продолжается легкоеумеренное обострение
У пациента продолжается тяжелое
обострение
Продолжайте лечение
• Кислород для достижения SaO2 ≥90%
•Короткодействующий ß2-адренергический
агонист путем мерного ингалятора с клапанной
камерой или небулайзера каждые 60 мин
• Оральные кортикостероиды
• Продолжайте лечение 1-3 часа, при условии
улучшения
Продолжайте лечение
• Кислород для достижения SaO2 ≥90%
•Короткодействующий ß2-адренергический
агонист плюс ипратропиум бромид путем мерного
ингалятора с клапанной камерой или небулайзера
каждый час или продлено
• Оральные кортикостероиды
• Рассмотрите магнезия сульфат или гелиокс
В течение <4 часов примите решение,
госпитализировать или выписывать
У пациента хороший ответ
• ОФВ1 или ПЭП ≥70% на протяжении
60 мин
• Нет дистресса
• Нормальный физикальный статус
Выписка
У пациента неполный ответ
• ОФВ1 или ПЭП 40-69%
• Легкие-умеренные симптомы
Выписка или поступление на основании
факторов риска, вероятности соблюдения
лечения в домашних условиях
У пациента плохой ответ
• ОФВ1 или ПЭП <40%
• РаСО2 ≥42мм.рт.ст.
• Тяжелые симптомы
• Сонливость, заторможенность
Поступление
65. Острая сердечная недостаточность/отек легких
Симптомы в дополнение к общим• Влажные хрипы в легких
• Отеки на нижних конечностях
• Расширение шейных вен
• Ортопное
• Позиция «треножника»
66. Острая сердечная недостаточность/отек легких Этап первой помощи
1. Проводить мероприятия в соответствии с протоколомрутинной (стандартной) помощи.
2. Кислород: 15 л/мин. через нереверсивную маску или 6
л/мин. через носовые канюли, если пациент не переносит
маску.
67. Острая сердечная недостаточность/отек легких Этап базового поддержания жизни
1. Проводить мероприятия в соответствии с протоколомрутинной (стандартной) помощи.
2. Кислород: 15 л/мин. через нереверсивную маску или 6
л/мин. через носовые канюли, если пациент не переносит
маску.
3. Инициировать перехват при необходимости и
транспортировку как можно скорее.
68. Острая сердечная недостаточность/отек легких Этап промежуточного поддержания жизни
1.2.
3.
4.
5.
6.
Проводить мероприятия в соответствии с протоколом рутинной
(стандартной) помощи.
Кислород: 15 л/мин. через нереверсивную маску или 6 л/мин. через
носовые канюли, если пациент не переносит маску.
Нитроглицерин: 0,4мг под язык (1 отмеренная доза спрея
подязычно). Можно повторять каждые 3-5 мин до 3-х доз, если
Сист.АД остается >100мм.рт.ст.
Контакт с диспетчером как можно скорее.
Фуросемид (лазикс): 40мг в/в медленно в течение 2 мин (только по
распоряжению медицинского контроля), если Сист.АД остается
>100мм.рт.ст. Если пациент уже принимал фуросемид, то дневную
дозу удваиваем. Лазикс вводим с осторожностью, не превышая
скорость >20мг/мин. Быстрое введение приводит к гипотензии,
глухоте и др.
Инициировать перехват ALS при необходимости и транспортировку
как можно скорее.
69. Острая сердечная недостаточность/отек легких Этап дальнейшего поддержания жизни
1.2.
3.
4.
5.
6.
Проводить мероприятия в соответствии с протоколом рутинной
(стандартной) помощи.
Кислород: 15 л/мин. через нереверсивную маску или 6 л/мин. через
носовые канюли, если пациент не переносит маску.
Нитроглицерин: 0,4мг под язык (1 отмеренная доза спрея
подязычно). Можно повторять каждые 3-5 мин до 3-х доз, если
Сист.АД остается >100мм.рт.ст.
СРАР: если Сист.АД >100мм.рт.ст. Не начинать СРАР, если Сист.АД
<90мм.рт.ст.
Записать 12 канальную ЭКГ и передать в медицинский контроль.
Нитропаста: 2,5см на переднюю поверхность грудной клетки, если
Сист.АД >100мм.рт.ст.
70. Острая сердечная недостаточность/отек легких Этап дальнейшего поддержания жизни
7. Фуросемид (лазикс): 40мг в/в медленно в течение 2 мин (только пораспоряжению медицинского контроля), если Сист.АД остается
>100мм.рт.ст. Если пациент уже принимал фуросемид, то дневную
дозу удваиваем. Лазикс вводим с осторожностью, не превышая
скорость >20мг/мин. Быстрое введение приводит к гипотензии,
глухоте и др.
8. Транспортировать как можно скорее.
9. Контакт с медицинским контролем как можно скорее.
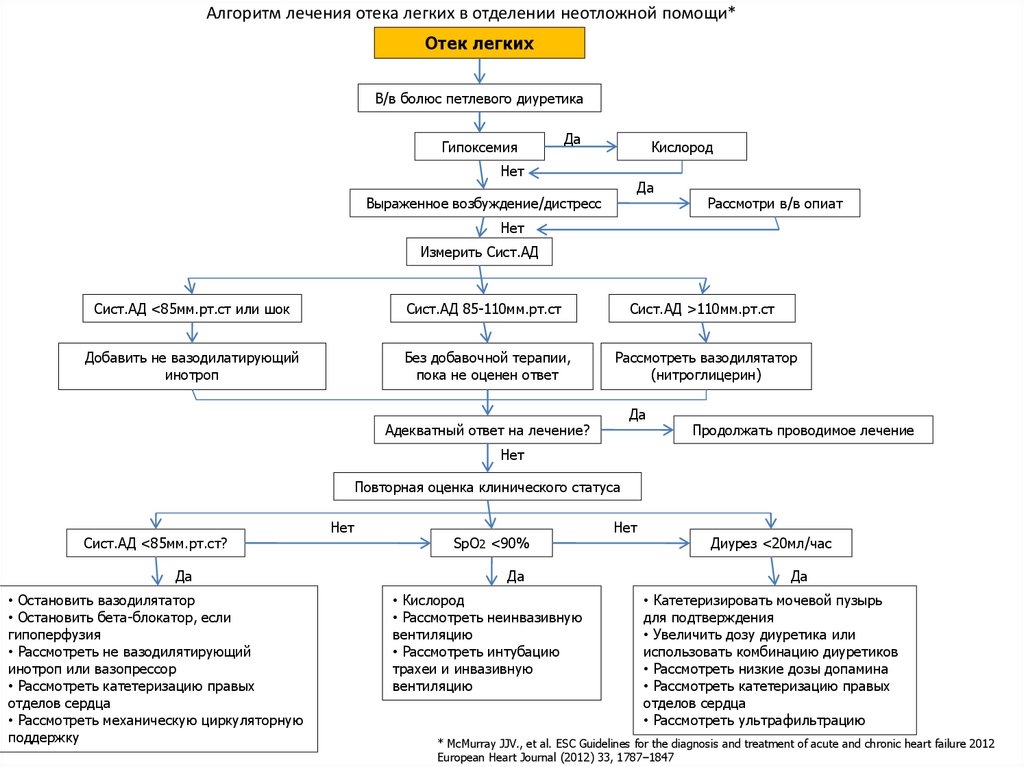
71. Алгоритм лечения отека легких в отделении неотложной помощи*
Отек легкихВ/в болюс петлевого диуретика
Гипоксемия
Да
Кислород
Нет
Да
Выраженное возбуждение/дистресс
Рассмотри в/в опиат
Нет
Измерить Сист.АД
Сист.АД <85мм.рт.ст или шок
Сист.АД 85-110мм.рт.ст
Сист.АД >110мм.рт.ст
Добавить не вазодилатирующий
инотроп
Без добавочной терапии,
пока не оценен ответ
Рассмотреть вазодилятатор
(нитроглицерин)
Да
Адекватный ответ на лечение?
Продолжать проводимое лечение
Нет
Повторная оценка клинического статуса
Сист.АД <85мм.рт.ст?
Да
• Остановить вазодилятатор
• Остановить бета-блокатор, если
гипоперфузия
• Рассмотреть не вазодилятирующий
инотроп или вазопрессор
• Рассмотреть катетеризацию правых
отделов сердца
• Рассмотреть механическую циркуляторную
поддержку
Нет
SpO2 <90%
Да
• Кислород
• Рассмотреть неинвазивную
вентиляцию
• Рассмотреть интубацию
трахеи и инвазивную
вентиляцию
Нет
Диурез <20мл/час
Да
• Катетеризировать мочевой пузырь
для подтверждения
• Увеличить дозу диуретика или
использовать комбинацию диуретиков
• Рассмотреть низкие дозы допамина
• Рассмотреть катетеризацию правых
отделов сердца
• Рассмотреть ультрафильтрацию
* McMurray JJV., et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012
European Heart Journal (2012) 33, 1787–1847
72. Общий подход к неотложной помощи при травме
• Принцип ABCDE• Распознавание и лечение шока
• Правило «золотого часа»
Дыхательный путь при травме!
73. Поддержание дыхательного пути при травме
ДаОценить
эффективность
дыхания.
Оценить дыхательный путь.
Он проходим и ШКГ >8?
Да
Нет
Стабилизация шейного отдела позвоночника.
Открыть и очистить дыхательный путь используя подъем
подбородка или выдвижение челюсти и отсос, если потребуется.
Повторно оценить дыхательный путь.
Он проходим и ШКГ >8?
Нет
Дыхание
эффективно
Дыхание
неэффективно
Поддержание
дыхательного
пути при травме
Дыхание
отсутствует
Поддержать стабилизацию
шейного отдела. Открыть и
очистить дыхательный путь,
используя подъем подбородка
и выдвижение челюсти.
Поддержать стабилизацию шейного отдела.
Открыть и очистить дыхательный путь, используя
подъем подбородка и выдвижение челюсти.
Рассмотреть установку орофарингеального или
назофарингеального дыхательного пути.
Использовать О2 15л/мин ч/з Н/Р маску или
вспомогательную вентиляцию мешком с маской
или ввести ЭТТ используя БПИ. Частая повторная
оценка дыхательного пути и дыхания.
Установить орофарингеальный или
назофарингеальный дыхательный путь.
Преоксигенация, мешок с маской со 100% О2.
Прикрепи мониторы, включая 3-х канальную ЭКГ,
пульсоксиметр, НИАД и положи катетер отсоса у
головы пациента. Приготовить капнограф.
Рассчитай и подготовь препараты для БПИ:
• Суксаметониум 1-2мг/кг
• Тиопентон 3-5мг/кг (нормотензия)
•Тиопентон 1-2мг/кг (пожилые)
• Тиопентон 0,5-1мг/кг или мидозолам 0,05-0,1мг/кг (гипотензия)
Применить ручную линейную стабилизацию шейного
отдела позвоночника.
Применить надавливание на перстневидный хрящ.
Ввести препараты для БПИ, согласно расчетным дозам.
Поддерживать стабилизацию
шейного отдела. Использовать
О2 15л/мин ч/з Н/Р маску. Частая
повторная оценка дыхательного
пути и дыхания.
Если введение ЭТТ
провалилось,
перейти к алгоритму
трудного
дыхательного пути.
Как только пациент седирован и релаксирован, ввести
ЭТТ, использую ларингоскоп и гибкий буж или стилет.
Если ЭТТ успешно установлена, раздуйте манжету,
подтвердите расположение трубки и зафиксируйте ее.
Отпустить перстневидный хрящ.
Вентиляция с тидальным объемом 5-7мл/кг.
Частая повторная оценка дыхательного пути и дыхания.
74. Протокол рутинной помощи при травме Для этапов первой помощи, базового поддержания жизни, промежуточного поддержания жизни и
дальнейшего поддержанияжизни
Оценка места происшествия
• Убедиться в безопасности места происшествия – идентификация
опасности (пламя, оборванные провода, неустойчивые автомобили,
утечки топлива, оружие).
• Определить число пострадавших.
• Определить механизм травмы (огнестрельные ранения, наезды
автомобиля, столкновения на высокой скорости, выброс из
автомобиля).
• Определить пути решения возможных запутанных ситуаций.
• Вызвать помощь при необходимости.
75. Первичный осмотр
1.2.
3.
Составьте общее впечатление о состоянии пациента.
Оцените, обеспечьте и поддержите проходимость дыхательного
пути со стабилизацией шейного отдела позвоночника.
Оцените дыхание и попытки вдоха:
приблизительную частоту дыхания;
оцените состоятельность попытки вдоха (глубина дыхания и
движение воздуха);
кислород: 15 л/мин с нереверсивной маской и 6 л/мин с носовыми
канюлями, если пациент не переносит маску. При необходимости,
будьте готовы использовать электроотсос и дыхательный мешок (или
интубацию трахеи);
игольчатая декомпрессия грудной клетки: если пациент находится в
состоянии тяжелого респираторного дистресса или остановки сердца
вследствие напряженного пневмоторакса.
76. Игольчатая декомпрессия грудной клетки
77. Первичный осмотр (продолжение)
5. Оцените циркуляцию:• проверьте пульс на каротидных и радиальных артериях;
• проверьте цвет, температуру и состояние кожных покровов;
• срочный контроль выраженного наружного кровотечения.
6. Критическое решение (основанное на механизме повреждения и
первичном осмотре):
• ограничьте время нахождения на месте 10 мин. или меньше, если у
пациента опасный механизм травмы или имеются критерии «грузи и
вези».
7. Определите неспособность «ЯВБО» (уровень сознания):
• Я - ясное;
• В – отвечает на вербальные стимулы;
• Б – отвечает на болевые стимулы;
• О – отсутствие ответа
8. Экспозиция пациента
• быстро разрежьте одежду пациента для адекватной оцените наличия
(или отсутствия) повреждений.
78. Вторичный осмотр (сфокусированные анамнез и физикальное обследование)
1. Осмотрите голову:• поиск любых повреждений мягких тканей;
• пальпация лицевых и костей черепа для идентификации деформации,
вдавления, крепитации или других повреждений;
• проверьте размер зрачков, реакцию на свет, равновеликость,
аккомодацию, округлость и форму.
2. Осмотрите шею:
• поиск контузий, ссадин, рваных ран и др.;
• определить раздутие яремных вен, отклонение и деформацию трахеи;
• пальпировать шейный отдел позвоночника на предмет деформации.
3. Осмотрите грудную клетку:
• ближе осмотрите наличие деформации, контузии, покраснения, ссадин,
рваных ран, проникающей травмы и др. повреждений;
• ищите нестабильные сегменты, парадоксальные движения и крепитацию;
• проведите аускультацию легких;
• наблюдайте за втягиванием надключичных и межреберных промежутков.
79. Вторичный осмотр (продолжение)
4. Осмотрите живот:• осмотрите ближе на наличие деформации, контузии, покраснения, ссадин,
рваных ран, проникающей травмы и др. повреждений;
• пальпируйте для определения чувствительности, ригидности и раздутия.
5. Осмотрите таз:
• осмотрите ближе на наличие деформации, контузии, покраснения, ссадин,
рваных ран, деформаций и др. повреждений;
• пальпируйте для определения нестабильности и крепитации.
6. Осмотрите спину:
• «поворот бревна» на бок с помощью как минимум двух спасателей для
защиты позвоночника;
• ищите деформации, контузии, ссадины, рваные раны, проникающую
травму и др. повреждения;
• поверните обратно на щит и иммобилизируйте пациента.
7. Осмотрите конечности:
• ищите деформации, контузии, ссадины, рваные раны, проникающую
травму и др. повреждения;
80. Вторичный осмотр (продолжение)
• перевяжите раны по пути в больницу.8. Неврологический осмотр:
• расчет по шкале ком Глазго (ШКГ);
• повторно осмотрите зрачки;
• оцените силу и равномерность пожатия руки и чувствительность;
• расчет по пересмотренной шкале травмы (ПШТ).
9. Витальные признаки:
• артериальное давление;
• частота сердечных сокращений;
• частота дыхательных движений;
• пульсоксиметрия.
10. Анамнез:
• по возможности соберите АЛБПО анамнез;
• признаки и симптомы;
• аллергия;
• медикаменты;
81. Вторичный осмотр (продолжение)
• предыдущий медицинский анамнез;• время последнего приема пищи;
• история травмы.
11. Лечебно-диагностические мероприятия (по дороге):
• кардиальный мониторинг;
• взятие крови на глюкозу;
• внутривенный доступ/болюс растворов;
• перевязка ран;
• наложение шин.
82. Мониторинг и повторная оценка (продолжающаяся оценка)
1. Оценить эффективность мероприятий.2. Витальные функции каждые 5 мин.
3. Повторная оценка ментального статуса (ШКГ) каждые 5 мин.
Контакт с планируемым местом доставки (центром травмы)
и телеметрическая передача информации о пациенте







































































 Медицина
Медицина








