Похожие презентации:
Оперативне акушерство. Пологовий травматизм
1. Оперативне акушерство. Пологовий травматизм.
Лектор: проф. Гайструк А. Н.2.
Акушерський травматизм.Пологові травми: підчас пологів нерідко
відмічається розриви промежини,
вульви, піхви і шийки матки.
При патологічних пологах виникають
гематоми, ушкодження зчленувань таза,
сечостатеві і кишково-піхвові фістули.
Під час пологів може статися
найнебезпечніше ускладнення – розрив
матки.
3. Розрив матки.
Це порушення цілісності стінки тіла матки у будь-якому відділі під часвагітності або пологів.
За патогенезом:
Спонтанний розрив матки (морфологічні зміни міометрію, механічна
перешкода народженню плода).
Примусовий розрив матки
За клінічним перебігом:
За часом виникнення:
A. Під час вагітності
Ризик розриву матки
B. В пологах
Загрожуючи розрив матки
Розрив матки, що відбувся
За характером пошкодження:
Неповний розрив (не проникає у черевну порожнину)
Повний розрив (проникає у черевну порожнину)
За локалізацією:
Розрив у нижньому сегменті матки (розрив передньої стінки, розрив по ребру
матки, розрив задньої стінки, відрив матки від піхвових склепінь)
Розрив у тілі матки (розрив передньої стінки, розрив задньої стінки)
Розрив у дні матки
4. Етіологія розриву матки.
I.Гістопатичні зміни міометрію (рубцьові,
атрофічні та дистрофічні зміни).
Виникають внаслідок операцій на матці, повторні аборти, пологи, розташування плаценти в
зоні зміненого міометрію.
Механічні перешкоди народженню плода
(анатомічно та клінічно вузький таз, великий
плід розгинальні передлежання та асинклітичні
вставлення голівки (лобне передлежання,
задньотім’яний асинклітизм, високе пряме
стояння стрілоподібного шва), поперечне
положення плода).
III. Насильницький фактор.
II.
Невірний вибір методу розродження при наявності вищевказаної патології та при
застосуванні сили при пологах.
IV. Поєднання перерахованих причин.
5. Клінічна картина розриву матки.
Ознаки та симптоми загрози чи розриву матки, що розпочався, якісприяють ранньому виявленню патології:
1. Постійна біль в нижньому сегменті та болючість між переймами
2. Набряклість та крепітація нижнього сегменту матки
3. Вагінальна кровотеча
4. Тахікардія, гіпотонія та втрата свідомості у матері
5. Гематурія
6. Патологія серцевого ритму плода
Класичні ознаки та симптоми повного розриву матки:
1. Раптова поява болю у животі
2. Припинення скорочень матки
3. Вагінальна кровотеча
4. Відходження (переміщення) передлеглої частини
5. Відсутність ЧСС плода
6. Ознаки внутрішньочеревної кровотечі та гіповолемічний шок
6. Тактика лікаря при загрозі розриву матки.
1. Токолітична терапія (введення в наркоз, швидкерозродження, кесарів розтин);
Контрольне ручне обстеження порожнини матки з метою встановлення діагнозу (цілісність
стінок) та видалення згортків крові, залишків плаценти.
Протипоказано: використання акушерських щипців, вакуум-екстракції плода, вилучення
плода за тазовий кінець.
Негайна корекція гіповолемії (плазмозаміники, колоїди
та кристалоїди);
3. Лапаротомія (видалення плода та плаценти);
4. Надійний гемостаз (окситоцин, метилергометрин з
метою профілактики гіпотонічної кровотечі);
5. Вітамінно-енергетичний комплекс вводять в/в для
підвищення скоротливої здатності матки та відновлення
енергетичних затрат.
2.
7. Тактика лікаря при розриві матки, що відбувся.
Негайна лапаротомія (видалення плода та плаценти) таінтенсивна анестезіологічно-реанімаційна допомога;
Операції: зашивання розривів, надпіхвова ампутація, екстирпація матки.
Об'єм втручання залежить від розміру та локалізації розриву, ознак
інфікування, часу, що пройшов після розриву, рівня крововтрати, стану
жінки.
Показання до
органозберігаючої
операції:
- неповний розрив матки;
- невеликий повний розрив;
- лінійний розрив з чіткими
краями;
- відсутність ознак інфекції;
- невеликий безводний
проміжок;
- збережена скоротлива
спроможність матки.
Показання до
надпіхвової ампутації
матки:
- свіжі розриви тіла
матки з нерівними
розчавленими краями, із
збереженим судинним
пучком, з помірною
крововтратою без ознак
синдрому ДВЗ та
інфекції.
Показання
до екстирпації матки:
- розрив тіла або нижнього
сегмента матки, який
перейшов на шийку з
розчавленими краями;
- травма судинного пучка;
- неможливість визначення
нижнього кута рани;
- розрив шийки матки з
переходом на тіло.
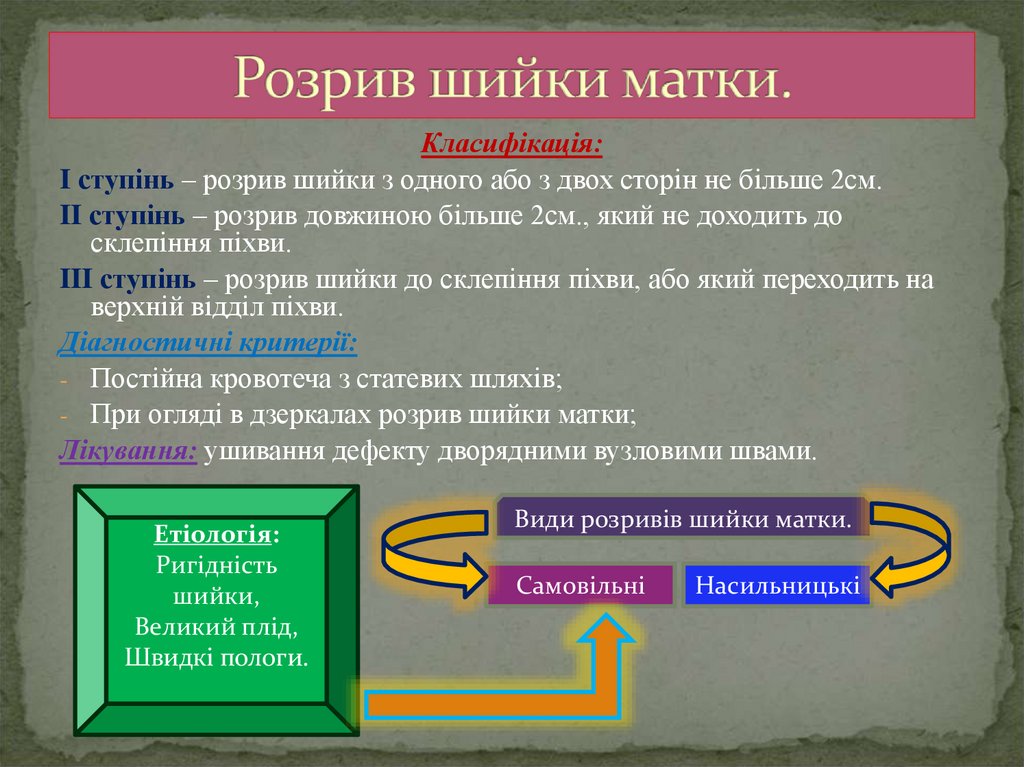
8. Розрив шийки матки.
Класифікація:I ступінь – розрив шийки з одного або з двох сторін не більше 2см.
II ступінь – розрив довжиною більше 2см., який не доходить до
склепіння піхви.
III ступінь – розрив шийки до склепіння піхви, або який переходить на
верхній відділ піхви.
Діагностичні критерії:
- Постійна кровотеча з статевих шляхів;
- При огляді в дзеркалах розрив шийки матки;
Лікування: ушивання дефекту дворядними вузловими швами.
Етіологія:
Ригідність
шийки,
Великий плід,
Швидкі пологи.
Види розривів шийки матки.
Самовільні
Насильницькі
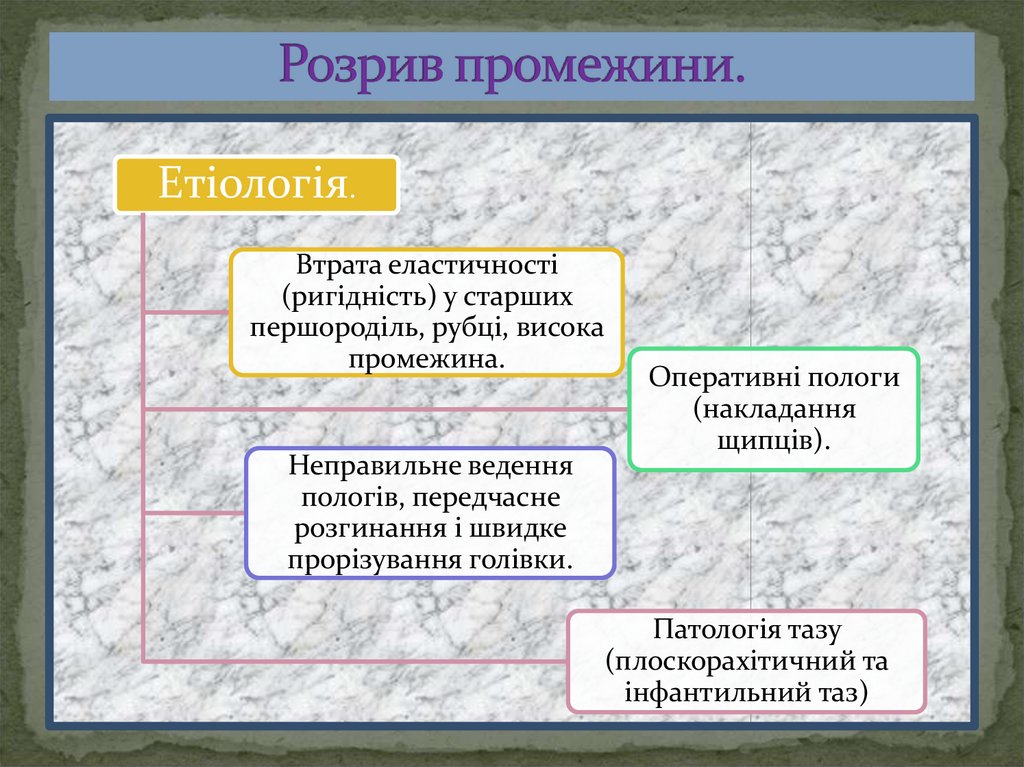
9. Розрив промежини.
Етіологія.Втрата еластичності
(ригідність) у старших
першороділь, рубці, висока
промежина.
Неправильне ведення
пологів, передчасне
розгинання і швидке
прорізування голівки.
Оперативні пологи
(накладання
щипців).
Патологія тазу
(плоскорахітичний та
інфантильний таз)
10. Розрив промежини.
Ступені розриву промежини:I ступінь - розрив задньої спайки, невеликої ділянки шкіри
промежини (не більше 2 см), м'язи промежини лишаються цілими.
II ступінь - ушкодження шкіри промежини, стінок піхви та м'язів
промежини. Сфінктер та пряма кишка залишаються цілими.
III ступінь - крім розривів шкіри та м'язів промежини відбувається
розрив зовнішнього сфінктера прямої кишки (неповний розрив III
ступеня), у разі розриву слизової оболонки прямої кишки - повний
розрив III ступеня.
Рідкісним видом травми є центральний розрив
промежини, при якому відбувається розрив задньої
стінки піхви, м'язів тазового дна та шкіри
промежини, а задня спайка та сфінктер прямої кишки
залишаються цілими. Пологи відбуваються через цей
створений отвір.
11. Розрив промежини.
Діагностичні критерії загрози розривупромежини:
- синюшність шкіри промежини;
- набряк та своєрідний блиск промежини з
послідуючою блідістю шкіри.
Діагностичні критерії розриву промежини:
- дефект тканини, раньова поверхня, кровотеча із
пологових шляхів.
12.
- розриви промежини зашивають відразу після народження посліду присуворому дотриманні правил асептики і антисептики та
загальнохірургічних правил ушивання ран (не залишати сліпих кишень,
перший шов накладається на здорову тканину, зіставляються однорідні
тканини з обов'язковим знеболенням);
- розриви промежини I - II ступеня зашивають під місцевою анестезією
(новокаїн, лідокаїн);
- при накладанні швів на м'язи, клітковину та слизову оболонку піхви, шкіру
промежини застосовують полігліколеву нитку;
- розриви III ступеня зашивають під наркозом;
- стінку прямої кишки ушивають вузлуватими швами, занурюючи їх у просвіт
кишки, потім ушивають сфінктер прямої кишки вузлуватими швами,
безперервним швами ушивають задню стінку піхви, окремими швами ніжки леваторів після їх виділення, наприкінці - окремі шви на шкіру
промежини;
- післяопераційний догляд: обробка швів промежини проводиться 3 рази
на добу та після кожного акту сечовипускання та дефекації. Після туалету
шви просушують стерильним марлевим тампоном і змащують розчином
калію перманганату або 1 % спиртовим розчином брильянтової зелені.
Більш швидкому загоюванню рани сприяє ультрафіолетове
опромінювання. Сідати породіллі не рекомендується протягом 2 - 3
тижнів після пологів;
13. Розрив піхви.
Розриви піхви найчастіше бувають поздовжніми, рідше розрив маєпоперечне спрямування, іноді розриви проникають глибоко в
навколопіхвову клітковину.
Діагностичні критерії:
Лікування:
Зашивають розриви піхви окремими або
безперервними швами за правилами
хірургічного лікування ран.
14. Гематома зовнішніх статевих органів та піхви.
Діагностичні критерії:- при огляді - пухлиноподібне утворення, синьо-багрового
забарвлення;
- при гематомі вульви - великі та малі губи набряклі,
напружені, багрового забарвлення;
- гематоми піхви частіше виникають в нижніх відділах;
- найчастіше є симптомом, не діагностованого у пологах,
розриву матки;
- при невеликих за розміром гематомах немає суб'єктивних
відчуттів;
- при швидкому збільшенні у розмірах крововиливу
з'являється відчуття тиску, розпирання, пекучий біль, при
лабораторному дослідженні - ознаки анемії;
- при інфікуванні гематоми відмічається посилення болю,
пульсуючий його характер, підвищення температури тіла із
зниженням її в ранковий час (гектичний тип температури),
в крові - лейкоцитоз, прискорення ШОЄ.
15. Лікування гематоми зовнішніх статевих органів та піхви.
Лікування:При невеликих та не прогресуючих у розмірах гематомах, відсутності
ознак інфікування: - ліжковий режим, холод, кровозупиняючі
засоби, прошивання Z-образним швом або обшивання гематом
безперервним швом, антибактеріальна терапія.
При великих за розміром гематомах:
- стежити за верхнім рівнем гематоми через черевну стінку методом
глибокої пальпації при швидко зростаючих гематомах;
- при її зростанні та збільшенні анемізації, ознак геморагічного шоку
виконують лапаротомію з метою перев'язки внутрішньої клубової
артерії. Через 5 - 6 днів виконують розтинання гематоми та її
дренування для профілактики інфікування. Не доцільно
розтинати світлу гематому, випорожняти її (відрив тромбів при
затромбованих судинах відновить кровотечу). При інфікуванні
гематоми - розтинання, дренування, призначення антибіотиків.
16. Післяпологові нориці (сечостатеві та кишково-статеві нориці).
Етіологія:Патологічні пологи (вузький таз, аномалії
вставлення та передлежання, великий плід).
II. Самовільні нориці (виникають внаслідок
стиснення, некрозу та надалі відторгнення
ділянок тканин сечових шляхів та піхви).
I.
Клінічні ознаки: нетримання сечі та відходження її через піхву при
сечостатевих норицях, вихід через піхву газів та калу при кишковостатевих норицях.
Лікування хірургічне (висічення нориці).















 Медицина
Медицина