Похожие презентации:
Инсульты: этиология, патогенез, классификация, клиника, диагностика
1. Инсульты : этиология, патогенез, классификация, клиника, диагностика.
Доцент кафедры неврологии и нейрохирургииУО «Гомельский государственный медицинский университет»
к.м.н. Курман Валентина Ильинична
Лекция для студентов 6 курса лечебного факультета ГоГМУ
2.
“Страшны не только смерть,старость и безумие.
Существует апоплексия - это
громовой удар, он поражает
вас, но не уничтожает, однако
после него все кончено. Это
все еще вы и уже не вы; вы,
который были почти ангелом,
становитесь неподвижной
массой…”
Александр Дюма-отец,
“Граф Монте-Кристо”
3.
Цереброваскулярные болезни остаются одной из наиболее актуальных медицинских проблем развитых стран,занимая 3-е место по смертности, являясь ведущей причиной инвалидности. В странах СНГ в течение первого
месяца с момента возникновения инсульта умирают около 30%, а концу
года — 45–48% больных.
4.
КЛАССИФИКАЦИЯЦЕРЕБРОВАСКУЛЯРНЫХ БОЛЕЗНЕЙ
I 60 Субарахноидальное кровоизлияние
(включен разрыв аневризмы сосудов
мозга).
I 61 Внутримозговое кровоизлияние
I 62 Другое нетравматическое
внутричерепное кровоизлияние
I 63 Инфаркт мозга
I 64 Инсульт, не уточненный как
кровоизлияние или инфаркт
5.
Закупорка и стенозпрецеребральных артерий, не
приводящие к инфаркту мозга
(включены: эмболия, сужение,
обструкция полная и частичная,
тромбоз базилярной, сонной или
позвоночной артерии, не
вызывающие инфаркт мозга)
I 65
6.
Закупорка и стеноз церебральныхартерий, не приводящие к инфаркту
мозга (включены: эмболия, сужение,
обструкция полная и частичная, тромбоз
средней, передней и задней мозговых
артерий и артерий мозжечка, не вызывающие инфаркт мозга)
I 66
7.
I 67Другие цереброваскулярные
болезни
I 68
Поражение сосудов мозга при
болезнях, классифицированных в
других рубриках
I 69
Последствия
цереброваскулярных болезней
8.
ЭТИОЛОГИЧЕСКИЕ ФАКТОРЫЦЕРЕБРОВАСКУЛЯРНЫХ
БОЛЕЗНЕЙ
1. Атеросклероз.
2. Артериальная гипертензия.
3. Сочетание атеросклероза и АГ.
4. Заболевания сердца,
сопровождающиеся
кардиогенной тромбоэмболией:
4.1. Ревматизм.
9.
4.2. Постинфарктный крупноочаговыйкардиосклероз, осложненный
хронической аневризмой сердца,
мерцательной аритмией.
4.3. Бактериальный эндокардит.
4.4. Кардиомиопатии.
4.5. Пролапс митрального клапана с
гемодинамическими нарушениями.
5. Аномалии сердечно-сосудистой
системы.
10.
Церебральная амилоидная ангиопатия.Системные васкулиты.
Расслоение артерий шеи.
Заболевания крови (миелоидный лейкоз,
полицитемия и др.).
10. Опухоли головного мозга.
11. Черепно-мозговые травмы.
12. Метастатические опухоли и кровоизлияния в них.
13. Сахарный диабет.
6.
7.
8.
9.
11.
Рис. Магистральныеартерии головного мозга
1 – дуга аорты;
2 – плечеголовной ствол;
3 – левая подключичная
артерия;
4 – правая общая сонная
артерия;
5 – позвоночная артерия;
6 – наружная сонная
артерия;
7 – внутренняя сонная
артерия;
8 – базилярная артерия;
9 – глазная артерия
12.
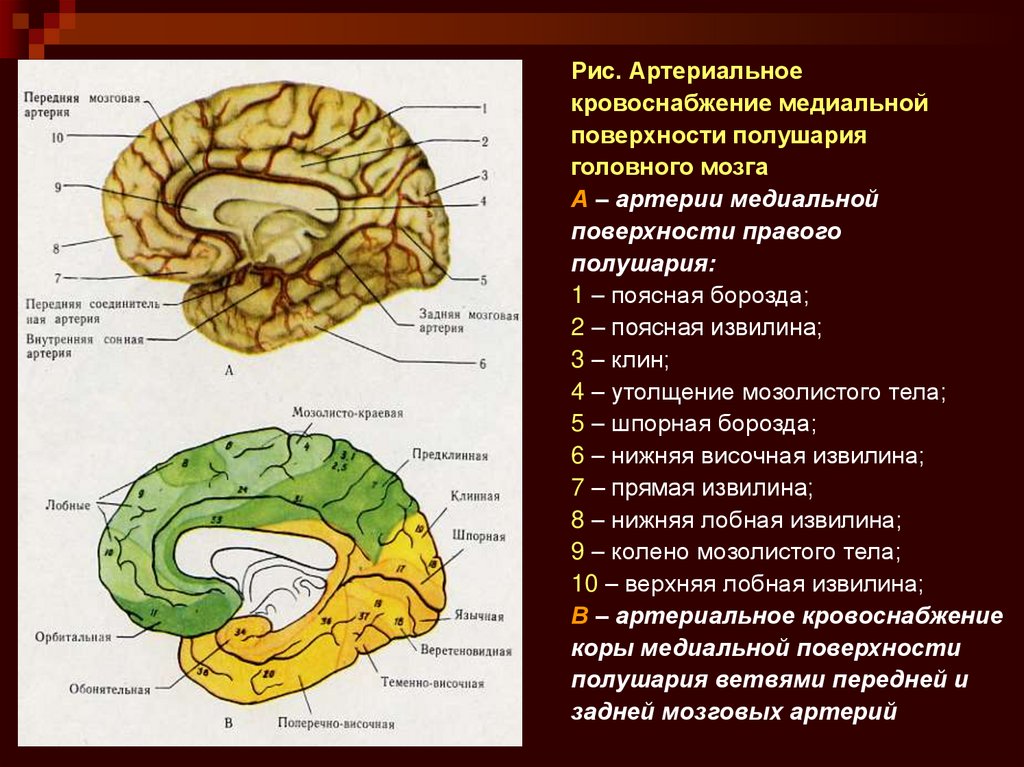
Рис. Артериальноекровоснабжение медиальной
поверхности полушария
головного мозга
А – артерии медиальной
поверхности правого
полушария:
1 – поясная борозда;
2 – поясная извилина;
3 – клин;
4 – утолщение мозолистого тела;
5 – шпорная борозда;
6 – нижняя височная извилина;
7 – прямая извилина;
8 – нижняя лобная извилина;
9 – колено мозолистого тела;
10 – верхняя лобная извилина;
В – артериальное кровоснабжение
коры медиальной поверхности
полушария ветвями передней и
задней мозговых артерий
13.
Рис. Артериальное кровоснабжениеоснования головного мозга
А — артерии основания мозга
1 – передняя соединительная артерия;
2 – передняя мозговая артерия;
3 – внутренняя сонная артерия;
4 – средняя мозговая артерия;
5 – задняя соединительная артерия;
6 – основная артерия;
7 – задняя мозговая артерия;
8 – наружное коленчатое тело;
9 – внутреннее коленчатое тело;
10 – продольная щель мозга;
11 – внутренняя теменно-затылочная
борозда;
12 – шпорная борозда;
13 – гиппокампова извилина;
14 – наружная затылочно-височная
борозда;
15 – нижняя височная извилина;
16 – ножка большого мозга;
17 – зрительный тракт;
В — артериальное кровоснабжени
коры
основания
головного
мозга
в
бассейнах
передней, средней и задней мозговых
14.
С учетом продолжительности существованияневрологического дефицита выделяют:
преходящие нарушения мозгового кровообращения, при них
неврологический дефицит ликвидируется в течение 24 ч с
момента его возникновения; диагноз может быть
установлен только ретроспективно;
«малый инсульт», при котором неврологический дефицит
ликвидируется в течение трех недель. Эта форма не
включена в Международную классификацию болезней и
причин смерти;
—массивный инсульт, при котором очаговая симптоматика
сохраняется более трех недель.
15.
ПРЕХОДЯЩЕЕ НАРУШЕНИЕ МОЗГОВОГОКРОВООБРАЩЕНИЯ
Транзиторная ишемическая атака (ТИА) —
остро возникающее расстройство
мозгового кровообращения, характеризующееся преимущественно нестойкими
очаговыми и невыраженными общемозговыми симптомами, длительность
которых не превышает 24 ч.
16.
Клинические признаки ТИАв каротидном бассейне
(преходящие
полушарные
симптомы):
двигательные нарушения
(моно- или гемипарез, гемиплегия);
нарушения чувствительности
(моно- или гемигипестезия);
17.
нарушение речи (афазия принарушении доминантного полушария);
оптико-пирамидный синдром (пре-
ходящая слепота или снижение зрения на противоположной гемипарезу стороне);
джексоновские припадки двигате-
льного или чувствительного характера по моно- или гемитипу.
18.
При локализации нарушений в областивертебробазилярной системы
возможны следующие варианты ТИА:
внемозговой — в a. auditiva interna;
стволово-мозжечково-мозговой;
транзиторная глобальная амнезия;
приступы падения — дроп-атаки
без потери сознания.
19.
Церебральные кризы при АГ на фоневысокого АД сопровождаются общемозговыми симптомами.
Клиника: боли в затылочной области и
зрительные нарушения (фотопсии), потливость, гиперемия лица, резкая головная боль, тошнота, рвота, несистемное
головокружение, эпилептические
припадки.
20.
Острая гипертензивнаяэнцефалопатия
характеризуется высоким АД, психомоторным возбуждением, тошнотой, рвотой, зрительными и чувствительными нарушениями, расстройством сознания, иногда
вплоть до комы, общемозговыми и менингеальными симптомами, эпилептическими
припадками.
21.
СТОЙКОЕ (ОСТРОЕ) НАРУШЕНИЕМОЗГОВОГО КРОВООБРАЩЕНИЕ
Инсульт — это клинический синдром,
представленный очаговыми неврологическими и/или общемозговыми нарушениями,
развивающийся внезапно вследствие острого нарушения мозгового кровообращения, сохраняющийся более 24 ч. В клинической практике к инсультам принято относить ИМ, САК и ВК.
22.
а) по степени тяжести:легкий;
средней степени;
тяжелый.
23.
б) периоды:острейший (до 6 ч);
острый (от нескольких дней до
1 мес);
ранний восстановительный
период (до 3-х мес);
поздний восстановительный
период (от 3–х мес до года);
последствия мозгового
инсульта (от года до 3-х лет);
отдаленные последствия
инсульта (более 3-х лет).
24. Инфаркт головного мозга
Инфаркт мозга – это зона некроза,образовавшаяся вследствие грубых, стойких
нарушений метаболизма неврональных и
глиальных структур, возникших в результате
недостаточного кровообеспечения из-за стеноза
(окклюзии) магистральных артерий головы,
приводящих к дефициту перфузионного
давления, тромбоза или эмболии артерий мозга.
25. НАРУШЕНИЯ ЦЕРЕБРАЛЬНОЙ ГЕМОДИНАМИКИ И МЕТАБОЛИЗМА
Метаболические изменения в ответ наразвитие острой фокальной ишемии мозга:
1. При снижении мозгового кровотока ниже
55 мл (100 г/мин) регистрируется первичная
реакция, характеризующая торможением
синтеза белков в нейронах.
2. Снижение мозгового кровотока ниже
35 мл (100 г/мин) стимулирует анаэробный
гликолиз.
26.
3. Снижение ниже 20 мл приводит к избыточному высвобождению возбуждающих нейротрансмиттеров и выраженному нарушению энергетического обмена.4. При уменьшении мозгового кровотока ниже 10 мл возникает аноксическая
деполяризация клеточных мембран
27.
«Ядро» (центральная зона) инфаркта формируется через 6–8 мин после развития остройфокальной ишемии. В течение нескольких часов «ядро» инфаркта окружено зоной
«ишемической полутени» или пенумбры.
28.
Пенумбра — это область динамических метаболических изменений,в которой мозговой кровоток снижен
до 20–40 мл (100 г/мин) и имеют
место только функциональные
изменения, энергетический обмен
относительно сохранен.
29.
Длительность существования пенумбрыопределяет временные границы
«терапевтического окна» — периода, на
протяжении которого лечебные мероприятия наиболее перспективны и ограничивают объем инфаркта. Большая часть
инфаркта формируется через 3–6 ч после
появления первых клинических симптомов ишемического инсульта, а окончательное формирование завершается через
48–56 ч.
30.
Для систематизации сложных реакцийишемического каскада предложена условная и
упрощенная схема 8 последовательных этапов:
1) снижение мозгового кровотока;
2) глутаматная эксайтоксичность;
3) внутриклеточное накопление кальция;
4) активация внутриклеточных ферментов;
повышение синтеза оксида азота и развитие
оксидантного стресса;
6) экспрессия генов раннего реагирования;
7) отдаленные последствия ишемии
(локальная воспалительная реакция,
микроциркуляторные нарушения,
повреждение гематоэнцефаличес-кого
барьера);
8) апоптоз.
5)
31.
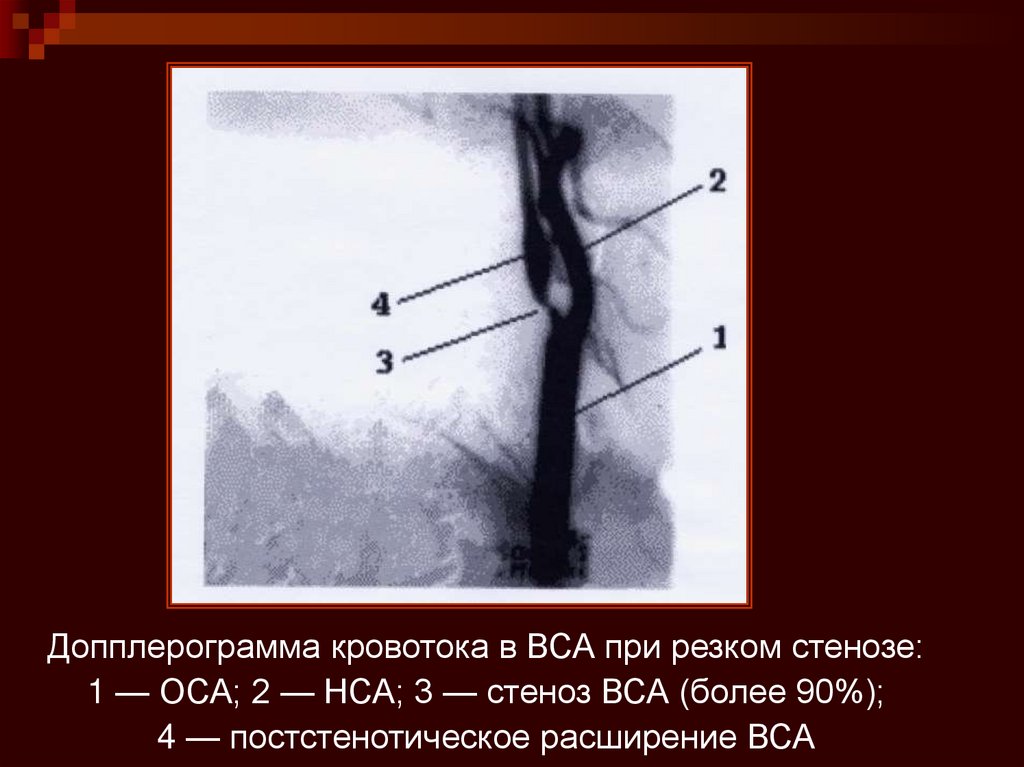
Допплерограмма кровотока в ВСА при резком стенозе:1 — ОСА; 2 — НСА; 3 — стеноз ВСА (более 90%);
4 — постстенотическое расширение ВСА
32. Патогенетическая классификация инфарктов головного мозга
кардиоэмболический;атеротромботический;
лакунарный;
гемореологический;
гемодинамический;
другие уточненные причины;
криптогенный.
33.
Клиника инфаркта мозга:постепенное нарастание очаговых
симптомов, несколько часов, иногда
2–3 дня и более, возможно «мерцание» симптомов, нередко апоплектиформное развитие;
характерно превалирование очаго-
вых симптомов над общемозговыми;
34.
утраты сознания обычно не бывает,некоторые нарушения проявляются
легким оглушением, повышенной сонливостью, некоторой
дезориентировкой;
вегетативные нарушения в начальный
период инфаркта мозга выражены
слабее, чем при кровоизлиянии в мозг.
35.
Топическая характеристика очаговойсимптоматики при инфаркте мозга
Передняя мозговая артерия
характеризуется:
1. Спастический паралич конечностей
противоположной стороны — проксимального
отдела руки и дистального отдела ноги;
2. хватательный рефлекс Янишевского;
3. симптомы орального автоматизма;
36.
4. при двусторонних очагах — нарушениепсихики (аспонтанность, снижение критики, ослабление памяти);
5. апраксия левой руки (при левосторонних очагах) как следствие поражения мозолистого тела;
6. нерезко выраженные расстройства
чувствительности на парализованной ноге.
37.
Средняя мозговая артерия —синдром трех геми:
1) контрлатеральная гемиплегия;
2) гемианестезия;
3) гемианопсия.
При левополушарных инфарктах
— афазия смешанного типа,
при правополушарных
— анозогнозия.
38.
Задняя мозговая артерия:гомонимная гемианопсия или верхнеквадратная или н
нижнеквадрантная гемианопсия, реже — морфопсия и
зрительная агнозия.
При левополушарных инфарктах:
алексия;
нерезко выраженная сенсорная афазия.
Двусторонние инфаркты в области затылочной коры могут сопровождаться «трубчатым»
зрением, обусловленным двусторонней гемианопсией
с сохранностью макулярного зрения.
39.
При распространении инфаркта намедиально-базальные отделы височной
области возникают выраженные
расстройства памяти типа корсаковского
синдрома с преимущественным нарушением кратковременной (оперативной)
памяти, эмоционально-аффектными
нарушениями.
40. Основная артерия:
расстройство сознания вплоть до комы;в течение нескольких часов или 2–5 дней
нарастают двусторонние параличи черепных нервов (II, IV, VI, VII);
параличи конечностей (геми-, пара- или
тетраплегии);
нарушение мышечного тонуса (кратко-
временные судороги, децеребрационная
ригидность сменяются мышечной гипо- и
атонией);
41.
иногда развивается «корковая»слепота;
двусторонние патологические
рефлексы;
симптомы орального автоматизма;
тризм;
узкие (с булавочную головку) зрачки;
вегетативно-висцеральные кризы;
гипертермия;
расстройство жизненно важных
функций.
42. Позвоночная артерия:
закупорка интракраниального отделаартерии сочетает стойкий альтернирующий синдром поражения продолговатого мозга с симптомами преходящей
ишемии оральных отделов мозгового
ствола, затылочных и височных долей.
Примерно в 75% случаях развиваются
синдромы Валленберга-Захарченко.
43.
Атеротромботический инсульт (включая артериоартериальную эмболию).Диагностические критерии:
1. Начало: чаще прерывистое, ступенеобразное, с
постепенным нарастанием симптоматики на
протяжении часов или суток. Часто дебютирует во
время сна.
2. Наличие атеросклеротического поражения
экстра- и/или интракраниальных артерий
(выраженный стенозирующий, окклюзирующий
процесс, атеросклеротическая бляшка с неровной
поверхностью, прилежащим тромбом) соответственно очаговому поражению головного мозга.
3. Часто предшествуют ипсилатеральные ТИА.
4. Размер очага поражения может варьировать от
малого до обширного.
44.
Кардиоэмболический инсульт.Диагностические критерии:
1. Начало: как правило, внезапное появление
неврологической симптоматики у бодрствующего,
активного пациента. Неврологический дефицит
максимально выражен в дебюте заболевания.
2. Локализация: преимущественно зона васкуляризации
средней мозговой артерии. Инфаркт чаще средний или
большой, корково-подкорковый. Характерно наличие
геморрагического компонента (по данным КТ головы).
3. Анамнестические указания и КТ-признаки
множественного очагового поражения мозга (в том числе
«немые» кортикальные инфаркты) в различных
бассейнах, не являющихся зонами смежного
кровоснабжения.
4. Наличие кардиальной патологии — источника эмболии.
5. Отсутствие грубого атеросклеротического поражения
сосуда проксимально по отношению к закупорке
интракраниальной артерии. Симптом «исчезающей
окклюзии» при динамическом ангиографическом
обследовании.
6. В анамнезе — тромбоэмболии других органов.
45.
Гемодинамический инсульт.Диагностические критерии:
1. Начало: внезапное или ступенеобразное как у активно
действующего, так и у находящегося в покое пациента.
2. Локализация очага — зона смежного кровоснабжения,
в том числе корковые инфаркты, очаги в
перивентрикулярном и белом веществе полуовальных
центров. Размер инфаркта — от малого до большого.
3. Наличие патологии экстра- и/или интракраниальных
артерий: атеросклеротическое поражение
(множественное, комбинированное, эшелонированный
стеноз); деформации артерий (угловые изгибы,
петлеобразование); аномалии сосудистой системы мозга
(разобщение Виллизиева круга, гипоплазии артерий).
4. Гемодинамический фактор: снижение АД
(физиологическое — во время сна, а также
ортостатическая, ятрогенная артериальная гипотензия,
гиповолемия); падение минутного объёма сердца
[уменьшение ударного объёма сердца вследствие
ишемии миокарда, значительное снижение частоты
сердечных сокращений (ЧСС)].
46.
Лакунарный инсульт.Диагностические критерии:
1. Предшествующая АГ.
2. Начало: чаще интермиттирующее, симптоматика
нарастает в течение часов или дня. АД обычно
повышено.
3. Локализация инфаркта: подкорковые ядра,
прилежащее белое вещество полуовального центра,
внутренняя капсула, основание моста мозга. Размер
очага малый, до 1—1,5 см в диаметре, может не
визуализироваться при КТ головы.
4. Наличие характерных неврологических синдромов
(чисто двигательный, чисто чувствительный
лакунарный синдром, атактический гемипарез,
дизартрия и монопарез; изолированный монопарез
руки, ноги, лицевой и другие синдромы). Отсутствие
общемозговых и менингеальных симптомов, а также
нарушений высших корковых функций при локализации в доминантном полушарии. Течение часто по
типу малого инсульта.
47.
Инсульт по типу гемореологическоймикроокклюзии.
Диагностические критерии:
1. Минимальная выраженность сосудистого
заболевания (атеросклероз, АГ, васкулит,
васкулопатия).
2. Наличие выраженных гемореологических
изменений, нарушений в системе гемостаза и
фибринолиза.
3. Выраженная диссоциация между клинической
картиной (умеренный неврологический дефицит,
небольшой размер очага) и значительными
гемореологическими нарушениями.
4. Течение заболевания по типу малого инсульта.
48.
Кровоизлияние в мозг (внутримозговая гематома) — клиническая формаострого нарушения мозгового кровообращения, обусловленная разрывом интрацеребрального сосуда и проникновением
крови в паренхиму.
Оно должно дифференцироваться от
субарахноидального кровоизлияния,
субдуральной гематомы.
49. Клиника:
развивается внезапно в моментфизического или эмоционального
напряжения;
потеря сознания или сопор, оглу-
шенность;
психомоторное возбуждение и
автоматизированная жестикуляция в
непарализованных конечностях;
50.
рвота;менингеальные симптомы;
на глазном дне выражены явления
гипертонической ретинопатии с
отеком и мелкоточечными кровоизлияниями в сетчатку;
артериальное давление повышено;
51.
выраженные вегетативные нарушения —гипертермия или бледность лица,
потливость,снижение, а затем
повышение температуры тела;
пульс обычно напряжен;
дыхание нарушено;
грубая очаговая симптоматика.
52. При полушарных геморрагиях:
контралатеральный гемипарез илигемиплегия;
ранняя мышечная контрактура или
мышечная гипотония;
гемигипестезия;
парез взора в сторону парализованных
конечностей (взор обращен к стороне
пораженного полушария);
53.
афазия;анозогнозия;
изменение величины зрачка:
часто зрачок расширен на стороне
пораженного полушария, ослабление и
исчезновение реакции зрачков на свет;
косоглазие (страбизм);
54.
«плавающие» или маятникообразныедвижения глазных яблок;
генерализованные расстройства
мышечного тонуса (горметония,
децеребрационная ригидность), наличие
двусторонних патологических рефлексов, нарушение жизненно важных
функций.
55. При кровоизлиянии в ствол мозга:
парезы конечностей;симптомы поражения ядер
черепных нервов (в виде альтернирующих
синдромов);
в некоторых случаях тетрапарезы или
тетраплегии;
56.
нистагм;страбизм;
нарушение глотания;
мозжечковые симптомы;
двусторонние пирамидные знаки.
57.
При кровоизлияниях в мост мозга:миоз;
парез взора в сторону очага (взор
обращен в сторону парализованных
конечностей).
58. Субарахноидальное кровоизлияние в большинстве случаев (до 80%) возникает вследствие:
разрыва аневризмы сосудов основаниямозга;
при мальформации сосудов;
59.
при системных заболеванияхсоединительной ткани;
при заболеваниях крови;
при
артериальной гипертензии и
атеросклерозе мозговых сосудов.
Субарахноидальное кровоизлияние
чаще развивается внезапно.
60. Клиника:
• резкая головная боль, тошнота,многократная рвота;
боль в глазах;
головокружение;
• «мелькание» в глазах;
61.
шум в голове, потеря сознания, менинге-альный симптомокомплекс (ригидность
затылка, симптомы Кернига,
Брудзинского, светобоязнь, общая
гиперестезия);
очаговые симптомы либо отсутствуют,
либо выражены негрубо и носят
преходящий характер.
62.
Нигилизм врачей недопустимв отношении терапии острых
нарушений мозгового
кровообращения…
(выдержка из Европейской инициативы по
инсульту, 2003)
63.
Каждый пациент с подозрением наинсульт нуждается в экстренной
медицинской помощи!!!
64.
В Республике Беларусь разработаны ивнедрены в лечебный процесс
следующие регламентирующие
документы, позволяющие провести
полный комплекс диагностических и
лечебных мероприятий при подозрении
на инсульт.
65. Постановление №8 Министерства здравоохранения Республики Беларусь « 18» 01 2018 г.
«Алгоритм оказаниямедицинской помощи пациентам с
острым нарушением мозгового
кровообращения
на амбулаторном и стационарных
этапах»
66. Постановление Министерства здравоохранения Республики Беларусь « 21 » 12 2015 г. № 141
Клинический протокол«Диагностика и лечение пациентов с
нетравматическими
внутричерепными кровоизлияниями»
67. Приложение к приказу Министерства здравоохранения Республики Беларусь « 09 » ____09____ 2011 г. № 87
«ИНСТРУКЦИЯоб организации профилактики
инфаркта мозга и
транзиторных ишемических атак»
68. Показания для госпитализации
Транзиторная ишемическая атака;Острая гипертоническая энцефалопатия;
Инфаркт мозга;
Внутримозговое, субарахноидальное
кровоизлияние;
Инсульт, не уточненный как кровоизлияние или
инфаркт;
Тромбоз мозговых вен или синусов.
69. Противопоказания к госпитализации
Острые инфекционные заболевания;Туберкулез легких, активная стадия;
Психические расстройства в стадии обострения,
предшествовавшие ОНМК;
Тяжелая сопутствующая соматическая патология
в стадии декомпенсации;
Некурабельные злокачественные
новообразования.
70. Противопоказания к транспортировке
Атоническая кома;Не купируемые нарушения
дыхания;
Отек легких;
Эпилептический статус;
Выраженная артериальная гипертензия (АД
300/150 мм.рт.ст и выше);
Выраженная артериальная гипотензия (АД 70/40
мм.рт.ст.).
Транспортировка – после устранения
перечисленных нарушений!!!
71. Патологические состояния, при которых наиболее часто требуется проведение диф.диагностики с ОНМК
Эпилептические припадки.Токсические и метаболические энцефалопатии.
Субдуральные гематомы.
Опухоли головного мозга.
Артериовенозные мальформации.
Обмороки.
Мигрень.
Болезнь Меньера и доброкачественное
пароксизмальное позиционное головокружение.
72. Мониторинг при транспортировке
- Уровень сознания по шкале Глазго;- Проходимость ВДП;
- Дыхание;
- Гемодинамика.
Интубация и ИВЛ обязательны
пациентам в коме при высоком риске
аспирации и при наличии
дыхательной недостаточности!!!!
73. Неотложные мероприятия на догоспитальном этапе
Оценка адекватности оксигенации и еекоррекция.
Поддержание адекватного уровня АД.
Купирование судорог (если они есть).
Определение уровня глюкозы крови и его
коррекция.
Проведение неврологического осмотра больного.
Постановка диагноза ОНМК.
Выполнение ЭКГ.
Проведение осмотерапии при необходимости.
Экстренная госпитализация пациента в
специализированный стационар.
74. Неотложные мероприятия на госпитальном этапе
До начала проведения диагностическихмероприятий исследований необходимо:
Поставить пульс-оксиметрический датчик;
При сатурации менее 93% обеспечить подачу
кислорода пациенту через назальный катетер
со скоростью 2-4 л/мин;
При необходимости поставить 1 браунюлю в
периферическую вену; если же состояние
больного тяжелое (сопор-кома) или
планируется проведение объемной
инфузионной терапии (3-5 л/сут.) – поставить
катетер в подключичную вену;
Поддержать адекватный уровень АД;
Купировать судороги (если есть).
75. Диагностические тесты при ОНМК
Компьютерная томография головного мозгаявляется международным стандартом для
постановки диагноза и уточнения характера
ОНМК. Желательно ее проведение в первый час
от поступления пациента в стационар.
ЭКГ;
Глюкоза крови;
Общий анализ крови с подсчетом числа
тромбоцитов;
Гематокрит;
Электролиты плазмы;
Мочевина, креатинин, АСТ, АЛТ, билирубин;
Общий анализ мочи;
Коагулограмма + МНО;
Рентгенография органов грудной клетки (при
необходимости).
76. Неотложные мероприятия на госпитальном этапе
После определения характера инсультабригадой врачей (невролог, реаниматолог,
терапевт, а при необходимости и
нейрохирург) решается вопрос о месте
нахождения пациента:
Отделение реанимации и интенсивной
терапии;
Палата БИТ (ПИТ);
Палата в инсультном отделении.
Абсолютные показания для начала ИВЛ:
РаО2 менее 55 мм.рт.ст. и/или
ЖЕЛ 12 мл/кг массы тела.
77. Мониторинг у постели больного
Мониторинг неврологического статуса (шкалыГлазго и NIHSS);
Мониторинг оксигенации;
Мониторинг АД (первые 2 часа – каждые 15
минут, следующие 2-8 часов – каждые 30
минут, затем в первые сутки – каждый час);
Мониторинг ЭКГ (2-3 за первую неделю);
Мониторинг ВЧД и церебрального
перфузионного давления;
Мониторинг ЦВД;
Мониторинг основных параметров гомеостаза.
78. Основные неврологические осложнения инсульта
Отек головного мозга;Острая обструктивная гидроцефалия;
Кровоизлияние в зону инфаркта или
геморрагическое пропитывание;
Прорыв крови в желудочковую систему;
Вазоспазм с развитием вторичной
церебральной ишемии.
79. Лечение инфаркта мозга
Благодаря исследованиям последнихдесятилетий существенным образом
изменилось представление о механизмах
повреждающего действия острой
церебральной ишемии. Сформировалось
отношение к инсульту как к неотложному
состоянию, требующему быстрой и
патогенетически обоснованной терапии
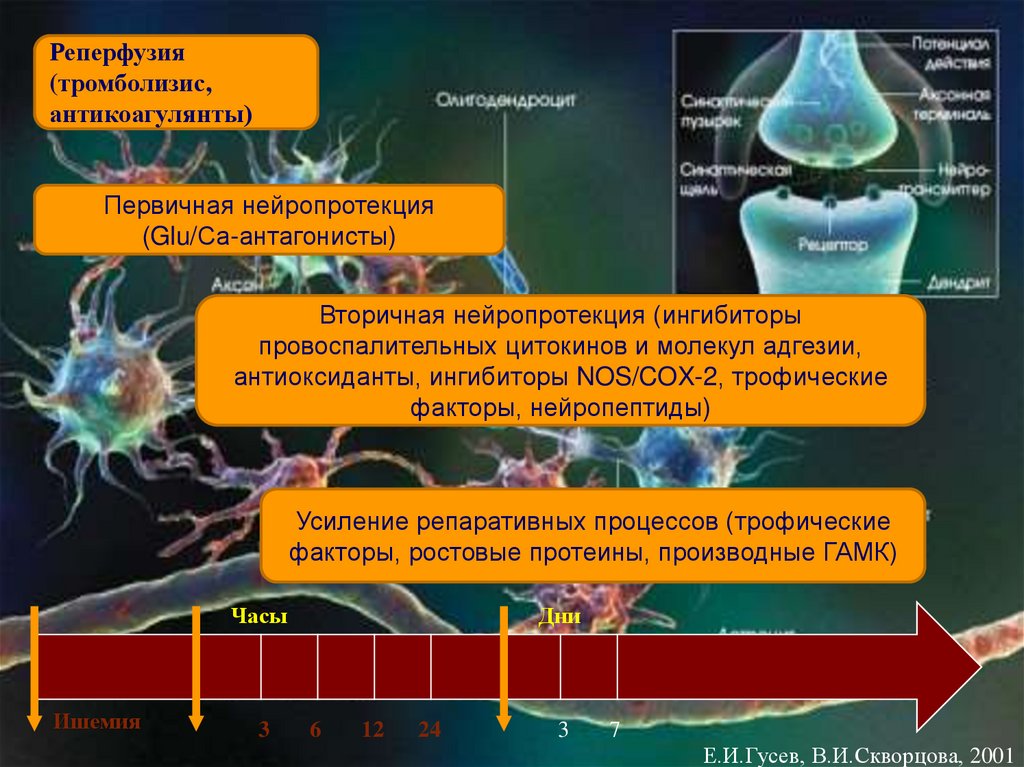
80. Минуты
Реперфузия(тромболизис,
антикоагулянты)
Первичная нейропротекция
(Glu/Са-антагонисты)
Вторичная нейропротекция (ингибиторы
провоспалительных цитокинов и молекул адгезии,
антиоксиданты, ингибиторы NOS/COX-2, трофические
факторы, нейропептиды)
Усиление репаративных процессов (трофические
факторы, ростовые протеины, производные ГАМК)
Минуты
Часы
Ишемия
3
Дни
6
12
24
3
7
Е.И.Гусев, В.И.Скворцова, 2001
81. Обоснование тромболитической терапии
Тромболитическая терапия используется дляреканализации тромбированной церебральной артерии с
целью восстановления адекватного кровоснабжения
нейронов в зоне ишемической полутени, где есть
депрессия их функции, но отсутствуют структурные
изменения мозговой ткани.
Согласно всем ныне действующим канонам тромболизис
можно проводить только в пределах первых 3 ч от
начала инсульта, что составляет «терапевтическое окно»,
хотя преимущества и польза тромболизиса сохраняются
и в промежутке от 3 до 4,5 ч.
82. Приказ УЗО Гомельского облисполкома от 17.02.2011 № 174 «О внедрении метода тромболитической терапии при лечении больных с
острым ишемическим инсультом»ПРОТОКОЛ Раннего выявления и госпитализации больных
с острым нарушением мозгового кровообращения, имеющих
показания для проведения тромболитической терапии
1. Основная задача по первоначальному выявлению больных
с острым нарушением мозгового кровообращения,
являющихся кандидатами для проведения
тромболитической терапии, возлагается на врачей скорой
медицинской помощи.
2. После установления предварительного диагноза
«Мозговой инсульт» врач скорой медицинской помощи
оценивает следующие критерии отбора больных для
проведения тромболитической терапии.
83. Критерии включения:
острый (предположительно ишемический)инсульт с четко определенным временем начала;
возможность доставки, проведения
томографического исследования (30 минут) и
начала тромболитической терапии в течение 3
часов от начала заболевания;
отсутствие признаков быстрого восстановления
неврологического дефицита
(транзиторная
ишемическая атака);
возраст больного от 18 до 80 лет;
84. Критерии исключения:
коматозное состояние;повторный инсульт;
туберкулез легких, активная стадия;
острое инфекционное заболевание;
психическое расстройство, предшествующее инсульту;
тяжелая сопутствующая соматическая патология в
стадии декомпенсации;
серьезные хирургические операции или серьезные
травмы, имевшие место в течение последних 10 дней
(включая повреждения, связанные с перенесенным
острым инфарктом миокарда), недавние травмы головы
или черепа;
известный диагноз злокачественного новообразования;
прием антикоагулянтов.
85.
Обязательным условием выполнения тромболизисаявляется проведение рентгеновской компьютерной
томографии в первый час от момента поступления
пациента с подозрением на ИМ в стационар, в связи
данная методика может использоваться только при
наличии в учреждении специализированного
оборудования.
86. Выделяют два вида тромболизиса:
системный (внутривенный), когдафибринолитик вводят в периферическую
вену в первые 3 часа от начала
ишемического инсульта;
селективный (внутриартериальный), при
котором препарат вводят через катетер,
установленный непосредственно в
окклюзированной артерии.
87.
Тромболитик (актилизе, алтеплаза).Рекомбинантный человеческий
тканевой активатор плазминогена,
гликопротеин, который
непосредственно активизирует
превращение плазминогена в плазмин.
88.
При ишемическом инсульте (острый период)рекомендуемая доза составляет 0.9 мг/кг
(максимально 90 мг), в виде в/в инфузии в
течение 60 мин после первоначального в/в
струйного введения дозы препарата,
составляющей 10% от величины суммарной
дозы.
Терапия должна быть начата как можно быстрее,
в течение 4.5 ч после появления симптомов.
Лечебный эффект зависит от времени начала
терапии, то есть, чем раньше начато лечение,
тем больше вероятность благоприятного
результата.
89.
Правила приготовления раствора для инфузийДля получения конечной концентрации алтеплазы,
составляющей 1 мг/мл, во флакон Актилизе®, содержащий
лиофилизат (50 мг), следует добавить в асептических условиях
весь объем прилагаемого растворителя (стерильная вода для
инъекций)(50 мл)
Флакон Актилизе®
50 мг
Объем стерильной водя для инъекций, добавляемый к сухому
веществу
50 мл
Конечная концентрация
1 мг/мл
При приготовлении препарата из соответствующего количества
порошка и растворителя полученную смесь следует лишь
осторожно перемешать до полного растворения. Необходимо
избегать сильного взбалтывания (возможно образование пены).
90.
Препарат после разведения представляет собойпрозрачный бесцветный или бледно-желтый раствор.
Перед применением необходимо визуально
проверить цвет раствора и наличие в нем частиц.
Полученный первоначально раствор нельзя в
дальнейшем разводить водой для инъекций или
растворами для инфузий на основе углеводов,
например, декстрозы.
Препарат Актилизе® нельзя смешивать с другими
лекарственными средствами (даже с гепарином), ни
во флаконе для инфузий, ни в общей системе для в/в
введения.
91. Антикоагулянты
в первые 24 часа острого инфаркта мозгапосле проведенного тромболизиса не
рекомендуется в связи с увеличением риска
кровотечения (класс III, уровень В);
применение ингибиторов тромбина
(дабигатран) одобрено у пациентов с
фибрилляцией предсердий или риском
системных эмболий
92. Современные аспекты антикоагулянтной терапии в остром периоде ишемического инсульта
Общепринятых схем антикоагулянтнойтерапии в остром периоде инфаркта мозга
нет.
Наибольшее распространение как в нашей
стране, так и в зарубежных
неврологических клиниках получила
антикоагулянтная терапия гепарином.
93.
Противопоказаниями к введению гепаринаслужат кровотечения любой локализации,
гемофилия, геморрагические диатезы,
повышенная проницаемость сосудов,
кровоточащие язвенные поражения желудочнокишечного тракта, подострый бактериальный
эндокардит, тяжелые нарушения функции печени
и почек, острые и хронические лейкозы, острая
аневризма сердца, венозная гангрена,
аллергические реакции.
94.
Требует осторожности проведениегепаринотерапии, назначаемой по
жизненным показаниям, при высоком
артериальном давлении (200/120 мм рт.
ст.), беременности, варикозном
расширении вен пищевода, в
ближайшем послеродовом и
послеоперационном периоде.
95.
Растворы гепарина вводят внутривенноили под кожу (в околопупочную
жировую клетчатку живота). Дозы и
способы применения гепарина
подбирают индивидуально в
зависимости от патогенетического
варианта инфаркта мозга, клинических
и лабораторных показателей,
результатов нейровизуализации,
наличия сопутствующих заболеваний.
96.
При внутривенном способе гепаринотерапиивводят внутривенно струйно 5000 ЕД
препарата, после чего переходят к
внутривенному струйному введению со
скоростью 800-1000 ЕД/ч. При внутривенном
введении гепарина антикоагулянтное
действие развивается сразу и длится 4-5 ч.
При подкожной инъекции гепарина
антикоагулянтный эффект начинается через
40-60 мин и длится до 8 ч.
97.
Активность гепарина выражается в единицахдействия и определяется
спектрофотометрически или по способности
удлинять частичное тромбопластиновое время
свертывания крови (АЧТВ). Для достижения
терапевтического эффекта АЧТВ поддерживают
на уровне, в 1,5-2 раза превышающем
нормальные значения показателя. При
титровании дозфы гепарина забор крови для
определения АЧТВ проводят каждые 6 ч, в
последующем - ежедневно в течение всего
периода гепаринотерапии.
98.
В 1980-е гг. разработанынизкомолекулярные гепарины (НМГ) специальные лекарственные средства,
отличающиеся от нефракционированного
гепарина (НФГ) постоянством
молекулярной массы (4000-5000 дальтон)
и обладающие высокой
антитромботической активностью.
99.
Одним из основных представителей НМГявляется фраксипарин (надропарин кальция).
Он представляет собой гликозаминогликан со
средней молекулярной массой 4300 дальтон и
характеризуется высокой анти-Ха-факторной
активностью, сохраняющейся около суток после
введения препарата. Фраксипарин отличают
высокая биодоступность (98%), быстрое
развитие антикоагулянтного действия и его
пролонгированный эффект, комплексный
механизм действия, меньшая связь с белками
крови, эндотелием и макрофагами.
100.
Значительным преимуществомфраксипарина и других препаратов из
группы НМГ (клексан, фрагмин и др.)
является их более избирательное влияние
на процесс образования сгустка крови. По
сравнению с НФГ они в меньшей степени
влияют на содержание тромбоцитов и
тромбина и, соответственно, реже
провоцируют тромбоцитопению и
кровотечения.
101.
При малом или среднем размереинфаркта мозга антитромботическую
терапию начинают с немедленного
внутривенного введения гепарина или
фраксипарина, если есть угроза
существенного нарастания первичного
неврологического дефицита
102.
О. Д. Виберс и др. (2005) основными показаниями кназначению прямых антикоагулянтов считают:
состояние после перенесенной транзиторной
ишемической атаки (ТИА);
учащение ТИА, увеличение продолжительности и степени
тяжести;
прогрессирующий инсульт при стенозе крупных артерий;
наличие тромба в просвете магистральной или
внутримозговой артерий;
при операциях на артериях головы и шеи;
церебральный венозный синус-тромбоз;
инсульты вследствие гиперкоагуляции.
103.
При приеме пероральныхантикоагулянтов у взрослого пациента
средняя доза варфарина составляет
5,0-7,5 мг в первые 2 суток, затем - по
2,5-5,0 мг в день.
104. Антиагреганты
применение ацетилсалициловойкислоты в дозе 325 мг в период 24-48
час от начала инфаркта мозга
рекомендуется у большинства
пациентов (уровень I, класс А);
105. Задачи нейропротекции
Нейропротекция может решитьдве проблемы в остром периоде
инсульта: увеличить период
терапевтического окна для
пациентов, которым показана
активная реперфузия, остановить
каскад патологических реакций,
приводящих к отдаленным
последствиям ишемии.
106. Первичная нейропротекция
К препаратам, обеспечивающим комплекснуюпервичную нейропротекцию, относятся
пептидные препараты – солкосерил, актовегин,
церебролизин
Естественным активатором тормозных
нейротрансмиттерных систем является препарат
глицин.
Наряду с нейротрансмиттерным глицин также
обладает общеметаболическим действием,
связывает низкомолекулярные токсичные
продукты (альдегиды, кетоны), в больших
количествах образующиеся в процессе ишемии.
107. Минуты
Вторичная нейропротекция —прерываниеотсроченных патогенетических механизмов
гибели клеток: оксидантного стресса,
нарушений микроциркуляции, трофической
дисфункции и апоптоза, что уменьшает
выраженность отдаленных последствий
нарушений мозгового кровообращения.
Вторичная нейропротекция имеет не только
терапевтическую, но и профилактическую
значимость, обеспечивая замедление развития
энцефалопатии.
Минуты
Часы
Ишемия
3
Дни
6
12
24
3
7
Е.И.Гусев, В.И.Скворцова, 2001
108. Вторичная нейропротекция
Может быть начата относительно поздно – через6–12 ч после сосудистого инцидента – и должна
быть наиболее интенсивной на протяжении
первых 7 сут заболевания.
109. Восстановление метаболизма нервных клеток
Основным направлениемметаболической терапии является
коррекция энергетического обмена мозга:
Стимуляция окислительновосстановительных процессов, усиление
утилизации кислорода и глюкозы
(антиоксиданты и ноотропы);
Снижение повреждающего действия
гипоксии на структуры головного мозга
путем торможения мозгового
метаболизма со снижением
энергетической потребности нейронов
(антигипоксанты).
110. Ноотропы прямого действия
Пирролидоновые производные (рацетамы),оказывающие в основном метаболитное
действие: пирацетам, оксирацетам, нирацетам,
прамирацетам, этирацетам, дипрацетам,
ролзирацетам, небрацетам, изацетам,
нефирацетам, детирацетам и др.;
Нейропептиды и их аналоги: кортексин,
семакс, соматостатин, тиролиберин,
пептидные аналоги пирацетама (ноопент);
Агонисты глутаминовых рецепторов (NMDA
и AMPA-подтипов): глутаминовая кислота,
мемантин, милацемид, Д-циклосерин,
нооглютил.
111.
Механизм действия кортексина связан с егометаболической активностью: он регулирует
соотношение тормозных и возбуждающих
аминокислот, уровень серотонина и
дофамина, оказывает ГАМКэргическое
влияние, обладает антиоксидантной
активностью и способностью
восстанавливать биоэлектрическую
активность головного мозга
Препарат оказывает церебропротекторное
действие, улучшает процессы обучения и
памяти, стимулирует репаративные процессы
в головном мозге, ускоряет восстановление
функций головного мозга после стрессорных
воздействий
112. Нейропротекторы, действующие на специфические нейромедиаторные механизмы
Холинергические механизмы (нейромидин,глиатилин, алзепил, акатинола мемантин);
Вещества, влияющие на систему ГАМК: аминалон
(гаммалон), пантогам, пикамилон, дигам,
никотинамид, ноофен, фенотропил, натрия
оксибутират.
113. Хирургические методы лечения при инфаркте мозга
Операции, проводимые при инфаркте мозгаСамой распространенной операцией при
ишемическом инсульте является каротидная
эндартерэктомия
Показаниями к операции каротидной
эндартерэктомии являются наличие у больных
тяжелых сужений просвета сонных артерий,
особенно перенесших транзиторные ишемические
атаки, которые имеют удовлетворительное общее
состояние.
114.
Из истории операцийПервая операция каротидной эндартерэктомии (КЭ) при
сужении просвета сонной артерии выполнена M. De Bakey в
1953 г., но учёный потратил почти 50 лет, чтобы доказать
эффективность этой операции и клиническую пользу в
профилактике ишемического инсульта. В настоящее время КЭ
является вторым в мире по востребованности, сосудистой
хирургической операцией, после аортокоронарного
шунтирования.
Шунтирование для своего осуществления требует больших
финансовых затрат (очень дорогая аппаратура, всё что
требуется для анестезии, и медицинский материал, который
необходим для проведения операции). Каротидная
эндартерэктомия наоборот, обойдётся намного дешевле и
доступнее. В Соединённых Штатах Америки цена за
выполнение операции на сонных артериях равняется около
10 000 долларов, а консервативное лечение пациента,
перенесшего инсульт 28 000 долларов, за исключением
вероятности закупорки тромбом сосуда.
115.
Перед операцией обычно проводятсяспециальные исследования:
Дуплексное ультразвуковое
сканирование
Компьютерная томография головного
мозга
Ангиография
116.
Противопоказания к хирургическому лечению:Возраст пациента более 70 лет (относительное
противопоказание)
Наличие тяжелой соматической патологии (сахарный
диабет, почечная, печеночная, сердечно-сосудистая,
легочная патология в стадии суб- и декомпенсации,
выраженные нарушения свертываемости крови, гнойновоспалительные и онкологические заболевания)
Уровень сознания – кома
обширный инсульт
распространенная опухоль
высокое кровяное давление
нестабильная стенокардия
Инфаркт миокарда за последние 6 месяцев
застойная сердечная недостаточность
признаки прогрессивного заболевания мозга, такого как
болезнь Альцгеймера
117.
При обширном (полушарном) ишемическоминсульте может быть выполнена так
называемая декомпрессивная трепанация
черепа, т.е. удаление крупного участка костей
свода черепа, с целью уменьшения
сдавления мозга отеком внутри черепа.
Данная операция выполняется при
недостаточной эффективности
консервативной противоотечной терапии.
118. Лечение кровоизлияния
Охранительный режим. Приподнятый головной конецкровати на 30 градусов.
Обезболивание при проведении всех манипуляций.
Поддержание нормотермии.
Установка назогастрального зонда пациентам,
находящимся в состоянии глубокого оглушении, сопора
или комы из-за угрозы возможной аспирации.
Катетеризация мочевого пузыря пациентам, находящимся
в состоянии глубокого оглушения, сопора или комы или
при выраженных когнитивных расстройствах.
Противоэпилептические лекарственные средства при
возникновении судорожных приступов
119.
Пациенты с уровнем сознания 8 и менее балловпри оценке по шкале Глазго должны быть
переведены на искусственную вентиляцию
легких (далее – ИВЛ).
У пациентов без нарушения сознания интубация
и вспомогательная ИВЛ осуществляется при
наличии клинических признаков дыхательной
недостаточности: цианоз кожных покровов;
тахипноэ более 40 в минуту; показатель Ра 02
менее 79 мм рт. ст. при Fi02 равным 1,0;
отношение Ра 02 к Fi02 менее 200; показатель
PaCO2 менее 25 мм рт.ст.
120.
Профилактика и лечение церебральногоангиоспазма и ишемии мозга: нимодипин
назначают с первых суток госпитализации и
установления диагноза САК в виде постоянной
внутривенной инфузии с начальной скоростью 15
мг/кг/ч или перорально в дозе 60 мг 6 раз в сутки
с промежутками в 4 часа, внутривенное
введение нимодипина продолжают в течение
периода максимального риска развития
ангиоспазма (до 10-14 дней САК). Последующие
7 дней нимодипин назначают перорально в дозе
60 мг 6 раз в сутки с промежутками в 4 часа.
121.
Противопоказанием являетсяиндивидуальная непереносимость
лекарственного средства. При
тенденции к стойкой артериальной
гипотонии необходимо назначение
вазопрессов.
122.
Осмодиуретики (сормантол, маннитол)при клинических и компьютернотомографических признаках
нарастающего отека мозга, при угрозе
развития дислокационного синдрома,
при повышении внутричерепного
давления более 15 мм рт. ст.
123. Операции при аневризме головного мозга
Удаление артерии, которая несёт насебе аневризму
Целью этого метода является
наложение клипс по обе стороны
аневризмы, чтобы прекратить кровоток в
сосуде. Такая операция ещё называется
«ловушкой» или треппингом. Этот вид
операции можно выполнять только при
условии хорошо развитого кровотока в
близлежащих сосудах, и достаточного
кровоснабжения головного мозга.
124.
Эндоваскулярные операцииВнутрисосудистую операцию аневризмы
первоначально проводили с помощью введения
в её полость баллона. В последнее время
большой популярностью пользуется метод
искусственного нарушения проходимости
аневризмы, при помощи микроспиралей.
В состав микроспиралей входит вольфрамовая
или платиновая проволоки. Они бывает
разными по длине и диаметру, и подбираются в
соответствии с размером аневризмы. Эту
спираль присоединяют к толкателю и вводят в
аневризму, через заранее закреплённый
микроскопический катетер. Весь ход операции
контролируют с помощью ангиографии.
125.
При аневризмах очень большихразмеров используют метод нарушения
проходимости сосудов, лежащих ближе
к центру поражения, при помощи
баллонов. При этом очень тщательно
исследуют проходимость сосудов,
находящихся рядом с аневризмой.
126.
Оптимальный срок проведенияхирургического вмешательства
(прямого или эндоваскулярного) при
артериовенозной мальформации: не
ранее 2-4 недели
после
перенесенного внутричерепного
кровоизлияния.
127.
Хирургическое вмешательство:сопутствующие внутримозговые гематомы
(далее - ВМГ) объемом более 40 мл,
вызывающие отек и дислокацию мозга,
при прогрессирующем ухудшении
состояния пациента должны быть удалены
в экстренном порядке даже при отсутствии
возможности выключения АА или
сосудистой мальформации.
128.
СимптомыГипертензия (выше
160/100 мм рт. ст.)
Мероприятия
нифедипин таблетки сублингвально по 10-20 мг 1-2 раза в сутки;
эналаприл таблетки внутрь по 10 мг 2 раза в сутки; каптоприл 25-50 мг внутрь;
при стойкой гипертензии - клонидин 0,5-1,0 мл 0,01% раствора внутримышено
или внутривенно медленно в 10-20 мл 0,9% раствора натрия хлора;
бензогексоний 2,5% раствор 0,5-1,5 мл внутримышечно или внутривенно
медленно под контролем артериального давления (далее - АД).
инфузионная терапия растворами кристаллоидов под контролем центрального
Гипотензия (ниже 140/90
венозного давления; допамин по 50-100 мг в 250 мл 0,9% раствора хлорида
мм рт. ст.)
натрия (предпочтительнее использовать инфузомат) 3-6 капель в минуту под
контролем АД и частоты сердечных сокращений.
изоосмолярные растворы кристаллоидов в объеме 50-60 мл/кг в сутки для
Обезвоживание
поддержания осмолярности сыворотки крови на верхней границе нормы (295-300
мосм/кг).
Отек мозга и
внутричерепная
Гипертензия
Гипертермия
поднятый головной конца кровати на 30-45°. осмодиуретики (в пересчете на
маннитол) в/в струйно или капельно в виде 10 - 20% раствора в дозе 0,5-1,5 г/кг
массы тела;
фуросемид внутримышечно или внутривенно, суточная доза 40-100 мг;
гипервентиляция легких до уровня РаС02 30-35 мм рт.ст.;
гипертонические растворы хлорида натрия (3 - 10%).
искусственное охлаждение;
в/м 4,0 мл 50% раствора метамизола натрия, 2,0 мл 1 % р-ра дифенгидрамина, 2,0
мл 2% р-ра папаверина; нестероидные противовоспалительные лекарственные
средства (парацетамол, диклофенак).
129.
РвотаСудорожный синдром
или эпилептический
статус
метоклопрамид внутримышечно или внутривенно
по 10 мг 2-3 раза в сутки.
диазепам внутримышечно или внутривенно 10 мг 2-4 мл 0,5% раствора.
диазепам 2-4 мл 0,5% раствора в 20 мл 0,9% раствора хлорида натрия
внутривенно медленно, если нет эффекта, повторно вводят 2-4 мл;
тиопентал в 10 мл 0,9% раствора хлорида натрия из расчета 1 мл на 10 кг
массы тела пациента;
При неэффективности - ингаляционный наркоз смесью закиси азота с
кислородом в соотношении 2:1 или 3:1.
Застойные явления в
легких
антибиотикотерапия (цефалоспорины III-IV поколения, фторхинолоны,
карбапенемы); уход с обязательным изменением положения пациента в
постели каждые 2-3 часа, санация трахеи, бронхов; трахеостомия при
прогнозировании длительной искусственной вентиляции легких (более 3
суток); муколитические лекарственные средства.
Метаболическая
защита мозга
холина альфосцерат 1000-2000 мг внутривенно капельно в сутки в
сочетании с депротеинизированным гемодиреватом крови телят.
130.
Показаниями к хирургическому вмешательствупри внутримозговых гематомах являются:
нарастающий гипертензионно-дислокационный
синдром у пациентов с путаменальными и
субкортикальными гематомами объемом более
40 см3 и гематомами мозжечка объемом более
15 см3; при полушарной гематоме объемом 30 40 см3 и отсутствие эффекта от проводимого
консервативного лечения в течение 3-5 суток;
кровоизлияния в таламус, сопровождающиеся
тампонадой желудочков и (или) окклюзионной
гидроцефалией.
131.
Хирургическое вмешательство нецелесообразноу пациентов
с полушарными
гематомами объемом менее 30 см3 при
эффективности проводимого консервативного
лечения.
Относительными противопоказаниями к
оперативному вмешательству являются: возраст
пациента (старше 70 лет); наличие
сопутствующей соматической патологии в стадии
субкомпенсации и декомпенсации;
кровоизлияния в мозговой ствол и зрительный
бугор;































































































































 Медицина
Медицина