Похожие презентации:
Возбудители риккетсиозов. Патогенные хламидии и микоплазмы
1.
Возбудители риккетсиозов.Патогенные хламидии и
микоплазмы.
Зав.кафедрой
д.м.н., профессор
Г.И.Чубенко
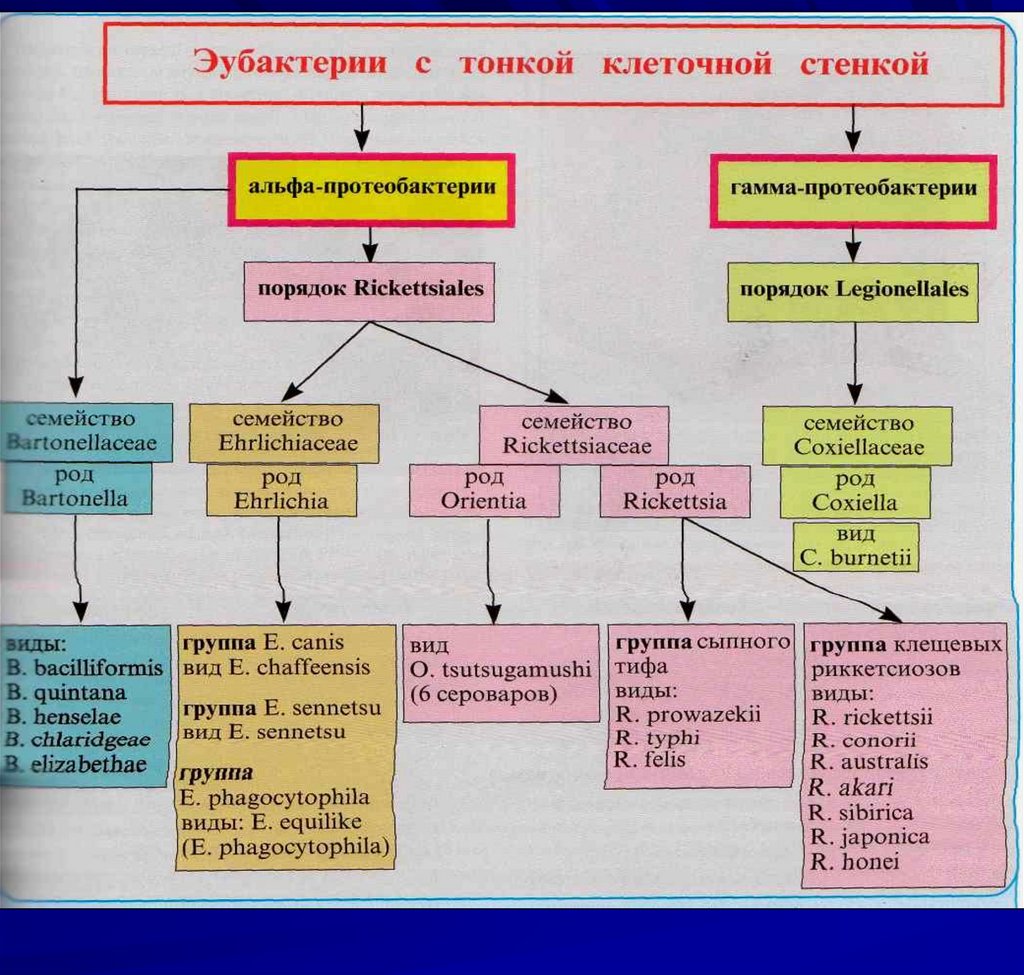
2. Возбудители риккетсиозов
Основоположник учения ориккетсиозах –
бактериолог Роха-да-Лима –
впервые применил термин
«риккетсия» (1916 г.)
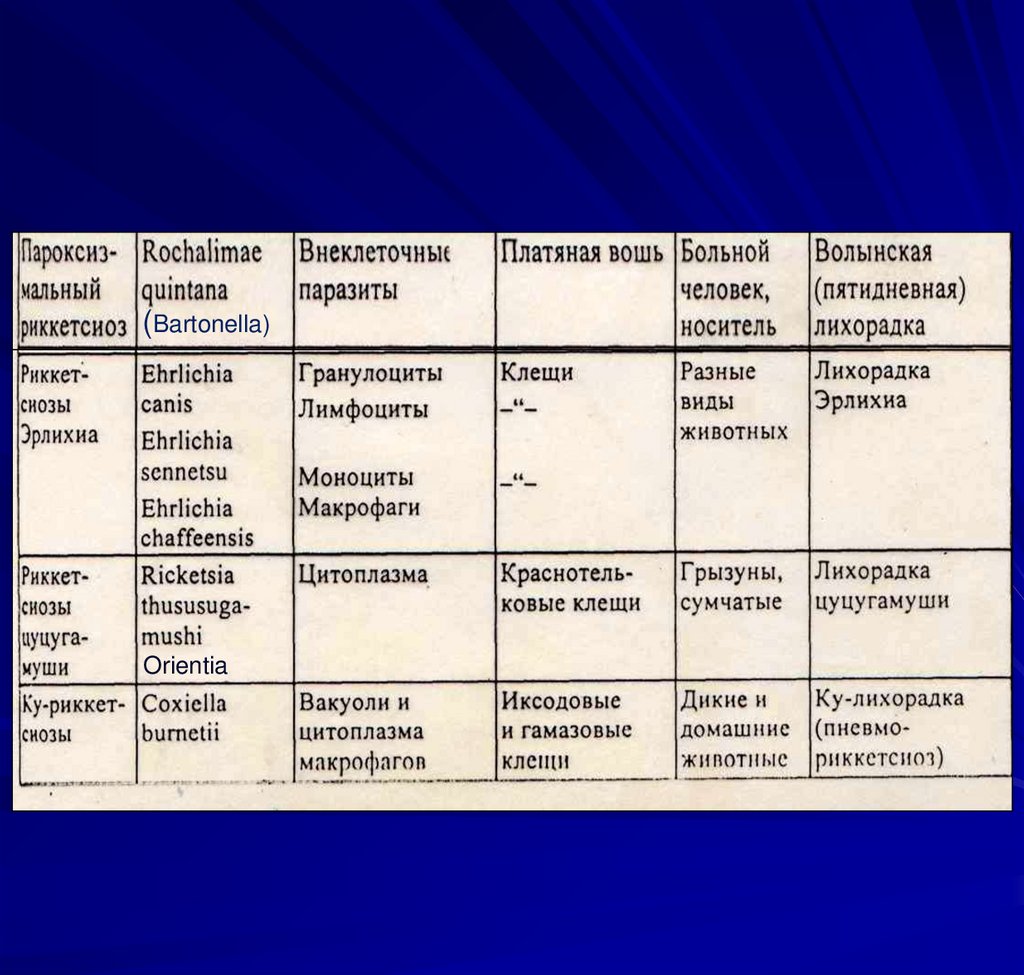
Роды:
Rickettsia, Coxiella,
Ehrlichia, Orientia,
Bartonella
Согласно систематике Берджи
Входят в 9 группу
Г.Т. Риккетс
3.
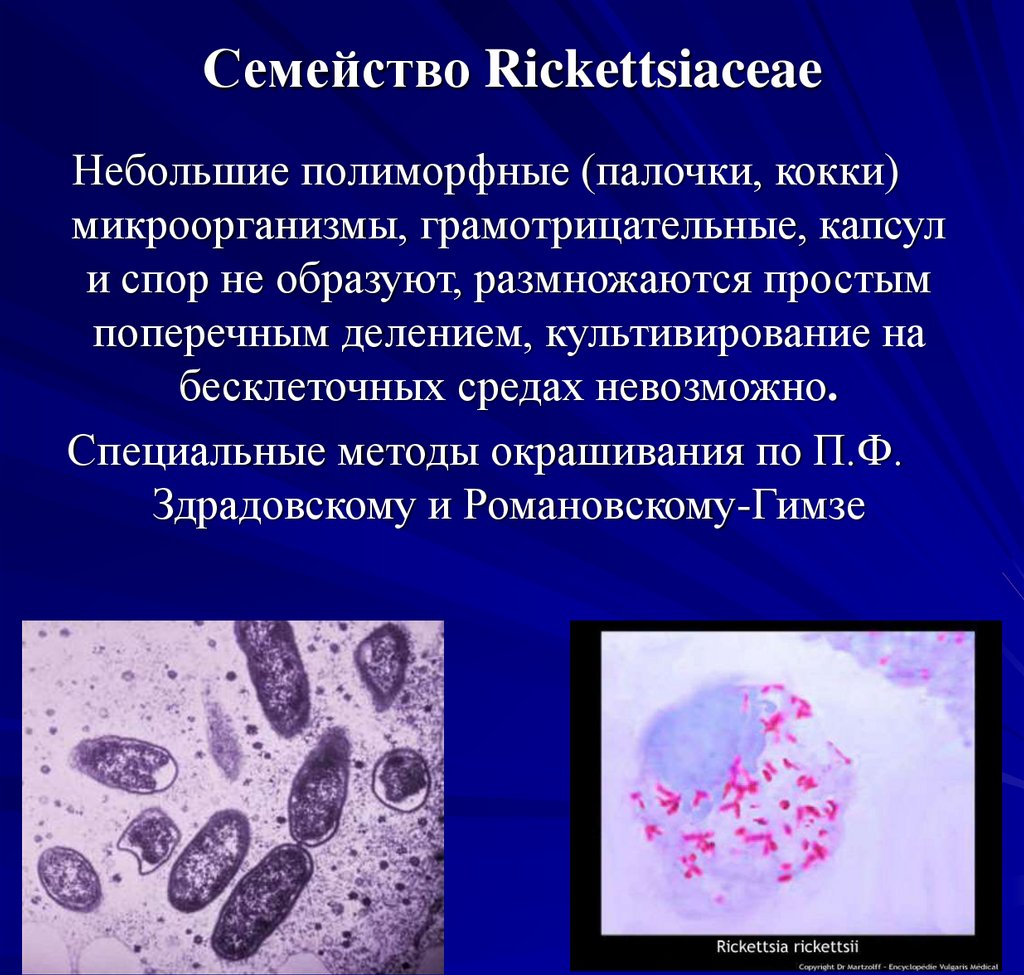
4. Семейство Rickettsiaceae
Небольшие полиморфные (палочки, кокки)микроорганизмы, грамотрицательные, капсул
и спор не образуют, размножаются простым
поперечным делением, культивирование на
бесклеточных средах невозможно.
Специальные методы окрашивания по П.Ф.
Здрадовскому и Романовскому-Гимзе
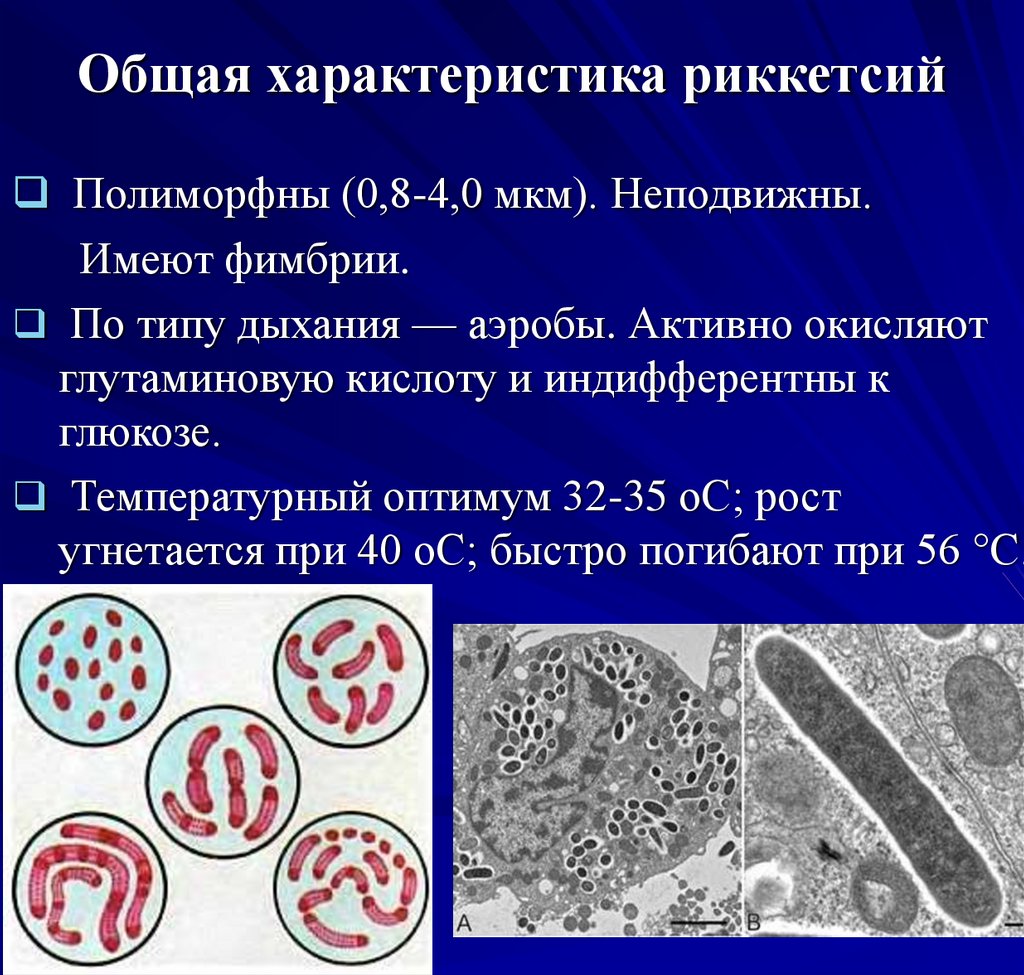
5. Общая характеристика риккетсий
Полиморфны (0,8-4,0 мкм). Неподвижны.Имеют фимбрии.
По типу дыхания — аэробы. Активно окисляют
глутаминовую кислоту и индифферентны к
глюкозе.
Температурный оптимум 32-35 оС; рост
угнетается при 40 оС; быстро погибают при 56 °С.
6.
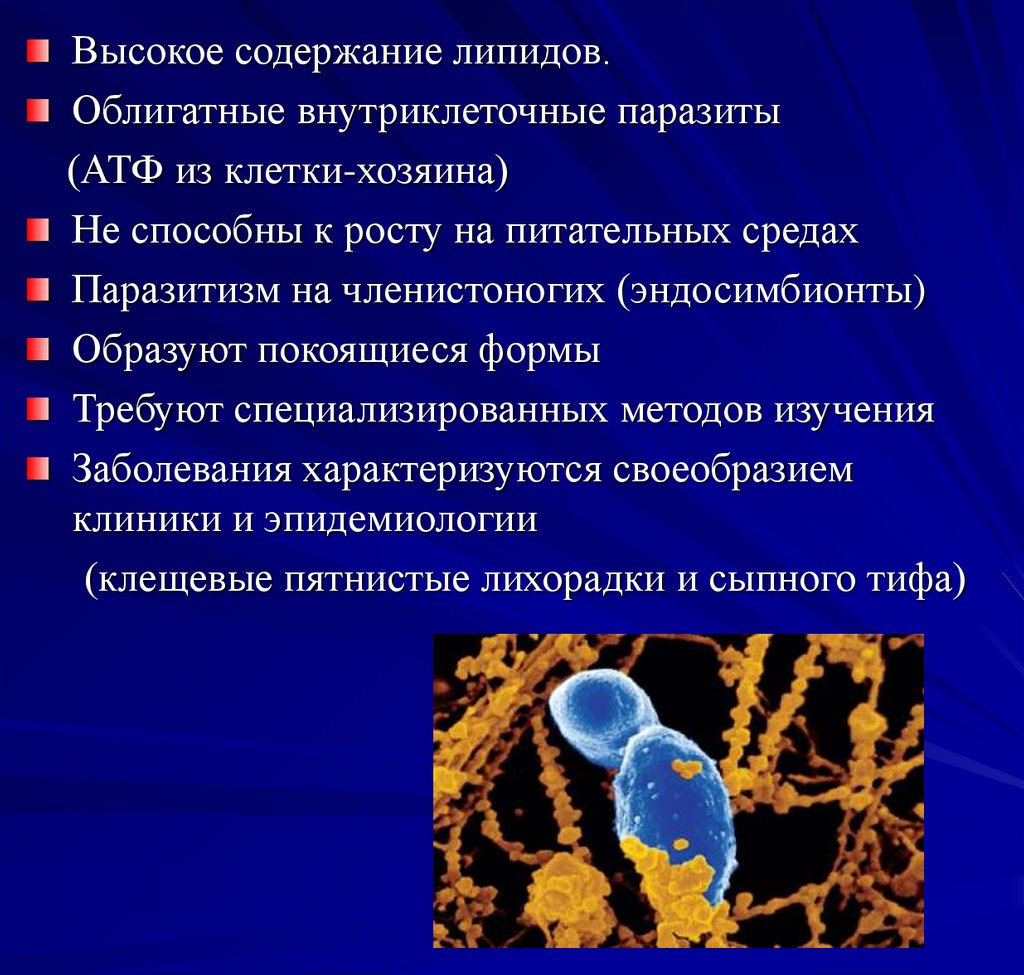
Высокое содержание липидов.Облигатные внутриклеточные паразиты
(АТФ из клетки-хозяина)
Не способны к росту на питательных средах
Паразитизм на членистоногих (эндосимбионты)
Образуют покоящиеся формы
Требуют специализированных методов изучения
Заболевания характеризуются своеобразием
клиники и эпидемиологии
(клещевые пятнистые лихорадки и сыпного тифа)
7. Аг- свойства риккетсий
• группоспецифический, поверхностныйрастворимый, термостабильный антигенлипидополисахаридый комплекс, не обладает
видовой специфичностью и является
протективным
• термолабильный антиген –корпускулярный,
белковый, видоспецифический (rOmpA, rOmpB)
и субвидовой.
8. Классификация (по П.Ф.Здрадовскому)
По характеру вызываемыхклинических поражений, и
локализации в клетке.
9.
10.
(Bartonella)Orientia
11. Резистентность
Неустойчивы во внешней среде; плохо переносятповышение температуры. Угнетается рост при 40 оС;
быстро погибают при 56 °С-70 °С (исключая Coxiella
burnetii), при 80 °С — через 1 мин.
В высушенном состоянии сохраняются до 1-3 лет;
консервируются при температуре -20-70 °С;
чувствительны к действию дезинфектантов,
антисептиков, жирорастворителей.
Локализуются в цитоплазме и ядре инфицированной
клетки.
Резистентны к сульфаниламидам.
12. Культивирование
куриные эмбрионы,фибробласты куриных эмбрионов, время
генерации 8-9 часов.
стационарные линии клеток
млекопитающих (клетки МсСоу);
Максимальное накопление риккетсий через 712 сут.
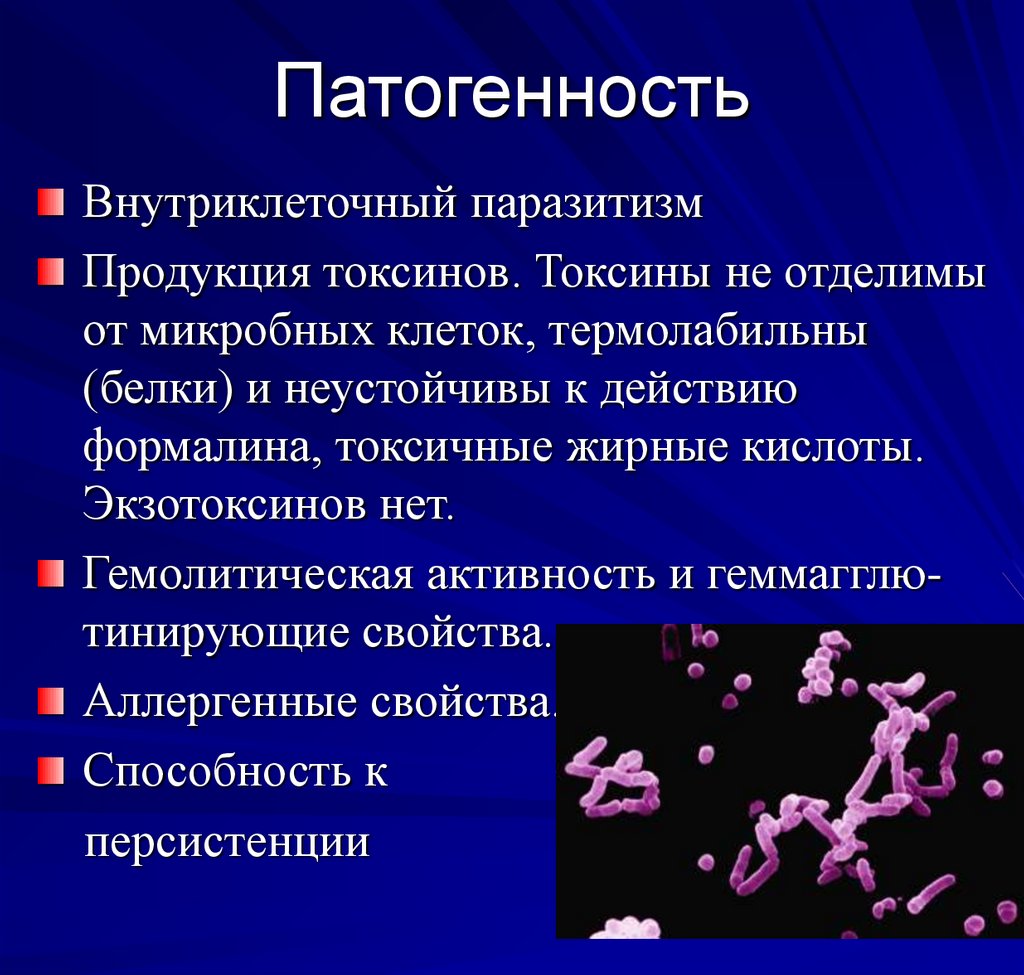
13. Патогенность
Внутриклеточный паразитизмПродукция токсинов. Токсины не отделимы
от микробных клеток, термолабильны
(белки) и неустойчивы к действию
формалина, токсичные жирные кислоты.
Экзотоксинов нет.
Гемолитическая активность и геммагглютинирующие свойства.
Аллергенные свойства.
Способность к
персистенции
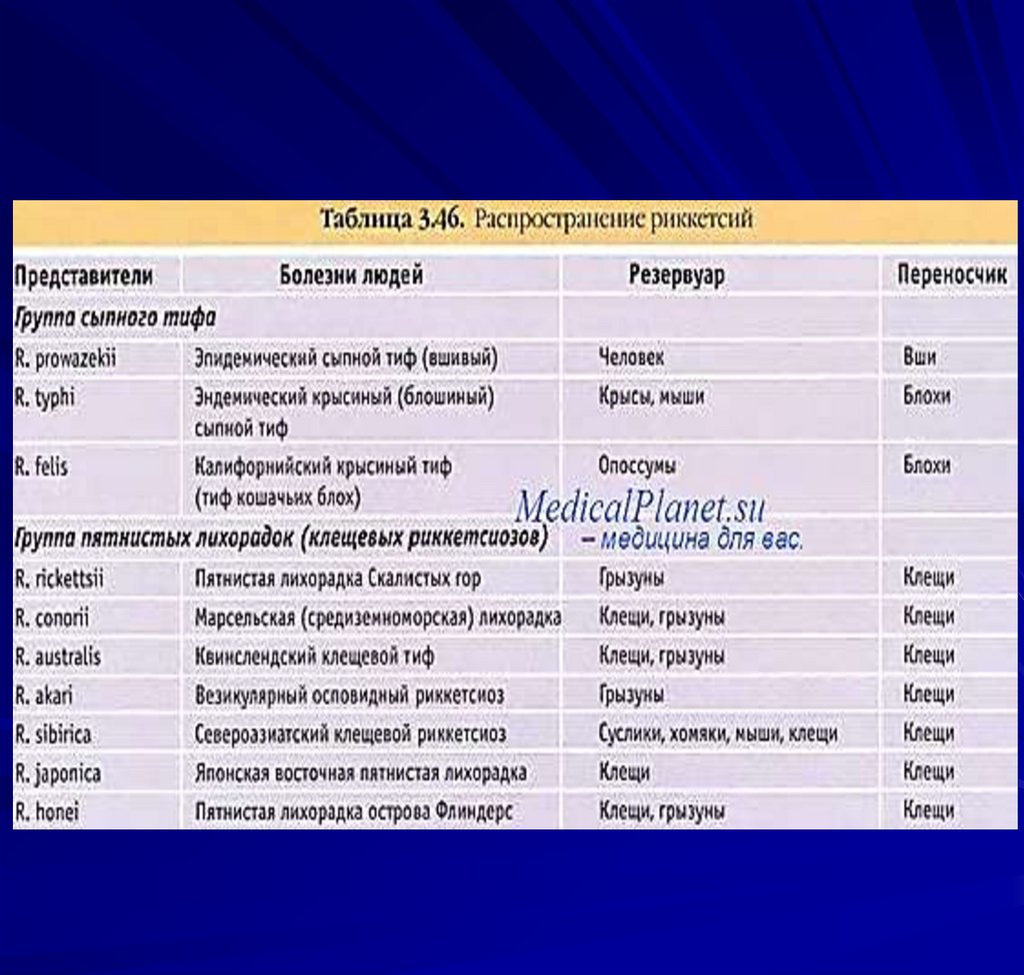
14. Риккетсии группы сыпного тифа
Ricketsia рrovazeca - эпидемическогосыпного тифа
Возбудитель открыт С. Провацеком 1913 г.,
Ricketsia typhi (mooseri)-эндемического
(крысиного) сыпного тифа
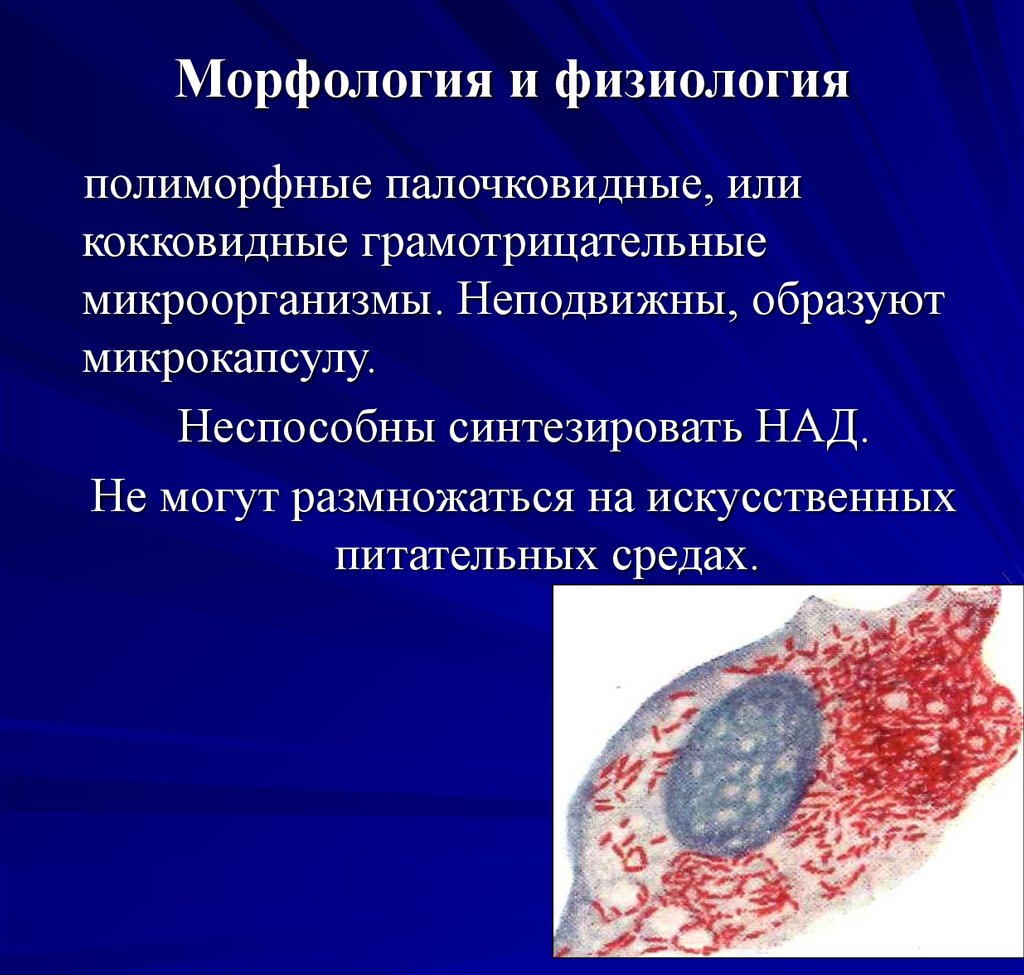
15. Морфология и физиология
полиморфные палочковидные, иликокковидные грамотрицательные
микроорганизмы. Неподвижны, образуют
микрокапсулу.
Неспособны синтезировать НАД.
Не могут размножаться на искусственных
питательных средах.
16. Патогенез эпидемического сыпного тифа
Инкубационный период 7-14 дней.Резервуаром инфекции в природе является
больной человек.
Переносчики инфекции — головная и
платяная вошь.
Риккетсии размножаются в кишечнике вши
и с фекалиями попадают на кожу, а через
расчесы в организм человека/
17.
Адгезия происходит на холестеринсодержащих клеточных рецепторах.Проникают путем рецепторного эндоцитоза
и размножаются в макрофагах,
фибробластах, в эндотелии капилляров.
Поражение капилляров приводит к
образованию тромбов в органах и тканях
(поражение головного мозга(менингоэнцефалиты, параличи, парезы)
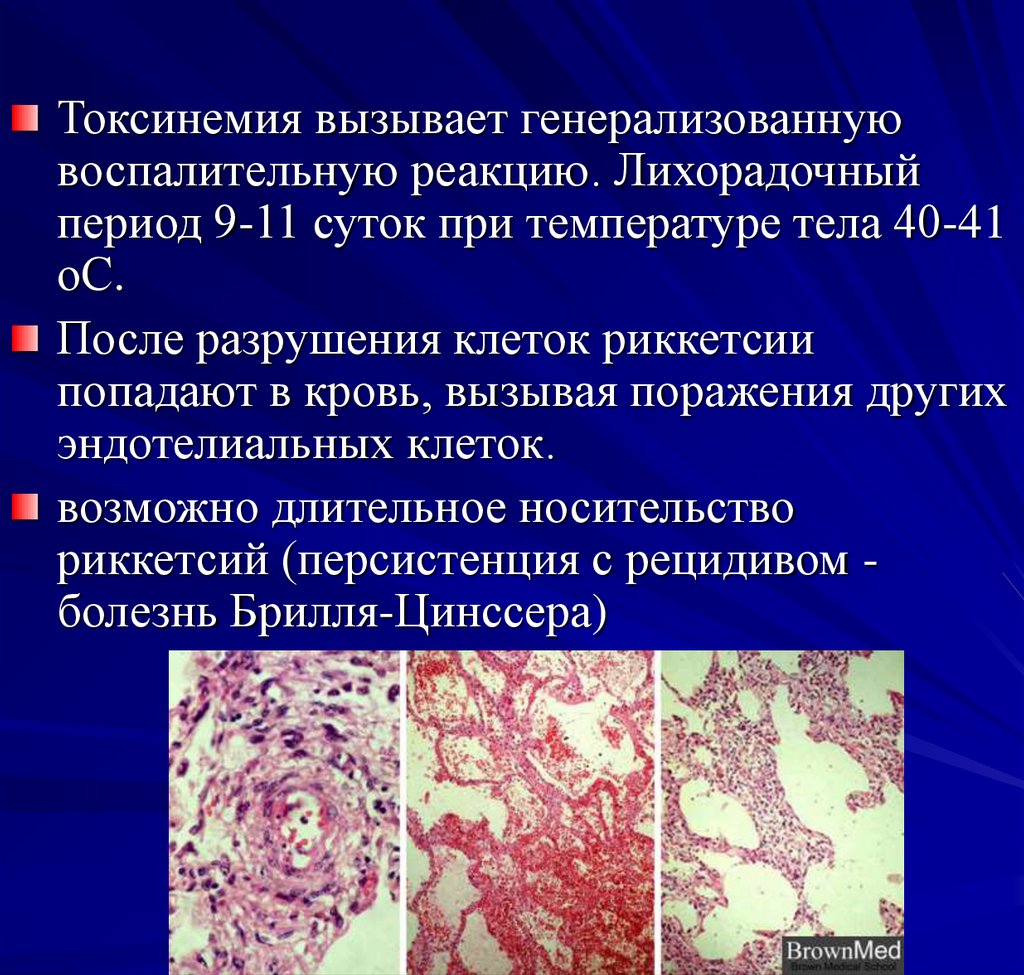
18.
Токсинемия вызывает генерализованнуювоспалительную реакцию. Лихорадочный
период 9-11 суток при температуре тела 40-41
оС.
После разрушения клеток риккетсии
попадают в кровь, вызывая поражения других
эндотелиальных клеток.
возможно длительное носительство
риккетсий (персистенция с рецидивом болезнь Брилля-Цинссера)
19.
Формы протекания сыпного тифа:Стертая
Легкая
Средняя
Тяжелая
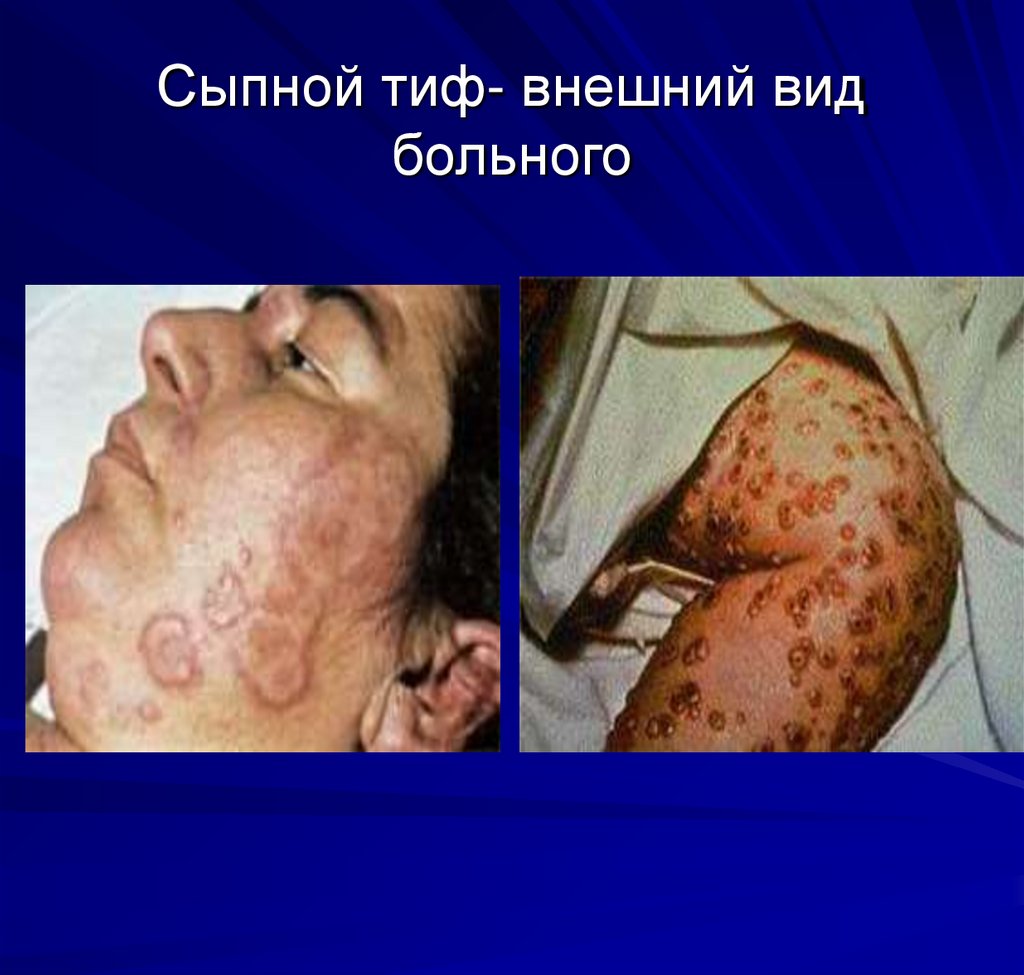
20. Сыпной тиф- внешний вид больного
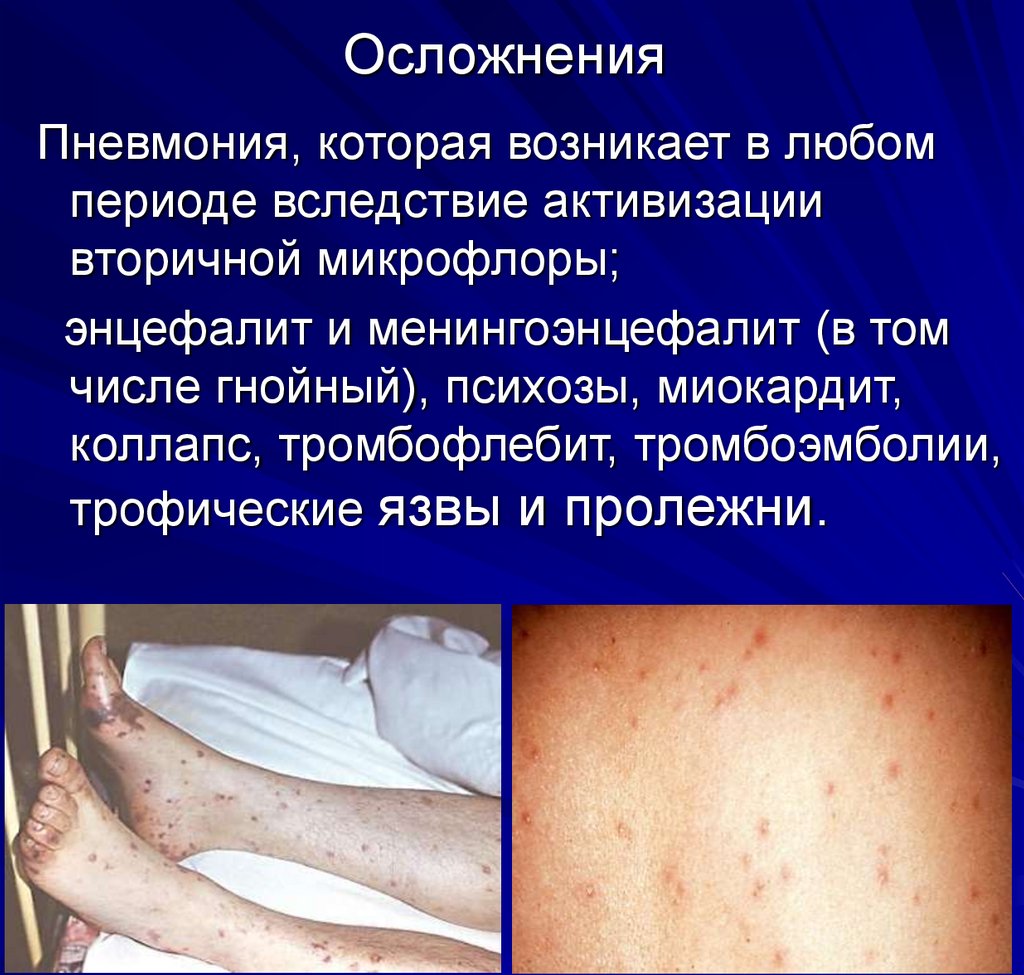
21. Осложнения
Пневмония, которая возникает в любомпериоде вследствие активизации
вторичной микрофлоры;
энцефалит и менингоэнцефалит (в том
числе гнойный), психозы, миокардит,
коллапс, тромбофлебит, тромбоэмболии,
трофические язвы и пролежни.
22.
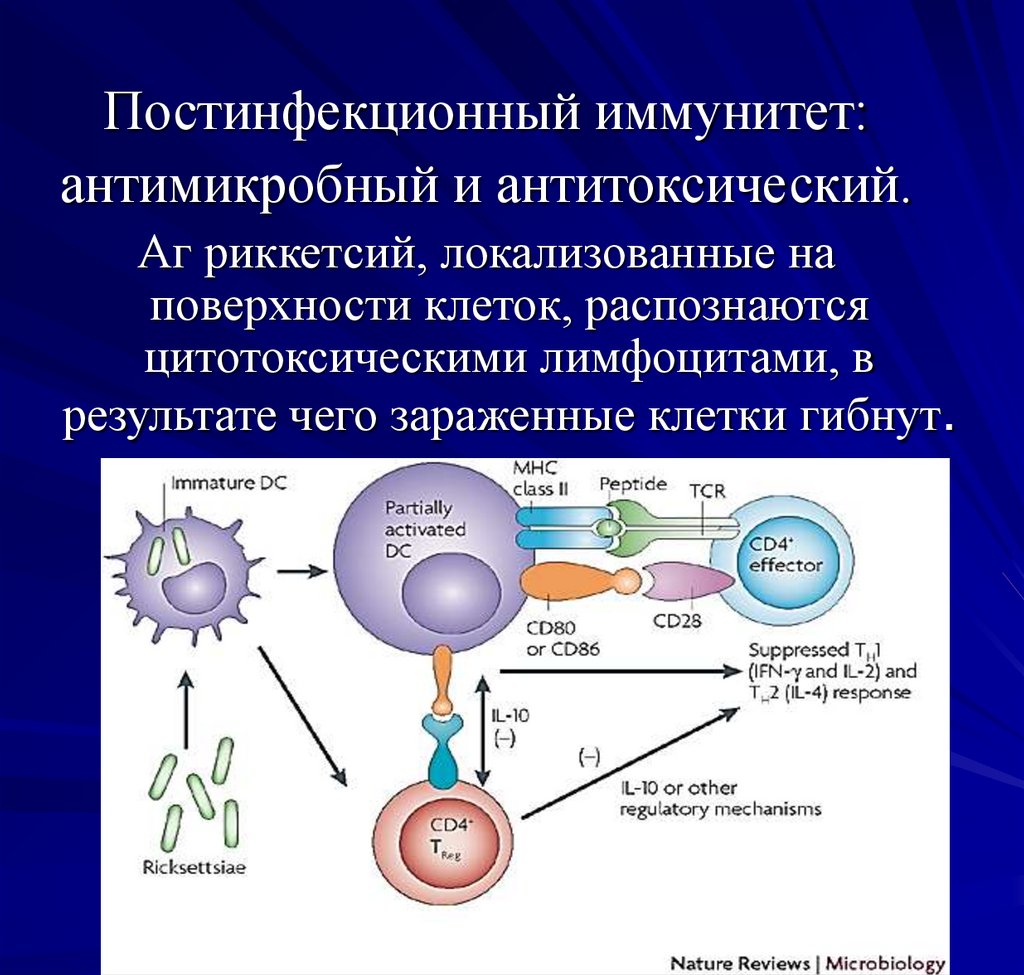
Постинфекционный иммунитет:антимикробный и антитоксический.
Аг риккетсий, локализованные на
поверхности клеток, распознаются
цитотоксическими лимфоцитами, в
результате чего зараженные клетки гибнут.
23.
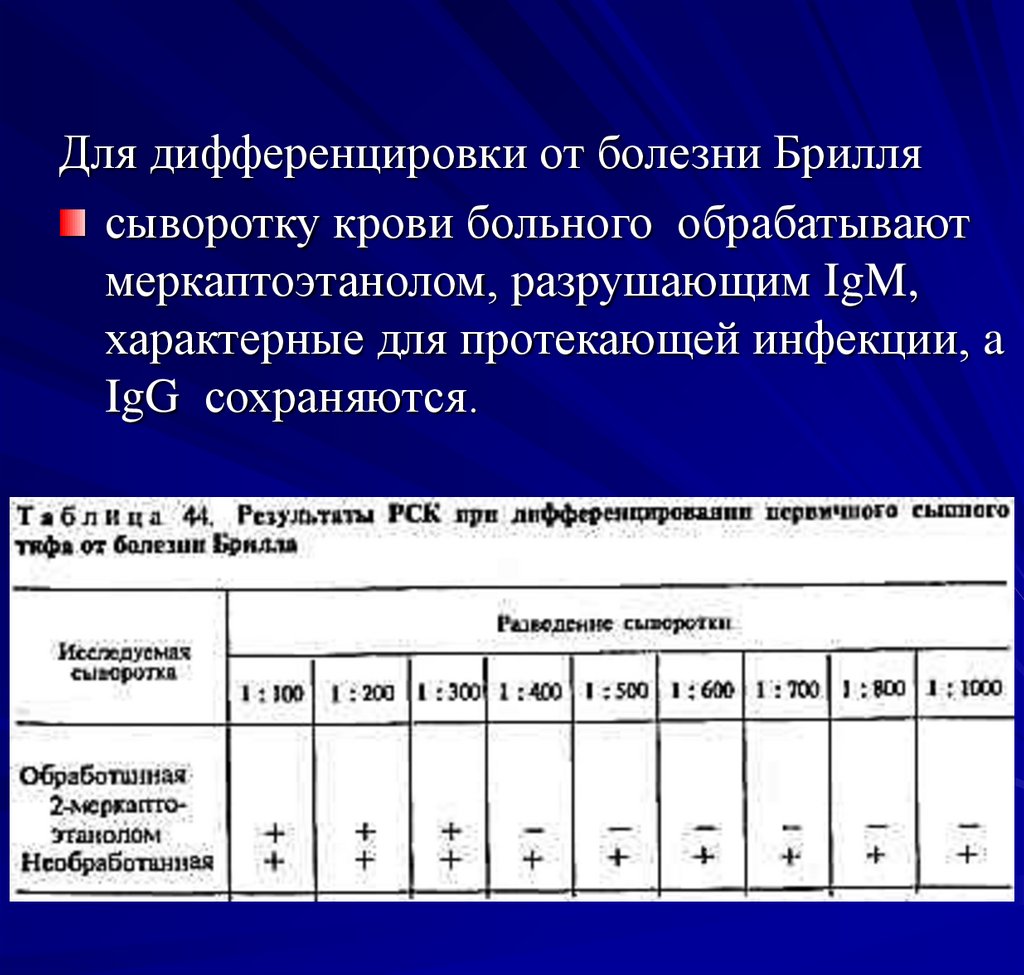
Для дифференцировки от болезни Бриллясыворотку крови больного обрабатывают
меркаптоэтанолом, разрушающим IgM,
характерные для протекающей инфекции, a
IgG сохраняются.
24.
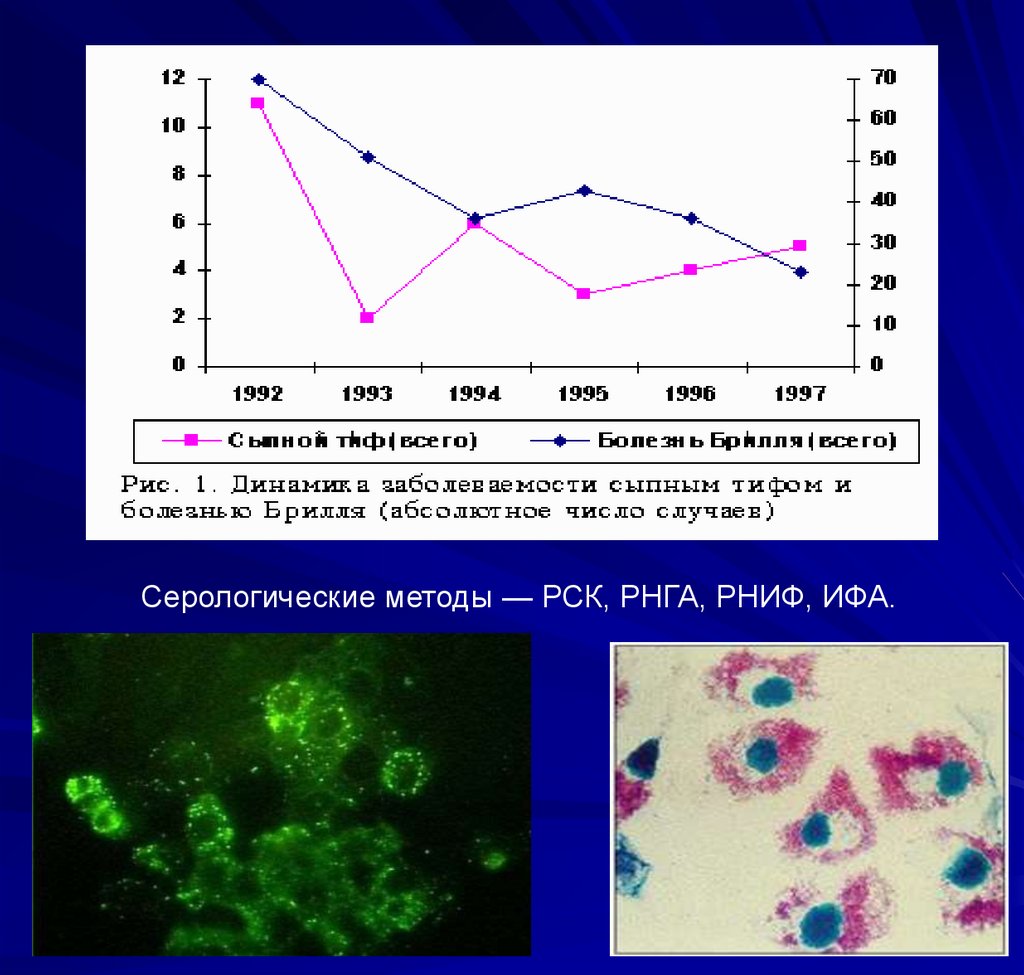
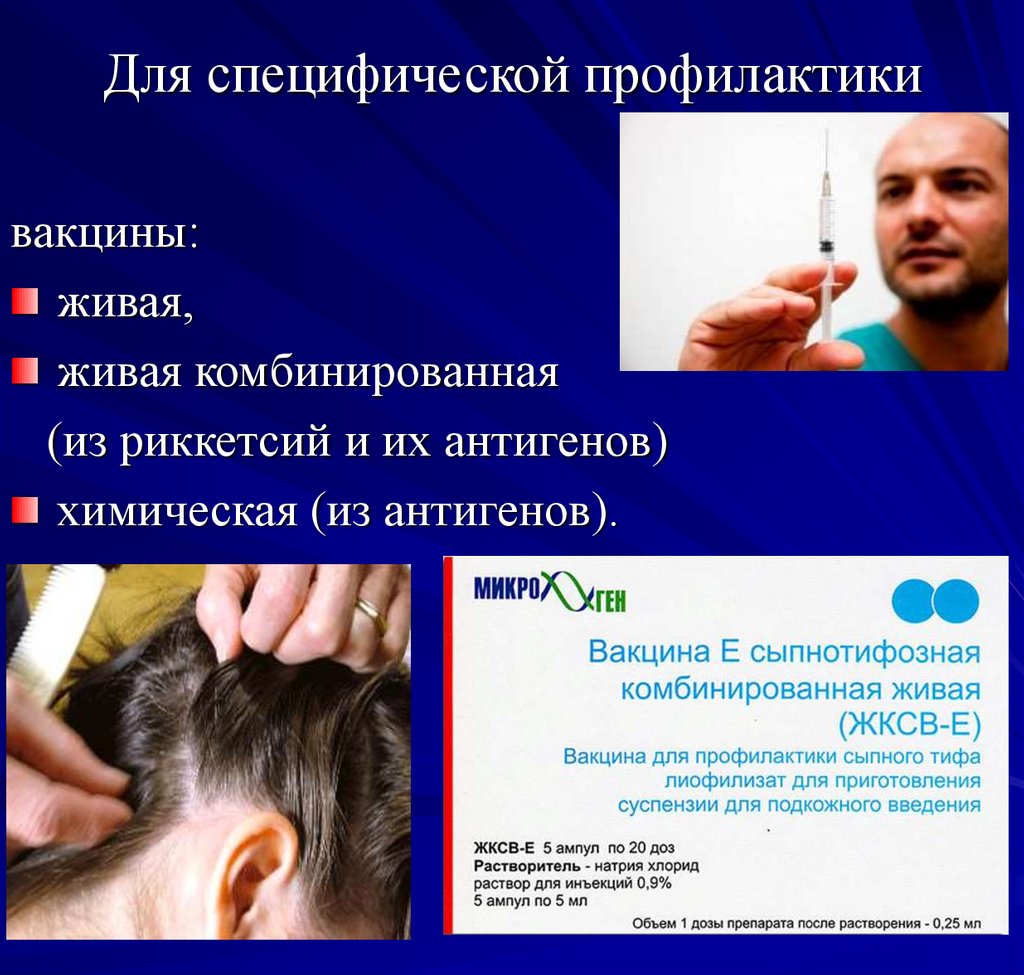
Серологические методы — РСК, РНГА, РНИФ, ИФА.25. Для специфической профилактики
вакцины:живая,
живая комбинированная
(из риккетсий и их антигенов)
химическая (из антигенов).
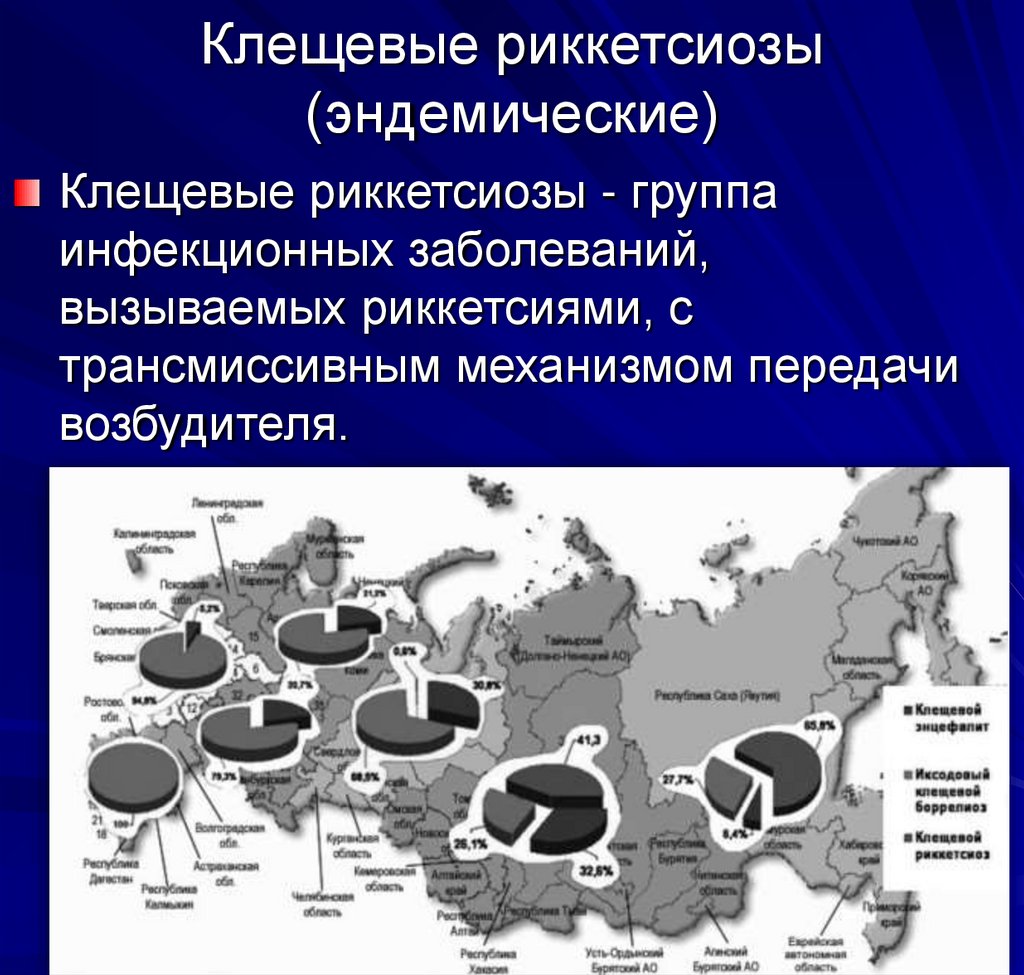
26. Клещевые риккетсиозы (эндемические)
Клещевые риккетсиозы - группаинфекционных заболеваний,
вызываемых риккетсиями, с
трансмиссивным механизмом передачи
возбудителя.
27. Переносчики
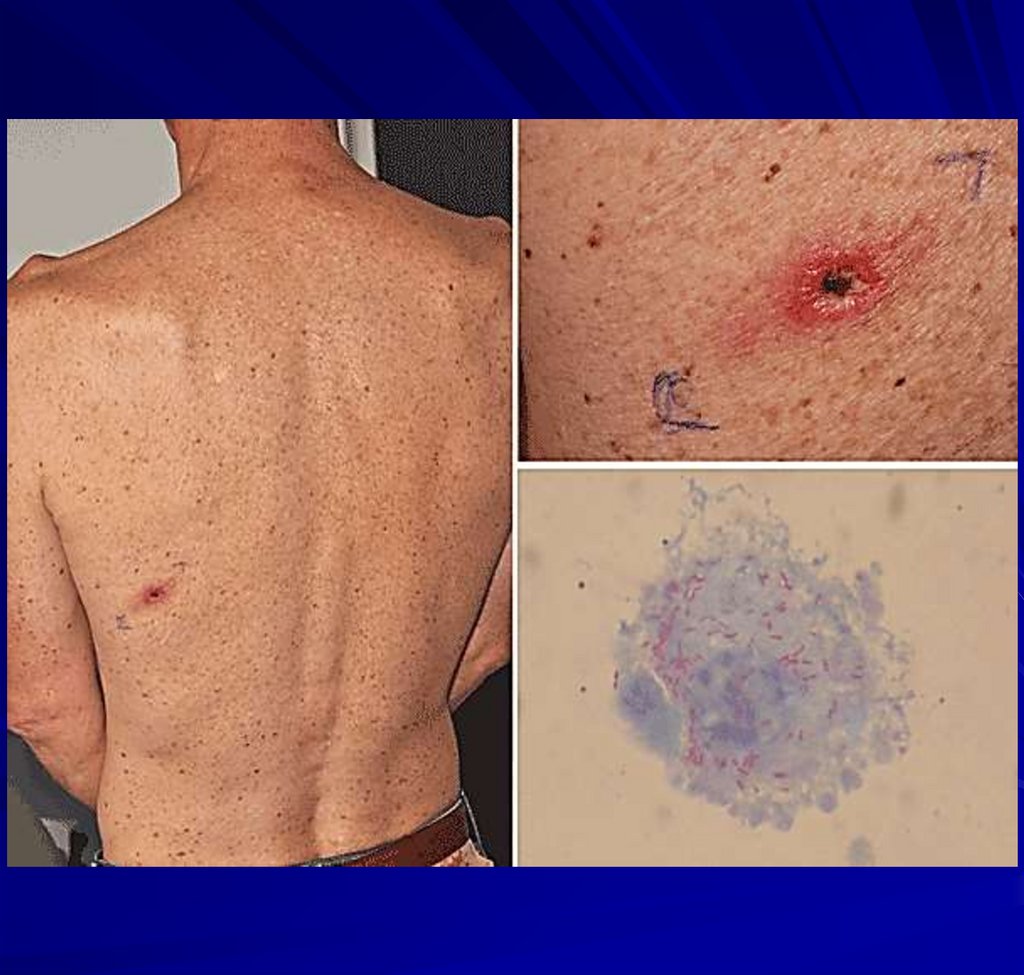
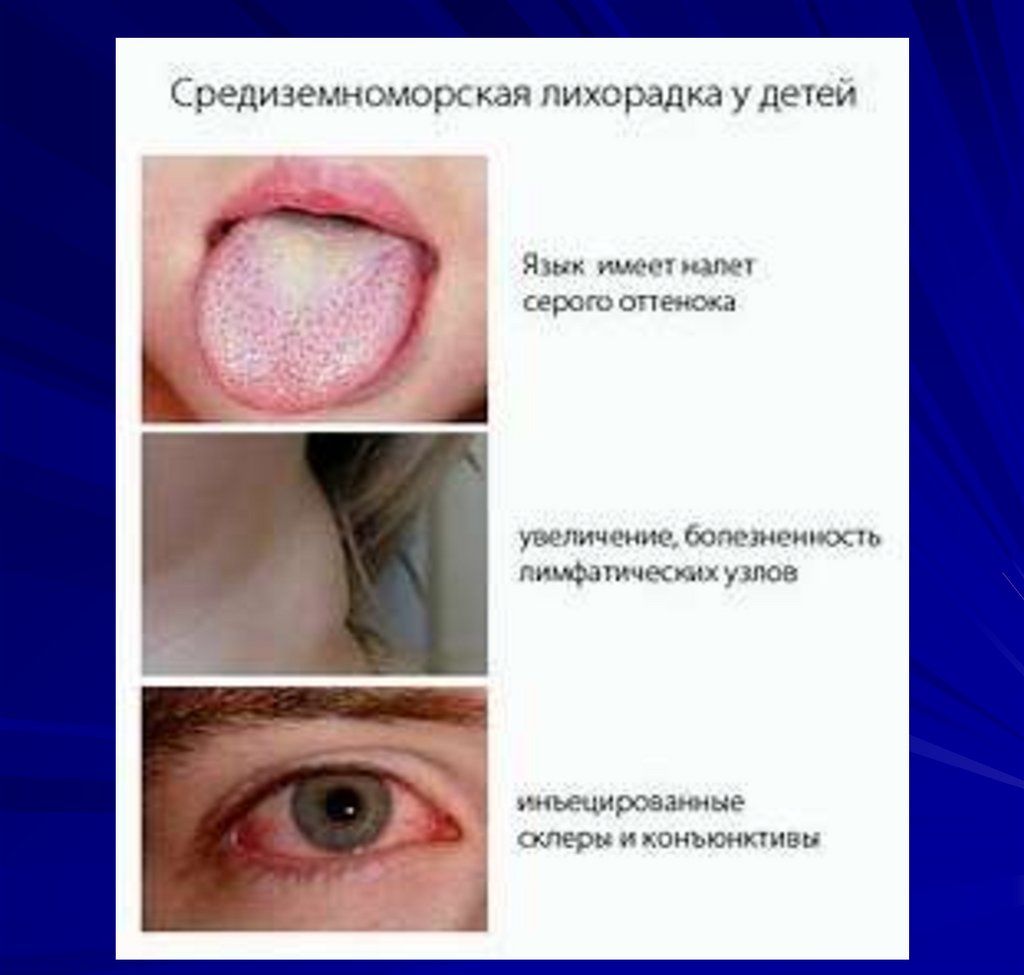
28. Клещевые риккетсиозы
характеризуются острым циклическимтечением. Отмечаются следующие
симптомы: интоксикация, нередко
тифозное состояние, поражение ЦНС,
сосудистой системы.
29.
30.
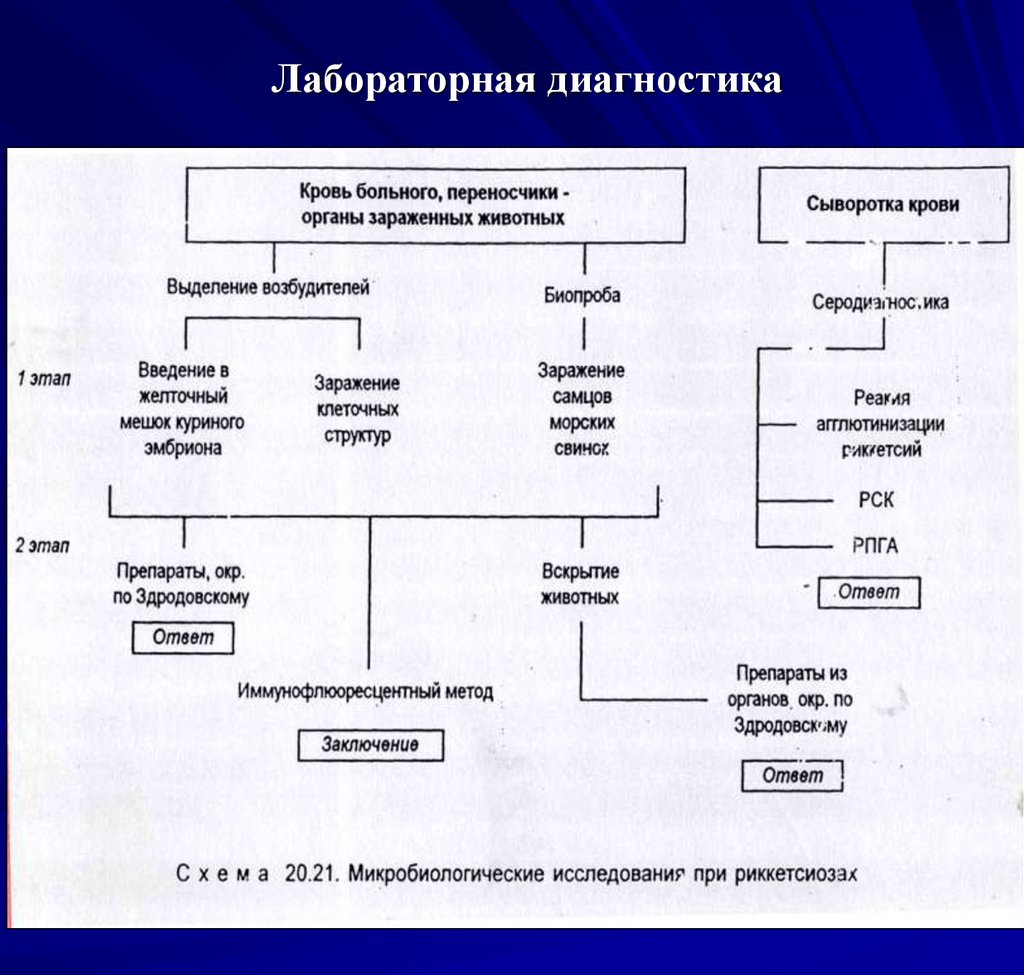
31. Диагностика
Диагноз в большинстве случаеввыставляется на основании типичной
клинической картины.
Из специфических методов диагностики
используют: серологические методы РСК и реакция непрямой
геммаглютинации (РНГА); ПЦР.
32.
Лабораторная диагностика33. Лечение
Этиотропное: тетрациклины, левомицетини другие антибиотики.
34. Coxiella burnetii
Болезнь впервые описана в 30-х годах XXвека в Австралии Ф.Бернетом. Болезнь
получила название "Ку-лихорадка" по
начальной букве английского слова «Query» «неясный».
Заражение от крупного и мелкого
рогатого скота, крыс, других
грызунов и птиц водным,
аэрогенным, алиментарным
(молоко и мясо) способами,
реже через укусы клещей.
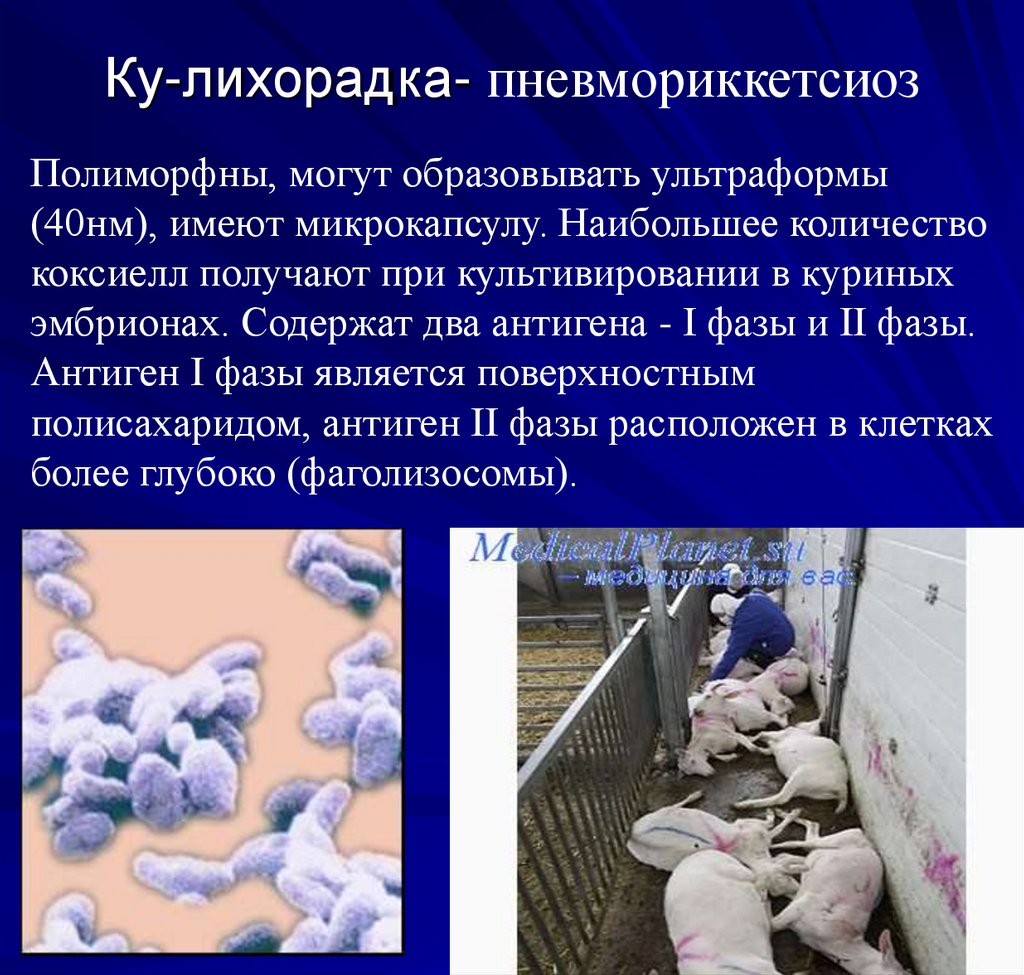
35. Ку-лихорадка- пневмориккетсиоз
Полиморфны, могут образовывать ультраформы(40нм), имеют микрокапсулу. Наибольшее количество
коксиелл получают при культивировании в куриных
эмбрионах. Содержат два антигена - I фазы и II фазы.
Антиген I фазы является поверхностным
полисахаридом, антиген II фазы расположен в клетках
более глубоко (фаголизосомы).
36.
Зоонозная инфекция с природнойочаговостью.
Различают природные очаги (первичные) и
сельскохозяйственные (вторичные). В
природных очагах заражены иксодовые
клещи, риккетсии обнаруживаются у многих
диких грызунов и других животных, а также
у птиц. Отмечены трансовариальная
передача риккетсии.
37.
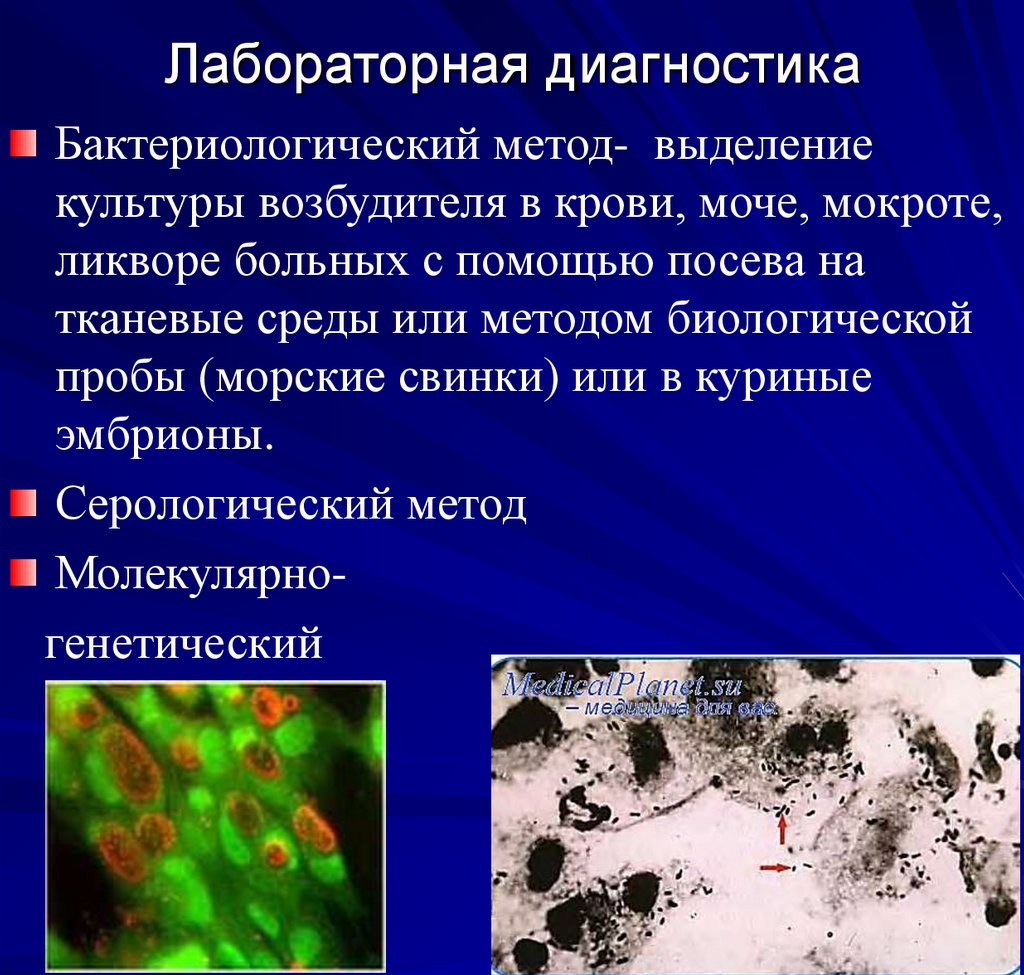
38. Лабораторная диагностика
Бактериологический метод- выделениекультуры возбудителя в крови, моче, мокроте,
ликворе больных с помощью посева на
тканевые среды или методом биологической
пробы (морские свинки) или в куриные
эмбрионы.
Серологический метод
Молекулярногенетический
39.
40.
ХламидииОткрыты в 1907 г. С.Провачеком и
Л.Хальберштедтом
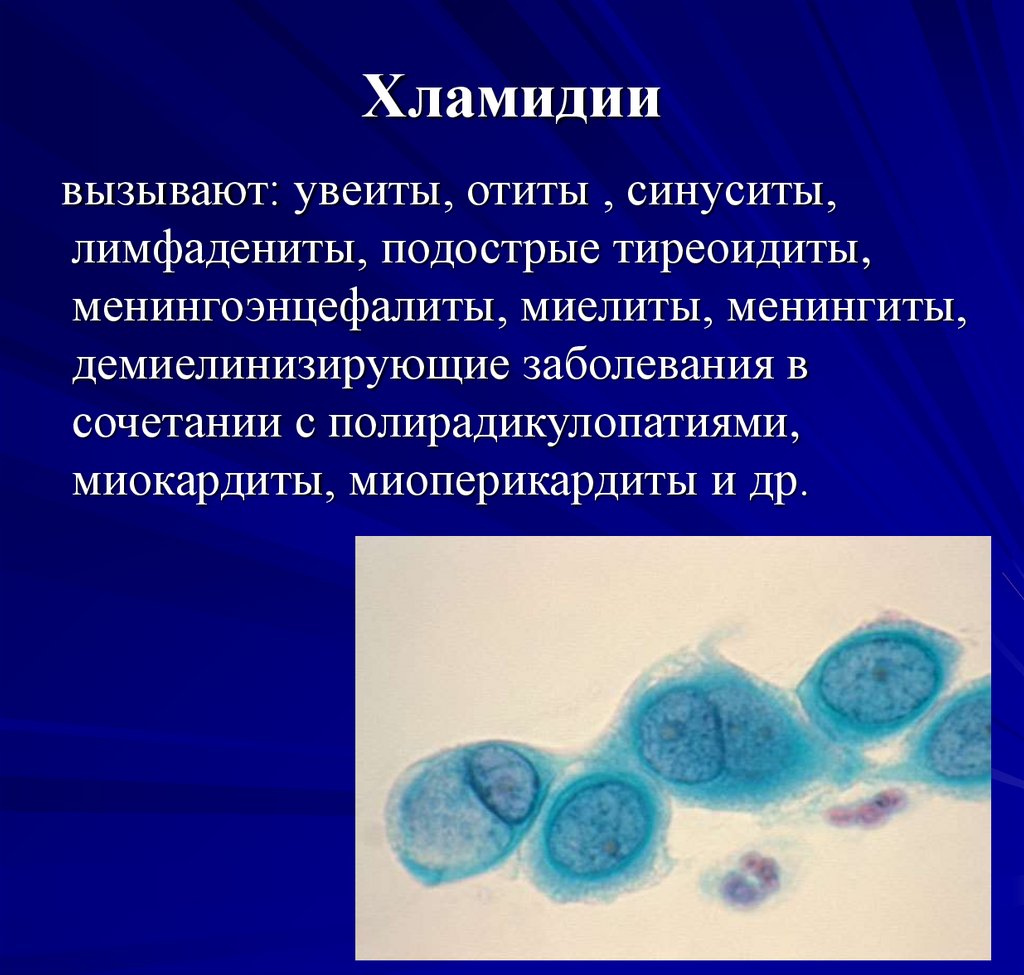
41. Хламидии
вызывают: увеиты, отиты , синуситы,лимфадениты, подострые тиреоидиты,
менингоэнцефалиты, миелиты, менингиты,
демиелинизирующие заболевания в
сочетании с полирадикулопатиями,
миокардиты, миоперикардиты и др.
42.
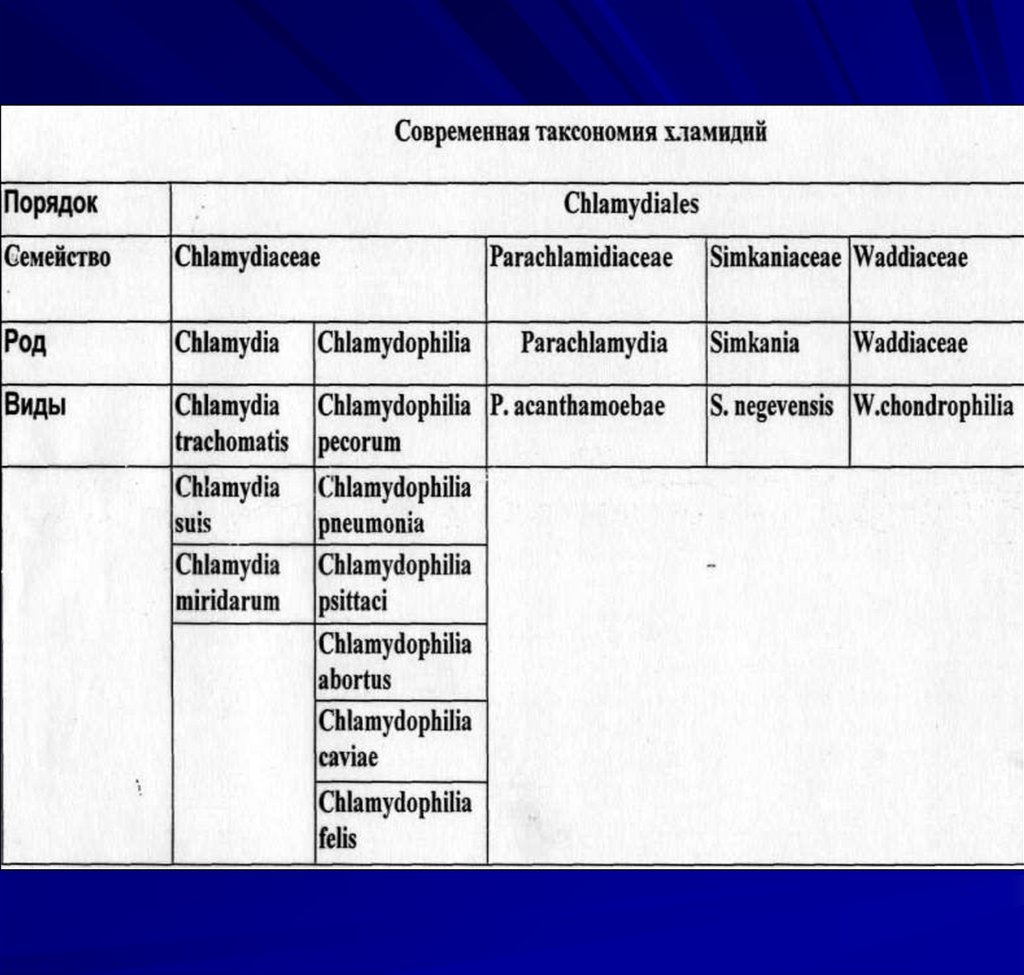
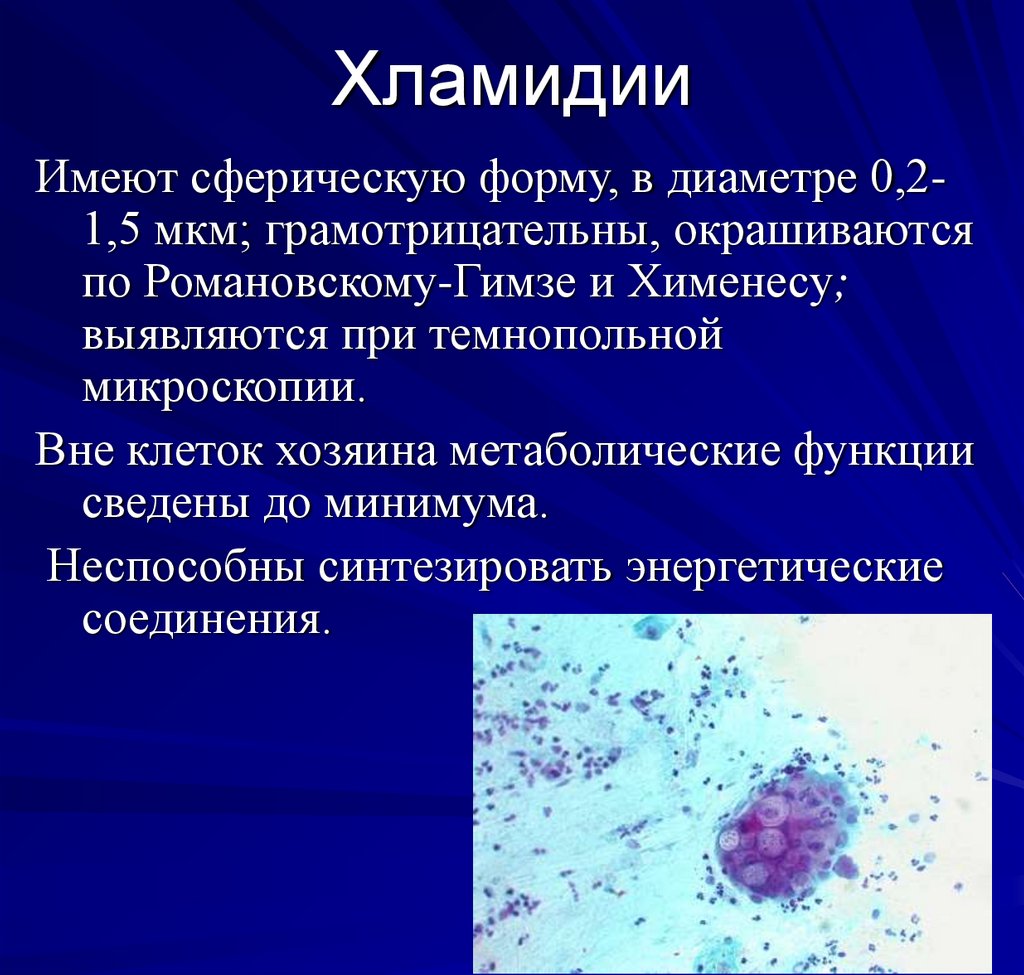
43. Хламидии
Имеют сферическую форму, в диаметре 0,21,5 мкм; грамотрицательны, окрашиваютсяпо Романовскому-Гимзе и Хименесу;
выявляются при темнопольной
микроскопии.
Вне клеток хозяина метаболические функции
сведены до минимума.
Неспособны синтезировать энергетические
соединения.
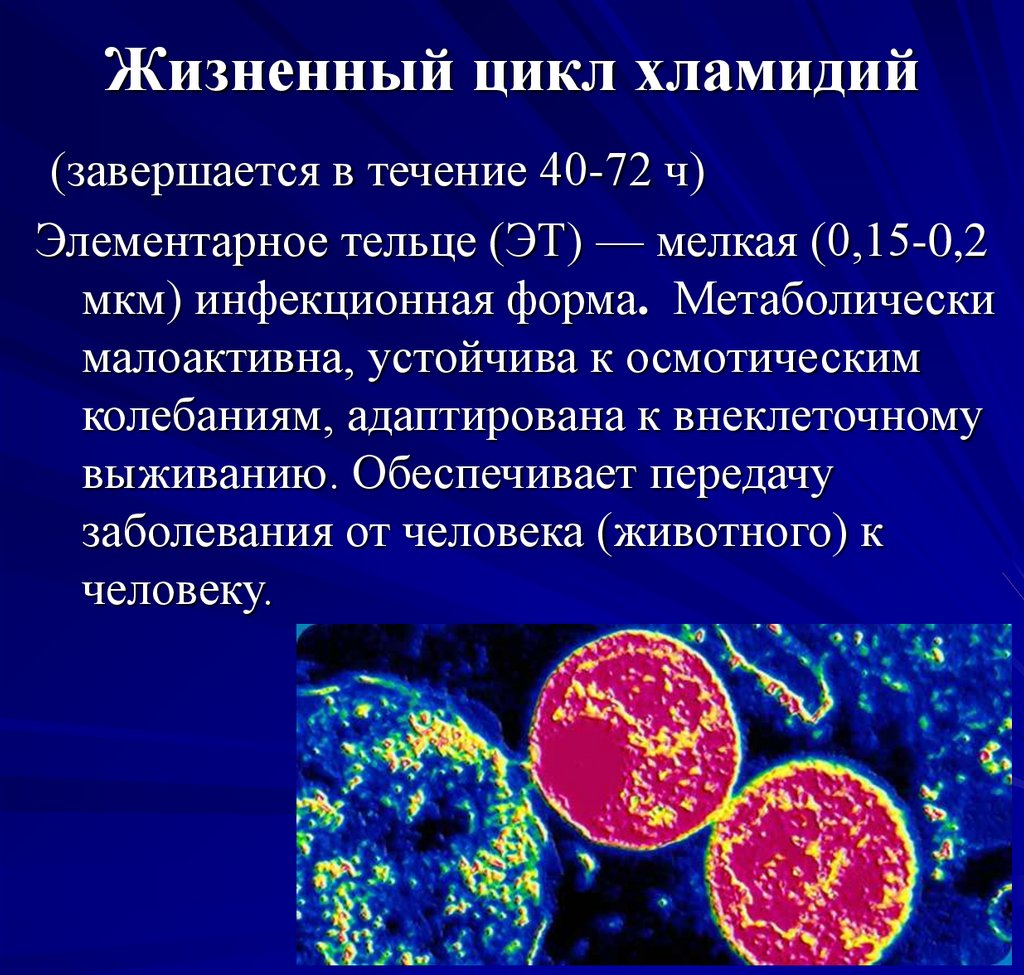
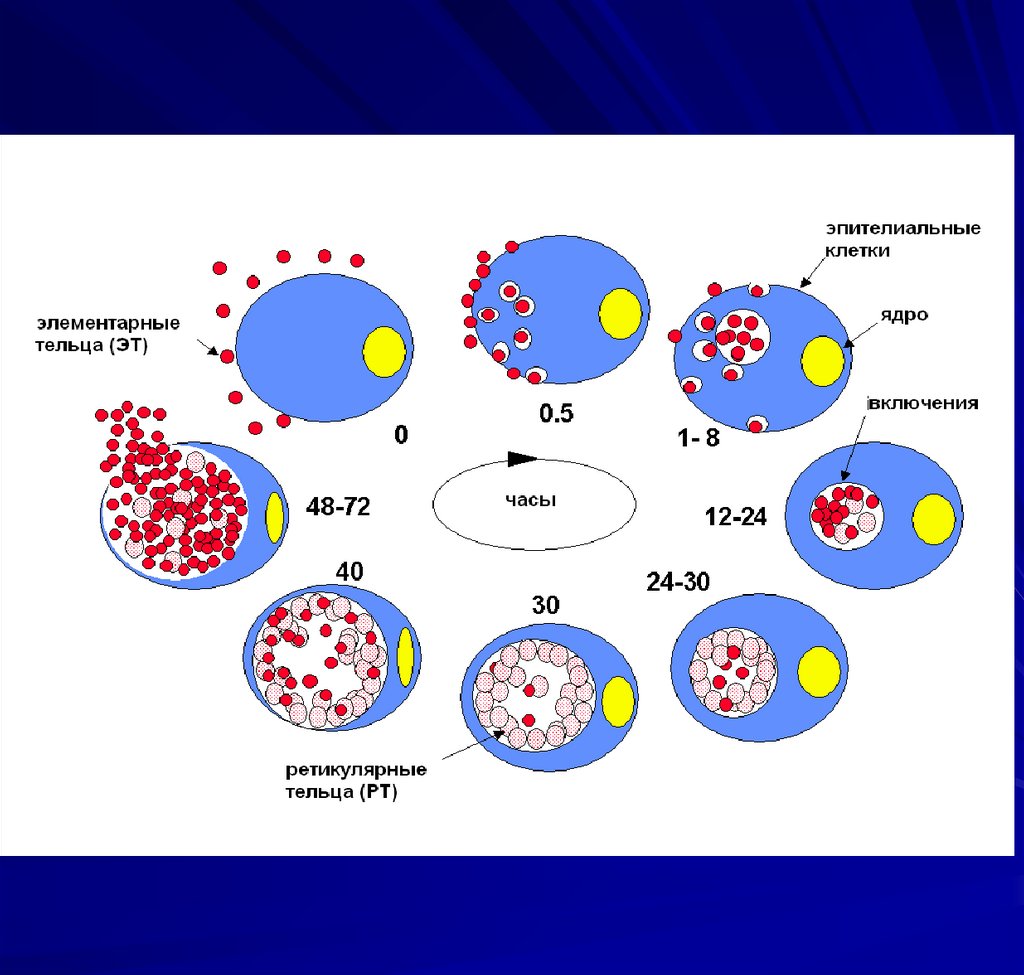
44. Жизненный цикл хламидий
(завершается в течение 40-72 ч)Элементарное тельце (ЭТ) — мелкая (0,15-0,2
мкм) инфекционная форма. Метаболически
малоактивна, устойчива к осмотическим
колебаниям, адаптирована к внеклеточному
выживанию. Обеспечивает передачу
заболевания от человека (животного) к
человеку.
45. Ретикулярное тельце (РТ)
— репродукционная внутриклеточная форма.Более крупная до 1 –1,5 мкм; развивается в
течение 5-6 ч из проникшего в цитоплазму ЭТ.
После образования РТ хламидийная клетка
начинает бинарно делиться;
продолжительность цикла размножения
составляет -4 ч. Образуют тельца включений в
виде вакуолей в цитоплазме, содержащих
делящиеся РТ; обычно прилегают к ядру
клетки, выявляются при микроскопии.
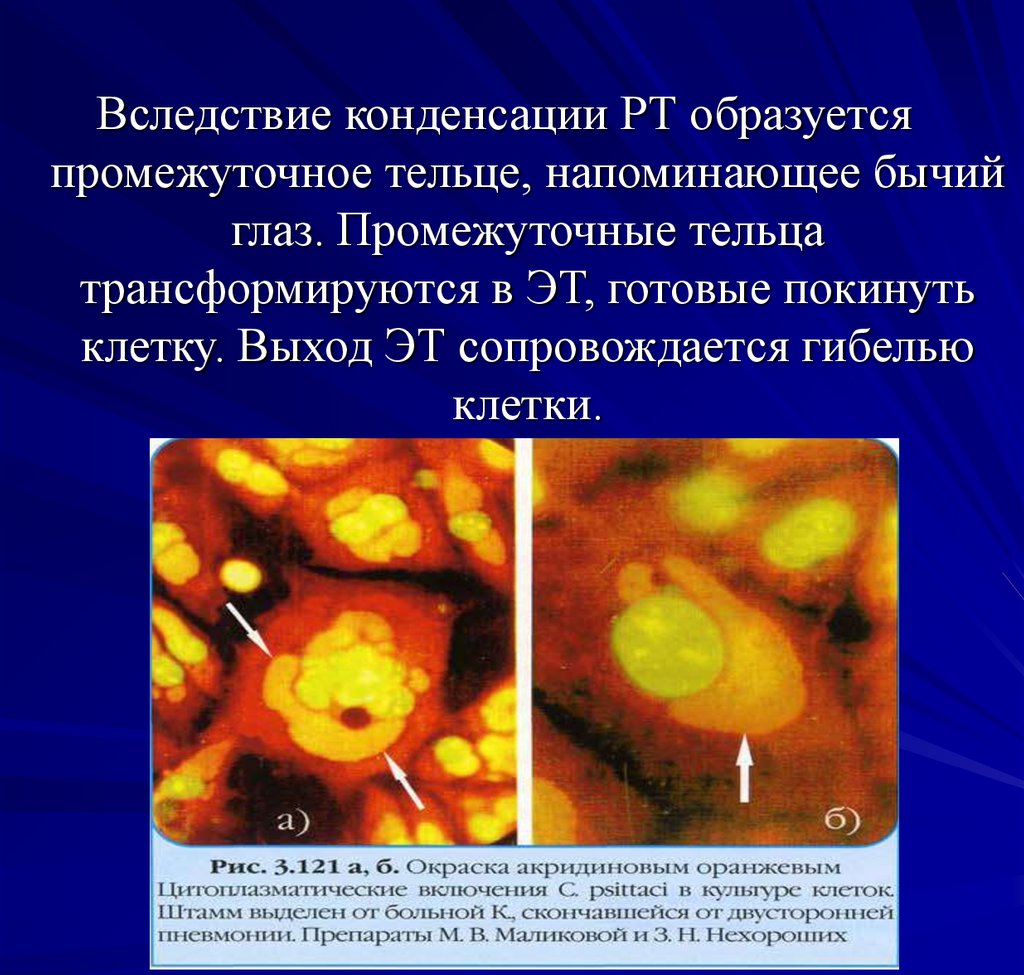
46.
Вследствие конденсации РТ образуетсяпромежуточное тельце, напоминающее бычий
глаз. Промежуточные тельца
трансформируются в ЭТ, готовые покинуть
клетку. Выход ЭТ сопровождается гибелью
клетки.
47.
48. Антигены
- Поверхностный родоспецифический Аг(ЛПС), имеющий 2 детерминанты: первая
строго специфична для хламидий, вторая перекрёстно реагирует с Аг Salmonеlla
minnesota.
- Главный белок наружной мембраны,
проявляет свойства поринов,
- Белковые детерминанты видо-, типо- и
серовар-специфические.
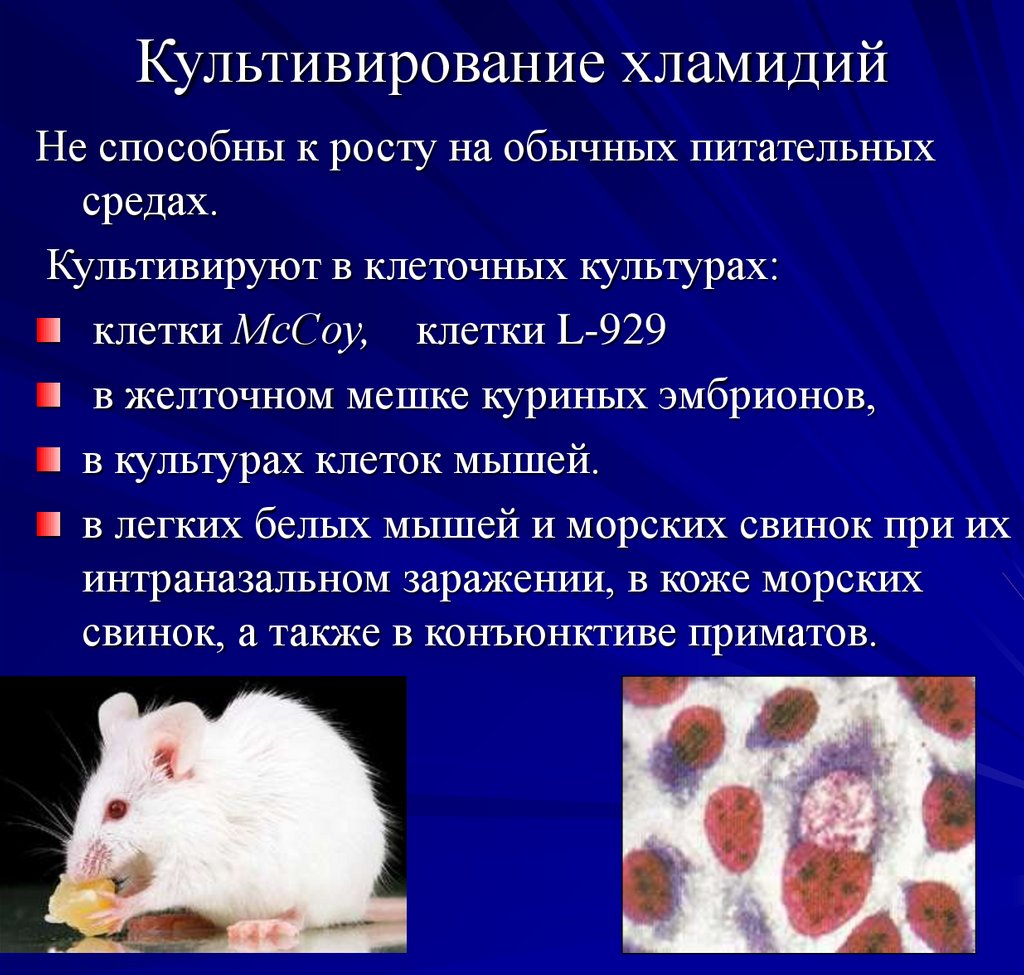
49. Культивирование хламидий
Не способны к росту на обычных питательныхсредах.
Культивируют в клеточных культурах:
клетки МсСоу, клетки L-929
в желточном мешке куриных эмбрионов,
в культурах клеток мышей.
в легких белых мышей и морских свинок при их
интраназальном заражении, в коже морских
свинок, а также в конъюнктиве приматов.
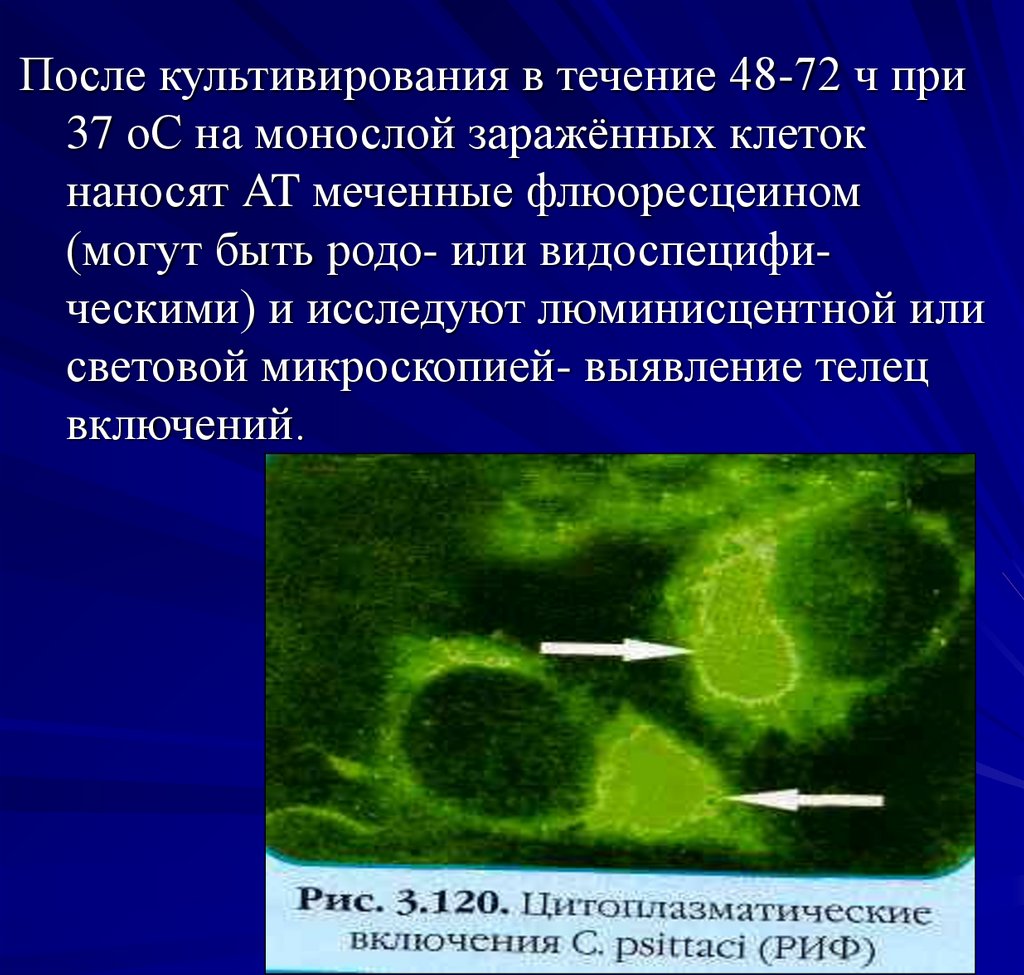
50.
После культивирования в течение 48-72 ч при37 оС на монослой заражённых клеток
наносят AT меченные флюоресцеином
(могут быть родо- или видоспецифическими) и исследуют люминисцентной или
световой микроскопией- выявление телец
включений.
51. Детерминанты патогенности
Все известные хламидии патогенны,различаются по степени вирулентности.
Среди факторов вирулентности наибольшее
значение имеют поверхностные антигены,
подавляющие защитные реакции организма
В патогенезе хламидиозов важны экзо- и
эндотоксины, выделяемые
микроорганизмами. Способные блокировать
механизмы фагосомо-лизомального
слияния.
52.
Эндотоксины представлены ЛПС, во многоманалогичными ЛПС грамотрицательных
бактерий.
Экзотоксины - термолабильными
субстанциями, вызывают гибель мышей
после внутривенного введения.
Пептиды, происходящие из белков наружной
мембраны хламидий не включаются в
презентирование ни по классу I, ни по классу
II.
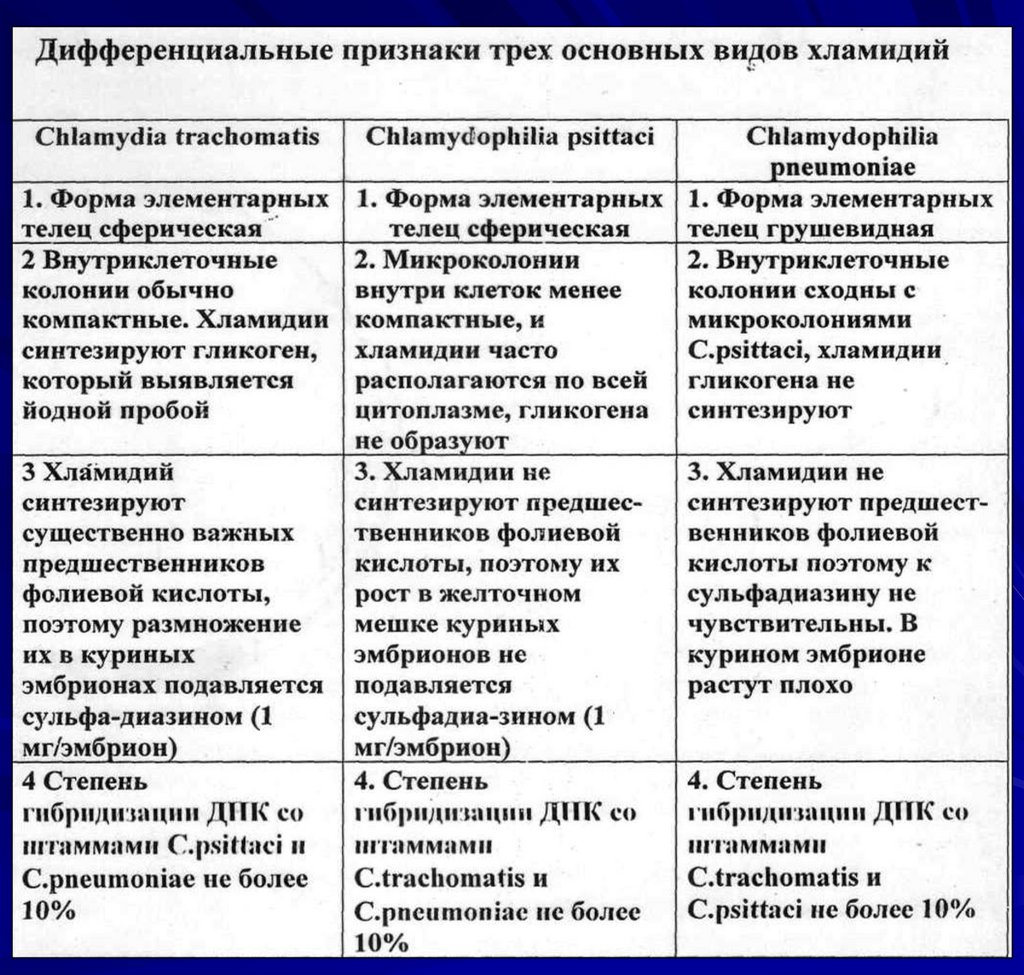
53. Chl.trachomatis
3 группы сероваров:возбудители трахомы - A, B, Ba, C;
возбудители урогенитального
хламидиоза - D, E, F, G, H, I, J, K
Венерической лимфогранулемы L1, L2, L3.
57% бесплодий
87% невынашивания беременности
происходят по вине хламидиоза
54.
Chlamydia trachomatis патогенна только длячеловека;
более 5% мужчин и 10% женщин —
бессимптомные носители.
Основные пути передачи — половой,
перинатальный и бытовой(при близких
контактах).
В организме возможно распространение
хламидий лимфогенно и гематогенно.
55.
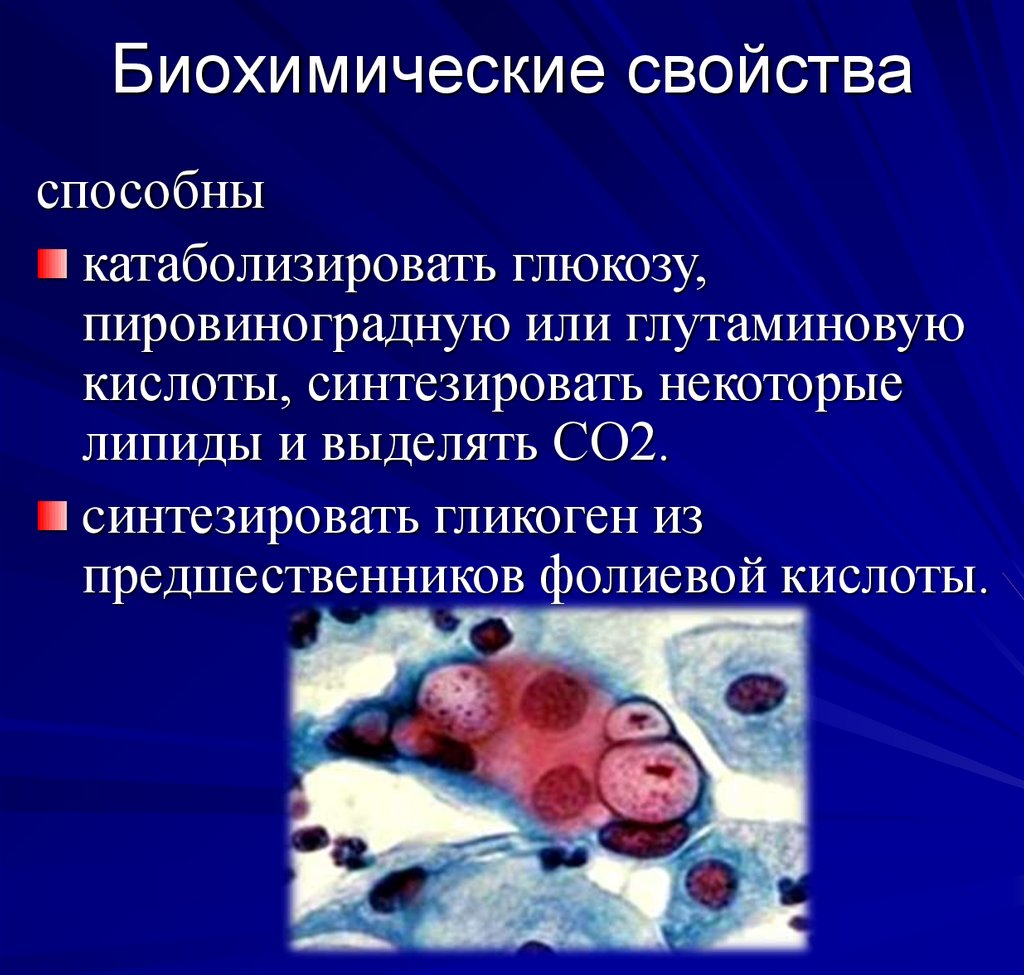
56. Биохимические свойства
способныкатаболизировать глюкозу,
пировиноградную или глутаминовую
кислоты, синтезировать некоторые
липиды и выделять СО2.
cинтезировать гликоген из
предшественников фолиевой кислоты.
57. факторы патогенности
Белки клеточной мембраны обладают эстеразнойактивностью, способствующей адгезии.
Инвазивность хламидий связывают со строением
углеводной части главного липополисахарида их
внешней мембраны.
Эндотоксин (ЛПС) хламидий, вызывающий
токсинемию.
Стимулируют выработку гамма-интерферона при
одновременном снижении уровня альфаинтерферона.
Могут персистировать в организме в течение
длительного времени.
58. Инфекции новорождённых
в следствие заражения при физиологическихродах; могут быть бессимптомными
(возбудитель локализуется в носоглотке) и
вызывает клинические поражения:
Хламидийный конъюнктивит («бленнорея
с включениями» новорождённых
проявляется в течение нескольких суток
после рождения.
Пневмония развивается в течение первых 3
мес.
59.
60. Методы диагностики хламидиозов
Микроскопический– световая микроскопия
– прямая РИФ (ПИФ)
Иммунологические
(поиск антигена)
Культуральный
– ИФА
– Иммунохроматография
– культуры клеток
(McCoy)
ДНК - диагностика
– полимеразная цепная
реакция (PCR)
– Гибридизационный
анализ
Серодиагностика
– ИФА
– точечный ИФА
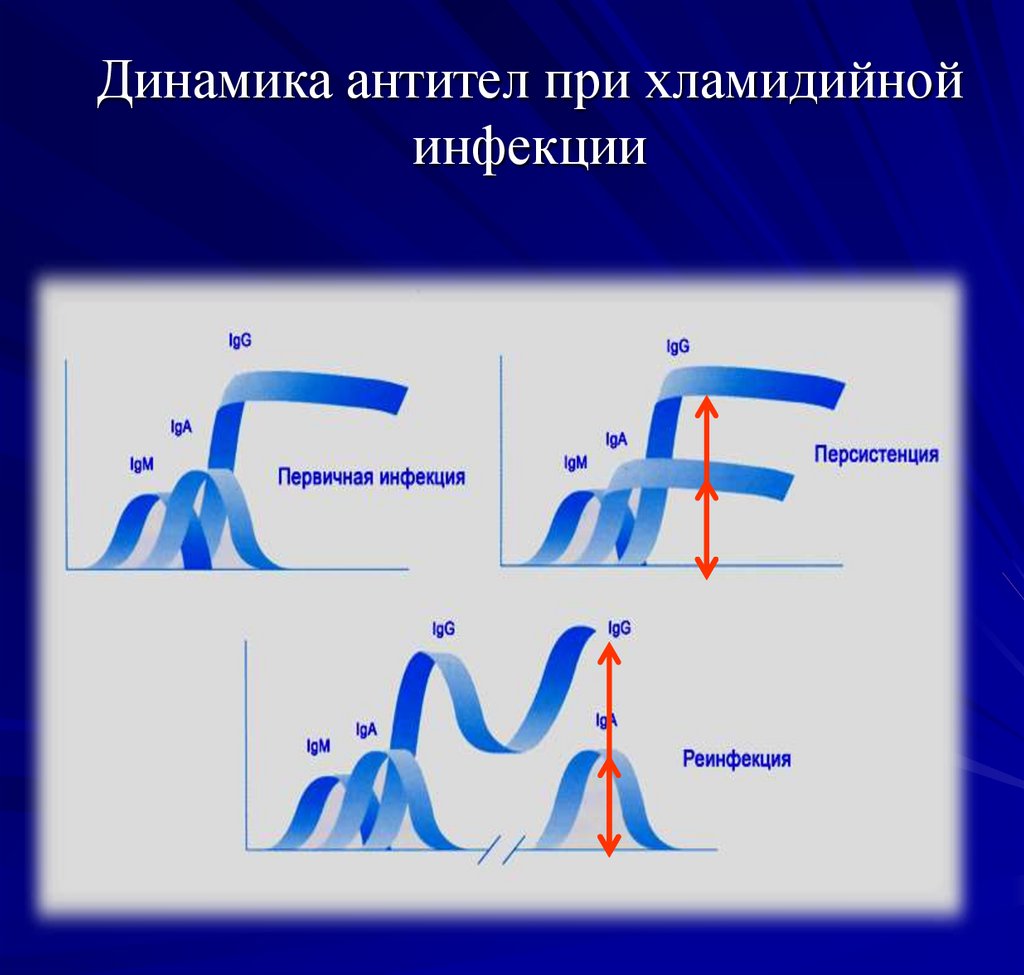
61. Динамика антител при хламидийной инфекции
62. Динамика антител при хламидийной инфекции
63. Иммунохроматография
64. лечение
Этиотропное:фторхинолоны, макролиды,
тетрациклины
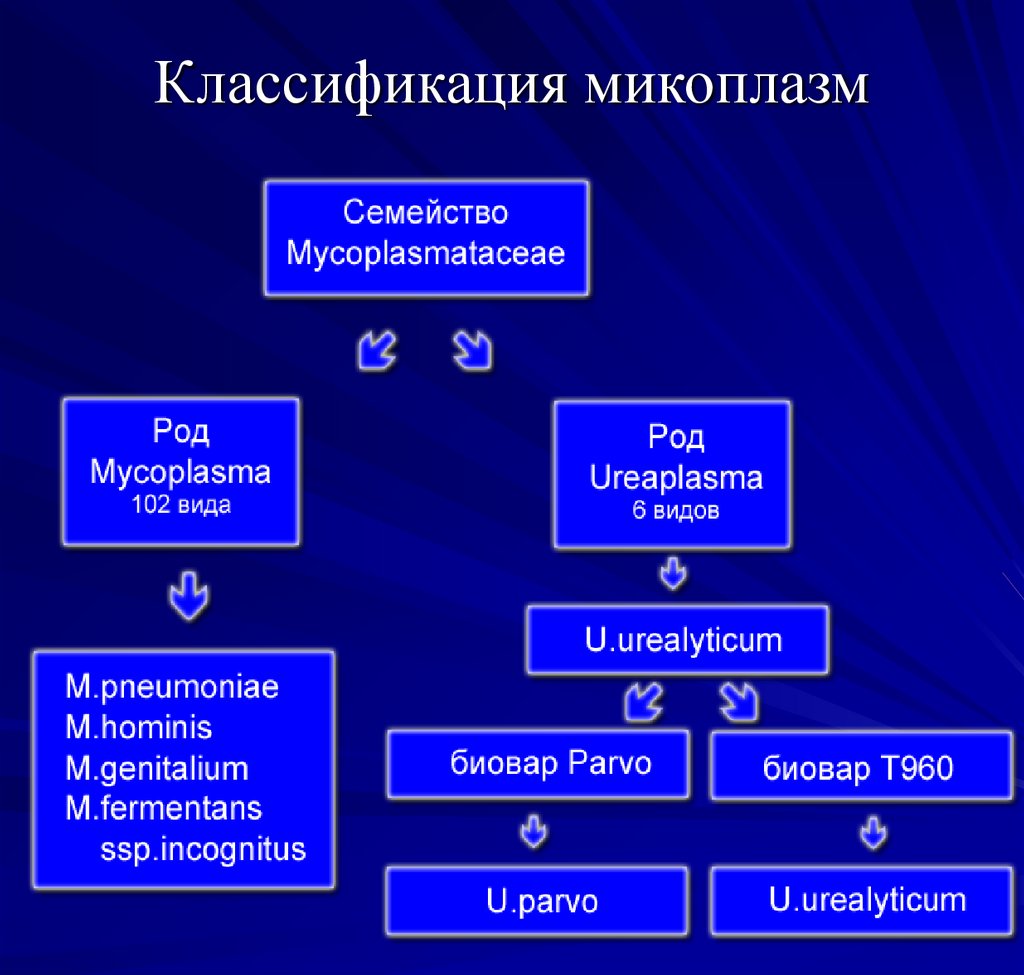
65. Микоплазмы
Прокариоты, лишенные истиннойклеточной стенки.
отдел - Tenericutes,
класс - Mollicutes,
порядок –Mycoplasmatales
семейство- Mycoplasmataceae.
согласно систематике Берги
включены в 30 группу.
66.
1 подгруппа объединяетфакультативные анаэробы или
микроаэрофилы.
роды:
Acholeplasma,
Mycoplasma,
Spiroplasma,
Ureaplasma.
67.
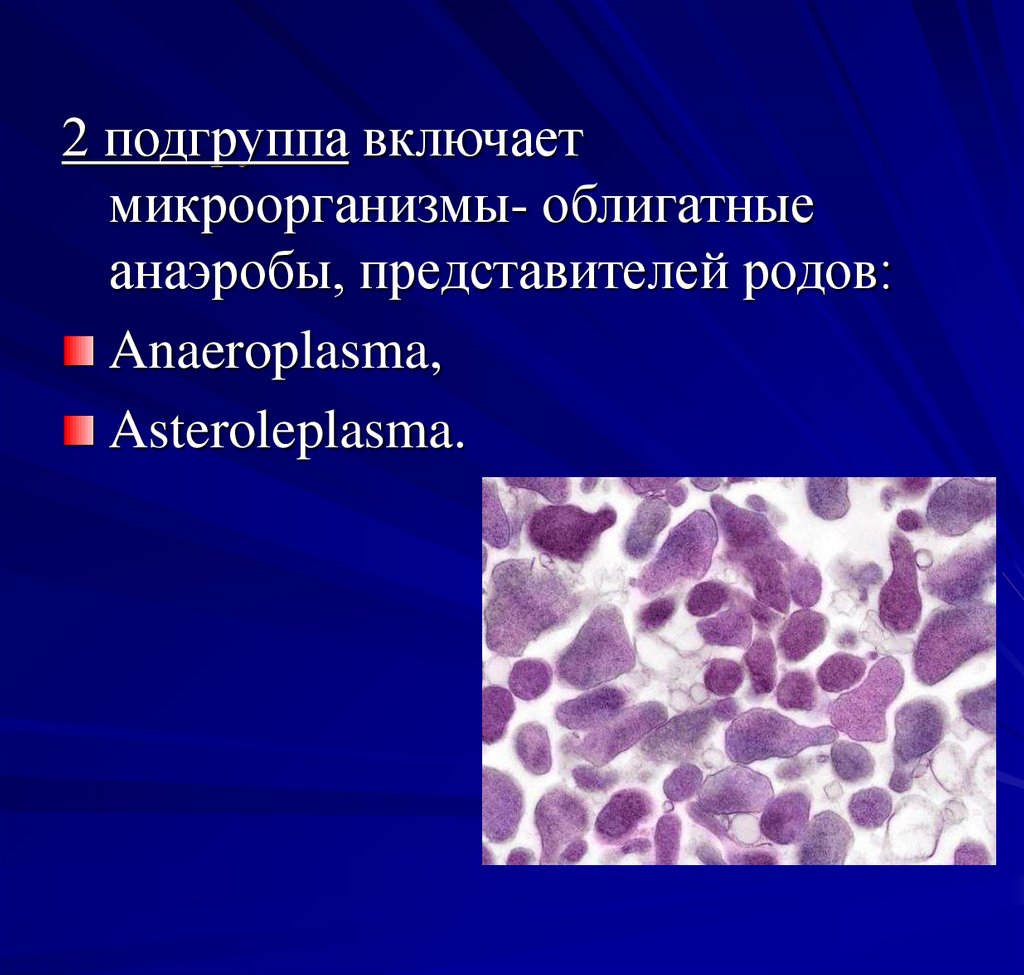
2 подгруппа включаетмикроорганизмы- облигатные
анаэробы, представителей родов:
Anaeroplasma,
Asteroleplasma.
68. Классификация микоплазм
69. Морфология микоплазм
Полиморфны, сферические (0,1-1,2 мкм),нитевидные, ветвящихся формы длиной 0,30,4 мкм. Отсутствует клеточная стенка и её
предшественники. Грамотрицательны,
неподвижны, обладают скользящей
подвижностью. Отграничены
цитоплазматической мембраной. В составе
ЦПМ содержат холестерин. Обычно
размножаются бинарным делением, способны
к почкованию и сегментации.
70. Морфология микоплазм
Самые мелкие прокариотыПолиморфизм
Наличие специализированных структур
71.
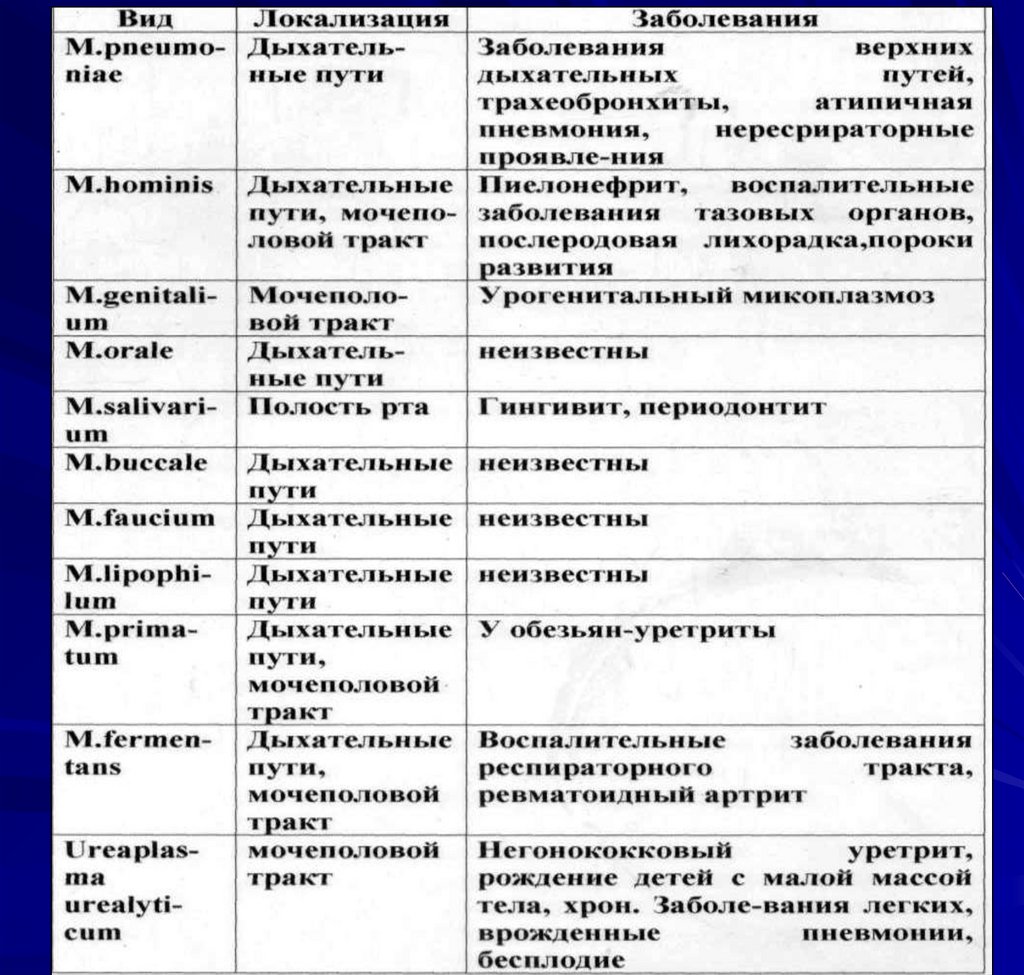
Человек является естественнымхозяином 13 видов микоплазм:
M.arthritidis, M.buccale,
M.fermentans, M.hominis,
M.pneumoniae, M.genitalium,
M.lipophilum, M.orale, M.faucium,
M.primatum, M.salivarium,
Ureaplasma urealyticum,
Acholeplasma laidlawaii.
72.
73. Антигенная структура
Основные антигены представлены липидами(фосфо-, гликолипиды), расположенными на
внешней поверхности мембраны, а также
полисахаридами и белками.
Перекрестные антигены
с клетками эукариот,
хондроцитами,
мембранами
эритроцитов
(аутоиммунные
процессы).
74. Антигенные особенности микоплазм
Слабая иммуногеностьВариабельность поверхностных АГ
Антигенная мимикрия
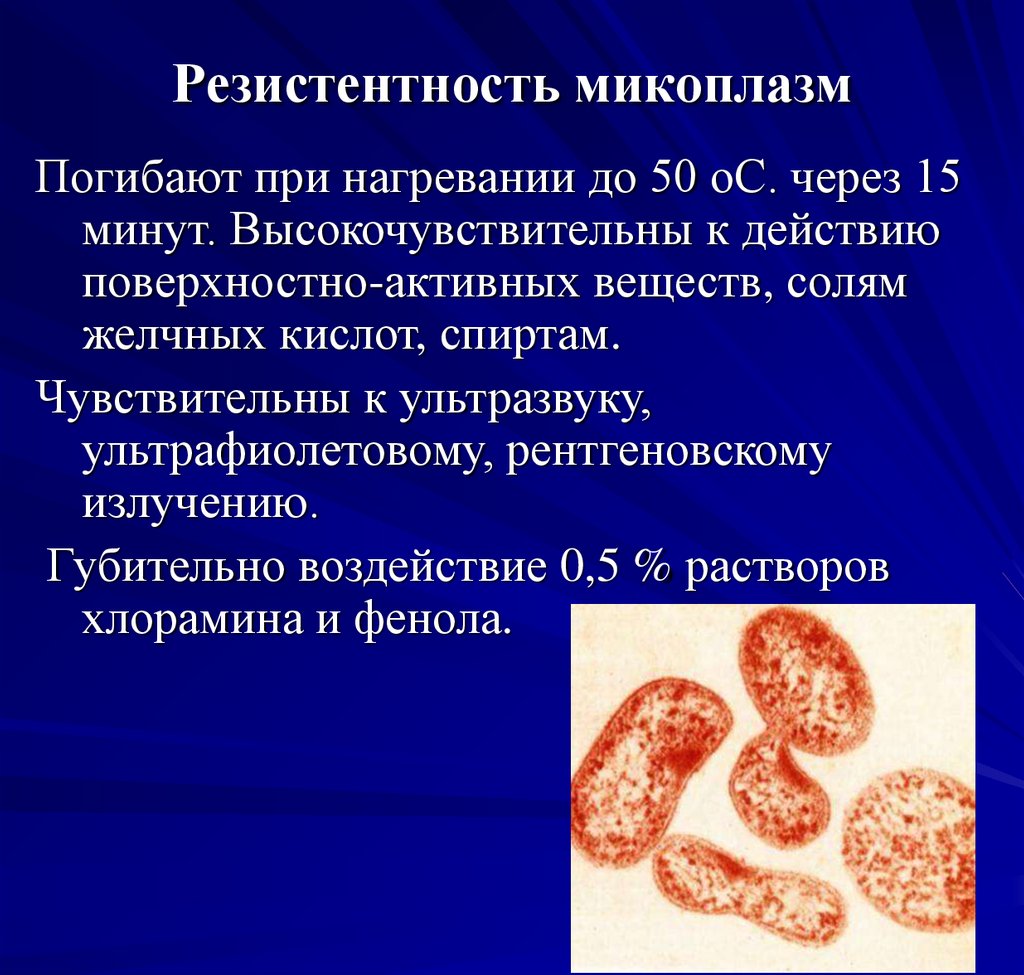
75. Резистентность микоплазм
Погибают при нагревании до 50 оС. через 15минут. Высокочувствительны к действию
поверхностно-активных веществ, солям
желчных кислот, спиртам.
Чувствительны к ультразвуку,
ультрафиолетовому, рентгеновскому
излучению.
Губительно воздействие 0,5 % растворов
хлорамина и фенола.
76. Культивирование микоплазм
Необходимы многокомпонентныепитательные среды содержащие стеролы,
предшественники нуклеиновых кислот,
аминокислоты, витамины и ростовые
добавки, соли.
Оптимальное рН 7,0-7,6 , температура от 22 до
41 оС., оптимум 36-37оС.
Высокое содержание Zn2+, Mg2+, Co2+, Fe2+
может угнетать рост.
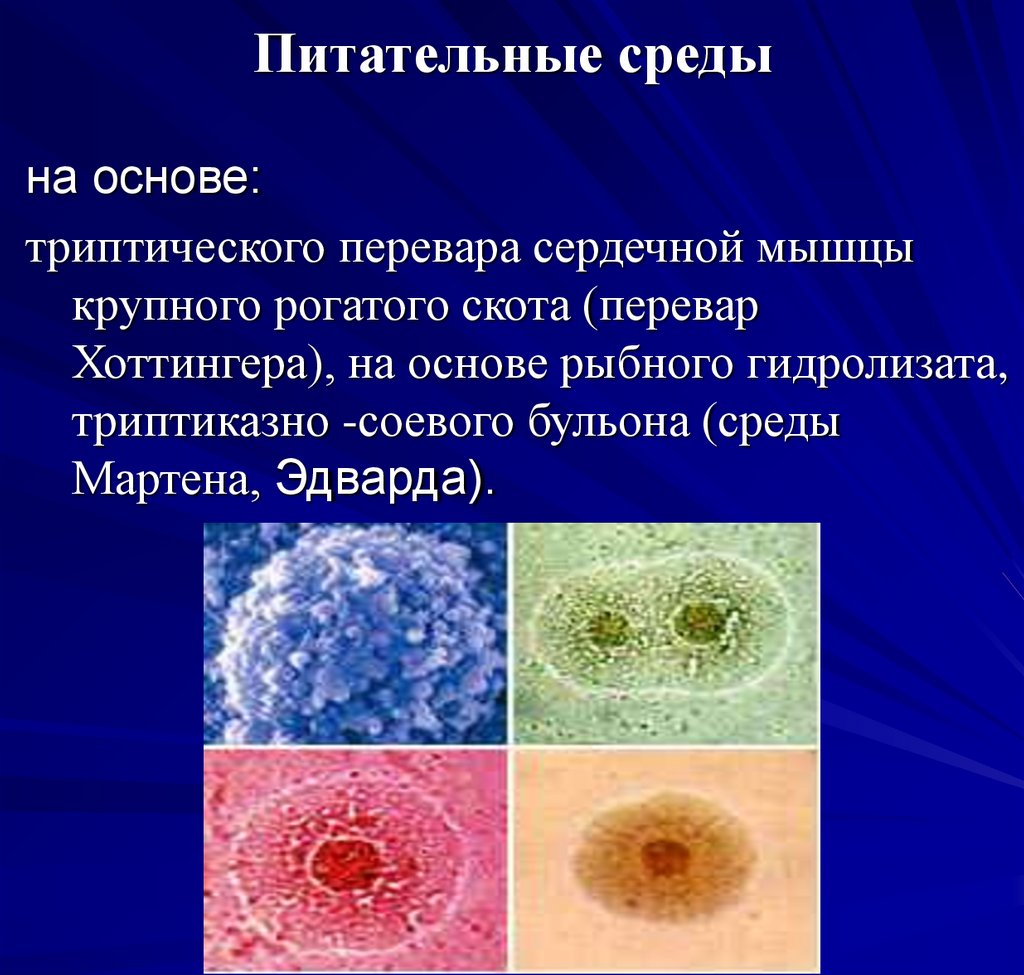
77. Питательные среды
на основе:триптического перевара сердечной мышцы
крупного рогатого скота (перевар
Хоттингера), на основе рыбного гидролизата,
триптиказно -соевого бульона (среды
Мартена, Эдварда).
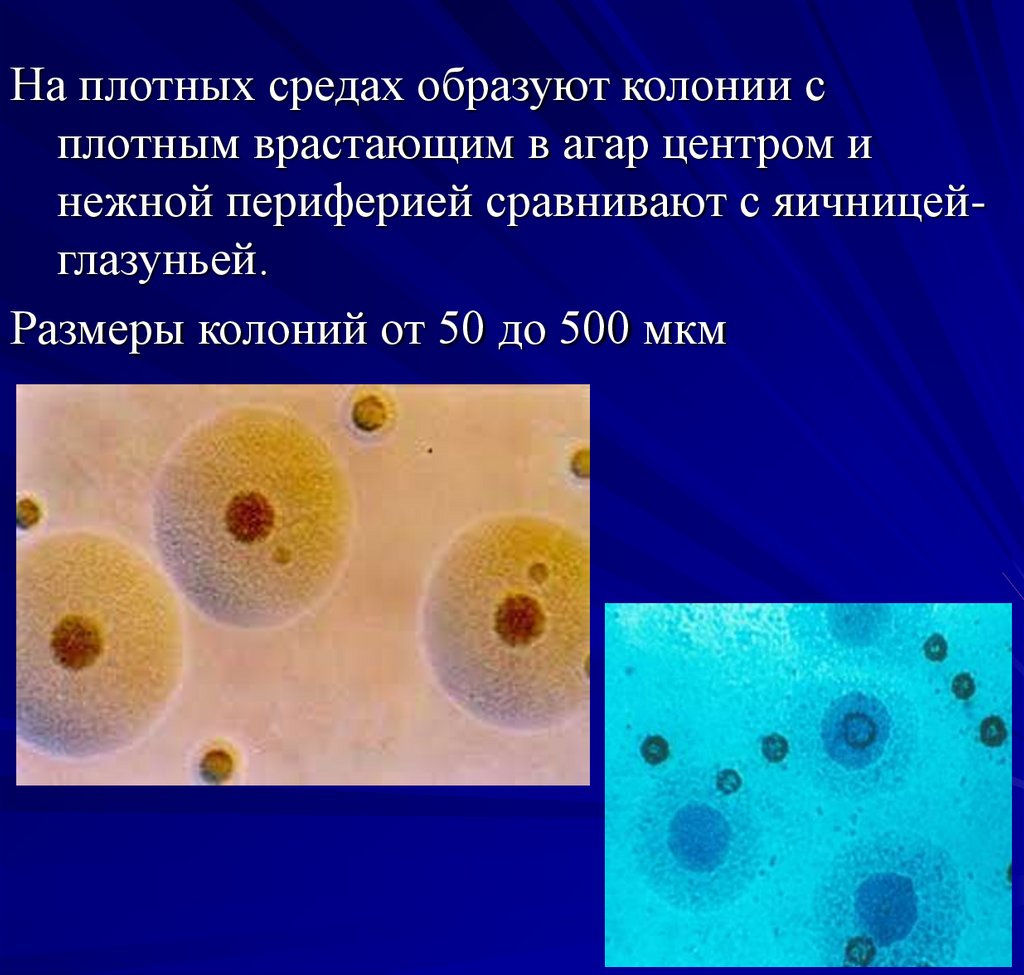
78.
На плотных средах образуют колонии сплотным врастающим в агар центром и
нежной периферией сравнивают с яичницейглазуньей.
Размеры колоний от 50 до 500 мкм
79.
Колониии появляются на 5-7 сутки.В связи с малым размером микоплазмы
способны проникать с поверхности агара и
размножаться в промежутках между
нитями агара.
На кровяном агаре вокруг колоний образуют
зоны гемолиза, обусловленного действием
перекиси водорода.
Уреаплазмы - кристаллоподобные колонии
(Т-колонии).
80.
81. Жидкие среды
НПФ Диагност-Мед, Омск– U.urealyticum
– M.hominis
– M.genitalium
Hi-Media (Индия)
– U.urealyticum +M.hominis
bioMerieux (Франция)
– U.urealyticum +M.hominis
На жидких и полужидких средах рост воспринимается
как опалесценция, могут формироваться и
крошковатые колонии.
82. Полуколичественное определение микоплазм
Обнаружены M.hominisв титре > 104 ЦОЕ/проба
Обнаружены M.hominis
в титре < 104 ЦОЕ/проба
83.
Биохимические свойстваMycoplasma spp.
Ureaplasma spp
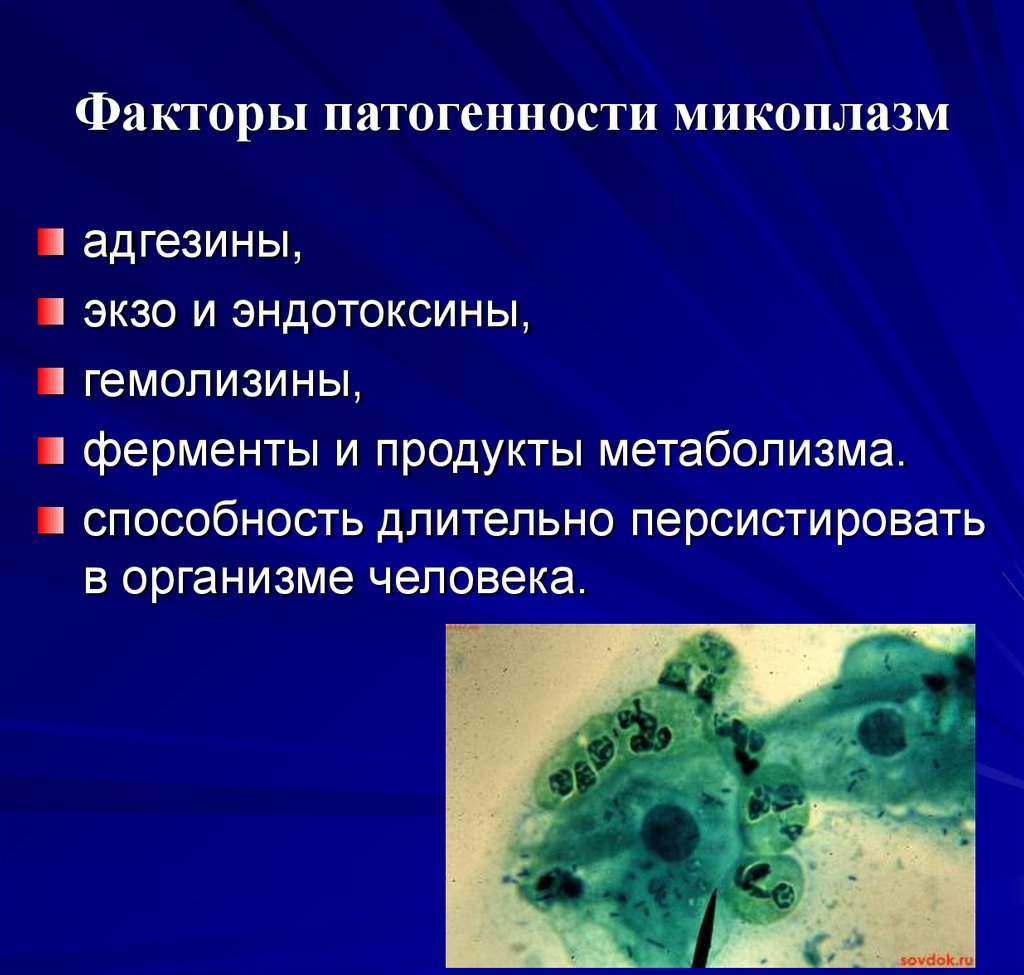
84. Факторы патогенности микоплазм
адгезины,экзо и эндотоксины,
гемолизины,
ферменты и продукты метаболизма.
способность длительно персистировать
в организме человека.
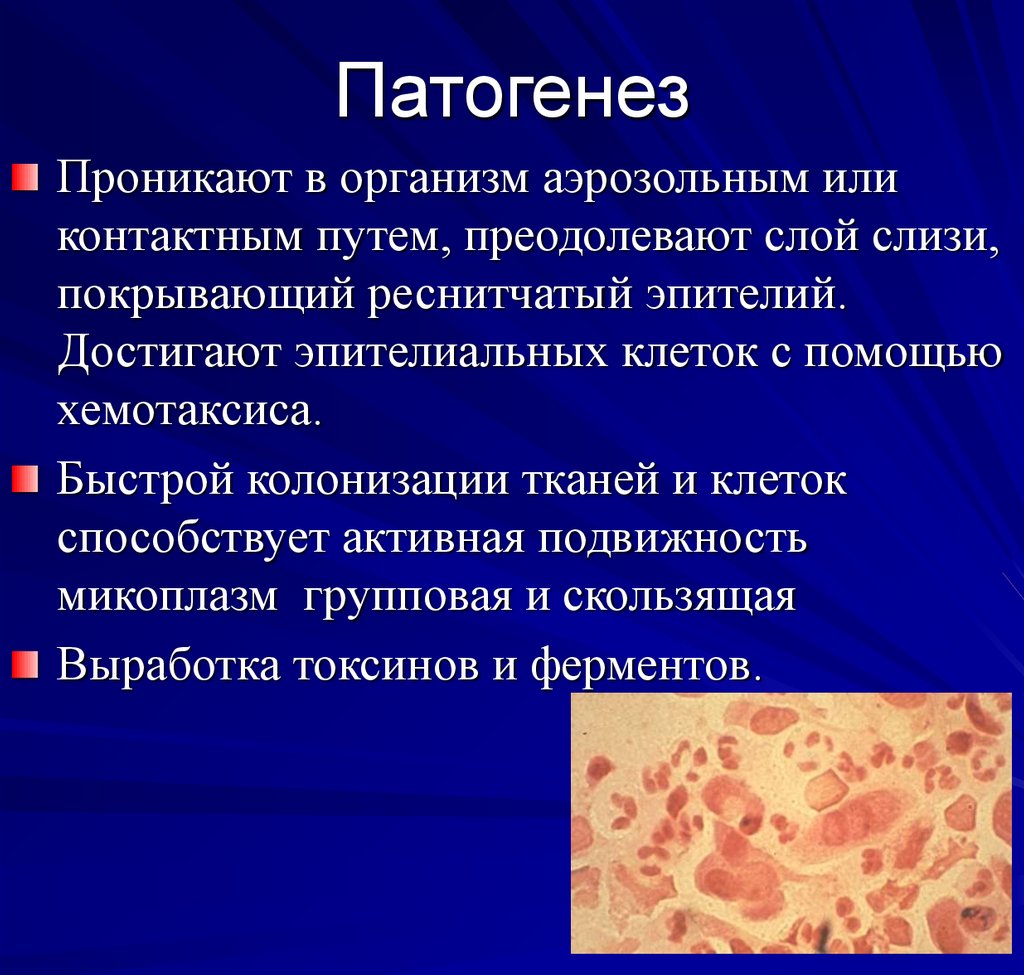
85. Патогенез
Проникают в организм аэрозольным иликонтактным путем, преодолевают слой слизи,
покрывающий реснитчатый эпителий.
Достигают эпителиальных клеток с помощью
хемотаксиса.
Быстрой колонизации тканей и клеток
способствует активная подвижность
микоплазм групповая и скользящая
Выработка токсинов и ферментов.
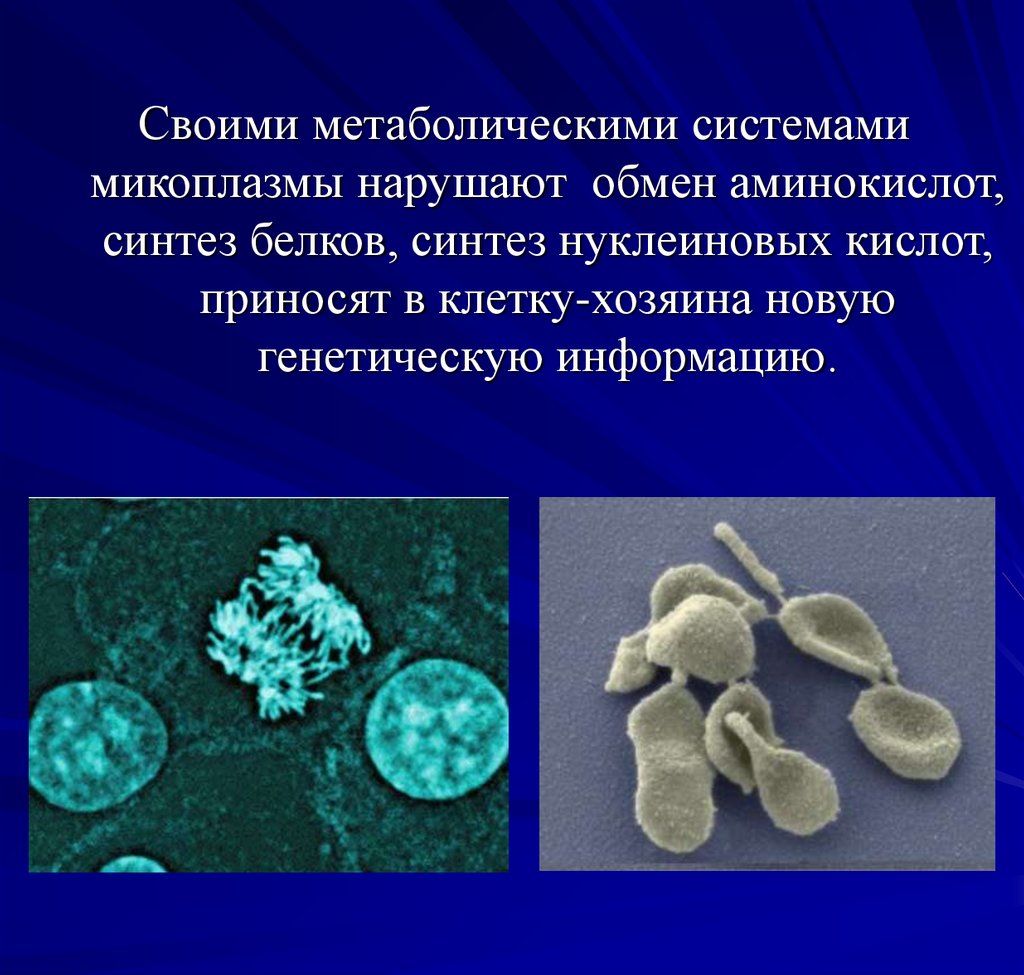
86.
Своими метаболическими системамимикоплазмы нарушают обмен аминокислот,
синтез белков, синтез нуклеиновых кислот,
приносят в клетку-хозяина новую
генетическую информацию.
87.
Формируют местные воспалительныереакции и генерализованные
аутоиммунные реакции.
Результат местных воспалительных
реакций в бронхах и прилежащих
тканях - вовлечение в процесс альвеол
с уплотнением их стенок.
88.
Диссеминированные поражения (артриты,менингоэнцефалиты, гемолитические
анемии- результат развития реакций ГЗТ и
депонирования иммунных комплексов в
тканях.
Поражение ЦНС обусловлено
проникновением возбудителя через
гематоэнцефалический барьер и развитием
местных воспалительных реакций.
Аутоантитела могут вызывать нарушения
системы гемостаза с гипераггрегацией
тромбоцитов и развитием хронического
ДВС-синдрома.
89.
90. Иммунитет
Ранняя ответная реакция носит клеточныйхарактер.
Поликлональная активация лимфоцитов
приводит к формированию инфильтратов в
легочной ткани, появлению перекрестно
реагирующих антител и развитию ГЗТ.
91.
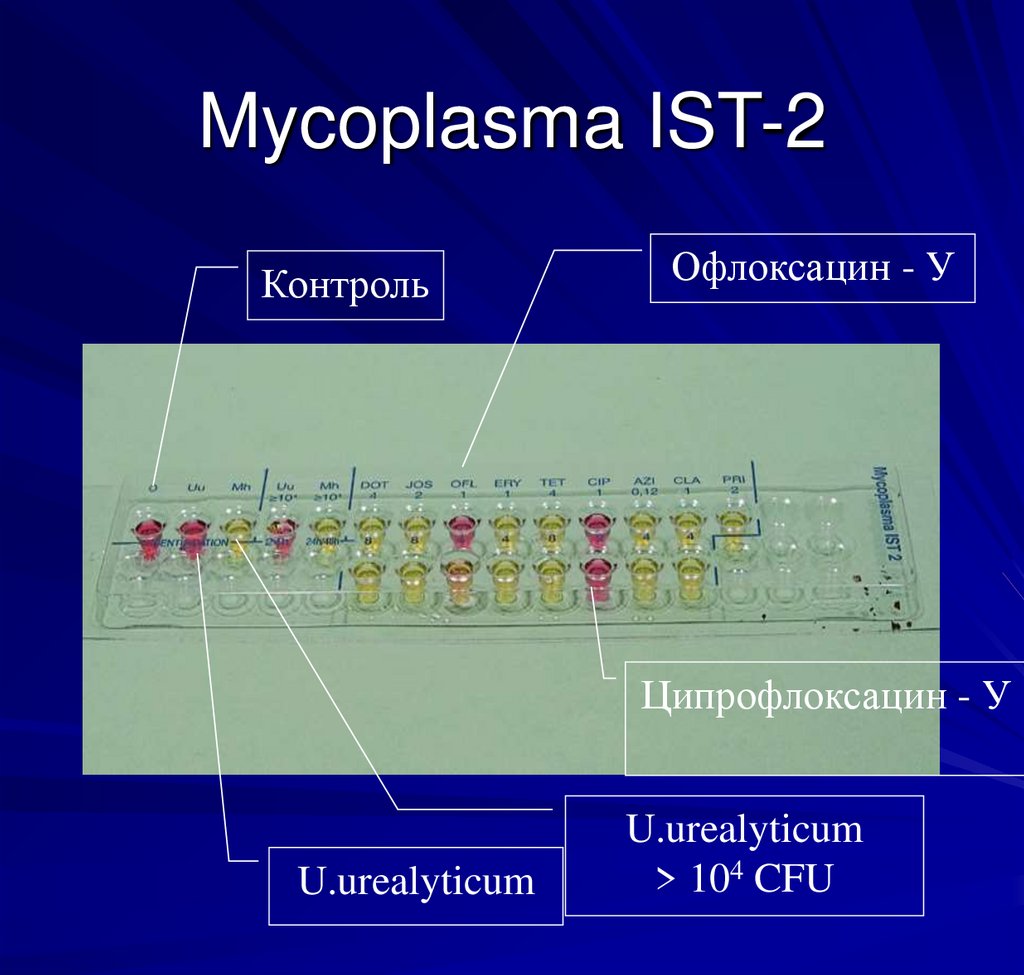
Лабораторная диагностика92. Mycoplasma IST-2
КонтрольОфлоксацин - У
Ципрофлоксацин - У
U.urealyticum
U.urealyticum
> 104 CFU
93. Серодиагностика
Тест-системаОпределяемые Ig
МикоплазмаБест - IgG IgG к M.hominis
МикоплазмаБест - IgA IgA к M.hominis
УреаплазмаБест - IgG IgG к U.urealyticum
УреаплазмаБест - IgA
IgA к U.urealyticum
МикоГомоСкрин
IgM и IgG к M.hominis
















































 Медицина
Медицина Биология
Биология








