Похожие презентации:
Острые лейкозы. Лекция 20
1.
Лекция 20.Острые
лейкозы
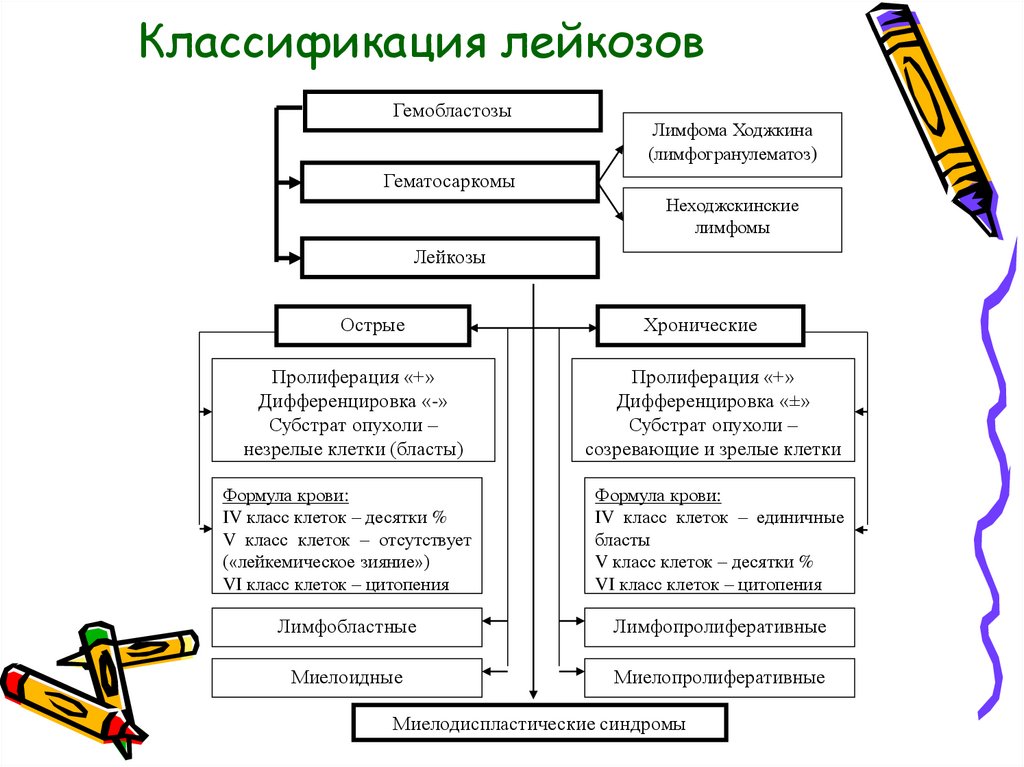
2. Классификация лейкозов
ГемобластозыЛимфома Ходжкина
(лимфогранулематоз)
Гематосаркомы
Неходжскинские
лимфомы
Лейкозы
Острые
Хронические
Пролиферация «+»
Дифференцировка «-»
Субстрат опухоли –
незрелые клетки (бласты)
Пролиферация «+»
Дифференцировка «±»
Субстрат опухоли –
созревающие и зрелые клетки
Формула крови:
IV класс клеток – десятки %
V класс клеток – отсутствует
(«лейкемическое зияние»)
VI класс клеток – цитопения
Формула крови:
IV класс клеток – единичные
бласты
V класс клеток – десятки %
VI класс клеток – цитопения
Лимфобластные
Лимфопролиферативные
Миелоидные
Миелопролиферативные
Миелодиспластические синдромы
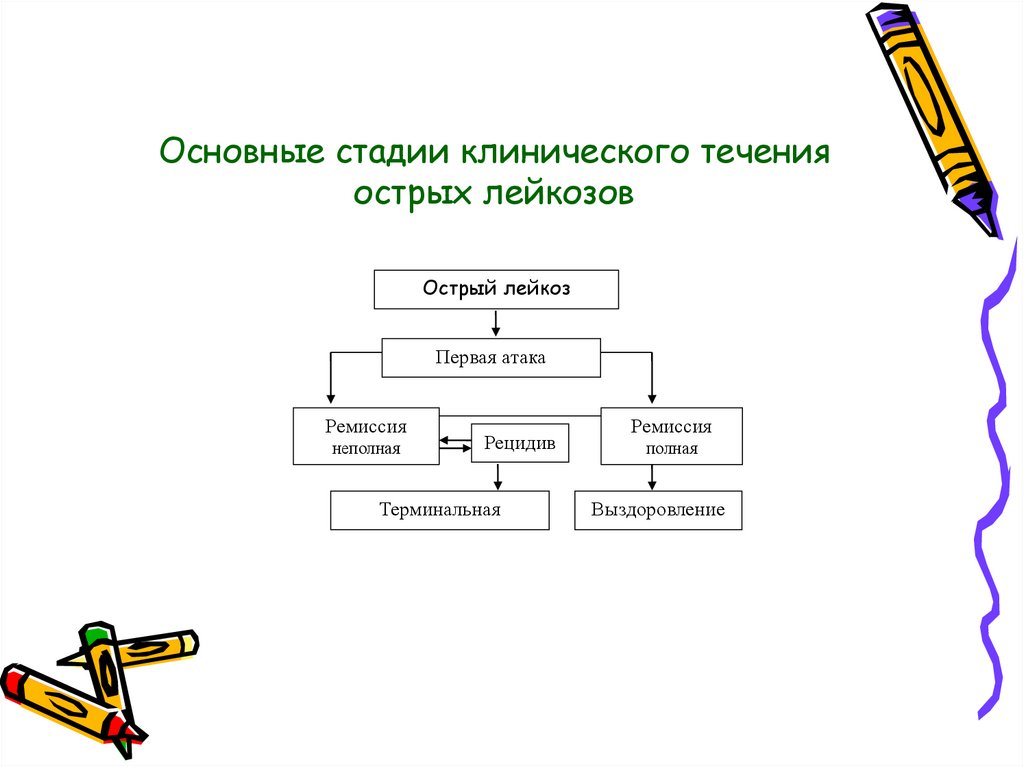
3.
Основные стадии клинического теченияострых лейкозов
Острый лейкоз
Первая атака
Ремиссия
неполная
Рецидив
Терминальная
Ремиссия
полная
Выздоровление
4.
Стадия первой атаки охватывает период времени отпроявления первых клинико-гематологических
симптомов заболевания, установления диагноза и
начала лечения до получения эффекта от
проводимой терапии.
5.
Критерием лабораторной диагностики острых лейкозовслужит наличие в костном мозге свыше 30% бластных
клеток.
В зависимости от содержания бластных клеток в
периферической крови острые лейкозы подразделяются
на:
• Алейкемические – бластные клетки в крови отсутствуют.
• Сублейкемические – бластные клетки в крови
обнаруживаются в небольшом количестве (3-5%).
• Лейкемические – бласты составляют основную массу
клеток крови.
6.
Общее количество лейкоцитов в периферическойкрови (ОКЛ) при острых лейкозах может быть
повышенным, в пределах нормальных значений
или сниженным:
•при алейкемическом варианте – ниже нормы
•при сублейкемическом варианте – 6-60 Г/л
•при лейкемическом варианте – более 60 Г/л
7.
Развернутая стадия острого лейкоза (стадияразвернутых
клинических
проявлений)
характеризуется чередованием ремиссий и
рецидивов.
Ремиссия – исчезновение проявлений патологического
процесса под влиянием цитостатической терапии.
Рецидив – возврат активной стадии заболевания после
ремиссии.
8.
Полная ремиссия характеризуется нормализацией клиническихпоказателей, картины периферической крови и костного мозга в
течение не менее 1 месяца.
Клинико-лабораторные критерии полной ремиссии:
- костномозговой – содержание в костном мозге не более 5%
бластных клеток и не более 30% лимфоцитов при нормальной
его общей клеточности,
+ отсутствие экстрамедуллярных очагов кроветворения
- «кровяной»:
отсутствие бластов в периферической крови
количество гранулоцитов более 1,5 Г/л
количество тромбоцитов более 100 Г/л
содержание гемоглобина более 100 г/л
- клинический – исчезновение патологических симптомов
- субъективный – отсутствие жалоб
Неполная ремиссия – состояние, при котором нормализуются
клинические показатели и гемограмма, но в пунктате костного
мозга сохраняются бластные клетки в количестве до 20%.
9.
Рецидив может быть:Костномозговым, который подразделяется на:
а)
алейкемический – характеризуется обнаружением
бластов в костном мозге (свыше 20%) при отсутствии их в
периферической крови;
б)
лейкемический – характеризуется обнаружением
бластов не только в костном мозге (свыше 20%), но и в
периферической крови.
Внекостномозговым
(местным)
–
присутствие
лейкемических инфильтратов вне костного мозга (в
лимфоузлах, селезенке, лейкемидах кожи и др.).
10.
Терминальная стадия острого лейкозапредставляет
собой
завершающий
этап
опухолевой
прогрессии
при
полном
истощении нормального кроветворения и
резистентности к цитостатической терапии.
Причиной гибели пациентов чаще всего
являются
инфекционно-воспалительные
осложнения (перитонит, пневмония, сепсис и
др.) и кровотечения.
Под
выздоровлением
подразумевают
полную ремиссию, сохраняющуюся в течение
5 лет и более.
11. Классификация ОЛ
1. По морфо-функциональномупринципу по Воробьеву А.И. и
Лорие Ю.И. (1977)
2. ФАБ-классификация (1976)
3. Иммунологическая
классификация ОЛЛ (EGIL,
1995)
12. По морфо-функциональному принципу
1. Острый лимфобластный2. Острый миелобластный
3. Острый промиелоцитарный
4. Острый миеломонобластный
5. Острый монобластный
6. Острый эритромиелоз
7. Острый мегакариобластный
8. Острый недифференцированный
13.
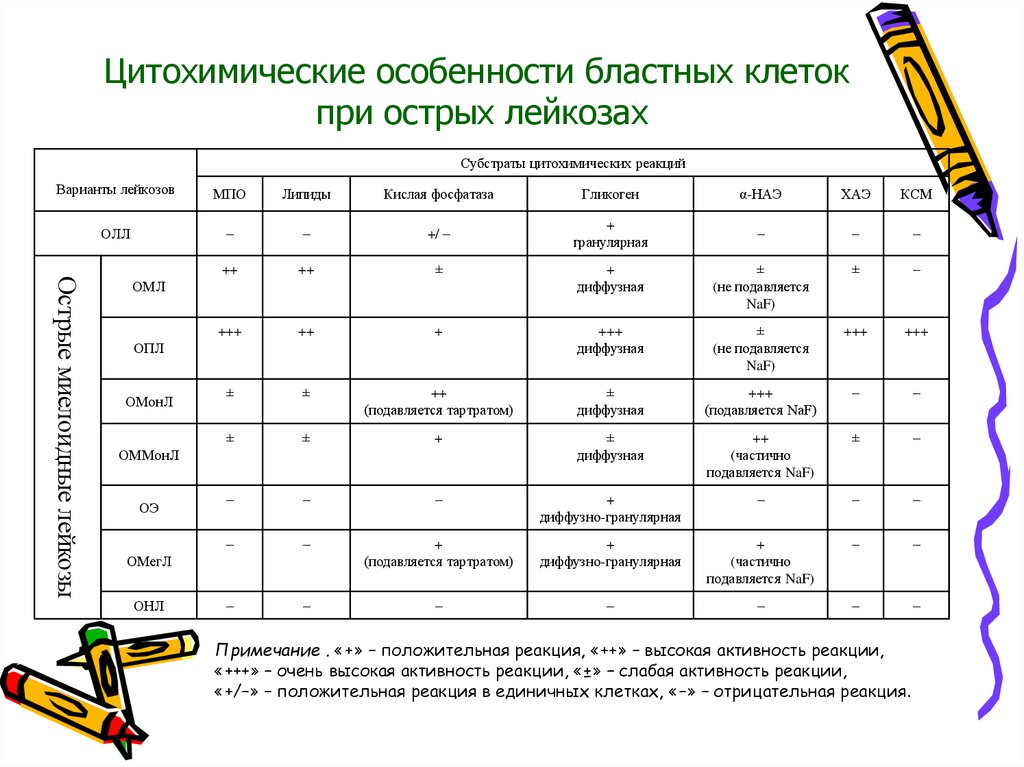
Цитохимические особенности бластных клетокпри острых лейкозах
Субстраты цитохимических реакций
МПО
Липиды
Кислая фосфатаза
Гликоген
α-НАЭ
ХАЭ
КСМ
ОЛЛ
–
–
+/ –
+
гранулярная
–
–
–
++
++
±
+
диффузная
±
(не подавляется
NaF)
±
–
+++
++
+
+++
диффузная
±
(не подавляется
NaF)
+++
+++
±
±
++
(подавляется тартратом)
±
диффузная
+++
(подавляется NaF)
–
–
±
±
+
±
диффузная
++
(частично
подавляется NaF)
±
–
–
–
–
+
диффузно-гранулярная
–
–
–
–
–
+
(подавляется тартратом)
+
диффузно-гранулярная
+
(частично
подавляется NaF)
–
–
–
–
–
–
–
–
–
Острые миелоидные лейкозы
Варианты лейкозов
ОМЛ
ОПЛ
ОМонЛ
ОММонЛ
ОЭ
ОМегЛ
ОНЛ
Примечание . «+» – положительная реакция, «++» – высокая активность реакции,
«+++» – очень высокая активность реакции, «±» – слабая активность реакции,
«+/–» – положительная реакция в единичных клетках, «–» – отрицательная реакция.
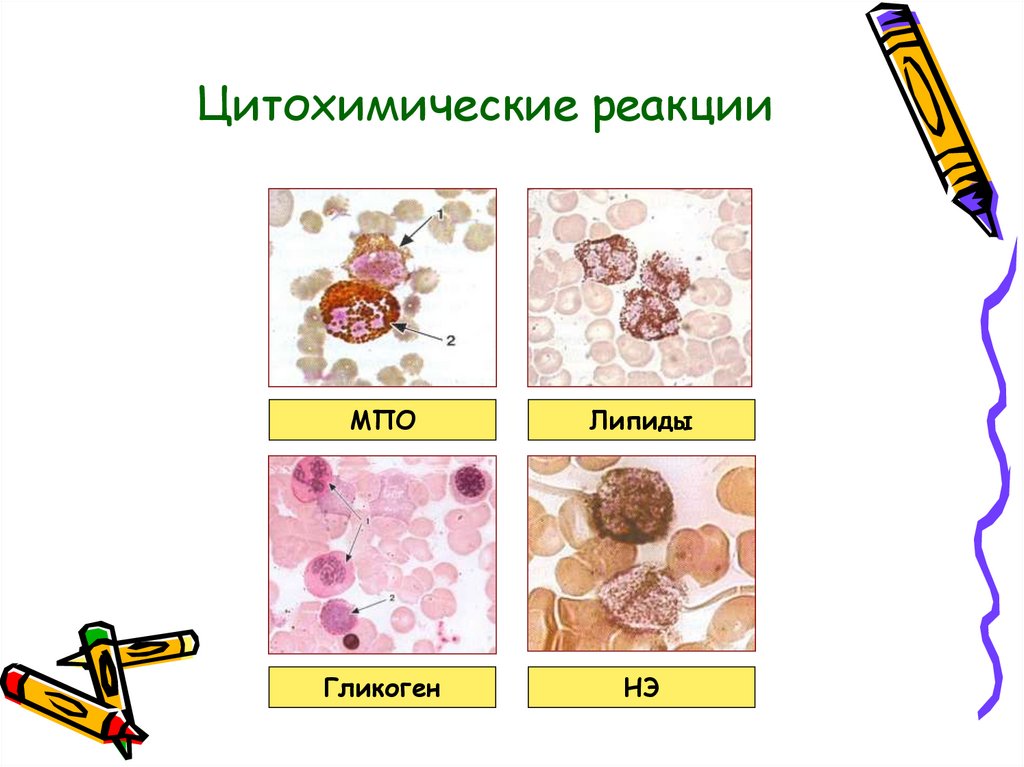
14. Цитохимические реакции
МПОЛипиды
Гликоген
НЭ
15. ФАБ-классификация
М0 - острый недифференцированный лейкоз.
M1 - острый миелобластный лейкоз без вызревания клеток
(не более 3% промиелоцитов).
М2 - острый миелобластный лейкоз с вызреванием клеток
(больше 3% промиелоцитов).
М3 - острый промиелоцитарный лейкоз (более 30%
промиелоцитов).
М3v - микрогранулярный промиелоцитарный лейкоз.
М4 - острый миеломонобластный лейкоз (не менее 20%
миелобластов или промиелоцитов и не менее 20% монобластов,
промоноцитов/моноцитов).
М5а - острый монобластный лейкоз без вызревания клеток
(не более 3% промоноцитов/моноцитов).
М5b - острый монобластный лейкоз с частичным вызреванием
клеток (больше 3% промоноцитов/моноцитов).
М6 - острый эритромиелоз (больше 30% всех эритрокариоцитов и
больше 10% уродливых эритрокариоцитов).
М7 - мегакариобластный лейкоз.
16. Иммунологическая классификация ОЛЛ
ФормаНазвание
Специфический маркер
Т-ОЛЛ (общий CD-маркер – CD3+)
T-I
Про-Т-ОЛЛ
CD7+
T-II
Пре-Т-ОЛЛ
CD2+ и/или CD5+ и/или CD8+
T-III
Кортикальный Т-ОЛЛ
CD1а+
T-IV
Зрелый Т-ОЛЛ
CD3+ мембранный CD1а-
В-ОЛЛ (общий CD-маркер
цитоплазматический)
–
CD19+
и/или
CD79а
и/или
CD22+
B-I
Про-В-ОЛЛ
Нет экспрессии других маркеров
B-II
Common-ОЛЛ
CD10+
B-III
Пре-В-ОЛЛ
Цитоплазматический IgM+
Зрелый В-ОЛЛ
Цитоплазматические или
поверхностные цепи Ig
(каппа+ или лямбда+)
B-IV
17.
Острыелимфобластные
лейкозы
18.
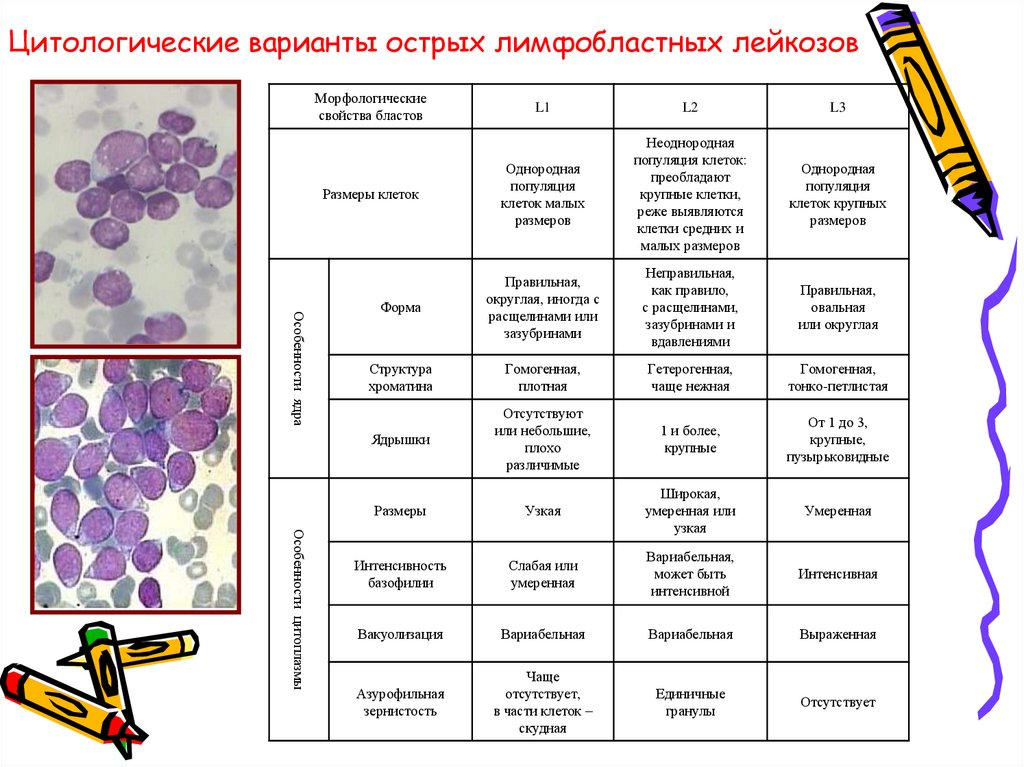
Цитологические варианты острых лимфобластных лейкозовМорфологические
свойства бластов
L1
L2
L3
Однородная
популяция
клеток малых
размеров
Неоднородная
популяция клеток:
преобладают
крупные клетки,
реже выявляются
клетки средних и
малых размеров
Однородная
популяция
клеток крупных
размеров
Форма
Правильная,
округлая, иногда с
расщелинами или
зазубринами
Неправильная,
как правило,
с расщелинами,
зазубринами и
вдавлениями
Правильная,
овальная
или округлая
Структура
хроматина
Гомогенная,
плотная
Гетерогенная,
чаще нежная
Гомогенная,
тонко-петлистая
Ядрышки
Отсутствуют
или небольшие,
плохо
различимые
1 и более,
крупные
От 1 до 3,
крупные,
пузырьковидные
Размеры
Узкая
Широкая,
умеренная или
узкая
Умеренная
Интенсивность
базофилии
Слабая или
умеренная
Вариабельная,
может быть
интенсивной
Интенсивная
Вакуолизация
Вариабельная
Вариабельная
Выраженная
Азурофильная
зернистость
Чаще
отсутствует,
в части клеток –
скудная
Единичные
гранулы
Отсутствует
Размеры клеток
Особенности ядра
Особенности цитоплазмы
19.
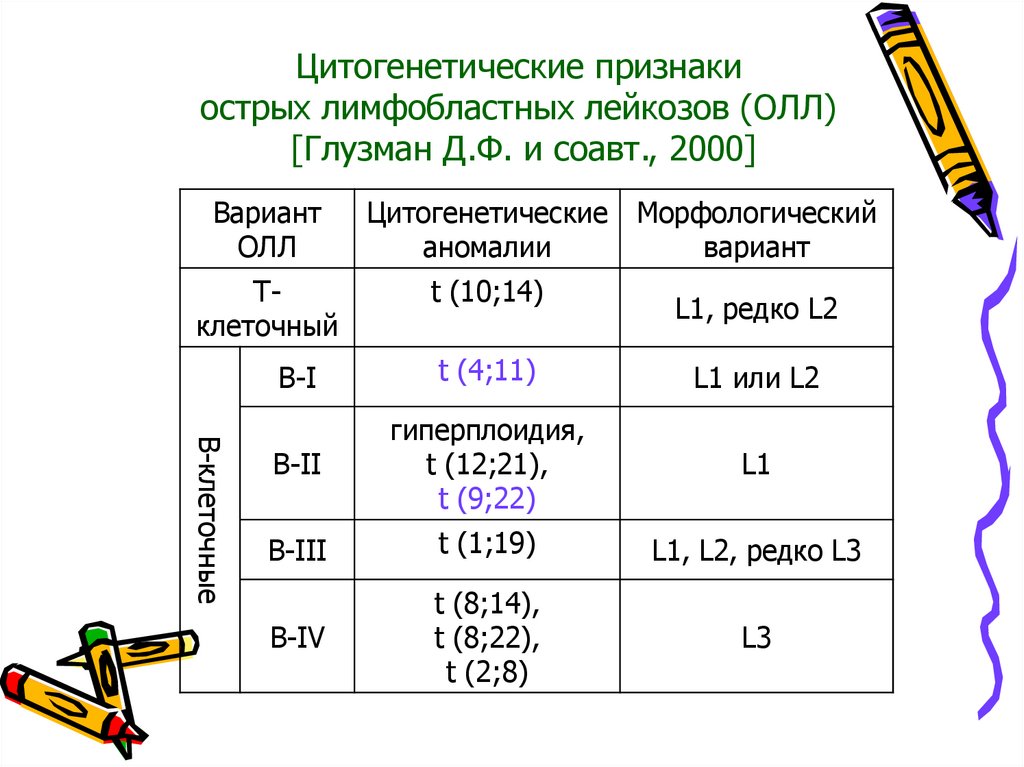
Цитогенетические признакиострых лимфобластных лейкозов (ОЛЛ)
[Глузман Д.Ф. и соавт., 2000]
Вариант
ОЛЛ
Тклеточный
Цитогенетические Морфологический
аномалии
вариант
t (10;14)
L1, редко L2
В-клеточные
В-I
t (4;11)
L1 или L2
B-II
гиперплоидия,
t (12;21),
t (9;22)
L1
B-III
t (1;19)
L1, L2, редко L3
B-IV
t (8;14),
t (8;22),
t (2;8)
L3
20.
В костном мозге при ОЛЛ выявляетсяувеличение общей клеточности, тотальная
лимфобластная метаплазия.
Картина периферической крови при ОЛЛ:
•присутствие бластных клеток;
•нормохромная, нормоцитарная анемия;
•ОКЛ у 2/3 больных в пределах нормы, у 1/3
пациентов – менее 5 Г/л;
•тромбоцитопения менее 50 Г/л – у 60%
больных, в пределах 50-150 Г/л – у 30%,
количество тромбоцитов свыше 150 Г/л – у 10%
пациентов.
21.
Острыемиелоидные
лейкозы
22.
Дифференциальнаядиагностика
отдельных форм ОМЛ основывается,
как
правило,
на
данных
цитохимического, цитогенетического
анализов и иммунофенотипического
исследования
бластных
клеток
периферической крови и костного
мозга, позволяющих сделать более
точный вывод о природе лейкозных
клеток
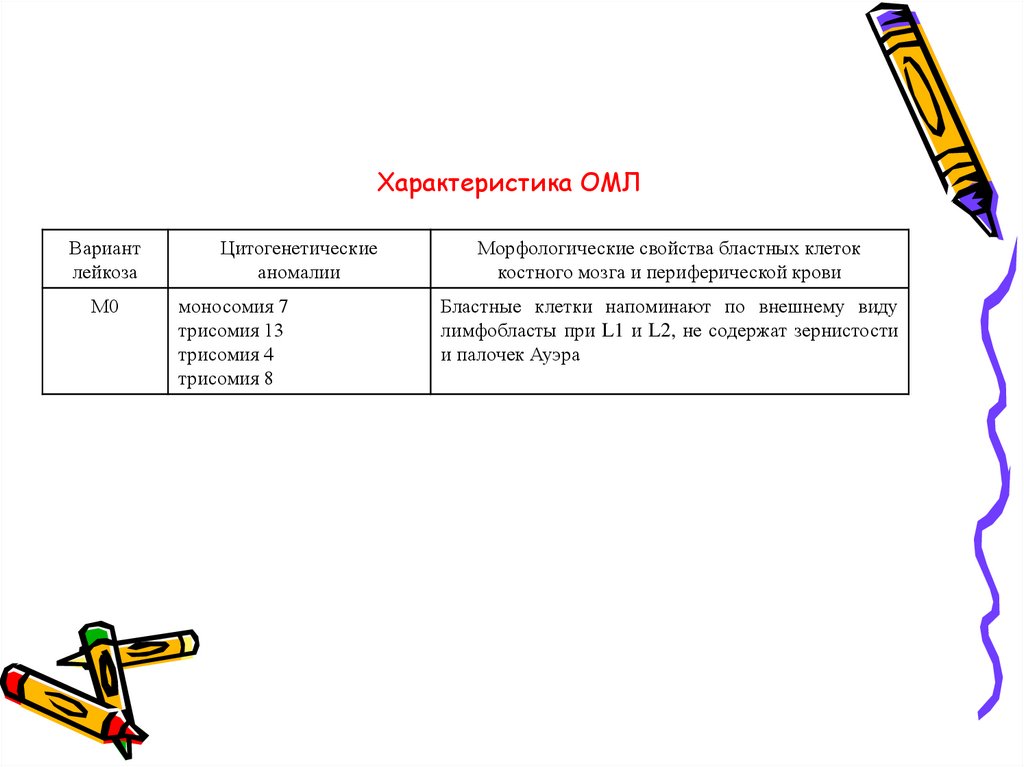
23. Характеристика ОМЛ
Вариантлейкоза
М0
Цитогенетические
аномалии
моносомия 7
трисомия 13
трисомия 4
трисомия 8
Морфологические свойства бластных клеток
костного мозга и периферической крови
Бластные клетки напоминают по внешнему виду
лимфобласты при L1 и L2, не содержат зернистости
и палочек Ауэра
24.
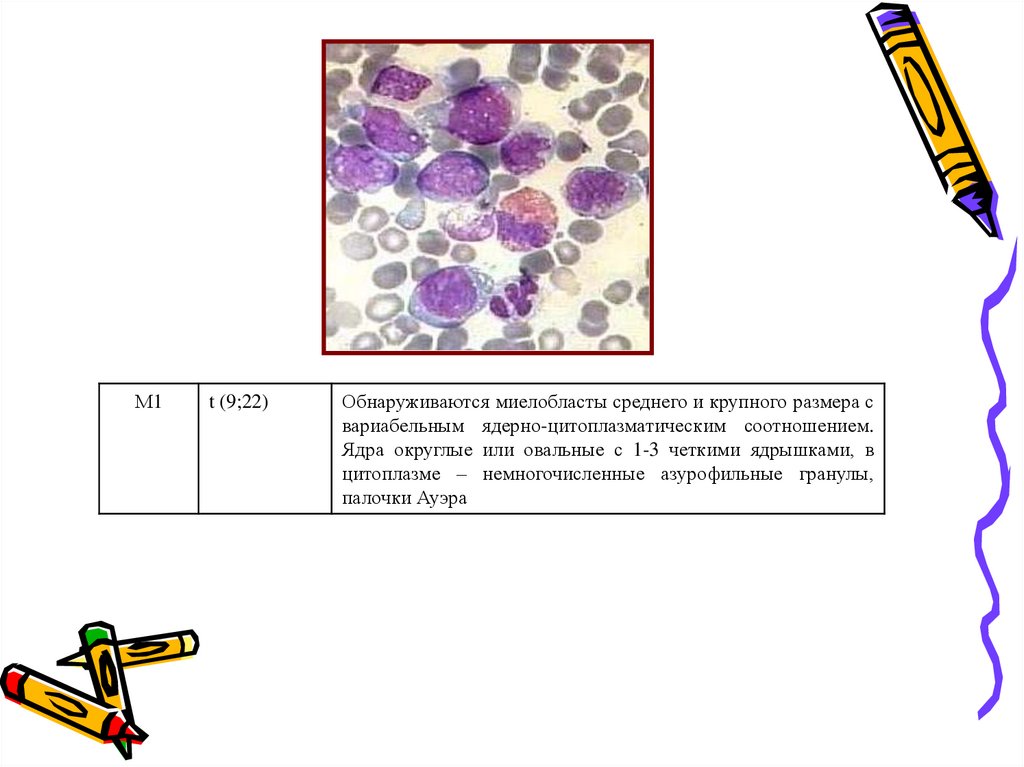
М1t (9;22)
Обнаруживаются миелобласты среднего и крупного размера с
вариабельным ядерно-цитоплазматическим соотношением.
Ядра округлые или овальные с 1-3 четкими ядрышками, в
цитоплазме – немногочисленные азурофильные гранулы,
палочки Ауэра
25.
М2t (8;21)
Встречаются миелобласты средних
размеров с узким ободком
незернистой базофильной
цитоплазмы и крупные миелобласты
с обширной (иногда
вакуолизированной) цитоплазмой с
азурофильными гранулами и 1-2
палочками Ауэра.
В нейтрофилах - гиперили гипосегментация
ядер,
«истощение»
цитоплазматической
зернистости
26.
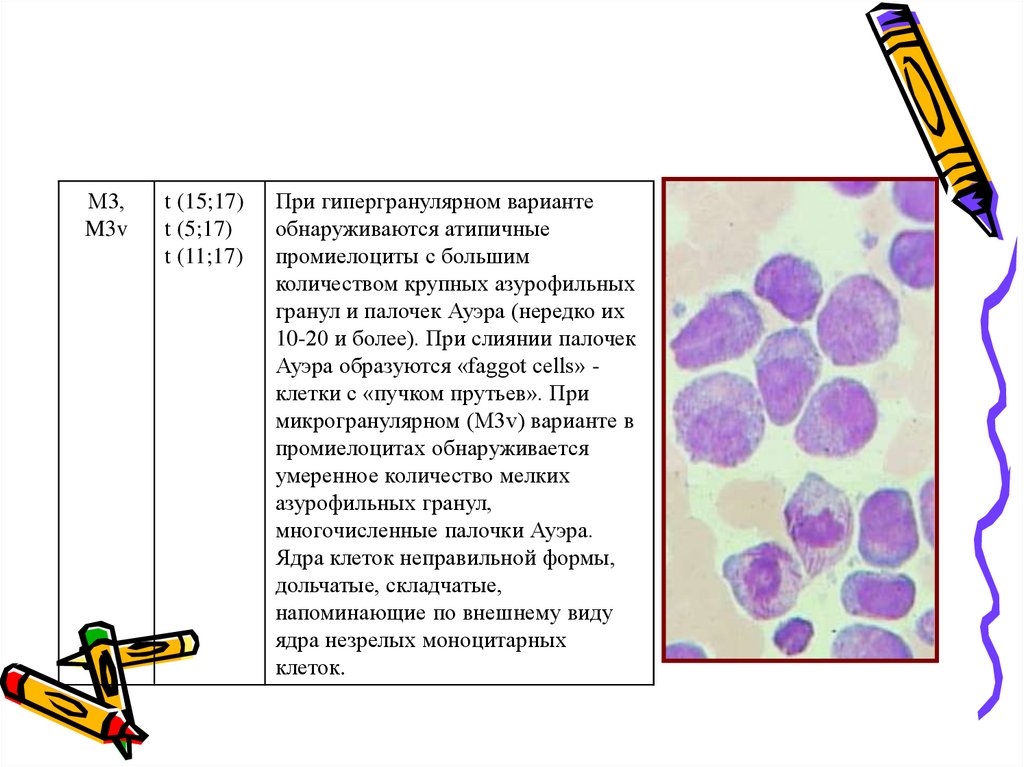
М3,M3v
t (15;17)
t (5;17)
t (11;17)
При гипергранулярном варианте
обнаруживаются атипичные
промиелоциты с большим
количеством крупных азурофильных
гранул и палочек Ауэра (нередко их
10-20 и более). При слиянии палочек
Ауэра образуются «faggot cells» клетки с «пучком прутьев». При
микрогранулярном (M3v) варианте в
промиелоцитах обнаруживается
умеренное количество мелких
азурофильных гранул,
многочисленные палочки Ауэра.
Ядра клеток неправильной формы,
дольчатые, складчатые,
напоминающие по внешнему виду
ядра незрелых моноцитарных
клеток.
27.
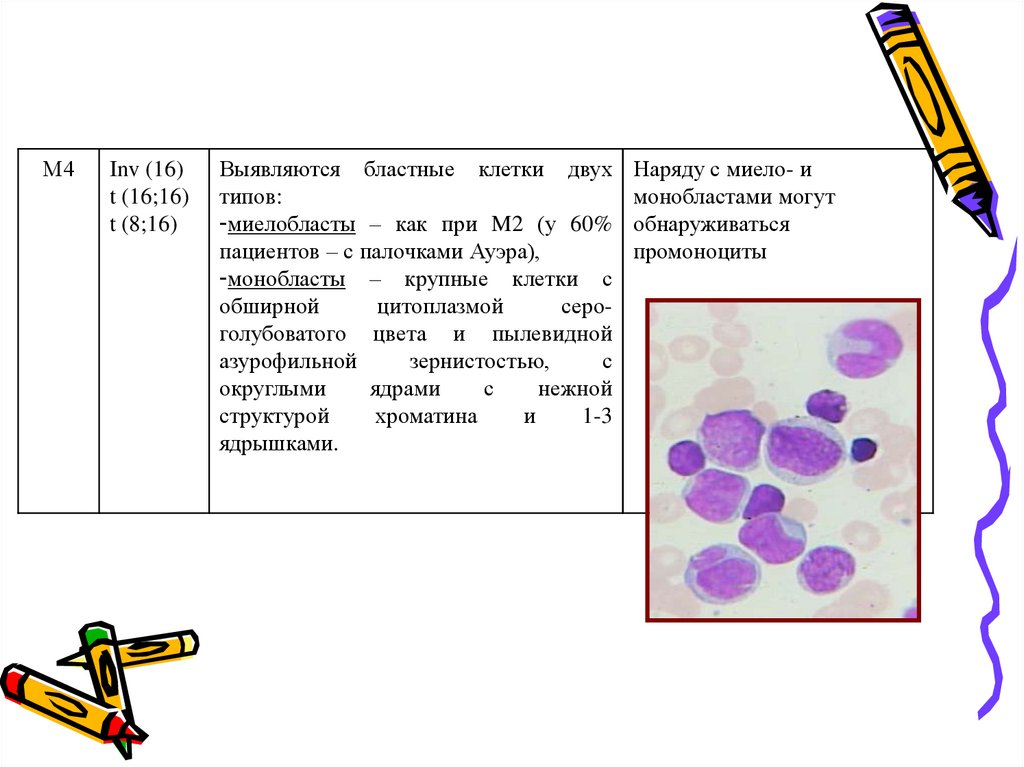
М4Inv (16)
t (16;16)
t (8;16)
Выявляются бластные клетки двух
типов:
-миелобласты – как при M2 (у 60%
пациентов – с палочками Ауэра),
-монобласты – крупные клетки с
обширной
цитоплазмой
сероголубоватого цвета и пылевидной
азурофильной
зернистостью,
с
округлыми
ядрами
с
нежной
структурой
хроматина
и
1-3
ядрышками.
Наряду с миело- и
монобластами могут
обнаруживаться
промоноциты
28.
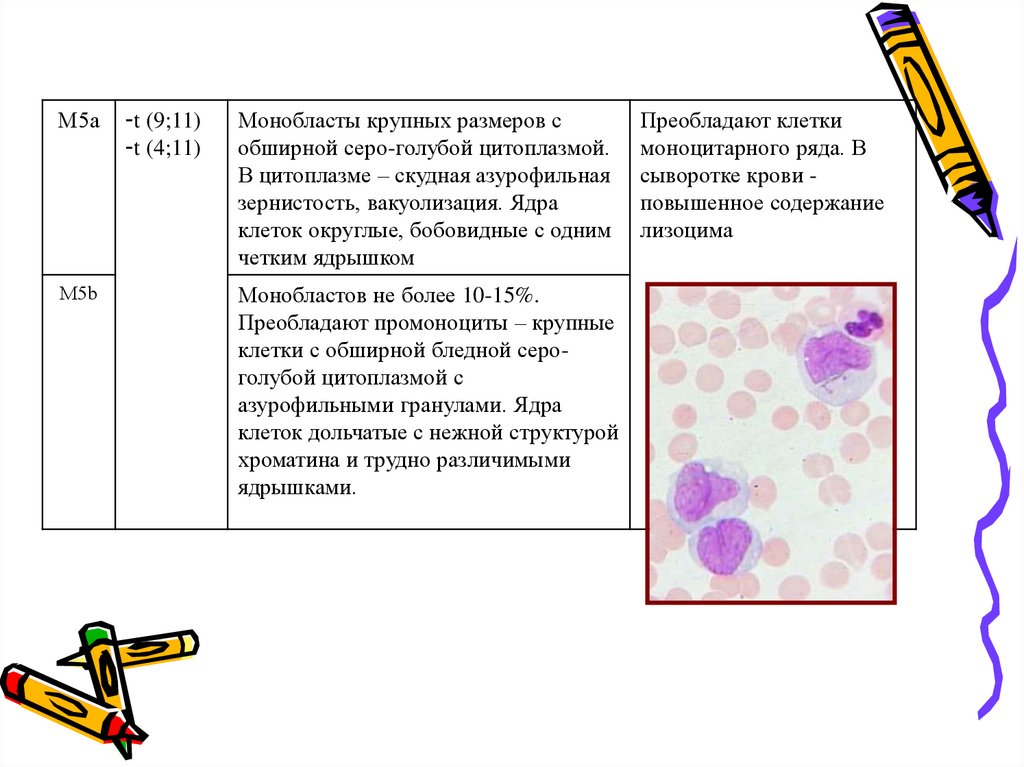
М5аМ5b
-t (9;11)
-t (4;11)
Монобласты крупных размеров с
обширной серо-голубой цитоплазмой.
В цитоплазме – скудная азурофильная
зернистость, вакуолизация. Ядра
клеток округлые, бобовидные с одним
четким ядрышком
Монобластов не более 10-15%.
Преобладают промоноциты – крупные
клетки с обширной бледной сероголубой цитоплазмой с
азурофильными гранулами. Ядра
клеток дольчатые с нежной структурой
хроматина и трудно различимыми
ядрышками.
Преобладают клетки
моноцитарного ряда. В
сыворотке крови повышенное содержание
лизоцима
29.
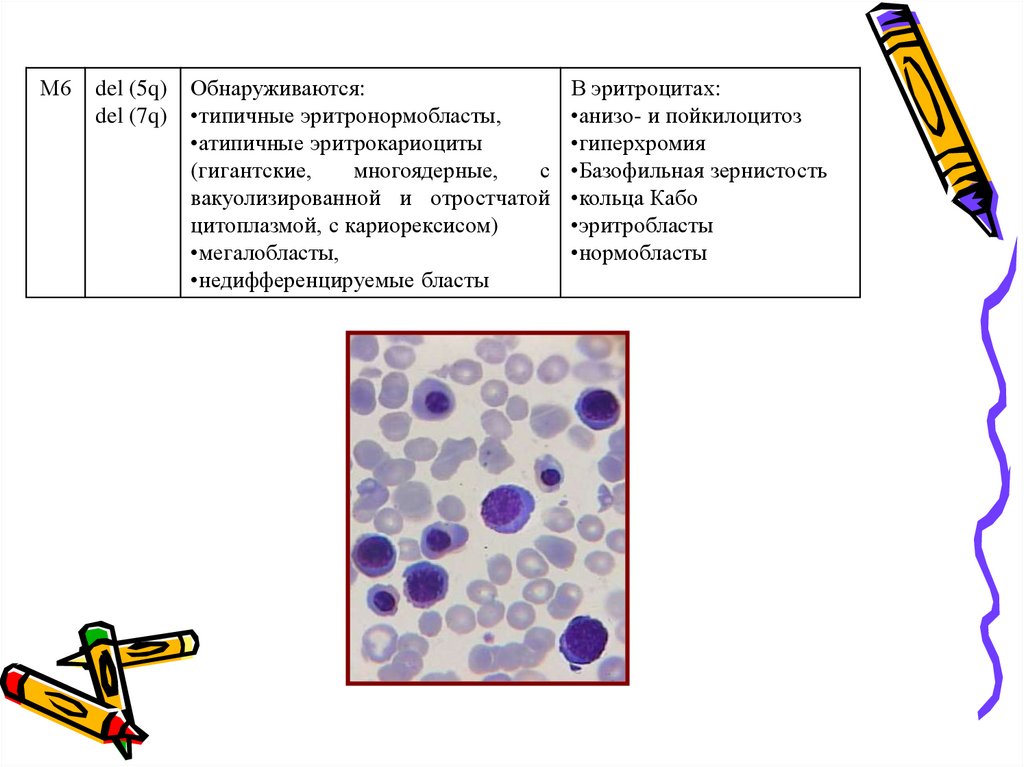
М6del (5q)
del (7q)
Обнаруживаются:
•типичные эритронормобласты,
•атипичные эритрокариоциты
(гигантские,
многоядерные,
с
вакуолизированной и отростчатой
цитоплазмой, с кариорексисом)
•мегалобласты,
•недифференцируемые бласты
В эритроцитах:
•анизо- и пойкилоцитоз
•гиперхромия
•Базофильная зернистость
•кольца Кабо
•эритробласты
•нормобласты
30.
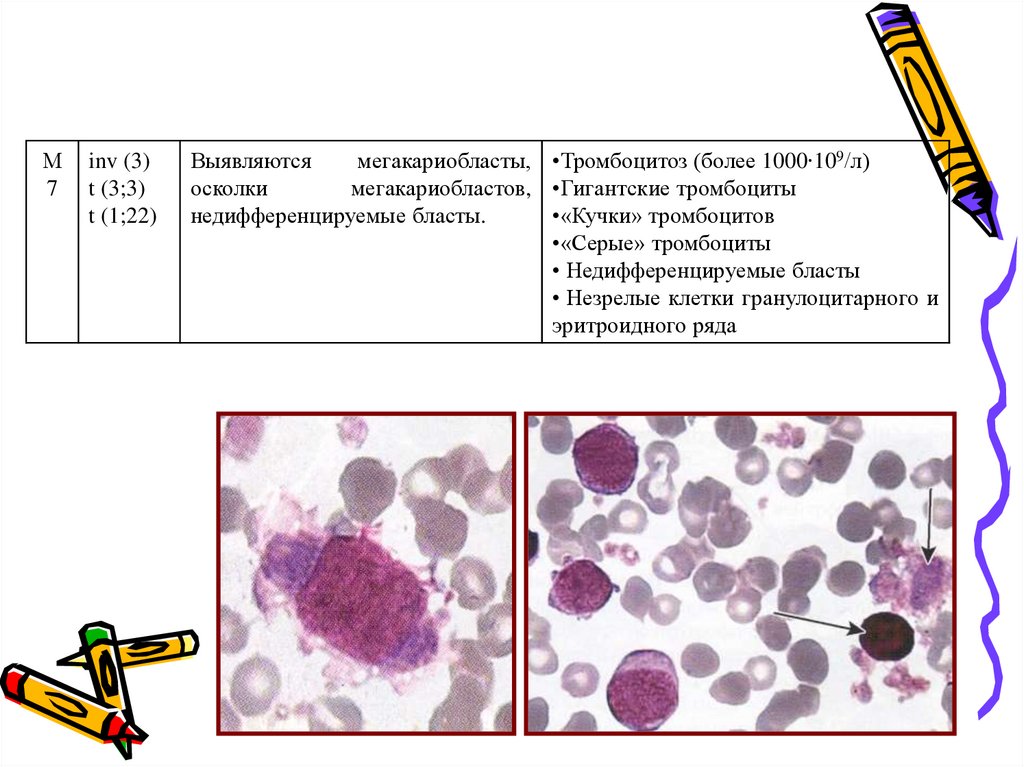
М7
inv (3)
t (3;3)
t (1;22)
Выявляются
мегакариобласты, •Тромбоцитоз (более 1000∙109/л)
осколки
мегакариобластов, •Гигантские тромбоциты
недифференцируемые бласты.
•«Кучки» тромбоцитов
•«Серые» тромбоциты
• Недифференцируемые бласты
• Незрелые клетки гранулоцитарного и
эритроидного ряда
31.
Бифенотипическими или линейносмешанными называют лейкозы, прикоторых на поверхностной мембране
бластных
клеток
одновременно
обнаруживаются более двух линейноспецифических
лимфоидных
и
миелоидных антигенов.
32.
К недифференцированным острымлейкозам относят лейкозы, при которых
бластные клетки не имеют
специфических цитоморфологических
признаков лимфоидных и миелоидных
клеток, не проявляют цитохимической
активности и не экспрессируют линейноспецифических антигенов (их фенотип
CD34+HLA-DR+CD38+CD7+ соответствует
фенотипу стволовой клетки).
33. Терапия ОЛ
2 группы цитостатиков:1. Циклоспецифического действия действуют на определенную
стадию или стадии клеточного
цикла
2. Циклонеспецифического
действия – действуют независимо
от стадии клеточного цикла
34. Цель цитостатической терапии
• Индукция полной ремиссии с помощью курсаинтенсивной полихимиотерапии.
• Консолидация (укрепление) ремиссии путем 2-3
дополнительных курсов полихимиотерапии.
• Поддерживающая терапия с помощью чередующихся 36-недельных курсов монохимиотерапии.
• Реиндукция ремиссии – периодические короткие курсы
интенсивной полихимиотерапии.
35. Основные принципы лечения:
1.Комбинация в 1 схеме препаратов
циклоспецифического и
циклонеспецифического действия.
2. Сочетание препаратов одной
циклоспецифичности (действующих на одну
и ту же фазу клеточного цикла), но
различающихся по механизму действия.
3. Периодичность (цикличность) лечения.
36. Трансплантация СКК КМ, периферической или пуповинной крови
• Аутологичная (от себя самогопосле очистки от опухолевых
клеток)
• Аллогенная (от HLA-совместимых
родственных или неродственных
доноров)
37. Схема терапии ОЛЛ
• Индукция ремиссии (в среднем продолжается 2 мес).Используют комбинации винкристина в разовой дозе 1,4 мг/м2 (не выше 2
мг) в/в, преднизолона в дозе 60 мг/м2 внутрь, даунорубицина в дозе 45
мг/м2 в/в, 5 000 ЕД L-аспарагиназы в/в, циклофосфамида в дозе 600
мг/м2 в/в, цитарабина в дозе 75 мг/м2 в/в, 6-меркапторпурина 60
мг/м2 внутрь и 6 люмбальных пункций с интратекальным 15 мг
метотрексата, 30 мг преднизолона и 30 мг цитарабина.
Консолидацию ремиссии проводят в течение 5 дней на 13й, 17й, 31й, 35й
нед лечения. Применяют в/в вепезид 120 мг/м2 и цитарабин 75 мг/м2.
Реиндукцию ремиссии проводят с 21 по 26 нед лечения и далее через 3
мес после последнего курса консолидации с интервалом 3 мес в
течение 2 лет. Препараты и их дозы аналогичны применяемым при
индукции ремиссии.
Поддерживающую терапию проводят метотрексатом 20 мг/м2 в/в и 6меркаптопурином 60 мг/м2 внутрь через 3-4 нед после последнего
курса консолидации в течение 2 лет.
38. Схема терапии ОМЛ
«Золотым» стандартом полихимиотерапии острых миелобластных лейкозов являетсяпрограмма «7+3».
Индукция ремиссии.
Цитарабин в/в капельно каждые 12 ч но 100 мг/м2 в течение 7 дней, даунорубицин в
разовой дозе 60 мг/м2 в/в через 2 ч после введения цитарабина в течение 3 дней.
Проводится 2 курса.
Консолидация ремиссии — 2 курса «7+3».
Поддерживающая терапия курсами «7+3» с 6-недельным интервалом в течение года с
заменой рубомицина на 6-тиогуанин в дозе 60 мг/м2 дважды в день внутрь.
При гиперлейкоцитозе выше 100 000/мкл перед началом индукционных курсов показана
терапия гидроксимочевиной в дозе 100-150 мг/кг веса до снижения числа лейкоцитов
ниже 50 000/мкл.
Если на фоне гиперлейкоцитоза развивается спутанность сознания, одышка, на
рентгенограмме выявляется интерстициальное поражение легких — усиление
сосудистого рисунка (признаки «лейкоцитарных стазов») необходимо проведение 24
сеансов лекафереза.
Полная ремиссия констатируется при наличии в пунктате костного мозга менее 5%
бластных клеток при количестве нейтрофилов в периферической крови не менее
1500/мкл и тромбоцитов не менее 100 000/мкл. Первая контрольная пункция
проводится
на
14-21-й
день
после
первого
индукционного
курса.

























 Медицина
Медицина








