Похожие презентации:
Пиодермии. Чесотка. Педикулез
1.
ПИОДЕРМИИЧЕСОТКА
ПЕДИКУЛЕЗ
2.
ПИОДЕРМИИ• группа воспалительных
поражений кожи, вызванных
внедрением в нее извне
гноеродных кокков
(стафилококков и стрептококков)
и значительно реже других
микроорганизмов (синегнойная
палочка, кишечная палочка,
вульгарный протей, микоплазмы).
3.
• Пиодермии это наиболеераспространенные заболевания кожи с
разнообразием клинических
проявлений и высоким уровнем
заболеваемости.
• Пиодермии появляются при
инфицировании кожи
микроорганизмами из внешней среды
или вследствие активации и агрессии
индигенно-резидентных
4.
3 ВИДА МИКРОФЛОРЫКОЖИ ЧЕЛОВЕКА
• Резидентная — микроорганизмы, постоянно
колонизирующие кожу.
• Временная резидентная —микроорганизмы,
заражающие кожу и размножающиеся на ней,
но сохраняющиеся на определенный
промежуток времени
• Propionibacterium acnes, Propionibacterium
granulosum, Corynebacterium minutissimum,
Corynebacterium tenuis, Staphylococcus
epidermidis, Esherihia coli, Proteus,
Enterobacter, Pseudomonas.
5.
• Транзиторная (воздушная) флора —бактерии, заражающие кожу, но редко
размножающиеся на ней и постепенно
исчезающие.
• Стафилококки и стрептококки
6.
ПРЕДРАСПОЛАГАЮЩИЕФАКТОРЫ
• Эндогенные
• Экзогенные
7.
ЭНДОГЕННЫЕ ФАКТОРЫ• Функциональные нарушения ЦНС
• Стресс
• Сахарный диабет и другие
эндокринопатии
• Заболевания ЖКТ
• Хронические инфекции
• Интоксикации
• Гиповитаминозы
8.
• Местные нарушения кровообращения• Сенсибилизация к пиококкам
• Первичный и вторичный
иммунодефицит
• Длительный прием кортикостероидов,
цитостатиков, иммунодепрессантов
• ВИЧ-инфекция
9.
ЭКЗОГЕННЫЕ ФАКТОРЫ• Различные травмы и микротравмы
• Охлаждение, перегревание
• Гиперинсоляция
• Загрязнение и мацерация кожи
• Сдвиг рН кожи в щелочную сторону
• Зудящие дерматозы
10.
ПУТИ ЗАРАЖЕНИЯ КОЖИПИОКОККАМИ
• В следствии контакта с больным
пиодермией.
• Воздушно-капельным путем, от
больного или носителя инфекции.
11.
ОСОБЕННОСТИ ПОРАЖЕНИЯКОЖИ СТАФИЛОКОККАМИ
12.
• Попадая на кожу, стафилококкипроникают в её естественные
отверстия.
• Поражают преимущественно
придатки ( волосяные фолликулы,
сальные и потовые железы).
• Вызывают гнойно-экссудативную
воспалительную реакцию.
• Стафилодермии начинаются с
гнойничка, узелка, или узла в
зависимости от глубины
проникновения стафилококков в
13.
• Эпидермический пемфигоид истафилококковый синдром
обваренной кожи являются
исключениями.
• Коагулапозитивный золотистый
стафилококк II фагогруппы, 71
фаготипа выделяет экзотоксин
(эпидермолизин), вызывающий
диффузное поражение кожи с
14.
ОСОБЕННОСТИ ПОРАЖЕНИЯКОЖИ СТРЕПТОКОККАМИ
• Стрептококки поражают
эпидермис диффузно.
• Вызывают серозно-экссудативную
воспалительную инфекцию
• Образуя фликтены (дряблый
пузырь)
15.
КЛАССИФИКАЦИЯ16.
I. СТАФИЛОДЕРМИИСвязанные с сально-волосяными
фолликулами
1. Остиофолликулит: одиночный,
множественный (стафилококковое
импетиго)
2. Вульгарный сикоз
3. Фолликулит:
• поверхностный
• глубокий
4. Фурункул: одиночный,
рецидивирующий, фурункулез
5. Карбункул
17.
Связанные с потовыми железами1. Везикулопустулез (стафилококковый
перипорит)
2. Псевдофурункулез Фингера
(множественные абсцессы грудных
детей)
3. Гидраденит
Не связанные с придатками кожи
1. Буллезное импетиго новорожденных
2. Эпидемическая пузырчатка
новорожденных
3. Эксфолиативный дерматит Риттера
18.
II. СТРЕПТОДЕРМИИПоверхностные
1. Стрептококковое импетиго:
кольцевидное
буллезное
щелевидное
2. Белый лишай (простой лишай)
3. Поверхностный панариций (турниоль)
4. Стрептококковая опрелость
5. Сифилоподобное папулезное
импетиго детей
6. Острая и хроническая диффузная
поверхностная стрептодермия
19.
Глубокие стрептодермии1. Эктима:
вульгарная
проникающая
2. Рупия
III. СМЕШАННЫЕ СТРЕПТО-СТАФИЛОКОККОВЫЕ
ПИОДЕРМИИ
1.Вульгарное импетиго (стрепто- стафилококковое
импетиго)
2. Хроническая вегетирующая (язвенновегетирующая) пиодермия
3. Шанкриформная пиодермия
4. Пиогенная гранулема (ботриомикома)
5. Рожистое воспаление
20.
КЛИНИКАСТАФИЛОДЕРМИЙ
21.
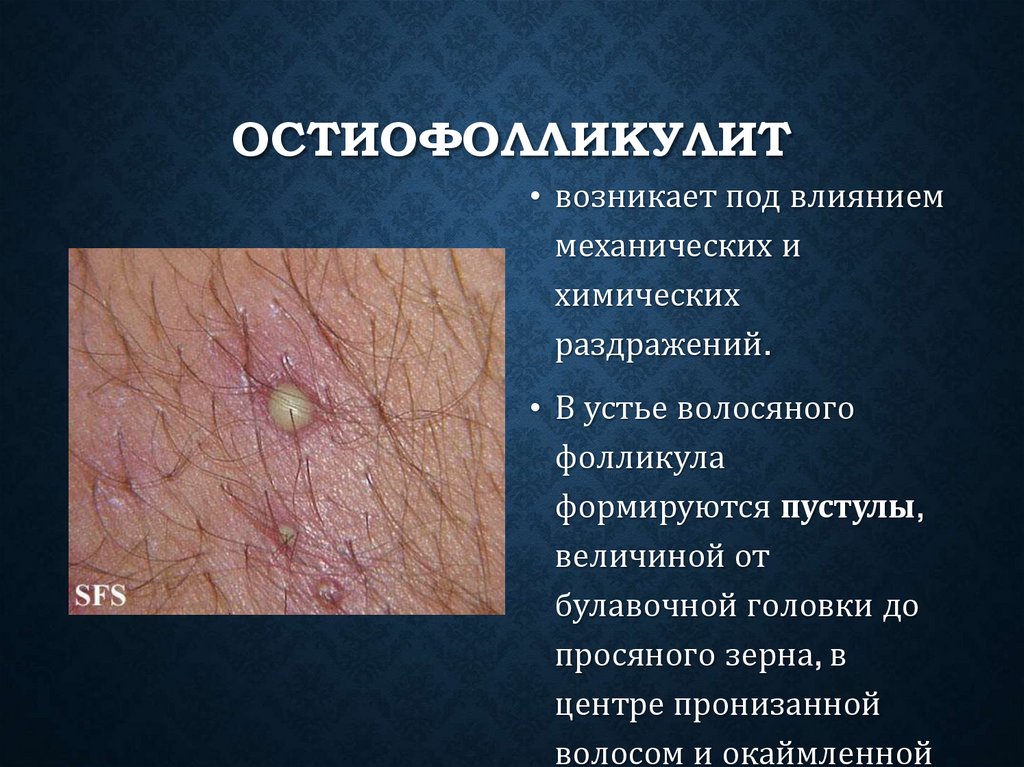
ОСТИОФОЛЛИКУЛИТ• возникает под влиянием
механических и
химических
раздражений.
• В устье волосяного
фолликула
формируются пустулы,
величиной от
булавочной головки до
просяного зерна, в
центре пронизанной
волосом и окаймленной
22.
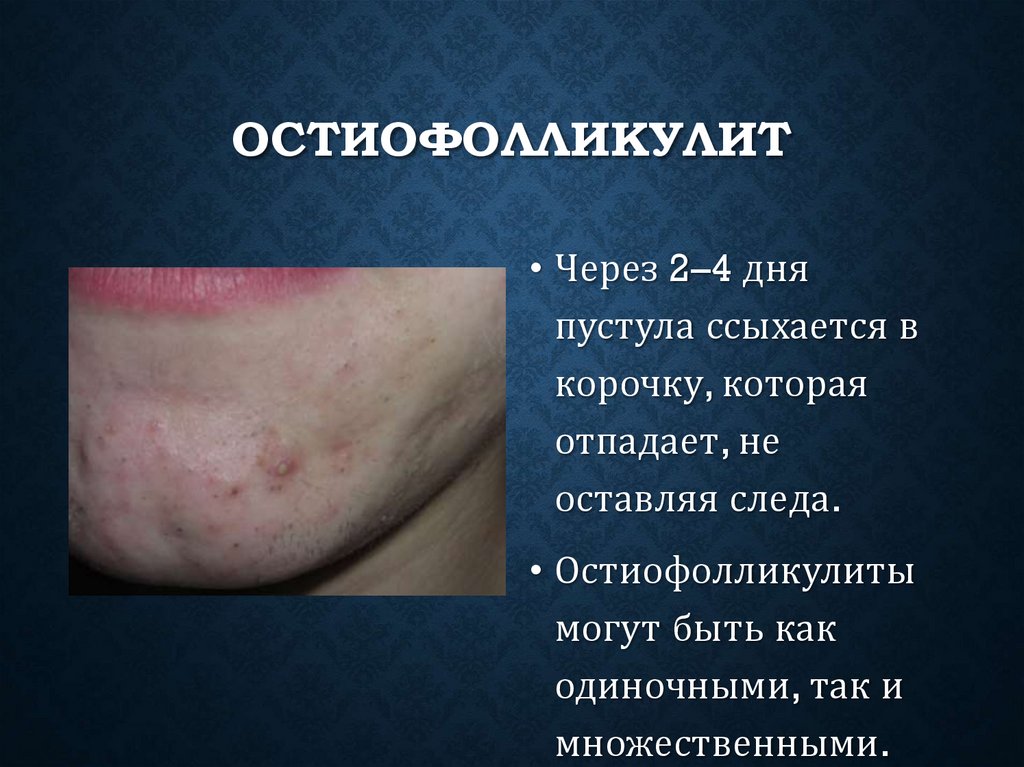
ОСТИОФОЛЛИКУЛИТ• Через 2–4 дня
пустула ссыхается в
корочку, которая
отпадает, не
оставляя следа.
• Остиофолликулиты
могут быть как
одиночными, так и
множественными.
23.
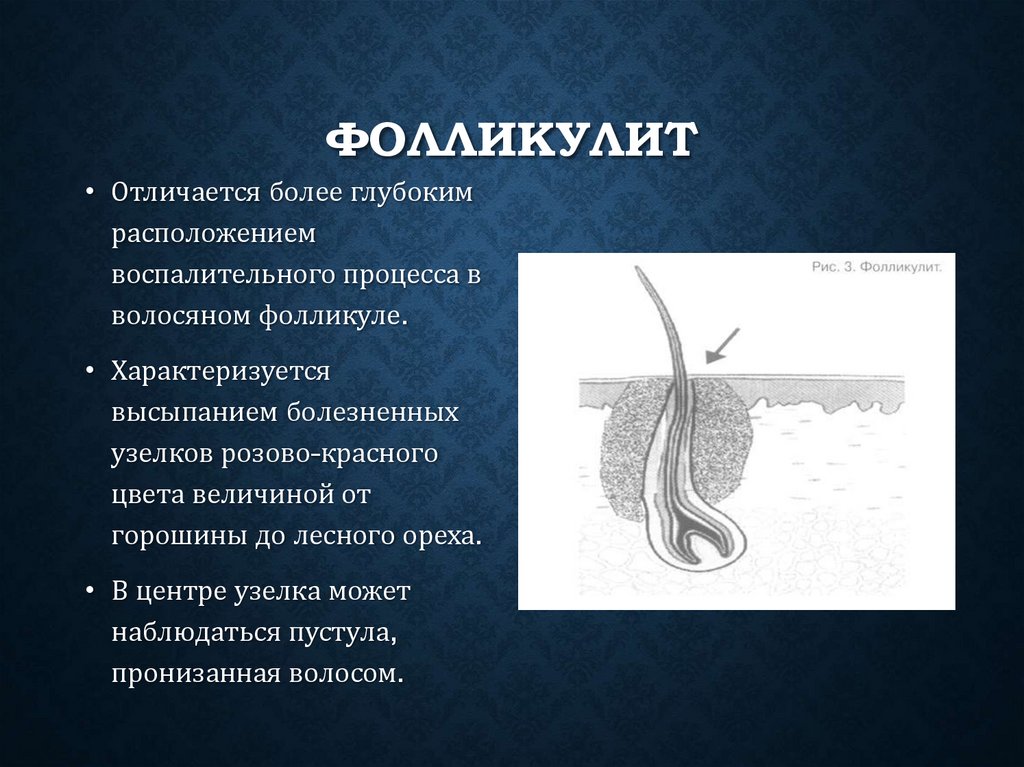
ФОЛЛИКУЛИТ• Отличается более глубоким
расположением
воспалительного процесса в
волосяном фолликуле.
• Характеризуется
высыпанием болезненных
узелков розово-красного
цвета величиной от
горошины до лесного ореха.
• В центре узелка может
наблюдаться пустула,
пронизанная волосом.
24.
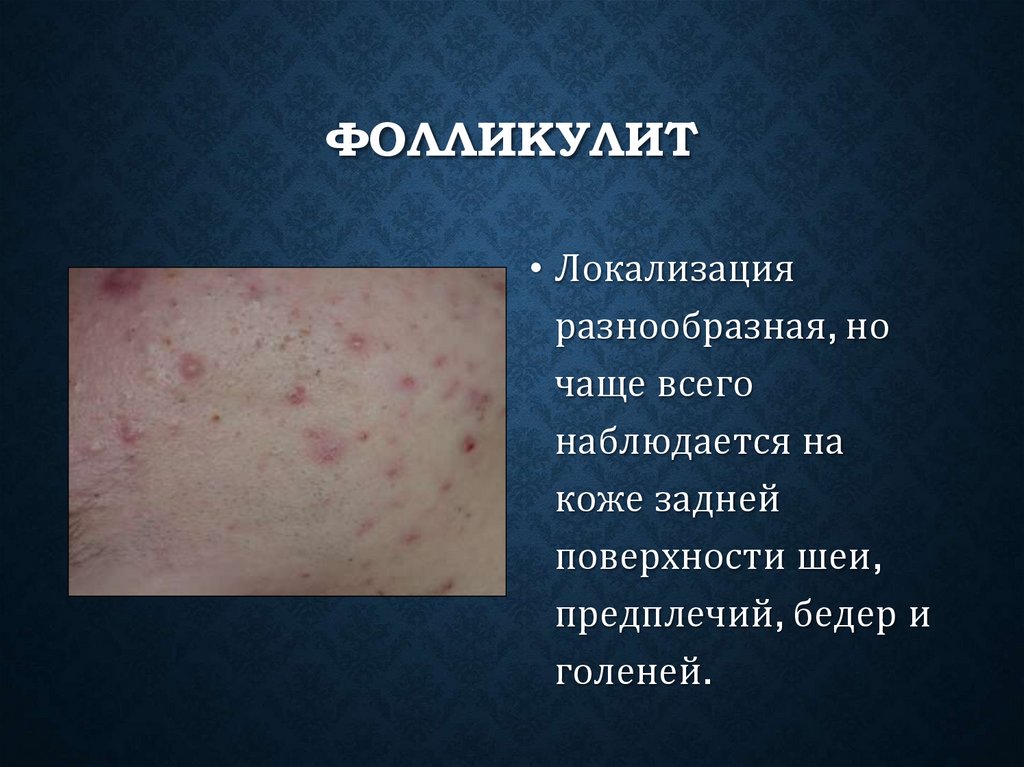
ФОЛЛИКУЛИТ• Локализация
разнообразная, но
чаще всего
наблюдается на
коже задней
поверхности шеи,
предплечий, бедер и
голеней.
25.
ВУЛЬГАРНЫЙ СИКОЗ• наблюдается почти
исключительно у мужчин.
Начинается заболевание с
появления фолликулярных
пустул, подобных
остиофолликулитам.
Постепенно вокруг
пораженных фолликулов
развивается реактивное
воспаление с образованием
разлитого дермального
инфильтрата
26.
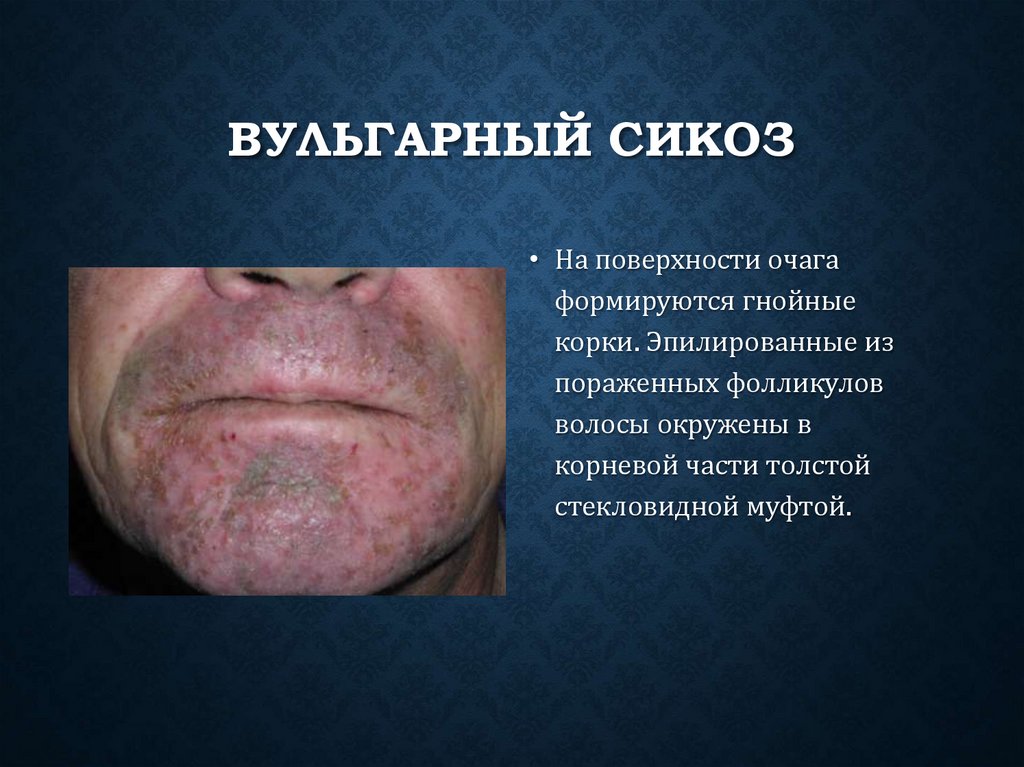
ВУЛЬГАРНЫЙ СИКОЗ• На поверхности очага
формируются гнойные
корки. Эпилированные из
пораженных фолликулов
волосы окружены в
корневой части толстой
стекловидной муфтой.
27.
ВЕЗИКУЛОПУСТУЛЕЗ(ПЕРИПОРИТ, ОСТЕОПОРИТ)
• Часто встречается у новорожденных.
• Характеризуется гнойным воспалением устьев мерокринных
потовых желез.
• Возбудителем является S. aureus.
• Появлению везикулопустулеза предшествует потница.
• Вначале появляется красная потница в виде множественных
красных точечных пятен, затем на их поверхности появляются
пузырьки с молочно-белым содержимым.
• Высыпания локализуются на туловище, в складках кожи, на
волосистой части головы.
28.
ЭПИДЕМИЧЕСКАЯ ПУЗЫРЧАТКАНОВОРОЖДЕННЫХ (ПИОКОККОВЫЙ ПЕМФИГОИД, ПИОКОККОВЫЙ
ПЕМФИГУС
• Это поверхностное гнойное поражение кожи, появляется на 3–5-й
день жизни, реже — на 8–15-й день после рождения.
Характеризуется появлением диссеминированных «вялых»
пузырей (фликтен) размером от горошины до лесного ореха с
мутным содержимым на неинфильтрированной коже.
• На месте вскрывшихся пузырей остаются влажные эрозии с
остатками покрышки из отслоившегося эпидермиса, на
поверхности корки не образуются. Период высыпания пузырей
длится от нескольких дней до 2–3 недель.
• .
29.
ЭПИДЕМИЧЕСКАЯ ПУЗЫРЧАТКАНОВОРОЖДЕННЫХ
• Высыпания локализуются на коже в области пупка, нижней
части живота, аногенитальной области, области
естественных складок, при обширном поражении — на коже
груди, спины, конечностях, редко — на ладонях и подошвах.
• Заболевание протекает с повышением температуры тела.
Эпидемическая пузырчатка высоко контагиозна для
новорожденных детей.
• Заражение новорожденных происходит от матерей и
медицинских работников, страдающих пиодермией
30.
ЭКСФОЛИАТИВНЫЙ ДЕРМАТИТРИТТЕРА (ЭПИДЕРМОЛИЗ
НОВОРОЖДЕННЫХ ОСТРЫЙ)
• является наиболее тяжелой формой стафилодермии новорожденных и рассматривается
как тяжелый вариант эпидемической пузырчатки новорожденных. Вызывается
стафилококком II фаговой группы, фаготипом 71 или 55/71. Заболевание развивается у
слабых, недоношенных детей, тяжелее проте- кает у детей 2–4-го дня жизни, чем у детей
на 2–3-й неделе после рождения. Выделяют три стадии болезни — эритематозную,
эксфолиативную и регенеративную. Заболевание начинается с по- краснения кожи,
появления трещин, слущивания верхних слоев 106 Болезни кожи и придатков кожи
эпидермиса вокруг рта или около пупка. Затем появляется се- розное пропитывание
кожи и возникает эпидермолиз, что напоминает ожог II степени, симптом Никольского
положительный. На различных участках кожного покрова появляются дряблые пузыри.
Процесс в течение 6–12 часов распространяется от голо- вы по всему кожному покрову. В
течение 8–15 дней высыпания разрешаются с последующим шелушением. Рубцов не
образует- ся. Общее состояние больных тяжелое, заболевание протекает с высокой
температурой тела, до 40–41 °С, возможно развитие токсико-септического состояния и
сепсиса
31.
СИНДРОМ СТАФИЛОКОККОВОЙОБОЖЖЕННОЙ КОЖИ
• Поражение кожи аналогичное эксфолиативному
дерматиту, наблюдающееся у детей старше 1 месяца
жизни и до 5 лет.
• Связан со стафилококковой инфекцией, относящейся
к фаговой группе II, которая обуславливает выработку
токсина (эксфолиатин А или В).
• Он вызывает отслойку эпидермиса непосредственно
под зернистым слоем.
• Клинически характеризуется появлением
распространенных эритематозных пятнистых
высыпаний, чаще всего после гнойного
конъюнктивита, отита или инфекций верхних
32.
СИНДРОМ СТАФИЛОКОККОВОЙОБОЖЖЕННОЙ КОЖИ
• В паховых и подмышечных складках отмечаются очаги
мацерации.
• Вокруг естественных отверстий скапливаются
импетигинозные корки.
• Поражение кожи прогрессирует в течение 24–48 часов от
скарлатиноподобной сыпи до спонтанных крупных
пузырей.
• Отмечается положительный симптом Никольского.
• Кожа имеет вид ошпаренной.
• В течение 5–7 дней отмечается эпителизация эрозий с
последующим отшелушиванием.
33.
СИНДРОМ СТАФИЛОКОККОВОГОТОКСИЧЕСКОГО ШОКА (TSS)
• Характеризуется внезапным повышением температуры тела,
артериальной гипотонией, покраснением кожи и слизистых и
полиорганной недостаточностью.
• Возбудителем является S. aureus (фагогруппа I, типы 16, 29,
35, 36, 52), продуцирующий токсин TSST-1.
• Факторами риска являются использование тампонов во время
менструации, инфекции хирургических ран, ожоги, язвы,
травмы кожи, послеродовые инфекции.
34.
СИНДРОМ СТАФИЛОКОККОВОГОТОКСИЧЕСКОГО ШОКА (TSS)
• Заболевание характеризуется появлением мелкоточечной
пятнистой сыпи по всем кожным покровам, более
выраженной вокруг очагов инфекции, редко — петехии,
пузыри.
• Отмечается плотный отек, более выраженный на лице, кистях,
стопах, в последующем, через 10–21 день от начала
заболевания, — шелушение и слущивание эпидермиса на
ладонях и подошвах. Язык малинового цвета, отмечается
нарушение общего состояния в виде мышечной слабости,
боли в мышцах, головной боли, судорог, профузного поноса,
рвоты, одышки.
• Возможен летальный исход (в 5% случаев).
35.
ФУРУНКУЛ• результат острого гнойнонекротического воспаления
волосяного фолликула и
окружающих тканей.
• Началом фурункула служит
или остиофолликулит, или
небольшой воспалительный
узелок, пронизанный
волосом.
• Через 1–2 дня формируется
воспалительный узел, быстро
увеличивающийся в размерах,
конусообразной формы,
возвышающийся над уровнем
кожи, резко болезненный при
пальпации, с пустулой в
центре.
36.
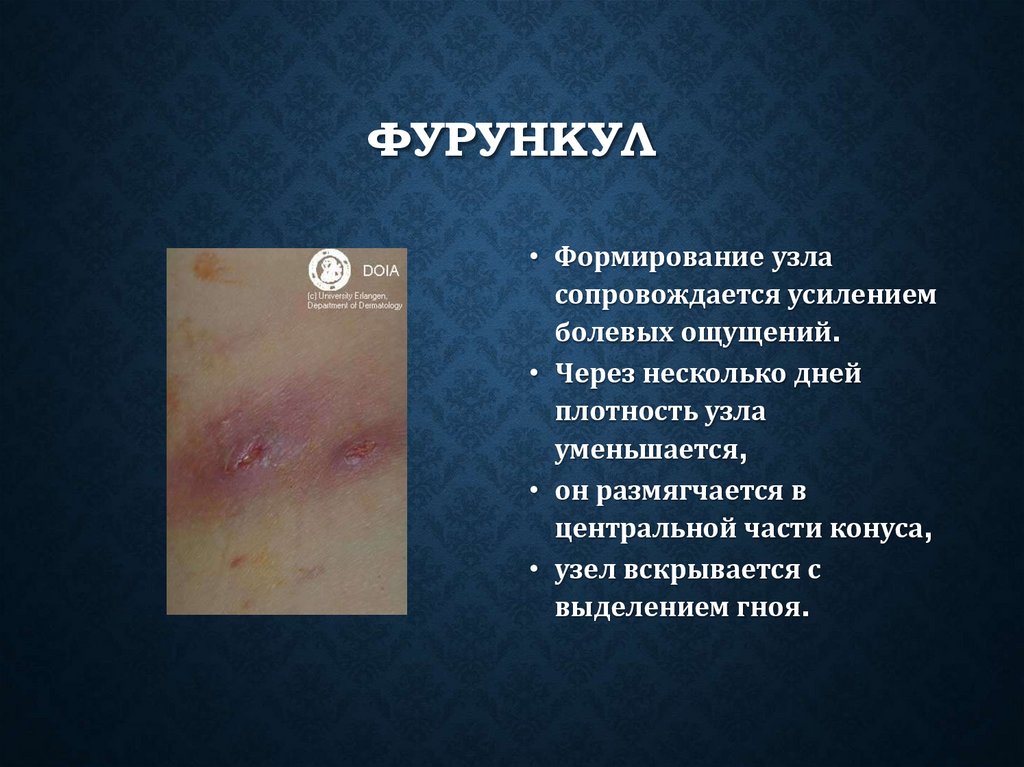
ФУРУНКУЛ• Формирование узла
сопровождается усилением
болевых ощущений.
• Через несколько дней
плотность узла
уменьшается,
• он размягчается в
центральной части конуса,
• узел вскрывается с
выделением гноя.
37.
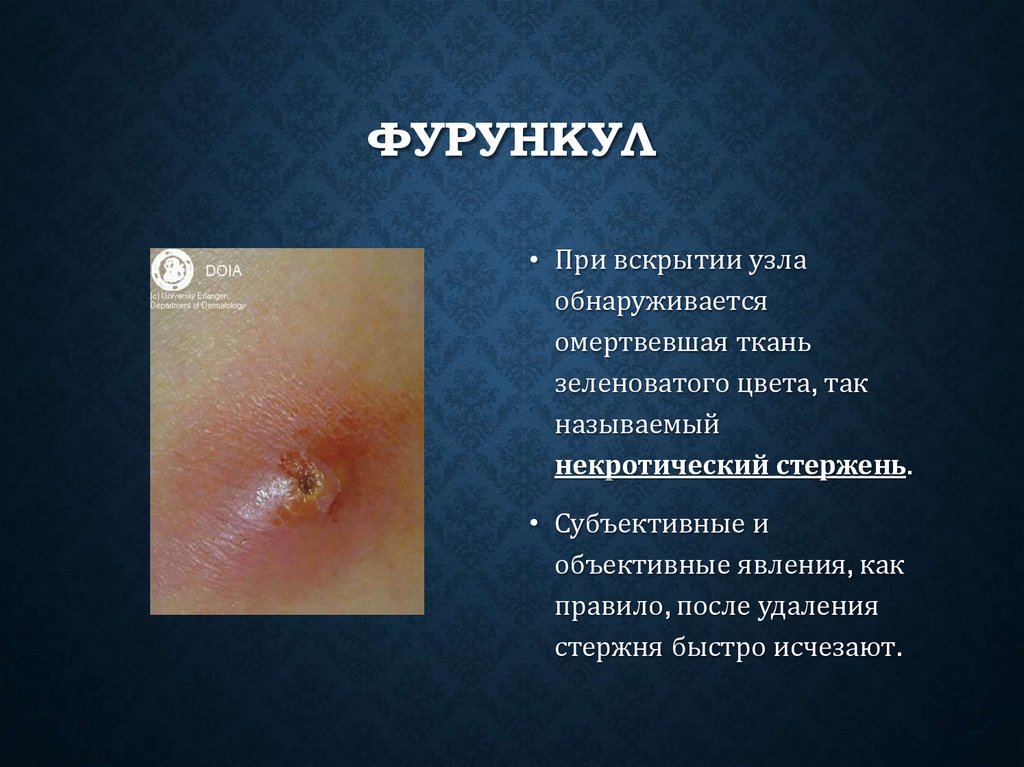
ФУРУНКУЛ• При вскрытии узла
обнаруживается
омертвевшая ткань
зеленоватого цвета, так
называемый
некротический стержень.
• Субъективные и
объективные явления, как
правило, после удаления
стержня быстро исчезают.
38.
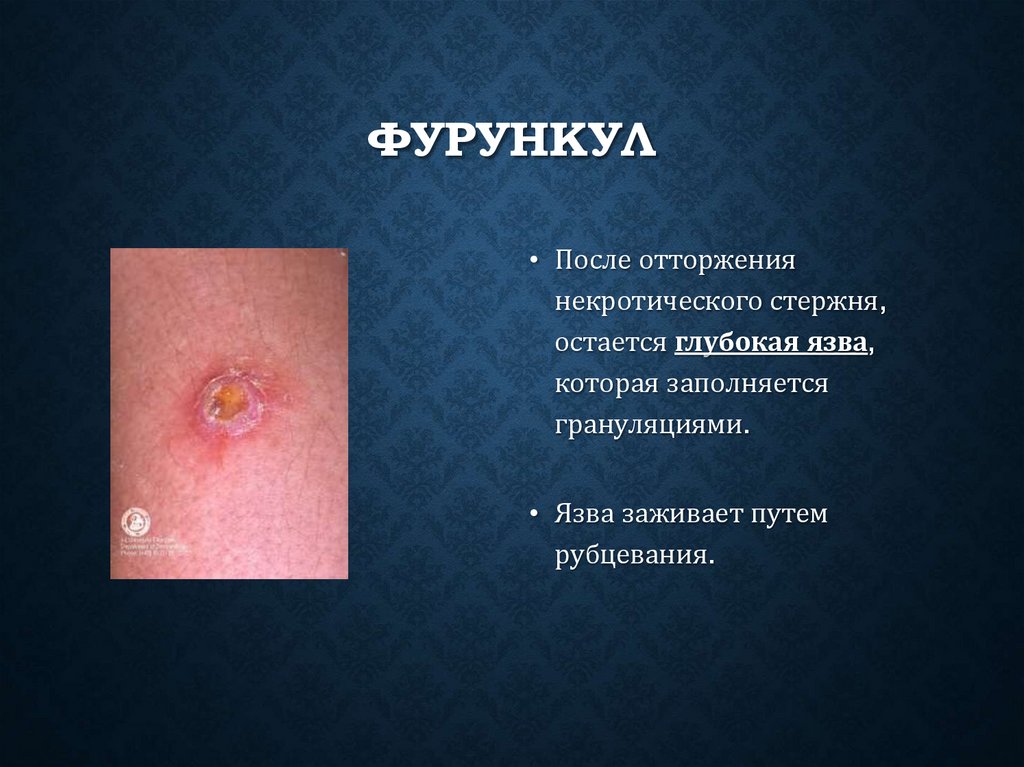
ФУРУНКУЛ• После отторжения
некротического стержня,
остается глубокая язва,
которая заполняется
грануляциями.
• Язва заживает путем
рубцевания.
39.
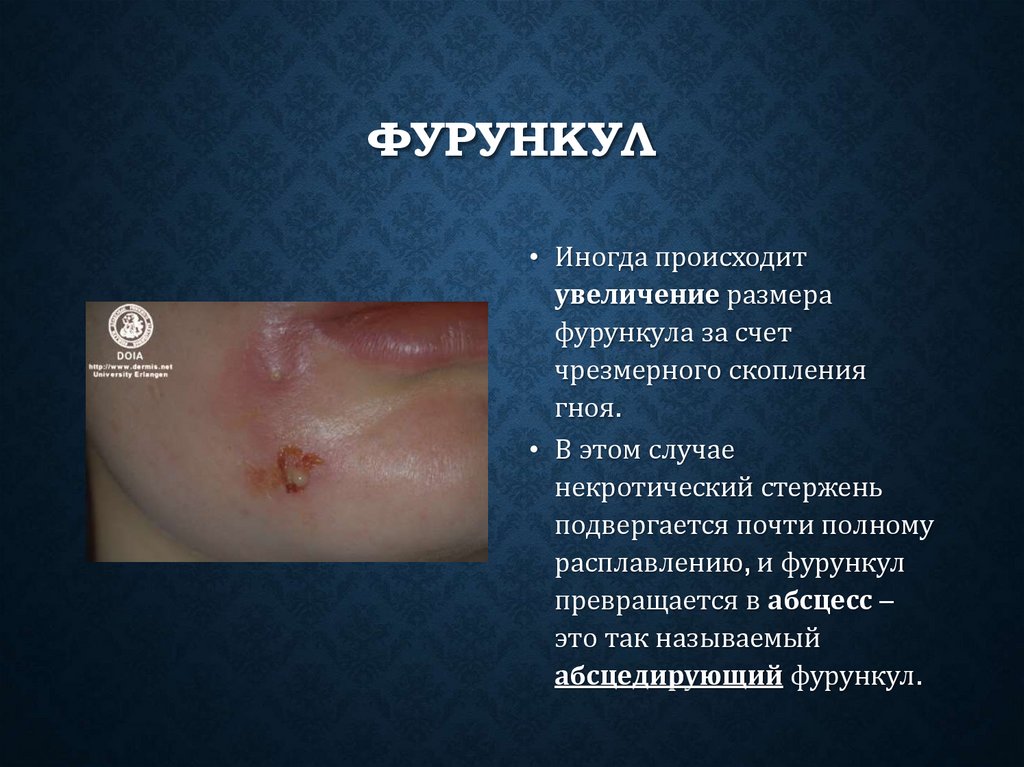
ФУРУНКУЛ• Иногда происходит
увеличение размера
фурункула за счет
чрезмерного скопления
гноя.
• В этом случае
некротический стержень
подвергается почти полному
расплавлению, и фурункул
превращается в абсцесс –
это так называемый
абсцедирующий фурункул.
40.
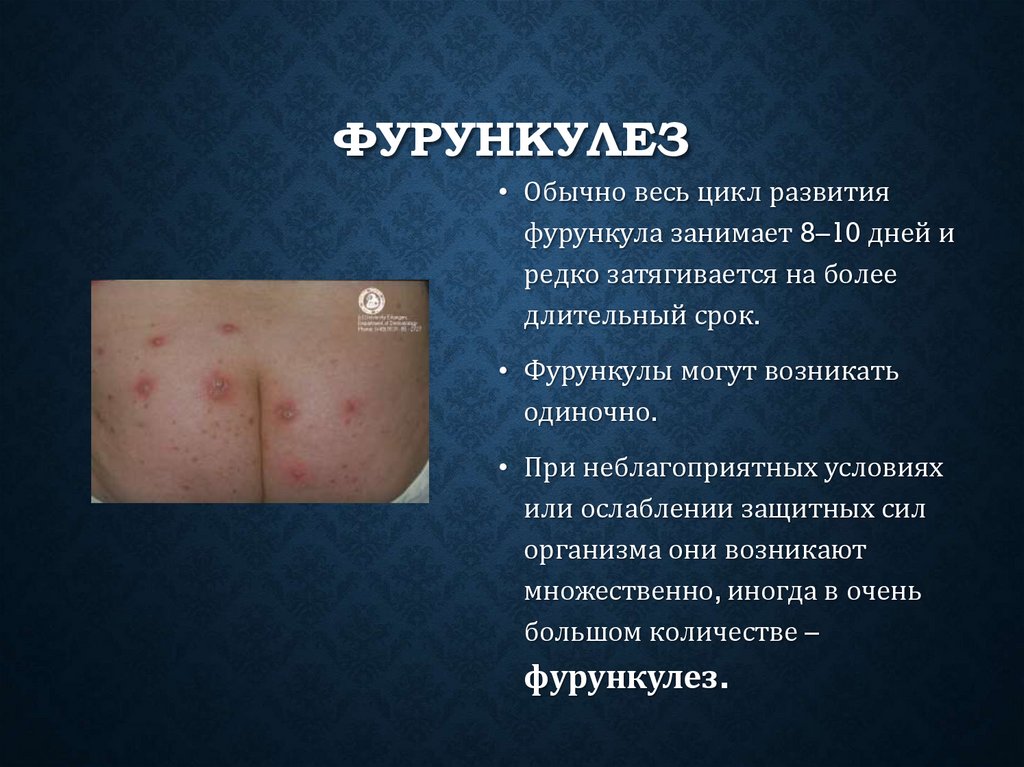
ФУРУНКУЛЕЗ• Обычно весь цикл развития
фурункула занимает 8–10 дней и
редко затягивается на более
длительный срок.
• Фурункулы могут возникать
одиночно.
• При неблагоприятных условиях
или ослаблении защитных сил
организма они возникают
множественно, иногда в очень
большом количестве –
фурункулез.
41.
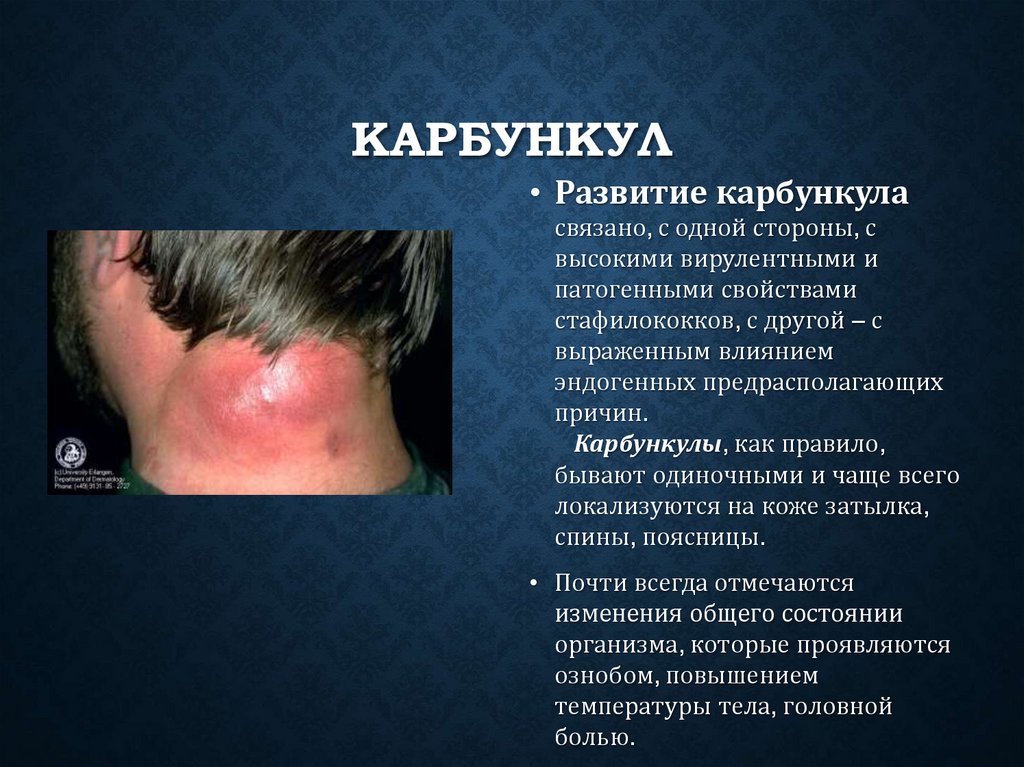
КАРБУНКУЛ• Развитие карбункула
связано, с одной стороны, с
высокими вирулентными и
патогенными свойствами
стафилококков, с другой – с
выраженным влиянием
эндогенных предрасполагающих
причин.
Карбункулы, как правило,
бывают одиночными и чаще всего
локализуются на коже затылка,
спины, поясницы.
• Почти всегда отмечаются
изменения общего состоянии
организма, которые проявляются
ознобом, повышением
температуры тела, головной
болью.
42.
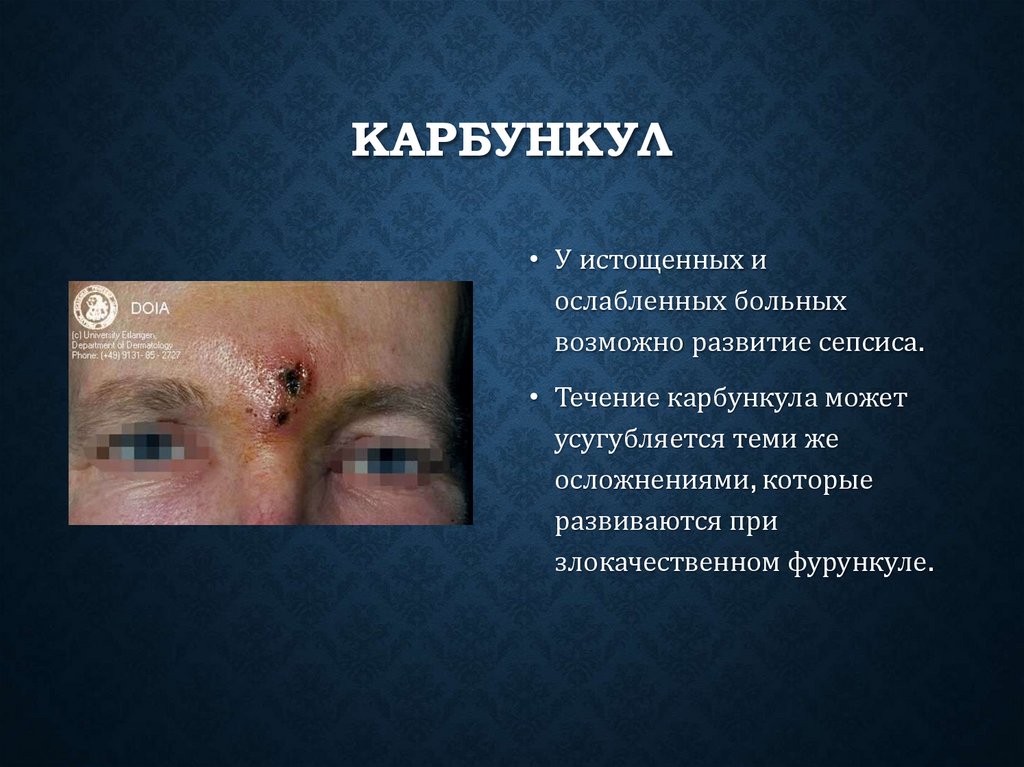
КАРБУНКУЛ• У истощенных и
ослабленных больных
возможно развитие сепсиса.
• Течение карбункула может
усугубляется теми же
осложнениями, которые
развиваются при
злокачественном фурункуле.
43.
АБСЦЕСС• Отграниченное гнойное воспаление,
сопровождающееся некрозом.
• Возбудителем является S. aureus.
• Локализуются абсцессы в дерме, подкожной
клетчатке, мышцах.
• Характеризуются появлением болезненного узла, с
последующим образованием в центре элемента
полости, заполненной гноем.
• Для сформировавшегося абсцесса характерна
флюктуация.
44.
ПСЕВДОФУРУНКУЛЕЗ(МНОЖЕСТВЕННЫЕ АБСЦЕССЫ
НОВОРОЖДЕННЫХ)
• Встречается у детей после первых месяцев жизни, нередко на фоне
дистрофии, при сопутствующих тяжелых заболеваниях (пневмония,
анемия).
• Возбудителем заболевания является S. aureus или его ассоциация с
другими возбудителями.
• Характеризуется возникновением подкожных узлов величиной от
горошины до лесного ореха багрово-красного с синюшным оттенком.
• Излюбленная локализация — затылок, спина, ягодицы, задняя
поверхность бедер.
• В центре узлов образуется флюктуация, при вскрытии которых
выделяется желто-зеленый сливкообразный гной.
• Некротического стержня не образуется.
• После разрешения процесса остаются рубчики, так как поражается вся
эккринная потовая железа.
45.
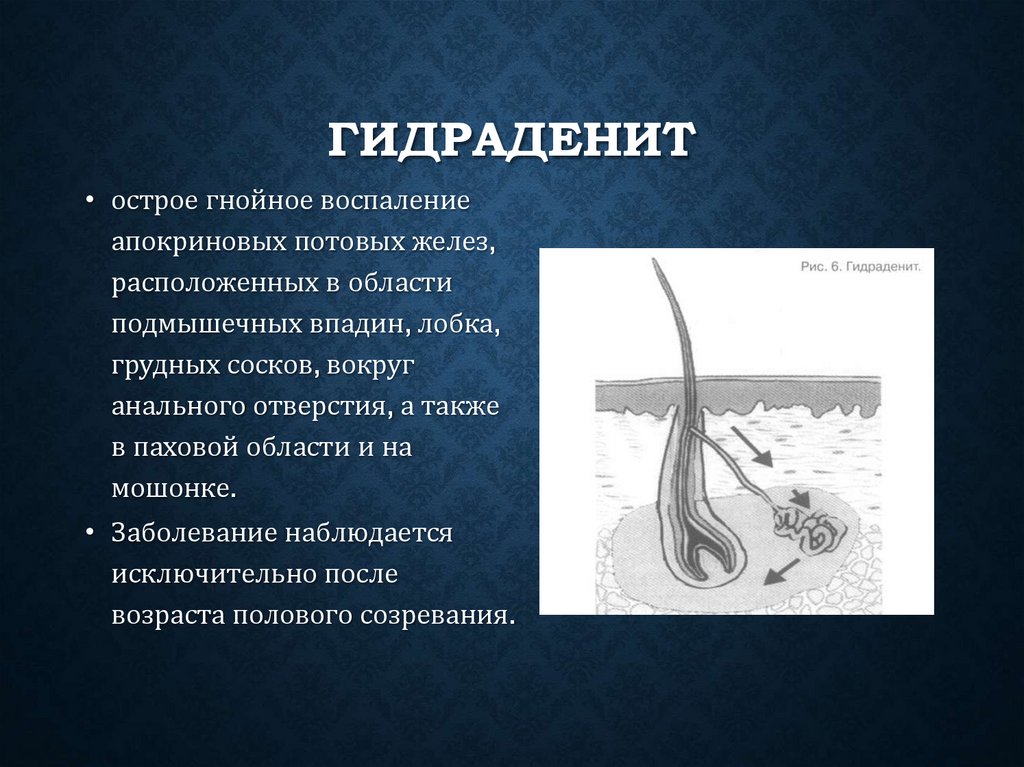
ГИДРАДЕНИТ• острое гнойное воспаление
апокриновых потовых желез,
расположенных в области
подмышечных впадин, лобка,
грудных сосков, вокруг
анального отверстия, а также
в паховой области и на
мошонке.
• Заболевание наблюдается
исключительно после
возраста полового созревания.
46.
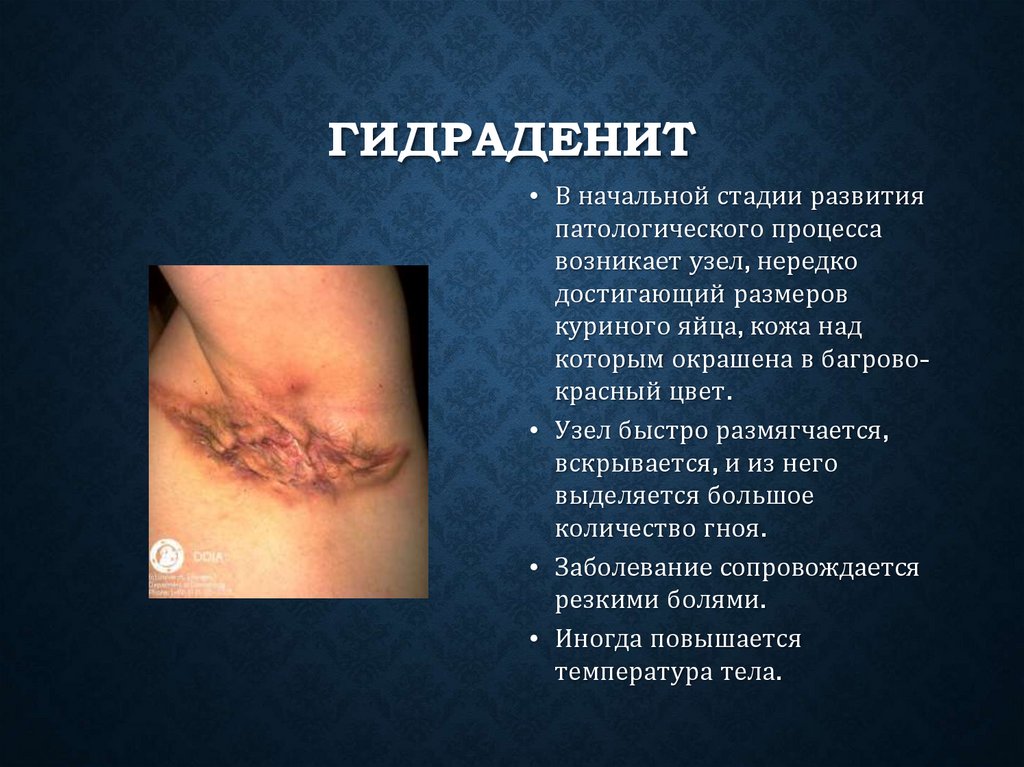
ГИДРАДЕНИТ• В начальной стадии развития
патологического процесса
возникает узел, нередко
достигающий размеров
куриного яйца, кожа над
которым окрашена в багровокрасный цвет.
• Узел быстро размягчается,
вскрывается, и из него
выделяется большое
количество гноя.
• Заболевание сопровождается
резкими болями.
• Иногда повышается
температура тела.
47.
КЛИНИКАСТРЕПТОДЕРМИЙ
48.
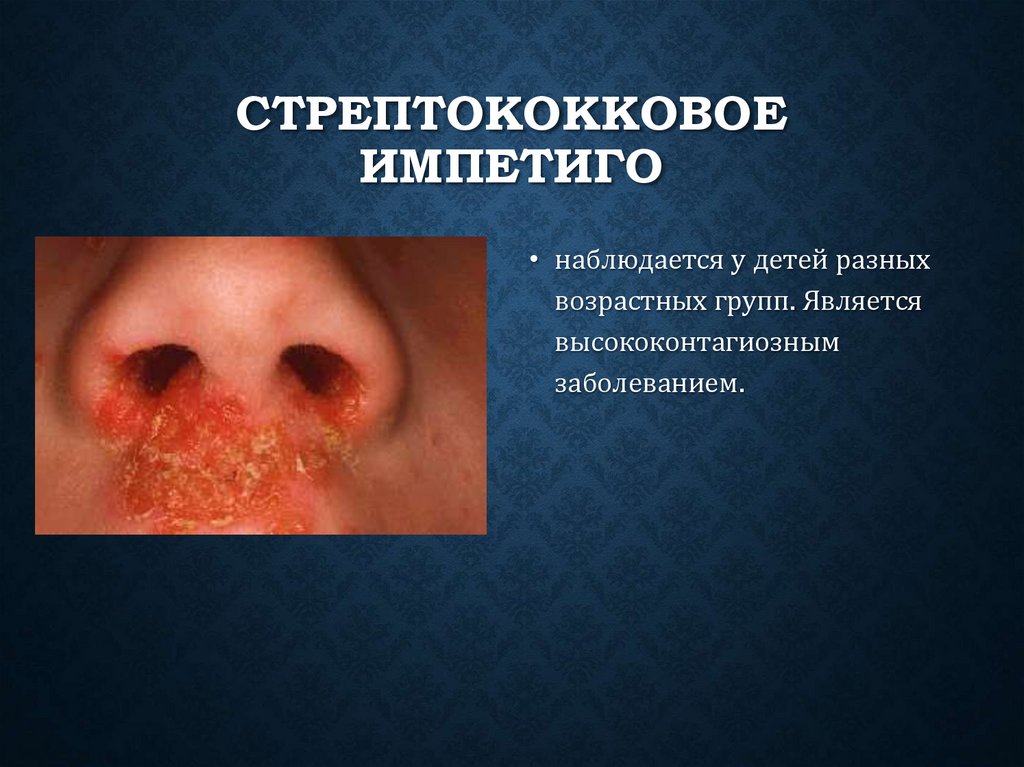
СТРЕПТОКОККОВОЕИМПЕТИГО
• наблюдается у детей разных
возрастных групп. Является
высококонтагиозным
заболеванием.
49.
СТРЕПТОКОККОВОЕИМПЕТИГО
• Характеризуется образованием фликтен с серозным или
серозно- гнойным содержимым. В результате вскрытия
пузырей образуют- ся эрозии. Гнойное содержимое ссыхается
с образованием жел- товатых корок, отпадающих через 3–4
суток. Рубцов и атрофии не образуется. Преимущественная
локализация — кожа лица (об- ласть вокруг носа, рта).
50.
БУЛЛЕЗНОЕ ИМПЕТИГО• отмечаются пузырные высыпания,
наполненные серозно-гнойным
содержимым, окруженные розо- вым
венчиком. После вскрытия пузырей
образуются эрозии, по- крытые тонкими
листовидными корочками.
Преимущественная локализация — нижние
конечности, тыл кистей.
51.
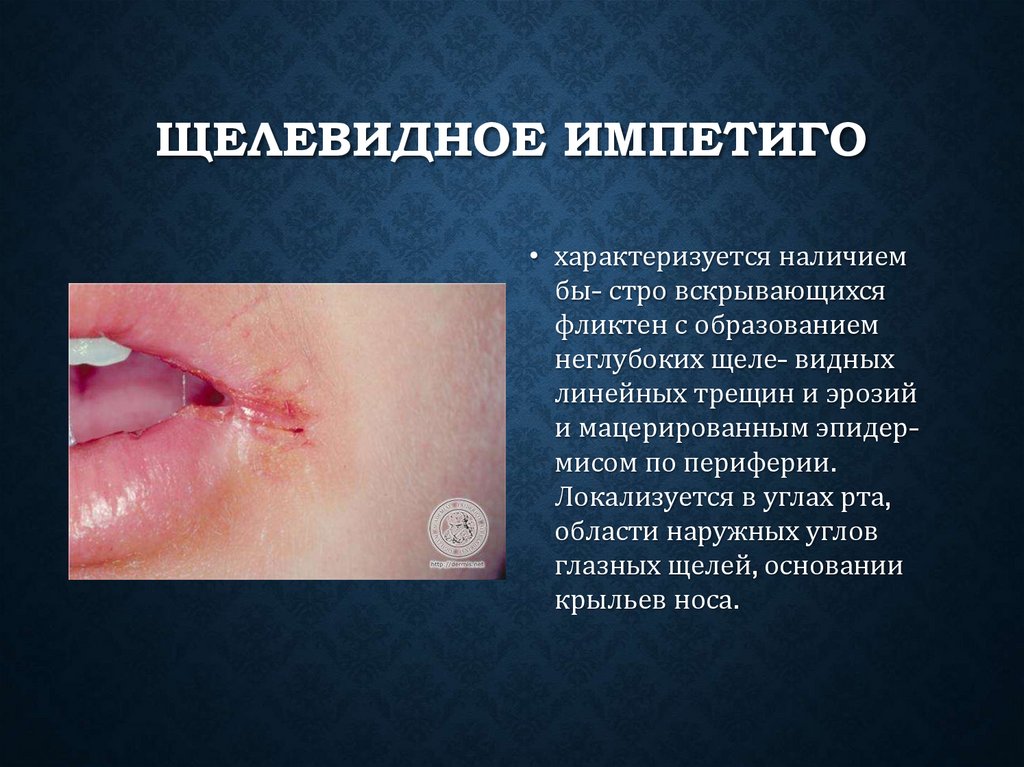
ЩЕЛЕВИДНОЕ ИМПЕТИГО• характеризуется наличием
бы- стро вскрывающихся
фликтен с образованием
неглубоких щеле- видных
линейных трещин и эрозий
и мацерированным эпидермисом по периферии.
Локализуется в углах рта,
области наружных углов
глазных щелей, основании
крыльев носа.
52.
ПОВЕРХНОСТНЫЙПАНАРИЦИЙ
• представляет со- бой фликтену на
воспаленном основании,
локализующуюся во- круг ногтевой
пластинки.
53.
ПАПУЛО-ЭРОЗИВНАЯСТРЕПТОДЕРМИЯ
• Характерна для детей грудного возраста.
• Локализуется на коже ягодиц, задней и внутренней поверхности
бедер, в области промежности, мошонки.
• Характеризуется наличием плотных синюшно-красного цвета папул,
окруженных островоспалительным венчиком.
• На поверхности папул образуются фликтены, которые быстро
вскрываются с образованием эрозий и корочек.
• Предрасполагающими факторами развития папуло-эрозивной
стрептодермии являются раздражающее действие мочи,
механическое раздражение подгузни-ками, синтетическими
моющими средствами.
54.
ИНТЕРТРИГИНОЗНАЯСТРЕПТОДЕРМИЯ
• Локализуется на соприкасающихся поверхностях крупных складок:
паховых, подмышечных, шейной, ягодичной областей, за ушными
раковинами.
• Характеризуется наличием быстро вскрывающихся фликтен, с
образованием мокнущих эрозий с резкими фестончатыми границами
и пиококковыми отсевами по периферии.
• Данная форма стрептодермии часто встречается у детей с
гипертрофией, избыточной массой тела, сахарным диабетом,
повышенной потливостью.
55.
СИНДРОМ СТРЕПТОКОККОВОГОТОКСИЧЕСКОГО ШОКА (STSS)
• Характеризуется острым развитием шока и мультисистемной органной
недостаточностью.
• Возбудителем является Streptococcus pyogenes.
Патогенными являются стрептококки группы А штамма М 1, 3, 12 и 28 типов,
которые продуцируют стрептококковый экзотоксин А и В (SPE-A, SPE-B).
Заболевание может развиваться у здоровых людей, чаще в местах травмы
кожи, которые являются входными воротами для инфекции.
• Факторы риска — сахарный диабет, заболевания периферических сосудов.
• У пациента быстро развивается гипотензивный шок с почечной
недостаточностью.
• Инфекция мягких тканей развивается у 80% пациентов и в большинстве
случаев (у 70% пациентов) протекает по типу тяжелых подкожных инфекций
(некротический фасциит, миозит).
56.
• Везикулы и пузыри на поверхности воспалительного очагапоявляются позднее, в 5% случаев, и являются плохим
прогностическим признаком.
• Пациенты без инфекции мягких тканей имеют очаги
фокальной инфекции: остеомиелит, миозит, пневмонию,
перитонит, миокардит и сепсис.
• Ранними признаками STSS могут быть гиперемия
конъюнктивы и слизистой ротоглотки, малиновый язык.
• Другие кожные признаки включают петехиальные, пятнистопапулезные и диффузные скарлатиноподобные высыпания.
• Высыпания могут появляться как в начале болезни, так и
через 1–2 недели (у 20–30% пациентов) после окончания
болезни, одновременно с десквамацией. Летальность
достигает 30%.
57.
ПРОСТОЙ ЛИШАЙ, БЕЛЫЙЛИШАЙ, АСБЕСТОВИДНАЯ
ПСЕВДОПАРША.
• Сухая разновидность стрептококкового
импетиго, локализуется на лице и
конечностях.
• Наблюдается так называемый симптом
скрытого шелушения.
• Процесс разрешается под влиянием солнечных
лучей.
• Болезнь появляется весной и осенью.
• Часто провоцируется купанием в открытых
58.
ОСТРАЯ ДИФФУЗНАЯСТРЕПТОДЕРМИЯ
• Острое очаговое поражение кожи
• Чаще встречается у взрослых
• Процесс обычно локализуется на голенях
• Возникающие фликтены дольше сохраняются,
увеличиваются и сливаются
• Образуются диффузные очаги поражения
• Воспаление имеет серозный характер,
• Образовавшиеся эрозии имеют венчик
отслоившегося эпидермиса
• Очаги отечны, гиперемированы, мокнут, покрыты
серозными корками, растут по периферии
59.
ХРОНИЧЕСКАЯ ДИФФУЗНАЯПОВЕРХНОСТНАЯ
СТРЕПТОДЕРМИЯ (ПИОДЕРМИЯ)
• Развивается из очага острой диффузной
стрептодермии
• Страдают обычно люди зрелого возраста
• Локализуется чаще на нижних конечностях
• Сыпь полиморфная, воспалительная, с гнойными
корками на поверхности
• Поверхность инфильтрирована, синюшного цвета.
60.
РОЖИСТОЕ ВОСПАЛЕНИЕ• острое рецидивирующее стрептококковое поражение
кожи и подкожной клетчатки.
Инкубационный период - от нескольких часов до 2
дней.
Первичный элемент – пятно розово-красного цвета
(эритематозная форма) с нечеткими границами,
плотное на ощупь, с выраженным воспалительным
отеком и инфильтрацией дермы и подкожной
клетчатки.
61.
ЦЕЛЛЮЛИТ• Острое инфекционное воспаление дермы и подкожно-жировой
клетчатки.
• Возбудителями являются Streptococcus pyogenes группы А, а
также Staphylococcus aureus.
• Наиболее подвержены инфекции люди, страдающие сахарным
диабетом, циррозом печени, почечной недостаточностью,
онкологической патологией.
• Целлюлит развивается на местах повреждения кожи, вблизи
хирургических ран, а также на видимо здоровой коже.
• Воспалительный очаг ярко-красного цвета, с нечеткими
контурами, отечный, инфильтрированный, горячий и
болезненный при пальпации.
62.
• В пределах очага воспаления могут быть везикулы, пузыри,геморрагии, абсцесс.
• Целлюлит может проявляться на любом участке кожного
покрова, но более частая локализация — нижние конечности,
лицо.
• Отмечается недомогание, лихорадка.
• Осложнениями целлюлита могут быть абсцессы, остеомиелит,
септический артрит, тромбофлебит, бактериемия,
некротизирующий фасциит, а также лимфангиит и гломеру
лонефрит.
• Рецидивирующая инфекция нижних конечностей может
осложниться развитием фиброза дермы, лимфоотеком и
утолщением эпидермиса
63.
ЭКТИМА (СТРЕПТОДЕРМИЯЯЗВЕННАЯ)
• Глубокое поражение тканей с изъязвлением на ограниченном
участке.
• Возбудителем является Streptococcus pyogenes.
• Развитие заболевания начинается с появления фликтены с
гнойным содержимым, которое в течение нескольких дней
ссыхается в корку, под которой выявляется глубокая язва с
отечными воспаленными мягкими краями и дном.
• Дно покрыто некротическим, гнойно-слизистым налетом.
• В течение 2–4 недель язва рубцуется.
• Процесс локализуется чаще всего на коже нижних конечностей.
• Факторами риска служат хронические заболевания, зудящие
дерматозы.
64.
ДИАГНОСТИКА ПИОДЕРМИЙ1.Производится на основании данных
анамнеза и клинической картины.
2.Бактериологические методы
исследования (забор материала из инфекционного
очага с последующим посевом с целью выделения
этиологически значимых микроорганизмов и
определения их чувствительности к
антибактериальным препаратам) - играют
вспомогательную роль в диагностике и
позволяют добиться оптимизации
этиотропной терапии.
65.
ЦЕЛИ ЛЕЧЕНИЯ• Разрешение элементов
• Эпителизация эрозий
• Уменьшение частоты рецидивов
заболевания при хронических формах
пиодермий
• Профилактика осложнений
66.
ПРИНЦИПЫ ЛЕЧЕНИЯПИОДЕРМИЙ (1)
• При поверхностных формах
пиодермий:
Топические антисептики
Анилиновые красители
Антибактериальные препараты
наружного действия
67.
ПРИНЦИПЫ ЛЕЧЕНИЯПИОДЕРМИЙ (2)
• Антибактериальные средства системного
действия назначают:
при распространенных, глубоких,
хронических, рецидивирующих
пиодермиях
При отсутствии эффекта от наружной
терапии, наличии общих явлений
(лихорадка, недомогание) и региональных
осложнений (лимфаденит, лимфангиит),
68.
ПРИНЦИПЫ ЛЕЧЕНИЯПИОДЕРМИЙ (3)
• Показания для системного применения
глюкокортикостероидных средств:
Высокая активность патологического процесса
Хроническая язвенно-вегетирующая и гангренозная
пиодермии
• Показания для системного применения ретиноидов:
Келоидное акне
Абсцедирующий фолликулит и перифолликулит
головы
69.
ПРИНЦИПЫ ЛЕЧЕНИЯПИОДЕРМИЙ (4)
• Иммунобиологические препараты
назначаются при рецидивирующих и упорно
протекающих пиодермиях.
• Запрещается мытье при диссеминированном
процессе.
• Волосы в области расположения элементов
пиодермии рекомендуется состригать.
Запрещается сбривание волос.
• Диета: ограничение количество соли и
углеводов; исключение алкоголя.
70.
ЧЕСОТКА71.
ЧЕСОТКА (SCABIES) —• распространенное паразитарное
заболевание кожи, вызываемое чесоточным
клещом Sarcoptes scabiei.
• Заболевание, возникающее у человека при
нападении чесоточных клещей животных,
называется псевдосаркоптозом.
72.
ЭПИДЕМИОЛОГИЯ• Интенсивный показатель заболеваемости
чесоткой в РФ в 2009–2010 гг. составлял 65,1–
85,7 случая на 100 тыс. населения.
• Фактический уровень заболеваемости
значительно выше. По данным Рharmexpert, в
2009 г. в РФ приобретено противочесоточных
препаратов из расчета 50 упаковок на одного
больного, а в 2010 г. — 57 упаковок.
• Рост потребления скабицидов отмечается на
фоне снижения заболеваемости на 14%.
73.
ЭПИДЕМИОЛОГИЯ• Заражение чесоткой происходит преимущественно
при тесном телесном контакте, обычно при
совместном пребывании в постели.
• Инвазионными стадиями являются самки и
личинки.
• Очаг при чесотке определяется как группа людей, в
которой имеются больной — источник заражения и
условия для передачи возбудителя.
• Очаг с одним больным обозначается как
потенциальный, с двумя и более —
иррадиирующий (действующий).
74.
ЭТИОЛОГИЯ• Самка чесоточного клеща овальной формы, ее размер
0,25–0,35 мм.
• Она имеет приспособления для внутрикожного
(щетинки, хетоиды, хелицеры грызущего типа) и
накожного (липкие пневматические присоски на
передних ногах, волосковидные щетинки для
ориентации в окружающей среде) паразитизма.
• Скорость продвижения самки в ходе составляет 0,5–2,5
мм/сут, на поверхности кожи — 2–3 см/мин.
• Самцы меньше по размеру (0,15–0,2 мм), присоски
имеются также на IV паре ног и служат для
прикрепления к самке при спаривании. Основная
функция самцов — оплодотворение.
75.
ПАТОГЕНЕЗ• Патогенез напрямую связан с жизненным циклом клеща, который
делится на две части — кратковременную накожную и длительную
внутрикожную.
• Внутрикожная часть представлена двумя топически разобщенными
периодами: репродуктивным и метаморфическим.
• Репродуктивный период протекает в чесоточном ходе, который
самка прокладывает в мальпигиевом слое (базальный, шиповатый,
зернистый) эпидермиса.
• Высота хода — 234,0±154,2 мкм; ширина — 608,0±290мкм; толщина
крыши — 50,0±27,9 мкм.
• Типичными местами локализации чесоточных ходов являются
кисти, запястья, стопы.
76.
ПАТОГЕНЕЗ• Вылупившиеся личинки выходят из ходов на поверхность кожи
через отверстия, проделанные самкой над местом каждой
кладки яиц, расселяются на ней и внедряются в волосяные
фолликулы и под чешуйки эпидермиса.
• Здесь протекает их метаморфоз(линька): через стадии прото- и
телеонимфы образуются взрослые особи (самки и самцы). Кожа
на этих местах отвечает образованием фолликулярных папул и
везикул. Папулы преобладают на передней поверхности тела,
ягодицах; везикулы — вблизи от чесоточных ходов.
• Самки и самцы нового поколения выходят на поверхность кожи,
где происходит спаривание. После этого дочерние самки
мигрируют на кисти, запястья и стопы, внедряются в кожу и
сразу начинают прокладывать ходы и класть яйца.
77.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯЧЕСОТКИ
• обусловлены деятельностью клеща (чесоточные
ходы, фолликулярные папулы, невоспалительные
везикулы),
• аллергической реакцией организма на продукты его
жизнедеятельности (милиарные папулы, расчесы,
кровянистые корочки),
• пиогенной флорой (пустулы).
• Кожа человека по-разному реагирует на
прокладывание ходов — от отсутствия реакции
(интактные ходы) до возникновения везикул,
пузырей, лентикулярных папул, пустул и др.
78.
3 ТИПА ЧЕСОТОЧНЫХ ХОДОВ• Первую группу представляют исходный (интактный) тип хода и
варианты, образование которых связано со способностью кожи
реагировать возникновением тех или иных первичных
морфологических элементов (везикулы, папулы, пузыри) на
внедрение самки клеща (реактивные варианты).
• Вторую группу составляют ходы, образующиеся из клинических
вариантов ходов первой группы в процессе естественного
регресса самих ходов и/или превращения приуроченных к ним
первичных морфологических элементов во вторичные.
• Третья группа ходов обусловлена присоединением вторичной
инфекции к экссудата полостных элементов ходов первой группы
79.
ДИАГНОСТИЧЕСКИЕСИМПТОМЫ ПРИ ЧЕСОТКЕ
• Симптом Арди — пустулы и гнойные корочки на
локтях и в их окружности.
• Симптом Горчакова — там же кровянистые корочки.
• Симптом Михаэлиса — кровянистые корочки и
импетигинозные высыпания в межъягодичной
складке с переходом на крестец.
• Симптом Сезари — обнаружение чесоточного хода
при пальпации в виде легкого возвышения.
80.
КЛАССИФИКАЦИЯ ЧЕСОТКИ• Типичная
• без ходов, «чистоплотных»,или «инкогнито»,
• осложненная, норвежская
• и скабиозная лимфоплазия кожи.
81.
ЛЕЧЕНИЕ• В России для лечения чесотки разрешены
серная мазь бензилбензоат, медифокс,
спрегаль.
• Лечение больных, выявленных в одном
очаге, должно проводиться одновременно
во избежание реинвазии.
82.
• Втирание скабицидов необходимо проводить в вечернеевремя.
• У детей до 3 лет их втирают во весь кожный покров, у
остальных больных исключение составляют лицо и
волосистая часть головы.
• Скабициды втирают только руками.
• Экспозиция препарата на коже должна быть не менее 12 ч,
включая весь ночной период.
• Утром его можно смыть. Руки после мытья необходимо
повторно обработать.
• Лечение осложнений проводится одновременно с лечением
чесотки. В этом случае приоритетными являются спрегаль и
медифокс.
• Смена нательного и постельного белья проводится после
83.
ПЕДИКУЛЕЗ84.
ПЕДИКУЛЕЗ• Это распространенное паразитарное
заболевание человека, возбудителем
которого служат кровососущие насекомые
— вши.
85.
ЭТИОЛОГИЯ• На человеке паразитируют три вида вшей:
сем. Pediculidae —головная вошь Pediculus
сapitis и платяная вошь P. сorporis; сем.
Phthiridae — лобковая вошь, или площица,
Phthirus pubis.
86.
• Вши — постоянные эктопаразиты, обитающие наодном виде хозяина.
• Для них характерны частый прием пищи,
умеренная плодовитость, неспособность к
длительному голоданию.
• Вши в своем развитии проходят стадии яйца,
личинки (нимфы), имаго (взрослая особь).
87.
ГОЛОВНАЯ ВОШЬ P. CAPITIS.• Длина тела самки 2,0–3,5 мм, самца —2,0–3,0 мм.
• Живет и размножается на волосистой части головы, преимущественно
на висках, затылке и темени, где и откладывает яйца.
• Размер яиц 0,7–0,8 мм. Гнида покрыта выпуклой крышечкой, на
которой хорошо заметна площадка с камерами хориона.
• Эмбриональное развитие до 9 дней. Взрослые самки головной вши
питаются только кровью человека, часто небольшими порциями, не
способны длительно голодать (до суток).
• Плодовитость сравнительно невелика: суточная — 4 яйца, общая — до
140. Продолжительность жизни самки — в пределах месяца (в среднем
27 сут). Головная вошь очень чувствительна к изменению температуры
— при +20 °C самка перестает откладывать яйца, а развитие личинок
приостанавливается.
• Головная вошь не покидает лихорадящих больных.
88.
ПЛАТЯНАЯ ВОШЬ P. CORPORIS• Она крупнее головной.
• Длина тела самки 3,8–5,0 мм, самца 3,3–3,5 мм.
• Живет в складках белья и одежды, приклеивая
гниды к ворсинкам ткани или, реже, к пушковым
волосам на теле человека.
• При температуре +25–30 °C платяные вши способны
голодать 2–3 дня, а при +10 °C — около 1 нед.
• Продолжительность жизни — в среднем 30–40 дней.
• При температуре выше +38,5 °C платяные вши
покидают лихорадящих больных.
89.
ЛОБКОВАЯ ВОШЬ, ИЛИ ПЛОЩИЦАPh. pubis мельче других видов вшей человека.
• Тело короткое, широкое, овальной формы.
• Крупные изогнутые коготки на лапках позволяют удерживаться
на коротких волосах хозяина. Лобковая вошь малоподвижна.
• Гниды мелкие — 0,6–0,7 мм, грушевидной формы.
• Нижний порог развития составляет +20–22 °C, верхний +40–45
°C.
• Как правило, вши концентрируются на лобке, ресницах, в
подмышечных
• впадинах.
• Зарегистрированы единичные случаи локализации лобковых
вшей на волосистой части головы.
• Поражение ресниц и век часто приводит к развитию
блефароконъюнктивита.
90.
КЛИНИКА• зуд как результат аллергической реакции на слюну,
вводимую вшами в кожу при кровососании, что приводит к
появлению экскориаций и кровянистых корочек;
• вши и гниды обнаруживаются при головном и лобковом
педикулезе на волосистых частях тела, при платяном
педикулезе — на одежде больного;
• появление эритемы и папул («папулезная крапивница») в
местах кровососания вшей;
• дерматит и экзематизация кожи при длительном течении
педикулеза и фтириаза;
• вторичная пиодермия как следствие проникновения
кокковой флоры через повреждения кожи при расчесах.
91.
• При головном педикулезе вши и гнидылокализуются на волосистой части головы,
чаще в височной и затылочной области.
• При активном процессе возможно
склеивание волос серозно-гнойным
экссудатом и появление так называемого
колтуна.
• Может наблюдаться поражение бровей и
ресниц, а также гладкой кожи ушных
раковин, заушных областей и шеи.
92.
• При платяном педикулезе вшиобнаруживаются в складках и швах
нательного белья, одежды, при
распространенном процессе — на коже
туловища.
• В местах частого кровососания вшей, где
одежда плотно прилегает к телу, типичны
огрубение кожи.
93.
• При фтириазе вши обнаруживаются вволосах лобка, нижней части живота.
• Они могут переползать на волосы
аксилярных областей, бороды и усов, бровей
и ресниц.
• В местах кровососания лобковых вшей
появляются голубоватые пятна (macula
cаeruleae)
94.
ЛЕЧЕНИЕ• Механический метод целесообразно использовать при
незначительном поражении людей головными вшами.
Насекомых и их яйца вычесывают частым гребнем.
• Для удаления гнид с волос выпускается специальный бальзам
«Пара-лент», который наносят на 10 мин, а затем смывают.
95.
• Физический метод заключается в уничтожениинасекомых
воздействием высоких или низких температур.
• В быту используют кипячение белья,
проглаживание одежды горячим утюгом.
• Не подлежащие стирке зараженные вшами вещи
обрабатывают в паровоздушно-формалиновых,
паровых и комбинированных дезинфекционных,
а также в воздушных дезинсекционных камерах.
96.
ПРИНЦИПЫ ХИМИЧЕСКОГОМЕТОДА ЛЕЧЕНИЯ ПЕДИКУЛЕЗА
• Лечение педикулеза у больного проводят одновременно с
противоэпидемическими мероприятиями в очагах для предотвращения
повторной инвазии.
• При выявлении больных педикулезом их регистрацию и разъяснение
правил текущей дезинсекции осуществляет любой врач, выявивший
педикулез.
• Необходимо акцентировать внимание больного на строгом соблюдении
схем лечения, изложенных в прилагаемой к препарату инструкции (способ
нанесения, экспозиция, кратность обработок).
• При распространенном платяном педикулезе проводят не только
дезинсекцию одежды, но и обработку больного (фиксация гнид на
пушковых волосах).
• Обработка педикулицидами детей младше 5 лет, беременных и кормящих
женщин проводят только разрешенными для данной группы пациентов
средствами.
• К ним относятся медифокс (с 1 года), пара-плюс (с 2,5 лет), никс (с 2,5 лет),
нюда и хедрин (с 3 лет).
97.
ПРОФИЛАКТИКА• К мерам общественной профилактики педикулеза
относят также организацию работы санитарных
пропускников для социально-неадаптированного
контингента.
• Важную роль играет соблюдение санитарногигиенического и противоэпидемического режимов в
учреждениях службы быта (парикмахерские, прачечные,
косметические салоны), а также санитарнопросветительская работа среди населения.
98.
ПРОФИЛАКТИКА• Индивидуальная профилактика заключается
в соблюдении правил личной гигиены, таких
как тщательный уход за волосами, кожей,
регулярная смена нательного и постельного
белья, использование индивидуальных
расчесок, головных уборов, одежды,
постельных принадлежностей.
99.
• Обработку помещений проводят в очагахпедикулеза, а также в местах осмотра и перевозки
больных педикулезом (приемные отделения ЛПУ,
изоляторы, санпропускники, машины скорой
медицинской помощи и т. п.).
• Для этого используют различные педикулициды
(А-Пар, форсайт-антивошь, актор, акромед,
медифокс, медифокс-супер и др.).
• Для нанесения средств используют распылители
разных конструкций или платяные щетки, ветошь.



















































































 Медицина
Медицина








