Похожие презентации:
Нефролитиаз, его причины. Почечная недостаточность. Циститы. Простатит
1.
Нефролитиаз, его причины.Почечная недостаточность (острая,
хроническая). Циститы (острые,
хронические). Простатит (острый,
хронический)
2.
НефролитиазНефролитиаз (почечнокаменная болезнь) - это
проявление мочекаменной болезни,
характеризующееся образованием в почках солевых
конкрементов (камней).
Среди пациентов преобладают мужчины; камни чаще
выявляются в правой почке, в 15 % случаев встречается
двусторонняя локализация конкрементов.
При мочекаменной болезни, кроме почек, камни могут
выявляться в мочевой пузыре (цистолитиаз),
мочеточниках (уретеролитиаз) или мочеиспускательном
канале (уретролитиаз). Практически всегда
первоначально конкременты образуются в почках и
оттуда спускаются в нижние отделы мочевого тракта.
Встречаются одиночные конкременты и множественные;
мелкие камни почек (до 3 мм) и крупные (до 15 см).
3.
ПричиныВ основе камнеобразования лежат процессы кристаллизации мочи,
насыщенной различной солями и осаждение кристаллов на белковую
матрицу (ядро). Почечнокаменная болезнь может развиваться при
наличии целого ряда сопутствующих факторов. Нарушение
минерального обмена может быть генетически обусловленным.
Приобретенные нарушения солевого обмена могут быть
обусловлены внешними (экзогенными) и внутренними
(эндогенными) причинами.
4.
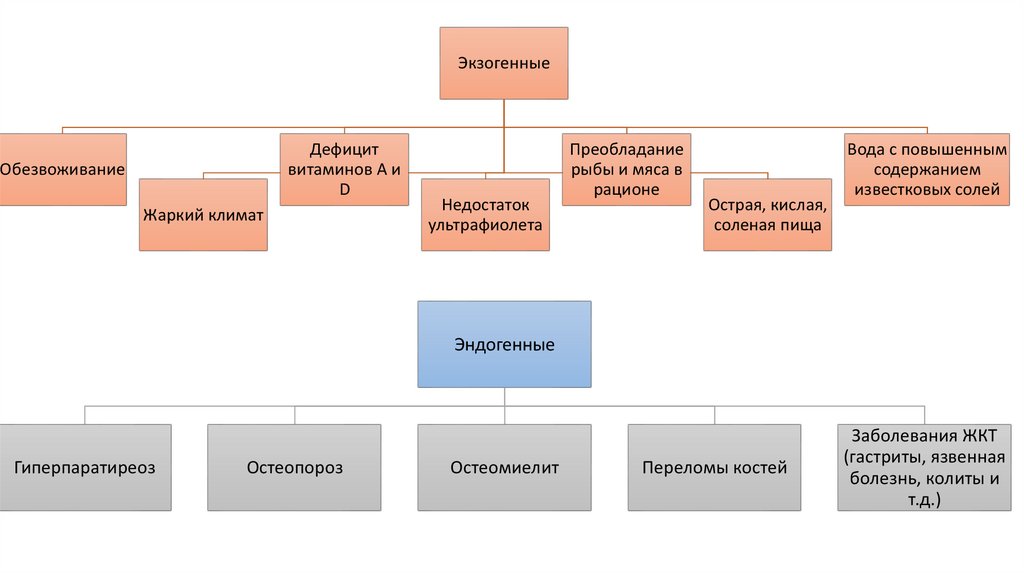
ЭкзогенныеДефицит
витаминов А и
D
Обезвоживание
Жаркий климат
Недостаток
ультрафиолета
Преобладание
рыбы и мяса в
рационе
Острая, кислая,
соленая пища
Вода с повышенным
содержанием
известковых солей
Эндогенные
Гиперпаратиреоз
Остеопороз
Остеомиелит
Переломы костей
Заболевания ЖКТ
(гастриты, язвенная
болезнь, колиты и
т.д.)
5.
ПатогенезЗамедление оттока мочи из почки вызывает застой в чашечно-лоханочной системе,
перенасыщение мочи различными солями и их выпадение в осадок, задержку
отхождения с мочой песка и микролитов. В свою очередь, развивающийся на фоне
уростаза инфекционный процесс приводит к попаданию в мочу воспалительных
субстратов - бактерий, слизи, гноя, белка. Эти вещества участвуют в образовании
первичного ядра будущего конкремента, вокруг которого кристаллизуются соли, в
избытке присутствующие в моче.
Из группы молекул образуется так называемая элементарная клетка – мицелла,
служащая первоначальным ядром камня. «Строительным» материалом для ядра могут
выступать аморфные осадки, фибриновые нити, бактерии, клеточный детрит, инородные
тела, присутствующие в моче. Дальнейшее развитие процесса камнеобразования
зависит от концентрации и соотношения солей в моче, рН мочи, качественного и
количественного состава мочевых коллоидов.
Чаще всего камнеобразование начинается в почечных сосочках. Первоначально внутри
собирательных канальцев формируются микролиты, большая часть которых не
задерживается в почках и свободно вымывается мочой. При изменении химических
свойств мочи (высокой концентрации, смещении рН и пр.) происходят процессы
кристаллизации, приводящие к задержке микролитов в канальцах и инкрустации
сосочков. В дальнейшем камень может продолжать «расти» в почке или спускаться в
мочевыводящие пути.
6.
КлассификацияПо химическому составу выделяют несколько видов камней, встречающихся в
почках:
• Оксалаты. Состоят из солей кальция щавелевой кислоты. Имеют плотную
структуру, черно-серый цвет, шиповатую неровную поверхность. Могут
образовываться как при кислой, так и при щелочной реакции мочи.
• Фосфаты. Конкременты, состоящие из кальциевых солей фосфорной кислоты. По
консистенции они мягкие, крошащиеся, с гладкой или слегка шероховатой
поверхностью, беловато-сероватого цвета. Образуются при щелочной моче,
достаточно быстро растут, особенно при наличии инфекции (пиелонефрита).
• Ураты. Представлены кристаллами солей мочевой кислоты. Их структура плотная,
поверхность - гладкая или мелкоточечная. Встречаются при кислой реакции мочи.
• Карбонаты. Конкременты формируются при осаждении кальциевых солей
угольной (карбонатной) кислоты. Они мягкие, светлые, гладкие, могут иметь
различную форму.
• Цистиновые камни. В составе присутствуют сернистые соединения аминокислоты
цистина. Конкременты имеют мягковатую консистенцию, гладкую поверхность,
округлую форму.
• Белковые камни. Образованы преимущественно фибрином с примесью бактерий
и солей. По структуре мягкие, плоские, небольшого размера.
• Холестериновые камни. Встречаются редко; образуются из холестерина, имеют
мягкую крошащуюся консистенцию.
7.
Иногда в почках образуются камни не однородного, а смешанногосостава. Одним из наиболее сложных вариантов
являются коралловидные камни, которые составляют 3-5% от всех
конкрементов. Коралловидные конкременты растут в лоханке и по
виду представляют ее слепок, практически полностью повторяющий
размеры и форму органа.
8.
СимптоматикаВ зависимости от своего размера, количества и состава камни в почках могут
давать симптоматику различной выраженности. Типичная клиника
включает боли в пояснице, развитие почечной колики, гематурию, пиурию,
иногда – самостоятельное отхождение камня из почки с мочой. Боли в пояснице
развиваются вследствие нарушения оттока мочи, могут быть ноющими,
тупыми, а при резко возникшем уростазе, при закупорке камнем лоханки почки
или мочеточника, прогрессировать до почечной колики. Коралловидные камни
обычно сопровождаются нерезкой тупой болью, а мелкие и плотные дают
резкую приступообразную боль.
Типичный приступ почечной колики сопровождается внезапными острыми
болями в поясничной области, распространяющимися по ходу мочеточника в
промежность и половые органы. Болевой приступ при почечной колике
настолько выражен, что зачастую купируется только введением наркотических
препаратов. При обструкции камнями обоих мочеточников развивается
постренальная анурия, лихорадка.
9.
ЛечениеЛечение нефролитиаза может быть консервативным или оперативным и во всех
случаях направлено на удаление камней из почек, устранение инфекции и
предупреждение повторного образования конкрементов. При мелких почечных
камнях (до 3 мм), которые могут быть выведены самостоятельно, назначается
обильная водная нагрузка и диета, исключающая мясо и субпродукты.
При уратных камнях рекомендуется молочно-растительная диета, при фосфатных
конкрементах – прием кислых минеральных вод.
При наличии камней, имеющих тенденцию к самостоятельному отхождению,
применяют препараты, содержащие терпены (цистенал, артемизол, энатин, ависан и
др.).
Приём Канефрона приводит к улучшению общего состояния, усиленному
отхождениию кристаллов мочевых солей с улучшением цвета мочи, а также
нормализации показателей общего анализа мочи, мочевой кислоты, фосфорнокальциевого обмена, мочевины, креатинина.
Для уменьшения синтеза мочевой кислоты применяется аллопуринол (при
образовании уратных камней)
10.
Почечная недостаточностьПочечная недостаточность - это урологическое заболевание, для
которого характерно нарушение или полное угасание функций почек:
выделительной, метаболической, эндокринной, фильтрационной.
Различают острую и хроническую почечную недостаточность.
Острая почечная недостаточность – это потенциально обратимое,
внезапно наступившее выраженное нарушение или прекращение
функции почек. Характерно нарушение всех почечных функций
(секреторной, выделительной и фильтрационной), выраженные
изменения водно-электролитного баланса, быстро нарастающая
азотемия.
Хроническая почечная недостаточность — это комплекс симптомов,
которые развиваются при прогрессирующих заболеваниях почек и
присутствуют не меньше трёх месяцев. Такие симптомы возникают на
фоне постепенной и необратимой гибели нефронов — структурных
единиц почки
11.
Причины развития ОПН• Преренальная (гемодинамическая) ОПН возникает вследствие острого
нарушения гемодинамики, может развиваться при состояниях, которые
сопровождаются снижением сердечного выброса (при ТЭЛА, СН, аритмии и
т.д.). Нередко причиной становится уменьшение количества внеклеточной
жидкости. Может формироваться вследствие выраженной вазодилатации при
бактериотоксическом или анафилактическом шоке.
• Ренальная (паренхиматозная) ОПН провоцируется токсическим или
ишемическим поражением почечной паренхимы, реже - воспалительным
процессом в почках. Возникает при воздействии на почечную ядовитых и
токсичных веществ. Развивается при бесконтрольном приеме нефротоксичных
ЛП (противоопухолевые препараты, ряд антибиотиков и сульфаниламидов).
• Постренальная (обструктивная) ОПН формируется при остро возникшей
обструкции мочевыводящих путей. Наблюдается при механическом
нарушении пассажа мочи при двухсторонней обтурации мочеточников
камнями. Реже возникает при опухолях предстательной железы, мочевого
пузыря и мочеточников, туберкулезном поражении, уретритах и
периуретритах, дистрофических поражениях забрюшинной клетчатки.
12.
Причины ХПНХроническая почечная недостаточность может становиться
исходом хронического гломерулонефрита, нефритов при системных
заболеваниях, наследственных нефритов, хронического пиелонефрита,
диабетического гломерулосклероза, амилоидоза почек, поликистоза
почек, нефроангиосклероза и других заболеваний, которые поражают
обе почки или единственную почку.
13.
Патогенез ХПНВ основе патогенеза лежит прогрессирующая гибель нефронов.
Вначале почечные процессы становятся менее эффективными,
затем нарушается функция почек. Морфологическая картина
определяется основным заболеванием. Гистологическое
исследование свидетельствует о гибели паренхимы, которая
замещается соединительной тканью. Развитию ХПН предшествует
период страдания хроническим заболеванием почек длительностью
от 2 до 10 и более лет. Течение болезни почек до начала ХПН можно
условно подразделить на ряд стадий. Определение этих стадий
представляет практический интерес, поскольку влияет на выбор
тактики лечения.
14.
Стадии ХПН• Латентная. Протекает без выраженных симптомов. Обычно выявляется только
по результатам углубленных клинических исследований. Клубочковая
фильтрация снижена до 50-60 мл/мин, отмечается периодическая протеинурия.
• Компенсированная. Пациента беспокоит повышенная утомляемость,
ощущение сухости во рту. Увеличение объема мочи при снижении ее
относительной плотности. Снижение клубочковой фильтрации до 49-30 мл/мин.
Повышен уровень креатинина и мочевины.
• Интермиттирующая. Выраженность клинических симптомов усиливается.
Возникают осложнения, обусловленные нарастающей ХПН. Состояние пациента
изменяется волнообразно. Снижение клубочковой фильтрации до 29-15
мл/мин, ацидоз, стойкое повышение уровня креатинина.
• Терминальная. Харатеризуется постепенным снижением диуреза, нарастанием
отеков, грубыми нарушениями кислотно-щелочного и водно-солевого обмена.
Наблюдаются явления сердечной недостаточности, застойные явления в печени
и легких, дистрофия печени, полисерозит.
15.
Симптомы ОПНВыделяют четыре фазы острой почечной недостаточности: начальная, олигоанурическая,
диуретическая, выздоровления.
На начальной стадии состояние пациента определяется основным заболеванием.
Клинически эта фаза обычно не выявляется из-за отсутствия характерных симптомов.
Неспецифичные симптомы ОПН замаскированы проявлениями основного заболевания,
травмы или отравления.
На олигоанурической стадии анурия возникает редко. Количество отделяемой мочи - менее
500 мл в сутки. Характерна выраженная протеинурия, азотемия, гиперфосфатемия,
гиперкалиемия, гипернатиемия. Отмечается понос, тошнота, рвота. При отеке легкого
вследствие гипергидратации появляется одышка и влажные хрипы. Больной заторможен,
сонлив, может впасть в кому. Пациент подвержен инфекции вследствие снижения
иммунитета. Олигоанурическая фаза ОПН развивается в течение первых трех суток после
воздействия, обычно длится 10-14 дней.
Длительность диуретической фазы составляет около двух недель. Суточный диурез
постепенно увеличивается и достигает 2-5 литров. Отмечается постепенное восстановление
водно-электролитного баланса. Возможна гипокалиемия вследствие значительных потерь
калия с мочой.
В фазе восстановления происходит дальнейшая нормализация почечных функций,
занимающая от 6 месяцев до 1 года.
16.
Симптомы ХПНВ период, предшествующий развитию хронической почечной недостаточности, почечные
процессы сохраняются. Уровень клубочковой фильтрации и канальцевой реабсорбции не
нарушен. В последующем клубочковая фильтрация постепенно снижается, почки теряют
способность концентрировать мочу, начинают страдать почечные процессы.
Пациенты с латентной стадией ХПН жалоб обычно не предъявляют. В некоторых случаях они
отмечают нерезко выраженную слабость и снижение работоспособности.
Больных с ХПН в компенсированной стадии беспокоит снижение работоспособности,
повышенная утомляемость, периодическое ощущение сухости во рту. При интермиттирующей
стадии ХПН симптомы становятся более выраженными. Слабость нарастает, больные жалуются
на постоянную жажду и сухость во рту. Аппетит снижен. Кожа бледная, сухая.
Пациенты с терминальной стадией ХПН худеют, их кожа становится серо-желтой, дряблой.
Характерен кожный зуд, сниженный мышечный тонус, тремор кистей и пальцев, мелкие
подергивания мышц. Жажда и сухость во рту усиливается. Пациенты апатичны, сонливы, не
могут сосредоточиться.
При нарастании интоксикации появляется характерный запах аммиака изо
рта, тошнота и рвота. Периоды апатии сменяются возбуждением, больной заторможен,
неадекватен. Живот вздут, частая рвота, понос. Стул темный, зловонный. Больные
предъявляют жалобы на мучительный кожный зуд и частые мышечные подергивания.
Нарастает анемия, развивается геморрагический синдром. Типичными проявлениями ХПН в
терминальной стадии являются миокардит, перикардит, энцефалопатия, отек легких, асцит,
уремическая кома.
17.
Лечение ОПНВ начальной фазе терапия направлена, прежде всего, на устранение
причины, которая вызвала нарушение функции почек. При шоке
необходимо восполнить объем циркулирующей крови и нормализовать
артериальное давление. При отравлении нефротоксинами больным
промывают желудок и кишечник.
В фазе олигурии для стимуляции диуреза больному назначают фуросемид
и осмотические диуретики (маннитол). Для уменьшения вазоконстрикции
почечных сосудов вводят допамин.
Пациента переводят на безбелковую диету, ограничивают поступление
калия с пищей. Проводится дренирование ран, удаление участков некроза.
18.
Лечение ХПНПри проведении терапии больному с ранней стадией ХПН особое
внимание уделяется мероприятиям по предотвращению
прогрессирования основного заболевания. Лечение основного
заболевания продолжается и при нарушении почечных процессов, но в
этот период увеличивается значение симптоматической терапии. При
необходимости назначают антибактериальные (цефдиторен,
цефтриаксон, пенициллин) и гипотензивные препараты (допамин).
Аминогликозиды, наиболее ранние
представители макролидов и фторхинолонов, тетрациклин,
доксициклин, бисептол категорически противопоказаны при почечной
недостаточности.
19.
Цистит — это инфекционно-воспалительный процесс в стенкемочевого пузыря, локализующийся преимущественно в
слизистой оболочке.
20.
Этиологический фактор развитияОсновным возбудителем инфекционно-воспалительного процесса в стенке
мочевого
пузыря является уропатогенная Esherichia coli, которую выявляют у 75–90%
пациентов.
Реже встречается Staphylococcus saprophyticus – в 5–10% случаев.
Микроорганизмы попадают в мочевой пузырь различными путями:
восходящим
(уретральным), гематогенным и лимфогенным путями.
Восходящий путь проникновения
инфекции в мочевой пузырь у женщин является доминирующим.
Необходимым условием развития бактериального цистита является адгезия
бактерий к уротелиальным клеткам и последующая их инвазия.
21.
22.
Факторы, препятствующие развитию инфекциинижних мочевыводящих путей:
- механический вымывающий эффект мочи
- наличие мукополисахаридного слоя на слизистой
оболочек мочевого пузыря;
- низкий рН мочи и высокая осмолярность;
- наличие IgA в моче препятствующий
бактериальной адгезии
23.
ЭпидемиологияЦиститом болеют преимущественно
женщины, что связано с
анатомофизиологическими и
гормональными особенностями их
организма. В России ежегодно
регистрируют 26–36 млн случаев цистита.
В течение жизни острый цистит переносят
20–25% женщин, у каждой третьей из них
в течение года возникает рецидив
заболевания, а у 10% оно переходит в
хроническую рецидивирующую форму.
Цистит чаще всего развивается в возрасте
25–30 лет, а также у женщин старше 55
лет, т.е. после менопаузы. До 60%
обращений к урологу связано с острым
или рецидивирующим
циститом
24.
25.
Жалобы и анамнезПри сборе анамнеза и жалоб рекомендовано выяснить у пациента наличие
следующих симптомов острого цистита:
• частые позывы к мочеиспусканию
• отход мочи небольшими порциями
• жжение во время мочеиспускания
• мутность и резкий запах мочи
• давление, боль внизу живота
• небольшое повышение температуры
• боль в проекции мочевого пузыря, императивные позывы к
мочеиспусканию
• иногда ложные позывы на мочеиспускание, примесь крови в моче
(особенно в последней порции)
26.
ЛечениеЛечение при цистите направлено на:
• клиническое и микробиологическое выздоровление;
• профилактику рецидивов;
• профилактику и лечение осложнений;
• улучшение качества жизни больного.
Показания к госпитализации:
• макрогематурия;
• тяжёлое состояние больного, особенно с декомпенсированным
сахарным диабетом, иммунодефицитом любой этиологии,
выраженной недостаточностью кровообращения и т.д.;
• осложнённый цистит;
• неэффективность лечения и невозможность проведения адекватной
антибактериальной терапии в амбулаторных условиях.
27.
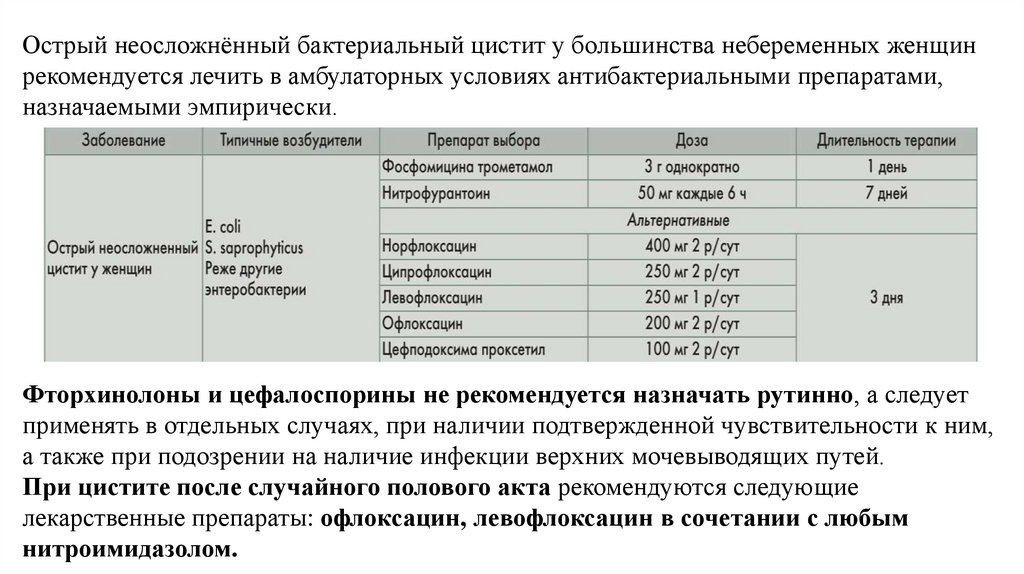
Острый неосложнённый бактериальный цистит у большинства небеременных женщинрекомендуется лечить в амбулаторных условиях антибактериальными препаратами,
назначаемыми эмпирически.
Фторхинолоны и цефалоспорины не рекомендуется назначать рутинно, а следует
применять в отдельных случаях, при наличии подтвержденной чувствительности к ним,
а также при подозрении на наличие инфекции верхних мочевыводящих путей.
При цистите после случайного полового акта рекомендуются следующие
лекарственные препараты: офлоксацин, левофлоксацин в сочетании с любым
нитроимидазолом.
28.
29.
ПростатитПростатит - воспаление предстательной
железы. Это самое частое заболевание
половых органов у мужчин репродуктивного
возраста. Чаще всего поражает пациентов в
возрасте 25-50 лет. В соответствии с
различными данными, простатитом страдает
от 30-85% мужчин в возрасте старше 30 лет.
30.
Основные причины простатитапредрасполагающие факторы
В качестве инфекционного агента при остром процессе может выступать
золотистый стафилококк (Staphylococcus aureus), энтерококк
(Enterococcus), энтеробактер (Enterobacter), синегнойная палочка
(Pseudomonas), протей (Proteus), клебсиелла (Klebsiella) и кишечная
палочка (E. Coli). Большинство микроорганизмов относится к условно
патогенной флоре и вызывает простатит только при наличии других
предрасполагающих факторов.
31.
Предрасполагающие факторы• Общее переохлаждение (однократное или постоянное, связанное с
условиями труда).
• Малоподвижный образ жизни.
• Нарушения нормального ритма половой активности (чрезмерная
половая активность, длительное воздержание, неполная эякуляция во
время лишенного эмоциональной окраски «привычного» полового акта).
• Наличие хронических заболеваний (холецистит, бронхит) или
хронических инфекционных очагов в организме.
• Перенесенные урологические заболевания и заболевания,
передающиеся половым путем (хламидиаз, трихомониаз, гонорея).
• Состояния, вызывающие угнетение иммунной системы (хронические
стрессы, нерегулярное и неполноценное питание, регулярное
недосыпание, состояние перетренированности у спортсменов).
32.
Симптоматика простатитаОстрый простатит
Выделяют три стадии острого простатита, которые
характеризуются наличием определенной клинической
картины и морфологических изменений:
• Острый катаральный. Пациенты предъявляют жалобы
на учащенное, нередко болезненное мочеиспускание,
боли в крестце и промежности.
• Острый фолликулярный. Боли становятся более
интенсивными, иногда иррадиируют в задний проход,
усиливаются при дефекации. Мочеиспускание
затруднено, моча вытекает тонкой струей.
• Острый паренхиматозный. Выраженная общая
интоксикация, гипертермия до 38-40°С, ознобы.
Дизурические расстройства.
33.
Симптоматика простатитаХронический простатит
В редких случаях хронический простатит становится исходом острого
процесса, однако, как правило, наблюдается первично хроническое
течение. Температура изредка повышается до субфебрильных величин.
Пациент отмечает слабую боль в промежности, неприятные ощущения
во время акта мочеиспускания и дефекации. Наиболее характерный
симптом - скудные выделения из уретры при акте дефекации.
Первично хроническая форма болезни развивается на протяжении
значительного периода времени. Ей предшествует простатоз (застой
крови в капиллярах), постепенно переходящий в абактериальный
простатит.
В результате воспаления при хроническом простатите увеличивается
объем простаты, сдавливающей уретру. Просвет мочеточника
уменьшается. У больного возникают частые позывы на мочеиспускание,
чувство неполного опорожнения мочевого пузыря.
34.
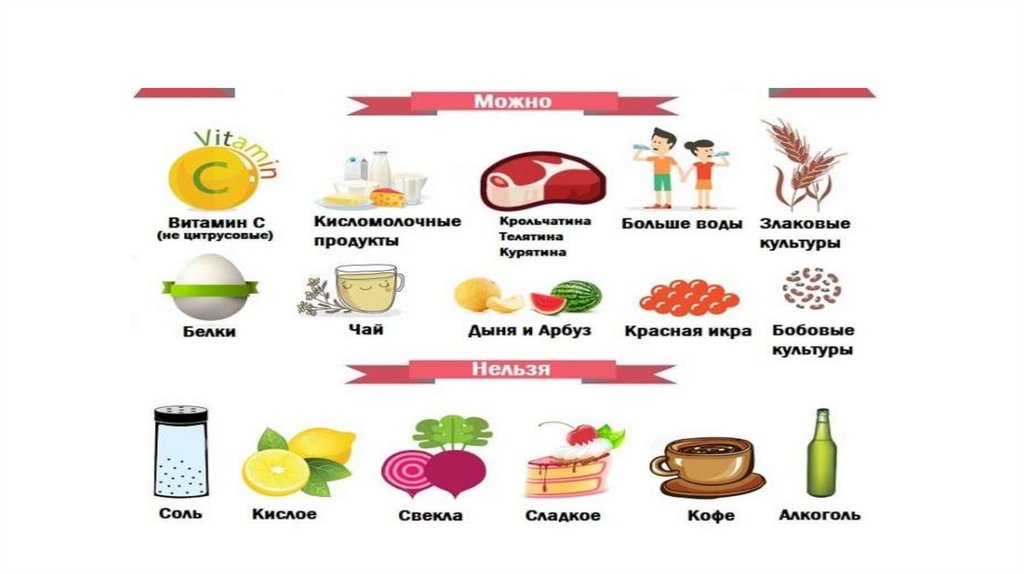
ЛечениеЭтиотропная антибактериальная терапия включает антибиотики
широкого спектра действия, позволяющие элиминировать весь
спектр микроорганизмов, выявленных в секрете предстательной
железы.
Острый простатит требует экстренной госпитализации с
парентеральным введением антибактериальных препаратов,
проведения противовоспалительной, общеукрепляющей терапии.
При хроническом простатите необходимо длительное
многокурсовое комплексное лечение, как правило, в амбулаторных
условиях.
35.
ЛечениеПродолжительность антибактериальной терапии при остром простатите
составляет 2-4 недели, а при хроническом - 4-6 недель.
Препаратами выбора являются фторхинолоны (левофлоксацин,
ципрофлоксацин, ломефлоксацин, моксифлоксацин, офлоксацин.
Препаратами второго ряда считаются доксициклин и триметоприм, а
резервными - цефотаксим, цефтриаксон и амикацин.
Нестероидные противовоспалительные препараты (диклофенак натрия)
позволяют устранить болевой синдром.
Альфа-1-адреноблокаторы (тамсулозин, альфузозин, доксазозин)
больным с хроническим простатитом назначают при выраженных
расстройствах мочеиспускания.






























 Медицина
Медицина








