Похожие презентации:
Хроническая болезнь почек
1.
2. ХРОНИЧЕСКАЯ БОЛЕЗНЬ ПОЧЕК
Повреждение почек в течение 3 месяцев иболее, определяемое как структурные или
функциональные нарушения с наличием или
без снижения скорости клубочковой
фильтрации
3.
• У человека имеется 2 млн. нефронов• Гибель даже 50% нефронов ( модельнефрэктомия) не сопровождается никакими
клиническими проявлениями
• Задержка продуктов азотистого
обмена(креатинина, мочевины) происходит
при снижении МДН < 30% (СКФ 3040мл/мин) - азотемия
• При терминальной ХПН (уремии)
МДН < 10% (СКФ 5-10 мл/мин)
4. КРИТЕРИИ ХБП
• Выявление любых клинических маркеровповреждения почек, подтвержденных на
протяжении периода длительностью не
менее 3 месяцев;
• Наличие маркеров необратимых структурных
изменений органа, выявленных однократно
или при биопсии;
• Снижение СКФ менее 60 мл/мин/1,73 м2,
сохраняющееся в течение трех и более
месяцев
5. ЭПИДЕМИОЛОГИЯ
Распространенность ХБП составляет не менее10 %, достигая 20 % и более у отдельных
категорий лиц:
• Пожилые;
• Пациенты с сахарным диабетом;
• Пациенты с сердечно-сосудистыми
заболеваниями.
6. ЭТИОЛОГИЯ
Самые частые причины ХБП в большинствестран мира:
• Сахарный диабет – 43 %;
• Артериальная гипертония – 27 %;
• Гломерулонефрит – 7 %.
7. Факторы риска развития ХБП
Немодифицируемые:• Пожилой возраст;
• Мужской пол;
• Исходно низкое число нефронов;
• Расовые и этнические особенности;
• Наследственные факторы (семейный
анамнез по ХБП).
8. ФАКТОРЫ РИСКА РАЗВИТИЯ ХБП
Модицицируемые:• Сахарный диабет;
• Артериальная гипертензия;
• Аутоиммунные болезни;
• Хронические инфекции и воспаление;
• Инфекции и конкременты мочевыводящих
путей;
• Обструкция нижних мочевых путей;
• Лекарственная токсичность.
9. ФАКТОРЫ РИСКА РАЗВИТИЯ ХБП
Модицицируемые:• Высокое потребление белка;
• Дислипопротеидемия;
• Табакокурение;
• Ожирение и метаболический синдром;
• Гипергомоцистеинемия;
• Беременность.
10.
Всем пациентам с наличием хотя быодного из факторов риска ХБП следует
проводить регулярные обследования с
определением расчетной скорости
клубочковой фильтрации (рСКФ) и
уровня альбуминурии/протеинурии не
реже 1 раза в год
11. Основные причины ХБП
1. Заболевания, протекающие спреимущественным поражением клубочков (
хронический гломерулонефрит, подострый
гломерулонефрит), канальцев и интерстиция
(хронический пиелонефрит, интерстициальный
нефрит)
2. Диффузные болезни соединительной ткани
(СКВ, системная склеродермия, узелковый
периартериит, грануломатоз Вегенера,
геморрагический васкулит), протекающие с
поражением почек
3. Болезни обмена веществ : сахарный диабет,
амилоидоз, подагра, цистиноз, гипероксалурия
12. Основные причины ХБП
4. Врожденные заболевания почек:поликистоз, гипоплазия почек, синдром Фанкони,
синдром Альпорта, диффузный мезангиальный
нефросклероз, nail-patella-синдром и другие
врожденные заболевания скелета, сочетающиеся с
нефропатией
5. Первичные поражения сосудов: злокачественная
гипертония, стеноз почечных артерий,
гипертоническая болезнь (эссенциальная
гипертония)
6. Обструктивные нефропатии:
мочекаменная болезнь, гидронефроз, опухоли
мочеполовой системы
13.
Важнейшая задача, которую призванорешить мировое нефрологическое
сообщество – предупреждение
или отдаление сроков ТХПН
Реальность решения этой задачи доказана в
последние 10-15 лет
14.
Главный апробированный терапевтический подход, обеспечивающийзначимый нефропротективный
эффект:
• фармакологическая блокада РААС;
• устранение АГ;
• строгий контроль гликемии при СД.
15. Методы оценки фильтрационной функции почек
• Определение концентрации в крови рядаэндогенных и экзогенных веществ
(косвенная оценка);
• Исследование клиренса гломерулотропных
агентов;
• Расчетные методы.
16. Креатинин как маркер фильтрационной функции
• Продукт белкового обмена (источник – креатинмышц), образуется постоянно;
• Выделяется преимущественно клубочками.
Недостатки
• Продукция зависит от мышечной массы, пола и
возраста;
• При ХПН активируется секреция канальцами, и
уровень креатинина дает неточное (завышенное)
представление о СКФ;
• На уровень влияют: травмы и другие состояния,
связанные с разрушением мышечной ткани, прием
некоторых лекарств (триметоприм, циметидин, ряд
цефалоспоринов и др.).
17. Оценка СКФ по клиренсу креатинина (проба Реберга-Тареева)
Скр.х _______мочи
,
Ккр =V_________
(мл/мин)
1440
Скр.крови
мочи
мл
мин
Необходимые условия:
• Суточный диурез не менее 1 литра;
• Правильный сбор и точное измерение
суточной мочи.
18.
Расчет СКФ по уровню креатинина крови1976 г. Формула Кокрофта-Гоулта
(Cockcroft-Gault)
(получена с помощью регрессионного анализа данных
обследования 249 мужчин с клиренсом Cr от 30 до 130 мл/мин)
Кcr (мл/мин) = (140 - Возраст) х Вес
(для мужчин)
0,814 х Cr (мкмоль/л)
Кcr (мл/мин) = [(140 - Возраст) х Вес ] х 0,85
(для женщин)
0,814Cr (мкмоль/л)
При измерении уровня креатинина в крови в мг/дл
в этой формуле вместо коэффициента 814 используется 72.
• при наличии ожирения, отеков – СКФ завышается;
• при СКФ менее 30 мл/мин данная формула может давать
неточные результаты (завышает СКФ на 23%);
• разработана для клиренса креатинина.
19.
Расчет СКФ по уровню креатинина кровиФормула MDRD, 1999
(получена при обследовании 1628 пациентов
с СКФ от 5 до 90 мл/мин на 1,73 м²)
СКФ, мл/мин/1,73 м2 = 32788 x (Сcr. мкмоль/л)-,154 x
х (Возраст)-0,203 х 0,742 (для женщин) х 1,210 (для лиц
негроидной расы)
Занижает СКФ на 6,2 % у больных с ХБП
и на 29% при нормальной и высокой СКФ
20.
Формула CKD-EPI, 2009 гКреатинин
крови,
мкмоль/л
(мг/дл)
Пол
Жен.
Муж.
Формула
≤62 (≤0.7)
СКФ = 144 × (Креатинин / 0.7) -0.329 × (0.993) возраст
>62 (>0.7)
СКФ = 144 × (Креатинин / 0.7) -1.209 × (0.993) возраст
≤80 (≤0.9)
СКФ = 141 × (Креатинин / 0.9) -0.411 × (0.993) возраст
>80 (>0.9)
СКФ = 141 × (Креатинин / 0.9) -1.209 × (0.993) возраст
Приведены 4 варианта формулы для представителей белой расы,
для афроамериканцев используются другие варианты формулы
+
-
• более точная, чем MDRD при СКФ выше 60 мл/мин
• мало изучена на различных популяция
• лишена искажений, связанных с различиями
• недостаточно хорошо известна широки
в мышечной массе лиц разного возраста и пола
врачебным кругам
21. Определение СКФ клиренсовыми методами
• Беременность;• Ожирение, дефицит массы тела (ИМТ>40 и <15
кг/м2);
• Вегетарианство;
• Миодистрофии, параплегия, тетраплегия;
• Ампутация конечностей;
• Почечный трансплантат;
• Определение начала заместительной почечной
терапии.
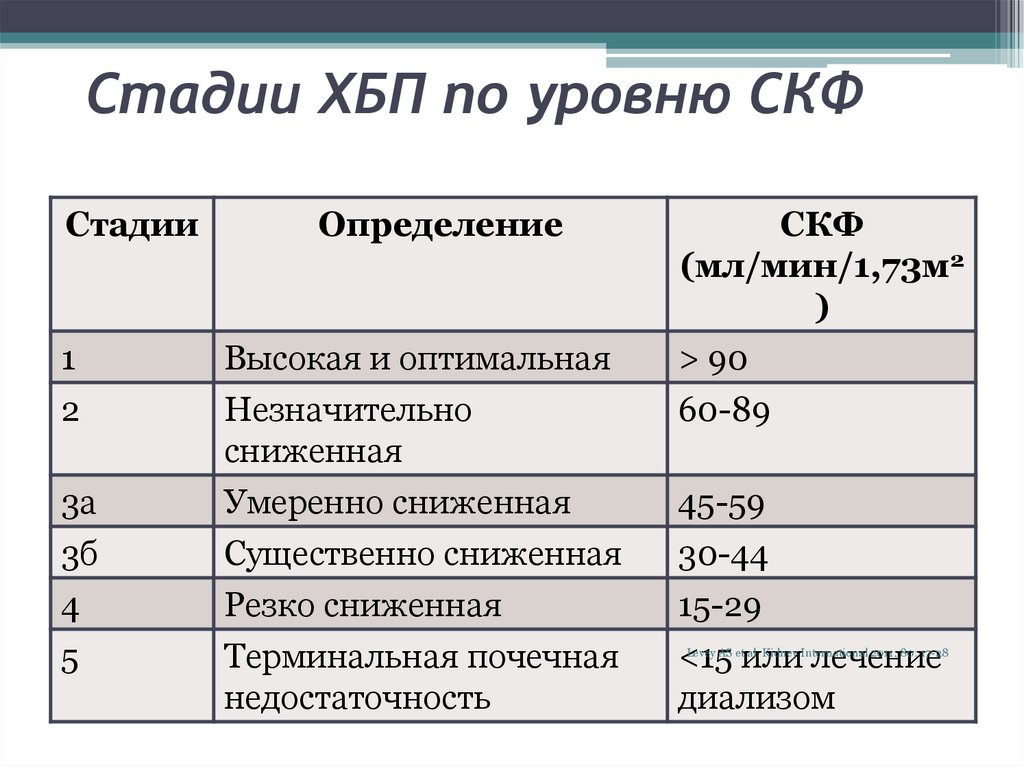
22. Стадии ХБП по уровню СКФ
Стадии1
2
Определение
СКФ
(мл/мин/1,73м2
)
> 90
60-89
3а
Высокая и оптимальная
Незначительно
сниженная
Умеренно сниженная
3б
4
Существенно сниженная
Резко сниженная
30-44
15-29
5
Терминальная почечная
недостаточность
<15 или лечение
диализом
45-59
Levey AS et al. Kidney International 2011; 80: 17-28
23. Классификация ХПН С.И.Рябов, Б.Б.БОНДАРЕНКО, 1982 г.
Стадия ХПНФаза
название
Лабораторные
критерии
форма
креатицин
клубочковая
(мкмоль/л) фильтр.в % от N
группа
лечения
1
латентная
А
Б
норма
до 180
норма
до 50
2
азотемическая
3
уремическая
А
Б
180 – 450
450 - 700
20 – 50
10 - 20
обратимая
стабильная
0
1
А
Б
700 – 1250
выше 1250
5 – 10
ниже 5
прогрессирующая
2
2,1
Примечание.
Группа 0 – лечение основного заболевания.
Группа 1 – мелкобелковая диета и консервативные методы лечения
Группа 2 – гемодиализ, нефротрансплантация
24.
Диагностика ХБПОпределение
СКФ
Исследование
протеинурии
Определение
гематурии
УЗИ почек
УСТАНОВЛЕНИЕ ПРИЧИН ХБП
КЛАССИФИКАЦИЯ ХБП
ВЕДЕНИЕ И МОНИТОРИНГ
СВОЕВРЕМЕННОЕ НАПРАВЛЕНИЕ К НЕФРОЛОГУ
25. Направленность практических мероприятий по профилактике и ведению хронической болезни почек в зависимости от её стадии
СтадияРекомендуемые мероприятия
Наличие
факторов риска
развития ХБП
Регулярный скрининг ХБП, мероприятия по снижению риска её развития
С1
•Диагностика и этиотропное лечение основного заболевания почек
•Коррекция общих патогенетических факторов риска ХБП с целью
замедления темпов её прогрессирования
•Диагностика состояния сердечно-сосудистой системы и коррекция терапии
•Контроль факторов риска развития и прогрессирования сердечнососудистых осложнений
С2
Мероприятия по стадии 1 +
Оценка скорости прогрессирования и коррекция терапии
С3а-3б
Мероприятия по стадии 2 +
Выявление, профилактика и лечение системных осложнений дисфункции
почек (анемии, дизэлектролитемия, ацидоз, гиперпаратиреоз,
гипергомоцистеинемия, белково-энергетическая недостаточность и др.)
С4
Мероприятия по стадии 3 +
Подготовка к заместительной почечной терапии
С5
Заместительная почечная терапия +
Выявление, профилактика и лечение системных осложнений дисфункции
почек (анемии, дизэлектролитемия, ацидоз, гиперпаратиреоз,
гипергомоцистеинемия, белково-энергетическая недостаточности)
26. Диетотерапия в зависимости от стадии ХБП
Стади Суточное потребление белка и назначениея
Кетостерила
Обычная диета (0,75-0,8 г/кг/сут белка)
I
II
Обычная диета (0,75-0,8 г/кг/сут белка)
III
Малобелковая диета (0,6-0,3 г/кг/сут белка)
Кетостерил: 1таб/5кг веса/сутки
IV
Малобелковая диета(0,6-0,3 г/кг/сут белка)
Кетостерил: 1таб/5кг веса/сутки
V
До диализа – малобелковая диета
Кетостерил: 1таб/5кг веса/сутки
На диализе – обычная диета (1-1,3 г/кг/сут белка)
Кетостерил: 1таб/5кг веса/сутки
27. Лечение АГ
АГ является важнейшим фактором рискаразвития и прогрессирования ХБП любой
этиологии адекватный контроль АД
замедляет её развитие.
В очередь ХБП является важнейшим
независимым фактором риска развития и
прогрессирования сердечно-сосудистых
заболеваний, в том числе фатальных
28. Лечение АГ
• салуретики- фуросемид 160 – 240 мг/сутки;
- верошпирон – при СКФ < 30 мл/мин не
назначать;
- тиазиды при СКФ < 20 мл/мин
неэффективны;
• β – адреноблокаторы - можно в высоких дозах;
• блокаторы кальциевых каналов - верапамил,
дилтиазем, нифедипин, амлодипин;
• иАПФ и БРА(желательно с двойным путем
выведения) фозиноприл, рамиприл.
29. Лечение анемии
• Рекомбинантный человеческийэритропоэтин (ЭПО) – 20-100 ЕД/кг (в/в,
п/к, в/к).
Побочные эффекты ЭПО – гипертензия,
тромботические осложнения.
• Препараты железа внутрь
(сорбифер-дурулес, феррумлек, тотема).
• При ТХПН – венофер в/в
(сахароидный комплекс железа).
• Трансфузии препаратов крови показаны
только при тяжелой анемии и при
резистентности к ЭПО (малоэффективная
процедура, повышение предсуществующих
АТ).
30. Коррекция нарушений форсорно- кальциевого обмена при ХПН
Коррекция нарушений форсорнокальциевого обмена при ХПН• снижение потребления фосфора с пищей;
• фосфатсвязывающие вещества
(карбонат кальция, “RENAGEL”);
• витамин D3;
• новые аналоги витамина D (“ЭТАЛЬФА”);
• кальцимиметики;
• медикаментозная и хирургическая
паратиреоидэктомия.
31. Энтеросорбенты
• Приводят к определенному, нонезначительному снижению уровня
азотемии в крови.
• Не обладают специфичностью.
• В настоящее время используют
полифепан, фильтрум и лактофильтрум,
энтеросгель.
32. Методы заместительной почечной терапии (ЗПТ)
• Программный (хронический)гемодиализ.
• Перитонеальный диализ.
• Аллотрансплантация почки.
33. Показания к ЗПТ:
• Терминальная стадия ХПН(5-я стадия ХБП);
• Гиперкалиемия > 6,5 ммоль/л,;
• тяжелая гипергидратация с риском отека
легких;
• Полинейропатия;
• декомпенсированный метаболический
ацидоз.
34.
ОБЛАСТНОЙСПЕЦИАЛИЗИРОВАННЫЙ
НЕФРОЛОГИЧЕСКИЙ ЦЕНТР
(на базе Областной клинической больницы)
АМБУЛАТОРНЫЙ
ПРИЕМ
ОТДЕЛЕНИЕ
ГЕМОДИАЛИЗА
ОТДЕЛЕНИЕ
НЕФРОЛОГИИ
5 КОЕК
ТРАНСПЛАНТОЛОГИЧЕСКОЙ
ПОМОЩИ
35. Как направить или записать пациента
• пациентов при первичном обращении потелефону регистратуры поликлиники:
49-17-42;
• пациентов, находящихся на учете у
нефролога по телефону центра:
49-17-81;
• Возможна запись по интернету
http://medportal.saratov.gov.ru или
http://saratov.gov.ru (по данным паспорта
и страхового полиса).
36. Порядок направления к нефрологу
При себе необходимо иметь:• паспорт;
• страховой медицинский полис;
• направление терапевта или врача другой
специальности (уролога, эндокринолога,
кардиолога) с данными общего анализа крови, мочи,
УЗИ почек, биохимического исследования крови
(общий белок, альбумин, мочевая кислота,
холестерин, креатинин крови);
• другие медицинские документы (консультации,
выписки из стационара);
• данные амб карты.
37. График работы консультативного приема
Расписание приема врачей- нефрологов областногоспециализированного нефрологического центра
(г. Саратов, ул. Рабочая, д. 145/155, 5 этаж, кабинеты 509, 505,
506 )
• Ковалева Елена Николаевна, врач-нефролог I
категории ежедневно с 8.00 до 14.30
• Тюлякова Наталья Алексеевна, врач-нефролог I
категории пн, ср, пт с 9.00 до 15.30
• Петрова Наталия Юрьевна, врач-нефролог высшей
категории, к.м.н., руководитель областного нефрологического
центра, главный внештатный нефролог министерства
здравоохранения области: среда, пятница с 9.00 до 15.00
• Консультанты вт, четв 10.00-15.30
38. Дефектура направления
- отсутствие развернутого полногодиагноза;
- отсутствие хотя бы кратких данных
анамнеза;
- отсутствие данных биохимического
исследования;
- отсутствие данных о давности изменений;
- отсутствие данных УЗИ (или формальное
описание);
- отсутствие данных о проводимом лечении.
39. ОСНОВНЫЕ ПОКАЗАНИЯ К АМБУЛАТОРНОЙ КОНСУЛЬТАЦИИ НЕФРОЛОГА
• Протеинурия;• Альбуминурия более 25 мг;
• Гематурия;
• Снижение СКФ ниже 60 мл/мин/1,73 м2;
• Повышение креатинина или мочевины крови;
• Артериальная гипетензия , впервые выявленная
в возрасте моложе 40 лет или старше 60 лет;
• Резистентная к лечению артериальная
гипертензия.
40. ОСНОВНЫЕ ПОКАЗАНИЯ К АМБУЛАТОРНОЙ КОНСУЛЬТАЦИИ НЕФРОЛОГА
• Нарушение концентрационной функциипочек, канальцевые нарушения (никтурия,
полиурия, стойкая депрессия удельного веса;
глюкозурия при нормальной уровне сахара в
крови);
• Признаки синдрома Фанкони, других
тубулопатий, резистентного рахита у ребенка,
особенно в сочетании с нарушением
физического развития.
41.
Показания к госпитализации внефрологическое отделение
ЭКСТРЕННО: ОПН, криз отторжения
трансплантата, тХПН с клиникой отека
мозга, отека легких
Сроки плановой госпитализации
определяет нефролог









































 Медицина
Медицина