Похожие презентации:
Недостаточность коры надпочечников. Гиперкортицизм. Болезнь и синдром Иценко-Кушинга
1. Недостаточность коры надпочечников. Гиперкортицизм. Болезнь и синдром Иценко-Кушинга
Доц. каф. эндокринологии,к.м.н. Авзалетдинова Д.Ш.
2021
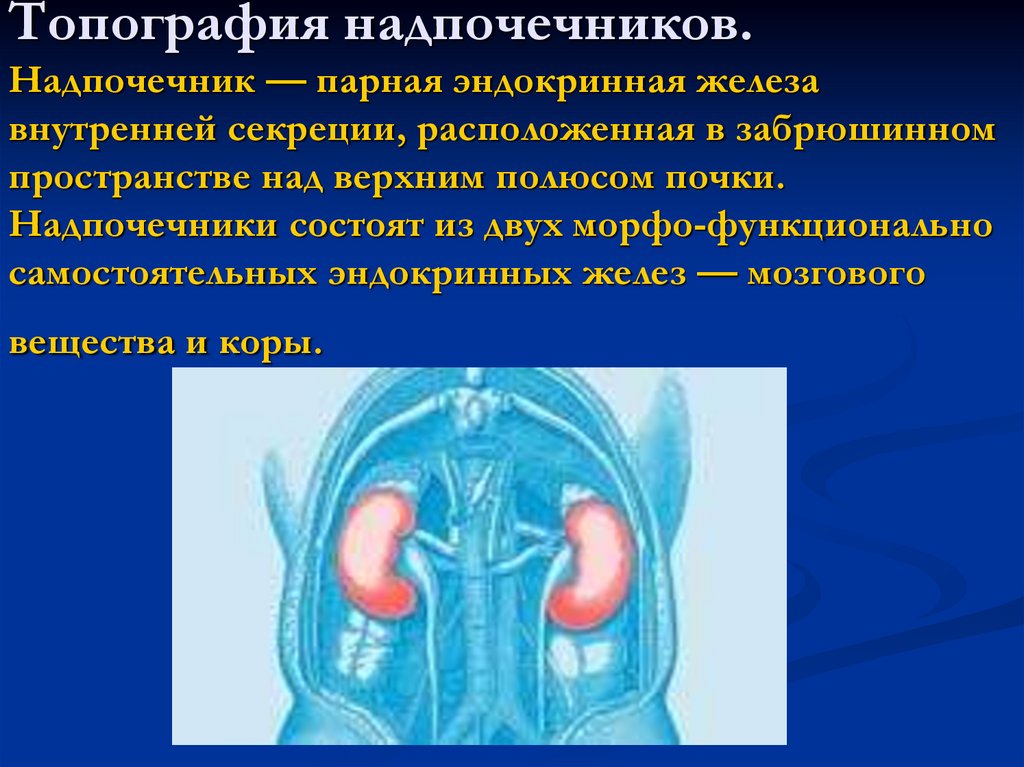
2. Топография надпочечников. Надпочечник — парная эндокринная железа внутренней секреции, расположенная в забрюшинном пространстве
над верхним полюсом почки.Надпочечники состоят из двух морфо-функционально
самостоятельных эндокринных желез — мозгового
вещества и коры.
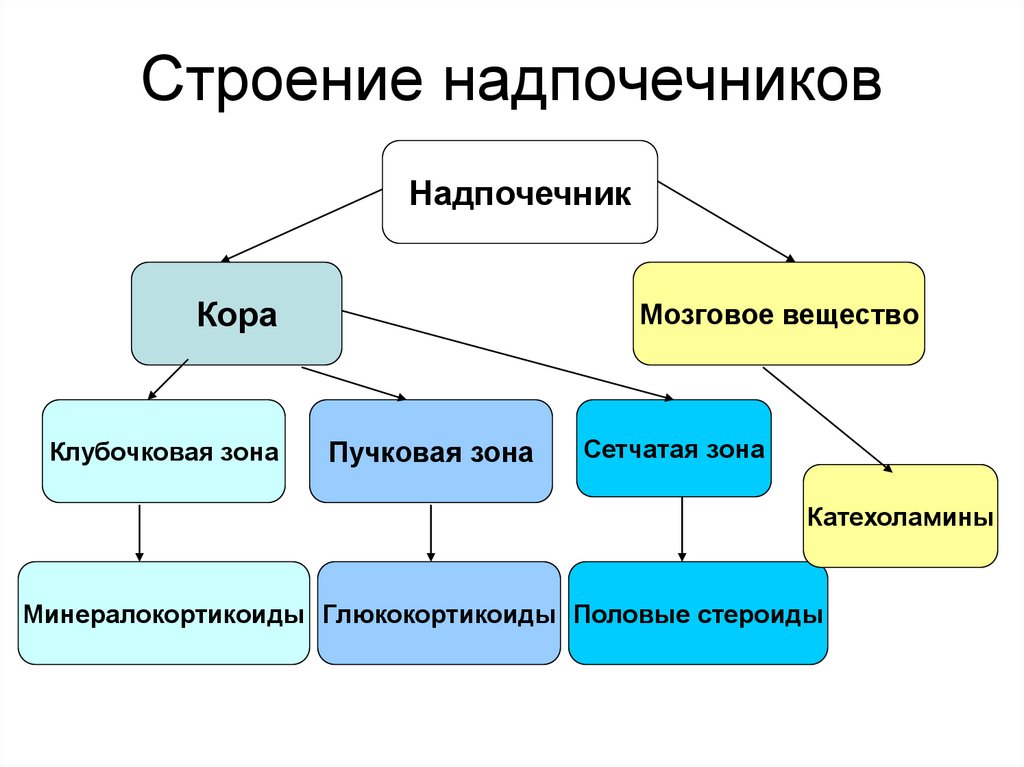
3. Строение надпочечников
НадпочечникКора
Клубочковая зона
Мозговое вещество
Пучковая зона
Сетчатая зона
Катехоламины
Минералокортикоиды Глюкокортикоиды Половые стероиды
4. Биологическое действие глюкокортикоидов
Гипергликемическое
Катаболическое
Липолитическое (конечности) +
Липогенетическое (туловище и лицо)
Иммунодепрессивное
Противовоспалительное
5. Биологическое действие минералокортикоидов
• Поддержание ВЭБ• Регуляция АД
6. Надпочечниковая недостаточность клинический синдром, обусловленный недостаточной секрецией гормонов коры надпочечников в
результатенарушения функционирования одного или нескольких
звеньев гипоталамо-гипофизарно-надпочечниковой
системы.
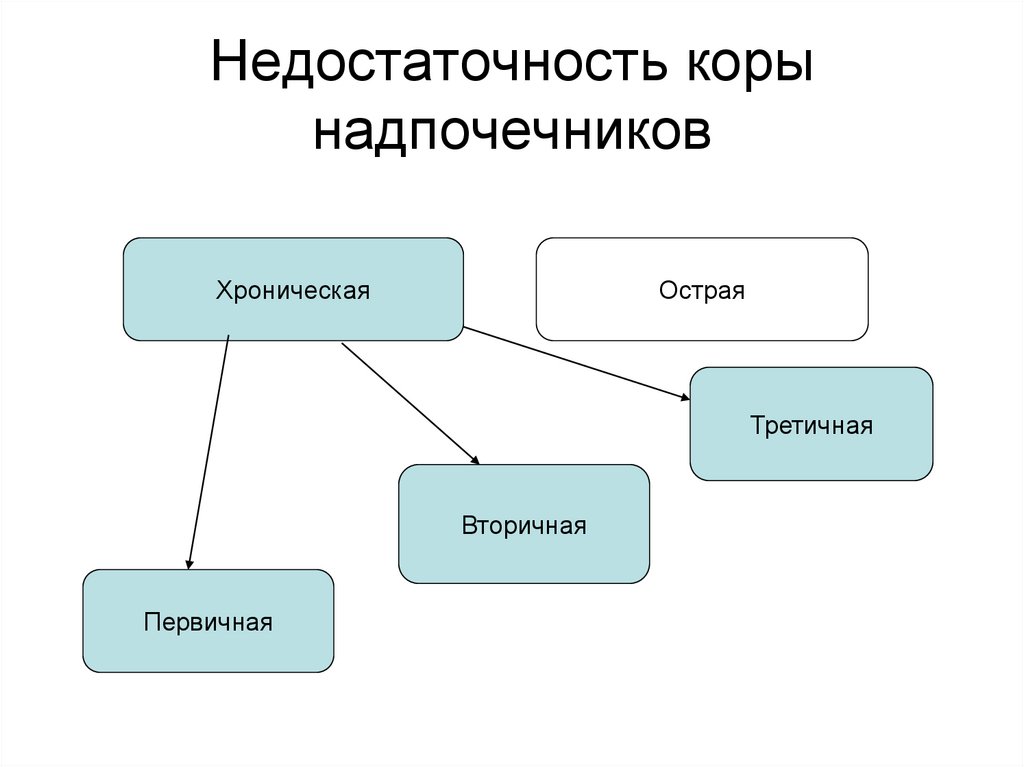
7. Недостаточность коры надпочечников
ХроническаяОстрая
Третичная
Вторичная
Первичная
8.
Классификация надпочечниковойнедостаточности
Первичная надпочечниковая недостаточность (1-НН)
1. Аутоиммунная деструкция коры надпочечников:
Изолированная 1-НН
Аутоиммунный полигландулярный синдром 1 типа
Аутоиммунный полигландулярный синдром 2 типа
1.2. Туберкулез надпочечников
1.3. Адренолейкодистрофия
1.4. Ятрогенная 1-НН (двусторонняя адреналэктомия)
1.5. Метастатическое и опухолевое поражение надпочечников
1.6. Геморрагический инфаркт надпочечников (ДВС-синдром,
синдром Уотерхауса-Фридериксена)
1.7. Редкие причины: амилоидоз, грибковые инфекции, сифилис,
ВИЧ- комплекс и др.
9.
Центральная (гипоталамо-гипофизарная)надпочечниковая недостаточность
1. Вторичная НН
Терапия препаратами глюкокортикоидов
В рамках гипопитуитаризма
Изолированный дефицит АКТГ
2. Третичная НН (повреждения гипоталамуса
различного генеза)
10. Первичная хроническая недостаточность коры надпочечников
Слабость
Гипогликемии
Гиперпигментация
Похудание
Желудочно-кишечные расстройства
Гипотония
Пристрастие к соленой пище
11.
Особенности клинической картины вторичногогипокортицизма
Отсутствие дефицита альдостерона
Дефицит АКТГ приводит к недостаточности
кортизола и андрогенов, но не затрагивает
продукцию альдостерона, секреция которого
регулируется системой РААС
Бедная симптоматика
Не будет артериальной гипотензии,
диспепсических расстройств, пристрастия к соленой
пище
Отсутствие гиперпигментации кожи и слизистых
На первый план выступают общая слабость,
похудание, гипогликемические эпизоды.
12. Диагностика
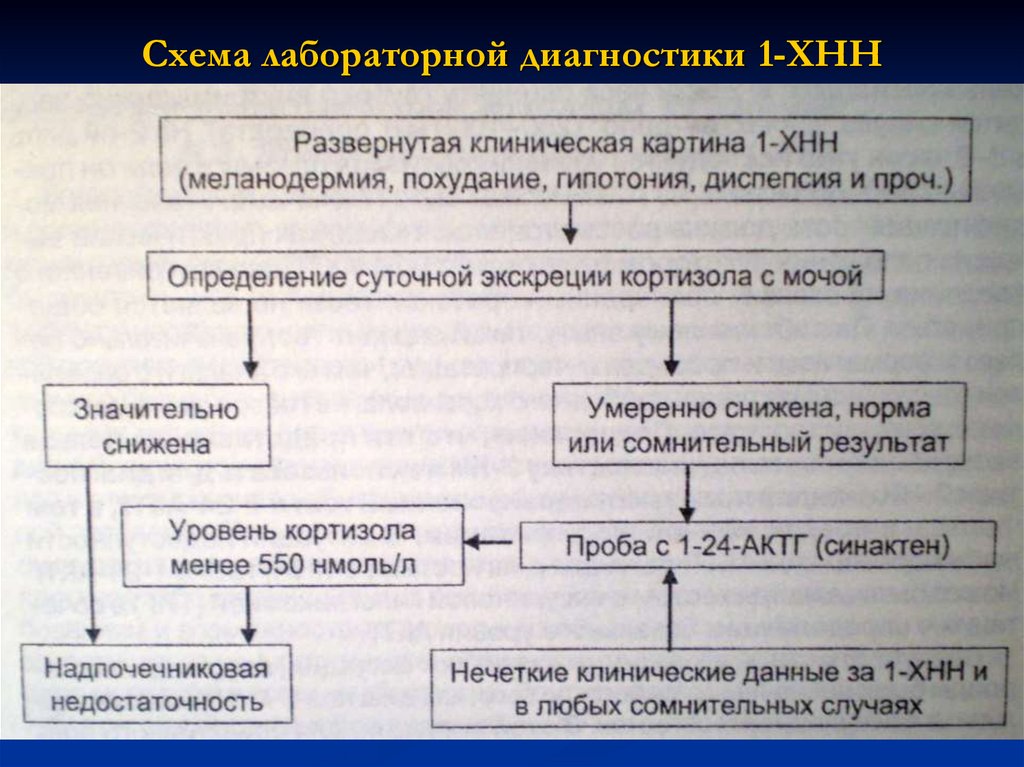
Кортизол крови
Кортизол мочи
АКТГ крови
Тест с синактеном
ОАК
Электролиты крови
Глюкоза крови
Антитела к 21-гидроксилазе
13. Схема лабораторной диагностики 1-ХНН
14. Дифференциальный диагноз
• НЦД по гипотензивному типу• Невротические синдромы
• Эссенциальная артериальная
гипотония
• Заболевания ЖКТ
• Кожные заболевания
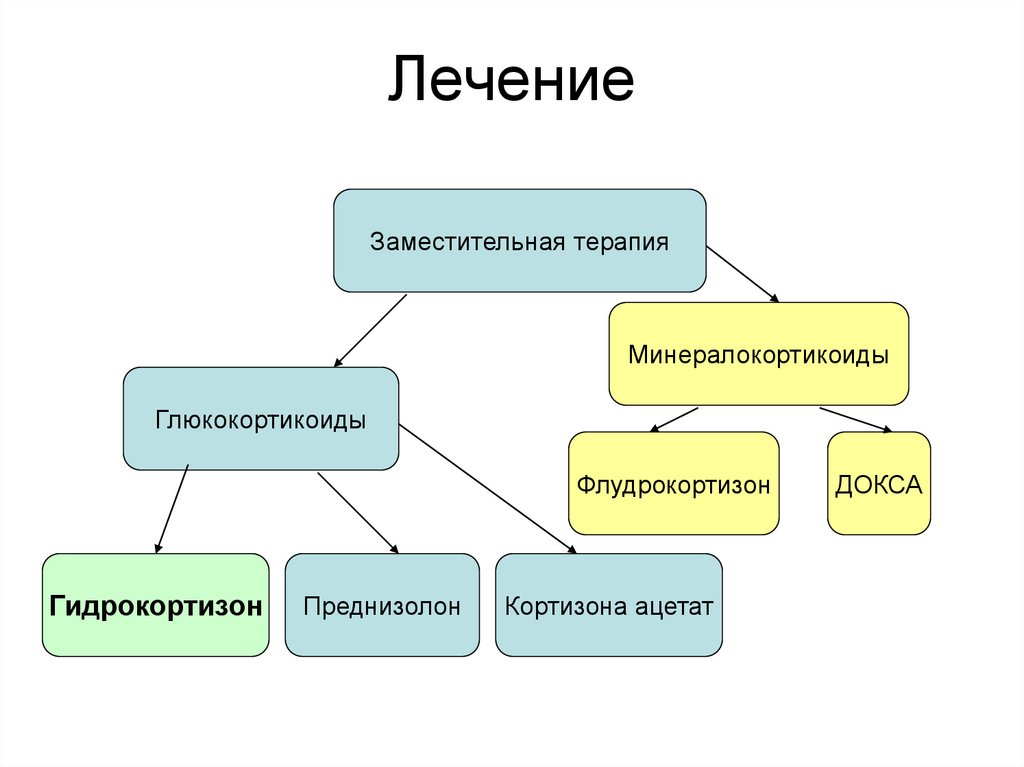
15. Лечение
Заместительная терапияМинералокортикоиды
Глюкокортикоиды
Флудрокортизон
Гидрокортизон
Преднизолон
Кортизона ацетат
ДОКСА
16.
Острый гипокортицизмОстрая надпочечниковая недостаточность (ОНН) —
ургентный клинический синдром, обусловленный
внезапным и/или значительным снижением
функциональных резервов коры надпочечников.
Наиболее частые причины:
1. Декомпенсация различных форм ХНН
2. Синдром отмены глюкокортикоидов
З. Первично-острая (острейшая) надпочечниковая
недостаточность:
а) двустороннее кровоизлияние в надпочечники
б) адреналэктомия
4. Острая гипофизарная недостаточность
5. Декомпенсация врожденной дисфункции коры
надпочечников
17. Клинические формы ОНН
• Сердечно-сосудистая• Желудочно-кишечная
• Нервно-психическая
18.
Алгоритм лечения ОНН:1. Не ожидая результатов лабораторных
исследований начинается внутривенное
введение 2-3 литров физиологического
раствора (со скоростью 500 млн час; при
коллаптоидном состоянии — струйно),
возможно сочетании с 5—10% раствором
глюкозы. За первые сутки вводится
минимум 4 литра жидкости. Введение
калийсодержащих и гипотонических
растворов диуретиков противопоказано.
19.
2. 100 мг гидрокортизона в/в сразу, затем каждые 46 ч на протяжении первых суток.Как альтернатива (на время доставки в клинику) - 4
мг дексаметазона в/в (или эквивалентная доза
преднизолона 40 мг), с последующим переходом на
терапию гидрокортизоном. Параллельно симптоматическая терапия.
З. На вторые-третьи сутки, при положительной
динамике, доза гидрокортизона уменьшается до 150
— 200 мг/сут (при стабильной
гемодинамике вводится в/м). В назначении
минералокортикоидов (кортинефф) нет
необходимости, пока суточная доза гидрокортизона
не будет снижена менее 100 мг/сут.
20. Гиперкортицизм
21. Гиперкортицизм Определение
Клинический синдром, связанный с избытком ворганизме
глюкокортикоидов
избыточного
поступления
вследствие
извне
(в
их
виде
препаратов) или их избыточной продукции
корой надпочечников
22.
Классификация гиперкортицизмаЭкзогенный гиперкортицизм
• длительный прием синтетических глюкокортикоидов
• ожирение
• алкоголизм
• сахарный диабет
• диэнцефальный синдром
• хронический гепатит и цирроз печени
• беременность
23. Классификация гиперкортицизма
Эндогенный гиперкортицизм
АКТГ - зависимый (80%):
Болезнь Кушинга (85%)
• микроаденома гипофиза
• гиперплазия кортикотрофов
гипофиза
Эктопированный АКТГ- синдром (15%):
овсяноклеточный рак легкого (35%)
опухоли АПУД-системы
карциноид бронхов
карциноид тимуса
медуллярный рак щитовидной железы
24.
АКТГ - независимый (20%):Синдром Кушинга
• опухоль коры надпочечника
(доброкачественная > 50%;
злокачественная < 50%)
• мелкоузловая гиперплазия (редко)
• крупноузловая гиперплазия (редко)
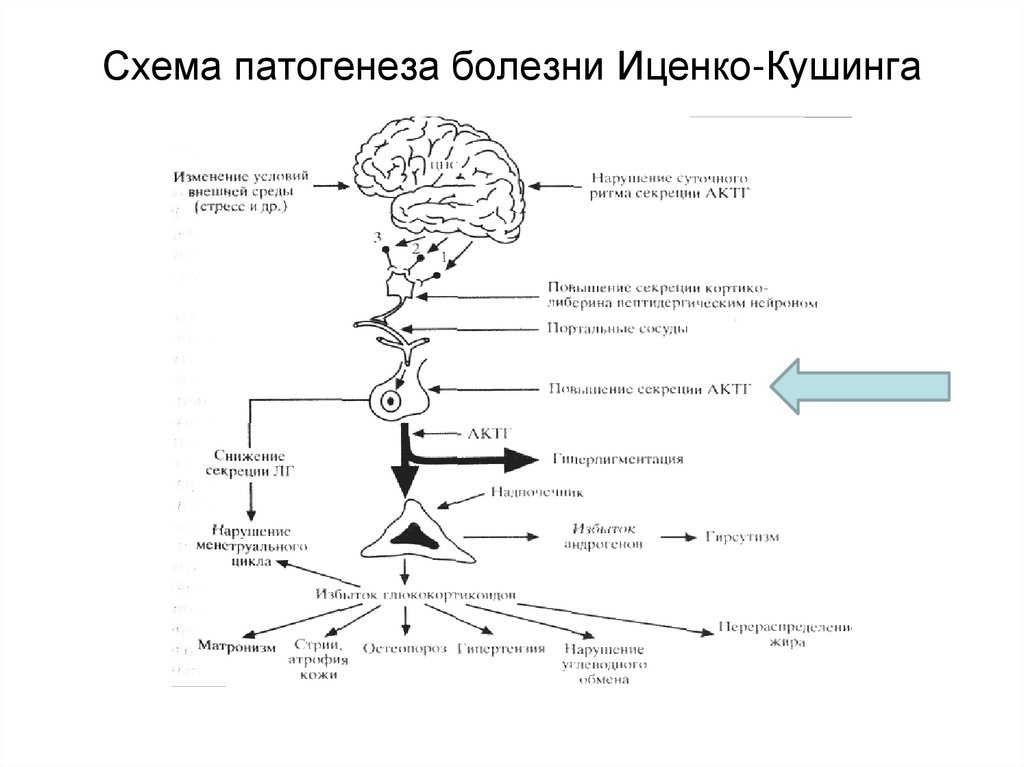
25. Болезнь Кушинга Определение
Тяжелоезаболевание
гипоталамо
гипофизарной
системы,
обусловленное
повышенной секрецией АКТГ гипофизом
вследствие
формирования
АКТГпродуцирующей аденомы гипофиза или
гиперплазии кортикотрофов
26. Схема патогенеза болезни Иценко-Кушинга
27. Пациенты с гиперкортицизмом
28. Клинические проявления гиперкортицизма
Гипокалиемия
Экхимозы
Остеопороз
Мышечная слабость
АГ
Стрии (красные/пурпурные)
Акне
Диспластическое ожирение
Гирсутизм
Матронизм
Олигоменорея
Генерализованое ожирение
НТГ/СД
29. Диагностика
Кортизол крови
Кортизол мочи
Кортизол слюны
АКТГ крови
Тесты с дексаметазоном
Электролиты крови
Глюкоза крови
Визуализация
30.
Тесты первой линии:• Малая дексаметазоновая проба (позволяет отличить
экзогенный гиперкортицизм от эндогенного):
1-й день. 23.00 ч – 1 мг дексаметазона per os
2-й день. 8.00 ч - кровь на кортизол.
Норма, функц. гиперкорт.: кортизол 50 нмоль/л
• Кортизол слюны в 23.00 ч выше нормы
31. Дополнительные тесты
Проводятся в случае дискордантныхрезультатов тестов первой линии:
• Свободный кортизол в суточной моче
• Кортизол крови вечером
32. Установление причины эндогенного гиперкортицизма (ЭГ)
Определение утреннего уровня АКТГ крови(позволяет провести диф.диагностику АКТГзависимого и АКТГ-независимого ЭГ)
АКТГ 10 пг/мл (с большей точностью 5 пг/мл) на фоне высокого
уровня кортизола в моче АКТГ-независимый ЭГ КТ/УЗИ
надпочечников
Нормальный или повышенный АКТГ АКТГ-зависимый ЭГ
33. Диф.диагностика АКТГ-зависимых форм ЭГ Большая дексаметазоновая проба
1-й день. 8.00 ч - кровь на кортизол23.00 ч – 8 мг дексаметазона per os
2-й день. 8.00 ч - кровь на кортизол
– При болезни Кушинга - снижение экскреции
свободного кортизола на 60% и более
– При АКТГ - эктопированном синдроме
секреция кортизола не изменяется
34.
МРТ гипофиза с контрастированиемПоказана всем пациентам с подозрением на
АКТГ-зависимый ЭГ(1-3 Тл)
• При наличии аденомы 6 мм и более БИК
• В иных случаях провести БПД
!!! В 20% микроаденома может не
визуализироваться даже при ее наличии
!!! Микроаденомы гипофиза могут быть у 1020% здоровых людей
35. УЗИ/ МСКТ / МРТ надпочечников
с целью оценки их состояния, преждевсего для исключения:
• объемных образований
• крупноузелковой гиперплазии
36.
При подозрении наАКТГ-эктопированный синдром
• МСКТ/МРТ органов грудной клетки,
брюшной полости, средостения, малого таза
(для исключения эктопической продукции
АКТГ в легких, поджелудочной железе,
кишечнике)
37. Выявление осложнений
ЭКГЭХО
Холтер ЭКГ
R-графия грудного и поясничного отделов
позвоночника
Денситометрия поясничного отдела
позвоночника и прокс. отдела бедр. Кости
УЗИ ОБП, почек, ОМТ
ФЭГДС
38. Эндоскопическая трансназальная аденомэктомия
Преимущества:• быстрый и удобный подход к
гипофизу без внешнего повреждения
костей свода черепа
• сохраняется функциональная
активность гипоталамуса и
зрительного аппарата
• дает быстрый продолжительный
результат (эффективность 65-90%)
39. Пасиреотид
Мультилигандный аналог соматостатинаСтартовая доза ≥ 600 мкг 2 р/день п/к
Коррекция дозировки каждые 3 мес с
шагом 300 мкг (дозу если кортизол в сут
моче в 2 раза превышает N; дозу если
он достигает нижней границы нормы)
40. Медикаментозная терапия
• Ингибиторы стероидогенеза:аминоглютетимид (Мамомит; Оримитен) 500-2000
мг в сутки per os
кетоконазол (Низорал) 400-1200 мг в сутки per os
требуется мониторинг активности ферментов печени
• Препараты центрального действия:
Каберголин 0,5-0,7 мг в неделю per os
головокружение, тошнота и др.
• Блокаторы рецепторов к прогестерону и ГКС:
Мифепристон 300-1200 мг в сутки per os
нарушения со стороны ЖКТ и др.
41.
• Адренолитики (блокируют биосинтезкортикостероидов и вызывают
деструкцию кортикальных клеток):
хлодитан/митотан/лизодрен
Лечение начинают после определения
переносимости препарата
Контроль за содержанием кортизола в
крови и суточной моче не реже 1 раза 14
дней
неврологич. осложнения (атаксия и др.)
42.
Адреналэктомия• односторонняя как метод,
дополняющий лучевую терапию или
аденомэктомию
• двусторонняя как радикальный метод
лечения тяжелой формы болезни
Кушинга в сочетании с лучевой
терапией
43. Стереотаксические методы облучения
терапия первой линии приинфильтративно-растущих аденомах,
которые распространяются на структуры
хиазмально-селлярной области и
основания черепа:
• зрительные пути,
• кавернозные синусы,
• сосуды виллизиева круга.






































 Медицина
Медицина