Похожие презентации:
Краткосрочная диспансеризация ПП ЦНС
1. Краткосрочная диспансеризация ПП ЦНС
Найдёнкина С.Н.2. Диспансеризация
представляет собой систему организационных и лечебнопрофилактических мероприятий, обеспечивающихдинамический контроль за уровнем развития и состоянием
здоровья детей с целью раннего выявления начальных
отклонений, назначения своевременных оздоровительных,
корригирующих, лечебных мероприятий по предупреждению
заболеваний, а также обеспечение условий для
оптимального развития детей; составляет основу
профилактического обслуживания детского населения.
это активное динамическое наблюдение за состоянием
здоровья определённого контингента населения (в данном
случае - детей) с целью раннего выявления заболеваний.
3. Задачи диспансеризации
воспитание здорового ребенка,обеспечение оптимального физического и нервнопсихического его развития,
дальнейшие снижение заболеваемости и смертности детей.
Цель диспансеризации БОЛЬНЫХ детей состоит в:
снижении заболеваемости,
предупреждении рецидивов заболевания,
инвалидности,
медико-социальной адаптации,
адаптации к трудовой деятельности в последующем.
4. Диспансеризация детского населения включает в себя
1.-
1.
-
Диспансеризацию здорового ребенка:
дородовый патронаж беременных женщин
(антенатальная профилактика);
периодические профилактические осмотры.
Диспансеризацию больного ребенка:
краткосрочную и
долгосрочную за детьми, взятыми на
диспансерный учет и проведение
оздоровительных мероприятий с ними.
5. Краткосрочная диспансеризация - II группа состояния здоровья
- у которых отсутствуют хронические заболевания (состояния),но имеются некоторые функциональные и
морфофункциональные нарушения;
- реконвалесценты, особенно перенесшие инфекционные
заболевания тяжелой и средней степени тяжести;
- с общей задержкой физического развития в отсутствие
заболеваний эндокринной системы (низкий рост, отставание
по уровню биологического развития), с дефицитом массы
тела или избыточной массой тела;
- часто и (или) длительно болеющие острыми респираторными
заболеваниями;
- с физическими недостатками, последствиями травм или
операций при сохранности функций органов и систем
организма.
6. Спектр отклонений в состоянии здоровья, позволяющих отнести детей в эту группу, значительно шире.
1. Дети от многоплодной беременности.2. Недоношенные 1-2 степени.
3. Переношенные дети.
4. Дети, перенесшие родовую травму, асфиксию, гемолитическую болезнь.
5. Снижение резистентности с увеличением числа эпизодов острых заболеваний в течение
года – более 4 (то есть частоболеющие дети).
6. Наличие отклонений в физическом развитии: повышенная (центильная зона 7) или
сниженная (центильная зона 2) масса тела; сниженная длина тела (центильная зона 2 или
1-при отсутствии эндокринной патологии).
7. Наличие отклонений в НПР (отставание на 1 эпикризный срок, т.е. 2 группа НПР; или
опережение в развитии более чем на 2 эпикризных срока).
8. Незначительные или умеренные отклонения в поведении.
9. Снижение гемоглобина до нижних границ нормы .
10. Функциональный сердечный шум или малые аномалии сердца (открытое овальное окно,
аномально расположенная хорда).
11. Рахит 1 степени.
12. Аномалии конституции (лимфатико-гипопластический, нервно-артритический,
экссудативно-катаральный).
13. Гипотрофия 1 степени.
14. Проявления пищевой, лекарственной аллергии.
15. Аденоиды 1 степени (без аденоидита); гипертрофия миндалин 1-2 степени.
16. Перинатальная энцефалопатия без выраженных клинических проявлений.
17. Субкомпенсированный кариес.
18. Аномалии прикуса.
19. Миопия слабой степени.
20. Дисфункция ЖКТ.
21. Малые размеры большого родничка при рождении и др.
7. Примерная схема эпикриза на ребёнка III группы здоровья
С какого времени ребёнок находится на Д3 учёте.Диагноз выставлен стационарно, амбулаторно.
Сколько раз отмечались обострения данного заболевания.
Наблюдались ли обострения за последний эпикризный срок.
Какие интеркуррентные заболевания ребёнок перенёс за последний эпикризный
срок, и повлияли ли они на течение основного заболевания.
Как ребёнок переносил назначенные ему ранее двигательный, прививочный режимы.
Какое противорецидивное лечение ребёнок получил, и улучшилось ли его состояние
на фоне проводимой реабилитации.
Результаты осмотров узких специалистов и инструментально-лабораторных методов
обследования.
Санация очагов хронической инфекции.
Жалобы со стороны матери и ребёнка в настоящее время.
Объективный статус (с акцентом на состояние поражённых органов и систем),
оценка физического и нервно-психического развития.
8. Заключение:
1. Оценка здоровья: (по критериям КОЗ)физическое и нервно-психическое развитие;
резистентность;
диагноз основной с указанием срока давности, сопутствующий;
группа здоровья.
2. Эффективность диспансеризации.
3. План дальнейших мероприятий по алгоритму диспансеризации:
кратность и сроки наблюдения участковым педиатром;
кратность и сроки наблюдения узкими специалистами;
уровень лабораторно-инструментального обследования;
оздоровительные мероприятия (диета, режим, витаминизация, санация
очагов хронической инфекции, санаторно-курортное лечение);
противорецидивное лечение;
трудовой, прививочный, двигательный режимы;
критерии снятия с диспансерного учёта.
9. Этапы диспансеризации
- 1-й этап - доврачебное обследование по скрининг--
-
программе;
2-й этап - профосмотр ребенка врачом-специалистом
в присутствии родителей
- 3-й этап - заключение врача-педиатра по итогам
профосмотра о состоянии здоровья ребенка с
рекомендациями (по режиму, питанию, физическому
воспитанию) и назначениями (профилактические
прививки, лечебно-оздоровительные мероприятия
детям II и III групп здоровья).
4-й этап – доведение информации до семьи (устно и
письменно).
10. Стандарт наблюдения за детьми с ПП ЦНС
П/а крови, мочи, сахар крови, К,Na, Ca,креатинин, ЩФ – 1,0 (УПЧ)
Антитела к краснухе, ЦМВИ, Тoxo- 0,7
RW крови – 0,4, ВИЧ – 1,0, HBsAg – 1,0,
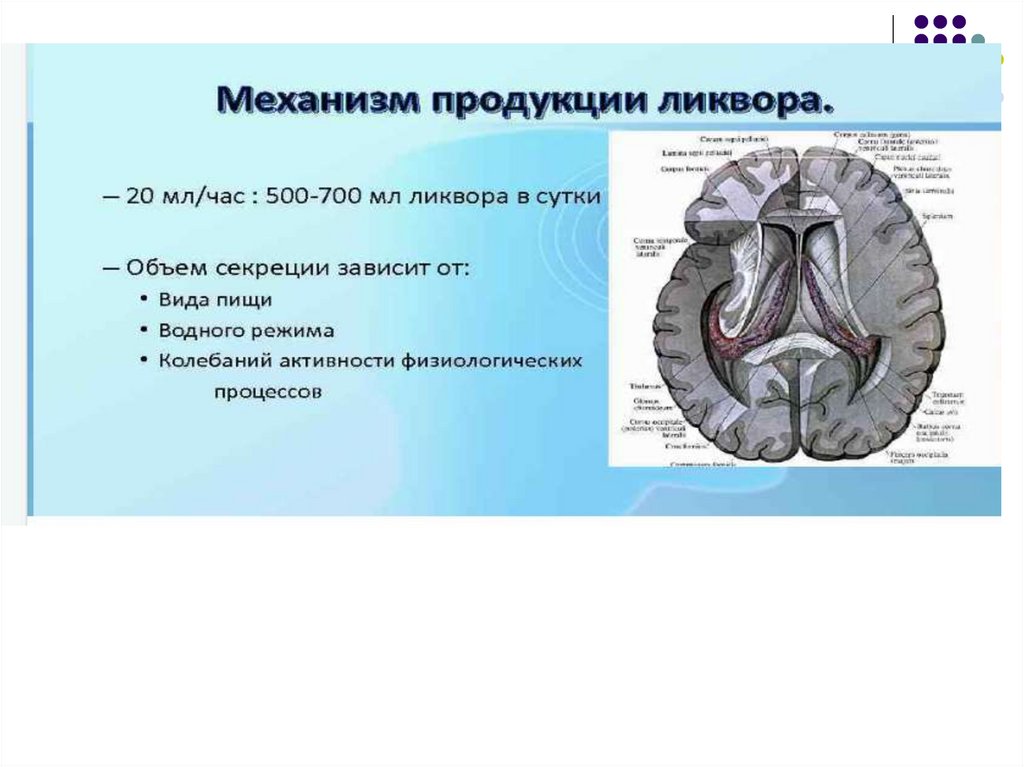
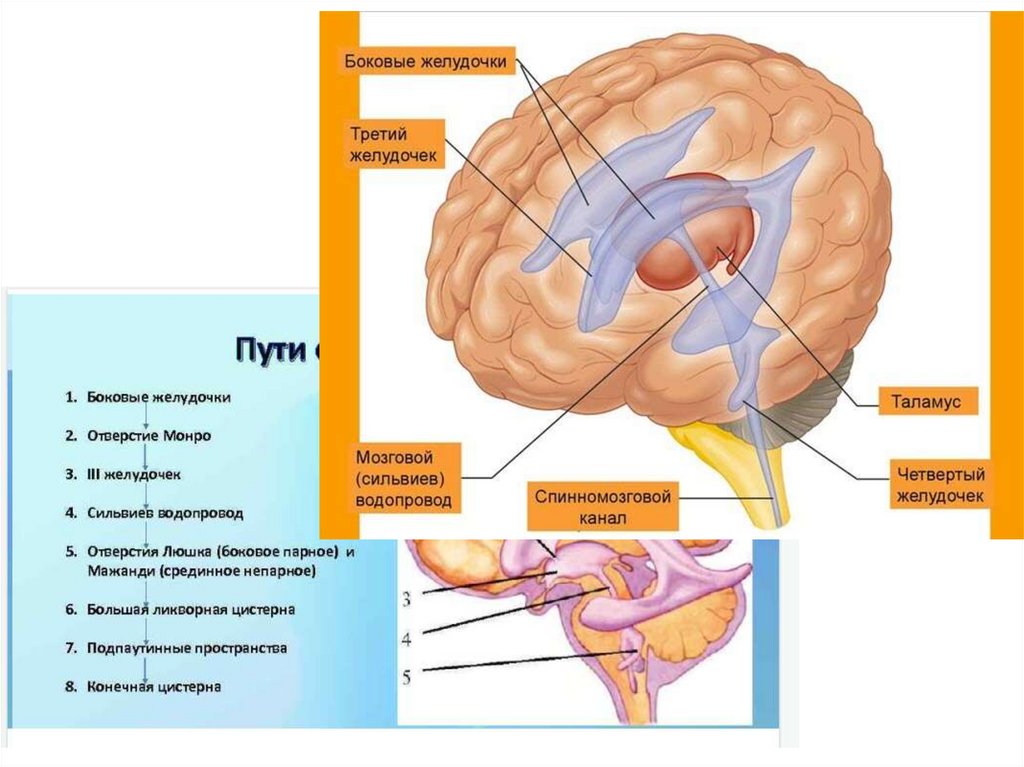
Ликвор – 0,7
НСГ (ЭхоЭГ) – 1-2 раза в год – 1,0
ЭКГ – 1-2 раза в год – 1,0
ЭЭГ – 0,7
Рентген черепа – 0,5, КТ – 0,3, ЭМГ – 0,3
11. Стандарт наблюдения за детьми с ПП ЦНС
Консультацию невролога на дому организуют на первом месяцежизни, далее каждые 3 месяца на первом году наблюдения,
каждые 6 месяцев на втором году наблюдения.
Консультация окулиста – в 1 месяц и в 12 месяцев, далее по
показаниям.
Аудиологический скрининг проводят на первом месяце жизни,
консультации оториноларинголога в 1, 4, 6, 12 месяцев, далее
по показаниям.
Логопед, физиотерапевт, ЛФК, ортопед – 1,0
Наблюдение в стационаре 25 дней, осложненные – 35 дней
Наблюдение в поликлинике неосложненные – до 3 лет,
осложненные – до перевода во взрослую сеть
12.
Рентгенологическое исследование шейного отделапозвоночника показано при подозрении на спинальную травму.
Компьютерную томографию и МРТ назначают при подозрении
на паренхиматозное кровоизлияние.
Сроки реабилитационных мероприятий зависят от степени
тяжести и выраженности клинических проявлений поражения
ЦНС: при легкой степени до 2 лет, при среднетяжелой - до 3 лет,
при тяжелой - до 18 лет.
Реабилитация включает охранительный режим, массаж,
физиотерапию (электрофорез, грязелечение,
парафинолечение), кинезиотерапию, плавание.
Медикаментозное лечение проводят циклами в зависимости от
ведущего синдрома (ноотропные и нейрометаболические
средства, дегидратационная терапия, препараты, улучшающие
мозговое кровообращение, витамины группы В).
Иммунизацию проводят по индивидуальному графику с учетом
противопоказаний (стадия декомпенсации, афебрильные
судороги (АКДС))
13. ВНУТРИЖЕЛУДОЧКОВЫЕ КРОВОИЗЛИЯНИЯ, ПОСТГЕМОРРАГИЧЕСКАЯ ГИДРОЦЕФАЛИЯ У НОВОРОЖДЕННЫХ ДЕТЕЙ. ПРИНЦИПЫ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ
Методические рекомендации под редакциейВолодина Н.Н., Москва, 2014г
14.
15.
16.
17. Нормальные значения НСГ
18.
19.
20.
21.
22.
23. ВНУТРИЖЕЛУДОЧКОВЫЕ КРОВОИЗЛИЯНИЯ
У недоношенных новорожденных ВЖК встречаются в 60-90% случаев.Выделяют 3 группы факторов: антенатальные, интранатальные и
постнатальные.
Предположение о большей значимости постнатальных факторов, так как
в подавляющем большинстве случаев ВЖК является постнатальным
феноменом (Volpe, Whitelaw, De Vries).
Среди антенатальных факторов наибольшая роль принадлежит
внутриутробной инфекции, особенно вирусной.
Интранатальные факторы -отслойка плаценты, стремительные роды,
развитие ДВС-синдрома у матери и т.д.
Постнатальные факторы - ИВЛ с высоким положительным давлением на
вдохе, массивные внутривенные инфузии гиперосмолярных растворов,
множество инвазивных исследований, нарушение температурного,
влажностного и охранительного режима.
Предполагается сочетанное влияние недоношенности,
внутриутробной гипоксии и механических сил в период
прохождения плода по родовым путям, хотя роль последних
многими исследователями оспаривается.
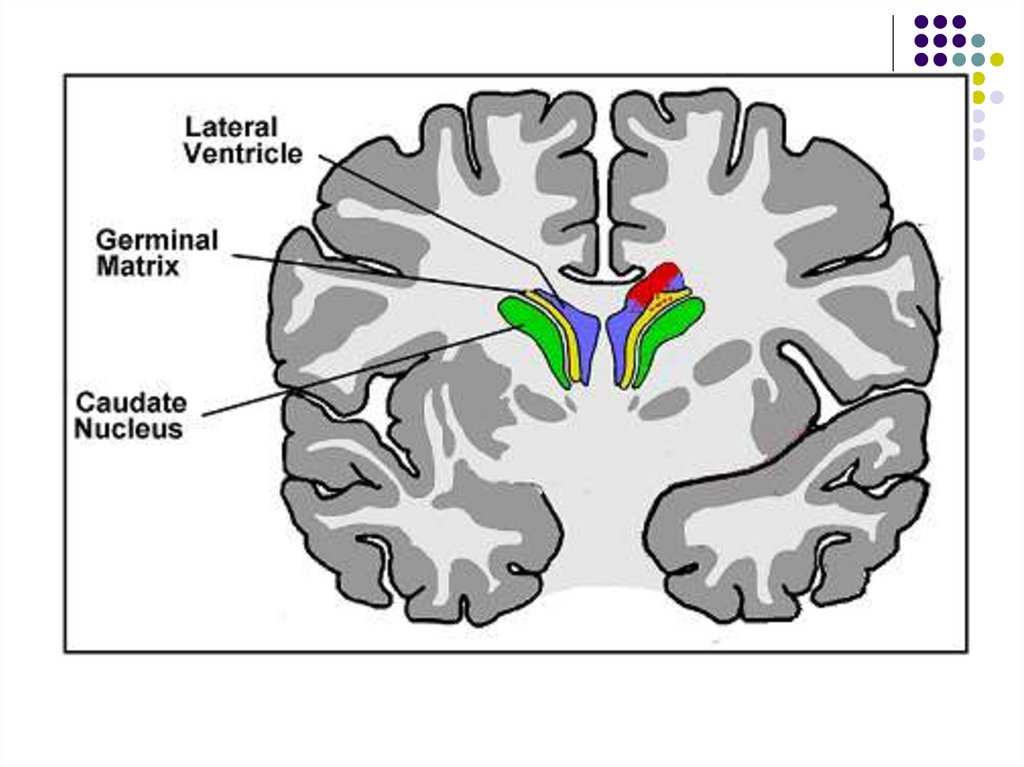
24. Где возникают кровоизлияния чаще всего?
Кровоизлияния, как правило, симметричные, локализуются вэпендиме наружной стенки боковых желудочков, в
зародышевом слое хвостатого ядра, чаще в бороздке
между хвостатым ядром и зрительным бугром.
До 35-ти недель беременности. В ней располагается хорошо
васкуляризованная ткань – герминальный матрикс, сосуды
которого состоят из одного слоя эндотелия и не защищены
окружающими тканями. В связи с этим при повышении
внутримозгового или артериального давления, венозном
застое крови возникают диапедезные субэпендимальные
кровоизлияния (СЭК).
Все оттекающие отсюда вены впадают в одну центральную
вену под острым углом, в результате чего нарушается
кровоток.
25.
26.
27. Классификация кровоизлияний (российская классификация).
Источниками ВЖК, кроме герминальногоматрикса, являются сосудистые сплетения боковых желудочков
(преимущественно у доношенных детей) и
перивентрикулярные кровоизлияния, прорывающиеся в
боковые желудочки мозга.
Кровоизлияния подразделяют на 3 (4) степени.
Кровоизлияние первой степени ограничивается только
стенкой желудочков, и кровь не проникает в полость
желудочков (в отличие от второй степени).
При третьей степени кровоизлияния нарушается
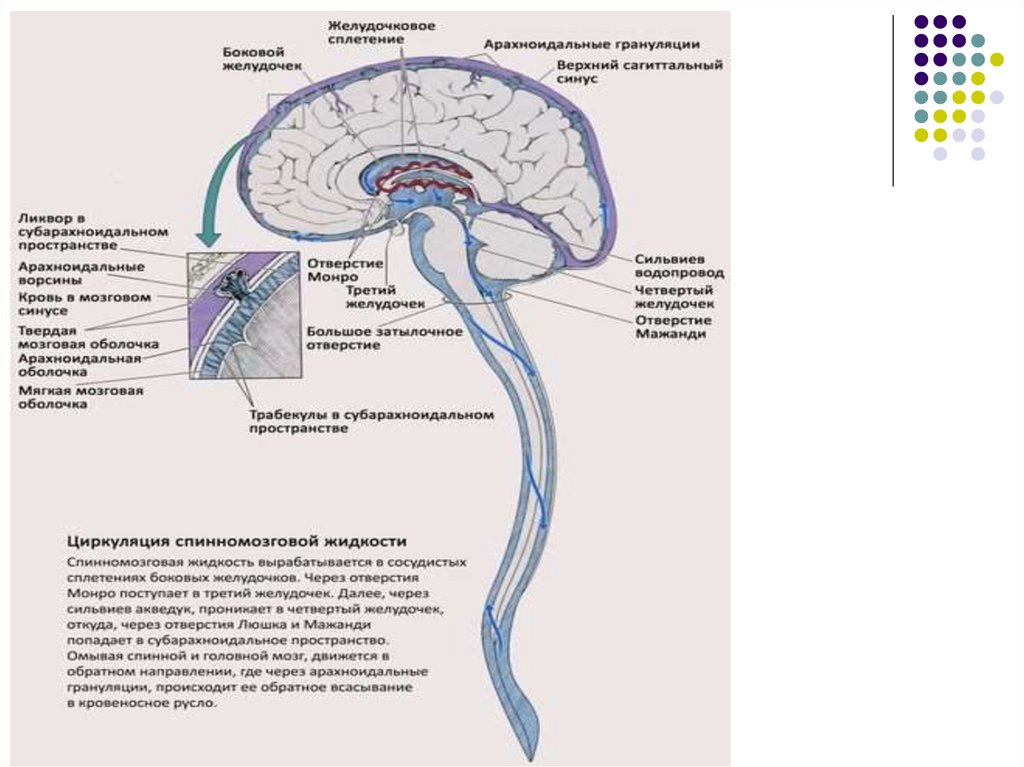
нормальная циркуляция цереброспинальной жидкости
(ЦСЖ), что приводит к её накоплению в желудочках мозга и
их расширению, может осложняться развитием
гидроцефалии, а также проникновением крови в мозговую
ткань (
28. Постгеморрагическая гидроцефалия (ПГГ)
У недоношенных детей возникает как осложнениепри ВЖК в результате обструкции путей оттока
ЦСЖ.
ПГГ –это прогрессирующее заболевание,
возникающее как осложнение ВЖК,
сопровождается прогрессирующим нарастанием
размеров ликворной системы. ПГГ возникает
вследствие нарушения баланса между продукцией
и оттоком/резорбцией ликвора. В отличие от ПГГ,
гидроцефалия ex vacuo, которая возникает
вследствие атрофии мозгового вещества, не
сопровождается внутричерепной гипертензией и не
имеет тенденции к нарастанию в динамике.
29. Причины ПГГ
Согласно последним данным мировой литературы,причиной ПГГ лишь в 10% является обструкция
фрагментами тромбов путей оттока ликвора
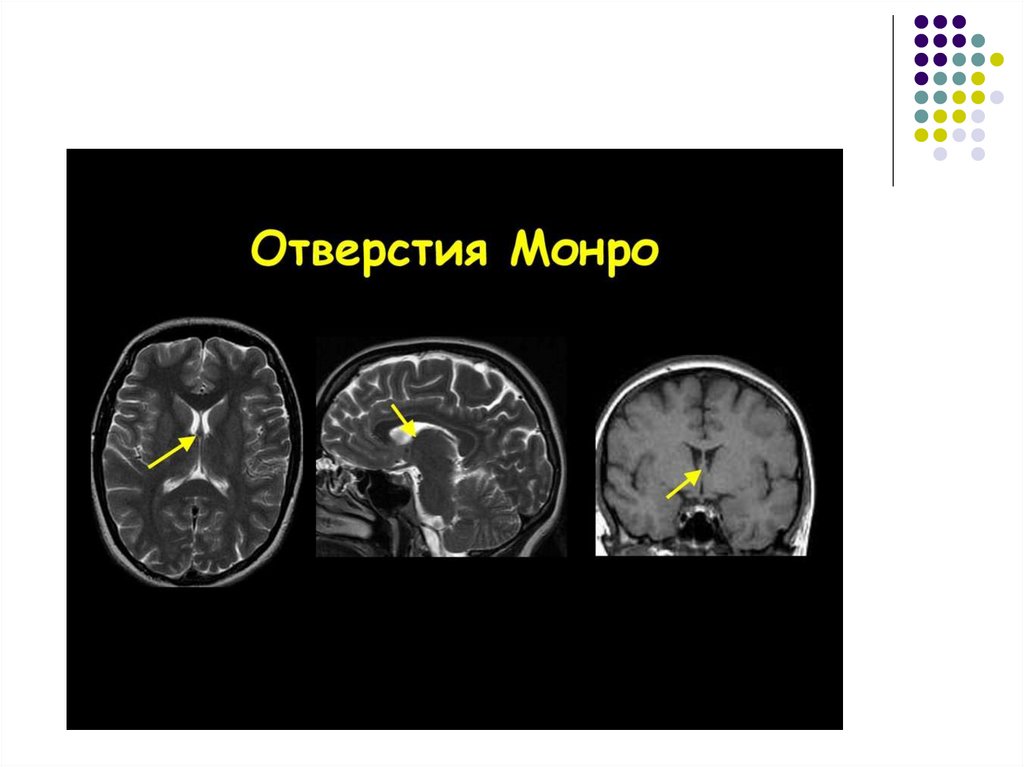
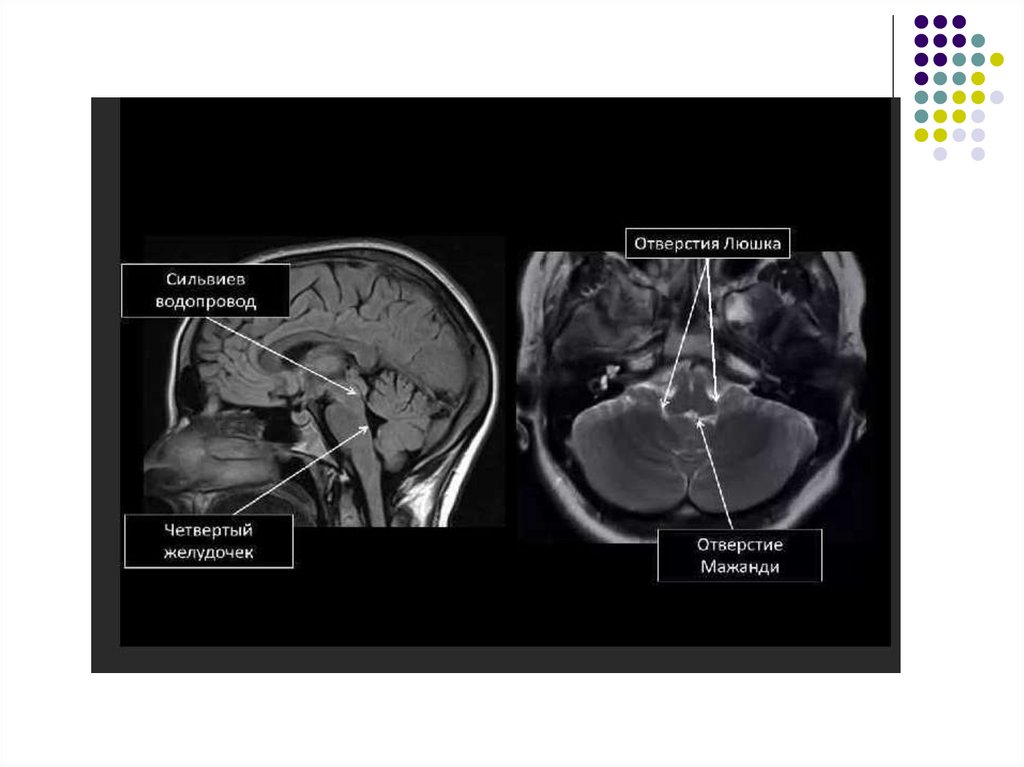
(Сильвиева водопровода, реже отверстий Монро,
Люшка и Мажанди).
В 90% случаев основным патогенетическим
механизмом гидроцефалии является развитие
облитерирующего арахноидита в области задней
черепной ямки в результате реактивного
асептического воспаления на фоне ВЖК.
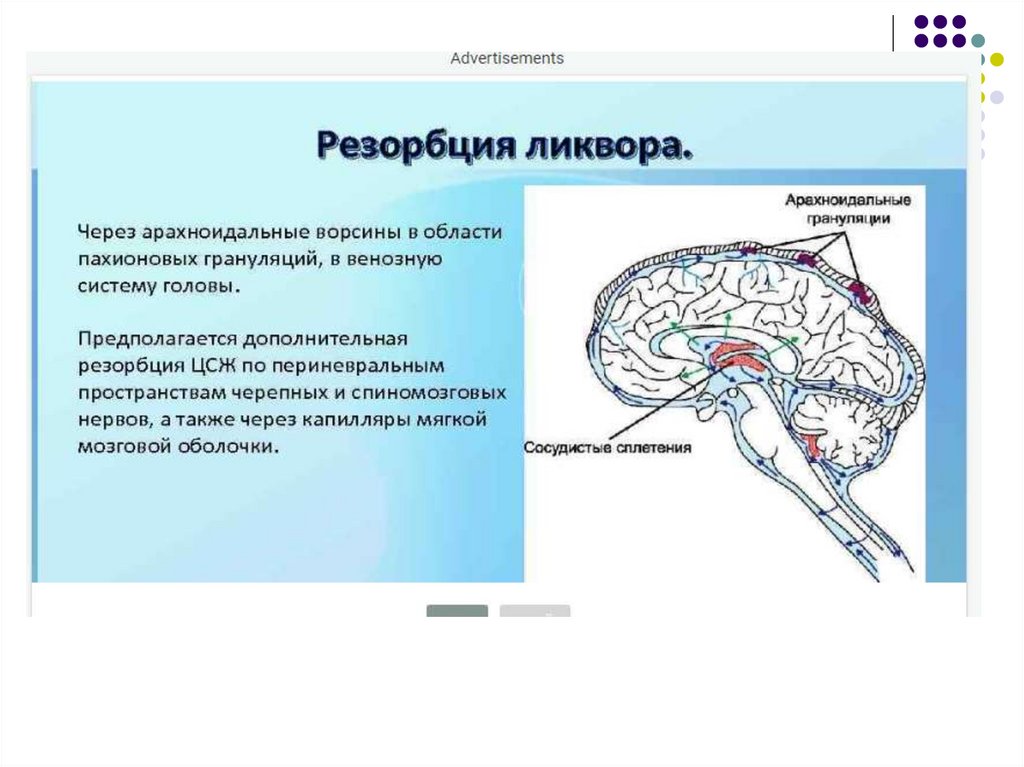
Вследствие арахноидита нарушается резорбция
ликвора в паутинной оболочке.
30. Стратегии лечения
Не существует единой национальной стратегии оказанияпомощи детям с постгеморрагической гидроцефалией.
Используемые ранее медикаментозные методы лечения ПГГ
(диакарб, фуросемид), на сегодняшний день отвергнуты.
Whitelaw А., Kennedy C.R. опубликовали данные двух независимых
исследований, проведенных в 2003 году в Европе, включавших 193
недоношенных ребенка с ПГГ. Установлено, что назначение
ацетазоламида и фуросемида при постгеморрагической гидроцефалии
не уменьшает частоту и риск операции, вероятность
послеоперационных осложнений, не уменьшают летальность
вследствие ПГГ.
Неэффективность любых средств снижения продукции
ликвора изначально тщетна в связи с тем, что основной
причиной развития гидроцефалии является не повышение
выработки ликвора, а снижение его оттока и резорбции.
31. ВЕДЕНИЕ ПАЦИЕНТА С ВНУТРИЖЕЛУДОЧКОВЫМ КРОВОИЗЛИЯНИЕМ
1.2.
3.
Нейросонография, а при необходимости других методов нейровизуализации, допплерография, КТ, МРТ с учетом
клинической картины.
У всех недоношенных новорожденных НСГ выполняется на 1, 3, 5,
7 сутки, у доношенных в первые сутки жизни, а также при
клиническом подозрении на ВЖК по единому протоколу
исследования.
Критериями первичного вызова нейрохирурга являются признаки
внутричерепной гипертензии, проявляющиеся:
при нейросонографии прогрессирующим увеличением размеров
боковых желудочков
при нейросонографии более 97 центиля для данного гестационного
возраста
и/или опережающим ростом окружности головы (более 14 мм/нед).
После проведения консультации нейрохирурга, ребенок находится
под контролем неонатолога и невролога, полная оценка
неврологического статуса с измерением окружности головы и НСГ
проводится 2-3 раза в неделю, а при необходимости чаще.
32. Критерии прогрессирования
Клиническими и НСГ критериями ВЧГ являются: напряжениебольшого родничка, расхождение швов; прогрессирующий
рост окружности головы –если темп роста +4 мм за двое
суток или +14 мм/нед.; расширение ликворной системы по
данным НСГ.
При выполнении допплерографии признаками,
указывающими на повышение внутричерепного давления
являются: повышение индекса резистентности в ПМА более
240,8; снижение скорости венозного кровотока в вене Галена
и системе внутренних мозговых вен менее 5 см/сек;
нерегулярный, прерывистый характер венозного кровотока.
33. Лечение
К методам временного купированиявнутричерепной гипертензии относятся:
люмбальные и вентрикулярные пункции
наружный вентрикулярный дренаж
субгалеальное дренирование
подкожный вентрикулярный резервуар (резервуар
Омайя)
Проведение серии люмбальных пункций
применяется на ранних стадиях для лечения
сообщающейся постгеморрагической
гидроцефалии.
34.
Основным методом постоянного купирования повышенноговнутричерепного давления при постгеморрагической
гидроцефалии является ликворошунтирующая операция с
отводом ЦСЖ в пространства организма (брюшная полость,
верхняя полая вена, плевральная полость и др.).
При наличии осложнений в послеоперационном периоде
(пролежень, ликворея, дисфункция шунтирующей системы,
шунт-инфекция, подкожное скопление ликвора) безотлагательно
вызывается нейрохирург.
После выписки берется
на диспансерный учет у невролога по месту жительства
и нейрохирурга в многопрофильном детском стационаре.
35.
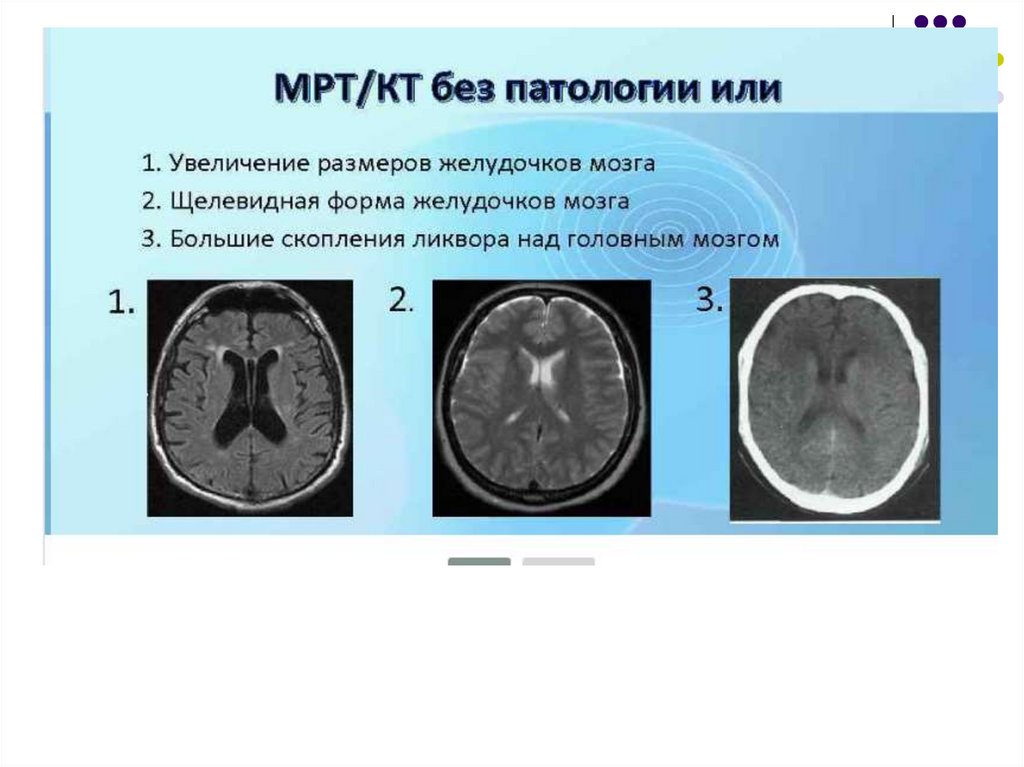
36. Вентрикуломегалия
выставляется ребенку при размерах боковых желудочковболее 10 мм! Значения до 10 мм это норма! Колебания в 23 или 3-4 мм не являются статистически достоверным
показателем отрицательной динамики.
Вентрикуломегалия подразделяется на три степени:
легкая - 10-12 мм
умеренная - 12-15 мм
выраженная - более 15 мм
При наличии изолированной вентрикуломегалии показаний к
терапии нет! Говорим о вентрикуломегалии, а не
гидроцефалии!
37. Исходы
Согласно многочисленным исследованиям по анализуисходов изолированной вентрикуломегалии, при легкой и
умеренной отдаленные результаты благоприятны для
малышей без развития неврологических нарушений.
По данным анализа Gagliotti P. (2005), где оценивался
неврологический статус 176 новорожденных с различными
формами вентрикуломегалии в возрасте 2 лет у 93% при
легкой степени, 75% при умеренной и 62,5% при выраженной
изменений патологических не определялось. Это
свидетельствует о том, что даже наличие выраженного
расширения у большинства пациентов не вызывает
нарушений.
38.
КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ОКАЗАНИЮМЕДИЦИНСКОЙ ПОМОЩИ ДЕТЯМ С
ПОСЛЕДСТВИЯМИ ПЕРИНАТАЛЬНОГО
ПОРАЖЕНИЯ ЦЕНТРАЛЬНОЙ НЕРВНОЙ СИСТЕМЫ
С ГИДРОЦЕФАЛЬНЫМ И ГИПЕРТЕНЗИОННЫМ
СИНДРОМАМИ
39.
Медикаментозная терапияДиуретики назначаются с целью снижения внутричерепного и
внутриглазного давления:
- Ацетазоламид (код АТХ: S01EC01 Диакарб®) не менее 1 мес
- Глицерол (Код АТХ: A06AX01 Глицерол®) курс 3-6 мес.
Метаболическая терапия рекомендуется с целью дотации ионов
калия:
- Калия и магния аспарагинат (код ATX: B05XA30 Аспаркам® или
Панангин®) , курс лечения в комплексе с диакарбом.
С целью нормализации функционирования клеток, обмена веществ,
улучшения регуляции передачи нервных импульсов и сокращения
мышц назначается:
- Магне В6 курс 3-6 недель.
Венотоническая терапия проводится с целью улучшения мозгового
кровообращения, клеточного метаболизма:
- Винпоцетин (Код ATX: N06BX18 Кавинтон®) курс 1 месяц.
40. При компенсации проводится
Ноотропная терапия – для улучшения высших функцийголовного мозга, устойчивости при различных стрессовых
воздействиях:
- Гопантеновая кислота (код ATX: N06BX Пантогам®) до 12,5
мг/сут курсом не менее 2 месяцев (наращивание дозы в
течение 7–12 дней, прием в максимальной дозе на
протяжении 15–40 дней и постепенное снижение дозы до
отмены препарата в течение 7–8 дней);
- Ацетиламиноянтарная кислота (код ATX: N06BX Когитум®)
до 5 мл 1 раз в день по трапецивидной схеме (постепенное
увеличение дозы от 1 мл до 5мл, далее длительный прием
по 5 мл, далее постепенное снижение дозы от 5 мл до 1 мл)
не менее 8 недель.
41. Реабилитация
массаж;плавание;
музыкотерапия;
психолого-педагогическая коррекция и
психоэстетотерапия (коррекционная (кондуктивная)
педагогика, психотерапевтическая коррекция в диаде
«мать-дитя», музыкотерапия, тактильно-кинетическая
стимуляция и другое);
занятия с дефектологом.
До достижения компенсации рекомендуется временно
воздержаться от проведения таких реабилитационных
мероприятий, как массаж и плавание.
42. Прогноз
В структуре детской инвалидности поражения нервной системысоставляют около 50 %, при этом
70–80 % случаев приходится на перинатальные поражения.
Клинические последствия перинатальных поражений ЦНС
являются темой острых дискуссий педиатров, неонатологов и
неврологов на протяжении многих десятилетий.
Восстановление функций ЦНС зависит от степени тяжести
первичного повреждения. Учет степени тяжести поражения и
индивидуальных особенностей каждого ребенка играет важную
роль в процессах восстановления и при разработке
персонифицированной программы реабилитации.
43. ИСХОДЫ ПЕРИНАТАЛЬНОГО ПОРАЖЕНИЯ ЦНС
1-й год жизни:компенсация неврологических нарушений на фоне проводимой консервативной
терапии к 3-6 мес. жизни;
частичная компенсация или формирование стойких органических синдромов к 12 мес
жизни.
2-й год жизни:
темповая задержка развития;
задержка психоречевого развития на органическом фоне;
задержка психоречевого развития в структуре наследственной патологии;
диссоциация и дезинтеграция развития;
синдром дефицита внимания с гиперактивностью;
стойкие органические синдромы с грубыми нарушениями психомоторного и речевого
развития
3-й год жизни:
выздоровление;
парциальный дефицит когнитивных функций (дисплегия, дисграфия, дискалькулия,
диспраксия);
интеллектуальная недостаточность;
ранний детский аутизм и шизотипические расстройства;
стойкие органические синдромы с грубыми нарушениями психомоторного и речевого
развития.
44. Клинические рекомендации
Последствия перинатального пораженияцентральной нервной системы с синдромом
мышечного гипотонуса
Последствия перинатального поражения
центральной нервной системы с синдромом
мышечного гипертонуса
Последствия перинатального поражения
центральной нервной системы с атоническиатаксическим синдромом.
Последствия перинатального поражения
центральной нервной системы с синдромом
эпилепсии
45. Последствия перинатального поражения ЦНС, расстройство вегетативной автономной нервной системы (G90.9)
Характерны: лабильность сердечного ритма и артериальногодавления вне зависимости от физической нагрузки,
изменения со стороны кожных покровов (мраморность,
симптом арлекина - различие в окраске правой и левой
половин тела при положении ребенка на боку), выраженный
красный и белый дермографизм, акро-, периорбитальный и
периоральный цианоз, общий и местный гипергидроз,
терморегуляторная дисфункция, дискинезии желудочнокишечного тракта (срыгивания, реже рвота, неустойчивый
стул, метеоризм), постнатальная гипотрофия.
Данный симптомокомплекс имеет диагностическое значение
при исключении соматических заболеваний.
Исходы: компенсация неврологических нарушений на фоне
проводимой консервативной терапии к 3-6 мес. жизни.
46. Последствия перинатального поражения ЦНС, очаговые нарушения при травмах головного мозга (парезы и параличи) (G81.1, G82.1,
G83.1,G83.2)
Определяются топикой поражения паренхимы головного
мозга.
Для всех парезов и параличей вследствие внутричерепной
родовой травмы характерны признаки поражения
центрального двигательного мотонейрона (мышечный
гипертонус в конечностях, повышение сухожильных
рефлексов с расширением их зоны и наличие
патологических пирамидных симптомов).
Двигательный дефицит проявляется в виде спастической
гемиплегии (гемипареза), спастической параплегии
(парапареза), моноплегии верхней или нижней конечности
(монопарезов) и входят в структуру детского церебрального
паралича.
В дальнейшем (к 3-6 мес) могут развиваться трофические
изменения и формироваться мышечные контрактуры в
пораженных конечностях.
47. Последствия перинатального поражения ЦНС, поражения черепно-мозговых нервов (ЧМН) при родовых травмах (G51.0, G51.8, J38.0)
При родовой травме чаще всего поражается лицевой нерв (VII), гораздо реже –языкоглоточный (IX).
Повреждения лицевого нерва могут возникать еще внутриутробно вследствие
длительного его сдавления сакральным мысом (при определенном положении
плода).
На пораженной стороне в покое глазная щель более широкая, носогубная складка
сглажена. При крике или гримасах ребенок не способен наморщить бровь, полностью
закрыть глаз и перемещать угол рта или нижнюю часть лица на стороне поражения.
Кроме того, при кормлении отмечается вытекание пищи из пораженного угла рта.
В подавляющем большинстве случаев поражается левая сторона лица, что,
возможно, связано с различной частотой встречаемости вариантов предлежания
плода
Исходы: выздоровление к 3-4 мес. Крайне редко эти признаки сохраняются в виде
минимальной мимической асимметрии. У большинства новорожденных функции
лицевого нерва восстанавливаются полностью в пределах 1-3 недели.
Травматическое повреждение гортанного нерва (ветви языкоглоточного нерва IX)
сопровождается в остром периоде нарушениями глотания и дыхания. При серьезных
повреждениях может потребоваться длительное кормление с помощью зонда.
Шумное дыхание и угроза аспирации может сохраняться в течение года или более.
48. Последствия перинатального поражения ЦНС травматического генеза, посттравматическая миелопатия
Посттравматические интранатальные повреждения спинного мозга в нижнем шейномотделе или в верхней грудной области характеризуются последовательным
формированием следующих двигательных нарушений:
нижним спастическим парапарезом (локализация повреждения ниже шейного
утолщения),
спастическим тетрапарезом (локализация повреждения выше шейного утолщения),
нижним спастическим парапарезом и вялым верхним парезом (локализация
повреждения на уровне шейного утолщения)
Детальная диагностика нарушений чувствительности у детей 1-го года жизни затруднена.
Отчетливо выявляются только нарушения болевой чувствительности, которые нередко
диагностируются при спинальных повреждениях.
Исходы: возможны длительно сохраняющиеся проявления тяжелой дыхательной
недостаточности при поражении на уровне С-3; С-4 шейных сегментов.
Кроме того, при повреждении шейного отдела спинного мозга развиваются тяжелые
вегетативно-трофические нарушения, сопровождающиеся атрофией скелетной
мускулатуры, замедлением роста трубчатых костей, расстройствами терморегуляции,
нарушениями мочеиспускания по «центральному типу», синдромом Горнера (при
локализации С-8-Т-1) и др
49. Медикаментозное лечение
Ноотропная терапия – для улучшения высших функций головного мозга, устойчивостипри различных стрессовых воздействиях:
- Холина альфосцерат (код ATX: N07AX02 Глиатилин®) в/м 1-2 мг 1 раз в сутки до № 16,
затем per os до 200 мг в сутки курсом до 2-3 месяцев;
Гопантеновая кислота (код ATX: N06BX Пантогам®) до 12,5 мг/сут курсом не менее 2
месяцев (наращивание дозы в течение 7–12 дней, прием в максимальной дозе на
протяжении 15–40 дней и постепенное снижение дозы до отмены препарата в
течение 7–8 дней);
- Ацетиламиноянтарная кислота (код ATX: N06BX Когитум®) до 5 мл 1 раз в день по
трапецивидной схеме (постепенное увеличение дозы от 1 мл до 5мл, далее
длительный прием по 5 мл, далее постепенное снижение дозы от 5мл до 1 мл) не
менее 8 недель.
- Семакс (Код АТХ: N06BX Семакс) эндоназально или внутрь по 2 кап 2 раза в день
10 дней, затем 20 дней перерыв, продолжать в течение 3 месяцев.
Сосудистая терапия проводится с целью улучшения периферического кровообращения
(венотонизирующее, спазмолитическое, анальгезирующее действие):
- Эскулюс композитум (код ATX: V03AX Эскулюс композитум®) по 1-2 мл в сутки в/м №
10 через день в сочетании с убихинон-композитум курс 20 дней;
- Убихинон композитум (код АТХ: V03AX Убихинон композитум®) по 1/2 мл в сутки в/м №
10 через день курс 20 дней.
50. Реабилитационные мероприятия
:массаж;
гимнастика;
кинезитерапия
лечение «положением» (укладки, туторы, «воротники» и другие);
терапия по Войту (физиотерапевтический метод лечения пациентов с
патологиями моторных функций - рефлекторная локомоция);
гидротерапия (методы подбираются индивидуально) сухая иммерсия (эффект
невесомости);
лечебно-реабилитационная кроватка «Сатурн» (эффект невесомости +
вибромассаж);
физиотерапевтические методы (переменное магнитное поле,
синусоидальные модулированные токи, электрофорез, парафинотерапия,
лазеротерапия, свет - и цветотерапия и другие);
музыкотерапия;
психолого-педагогическая коррекция и психоэстетотерапия (коррекционная
(кондуктивная) педагогика, психотерапевтическая коррекция в диаде
«мать-дитя», музыкотерапия, тактильно-кинетическая стимуляция и другое)
51. Эпилепсия
хроническое заболевание, характеризующеесяповторными, преимущественно
непровоцируемыми приступами с нарушением
двигательных, вегетативных, мыслительных или
психических функций, возникающих вследствие
чрезмерных нейронных разрядов в сером
веществе коры головного мозга.
Диагностика – невролог, ЭЭГ, МРТ головного мозга,
эпилептолог.
52.
53. Неэпилептогенными реабилитационными методиками являются:
лечебная гимнастика,лечение положением,
ортезирование (туторы, ортопедические аппараты, корсеты,
реклинаторы, головодержатели, ортопедическая поддержка
для стоп)
когнитивная и речевая реабилитация;
неагрессивная акупунктура,
гидротерапия,
бальнеотерапия,
магнитотерапия,
термолечение
54. Тактика назначения физических методов реабилитации пациентам с эпилепсией:
При текущих эпилептических приступах, а также придлительности ремиссии до 1 месяца массаж и лечебная
физкультура не проводится.
Возможно проведение лечения положением, как общее
(использование укладок), так и локального (с исключением
применения лонгет на кисти рук).
При клинической ремиссии по приступам от 1 до 3 месяцев к
терапии возможно добавление аналитической гимнастики для
профилактики формирования контрактур.
При ремиссии до 3 до 6 месяцев добавляется классический
массаж с исключением массажа “воротниковой зоны”,
эволюционная и корригирующая гимнастики, при этом
исключается активная работа с кистями рук.
55.
При ремиссии свыше 6 месяцев после контроля ЭЭГвозможно проведение занятий в полном объеме с
применением тренажерных устройств и костюмов
“Адель” и РК “Атлант”. Однако, при сохранении
эпилептиформной активности на ЭЭГ амплитудой свыше
300 мкВ, рекомендуется воздержаться от применения
роботизированных систем “Локомат” и ”Армео”,
применения РК “Атлант”, стимулирующих тренажеров
(Puwel plate, Rodeo, Swing, КОБС), а также проведения
занятий на сенсорной дорожке.
При наличии региональной эпилептиформной активности
на ЭЭГ с вольтажом до 150 мкВ (ДЭПД) и клинической
ремиссии более 6 месяцев лечебная физкультура
проводится без ограничений.
При наличии мультирегиональной эпилептиформной
активности на ЭЭГ с вольтажом до 150 мкВ (ДЭПД)
вопрос об объеме занятий ЛФК решается индивидуально
с исключением применения стимулирующих тренажеров
и роботизированных систем.
56. Тактика физиотерапевтического ведения пациентов с эпилепсией [Батышева Т.Т. и соавт. 2015]:
При текущих эпилептических приступах и клинической ремиссииприступов менее 6 месяцев физиотерапия не проводится.
При ремиссии приступов от 6 месяцев до 2-х лет используются
все виды физиотерапии, исключая накожную
электростимуляцию мышц и проекций периферических нервов,
гидромассаж и грязелечение, а также любое воздействие на
голову.
При сохранении эпилептиформной активности на ЭЭГ
рекомендуется воздержаться от всех видов
электрофизиопроцедур и групповых занятий в бассейне.
При ремиссии приступов более 2-х лет (при отсутствии
эпилептиформной активности на ЭЭГ) физиотерапия может
проводиться в полном объеме.
57.
При наличии на ЭЭГ региональной эпилептиформнойактивности по типу ДЭПД (доброкачественные
эпилептиформные паттерны детства) возможно
проведение всего спектра физиотерапевтического
лечения.
При наличии на ЭЭГ мультирегиональной
эпилептиформной активности по типу ДЭПД
(доброкачественные эпилептиформные паттерны
детства) вопрос о возможности проведения методов
транскраниальной электростимуляции и амплипульстерапии решается после проведения повторного ЭЭГ
через 4–6 месяцев.
Индивидуальные занятия с инструктором в бассейне
не противопоказаны.
58. Тактика назначения нейротрофической терапии
1. Ремиссия по приступам более 6 месяцев2. Наличие когнитивных, психоречевых нарушений
3. Длительность курса нейротрофической терапии
минимум 2 месяца перорально с постепенным
наращиванием дозы и постепенной отменой в
течение 1недели
4. Наличие эпилептиформной активности на ЭЭГ
не является противопоказанием к
нейротрофической терапии при индексе
эпилептиформной активности до 30% и
амплитудой до 150 мкВ.
59. Прием антиконвульсантов, особенности наблюдения
Прием вальпроатов требует регулярногоконтроля функции печени, поджелудочной
железы, системы кроветворения и требует
общего, биохимического исследования крови.
2. Карбамазепин, также как вальпроаты, может
вызывать нарушение функции кроветворения.
3. Топирамат может вызывать концентрацию
солей в почках, приводящую, в ряде случаев, к
образованию конкрементов, что соответственно
требует контроля уровня солей в моче и
периодического ультразвукового исследования
почек.
1.
60. МЕРЫ ПО ПРОФИЛАКТИКЕ ЗАБОЛЕВАНИЯ/СОСТОЯНИЯ.
Адекватный подбор противосудорожной терапииПолноценный сон, избегать переутомления
Избегать мерцающих световых провокаций (в
поезде, на дискотеке и т.д.)
Исключить употребление алкоголя
Избегать повышенных физических нагрузок,
приводящих к гипервентиляции
61. Вопросы к лекции
1.2.
3.
4.
5.
6.
7.
Опишите что входит в стандарт наблюдения врачомневрологом ребенка с ПП ЦНС.
Особенности вакцинации ребенка с ПП ЦНС.
Является ли увеличение бокового желудочка ребенка,
родившегося в 34 недели, размером 10 мм поводом для
консультации нейрохирурга?
Какую долю ПП ЦНС занимают в структуре инвалидности
детского возраста?
Источники внутрижелудочковых кровоизлияний
у недоношенных и доношенных
Механизмы развития постгеморрагической гидроцефалии и
критерии её прогрессирования
При ремиссии какой длительности возможно проведение у
ребенка с эпилепсией комплекса массажа и гимнастики,
бассейн, физиолечение.















































![Тактика физиотерапевтического ведения пациентов с эпилепсией [Батышева Т.Т. и соавт. 2015]: Тактика физиотерапевтического ведения пациентов с эпилепсией [Батышева Т.Т. и соавт. 2015]:](https://cf4.ppt-online.org/files4/slide/h/hbNWZwCPI8gkGMpq6xjm904Ti5EdRfsYaDFLto/slide-55.jpg)





 Медицина
Медицина