Похожие презентации:
Взятие крови на анализ. Уход за внутривенным катетером (тема 6)
1.
Казанский государственный медицинский университетТренинговый курс «Умения процедурной медицинской сестры»
Кафедра симуляционных методов обучения в медицине.
Взятие крови на анализ. Уход за внутривенным
катетером.
Возможные осложнения при инъекции, первая
помощь при анафилактическом шоке.
Работу выполнили:
студентки педиатрического факультета
Берникова А.А.
Лаврёнова К.Д.
группа 2305
Преподаватель: Гатиятуллина Лилия Лукмановна
2.
Исследование же венозной крови требуетквалификации:
Медицинской сестры;
Фельдшера;
Врача.
3. Подготовка к процедуре:
Нежелательно накануне заниматься чрезмернымифизическими нагрузками;
За день до исследования нельзя есть слишком острую,
жирную пищу, употреблять алкоголь;
В день проведения анализа нельзя есть, курить и пить чтолибо, кроме воды;
Некоторые из принимаемых лекарств могут сказаться на
результатах анализах, их необходимо временно отменить.
NB! Показатели крови зависят не только от наличия или
отсутствия заболевания. Организм человека чутко
реагирует на любые изменения.
4.
Часто на результаты исследования могутповлиять некоторые факторы, независящие от
человека:
Гормональные циклические изменения в
организме женщины – менструация, овуляция,
климакс;
Стрессы, психоэмоциональное напряжение, в том
числе, связанные с процедурой забора крови;
Другие исследования, проводимые днем ранее.
5. Методика взятия крови:
! Наиболее удобно и предпочтительно забирать кровь из венпредплечья. Здесь они расположены поверхностно, видны под
кожей и незначительно двигаются.
6. Чаще всего используются:
Локтевая;Срединная
поверхностная;
Лучевая;
Срединная вена локтя;
Наружная
поверхностная вена.
7. АЛГОРИТМ ВЗЯТИЯ КРОВИ:
I. Подготовка к процедуре.Убедиться в наличии у пациента информированного согласия на предстоящую
процедуру. В случае отсутствия такового, уточнить дальнейшие действия у врача.
Вымыть и осушить руки (с использованием мыла или антисептика)
Подготовить необходимое оснащение.
Предложить/помочь пациенту занять удобное положение: сидя или лежа.
Выбрать и осмотреть/пропальпировать область предполагаемой венепункции для
избежания возможных осложнений.
При выполнении венепункции в область локтевой ямки - предложить пациенту
максимально разогнуть руку в локтевом суставе, для чего подложить под локоть
пациента клеенчатую подушечку.
Наложить жгут (на рубашку или пеленку) так, чтобы при этом пульс на ближайшей
артерии пальпировался и попросить пациента несколько раз сжать кисть в кулак и
разжать ее.
При выполнении венепункции в область локтевой ямки – наложить жгут в средней
трети плеча, пульс проверяем на лучевой артерии.
При наложении жгута женщине, не использовать руку на стороне.
Надеть перчатки (нестерильные).
8.
II. Выполнение процедуры.Взять шприц, фиксируя указательным
пальцем канюлю иглы. Остальные пальцы
охватывают цилиндр шприца сверху.
Натянуть кожу в области венепункции,
фиксируя вену. Держать иглу срезом вверх,
параллельно коже, проколоть ее, затем
ввести иглу в вену (не более чем на 1/2
иглы). При попадании иглы в вену,
ощущается «попадание в пустоту».
Убедиться, что игла в вене: потянуть
поршень на себя, при этом в шприц должна
поступить кровь.
Набрать в шприц необходимое количество
крови.
Развязать/ослабить жгут и попросить
пациента разжать кулак.
9.
III. Окончание процедуры.Прижать к месту инъекции салфетку/ватный шарик с кожным
антисептиком. Извлечь иглу, попросить пациента держать
салфетку/ватный шарик у места венепункции 5 - 7 минут, прижимая
большим пальцем второй руки.
Время, которое пациент держит салфетку/ватный шарик у места
инъекции (5-7 минут), рекомендуемое.
Убедиться, что наружного кровотечения в области венепункции нет.
Сбросить шприц и использованный материал в ёмкость для
дезинфекции.
Снять перчатки, поместить их в емкость для дезинфекции.
Вымыть и осушить руки (с использованием мыла или антисептика).
Сделать соответствующую запись о результатах выполнения в
медицинскую документацию или оформить направление
Организовать доставку проб в лабораторию.
10.
Соблюдение универсальных мерпредосторожности при выполнении
инъекций и обработке
использованного инструментария и
материалов:
1. Провести гигиеническую обработку
рук до и после проведения процедуры.
2. Использовать во время процедуры
перчатки, очки, маску, фартук, халат,
шапочку.
3. Использовать непрокалываемый
контейнер для использованных игл.
11. Уход за внутривенным катетером:
При работе с периферическим венознымкатетером необходимо соблюдать асептику,
работать в стерильных перчатках, после каждого
введения лекарственных веществ через катетер
требуется смена стерильной заглушки. Нельзя
пользоваться заглушкой, внутренняя поверхность
которой может быть инфицирована.
Информация об объеме введенных за суши
препаратов, скорости их введения регулярно
фиксируется в карте наблюдений за пациентом,
чтобы можно было контролировать
эффективность инфузионной терапии. Место
катетеризации рекомендуется менять каждые 4872 часа.
12. Необходимый инструментарий:
стерильный лотоклоток для отработанного материала
стерильный перевязочный материал
шприц с 10 мл гепаринизированного раствора 1:1000
шприц с 5 мл стерильного физиологического раствора
антисептик — 700 спирт
стерильные заглушки в упаковке для периферических
внутривенных катетеров
стерильные перчатки
13. Последовательность действий:
1. Приготовить стерильный лоток с перевязочным материалом,стерильной заглушкой и 2 шприцами емкостью 5 и 10 мл.
2. Набрать в шприц 5 мл стерильного физиологического раствора.
3. Набрать в шприц 10 мл гепаринизированного раствора.
4. Успокоить пациента, уложить руку в удобное положение, объяснить ход
предстоящей манипуляции.
5. Надеть стерильные резиновые перчатки.
6. Подложить под соединительную трубку две стерильные салфетки,
прекратить инфузию.
7. Отсоединить систему для внутривенного вливания лекарственных
веществ от соединительной трубки периферического венозного катетера.
8. Подсоединить шприц с 5 мл стерильного физиологического раствора
(для профилактики тромбоза) и ввести в катетер.
9. Отсоединить шприц от соединительной трубки катетера.
10. Присоединить к соединительной трубке катетера шприц с 1О мл
гепаринизированного раствора и ввести в катетер.
14. Последовательность действий:
11. Отсоединить шприц от соединительнойтрубки катетера.
12. Закрыть стерильной заглушкой вход в
катетер, убрать стерильные салфетки и
шприцы в емкость с дезинфицирующим
раствором.
13. Следить за состоянием фиксирующей
повязки, при необходимости менять ее.
14. Осматривать регулярно место пункции с
целью раннего выявления осложнений.
15. Сообщить врачу о появлении: отека,
покраснения, местном повышении
температуры, подтекания, болезненных
ощущений во время введения препаратов.
15. Возможные осложнения:
Способствуют этому:Ослабленный иммунитет;
Простуда;
Иммунодефициты;
Дефекты сосудистой стенки;
Несоблюдение правил антисептики.
16.
Спустя несколько часовпосле укола происходит
заражение места
инъекции.
Может развиться
флебит – воспаление
участка вены или
тромбофлебит – когда
воспаленная вена
затромбируется.
17.
!NB Без лечения тромбофлебит будетраспространяться по вене вверх, вызывая все более
обширное поражение.
Может развиться флегмона – воспаление
мягких тканей. Флегмона появляется, когда
инфекция с вены переходит на окружающие ее
мышцы и жировую клетчатку. Это опасное
инфекционное осложнение, которое требует
немедленной помощи.
18.
Флегмона и тромбофлебитычреваты развитием сепсиса –
заражения крови. Это
распространенная инфекция,
когда бактерии активно
размножаются в кровотоке.
Сепсис быстро приводит к
недостаточности печени,
почек, легких. Без вовремя
оказанного лечения сепсис
приводит к смерти.
19.
ЭмболияТиповой патологический процесс,
обусловленный присутствием и
циркуляцией в крови или лимфе
частиц, не встречающихся там в
нормальных условиях (эмбол),
нередко вызывающий окклюзию
(закупорку) сосуда с последующим
нарушением местного
кровоснабжения.
20.
Медикаментозная эмболияГлавная и единственная причина
медикаментозной эмболии —
нарушение техники проведения
подкожных и внутримышечных
инъекций. Если игла попадает в
сосуд, масляный раствор может
закупорить артерию, что приводит к
нарушению кровоснабжения данной
области и некрозу. Часто такая
ситуация происходит, когда укол
делают в инфильтрат,
образовавшийся в области
проведения предыдущей инъекции.
21.
К факторам риска маслянойэмболии относится:
• введение неподогретого р-ра;
• слишком быстрое проведение
инъекции;
• нарушения правил асептики;
Важно понимать, что внутривенно
масляные растворы не вводят!
22.
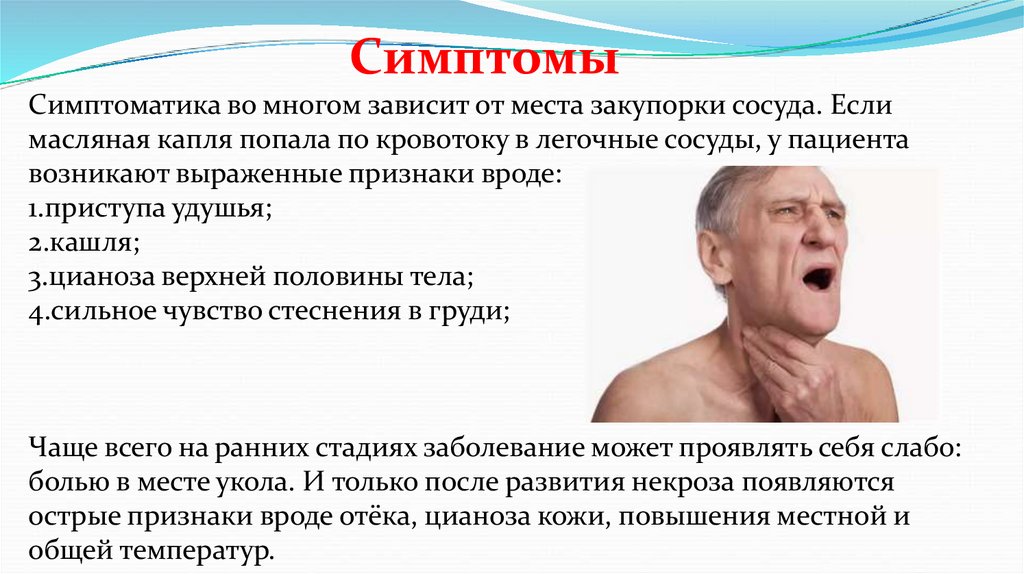
СимптомыСимптоматика во многом зависит от места закупорки сосуда. Если
масляная капля попала по кровотоку в легочные сосуды, у пациента
возникают выраженные признаки вроде:
1.приступа удушья;
2.кашля;
3.цианоза верхней половины тела;
4.сильное чувство стеснения в груди;
Чаще всего на ранних стадиях заболевание может проявлять себя слабо:
болью в месте укола. И только после развития некроза появляются
острые признаки вроде отёка, цианоза кожи, повышения местной и
общей температур.
23.
ДиагностикаВ качестве первичной диагностики применяют стандартные методы
сбора анамнеза и осмотра, в особенности мест инъекций, что позволяет
предположить причину эмболии.
Дабы подтвердить диагноз, пациент должен пройти дополнительные
исследования, например:
•Общие ан-зы крови и мочи, помогающие выявить сопутствующие
патологии и возможные причины состояния пациента.
•Биохимический ан-з крови, направленный на выявление
дополнительных факторов риска.
•Рентгенографию и УЗИ, позволяющие выявить наличие закупорки
сосудов.
В зависимости от выраженности симптоматики болезни
(медикаментозной эмболии) могут назначаться и другие исследования,
например, ЭКГ или МРТ.
24.
Первая помощь при медикаментознойэмболии
Первая помощь необходима пациентам с острым состоянием,
например, при остановке дыхания или обмороке. Сперва необходимо
вызвать скорую помощь, а до её приезда:
• уложить больного на ровную поверхность;
• освободить его от тесной одежды;
• провести реанимационные мероприятия по восстановлению
дыхания до приезда врачей;
25.
ЛечениеЛечение медикаментозной масляной эмболии направлено на
устранение закупорки сосудов и восстановление нормального
кровообращения в тканях. Для этого используется медикаментозная
терапия, в редких случаях назначается операция.
Медикаментозный метод
Медикаментозное лечение зависит от симптоматики и расположения
закупоренного сосуда. В основном назначаются такие препараты:
•Анальгетики, чтобы снизить температуру.
•Антибиотики широкого спектра для предотвращения инфицирования.
•Кортикостероиды.
•Седативная терапия.
Часто применяются и другие лекарственные средства, например,
диуретики.
26.
ПрофилактикаГлавная профилактика медикаментозной
масляной эмболии заключается в
грамотном выборе областей для
подкожных и мышечных инъекций, а
также соблюдению инструкций к
препаратам (запрещено колоть масляные
растворы в вену).
Вводить препараты подкожно лучше в:
• наружную поверхность плеча;
• нижнюю часть области подмышек;
• боковую поверхность брюшной стенки;
• передненаружную область бедра;
• подлопаточное пространство;
27.
Воздушная, илигазовая, эмболия (ВЭ)
– это редкое, но потенциально
фатальное состояние, при котором
внутри сердечно-сосудистой
системы находятся пузырьки
свободного воздуха или газа,
перекрывающие кровоток. Она
может быть артериальной или
венозной, в зависимости от того,
где воздух попал в систему
кровообращения.
28.
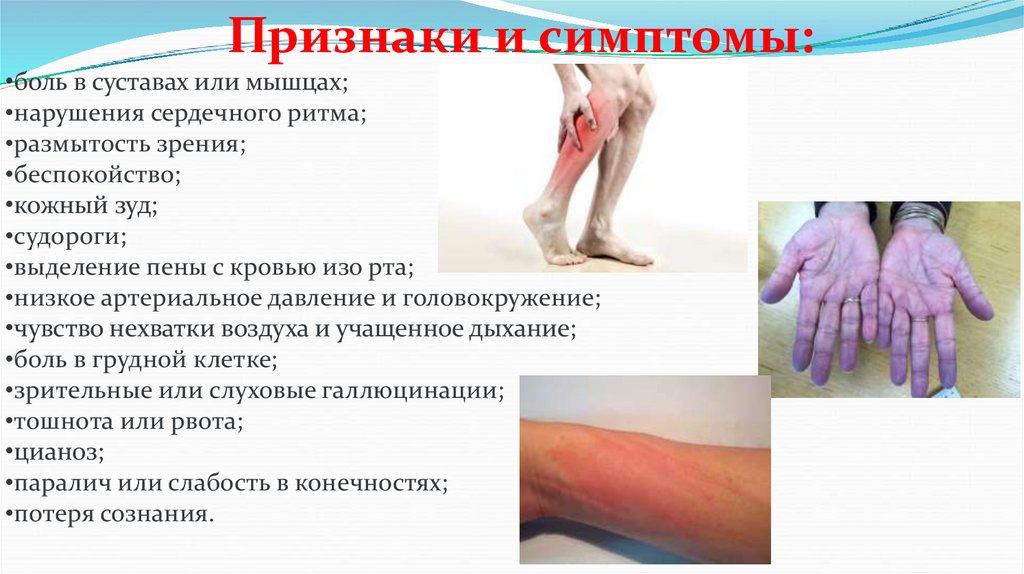
Признаки и симптомы:•боль в суставах или мышцах;
•нарушения сердечного ритма;
•размытость зрения;
•беспокойство;
•кожный зуд;
•судороги;
•выделение пены с кровью изо рта;
•низкое артериальное давление и головокружение;
•чувство нехватки воздуха и учащенное дыхание;
•боль в грудной клетке;
•зрительные или слуховые галлюцинации;
•тошнота или рвота;
•цианоз;
•паралич или слабость в конечностях;
•потеря сознания.
29.
Если у пациента подозревается воздушная эмболия, для еевыявления врачи могут назначить проведение следующих
обследований:
1.Аускультация сердца – если воздух накопился в полости сердца, с помощью
стетофонендоскопа можно услышать шум «мельничьего колеса».
2.Рентгенография органов грудной клетки – иногда позволяет обнаружить
пузырьки газа.
3.Допплеровское ультразвуковое исследование – это неинвазивный метод
обследования, оценивающий кровоток в сосудах. Позволяет обнаружить
пузырьки воздуха в сердце и сосудах головного мозга.
4.Чреспищеводная эхокардиография – метод ультразвукового обследования
сердца, позволяющий выявить воздух в его полости.
5.Компьютерная и магнитно-резонансная томография – эти методы могут
помочь обнаружить воздушные эмболы в центральной нервной системе.
30.
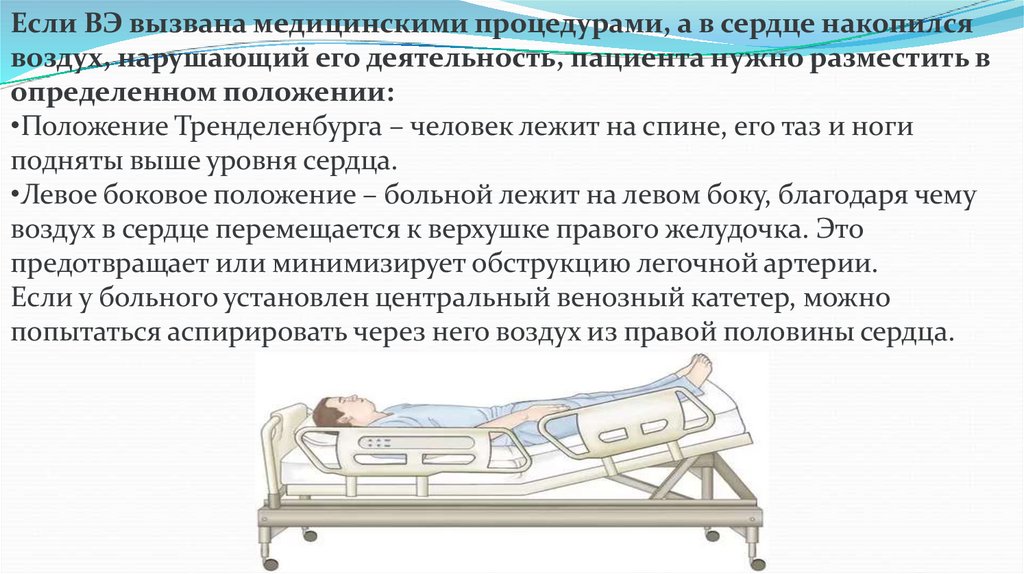
Если ВЭ вызвана медицинскими процедурами, а в сердце накопилсявоздух, нарушающий его деятельность, пациента нужно разместить в
определенном положении:
•Положение Тренделенбурга – человек лежит на спине, его таз и ноги
подняты выше уровня сердца.
•Левое боковое положение – больной лежит на левом боку, благодаря чему
воздух в сердце перемещается к верхушке правого желудочка. Это
предотвращает или минимизирует обструкцию легочной артерии.
Если у больного установлен центральный венозный катетер, можно
попытаться аспирировать через него воздух из правой половины сердца.
31.
Профилактика:1.Перед любой инъекцией из шприца или системы для внутривенных
вливаний должен быть удален весь воздух.
2.Катетеры и другие трубки, которые вводят в организм, должны вводиться и
удаляться с использованием всех мер, минимизирующих возможность
попадания воздуха в кровеносные сосуды.
3.Необходим тщательный мониторинг за развитием ВЭ во время проведения
хирургических операций.
32.
НекрозМожет развиться при неудачной пункции вены и ошибочном
введении под кожу значительного количества
раздражающего средства. Попадание препаратов по ходу при
венепункции возможно вследствие: прокалывания вены
"насквозь"; непопадания в вену изначально. Чаще всего это
случается при неумелом внутривенном введении 10 %
раствора кальция хлорида. Если раствор все-таки попал под
кожу, следует немедленно наложить жгут выше места
инъекции, затем ввести в место инъекции и вокруг него 0,9 %
раствор натрия хлорида, всего 50-80 мл (снизит
концентрацию препарата).
33. Неотложная помощь при анафилактическом шоке:
Анафилаксия — острый, угрожающий жизни синдромгиперчувствительности. Любое лекарственное средство способно
вызывать анафилаксию.
Наиболее распространенные причины:
- укусы насекомых;
- лекарственные вещества (антибиотики, особенно пенициллины
и анестетики)
Следует отметить отсутствие зависимости анафилактического
шока от дозы. Способ введения играет определённую роль
(наиболее опасны внутривенные инъекции).
34.
Симптомы включают в себя:- Кожа и слизистые: крапивница, зуд,
ангионевротический отёк.
- Дыхательная система: стридор,
бронхоспазм, асфиксия.
- Сердечно-сосудистая система: острое
снижение АД вследствие периферической
вазодилатации и гиповолемии, тахикардия,
ишемия миокарда.
- Пищеварительная система: боли в животе,
рвота, диарея.
- Судорожный синдром при потере
сознания.
35.
Лечение разделяется по неотложности на первичные ивторичные мероприятия.
Первичные мероприятия
Адреналин 0,1% - 0,5 мл в/м.
Инъекции лучше выполнять в верхнюю часть тела, например в
дельтовидную мышцу. При отсутствии реакции дозу можно повторить
через 5 минут. Для в/в введения 1 мл 0,1% адреналина разводят в 10 мл
физиологического раствора и вводят медленно в течение 5 минут (риск
ишемии миокарда).
Проходимость дыхательных путей: отсасывание секрета, при
необходимости ввести воздуховод. Провести ингаляцию 100% кислорода
со скоростью 10-15 л/мин.
Инфузия жидкости. Вначале вводят струйно (250-500 мл за 15-30 минут),
затем капельно. Первым применяют изотонический раствор натрия
хлорида 1000 мл, далее подключают полиглюкин 400 мл.
36.
Вторичные мероприятияПреднизолон в/в 90-120 мг, повторять каждые 4 часа при
необходимости.
Димедрол: в/в медленно или в/м по 20-50 мг (2-5 мл 1% раствора). При
необходимости повторить через 4-6 часов. Антигистаминные препараты
лучше назначать после восстановления гемодинамики, т.к. они могут
понижать артериальное давление.
Бронхолитики. Ингаляции бета 2- агонистов с помощью небулайзера
(сальбутамол 2,5-5,0 мг, повторить по мере необходимости), ипратропиума
(500 мкг, повторить по мере необходимости) могут оказаться полезными у
пациентов, находящихся на лечении бета-блокаторами. Эуфиллин
(начальная доза: в/в 6 мг/кг) используется как препарат резерва у больных
с бронхоспазмом. Эуфиллин, особенно в сочетании с адреналином,
способен спровоцировать аритмии, поэтому назначают его только при
необходимости.
37.
Дополнительные мероприятияПридать больному горизонтальное
положение с приподнятыми ногами
(для увеличения венозного возврата) и
выпрямленной шеей (для
восстановления проходимости
дыхательных путей).
Удалить (если возможно) причинный
фактор (жало насекомого) или
замедлить всасывание (венозный жгут
выше места инъекции/укуса на 30
минут, приложить лёд).
38.
УКЛАДКА ДЛЯ НЕОТЛОЖНОЙПОМОЩИ ПРИ
АНАФИЛАКТИЧЕСКОМ ШОКЕ:
Адреналина гидрохлорид 0,1% – 1,0 (ХОЛОД) 10
ампул
Атропина сульфат 0,1% - 1,0 (Список А, СЕЙФ) 10
ампул
Глюкоза 40% - 10,0 10 ампул
Дигоксин 0,025% - 1,0 (Список А, СЕЙФ) 10 ампул
Димедрол 1% — 1,0 10 ампул
Кальция хлорид 10% - 10,0 10 ампул
Кордиамин 2,0 10 ампул
Лазикс (фуросемид) 20 мг – 2,0 10 ампул
Мезатон 1% - 1,0 10 ампул
Натрия хлорид 0,9% — 10,0 10 ампул
Натрия хлорид 0,9% — 400,0 мл / или 250,0 мл 1
флакон/или 2 флакона
Полиглюкин 400,0 1 флакон
Преднизолон 25 или 30 мг — 1,0 10
ампул
Тавегил 2,0 5 ампул
Эуфиллин 2,4% — 10,0 10 ампул
Система для внутривенных капельных
инфузий 2 шт.
Шприцы одноразовые 5,0; 10,0; 20,0 по 5
шт.
Спиртовые салфетки одноразовые 1
упак.
Жгут резиновый 1 шт.
Перчатки резиновые 2 пары
Пузырь со льдом (ХОЛОД) 1 шт.
39. Алгоритм действий:
1.Прекратить введение препарата, вызвавшего шок, если игла в вене, ее не вынимать итерапию проводить через эту иглу;
2.Отметить время попадания аллергена в организм, появления жалоб и первых
клинических проявлений аллергической реакции.
3.Уложить больного с приподнятыми нижними конечностями, повернуть голову в
сторону, выдвинуть вперед нижнюю челюсть для предупреждения западения языка и
аспирации рвотных масс. Удалить имеющиеся зубные протезы.
4.Оценить состояние пациента, жалобы. Измерить пульс, артериальное давление,
температуру. Оценить характер одышки, распространенность цианоза. Провести
осмотр кожных покровов и слизистых. При снижении АД на 20% от возрастной нормы
– заподозрить развитие анафилактической реакции.
5.Обеспечить доступ свежего воздуха или дать кислород.
6.Наложить жгут выше введения препарата, если это возможно (через каждые 10 мин.
ослаблять жгут на 1 мин, общее время наложения жгута не более 25 минут).
7. Положить пузырь со льдом на место инъекции.
8.Все инъекции необходимо производить шприцами и системами, не
употреблявшимися для введения других медикаментов, во избежание повторного
анафилактического шока.
40.
9. При введении аллергического препарата в нос или в глаза, промыть их водой изакапать 0,1% раствор адреналина 1 – 2 капли.
10. При подкожном введении препарата, вызвавшего шок обколоть крестообразно место
инъекции 0,3 – 0,5 мл 0,1% раствора адреналина (1 мл 0,1% раствора адреналина
развести в 3 – 5 мл физиологического раствора).
11. До прихода врача подготовить систему для внутривенных вливаний с 400 мл
физиологического раствора.
12. По команде врача ввести в/в медленно 1 мл 0,1% р-ра адреналина, разведенного в 1020 мл физ.раствора. При затруднении пункции периферической вены допустимо
введение адреналина в мягкие ткани подъязычной области.
13. Ввести внутривенно струйно, а затем капельно глюкокортикостероиды (90-120 мг
преднизолона).
14. Ввести раствор димедрола 1% в дозе 2,0 мл или раствор тавегила 2,0 мл
внутримышечно.
15. При бронхоспазме ввести в/в эуфиллин 2,4% - 5-10мл.
16. При ослаблении дыхания ввести п/к кордиамин 25% - 2,0 мл.
17. При брадикардии ввести п/к атропина сульфат 0,1% - 0,5 мл.





































 Медицина
Медицина