Похожие презентации:
Медико- социальные аспекты охраны материнства и детства (лекция 3)
1. Медико- социальные аспекты охраны материнства и детства
Доцент кафедры общественногоздоровья и здравоохранения
И.В. Березовский
2. Вопросы
Охрана материнства и детства (ОМД): определение,подсистема, ее основные элементы;законодательство по
охране материнства и детства.
Материально-техническая база ОМД.
Организация
акушерско-гинекологической
помощи,
основные направления работы участкового врача акушера
гинеколога, аборт как социально-гигиеническая проблема.
Показатели деятельности акушерско-гинекологической
службы. Перинатальные центры.
Родовой сертификат.
Организация лечебно-профилактической помощи детям.
Особенности структуры поликлиники, особенности
работы
врача-педиатра
участкового,
показатели
деятельности педиатрической службы.
3. Охрана материнства и детства (ОМД)
ОМД – это система мер государственного,муниципального,
общественного
и
частного характера, направленных на
сохранение и укрепление здоровья женщин
и детей, создание оптимальных условий
для выполнения женщиной ее важнейшей
социальной функции – рождение и
воспитание здорового ребенка.
4. ОМД – подсистема здравоохранения (элементы)
Законодательство ОМДУправление подсистемой ОМД
Отделы охраны материнства и детства
главные штатные и внештатные
специалисты
Материально-техническая
база ОМД
Кадры медицинских работников,
их квалификация
Образ жизни населения (санитарная грамотность
и медицинская активность родителей)
5. Организационное единство системы обеспечивается ее этапностью
1 этап – формирование здоровья девочки, как будущейматери, подготовка ее к будущему материнству;
2 этап – лечебно-профилактическая помощь женщине до
наступления беременности;
3 этап – антенатальная охрана плода (сохранение
беременности)
4 этап – интранатальная охрана плода, сохранение здоровья
женщины в период родов;
5 этап – охрана здоровья новорожденного и матери в
послеродовый период;
6 этап – охрана здоровья ребенка до поступления в школу;
7 этап – охрана здоровья школьника и передача его в
подростковую сеть.
6. Законодательство ОМД (ссылки на более, чем на 1200 источников)
ФЕДЕРАЛЬНЫЙ ЗАКОН ОБ ОСНОВНЫХ ГАРАНТИЯХПРАВ РЕБЕНКА В РОССИЙСКОЙ ФЕДЕРАЦИИ
(24 июля 1998 года)
Статья 8. Установление государственных минимальных
социальных стандартов основных показателей
качества жизни детей
Государственные минимальные социальные стандарты
основных показателей качества жизни детей включают в
себя установленный минимальный объем социальных
услуг по: в т.ч. по бесплатному медицинскому
обслуживанию детей, обеспечению их питанием в
соответствии с минимальными нормами питания;…
7. Статья 10. Обеспечение прав детей на охрану здоровья В целях обеспечения прав детей на охрану здоровья органы исполнительной
властиосуществляют в государственных и муниципальных
учреждениях здравоохранения мероприятия по
оказанию детям бесплатной медицинской помощи,
предусматривающие профилактику заболеваний,
медицинскую диагностику, лечебно-оздоровительную работу, в том числе диспансерное наблюдение,
медицинскую реабилитацию детей-инвалидов и
детей, страдающих хроническими заболеваниями, и
санаторно-курортное лечение детей.
8. ФЕДЕРАЛЬНЫЙ ЗАКОН ОБ ОСНОВАХ ОХРАНЫ ЗДОРОВЬЯ ГРАЖДАН В РОССИЙСКОЙ ФЕДЕРАЦИИ (2011 год)
Глава 6.ОХРАНА ЗДОРОВЬЯ МАТЕРИ И РЕБЕНКА, ВОПРОСЫ
СЕМЬИ И РЕПРОДУКТИВНОГО ЗДОРОВЬЯ
Статья 51. Права семьи в сфере охраны здоровья
Статья 52. Права беременных женщин и матерей в сфере охраны
здоровья
Статья 53. Рождение ребенка
Статья 54. Права несовершеннолетних в сфере охраны здоровья
Статья 55. Применение вспомогательных репродуктивных
технологий
Статья 56. Искусственное прерывание беременности
Статья 57. Медицинская стерилизация (только старше 35 лет)
9.
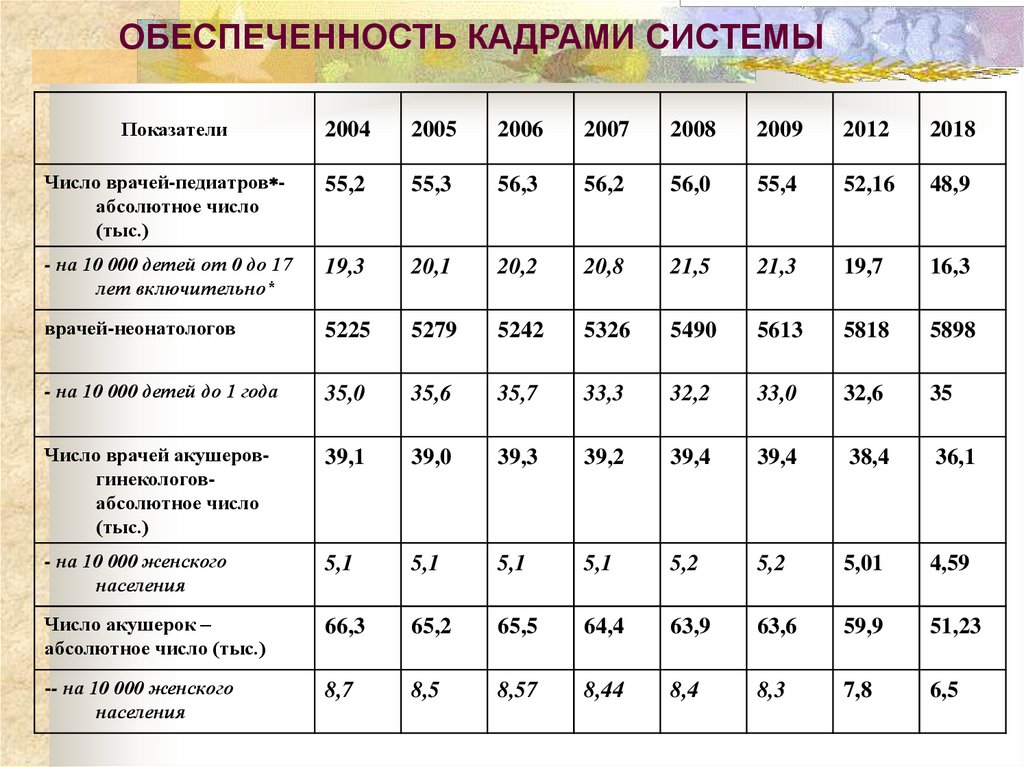
ОБЕСПЕЧЕННОСТЬ КАДРАМИ СИСТЕМЫПоказатели
2004
2005
2006
2007
2008
2009
2012
2018
Число врачей-педиатров абсолютное число
(тыс.)
55,2
55,3
56,3
56,2
56,0
55,4
52,16
48,9
- на 10 000 детей от 0 до 17
лет включительно*
19,3
20,1
20,2
20,8
21,5
21,3
19,7
16,3
врачей-неонатологов
5225
5279
5242
5326
5490
5613
5818
5898
- на 10 000 детей до 1 года
35,0
35,6
35,7
33,3
32,2
33,0
32,6
35
Число врачей акушеровгинекологовабсолютное число
(тыс.)
39,1
39,0
39,3
39,2
39,4
39,4
38,4
36,1
- на 10 000 женского
населения
5,1
5,1
5,1
5,1
5,2
5,2
5,01
4,59
Число акушерок –
абсолютное число (тыс.)
66,3
65,2
65,5
64,4
63,9
63,6
59,9
51,23
-- на 10 000 женского
населения
8,7
8,5
8,57
8,44
8,4
8,3
7,8
6,5
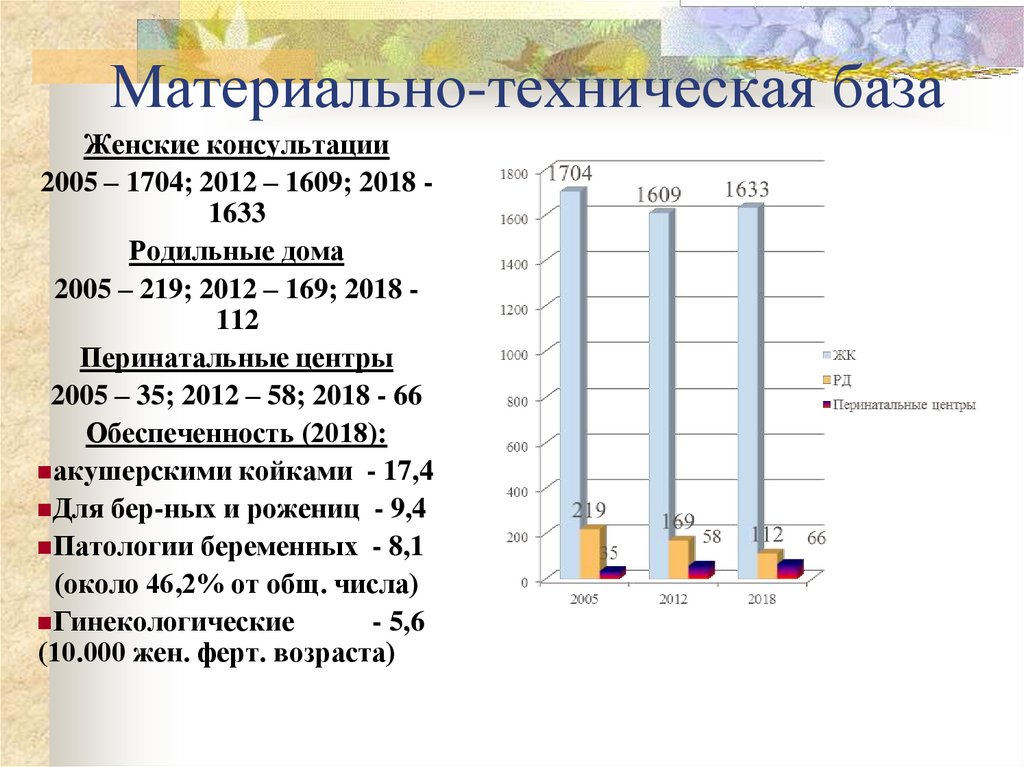
10. Материально-техническая база
Женские консультации2005 – 1704; 2012 – 1609; 2018 1633
Родильные дома
2005 – 219; 2012 – 169; 2018 112
Перинатальные центры
2005 – 35; 2012 – 58; 2018 - 66
Обеспеченность (2018):
акушерскими койками - 17,4
Для бер-ных и рожениц - 9,4
Патологии беременных - 8,1
(около 46,2% от общ. числа)
Гинекологические
- 5,6
(10.000 жен. ферт. возраста)
11. Материально-техническая база
Детские областные больницы2005 – 67; 2012 – 72; 2018 – 75
Детские городские больницы
2005 – 291; 2012 – 210; 2018 -150
Детские самостоятельные
поликлиники
2005 – 471; 2012 – 457;2018 - 250
Детские санатории
2005 – 432; 2012 – 297; 2018 -221
Молочные кухни
2005 – 784; 2012 – 124; 2018 -97
Педиатрические койки
2010 – 68,4; 2019 – 49,7
На 10.000 дет. нас.
12. Уровни оказания медицинской помощи женщинам в период беременности и родов и новорожденным
III-й уровеньНИИ (с функцией
перинатальных центров)
Перинатальные центры
субъектов
II-й уровень
Межрайонные
перинатальные центры
Родильные отделения
краевых, областных и
республиканских больниц
I-й уровень
Муниципальные
родильные дома
Родильные отделения
городских и районных
больниц
13.
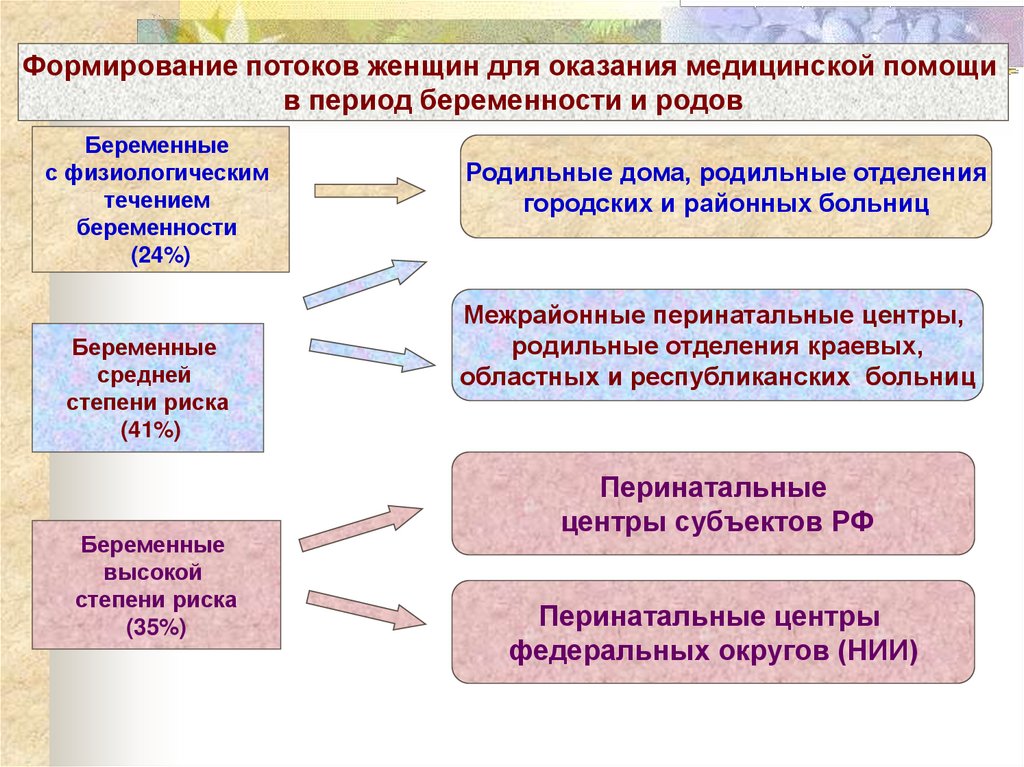
Формирование потоков женщин для оказания медицинской помощив период беременности и родов
Беременные
с физиологическим
течением
беременности
(24%)
Беременные
средней
степени риска
(41%)
Беременные
высокой
степени риска
(35%)
Родильные дома, родильные отделения
городских и районных больниц
Межрайонные перинатальные центры,
родильные отделения краевых,
областных и республиканских больниц
Перинатальные
центры субъектов РФ
Перинатальные центры
федеральных округов (НИИ)
14. Приказ Минздрава России от 1 ноября 2012 г. N 572н
ОБ УТВЕРЖДЕНИИ ПОРЯДКАОКАЗАНИЯ МЕДИЦИНСКОЙ
ПОМОЩИ ПО ПРОФИЛЮ
«АКУШЕРСТВО И ГИНЕКОЛОГИЯ»
(в ред. Приказа Минздрава России от
17.01.2014 N 25н)
15. Родильный дом (стационар)
акушерскийстационар
приемное отделение;
отделение патологии
беременности;
физиологическое родовое
отделение;
обсервационное родовое
отделение;
отделение анестезиологииреаниматологии.
отделения
неонатологического профиля
отделение новорожденных
физиологическое
отделение новорожденных при
обсервационном отделении
палаты для новорожденных
палата (пост) реанимации и
интенсивной терапии для
новорожденных;
гинекологическое
отделение
16. Штатные нормативы медицинского родильных домов (отделений)
Зав.отделением
Врачакушергинеколог
1 должность на 25 коек;
Из расчета 1 должность на 10 коек
• в отделении патологии беременности;
• в акушерском физиологическом отделении;
• в акушерском обсервационном отделении;
4,75 должности:
на 3 индивидуальные родовые;
на 1 предродовую и родовую;
в приемном отделении;
в акушерском консультативном центре;
17. Средний медицинский персонал
4,75 должности:Акушерка
на 2 индивидуальные родовые;
на 1 предродовую и 1 родовую;
на 20 коек в отделении патологии
беременности;
на 25 коек в послеродовом палатном
отделении физиологического родового
отделения;
на 15 коек в обсервационном родовом
отделении;
в приемном отделении;
18. Объединенный родильный дом
Амбулаторно-поликлиническое звено:1. женские консультации,
2. центр планирования семьи,
3. медико-генетические консультации,
4. подразделения перинатальной
комплексной диагностики
19. Структура ЖК
а) регистратура;б) кабинет врача-акушерагинеколога;
в) кабинеты
специализированных
приемов:
невынашивания беременности;
гинекологической эндокринологии;
патологии шейки матки;
сохранения и восстановления
репродуктивной функции;
врача-гинеколога детского и
подросткового возраста;
функциональной диагностики;
ультразвуковой диагностики;
г) кабинеты специалистов:
врача-терапевта; врача-стоматолога; врачаофтальмолога; врача-психотерапевта;
юриста; специалиста по социальной работе;
лечебной физкультуры; психопрофилактической
подготовки беременных к родам; по раннему
выявлению заболеваний молочных желез;
д) другие подразделения:
малая операционная;
клинико-диагностическая лаборатория;
дневной стационар;
стационар на дому;
процедурный кабинет;
физиотерапевтический кабинет;
рентгеновский (маммографический) кабинет;
стерилизационная.
20. Порядок оказания медицинской помощи женщинам в период беременности
Два основных этапа:первый – амбулаторный, осуществляемый
врачами-акушерами-гинекологами, а в случае их
отсутствия при физиологически протекающей беременности –
врачами общей практики (семейными врачами), медицинскими
работниками фельдшерско-акушерских пунктов (при этом, в случае
возникновения осложнения течения беременности должна быть
обеспечена консультация врача-акушера-гинеколога и врачаспециалиста по профилю заболевания);
второй – стационарный, осуществляемый в
отделениях патологии беременности (при
акушерской патологии) или специализированных
отделениях (при соматической патологии) учреждений
здравоохранения.
21. Штатные нормативы медицинского и другого персонала женских консультаций Врачебный персонал
Врач-акушергинекологВрач-терапевт
Врач-стоматолог
Из расчета 1 должность:
на 2200 женщин.
Из расчета 1 должность:
на 40 тыс. взрослого населения,
проживающего на обслуживаемой
территории.
Из расчета 1 должность:
на 40 тыс. взрослого населения,
проживающего на обслуживаемой
территории.
22. Средний медицинский персонал
АкушеркаМедицинская сестра
Медицинская сестра
процедурная
Из расчета 1 должность:
на каждую должность врачаакушера-гинеколога.
Из расчета 1 должность:
на каждую должность врачаспециалиста;
на 10 коек дневного
стационара.
Из расчета 1 должность:
на 7 должностей врачейспециалистов.
23. Участковый акушер-гинеколог
диспансерное наблюдение за беременными женщинами,формирование групп высокого акушерского и
перинатального риска;
направление и осуществление контроля за результатами
пренатального скрининга на хромосомные нарушения и
врожденные аномалии (пороки развития) плода;
проведение физической и психопрофилактической
подготовки беременных женщин к родам;
организация и проведение профилактических
мероприятий по выявлению, предупреждению и
снижению гинекологических и онкологических
заболеваний, патологии молочных желез, ИПП, ВИЧинфекции;
24.
организация экстренной и неотложной медицинскойпомощи беременным женщинам, родильницам и
гинекологическим больным;
определение медицинских показаний и направление
беременных женщин, родильниц и гинекологических
больных для оказания медицинской помощи в
стационарных условиях;
подготовка заключений о необходимости направления
женщин на санаторно-курортное лечение;
способствование формированию у женщин установки
на материнство, сознанию необходимости
вынашивания беременности и рождения ребенка;
содействие обеспечению правовой помощи
беременным женщинам, родильницам и
гинекологическим больным
25. Физиологическое течение беременности
осмотры беременных женщин проводятся:врачом-акушером-гинекологом – не менее семи раз;
врачом-терапевтом, врачом-стоматологом – не менее двух
раз
врачом-оториноларингологом, врачом-офтальмологом –
не менее одного раза;
другими специалистами – по показаниям, с учетом
сопутствующей патологии.
Скрининговое ультразвуковое исследование плода
проводится трехкратно: при сроках беременности 11-14
недель, 18-21 недели и 30-34 недели.
При сроке беременности 11-14 недель проводится забор
проб крови беременных женщин для биохимического
скрининга
Основной задачей диспансерного наблюдения женщин в
период беременности является предупреждение и ранняя
диагностика возможных осложнений беременности, родов,
послеродового периода и патологии новорожденных.
26. Вынашивание беременности
При постановке беременной женщины научет в соответствии с заключениями
профильных специалистов врачомакушером-гинекологом до 11-12 недель
беременности решается вопрос о
возможности вынашивания беременности.
Окончательное заключение о возможности
вынашивания беременности с учетом
состояния беременной женщины и плода
делается врачом-акушером-гинекологом до
22 недель беременности.
27. Показатели ЖК
Доля беременных, поступивших поднаблюдение консультации до 12 недель
беременности, в %
2005
2010
2015
2017
2018
75,3
83,0
86,2
87,5
87,6
28. Искусственное прерывание беременности (аборт)
Медицинский (в специализированныхЛПУ, врачом имеющим
соответствующую квалификацию)
Криминальный
29. Искусственное прерывание беременности (аборт)
По законодательству каждая женщина имеетправо самостоятельно решать вопрос
материнства.
Аборт производится:
1.
по желанию женщины до 12 недель
беременности,
2. по социальным показаниям до 22 недель,
3. по медицинским показаниям и согласия
женщины – независимо от срока.
30. Искусственное прерывание беременности
Постановление Правительства РФ от 6февраля 2012 г. N 98
«О социальном показании для
искусственного прерывания
беременности»
1. Установить, что социальным показанием для
искусственного прерывания беременности является
беременность, наступившая в результате совершения
преступления, предусмотренного статьей 131 Уголовного
кодекса Российской Федерации.
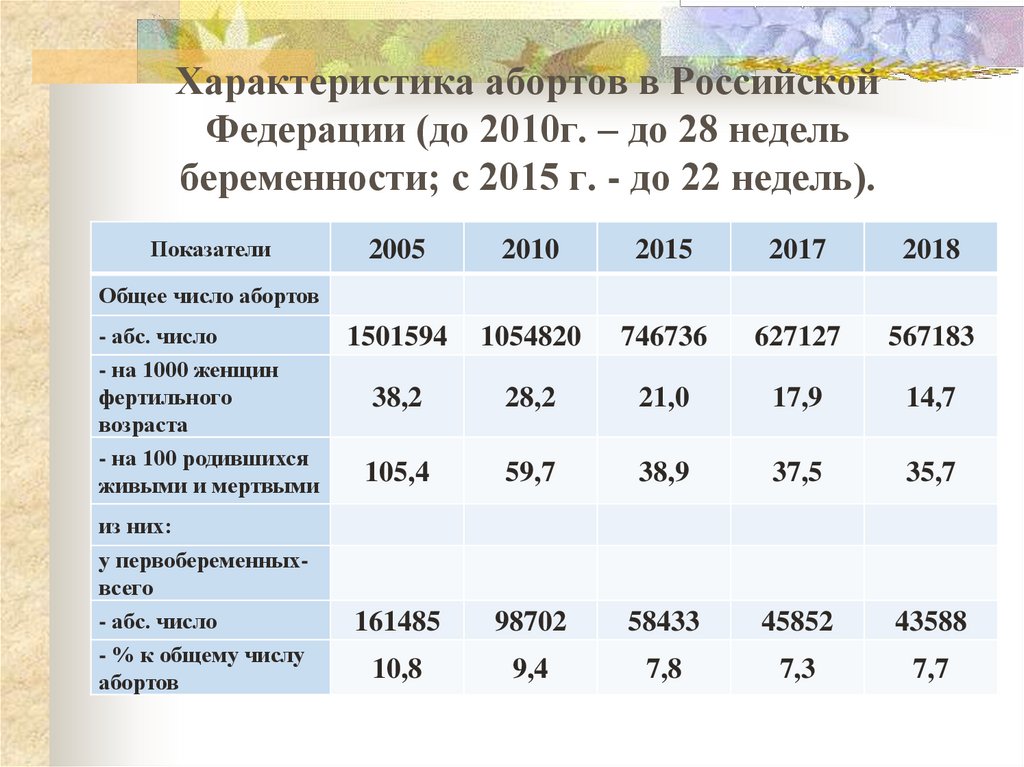
31. Характеристика абортов в Российской Федерации (до 2010г. – до 28 недель беременности; с 2015 г. - до 22 недель).
Показатели2005
2010
2015
2017
2018
1501594
1054820
746736
627127
567183
38,2
28,2
21,0
17,9
14,7
105,4
59,7
38,9
37,5
35,7
161485
98702
58433
45852
43588
10,8
9,4
7,8
7,3
7,7
Общее число абортов
- абс. число
- на 1000 женщин
фертильного
возраста
- на 100 родившихся
живыми и мертвыми
из них:
у первобеременныхвсего
- абс. число
- % к общему числу
абортов
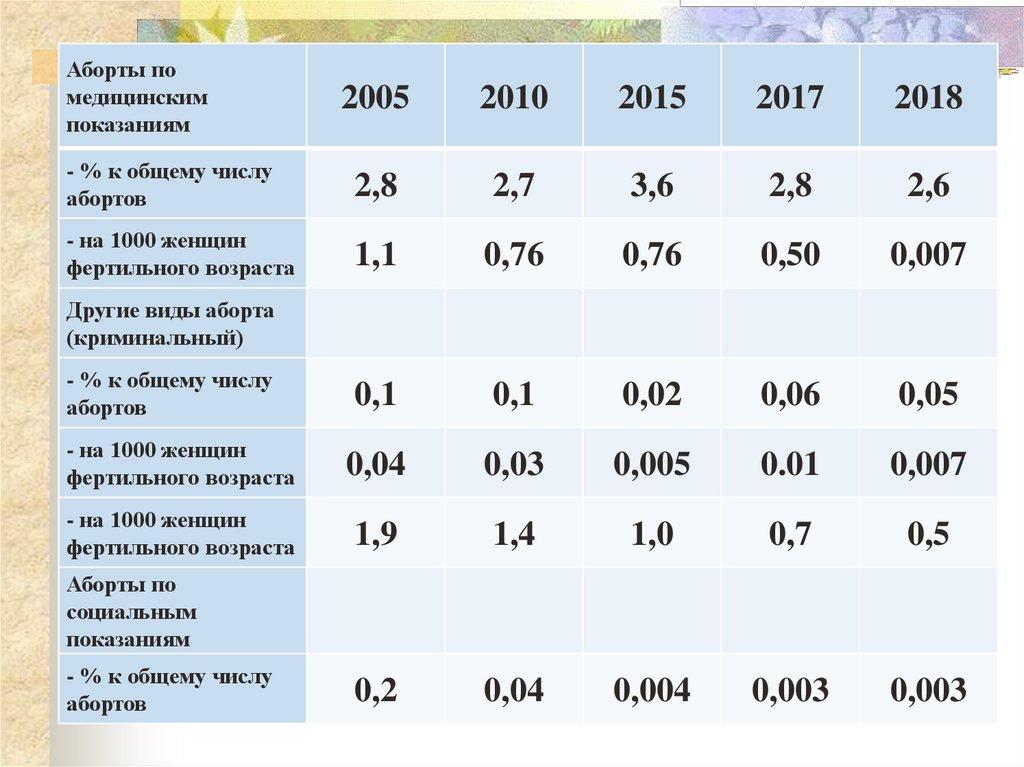
32.
Аборты помедицинским
показаниям
2005
2010
2015
2017
2018
- % к общему числу
абортов
2,8
2,7
3,6
2,8
2,6
- на 1000 женщин
фертильного возраста
1,1
0,76
0,76
0,50
0,007
- % к общему числу
абортов
0,1
0,1
0,02
0,06
0,05
- на 1000 женщин
фертильного возраста
0,04
0,03
0,005
0.01
0,007
- на 1000 женщин
фертильного возраста
1,9
1,4
1,0
0,7
0,5
0,2
0,04
0,004
0,003
0,003
Другие виды аборта
(криминальный)
Аборты по
социальным
показаниям
- % к общему числу
абортов
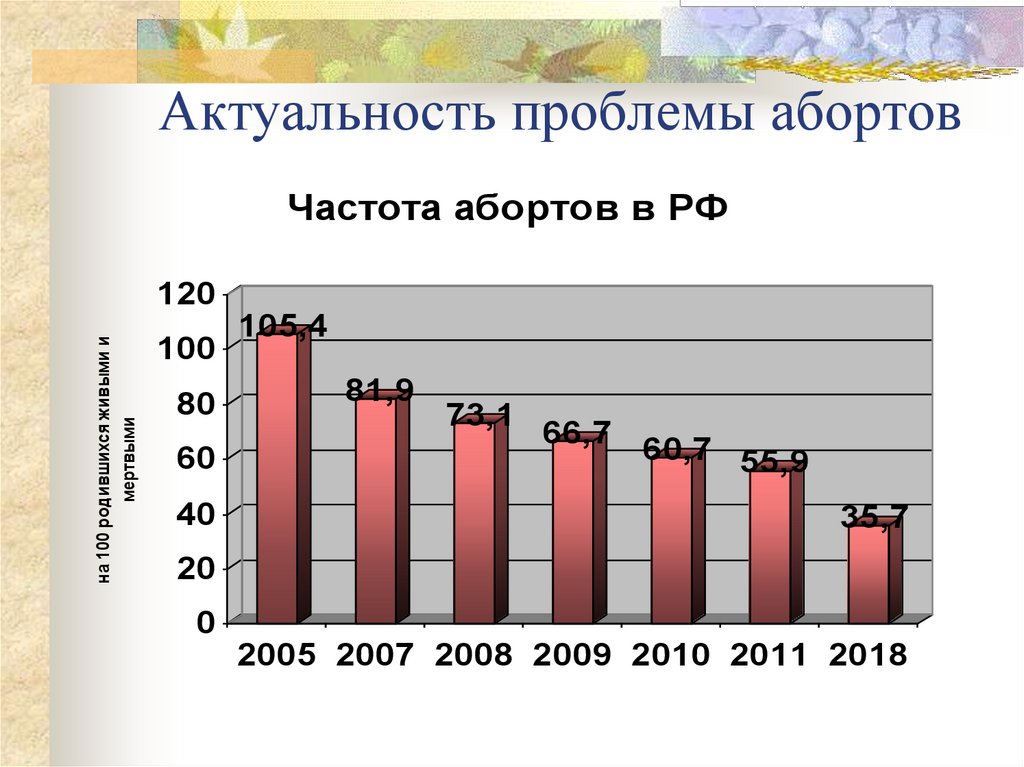
33. Актуальность проблемы абортов
Частота абортов в РФна 100 родившихся живыми и
мертвыми
120
100
80
60
40
105,4
81,9
73,1
66,7
60,7 55,9
35,7
20
0
2005 2007 2008 2009 2010 2011 2018
34. Актуальность проблемы абортов
на 1000 женщин фертильноговозраста
Частота абортов в РФ
40
35
30
25
20
15
10
5
0
38,2
33,5
32,2
30,5
28,1
26,9
14,7
2005 2007 2008 2009 2010 2011 2018
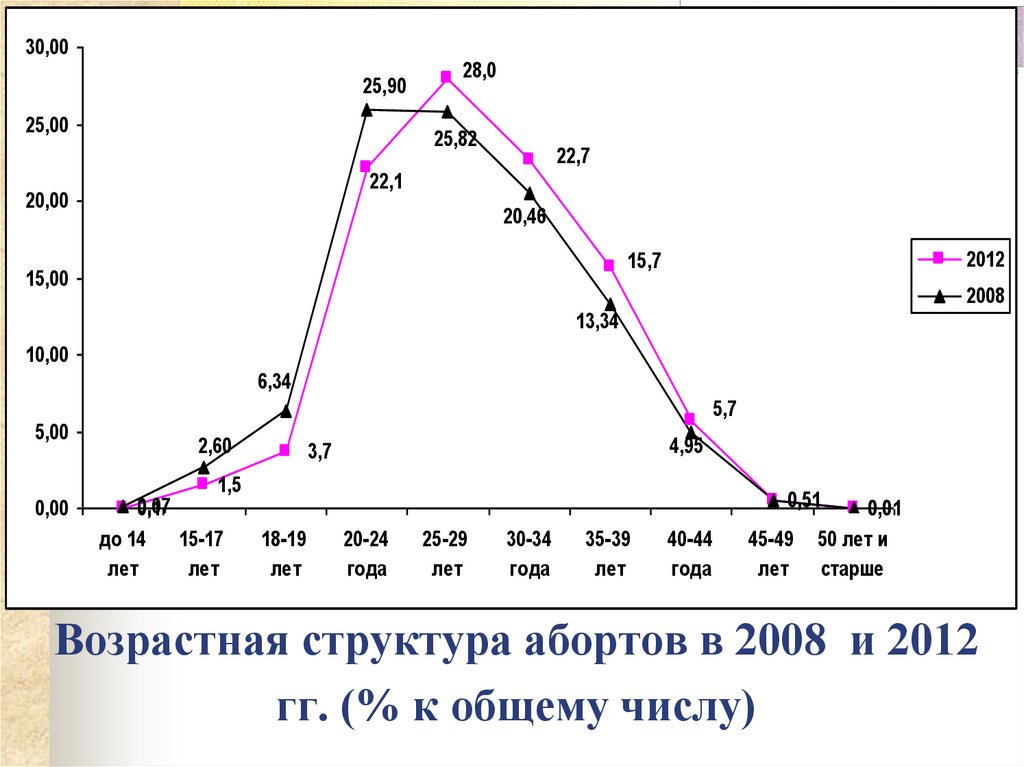
35. Возрастная структура абортов в 2008 и 2012 гг. (% к общему числу)
30,0025,90
25,00
28,0
25,82
22,7
22,1
20,00
20,46
2012
15,7
15,00
2008
13,34
10,00
6,34
5,00
0,00
5,7
2,60
4,95
3,7
1,5
0,07
0,1
до 14
15-17
лет
лет
0,5
0,51
18-19
лет
20-24
года
25-29
лет
30-34
года
35-39
лет
40-44
года
45-49
лет
0,01
0,0
50 лет и
старше
Возрастная структура абортов в 2008 и 2012
гг. (% к общему числу)
36.
Сведения о прерывании беременности по РоссийскойФедерации за 2015 год
Всего
в том числе у женщин в возрасте:
прерываний до 14 15- 18- 20- 25- 30- 35- 40- 45- 50
беремен лет 17 19 24 29 34 39 44 49 лет
лет лет года лет года лет года лет и
ности,
стар
единиц
ше
848180
280
8015 23063 144122 240593 218627 151711 57073
4596
100
В % 100
0,03
0,94
0,54
0,01
2,72 16,99 28,37 25,78 17,89
6,73
37. Частота использования ВМС и гормональную контрацепцию в РФ
140 136,8131,4
на 1000 женщин
120
100
108,1
127,9
122,7
125,5 119,7
129
99,6
94
80
60
40
20
0
2005
2008
ВМС
2010
2011
Гормональные контрацептивы
2018
38. Актуальность проблемы абортов
Являются непосредственной и опосредованной причиной материнскойсмертности (в сумме около 20% от всех
причин)
39. Материнская смертность
Число умерших от беременности и родовдо 42 дней после родов на 100.000
родившихся живыми.
Каждый случай материнской смертности
разбирается персонально.
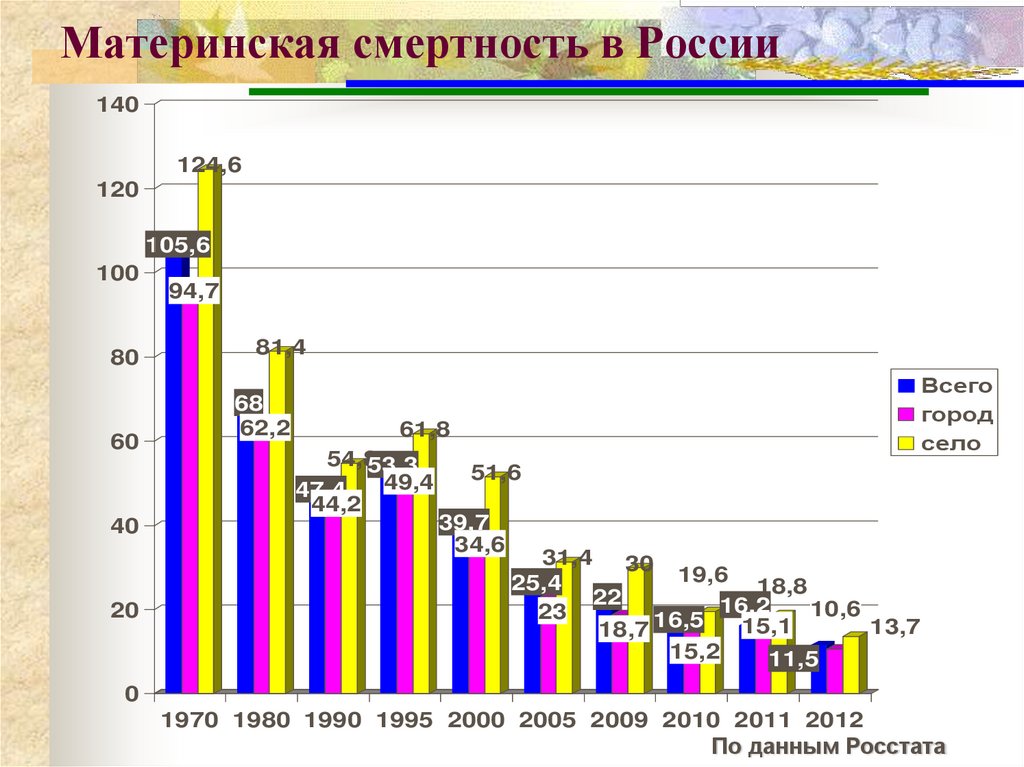
40. Материнская смертность в России
140124,6
120
105,6
100
80
60
40
20
94,7
81,4
68
62,2
Всего
город
село
61,8
54,853,3
49,4
47,4
44,2
51,6
39,7
34,6
31,4
30 19,6
25,4
18,8
22
16,2
10,6
23
15,1
13,7
18,7 16,5
15,2
11,5
0
1970 1980 1990 1995 2000 2005 2009 2010 2011 2012
По данным Росстата
41. Материнская смертность в России – 10,8 на 100.000
Абс.52
%
24,8
от кровотечения в родах и послеродовом периоде
33
31
27
19
15
15,7
14,8
12,9
9,0
7,1
от абортов, начатых и начавшихся вне лечебного учреждения и
неустановленного характера
11
5,2
7
5
5
3
2
3,3
2,4
2,4
1,4
1,0
Причины смертности (2014 г.)
от непрямых причин акушерской смерти
от отеков, протеинурии и гипертензивных расстройств во время
беременности, родов и послеродового периода
от акушерской эмболии
от прочих причин акушерской смерти
от кровотечения в связи с отслойкой и предлежанием плаценты
от сепсиса во время родов и в послеродовом периоде
от осложнений анестезии
смертность матери спустя более 42 дней, но менее 1 года после родов
от медицинского аборта
от внематочной беременности
42.
В структуре причин материнской смерти на первомместе стоят непрямые причины, среди которых
ведущие места занимают болезни системы
кровообращения (35,6%), органов дыхания (27,7%),
органов пищеварения (8,9%).
Из непрямых причин смерти 87,1% входили в
перечень медицинских показаний для
искусственного прерывания беременности.
Если бы женщинам с тяжелыми
экстрагенитальными заболеваниями в женской
консультации были своевременно подобраны
контрацептивные средства, а при наступлении
беременности решен вопрос о ее прерывании, 67,3%
летальных исходов были бы предотвращены.
43. Актуальность проблемы абортов
1.2.
3.
Воспалительные заболевания женских половых
органов и осложнения в
течении
беременности в 2 раза чаще у перенесших
аборты
Достоверно чаще риск возникновения рака
молочной железы и шейки матки у женщин
имеющих в анамнезе большое число абортов,
причем без сочетания с другими факторами
Снижение репродуктивной функции и вторичное
бесплодие (более 20% супружеских пар
бесплодны из-за сделанных ранее абортов)
44. Актуальность проблемы абортов
1.2.
3.
Чаще внематочные беременности
Показатель младенческой смертности выше на 810%, перинатальной смертности на 25-30% среди
женщин производивших ИПБ
Особенно
серьезно
надо
подходить
к
прерыванию первой беременности т.к. у
половины
происходит
нарушение
репродуктивной функции:
36% - бесплодие,
13,7% – невынашивание,
12% - нарушение менструальной функции,
10% - воспалительные заболевания, следовательно
важно сохранить первую беременность
45. Показатели работы ЖК
1.2.
3.
4.
5.
6.
7.
8.
9.
Своевременность поступления беременных под
наблюдение ЖК (до 12 нед.– 84%).
Частота ошибок в определении сроков родов
Среднее
число
посещений
беременными
консультаций
Полнота обследования беременных, поступивших
под наблюдение консультации
Осложнения беременности
Смертность беременных
Исходы беременности
Удельный вес женщин применяющих гормональные
контрацептивы
Частота абортов (рассчитывается на 1000 женщин
фертильного возраста и на 100 родов)
46. Показатели работы стационара родильного дома
Оказание медицинской помощи в родах (на1000 родов)
1. с наложением щипцов (снижение в 4,2 раза)
2005
2,00
2.
2015
0,71
2017
0,56
2018
0,47
вакуум экстракция (рост в 18,4 раза)
2005
0,63
3.
2010
1,23
2010
5,18
2015
9,70
2017
11,04
2018
11,60
Кесарево сечение (2012г. - 236,7; 2018 – 300,5
на 1000 родов при сроке 28 недель и более)
47. Показатели работы стационара родильного дома
Показатели состояния здоровья матерей1. материнская смертность
2. частота осложнений в родах. Рассчитывается по
каждому виду осложнений, например разрыв
промежности (на 1000 принятых родов + число
поступивших
женщин
родивших
вне
стационара).
3. частота осложнений в послеродовом периоде
(по видам осложнений на 1000 родившихся)
48. Показатели работы стационара родильного дома
Показателилечебно-профилактической
помощи
новорожденным:
Мертворождаемость (на 1000 род. живыми + мертвыми)
2010 – 4,7 из них 84% до начала родовой деятельности
2012 – 6,8 из них 86% до начала родовой деятельности
2018 – 5,57 из них 91,8% до начала родовой
деятельности
Заболеваемость
новорожденных
(доношенных,
недоношенных данной болезнью (на 1000 детей). Общая
заболеваемость 3732,9 (за 5 лет увеличилась в 1,8раза)
49.
МАССА ТЕЛА ИЗ ОБЩЕГО ЧИСЛА РОДИВШИХСЯ ДЕТЕЙ:в % от числа родившихся живыми
500-999
1000-1999
2000 -2499
2500 -2999
0,39
1,95
3,81
15,56
в % от числа родившихся живыми
3000 -3499
3500 -3999
4000 -и более
38,21
30,37
9,71
В СООТВЕТСТВИЕ С РЕКОМЕНДАЦИЯМИ ВОЗ НОВЫЕ ТЕХНОЛОГИИ
ВЫХАЖИВАНИЯ НОВОРОЖДЕННЫХ ВОЗМОЖНЫ В УСЛОВИЯХ
ПЕРИНАТАЛЬНЫХ ЦЕНТРОВ ИЗ РАСЧЕТА 4 РЕАНИМАЦИОННЫХ КОЙКИ
НОВОРОЖДЕННЫХ НА 1000 РОДОВ;
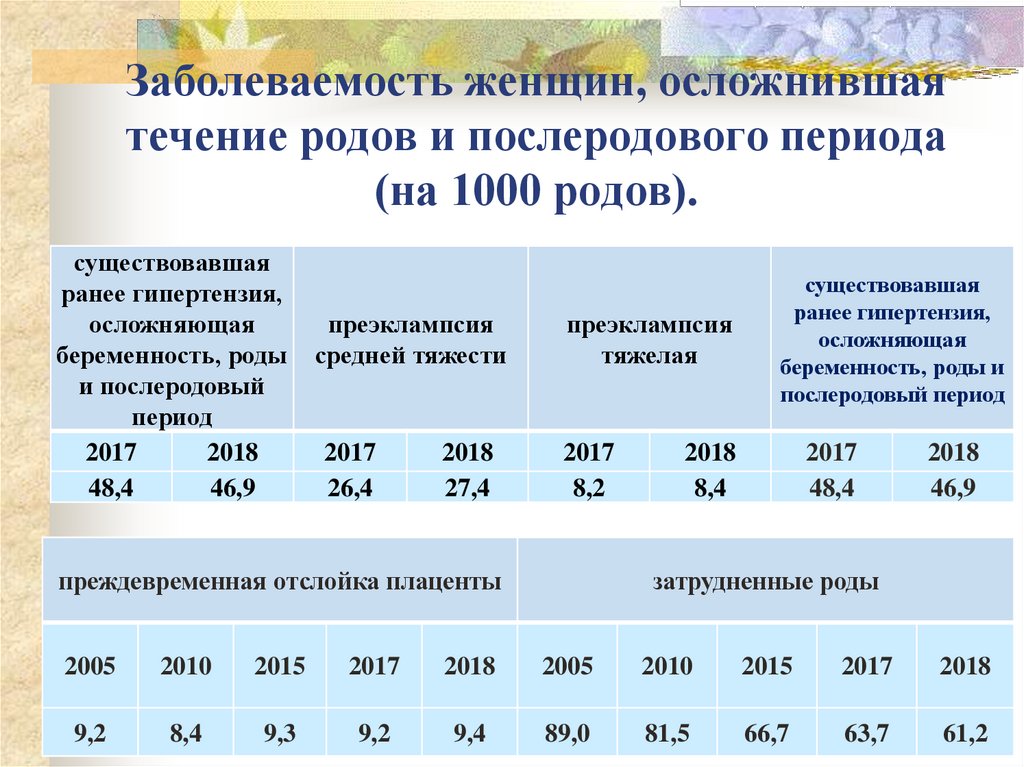
50. Заболеваемость женщин, осложнившая течение родов и послеродового периода (на 1000 родов).
существовавшаяранее гипертензия,
осложняющая
беременность, роды
и послеродовый
период
2017
2018
48,4
46,9
преэклампсия
средней тяжести
преэклампсия
тяжелая
2017
26,4
2017
8,2
2018
27,4
преждевременная отслойка плаценты
существовавшая
ранее гипертензия,
осложняющая
беременность, роды и
послеродовый период
2018
8,4
2017
48,4
2018
46,9
затрудненные роды
2005
2010
2015
2017
2018
2005
2010
2015
2017
2018
9,2
8,4
9,3
9,2
9,4
89,0
81,5
66,7
63,7
61,2
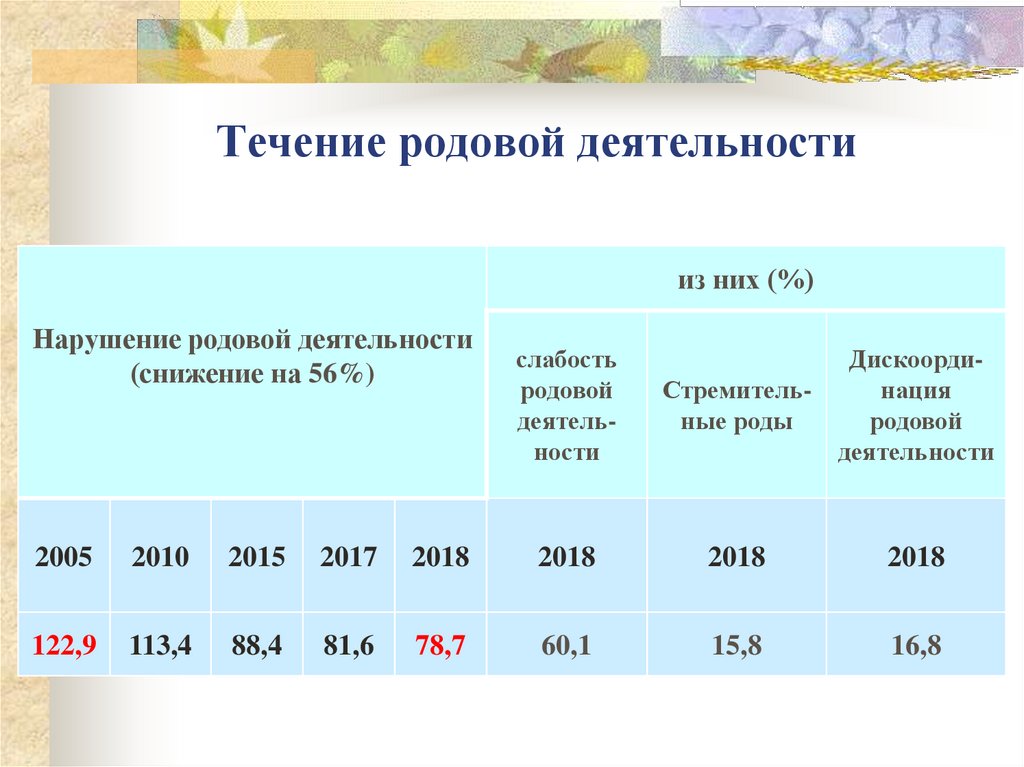
51. Течение родовой деятельности
из них (%)Нарушение родовой деятельности
(снижение на 56%)
слабость
родовой
деятельности
Стремительные роды
Дискоординация
родовой
деятельности
2005
2010
2015
2017
2018
2018
2018
2018
122,9
113,4
88,4
81,6
78,7
60,1
15,8
16,8
52.
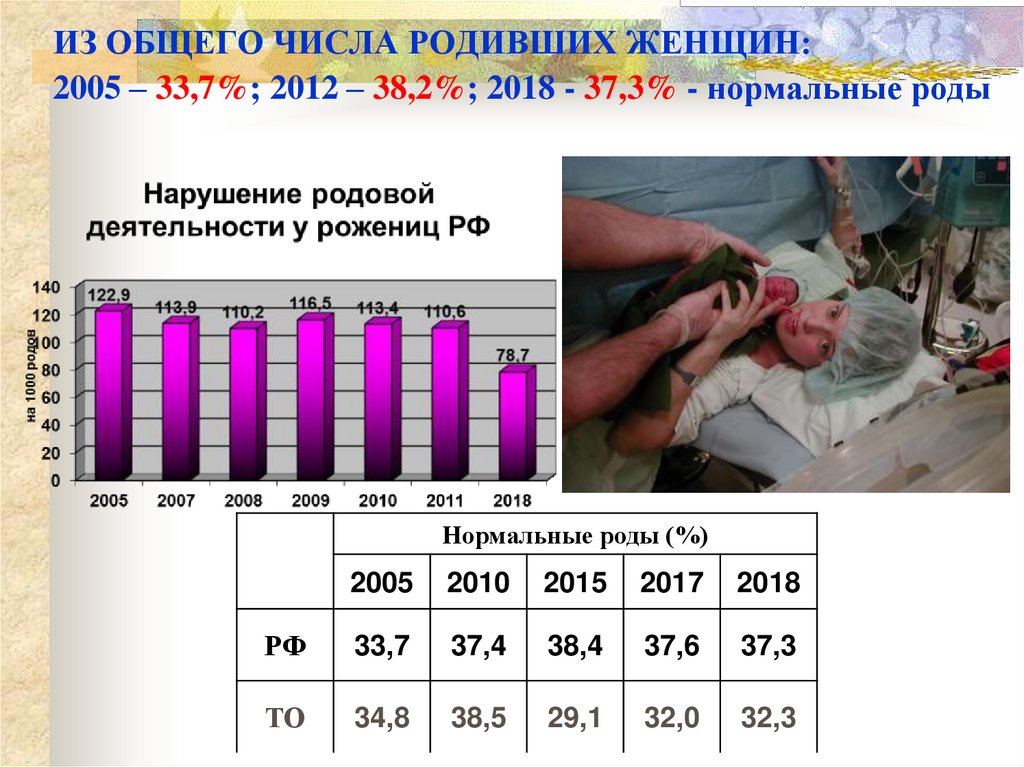
ИЗ ОБЩЕГО ЧИСЛА РОДИВШИХ ЖЕНЩИН:2005 – 33,7%; 2012 – 38,2%; 2018 - 37,3% - нормальные роды
Нормальные роды (%)
2005
2010
2015
2017
2018
РФ
33,7
37,4
38,4
37,6
37,3
ТО
34,8
38,5
29,1
32,0
32,3
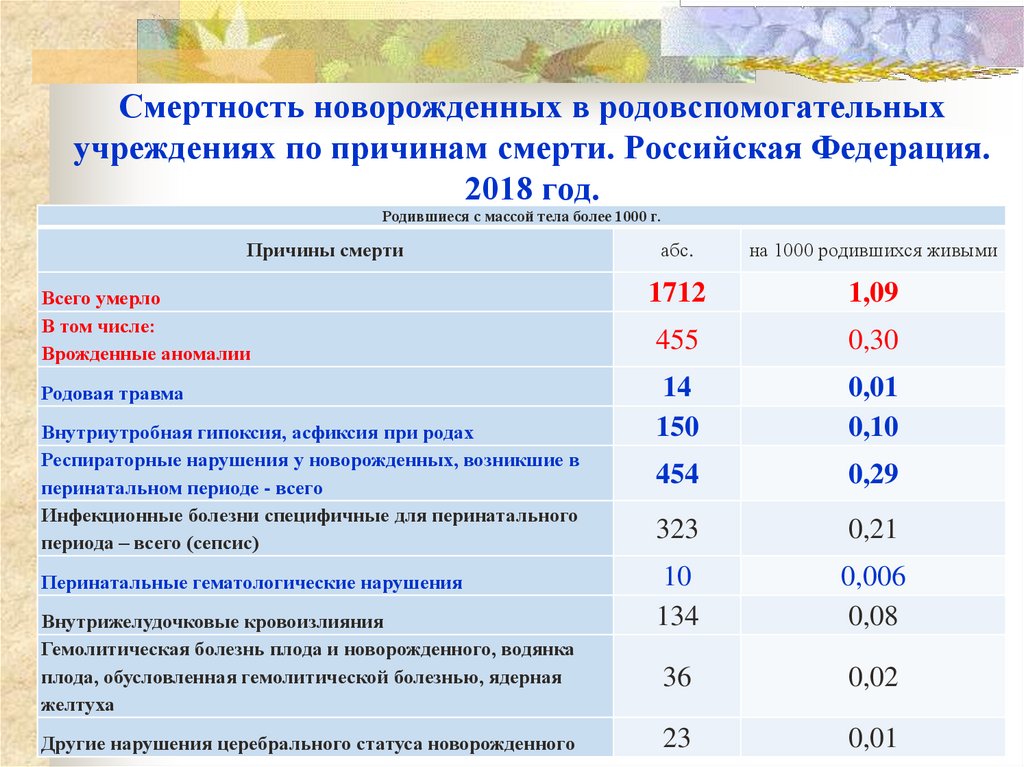
53. Смертность новорожденных в родовспомогательных учреждениях по причинам смерти. Российская Федерация. 2018 год.
Родившиеся с массой тела более 1000 г.Причины смерти
абс.
на 1000 родившихся живыми
Всего умерло
В том числе:
Врожденные аномалии
1712
1,09
455
0,30
Родовая травма
14
150
0,01
0,10
454
0,29
323
0,21
10
134
0,006
0,08
36
0,02
23
0,01
Внутриутробная гипоксия, асфиксия при родах
Респираторные нарушения у новорожденных, возникшие в
перинатальном периоде - всего
Инфекционные болезни специфичные для перинатального
периода – всего (сепсис)
Перинатальные гематологические нарушения
Внутрижелудочковые кровоизлияния
Гемолитическая болезнь плода и новорожденного, водянка
плода, обусловленная гемолитической болезнью, ядерная
желтуха
Другие нарушения церебрального статуса новорожденного
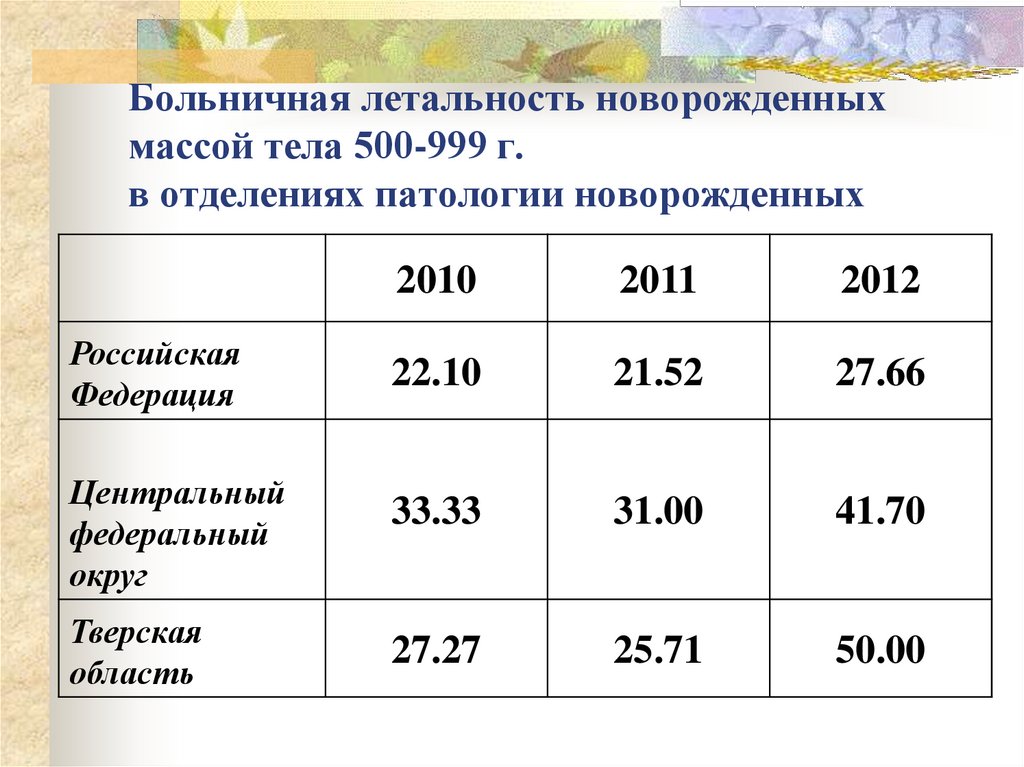
54. Больничная летальность новорожденных массой тела 500-999 г. в отделениях патологии новорожденных
РоссийскаяФедерация
Центральный
федеральный
округ
Тверская
область
2010
2011
2012
22.10
21.52
27.66
33.33
31.00
41.70
27.27
25.71
50.00
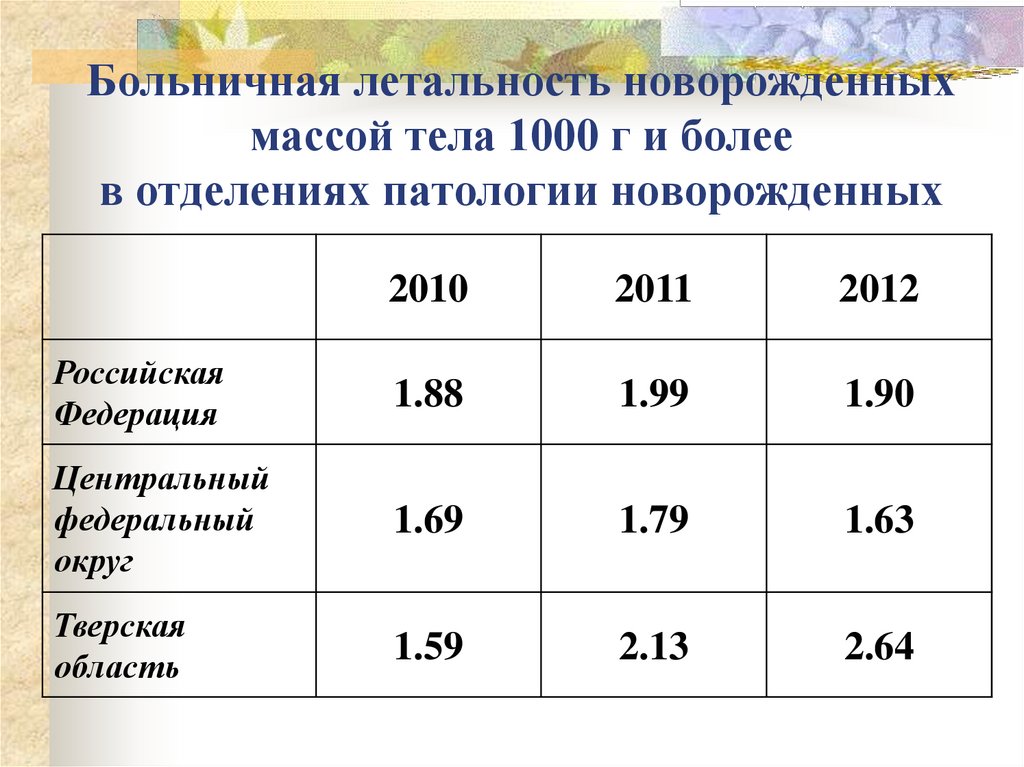
55. Больничная летальность новорожденных массой тела 1000 г и более в отделениях патологии новорожденных
20102011
2012
Российская
Федерация
1.88
1.99
1.90
Центральный
федеральный
округ
1.69
1.79
1.63
Тверская
область
1.59
2.13
2.64
56. Смертность новорожденных, родившихся с массой тела 500-999 г.,
Всего (на 1000 родившихся живыми)292,4
Отдельные состояния, возникающие в
перинатальном периоде в т.ч.
273,7
Внутрижелудочковые кровоизлияния
Внутриутробная гипоксия, асфиксия при родах
59,57
35,84
Дыхательное расстройство у
новорожденного (дистресс)
95,72
врожденная пневмония
25,46
Инфекционные болезни, специфичные для
перинатального периода всего
41,8
Врожденные аномалии (пороки развития),
деформации и хромосомные нарушения
15,7
57. Смертность новорожденных, родившихся с массой тела 1000 г. и более (2012 г.)
На 1000родившихся
живыми
На 1000
доношенных
родившихся
живыми
На 1000
недоношенных
родившихся
живыми
Всего умерло
2,39
1,07
25,37
В том числе:
Врожденные аномалии
0,52
0,30
4,32
Внутриутробная гипоксия,
асфиксия при родах
0,35
0,20
3,08
Респираторные нарушения
у новорожденных,
возникшие в
перинатальном периоде
0,82
0,29
9,99
Инфекционные болезни
специфичные для
перинатального периода
0,34
0,13
3,91
58.
Перинатальный центрАкушерский блок
Педиатрический блок
(отделение реанимации
новорожденных, отделение
патологии новорожденных)
Гинекологический
блок
Вспомогательные
службы
Лабораторный
блок
Консультативнодиагностический блок
Организационноаналитический отдел
Административнохозяйственное
подразделение
59. ЗАДАЧИ ПЕРИНАТАЛЬНОГО ЦЕНТРА
Оказание диагностической и лечебной помощи наиболее тяжеломуконтингенту беременных женщин, рожениц, родильниц
Оказание медицинской помощи новорожденным, в том числе
родившимся с экстремально низкой массой тела, нуждающимся в
проведении реанимационных мероприятий
Организация и внедрение на территории субъекта Российской
Федерации выездных форм реанимационной помощи беременным
женщинам, роженицам, родильницам и новорожденным
Внедрение новых технологий в работу центра и тиражирование их
регионе
Мониторинг материнской и младенческой смертности в регионе
60. СТРУКТУРНО-ФУНКЦИОНАЛЬНЫЕ ОТЛИЧИЯ РОДИЛЬНОГО ДОМА И ПЕРИНАТАЛЬНОГО ЦЕНТРА
РОДДОМ:УСЛОВИЯ ДЛЯ
РОДОРАЗРЕШЕНИЯ
ЗДОРОВЫХ ЖЕНЩИН
ПРЕДПОЛОЖИТЕЛЬНО
ЗДОРОВЫМ РЕБЕНКОМ
ПЕРИНАТАЛЬНЫЙ ЦЕНТР:
• ПРЕДУСМОТРЕНЫ УСЛОВИЯ ДЛЯ ОКАЗАНИЯ
МЕД. ПОМОЩИ ПРИ СОСТОЯНИЯХ,
УГРОЖАЮЩИХ ЖИЗНИ МАТЕРИ И
НОВОРОЖДЕННОМУ
• В СЛУЧАЕ РОЖДЕНИЯ
МАЛОЖИЗНЕСПОСОБНЫХ ДЕТЕЙ
ЭКСТРЕННАЯ ПОМОЩЬ ОКАЗЫВАЕТСЯ БЕЗ
ПРОМЕДЛЕНИЯ НА МЕСТЕ
НЕ ПРЕДУСМОТРЕНЫ
КОЙКИ ДЛЯ РЕАНИМАЦИИ
• В СЛУЧАЕ НЕОБХОДИМОСТИ СРОЧНОЙ
НОВОРОЖДЕННЫХ
ОПЕРАЦИИ НОВОРОЖДЕННОМУ ОНА
ВЫПОЛНЯЕТСЯ В УСЛОВИЯХ ПЦ (ОТДЕЛЕНИЕ
ХИРУРГИИ НОВОРОЖДЁННЫХ)
В СЛУЧАЕ РОЖДЕНИЯ
МАЛОЖИЗНЕСПОСОБНЫХ • ДАЛЬНЕЙШЕЕ ВЫХАЖИВАНИЕ
МАЛОЖИЗНЕСПОСОБНЫХ ДЕТЕЙ
ДЕТЕЙ, ДЛЯ ОКАЗАНИЯ
МЕДИЦИНСКОЙ ПОМОЩИ ПРОИЗВОДИТСЯ В ПЦ ПРИ УЧАСТИИ МАТЕРИ,
ТРЕБУЕТ ТРАНСПОРТИРОВКИ В ДРУГОЕ
ТРЕБУЕТСЯ ИХ ПЕРЕВОД И НЕ
УЧРЕЖДЕНИЕ (ОБЛАСТНАЯ, КРАЕВАЯ
ТРАНСПОРТИРОВКА В
ДЕТСКАЯ БОЛЬНИЦА)
ДРУГОЕ УЧРЕЖДЕНИЕ
(ОБЛАСТНАЯ, КРАЕВАЯ
ДЕТСКАЯ БОЛЬНИЦА)
61. Родовой сертификат
РС – заполняется государственными имуниципальными учреждениями
здравоохранения.
Состоит из 5-х частей:
1. Корешок (для подтверждения выдачи РС)
2. Талон 1 (оплата мед. помощи ЖК)
3. Талон 2 (оплата мед. помощи РД)
4. Талон 3 (оплата ДП)
5. РС (подтверждение оказания мед. помощи)
Выдается – вставшим на учет независимо от срока
беременности.
Оплачивается – если роды наступили в 29 недель
беременности и более и ребенок жив.
62. Движение «родового сертификата» в 2007 - 2011 годах
ОплатаФонд
социального
страхования
Женская
консультация
Талон № 1
Талон № 3
«Родовой
сертификат»
беременной
Оплата
Детская
поликлиника
Талон № 2
Родильный дом
Оплата
63. Стоимость и структура расходов средств от родовых сертификатов на 2009 год
Стоимость родового сертификата увеличитсядо 11 тыс. рублей
В женской консультации - 3 тыс. рублей (30%-лекарственное
обеспечение - витамины, минералы, фолиевая к-та, препараты железа;
30-45%-на зарплату в зависимости от качественных показателей
работы)
В родильном доме - 6 тыс. рублей (40-55% на зарплату, остаток средств
- на приобретение оборудования, лекарственных средств,
питание для беременных
и кормящих)
В детской поликлинике –
2 тыс. рублей (1 тыс. руб. –
через 6 мес. жизни ребенка
и 1 тыс. рублей - через
12 мес. жизни ребенка – в 2008 году)
64.
Основнымлечебно-профилактическим
учреждением
оказывающим,
медицинскую помощь детям являются
объединенная детская больница.
В ее состав входят:
1. поликлиники,
2. стационар,
3. молочная кухня.
65. Основными принципами работы детской поликлиники являются:
1. Принцип участковости ( 800 детей на одномпедиатрическом участке)
2. Преемственность в работе врачей,
оказывающих лечебно-профилактическую
помощь детям.
3. Этапность в лечении.
4. Непрерывность активного динамического
наблюдения за здоровьем ребенка, начиная с
антенатального периода.
66. Особенности структуры детской поликлиники:
1 – фильтр с отдельным входом иизоляторы с боксами,
2 – кабинеты по профилактической работе
с детьми (кабинет здорового ребенка)
3 – два входа (для здоровых и больных
детей).
67. Основные показатели деятельности детской поликлиники и стационара
Младенческая смертность в целом и попричинам смерти (на 1000 родившихся)
Неонатальная смертность ( на 1000 родившихся)
Перинатальная смертность (на 1000 родившихся
живыми и мертвыми)
Среднее число детей на участке
Общая заболеваемость детей по данным
обращаемости (на 1000 детей соотв.
возраста)
68. Основные показатели деятельности детской поликлиники и стационара
Регулярность наблюдения за детьми первого годажизни
«Индекс здоровья» детей ( первого года жизни и
т.д.)
Распределение детей по группам здоровья
Охват детей прививками
Удельный вес детей находящихся на естественном
вскармливании
Возраст
От 3 до 6 мес.
От 6 мес. до 1 года
2005
40,1
35,9
2010
37
37,5
Больничная летальность
2015
42,5
40,1
2017
43,2
40,4
2018
44,4
40,3
69. Заболеваемость детей в возрасте 0-14 лет с диагнозом, установленным впервые в жизни, на 100 000 населения
Заболеваемость детей в возрасте 0-14 лет сдиагнозом, установленным впервые в жизни,
на 100 000 населения
2010
2015
2017
189501,0
177588,1
175817,4
2018
175116,4
Общая заболеваемость детей в возрасте 0-14
лет, на 100 000 населения
2010
2015
2017
236353,8
221238,3
221104,6
2018
220488,2
Удельный вес первичной от общей
заболеваемости у детей в возрасте 0-14 лет
около 80%
70. Заболеваемость детей в возрасте 15-17лет с диагнозом, установленным впервые в жизни, на 100 000 населения
Заболеваемость детей в возрасте 15-17лет сдиагнозом, установленным впервые в жизни,
на 100 000 населения
2010
138300,3
2015
137383,8
2017
138346,1
2018
137815,2
Общая заболеваемость детей в возрасте 1517лет, на 100 000 населения
2010
224162,4
2015
224725,9
2017
224518,2
2018
222401,6
Удельный вес первичной от общей
заболеваемости у детей в возрасте 15-17лет
около 60%
71. Факторы, формирующие высокий уровень младенческой смертности в РФ
1 группа. Здоровье материНаличие заболеваний и патологических состояний у
матери до беременности, в период беременности, в
родах, отрицательно влияющих на здоровье плода и
ребенка
2 группа. Влияние внешней среды и проф. вредность
Наличие у матери в период беременности различного
рода неблагоприятных производственных условий.
3 группа. Социальные факторы влияющие на мать
Неполноценное питание, вредные привычки,
психосоциальный стресс беременной
72. Факторы, формирующие высокий уровень младенческой смертности в РФ
4 группа. Медицинский факторНизкое качество медицинского обслуживания
беременных, рожениц, новорожденных, позднее
выявление и не эффективное лечение заболеваний и
патологических состояний
5 группа. Социальные и медицинские факторы,
влияющие на ребенка
Условия жизни младенца после выписки из
родильного дома, а также неудовлетворительное
состояние качества медицинского обслуживания
младенцев по профилактике, своевременному
выявлению у них и лечению заболеваний и
патологических состояний.


























































 Медицина
Медицина








