Похожие презентации:
Медсистринский процес
1.
2.
Потреби - це усвідомлений психологічний абофізіологічний дефіцит чого-небудь,
відображений у сприйнятті людини; це те, що
необхідне для її існування.
3.
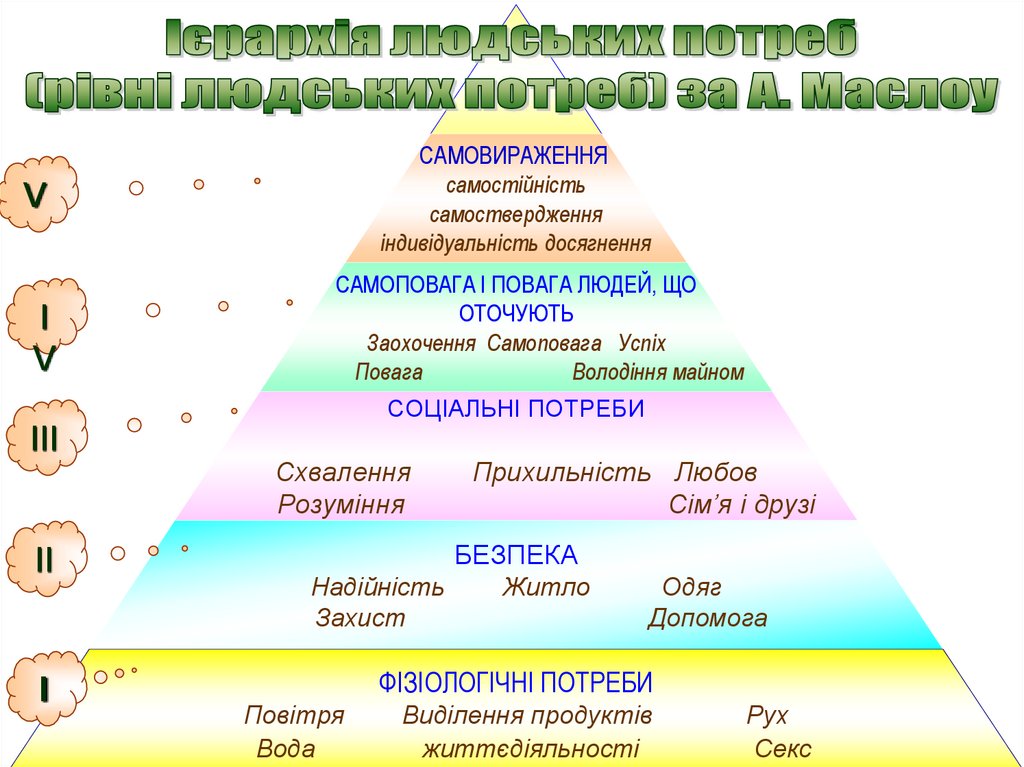
САМОВИРАЖЕННЯсамостійність
самоствердження
індивідуальність досягнення
V
І
V
ІІІ
ІІ
І
САМОПОВАГА І ПОВАГА ЛЮДЕЙ, ЩО
ОТОЧУЮТЬ
Заохочення Самоповага Успіх
Повага
Володіння майном
СОЦІАЛЬНІ ПОТРЕБИ
Схвалення
Розуміння
Прихильність Любов
Сім’я і друзі
БЕЗПЕКА
Надійність
Захист
Житло
Одяг
Допомога
ФІЗІОЛОГІЧНІ ПОТРЕБИ
Повітря
Вода
Виділення продуктів
життєдіяльності
Рух
Секс
4. Взаємозв’язок основних потреб людини за А.Маслоу з функціональними потребами за В.Хендерсон
Взаємозв’язок основних пот реб людини за А.Маслоуз функціональними пот ребами за В.Хендерсон
Види щоденної діяльності
Рівні основних людських
за В. Хендерсон
потреб за А. Маслоу
1. Фізіологічні потреби
2. Потреба в безпеці
3. Соціальні потреби
4. Потреби а самоповазі
1. Нормально дихати
2. Споживати достатню кількість рідини та їжі
3. Виділяти продукти життєдіяльності
4. Рухатися, підтримувати положення тіла
5. Спати та відпочивати
6. Одягатися, роздягатися, вибирати одяг
7. Підтримувати температуру тіла
8. Дотримуватися правил особистої гігієни,
піклуватися про зовнішній вигляд
9. Забезпечувати свою безпеку, не задавати
шкоди іншим людям
10. Підтримувати спілкування з іншими людьми
11. Відправляти релігійні обряди
12. Виконувати роботу, яка приносить
задоволення
13. Відпочивати, брати участь у розвагах
5. Потреби в самовираженні 14. Задовольняти свою допитливість
5.
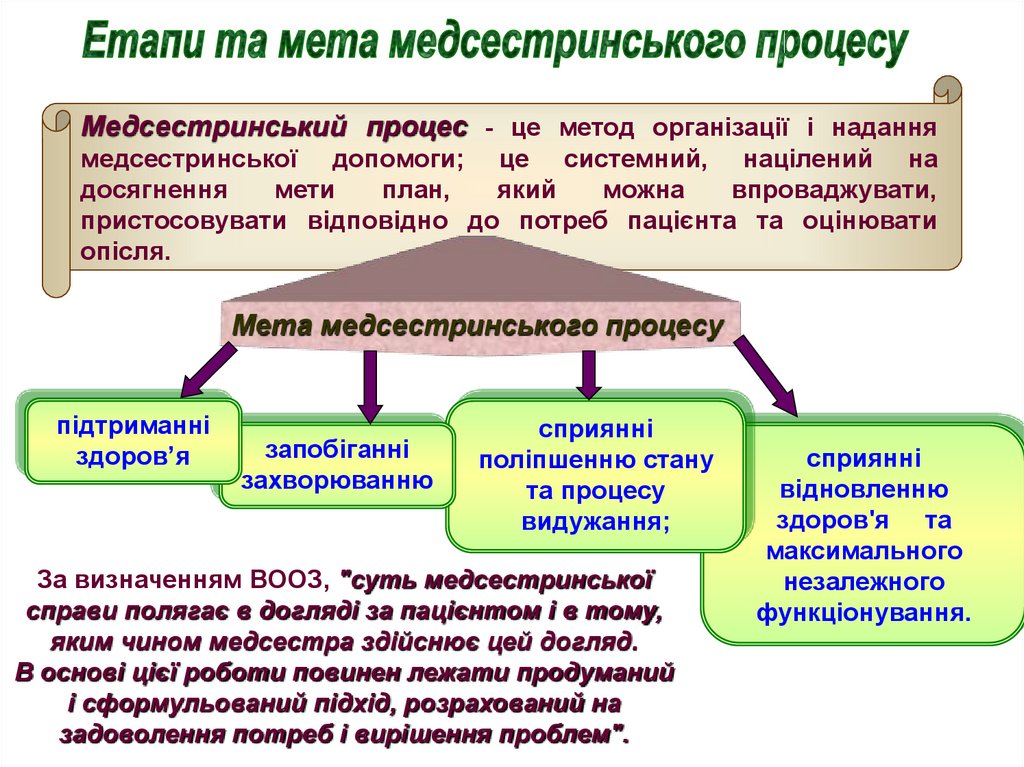
Медсестринський процес - це метод організації і наданнямедсестринської допомоги; це системний, націлений на
досягнення
мети
план,
який
можна
впроваджувати,
пристосовувати відповідно до потреб пацієнта та оцінювати
опісля.
Мета медсестринського процесу
підтриманні
здоров’я
запобіганні
захворюванню
сприянні
поліпшенню стану
та процесу
видужання;
За визначенням ВООЗ, "суть медсестринської
справи полягає в догляді за пацієнтом і в тому,
яким чином медсестра здійснює цей догляд.
В основі цієї роботи повинен лежати продуманий
і сформульований підхід, розрахований на
задоволення потреб і вирішення проблем".
сприянні
відновленню
здоров'я та
максимального
незалежного
функціонування.
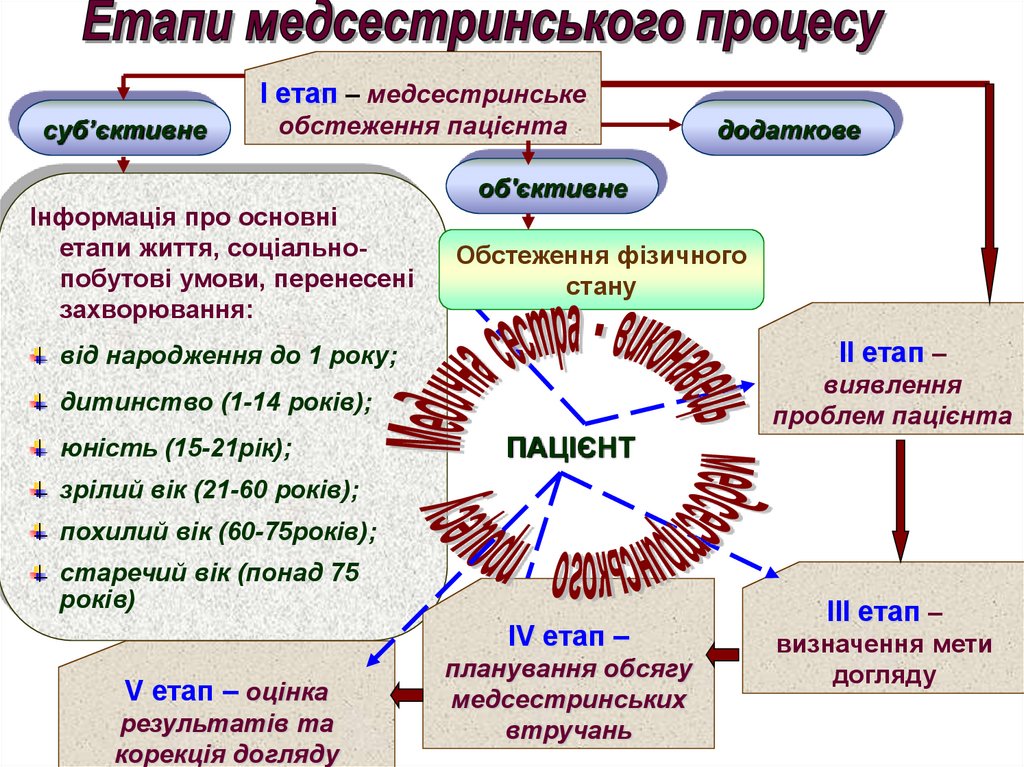
6.
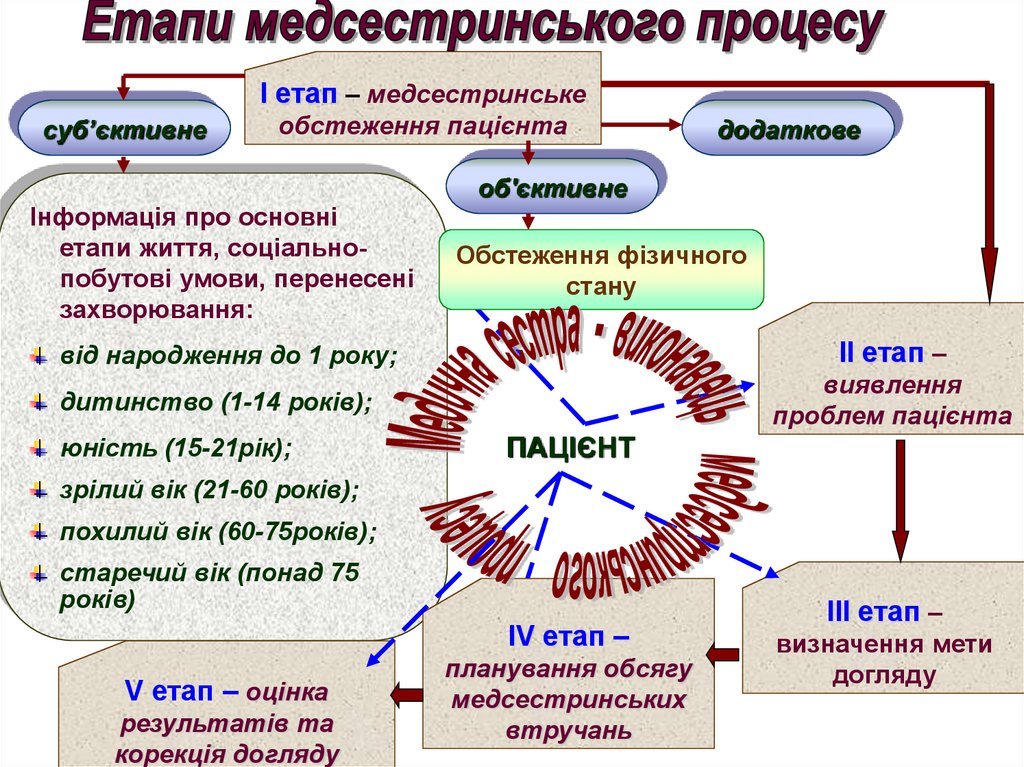
І етап – медсестринськеcуб’єктивне
обстеження пацієнта
Інформація про основні
етапи життя, соціальнопобутові умови, перенесені
захворювання:
додаткове
об'єктивне
Обстеження фізичного
стану
від народження до 1 року;
ІІ етап –
дитинство (1-14 років);
виявлення
проблем пацієнта
юність (15-21рік);
ПАЦІЄНТ
зрілий вік (21-60 років);
похилий вік (60-75років);
старечий вік (понад 75
років)
ІV етап –
V етап – оцінка
результатів та
корекція догляду
планування обсягу
медсестринських
втручань
ІІІ етап –
визначення мети
догляду
7.
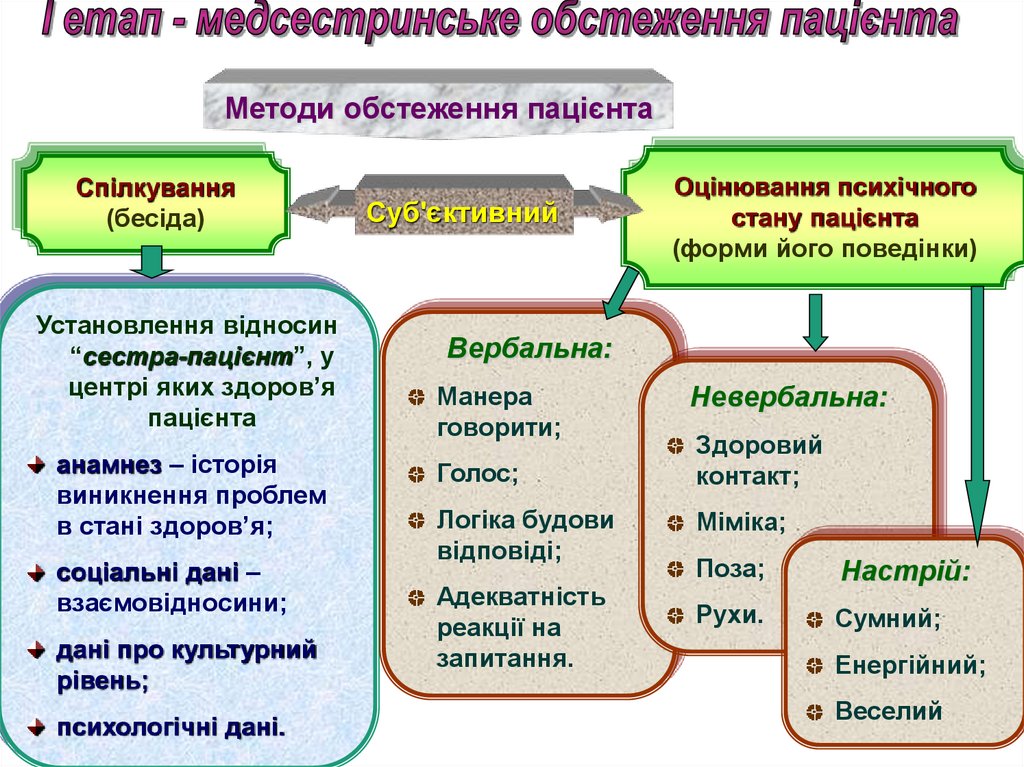
Методи обстеження пацієнтаСпілкування
(бесіда)
Установлення відносин
“сестра-пацієнт”, у
центрі яких здоров’я
пацієнта
анамнез – історія
виникнення проблем
в стані здоров’я;
соціальні дані –
взаємовідносини;
дані про культурний
рівень;
психологічні дані.
Суб'єктивний
Оцінювання психічного
стану пацієнта
(форми його поведінки)
Вербальна:
Манера
говорити;
Голос;
Логіка будови
відповіді;
Адекватність
реакції на
запитання.
Невербальна:
Здоровий
контакт;
Міміка;
Поза;
Настрій:
Рухи.
Сумний;
Енергійний;
Веселий
8.
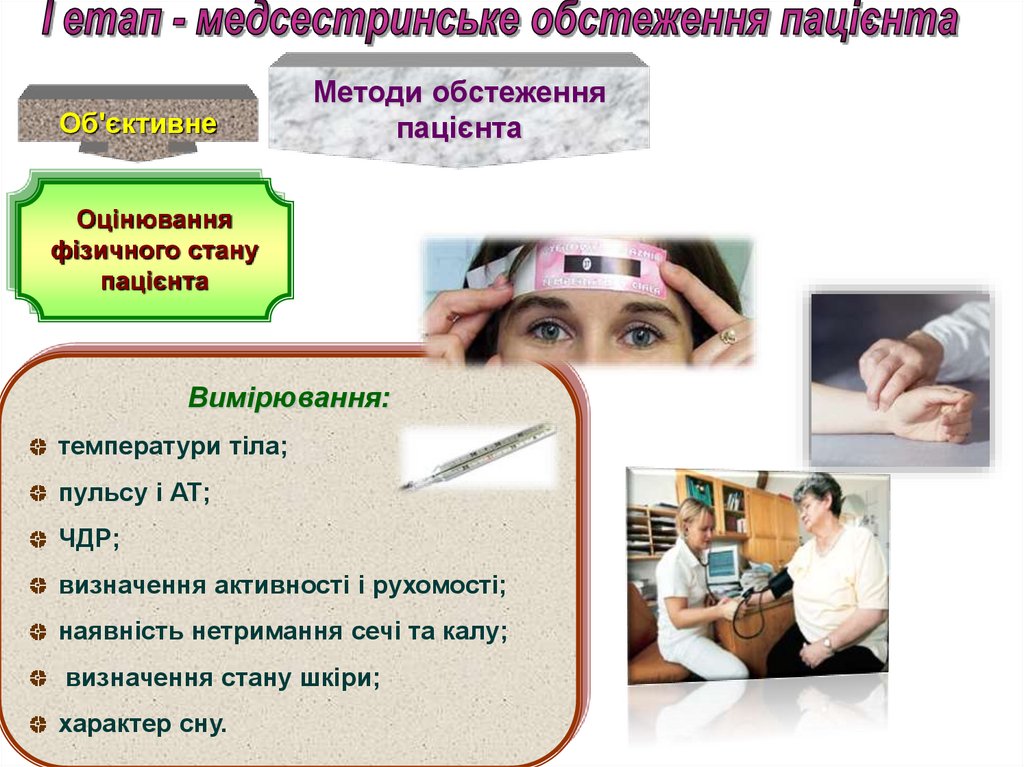
Об'єктивнеМетоди обстеження
пацієнта
Оцінювання
фізичного стану
пацієнта
Вимірювання:
температури тіла;
пульсу і АТ;
ЧДР;
визначення активності і рухомості;
наявність нетримання сечі та калу;
визначення стану шкіри;
характер сну.
9.
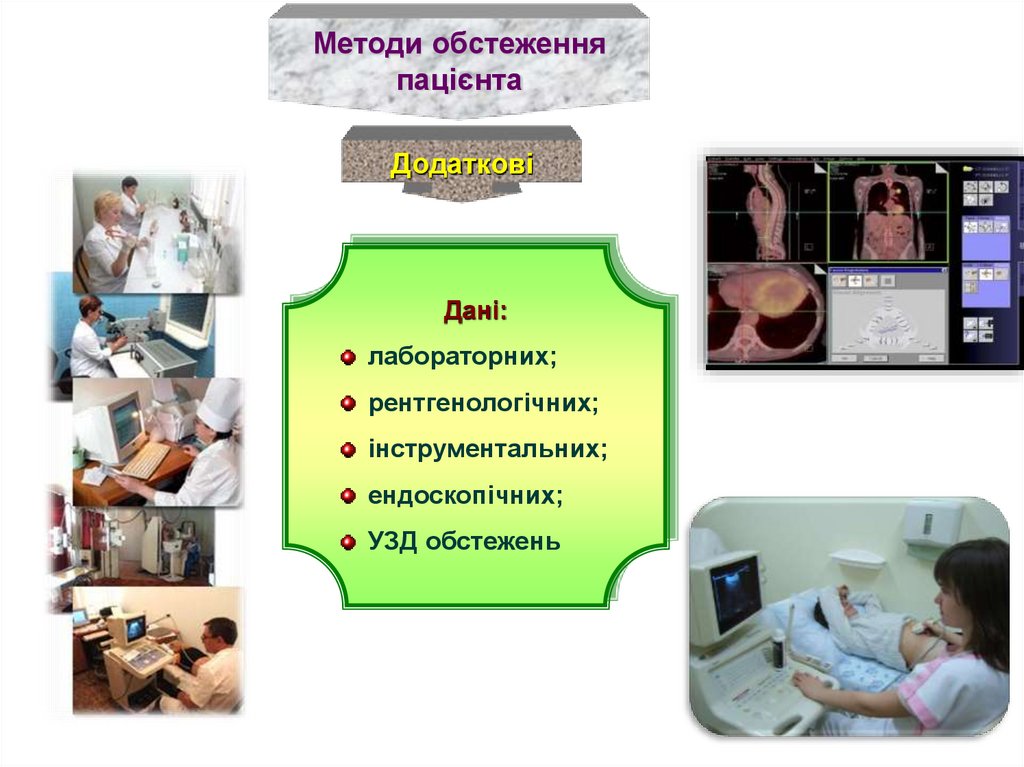
Методи обстеженняпацієнта
Додаткові
Дані:
лабораторних;
рентгенологічних;
інструментальних;
ендоскопічних;
УЗД обстежень
10.
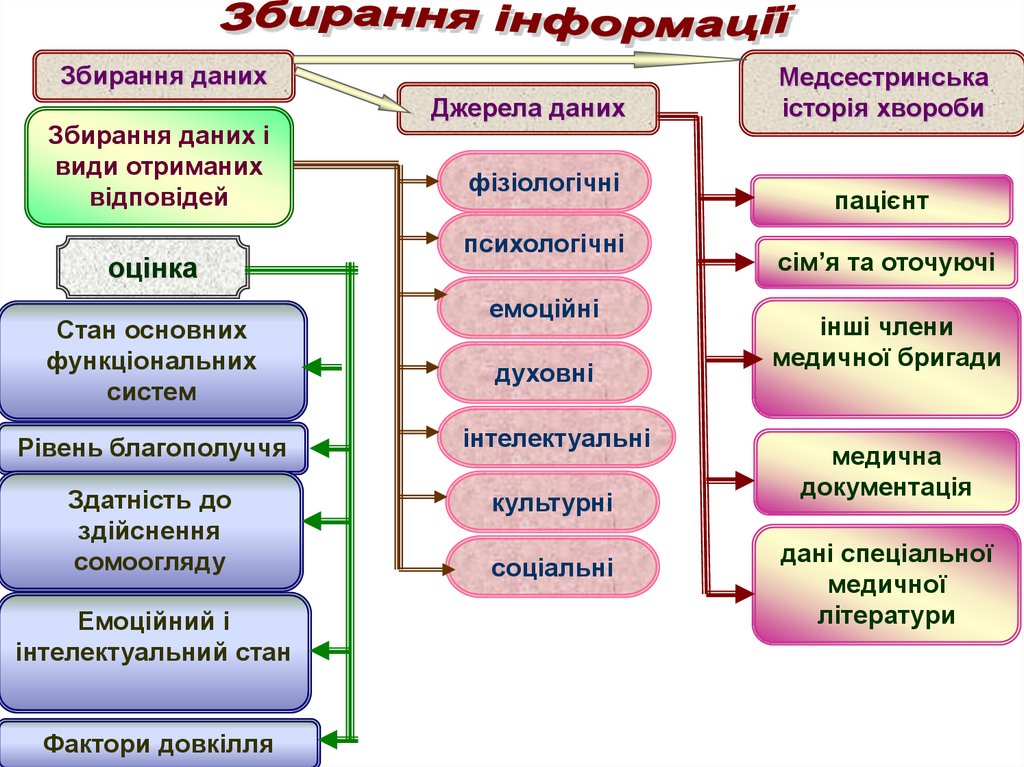
Збирання данихЗбирання даних і
види отриманих
відповідей
оцінка
Стан основних
функціональних
систем
Джерела даних
фізіологічні
психологічні
емоційні
духовні
Рівень благополуччя
інтелектуальні
Здатність до
здійснення
сомоогляду
культурні
Емоційний і
інтелектуальний стан
Фактори довкілля
соціальні
Медсестринська
історія хвороби
пацієнт
сім’я та оточуючі
інші члени
медичної бригади
медична
документація
дані спеціальної
медичної
літератури
11.
Назвіть Ваші прізвище, ім'я, по батькові.Скільки Вам виповнилося років?
Коли Ви госпіталізовані до стаціонару або коли Ви
звернулися по медичну допомогу (до медичної
сестри, дільничного лікаря, викликали швидку
допомогу, залежно від ситуації).
Прийшли самі з направленням, без супроводу;
привели родичі, доставила швидка допомога
(на ношах, у кріслі - каталці) тощо.
Назвіть Вашу домашню адресу.
Чи спостерігалися у Вас алергічні реакції:
(якщо "так", то назвіть);
на лікарські препарати;
на продукти;
на хімічні речовини.
12.
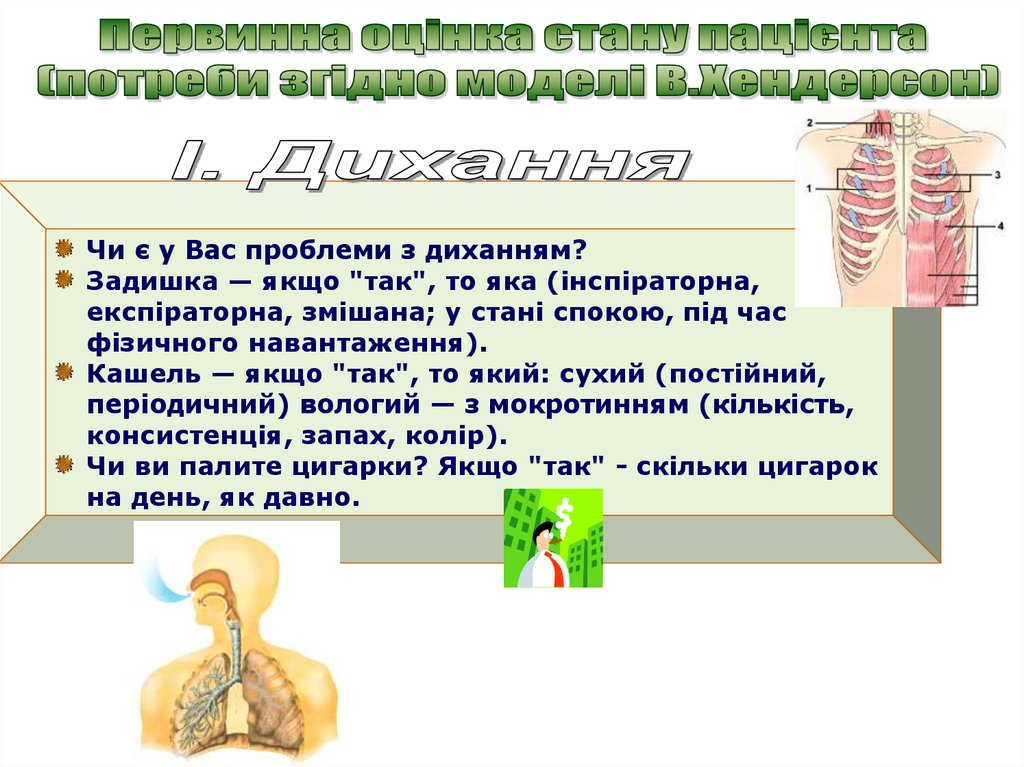
Чи є у Вас проблеми з диханням?Задишка — якщо "так", то яка (інспіраторна,
експіраторна, змішана; у стані спокою, під час
фізичного навантаження).
Кашель — якщо "так", то який: сухий (постійний,
періодичний) вологий — з мокротинням (кількість,
консистенція, запах, колір).
Чи ви палите цигарки? Якщо "так" - скільки цигарок
на день, як давно.
13.
Чи хороший у Вас апетит?Якій їжі ви віддаєте перевагу (м'ясній, овочевій,
молочній, вуглеводній)?
Якому виду приготування продуктів ви віддаєте
перевагу (смаження, тушкування, приготування на
пару)?
Коли Ви востаннє споживали їжу?
Чи захоплюєтеся різними дієтами? Якщо "так" то
якими?
Чи багато Ви вживаєте рідини (чай, кава, молоко,
соки, вода)?
Як Ви ставитеся до алкоголю?
Як часто Ви вживаєте алкогольні напої і які? (1 раз на
1 міс, у свята, 1 раз на тиждень, щоденно...)?
Чи є у Вас проблеми з зубами?
Коли ви востаннє відвідували стоматолога і з приводу
чого?
Чи є у вас знімний протез.
14.
Чи є у Вас проблеми з функцією сечового міхура?Якщо "так", які (частота, біль під час сечовипускання, колір сечі,
сечовипускання в нічний час) ?
Чи використовуєте Ви сечогінні препарати, якщо "так", то та як часто?
Чи є у Вас проблеми з функцією кишок, яка регулярність дефекації?
Чи використовуєте Ви проносні засоби, якщо "так", то які та як часто?
Чи ставите Ви собі клізми, якщо "так", то які та як часто.
Якщо в пацієнта є штучний отвір на передній черевній стінці
(колостома, цистостома) або встановлено постійний катетер,
запитання ставте обережно і коректно, оскільки спілкуватися на
цю тему може бути пацієнтові неприємним що призведе до
психологічного зриву.
Якщо в пацієнта спостерігається нетримання калу і сечі також
будьте коректні в спілкуванні з пацієнтом, стежте за своєю мімікою та
інтонацією голосу, приховуйте свої емоції. Гумор у даних ситуаціях
недоречний.
15.
Якщо у пацієнта є проблеми з руховою активністю приходьбі, запитайте в нього:
Наскільки Ви залежите від людей, які оточують вас
(членів сім'ї, медичного працівника), повністю або
частково?
Якщо залежите, то під час руху Вам необхідна
допомога одного або двох чоловік?
Чи використовуєте Ви якісь пристрої під час ходіння?
Чи існують які-небудь труднощі (відсутність милиць;
неможливість протезування з тієї чи іншої причини)?
Чи ходите Ви пішки? Якщо "так", то як далеко Ви
можете ходити?
Ходите пішки — без сторонньої допомоги, за
допомогою одного (двох) чоловік?
16.
О котрій годині Ви найчастіше лягаєте спати?Скільки годині Ви звичайно спите, щоб прокинутися
бадьорим і виспатися?
Чи міцно Ви спите?
Чи читаєте Ви перед сном?
Чи є у Вас труднощі із засинанням?
Чи вживаєте Ви алкоголь перед сном?
Ви спите в ліжку? Скільки подушок Ви використовуєте?
Чи потребуєте Ви денного відпочинку? Як довго Ви спите
вдень?
За біологічним ритмом Ви "сова" чи "жайворонок"?
Чи не є це причиною порушення режиму сну?
Які чинники, на Вашу думку, впливають на якість сну
у Вашому випадку?
17.
На даному етапі бесіди з пацієнтом ви самі зумієтепобачити (зрозуміти), чи здатний пацієнт одягатися і
роздягатися самостійно. Це залежить від тяжкості стану
хворого, його положення в ліжку, самого
захворювання(соматичне, хірургічне, психічне
захворювання, травма тощо) і багатьох інших моментів.
Якщо він не здатний до самообслуговування, то необхідно
визначити ступінь залежності від людей, які оточують його
(родичів, медичних працівників); яка допомога необхідна
(під час умивання, одягання тощо). Глянувши на пацієнта
уважно, ви зможете оцінити ставлення пацієнта до своєї
зовнішності, чи піклується він про неї, чи має змогу
вибирати одяг, чи ні.
18.
На момент обстеження виміряйте температуру тілаі зафіксуйте показники термометра.
З'ясуйте в пацієнта такі питання:
Як Ви сприймаєте свою температуру тіла на
даний момент (висока, низька)?
Що Ви знаєте про поведінку і фізіологічні
механізми, які впливають на температуру тіла?
Чи достатньо на ньому одягу для підтримання
нормальної температури тіла?
Чи є у Вас фінансові труднощі, які ускладнюють
підтримання нормальної температури тіла?
Чи є проблеми на даний момент?
19.
Перш ніж заповнити даний розділ, Ви повинні врахуватитакі моменти:
по-перше, вік пацієнта (якщо це дитина, то
інформацію одержите або від батьків дитини, або від
неї самої; якщо пацієнт похилого віку, то необхідно
враховувати стан зо слуху, нюху, дотику, відчуття
смаку, рухомості, розуміння;
по-друге, уточніть, як діє пацієнт у звичайних умовах,
щоб дбати про власну безпеку; які чинники
впливають на його можливі дбати про власну
безпеку; які заходи, що дозволяють дбати про власну
безпеку, знає ваш пацієнт; чи зазнавав ваш пацієнт
труднощів із підтриманням безпеки в минулому і як
йому вдавалося їх подолати. Як пацієнт взагалі
ставиться до цієї потреби?
20.
Якщо у пацієнта працездатність збережено, з'ясуйте:Чи є у Вас потреба в роботі?
Де Ви працюєте? На якій посаді?
Ваша робота приносить вам задоволення?
Чи є шкідливі професійні чинники на Вашому
підприємстві?
Який стаж Вашої роботи?
Чи відпочиваєте Ви під час відпустки? Чи є у Вас змога
відпочивати? Якому виду відпочинку Ви віддаєте
перевагу?
Чи маєте Ви захоплення? Чи є у Вас змога реалізувати
Ваші захоплення?
21.
На даному етапі спілкування з пацієнтом ви вже зможете зробити висновок про те, чи єтруднощі в спілкуванні під час розмови з пацієнтом і його родиною, спостерігаючи за
його поведінкою та інших ознак:
чи розуміє пацієнт ваші запитання і чи правильно на них відповідає;
чи добре чує пацієнт все, що ви говорите;
чи є порушення зору; чи носить окуляри або контактні лінзи;
чи є порушення мовлення.
Щоб провести більш повне оцінювання потреби у спілкуванні, вам слід ураховувати такі
чинники, то впливають на цей процес:
вік людини;
залежний чи незалежний стан;
анатомо-фізіологічні особливості;
психологічні чинники;
соціально-культурні чинники;
навколишнє середовище;
політико-економічні чинники.
22.
Враховуючи дані чинники, зверніть увагу на таке:який спосіб спілкування звичайно використовує
пацієнт;
як чинники, що впливають на спілкування,
змінюють повсякденну життєдіяльність пацієнта;
як пацієнт ставиться до спілкування;
чи є у нього постійні труднощі і як він з ними
справляється;
які проблеми зі спілкуванням є на даний момент,
чи є побоювання, що вони можуть з'явитися.
23.
ЛИСТОК МЕДСЕСТРИНСЬКОЇ ОЦІНКИ СТАНУПАЦІЄНТА
Відділення
№ палати
Прізвище, ім’я та по-батькові
Домашня адреса:
Дата/Час прийому пацієнта
МАСА ТІЛА __________ кг
ЗРІСТ ___________ см
ВІК________
Алергії
ТАК
НІ
(потрібне підкреслити)
на ліки
на їжу
інші чинники (вкажіть інші алергени)
_____________________________________
24.
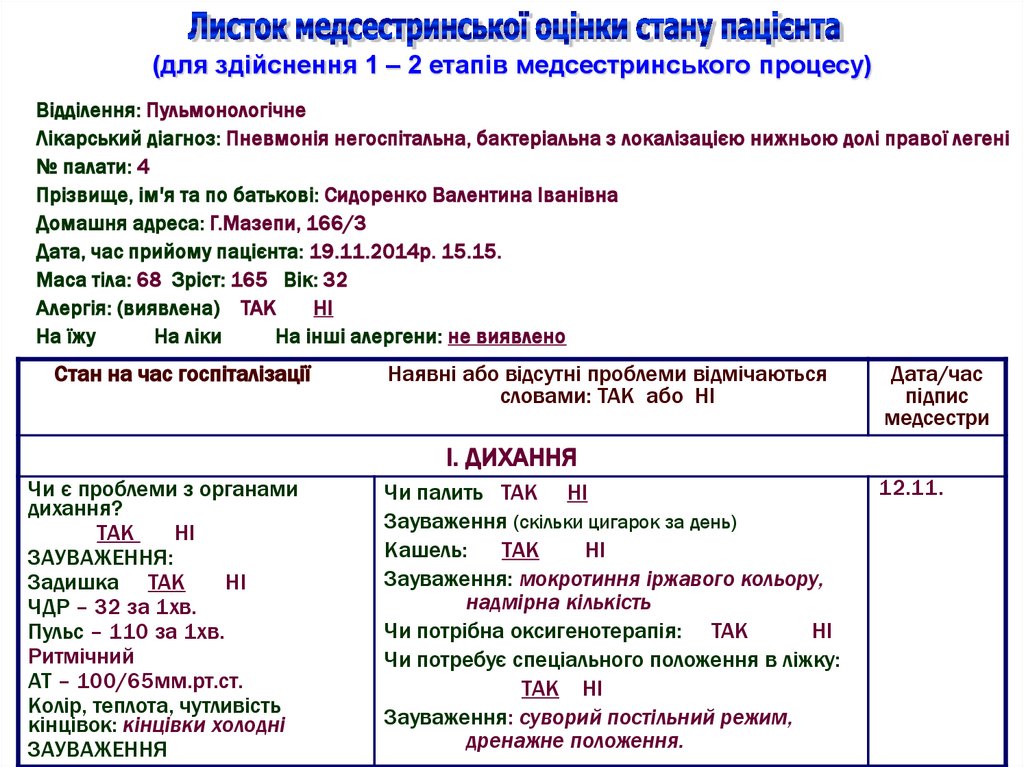
(для здійснення 1 – 2 етапів медсестринського процесу)Відділення: Пульмонологічне
Лікарський діагноз: Пневмонія негоспітальна, бактеріальна з локалізацією нижньою долі правої легені
№ палати: 4
Прізвище, ім'я та по батькові: Сидоренко Валентина Іванівна
Домашня адреса: Г.Мазепи, 166/3
Дата, час прийому пацієнта: 19.11.2014р. 15.15.
Маса тіла: 68 Зріст: 165 Вік: 32
Алергія: (виявлена) ТАК
НІ
На їжу
На ліки
На інші алергени: не виявлено
Стан на час госпіталізації
Наявні або відсутні проблеми відмічаються
словами: ТАК або НІ
Дата/час
підпис
медсестри
І. ДИХАННЯ
Чи є проблеми з органами
дихання?
ТАК
НІ
ЗАУВАЖЕННЯ:
Задишка ТАК
НІ
ЧДР – 32 за 1хв.
Пульс – 110 за 1хв.
Ритмічний
АТ – 100/65мм.рт.ст.
Колір, теплота, чутливість
кінцівок: кінцівки холодні
ЗАУВАЖЕННЯ
Чи палить ТАК НІ
Зауваження (скільки цигарок за день)
Кашель:
ТАК
НІ
Зауваження: мокротиння іржавого кольору,
надмірна кількість
Чи потрібна оксигенотерапія: ТАК
НІ
Чи потребує спеціального положення в ліжку:
ТАК НІ
Зауваження: суворий постільний режим,
дренажне положення.
12.11.
25.
Стан на час госпіталізаціїНаявні або відсутні проблеми відмічаються
словами: ТАК або НІ
Дата/час
підпис
медсестри
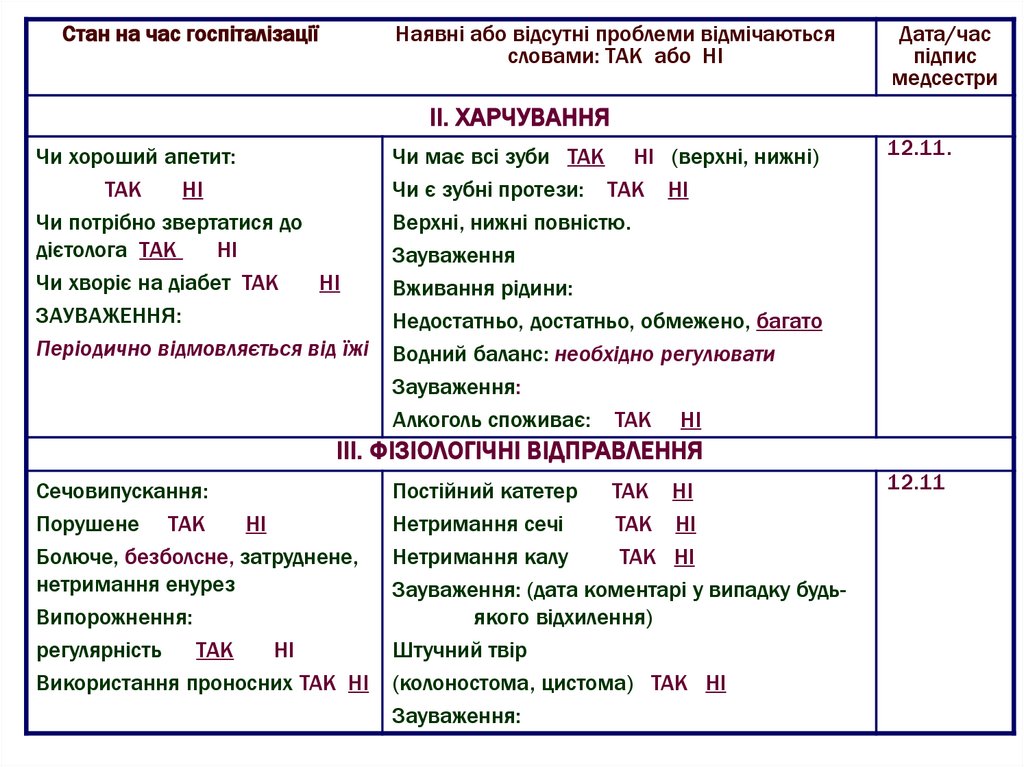
ІІ. ХАРЧУВАННЯ
Чи хороший апетит:
ТАК
НІ
Чи потрібно звертатися до
дієтолога ТАК
НІ
Чи хворіє на діабет ТАК
НІ
ЗАУВАЖЕННЯ:
Періодично відмовляється від їжі
Чи має всі зуби ТАК НІ (верхні, нижні)
Чи є зубні протези: ТАК НІ
Верхні, нижні повністю.
Зауваження
Вживання рідини:
Недостатньо, достатньо, обмежено, багато
Водний баланс: необхідно регулювати
Зауваження:
Алкоголь споживає: ТАК НІ
12.11.
ІІІ. ФІЗІОЛОГІЧНІ ВІДПРАВЛЕННЯ
Сечовипускання:
Порушене ТАК
НІ
Болюче, безболсне, затруднене,
нетримання енурез
Випорожнення:
регулярність
ТАК
НІ
Використання проносних ТАК НІ
Постійний катетер
ТАК НІ
Нетримання сечі
ТАК НІ
Нетримання калу
ТАК НІ
Зауваження: (дата коментарі у випадку будьякого відхилення)
Штучний твір
(колоностома, цистома) ТАК НІ
Зауваження:
12.11
26.
Стан на час госпіталізаціїНаявні або відсутні проблеми відмічаються
словами: ТАК або НІ
Дата/час
підпис
медсестри
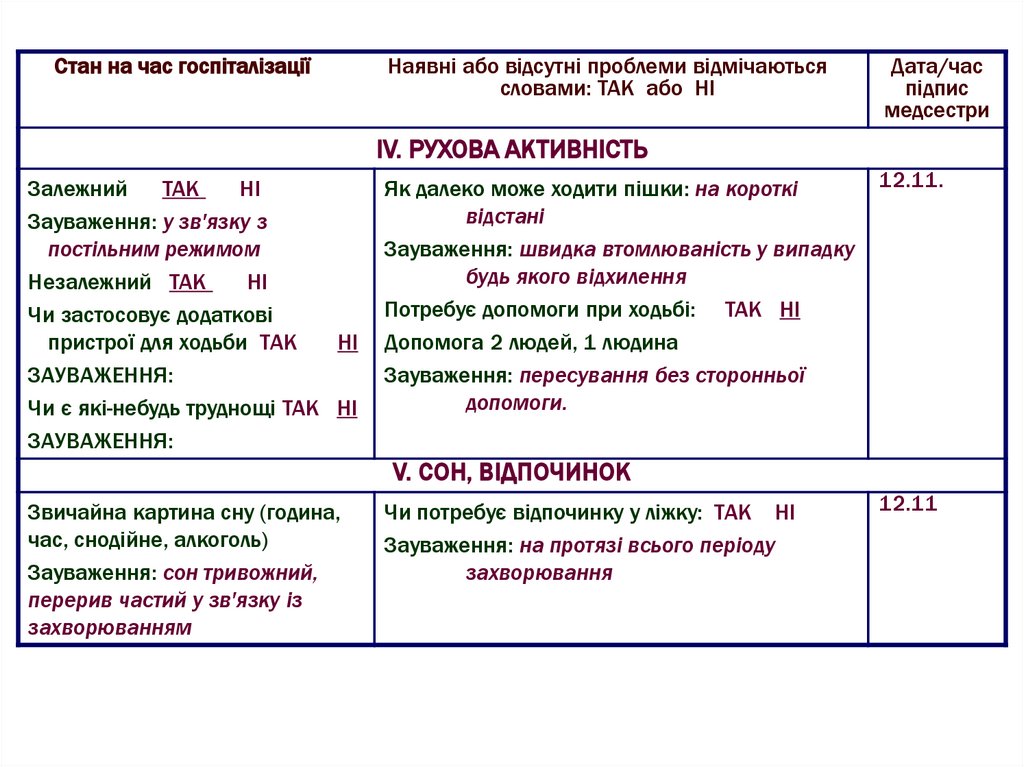
IV. РУХОВА АКТИВНІСТЬ
Залежний
ТАК
НІ
Зауваження: у зв'язку з
постільним режимом
Незалежний ТАК
НІ
Чи застосовує додаткові
пристрої для ходьби ТАК
НІ
ЗАУВАЖЕННЯ:
Чи є які-небудь труднощі ТАК НІ
ЗАУВАЖЕННЯ:
Як далеко може ходити пішки: на короткі
відстані
Зауваження: швидка втомлюваність у випадку
будь якого відхилення
Потребує допомоги при ходьбі: ТАК НІ
Допомога 2 людей, 1 людина
Зауваження: пересування без сторонньої
допомоги.
12.11.
V. СОН, ВІДПОЧИНОК
Звичайна картина сну (година,
час, снодійне, алкоголь)
Зауваження: сон тривожний,
перерив частий у зв'язку із
захворюванням
Чи потребує відпочинку у ліжку: ТАК НІ
Зауваження: на протязі всього періоду
захворювання
12.11
27.
Стан на час госпіталізаціїНаявні або відсутні проблеми відмічаються
словами: ТАК або НІ
Дата/час
підпис
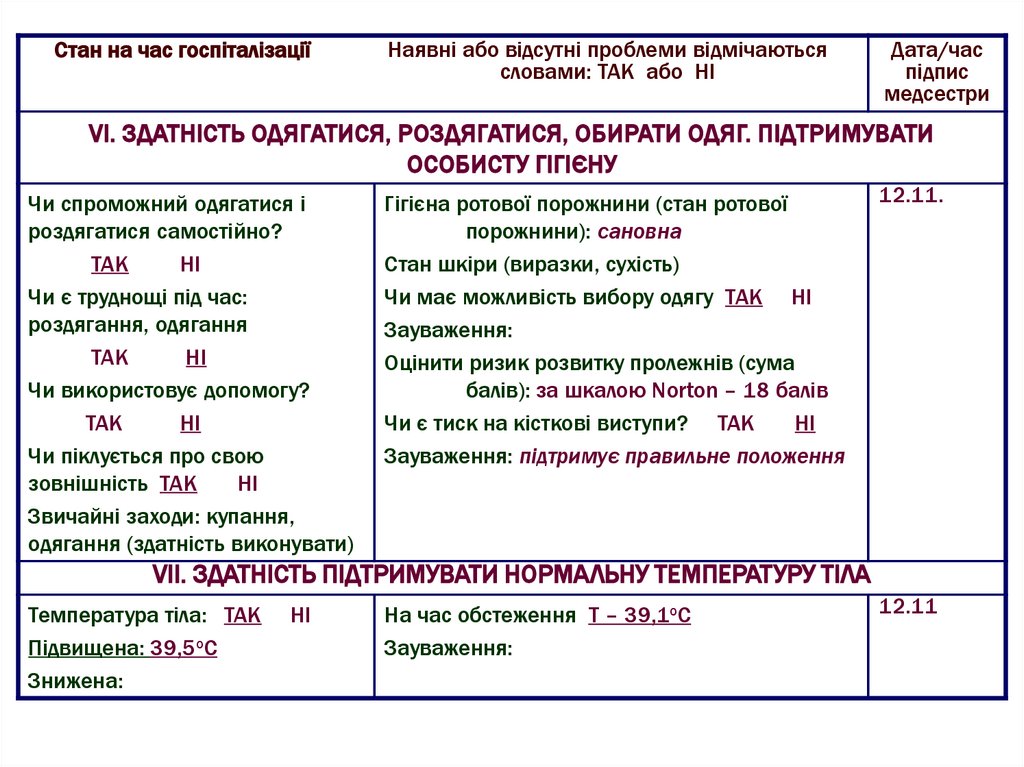
медсестри
VІ. ЗДАТНІСТЬ ОДЯГАТИСЯ, РОЗДЯГАТИСЯ, ОБИРАТИ ОДЯГ. ПІДТРИМУВАТИ
ОСОБИСТУ ГІГІЄНУ
Чи спроможний одягатися і
роздягатися самостійно?
ТАК
НІ
Чи є труднощі під час:
роздягання, одягання
ТАК
НІ
Чи використовує допомогу?
ТАК
НІ
Чи піклується про свою
зовнішність ТАК
НІ
Звичайні заходи: купання,
одягання (здатність виконувати)
Гігієна ротової порожнини (стан ротової
порожнини): сановна
Стан шкіри (виразки, сухість)
Чи має можливість вибору одягу ТАК НІ
Зауваження:
Оцінити ризик розвитку пролежнів (сума
балів): за шкалою Norton – 18 балів
Чи є тиск на кісткові виступи? ТАК
НІ
Зауваження: підтримує правильне положення
12.11.
VІІ. ЗДАТНІСТЬ ПІДТРИМУВАТИ НОРМАЛЬНУ ТЕМПЕРАТУРУ ТІЛА
Температура тіла: ТАК
Підвищена: 39,5оС
Знижена:
НІ
На час обстеження Т – 39,1оС
Зауваження:
12.11
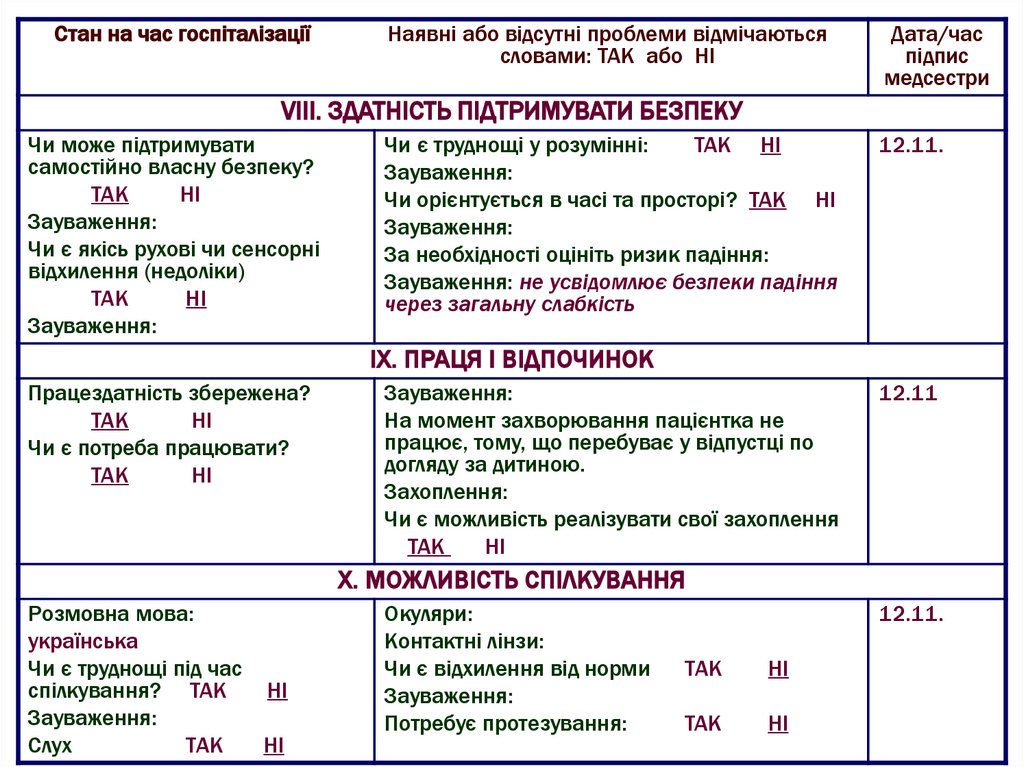
28.
Стан на час госпіталізаціїНаявні або відсутні проблеми відмічаються
словами: ТАК або НІ
Дата/час
підпис
медсестри
VІІІ. ЗДАТНІСТЬ ПІДТРИМУВАТИ БЕЗПЕКУ
Чи може підтримувати
самостійно власну безпеку?
ТАК
НІ
Зауваження:
Чи є якісь рухові чи сенсорні
відхилення (недоліки)
ТАК
НІ
Зауваження:
Чи є труднощі у розумінні:
ТАК НІ
Зауваження:
Чи орієнтується в часі та просторі? ТАК НІ
Зауваження:
За необхідності оцініть ризик падіння:
Зауваження: не усвідомлює безпеки падіння
через загальну слабкість
12.11.
ІХ. ПРАЦЯ І ВІДПОЧИНОК
Працездатність збережена?
ТАК
НІ
Чи є потреба працювати?
ТАК
НІ
Зауваження:
На момент захворювання пацієнтка не
працює, тому, що перебуває у відпустці по
догляду за дитиною.
Захоплення:
Чи є можливість реалізувати свої захоплення
ТАК
НІ
12.11
Х. МОЖЛИВІСТЬ СПІЛКУВАННЯ
Розмовна мова:
українська
Чи є труднощі під час
спілкування? ТАК
НІ
Зауваження:
Слух
ТАК
НІ
Окуляри:
Контактні лінзи:
Чи є відхилення від норми
Зауваження:
Потребує протезування:
12.11.
ТАК
НІ
ТАК
НІ
29.
1. Нормально дихати.2. Адекватно харчуватися та споживати рідину.
3. Здійснювати фізіологічні відправлення.
4. Здатність активно рухатися.
5. Порушення сну.
6. Одягатися і роздягатися, вибирати одяг, підтримувати
особисту гігієну.
7. Підтримувати нормальну температуру тіла.
8. Здатність підтримувати свою безпеку.
9. Спілкуватися.
10.Працювати, відпочивати.
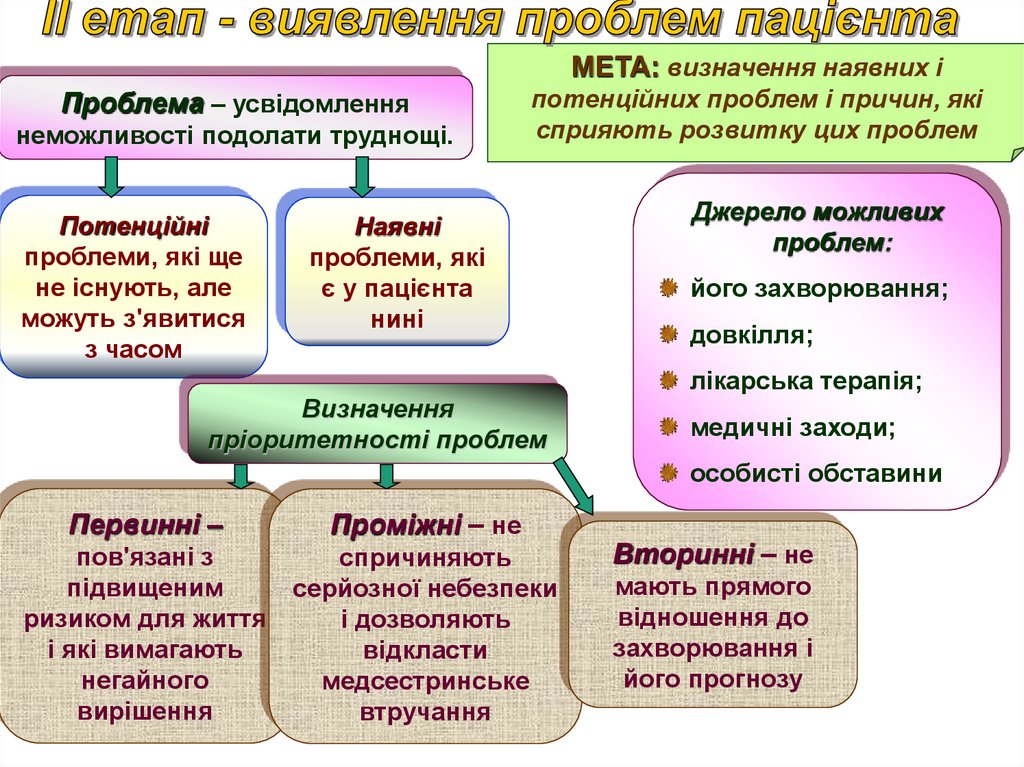
30.
МЕТА: визначення наявних іПроблема – усвідомлення
неможливості подолати труднощі.
Потенційні
проблеми, які ще
не існують, але
можуть з'явитися
з часом
потенційних проблем і причин, які
сприяють розвитку цих проблем
Наявні
проблеми, які
є у пацієнта
нині
Визначення
пріоритетності проблем
Джерело можливих
проблем:
його захворювання;
довкілля;
лікарська терапія;
медичні заходи;
особисті обставини
Первинні –
Проміжні – не
пов'язані з
підвищеним
ризиком для життя
і які вимагають
негайного
вирішення
спричиняють
серйозної небезпеки
і дозволяють
відкласти
медсестринське
втручання
Вторинні – не
мають прямого
відношення до
захворювання і
його прогнозу
31.
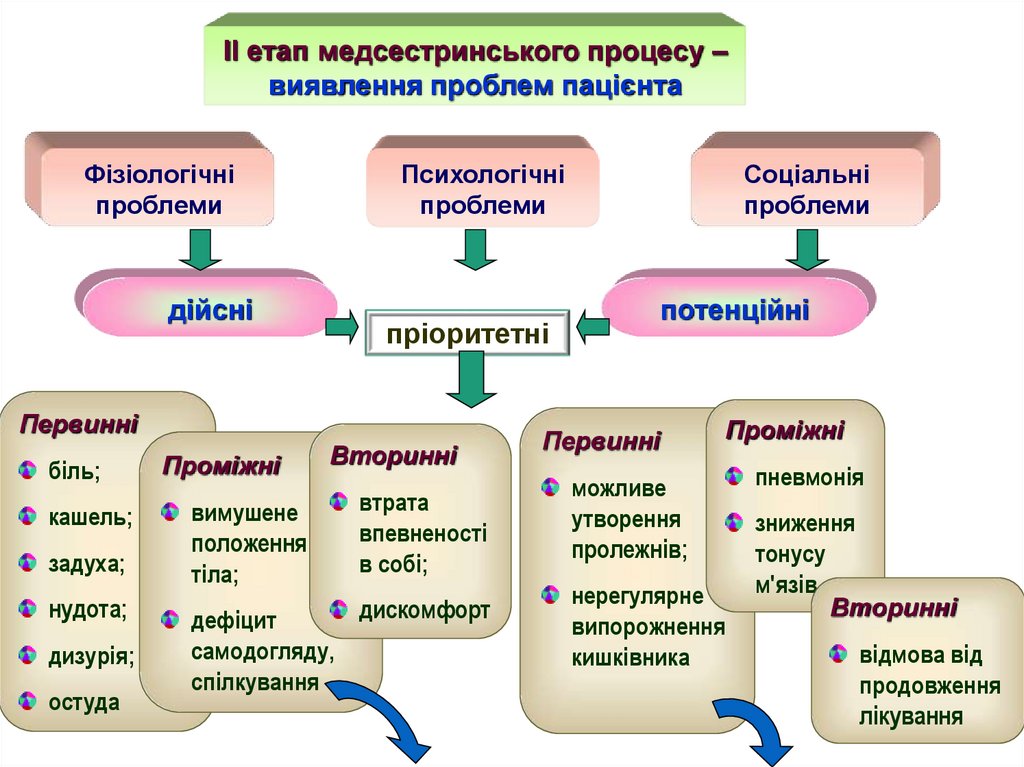
ІІ етап медсестринського процесу –виявлення проблем пацієнта
Фізіологічні
проблеми
Психологічні
проблеми
дійсні
кашель;
задуха;
нудота;
дизурія;
остуда
Проміжні
потенційні
пріоритетні
Первинні
біль;
Соціальні
проблеми
Вторинні
вимушене
положення
тіла;
втрата
впевненості
в собі;
дефіцит
самодогляду,
спілкування
дискомфорт
Первинні
Проміжні
можливе
утворення
пролежнів;
нерегулярне
випорожнення
кишківника
пневмонія
зниження
тонусу
м'язів
Вторинні
відмова від
продовження
лікування
32.
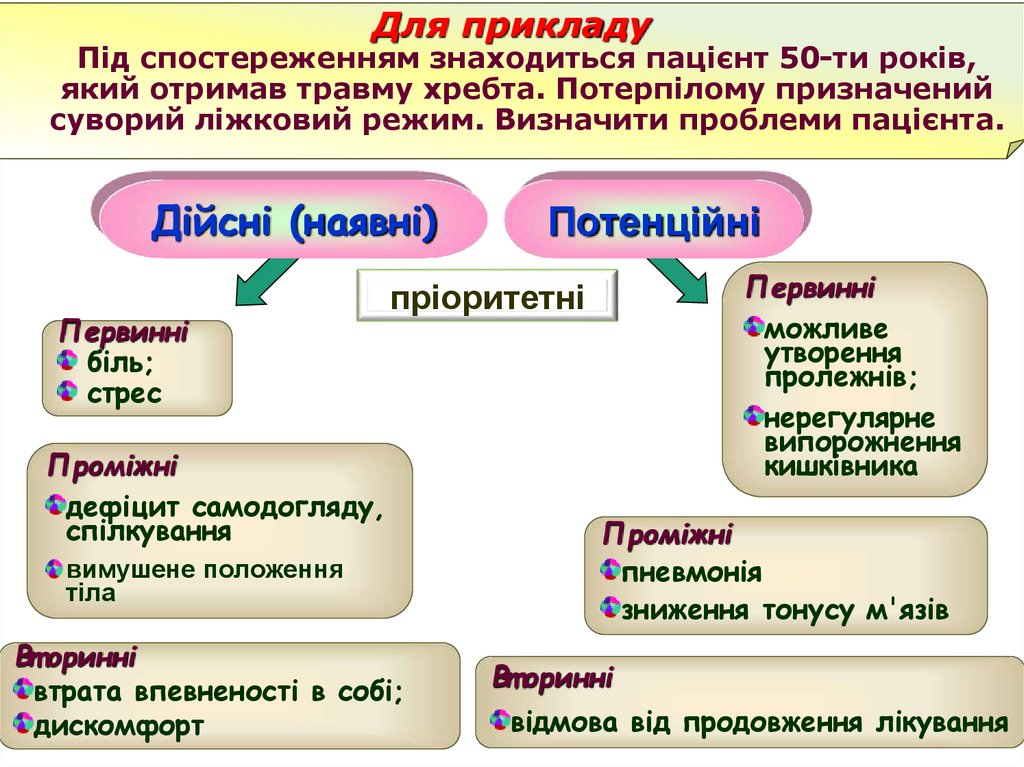
Для прикладуПід спостереженням знаходиться пацієнт 50-ти років,
який отримав травму хребта. Потерпілому призначений
суворий ліжковий режим. Визначити проблеми пацієнта.
Дійсні (наявні)
Первинні
біль;
стрес
Потенційні
Первинні
можливе
утворення
пролежнів;
нерегулярне
випорожнення
кишківника
пріоритетні
Проміжні
дефіцит самодогляду,
спілкування
вимушене положення
тіла
Вт оринні
втрата впевненості в собі;
дискомфорт
Проміжні
пневмонія
зниження тонусу м'язів
Вт оринні
відмова від продовження лікування
33.
У 1982 році була заснована Північноамериканськаасоціація медсестринського діагнозу. Вперше
класифікація медсестринських діагнозів була
запропонована в 1986 році, у 1991 році – доповнена.
Всього перелік медсестринських діагнозів включає
114 найменувань.
це клінічне судження медичної сестри, в якому дається опис реакцій
пацієнта на наявні і можливі (потенційні) проблеми, пов'язані зі станом
його здоров’я, із зазначенням імовірних причин цих реакцій і їхніх
характерних ознак
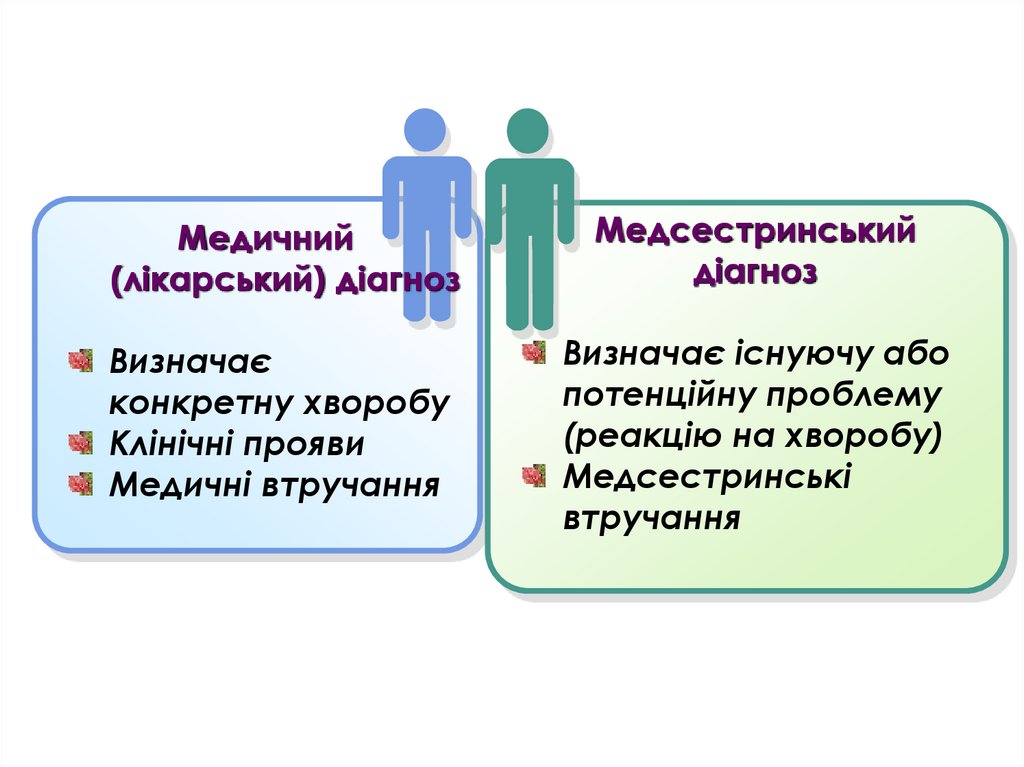
34.
Медичний(лікарський) діагноз
Медсестринський
діагноз
Визначає
конкретну хворобу
Клінічні прояви
Медичні втручання
Визначає існуючу або
потенційну проблему
(реакцію на хворобу)
Медсестринські
втручання
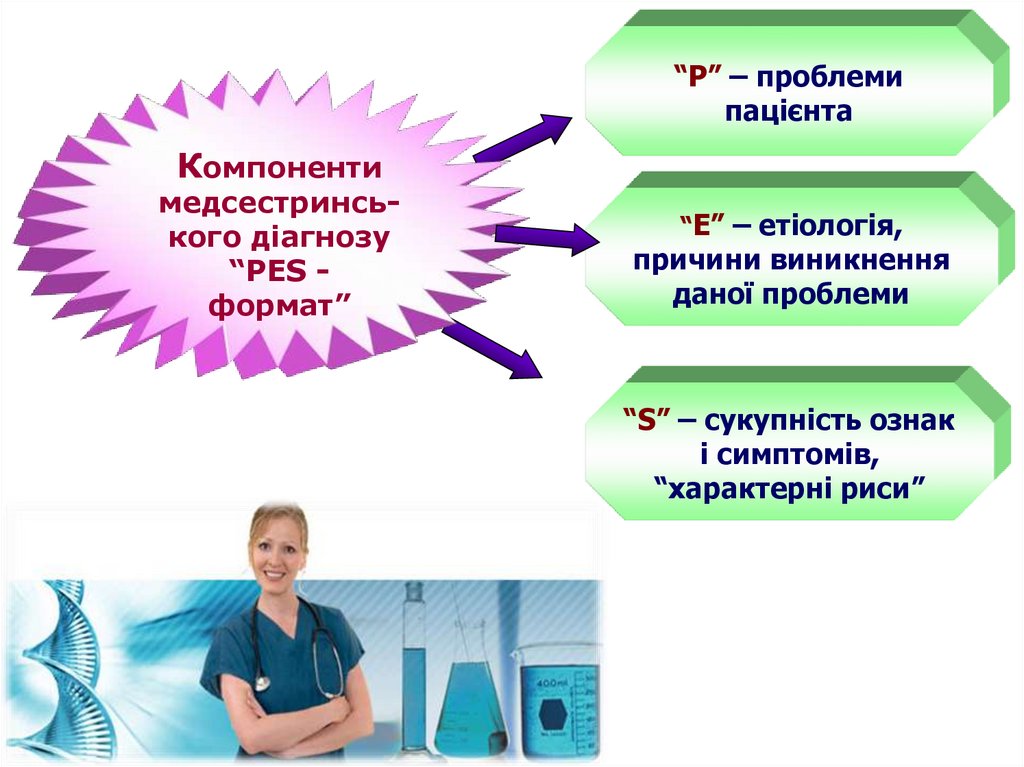
35.
“Р” – проблемипацієнта
Компоненти
медсестринського діагнозу
“РЕS формат”
“Е” – етіологія,
причини виникнення
даної проблеми
“S” – сукупність ознак
і симптомів,
“характерні риси”
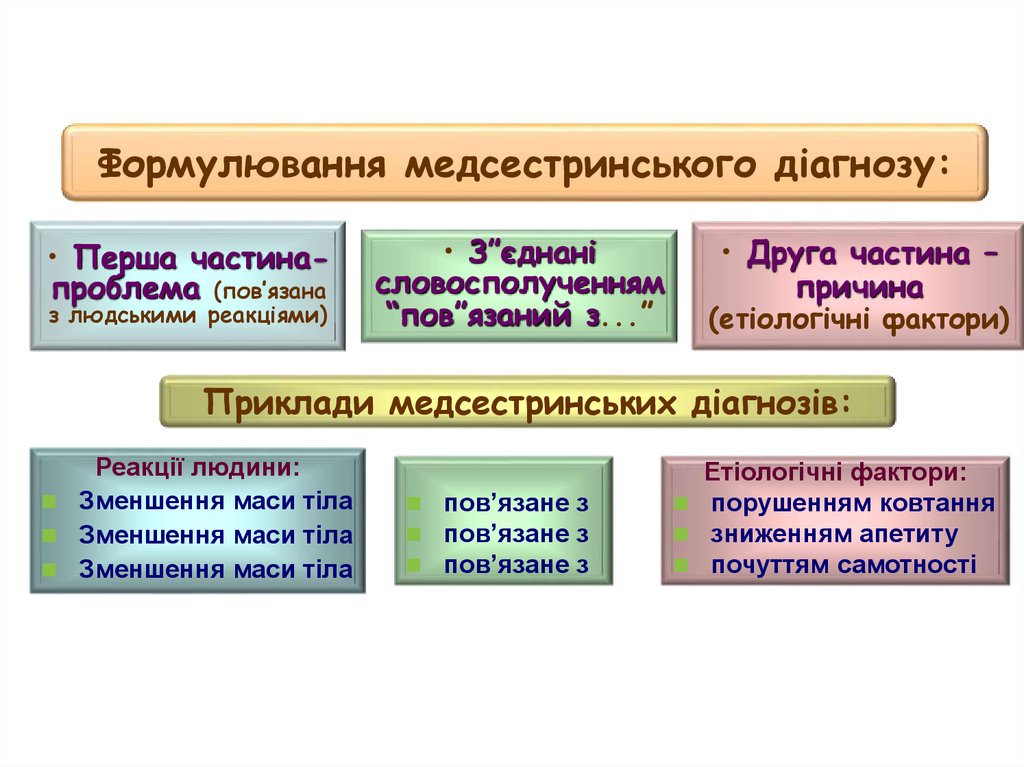
36.
Формулювання медсестринського діагнозу:• Перша частинапроблема (пов’язана
з людськими реакціями)
• З”єднані
словосполученням
“пов”язаний з...”
• Друга частина –
причина
(етіологічні фактори)
Приклади медсестринських діагнозів:
Реакції людини:
Зменшення маси тіла
Зменшення маси тіла
Зменшення маси тіла
пов’язане з
пов’язане з
пов’язане з
Етіологічні фактори:
порушенням ковтання
зниженням апетиту
почуттям самотності
37.
Проблеми з харчуванням та вживаннямПроблеми внаслідок порушення
дихання пов'язані із:
рідини пов’язані із:
неможливостю самостійно харчуватися,
незнанням, невмінням, неможливістю
вживати рідину;
зайняти положення тіла, за якого
страхом перед нетриманням сечі, калу;
зменшиться задишка, біль;
незручністю використання судна та
невмінням використовувати
сечоприймача;
плювальницю;
зловживанням дієтами, проносними
невмінням скористатися інгалятором;
засобами, клізмами
страхом смерті від ядухи
Проблеми пацієнта у разі виникнення
Проблеми, що виникають під час
здійснення особистої гігієни:
відмова від допомоги підчас підмивання;
пацієнт не знає, як чистити зуби;
не вміє застібнути ґудзики на сорочці лівою
рукою;
не вміє правильно стригти нігті
гарячки:
не може самостійно вкритися;
неусвідомлення принципів адекватного
харчування;
ризик травми у зв’язку з маренням;
неадекватна рухова активність;
неспроможність самостійно змінити
білизну
38.
Таксономія медсестринських діагнозівТаксономію І (1992р. доповнення 1994,1998)
укладено так, щоб відобразити моделі людських
реакцій.
1. Відсутність (дефіцит)
самостійного дихання.
2. Відсутність (дефіцит)
самостійних рухів.
6. Неефективне очищення
дихальних шляхів.
3. Відсутність можливості
спілкування (мови).
7. Затруднене дихання.
4. Дефіцит знань про свій стан.
5. Нестійка життєдіяльність.
8. Ядуха або ризик виникнення
ядухи.
9. Відсутність самоконтролю і
можливості
самообслуговування.
10.Реакція на операційну травму
(зазначити конкретно).
39.
11.Дефіцит пульсу.12.Артеріальне гіпер- чи гіпотонія.
13.Дефіцит ОЦК.
14.Гіпер- або гіповолемія (зазначити
причину).
15.Задишка.
16.Кашель.
17.Знижений газообмін.
18.Біль (зазначити конкретно).
19.Зміни в сечі.
20.Олігурія. Гостра ниркова недостатність.
21.Змінена слизова оболонка порожнини рота.
22.Порушення цілісності шкіри (зазначити
конкретно: садна, розчісування, висипи,
попрілості, пролежні, синці і гематоми, їхні
розміри і локалізація).
23.Почуття страху (смерті, виходу реабілітації,
маніпуляцій).
24.Почуття втоми, розпачі, безнадійності.
25.Загальна слабкість.
26.Гіпер- або гіпотермія.
27.Порушення харчування.
28.Порушення мікроцеркуляції.
40.
Івано-Франківський ХОСПІС(до медичної карти № _____/_____)
дата заповнення “___”______ 20___р.
Пацієнт _______________________________________________________________
Сестринський діагноз (основний симптомокомплекс):
вік __________ стать ___________________________________________________
сімейний ситуація_____________________________________________________
______________________________________________________________________
імена родичів _________________________________________________________
______________________________________________________________________
контактний телефон ___________________________________________________
віросповідання _______________________________________________________
соціальна ситуація ____________________________________________________
дата поступлення ______________________________________________________
дата виписки _________________________________________________________
причини поступлення в стаціонар:
______________________________________________________________________
Звичайний розпорядок
дня, любимі заняття:
Харчування і напитки:
Любить –
Не любить –
КАРТА ОЦІНКИ БОЛЮ:
дата і час появи _______________________________________________________
Тривалість ___________________________________________________________
Локалізація __________________________________________________________
Іррадіація ____________________________________________________________
Поширеність _________________________________________________________
Характер болю:
пульсуючий ______________ ріжучий _________________ пекучий __________
колючий ______________ тупий _________________ ниючий________________
стріляючий ________________________ втомлюючий _____________________
непереносимий ________________________жорсткий ____________________
м’який (легко переноситься) ___________________________________________
ставлення пацієнта до болю ___________________________________________
що посилює біль? ____________________________________________________
Важливі супутні хвороби (діабет, алергія, астма, тощо):
Потреба в допомозі при:
проведенні гігієнічних
процедур____________________
годуванні ___________________
пересуванні _________________
одяганні ____________________
Інтенсивність болю:
5
4
3
2
1
0
що зменшує біль ? ___ ___________________
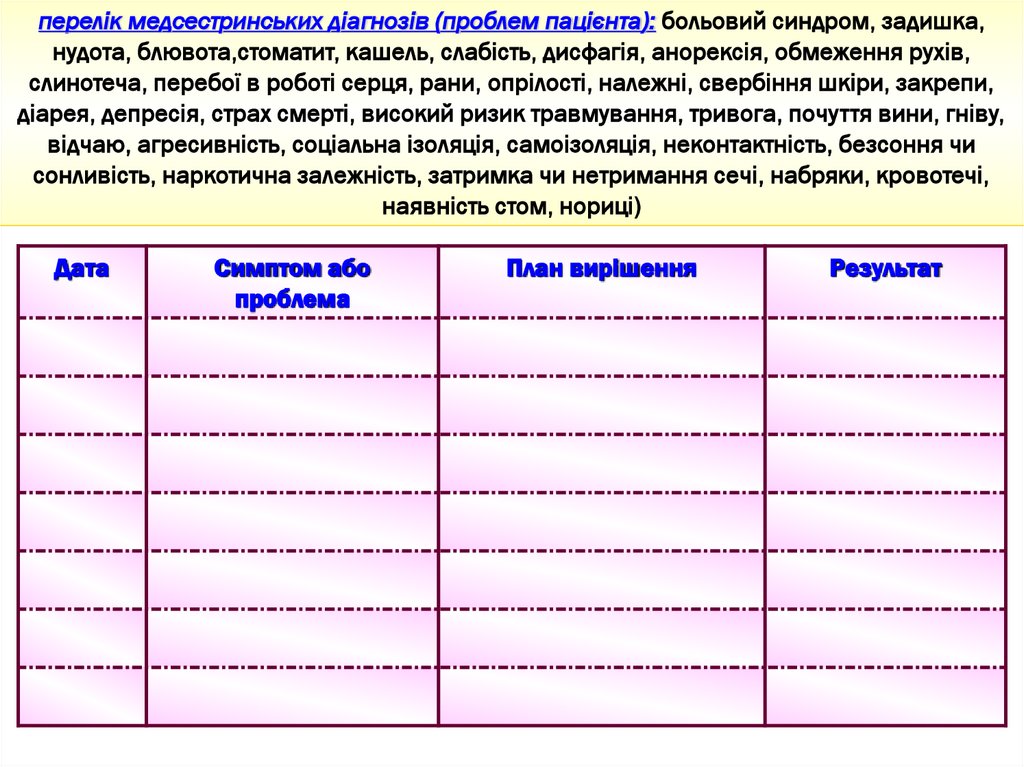
41.
перелік медсестринських діагнозів (проблем пацієнта): больовий синдром, задишка,нудота, блювота,стоматит, кашель, слабість, дисфагія, анорексія, обмеження рухів,
слинотеча, перебої в роботі серця, рани, опрілості, належні, свербіння шкіри, закрепи,
діарея, депресія, страх смерті, високий ризик травмування, тривога, почуття вини, гніву,
відчаю, агресивність, соціальна ізоляція, самоізоляція, неконтактність, безсоння чи
сонливість, наркотична залежність, затримка чи нетримання сечі, набряки, кровотечі,
наявність стом, нориці)
Дата
Симптом або
проблема
План вирішення
Результат
42.
визначеннямети медсестринського догляду,
планування догляду.
Мета - це те, чого хочуть домогтися пацієнт і медсестра внаслідок
реалізації плану догляду.
Мета передбачає лише позитивний результат і спрямована на:
зменшення або зникнення симптомів
поліпшення самопочуття
розширення можливостей само догляду
зміну ставлення до свого здоров'я.
Мета має бути:
сфокусована
зосереджена на пацієнтові (його сім'ї)
конкретною
реальною
з викладом очікуваних від ставлення, поведінки або
сподіваних симптомів, які б свідчили про покращення
стану
обґрунтованою на основі певних спостережень.
43.
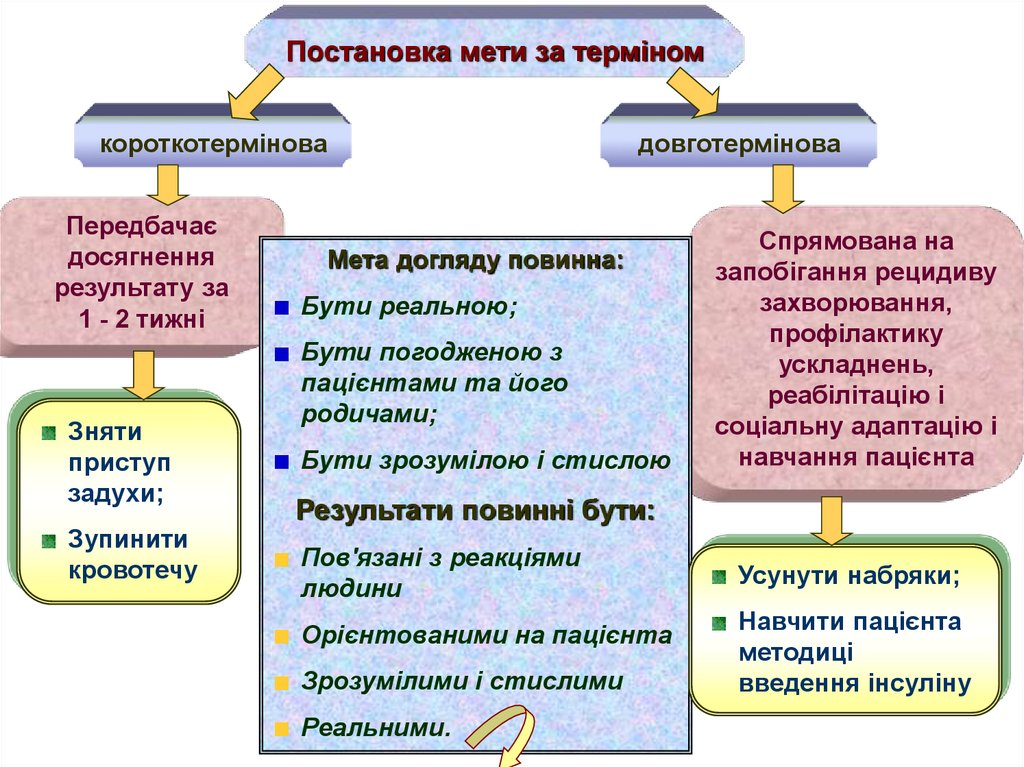
Постановка мети за терміномкороткотермінова
Передбачає
досягнення
результату за
1 - 2 тижні
Зняти
приступ
задухи;
Зупинити
кровотечу
довготермінова
Мета догляду повинна:
Бути реальною;
Бути погодженою з
пацієнтами та його
родичами;
Бути зрозумілою і стислою
Спрямована на
запобігання рецидиву
захворювання,
профілактику
ускладнень,
реабілітацію і
соціальну адаптацію і
навчання пацієнта
Результати повинні бути:
Пов'язані з реакціями
людини
Орієнтованими на пацієнта
Зрозумілими і стислими
Реальними.
Усунути набряки;
Навчити пацієнта
методиці
введення інсуліну
44.
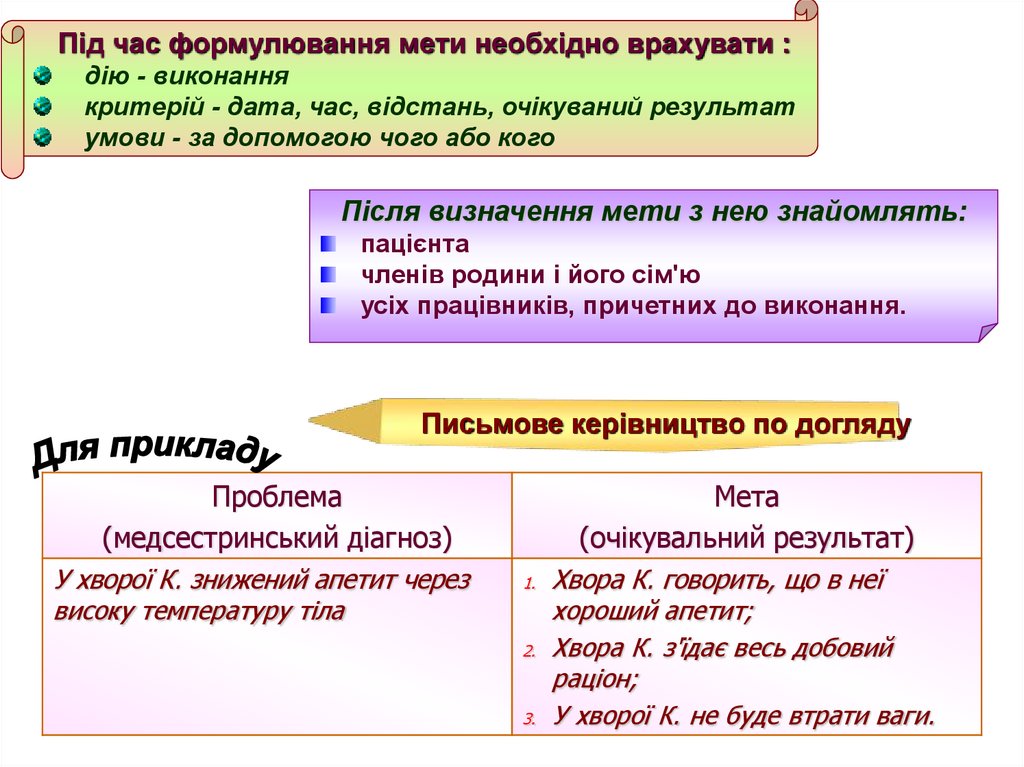
Під час формулювання мети необхідно врахувати :дію - виконання
критерій - дата, час, відстань, очікуваний результат
умови - за допомогою чого або кого
Після визначення мети з нею знайомлять:
пацієнта
членів родини і його сім'ю
усіх працівників, причетних до виконання.
Письмове керівництво по догляду
Проблема
(медсестринський діагноз)
У хворої К. знижений апетит через
високу температуру тіла
Мета
(очікувальний результат)
Хвора К. говорить, що в неї
хороший апетит;
2. Хвора К. з'їдає весь добовий
раціон;
3. У хворої К. не буде втрати ваги.
1.
45.
І. Медсестринський діагноз: ЯДУХА АБО РИЗИКВИНИКНЕННЯ ЯДУХИ
ІІ. Мета: УСУНУТИ ЯДУХУ, ВІДНОВИТИ ДИХАННЯ
ІІІ. СУТЬ МЕДСЕСТРИНСЬКОГО ВТРУЧАННЯ
1. Негайно викликати лікаря.
2. Заспокоїти пацієнта.
3. Припинити контакт з алергеном.
4. Надати пацієнту напівсидячого положення.
5. Розщепити одяг.
6. Забезпечити доступ свіжого повітря в палату,
надати кисень пацієнту.
7. Допомогти пацієнту користуватись
кишеньковим інгалятором з бронхолітиками.
8. Виконувати призначення лікаря.
9. Забезпечувати постійний контроль за станом
пацієнта (охриплість голосу, частота дихань,
пульс, А/Т)
46.
І. Медсестринський діагноз: ГОЛОВНИЙ БІЛЬ, ВНАСЛІДОКГІПЕРТЕНЗІЇ
ІІ. Мета: ДОБИТИСЯ ЗНИЖЕННЯ А/Т, ЗМЕНШЕННЯ БОЛЮ.
ІІІ. СУТЬ МЕДСЕСТРИНСЬКОГО ВТРУЧАННЯ
1. Покласти пацієнта на ліжко з припіднятим головним
кінцем, повернути голову на бік.
2. Заспокоїти пацієнта.
3. Усунути дію зовнішніх подразників (світло, музика
і т.д.).
4. Забезпечити доступ свіжого повітря.
5. Поставити гірчичники на потилицю або до ніг
прикладе грілку.
6. Викликати лікаря.
7. Виконувати призначення лікаря.
8. Контролювати А/Т (кожні 15хв. Протягом години,
потім кожну годину).
9. Слідкувати за загальним станом пацієнта.
47.
Виконання плану медсестринського догляду,здійснення медсестринських втручань
Медсестринські втручання - це перелік дій, які виконує медсестра
для вирішення проблем конкретного пацієнта.
Медсестринські втручання повинні
бути:
погоджені з пацієнтом та його сім'єю
погоджені з планом догляду
основані на наукових принципах
конкретні і ясні
індивідуальні для кожної ситуації
спрямовані на створення безпечного
лікувального середовища
48.
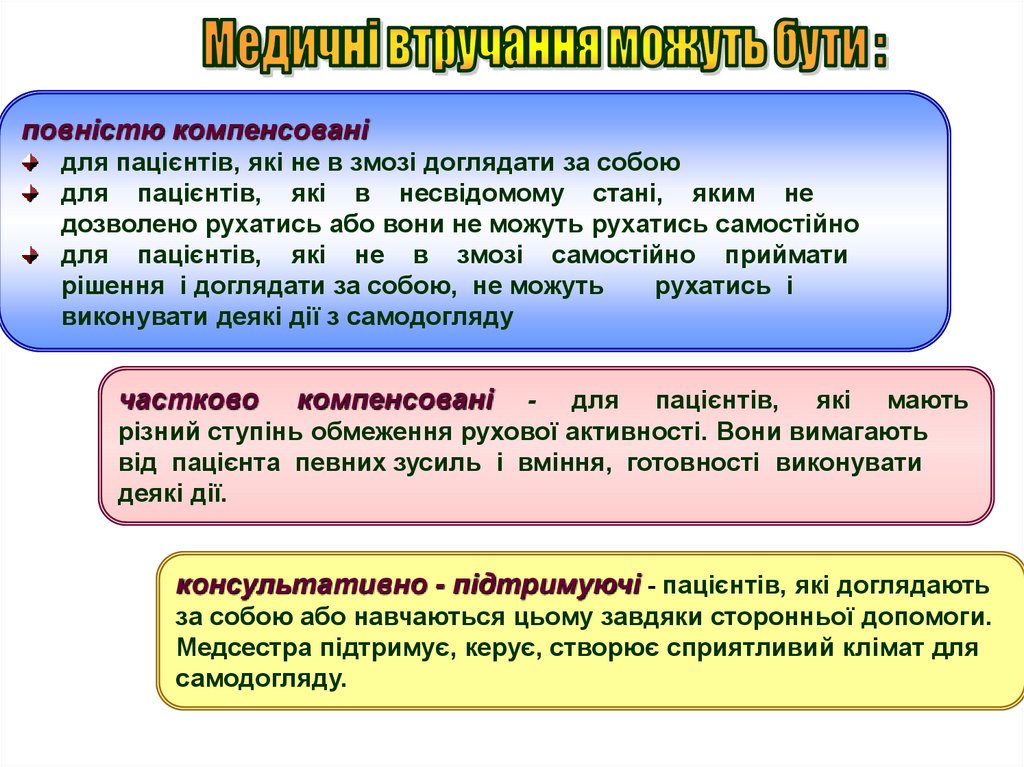
повністю компенсованідля пацієнтів, які не в змозі доглядати за собою
для пацієнтів, які в несвідомому стані, яким не
дозволено рухатись або вони не можуть рухатись самостійно
для пацієнтів, які не в змозі самостійно приймати
рішення і доглядати за собою, не можуть
рухатись і
виконувати деякі дії з самодогляду
частково
компенсовані
- для пацієнтів, які мають
різний ступінь обмеження рухової активності. Вони вимагають
від пацієнта певних зусиль і вміння, готовності виконувати
деякі дії.
консультативно - підтримуючі - пацієнтів, які доглядають
за собою або навчаються цьому завдяки сторонньої допомоги.
Медсестра підтримує, керує, створює сприятливий клімат для
самодогляду.
49.
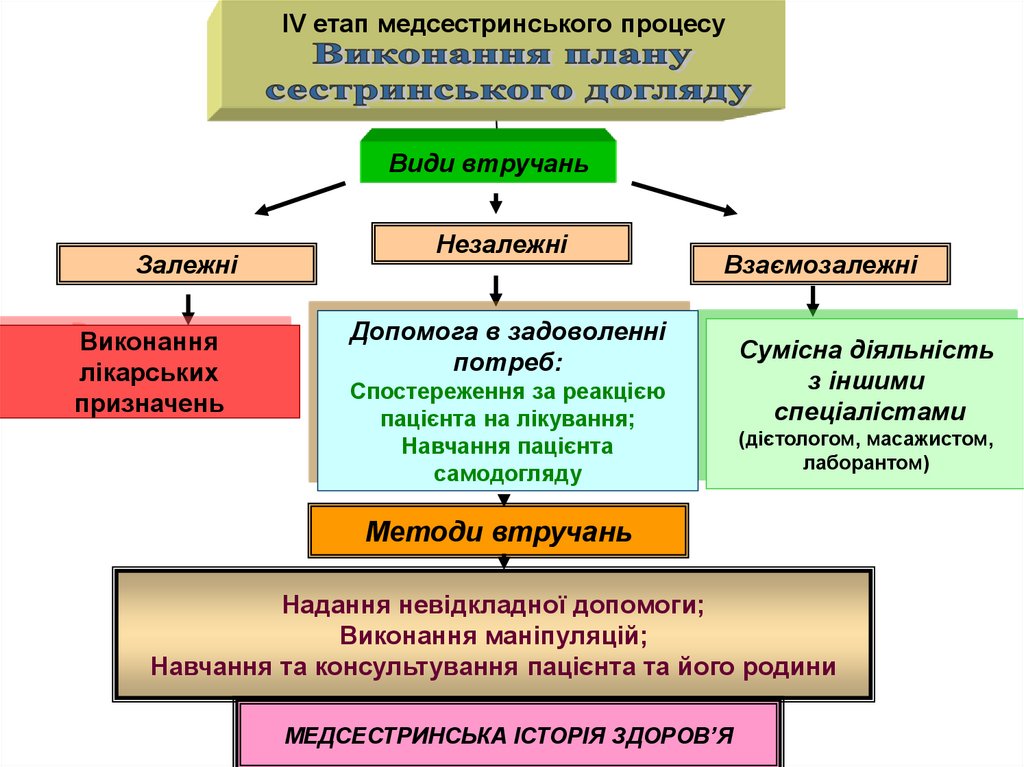
ІV етап медсестринського процесуВиди втручань
Залежні
Виконання
лікарських
призначень
Незалежні
Взаємозалежні
Допомога в задоволенні
потреб:
Спостереження за реакцією
пацієнта на лікування;
Навчання пацієнта
самодогляду
Сумісна діяльність
з іншими
спеціалістами
(дієтологом, масажистом,
лаборантом)
Методи втручань
Надання невідкладної допомоги;
Виконання маніпуляцій;
Навчання та консультування пацієнта та його родини
МЕДСЕСТРИНСЬКА ІСТОРІЯ ЗДОРОВ’Я
50.
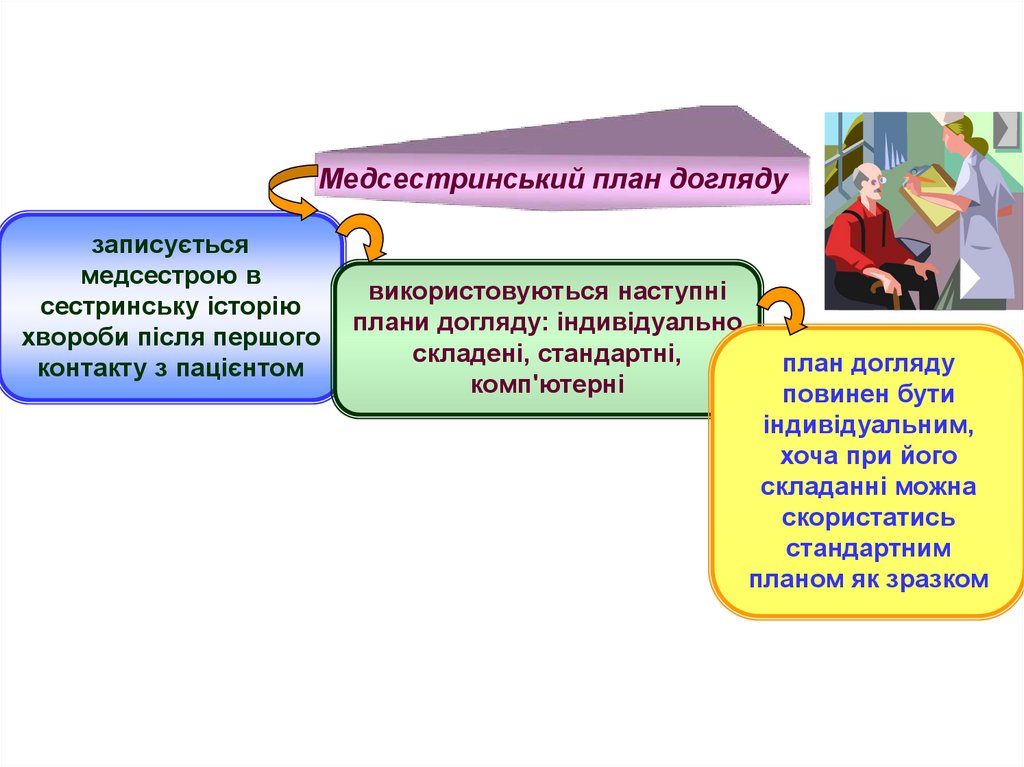
Медсестринський план доглядузаписується
медсестрою в
сестринську історію
хвороби після першого
контакту з пацієнтом
використовуються наступні
плани догляду: індивідуально
складені, стандартні,
комп'ютерні
план догляду
повинен бути
індивідуальним,
хоча при його
складанні можна
скористатись
стандартним
планом як зразком
51.
Оцінка результатів та корекціядогляду
Метою етапу є:
оцінка реакції пацієнта на сестринський догляд,
аналіз якості одержаної допомоги,
оцінка отриманих результатів і підведення підсумків
За визначенням ВООЗ підсумкова оцінка полягає: "...в дослідженні і
прийнятті рішень з точки зору перших критеріїв, що мають
відношення до поставленої мети. За допомогою підсумкової оцінки
здійснюється зв'язок, який може використовуватися для визначення
інших потреб людини.
Мета підсумкової оцінки - визначити результат, стан пацієнта,
якого було досягнуто внаслідок сестринського втручання,
визначеного цілями сестринського догляду".
52.
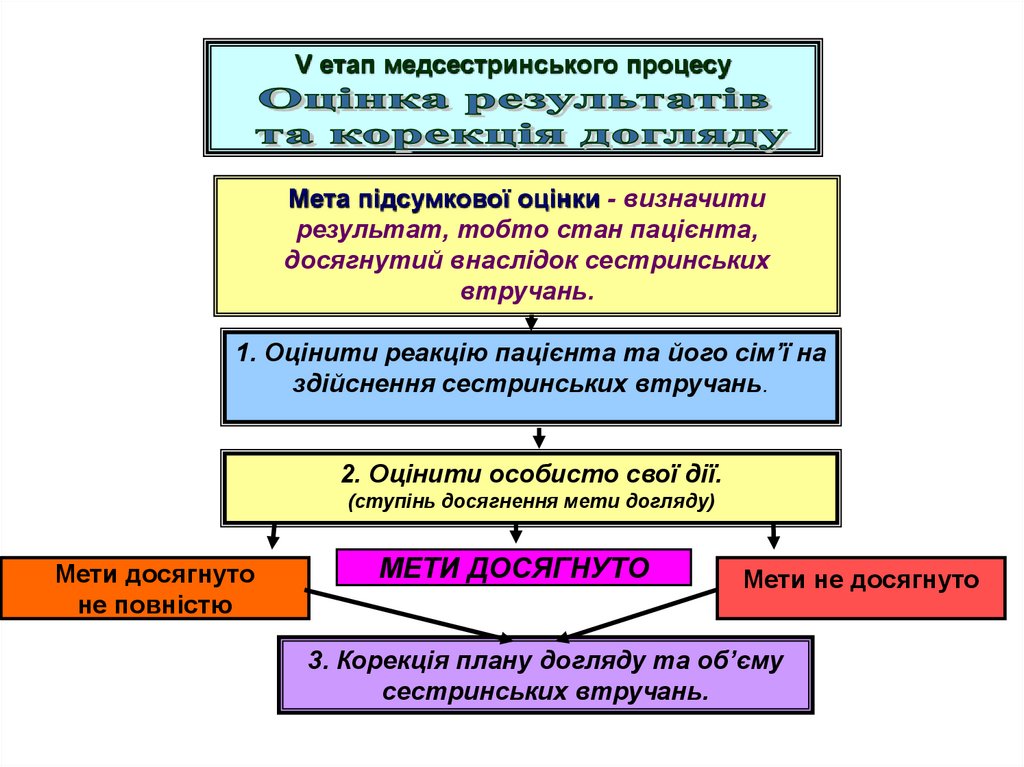
V етап медсестринського процесуМета підсумкової оцінки - визначити
результат, тобто стан пацієнта,
досягнутий внаслідок сестринських
втручань.
1. Оцінити реакцію пацієнта та його сім’ї на
здійснення сестринських втручань.
2. Оцінити особисто свої дії.
(ступінь досягнення мети догляду)
Мети досягнуто
не повністю
МЕТИ ДОСЯГНУТО
Мети не досягнуто
3. Корекція плану догляду та об’єму
сестринських втручань.
53.
Аспекти оцінки результатів медсестринських дій:оцінка ступеня досягнення мети ( визначити чи досягнута
мета) - ефективність планового сестринського догляду;
оцінка реакції пацієнта на допомогу і догляд
виявлення нових чи неврахованих проблем пацієнта
Критерії оцінки ефективності медсестринських втручань:
реакція і відгуки пацієнта на сестринську допомогу і догляд
стан пацієнта, якого було досягнуто в процесі реалізації плану
сестринської допомоги і догляду (оцінка ступеня досягнення
мети)
чіткість дотримання плану догляду та визначених термінів
розв'язання проблем
Джерелами оцінки можуть бути:
сам пацієнт
його родичі і близькі
інші спеціалісти
медична документація
54.
Причини неефективності медсестринських втручань:помилки в первинній оцінці і визначенні проблем
поставлені нереальні задачі
заплановане
сестринське
втручання
не
підходить
даній конкретній людині
сестринське
втручання
не
відповідає
очікуваному
результату
проблеми, пов'язані із здійсненням плану(недостатність
ресурсів і реальні труднощі):
недостатність обладнання
лікарських засобів
недостатність знань і навичок медсестер
проблеми організації роботи і розподілу функцій у бригаді.
Підстави до зміни плану
мети досягнуто і проблему знято
мети не досягнуто
мети досягнуто не повністю
виникла нова проблема і (або) попередня перестала
бути актуальною
55.
Хоча підсумкова оцінка описана як п'ятий етапмедсестринського процесу, вона є невід'ємною частиною
загального процесу і повинна здійснюватись безупинно,
починаючи з оцінки потреб і закінчуючи випискою
пацієнта. Якість підсумкової оцінки, а в кінцевому
результаті якість сестринського догляду, залежить від
того, наскільки добре здійснюються інші етапи
медсетринського процесу, тому що кожен з них
забезпечує основу для підсумкової оцінки
56.
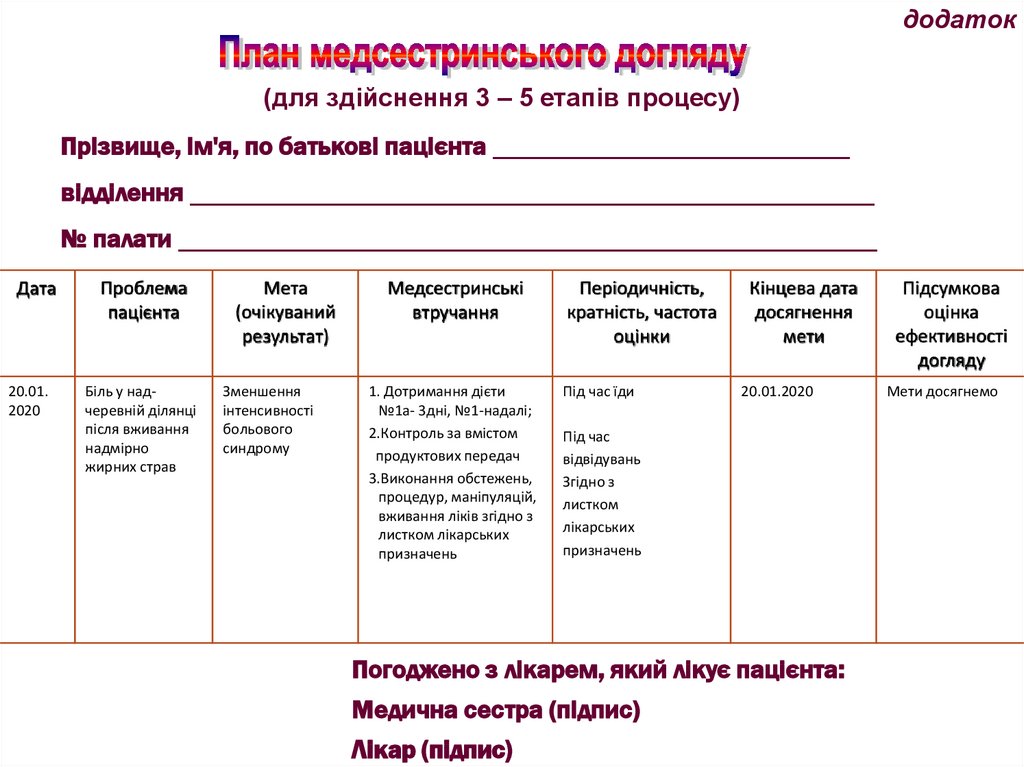
додаток(для здійснення 3 – 5 етапів процесу)
Прізвище, ім'я, по батькові пацієнта _________________________
відділення ________________________________________________
№ палати _________________________________________________
Дата
Проблема
пацієнта
20.01.
2020
Біль у надчеревній ділянці
після вживання
надмірно
жирних страв
Мета
(очікуваний
результат)
Зменшення
інтенсивності
больового
синдрому
Медсестринські
втручання
1. Дотримання дієти
№1а- 3дні, №1-надалі;
2.Контроль за вмістом
продуктових передач
3.Виконання обстежень,
процедур, маніпуляцій,
вживання ліків згідно з
листком лікарських
призначень
Періодичність,
кратність, частота
оцінки
Кінцева дата
досягнення
мети
Підсумкова
оцінка
ефективності
догляду
Під час їди
20.01.2020
Мети досягнемо
Під час
відвідувань
Згідно з
листком
лікарських
призначень
Погоджено з лікарем, який лікує пацієнта:
Медична сестра (підпис)
Лікар (підпис)
57.
І етап – медсестринськеcуб’єктивне
обстеження пацієнта
Інформація про основні
етапи життя, соціальнопобутові умови, перенесені
захворювання:
додаткове
об'єктивне
Обстеження фізичного
стану
від народження до 1 року;
ІІ етап –
дитинство (1-14 років);
виявлення
проблем пацієнта
юність (15-21рік);
ПАЦІЄНТ
зрілий вік (21-60 років);
похилий вік (60-75років);
старечий вік (понад 75
років)
ІV етап –
V етап – оцінка
результатів та
корекція догляду
планування обсягу
медсестринських
втручань
ІІІ етап –
визначення мети
догляду





























 Медицина
Медицина