Похожие презентации:
Рак лёгких. Плеврит
1.
МИНИСТЕРСТВО НАУКИ И ВЫСШЕГО ОБРАЗОВАНИЯРОССИЙСКОЙ ФЕДЕРАЦИИ
Федеральное государственное автономное образовательное
учреждение высшего образования
«Крымский федеральный университет имени В.И. Вернадского»
(ФГАОУ ВО «КФУ им. В.И. Вернадского»)
МЕДИЦИНСКИЙ КОЛЛЕДЖ
Института «Медицинская академия им. С.И. Георгиевского»
ФГАОУ ВО «КФУ имени В.И. Вернадского»
Рак лёгких. Плеврит
ПМ. 02 УЧАСТИЕ В ЛЕЧЕБНО-ДИАГНОСТИЧЕСКОМ И РЕАБИЛИТАЦИОННОМ ПРОЦЕССАХ
Раздел 1. Сестринский уход за пациентами терапевтического профиля
Подготовил преподаватель:
Поправко Т.А.
Симферополь, 2022
2.
Рак лёгкихРак
легкого
(cancer
pulmonis)
—
злокачественная опухоль, развивающаяся из
покровного эпителия слизистой оболочки
бронхов, альвеол и эпителия бронхиальных
желез.
Занимает лидирующее место в структуре
онкологической заболеваемости у мужчин и
составляет в среднем 36-40 случаев на 100 тыс
населения (64-66 случаев на 100 тыс мужчин).
2
3.
ЭтиологияЭтиология рака легких окончательно не
ясна. Можно выделить несколько факторов,
которые способствуют развитию рака
легких:
- воздействие канцерогенных веществ
(никель, кобальт, железо, воздействие
табачного дыма);
- хронические воспалительные процессы
в легких;
- отягощенная наследственность, в том
числе иммунодеффицитные состояния.
3
4.
КлассификацияРак легких может быть первичным и метастатическим.
Первичный рак возникает в легких, а затем метастазирует
в другие органы.
Метастатический рак развивается вне легкими (в костях,
яичниках и т.д.), а затем метастазирует в легкие.
Центральный рак (бронхогенный) локализуется чаще в
сегментарных, реже в главных и долевых бронхах.
Наиболее распространенной формой центрального рака
легкого является узловая, реже - ветвистая.
Периферический (альвеолярный) рак развивается из
бронхов малого диаметра, а также очень редко из
альвеолярного эпителия. Он имеет ряд разновидностей:
круглая опухоль, пневмониеподобный рак, рак верхушки
легкого (опухоль Панкоста), бронхиоло-альвеолярный рак.
4
5.
ПатогенезПо
характеру роста опухоли различают следующие
разновидности рака легких: экзофитный (эндобронхиальный –
опухоль выступает в просвет бронха, перибронхиальный –
опухоль растёт в сторону легочной паренхимы), эндофитный –
опухоль инфильтрирует стенку бронха, сужая его просвет и
разветвлённый.
Гистологически
различают
плоскоклеточный
рак,
аденокарциному
и
недифференцированные
формы
(крупноклеточный и мелкоклеточный). Морфологическое строение
опухоли существенно влияет на клиническое течение рака лёгких,
прогноз и на выбор метода лечения.
Метастазирует рак лёгкого гематогенным путём в печень,
головной мозг, кости и др. органы. Лимфогенное распространение
наблюдается в лимфатических узлах корня лёгкого, средостении и
периферических л/у (шейно-надключичная область, подключичная и
подмышечная области).
5
6.
TNМ-классификацияT (tumor) — первичная опухоль:
Тх — недостаточно данных для оценки
первичной опухоли либо опухолевые клетки
обнаружены только в мокроте или промывных
водах
бронхов,
но
не
выявлена бронхоскопией и/или другими
методами
Т0 — первичная опухоль не определяется
Тis — неинвазивный рак (carcinoma in situ)
6
7.
• Метаплазия - это обратимый процесс, при котором хорошодифференцированный тип клеток заменяется другим хорошо
дифференцированным типом клеток той же зародышевой линии. Это
может быть нормальное физиологическое изменение типа клеток,
такое как окостенение хряща в кость. Это также может быть ответом
на внешний стимул, такой как изменение дыхательного эпителия
хронических курильщиков в плоский эпителий из-за раздражения.
Это означает, что метаплазия включает изменение типа клеток в
зависимости от состояния организма.
• Дисплазия - это беспорядочный рост из-за потери клеточной
однородности, а также архитектурной организации, особенно в
эпителии. Он может варьироваться от низкого до высокого качества.
Дисплазия также обратима на начальном этапе. Однако дисплазия
демонстрирует задержку созревания ткани, расширяя незрелые
клетки, что, в свою очередь, уменьшает количество и расположение
зрелых клеток в ткани. Следовательно, это можно считать самой
ранней формой предраковых поражений. Следовательно, дисплазия
высокой степени является синонимом «карциномы in situ».
• Неоплазия - это состояние, при котором весь эпителий становится
диспластичным.
7
8.
Tl — опухоль до 3 см в наибольшем измерении, окружённая лёгочнойтканью или висцеральной плеврой без прорастания проксимальнее
долевого бронха при бронхоскопии (главный бронх не поражён)
Т2 — опухоль более 3 см в наибольшем измерении или опухоль
любого
размера,
прорастающая
висцеральную
плевру,
или
сопровождающаяся ателектазом, или обструктивной пневмонией,
распространяющаяся на корень лёгкого, но не захватывающая всё лёгкое;
По данным бронхоскопии, проксимальный край опухоли располагается не
менее 2 см от карины.
ТЗ — опухоль любого размера, переходящая на грудную стенку (в том
числе опухоль верхней борозды), диафрагму, медиастинальную плевру,
перикард; опухоль, не доходящая до карины менее чем на 2 см, но без
вовлечения карины, или опухоль с сопутствующим ателектазом или
обструктивной пневмонией всего лёгкого.
Т4 — опухоль любого размера непосредственно переходящая на
средостение, сердце, крупные сосуды, трахею, пищевод, тела позвонков,
карину (отдельные опухолевые узлы в той же доле или опухоль со
злокачественным плевральным выпотом)
8
9.
N (nodulus) — регионарные лимфатические узлыNx — недостаточно данных для оценки состояния
регионарных лимфатических узлов
N0 — нет признаков метастатического поражения
регионарных лимфатических узлов
N1 — имеется поражение перибронхиальных и/или
лимфатических узлов корня лёгкого на стороне поражения,
включая непосредственное распространение опухоли на
лимфатические узлы.
N2 — имеется поражение лимфатических узлов средостения
на стороне поражения или бифуркационных лимфатических
узлов.
N3 — поражение лимфатических узлов средостения или
корня лёгкого на противоположной стороне: прескаленных или
надключичных узлов на стороне поражения или на
противоположной стороне
9
10.
Лимфоузлы: в норме пальпируются 3группы л/у:
- поднижнечелюстные,
- подмышечные,
- паховые.
При пальпации: бобовидной формы, мягкоэластичной
консистенции,
гладкие,
безболезненные, легко смещаются при пальпации,
не спаяны с близлежащими тканями, нет
покраснения кожи над проекцией л/у.
10
11.
М (metastasis) — отдалённые метастазыМх — недостаточно данных для
определения отдалённых метастазов
М0 — нет признаков отдалённых
метастазов
M1 — имеются признаки отдалённых
метастазов, включая отдельные опухолевые
узлы в другой доле
11
12.
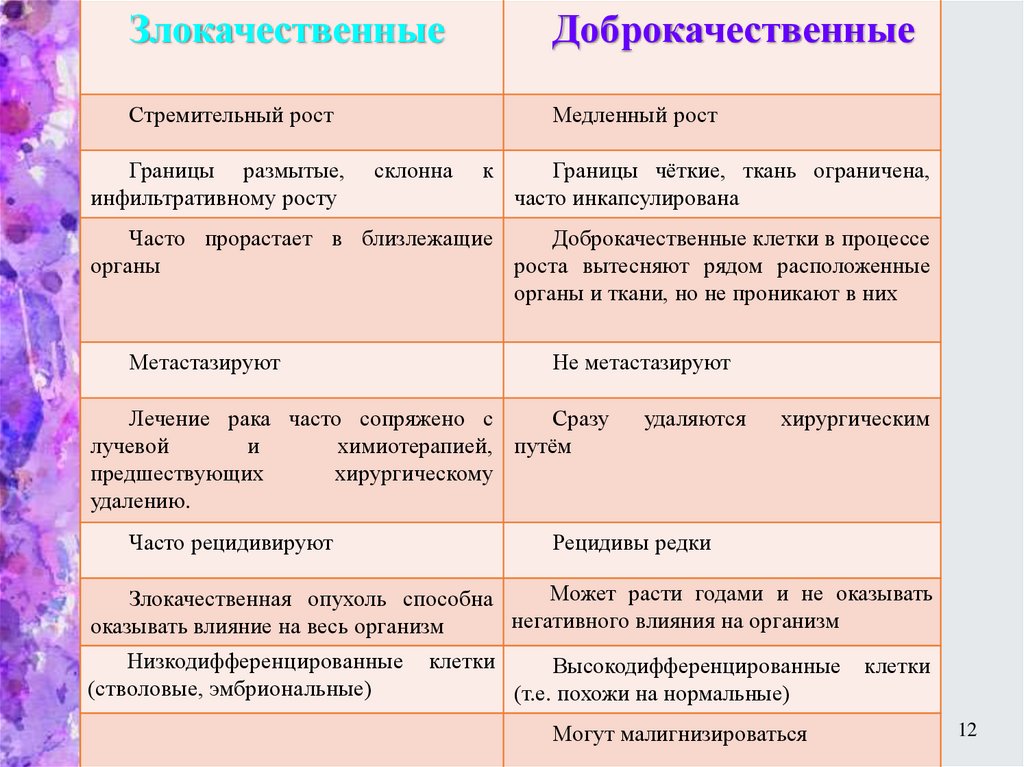
ЗлокачественныеДоброкачественные
Стремительный рост
Медленный рост
Границы размытые,
инфильтративному росту
склонна
к
Границы чёткие, ткань ограничена,
часто инкапсулирована
Часто прорастает в близлежащие
Доброкачественные клетки в процессе
органы
роста вытесняют рядом расположенные
органы и ткани, но не проникают в них
Метастазируют
Не метастазируют
Лечение рака часто сопряжено с
Сразу
лучевой
и
химиотерапией, путём
предшествующих
хирургическому
удалению.
Часто рецидивируют
удаляются
хирургическим
Рецидивы редки
Может расти годами и не оказывать
Злокачественная опухоль способна
негативного влияния на организм
оказывать влияние на весь организм
Низкодифференцированные
(стволовые, эмбриональные)
клетки
Высокодифференцированные
(т.е. похожи на нормальные)
Могут малигнизироваться
клетки
12
13.
Клиника1. Малые признаки рака:
1) быстрая утомляемость;
2) снижение работоспособности;
3) общая слабость;
4) нарушения сна;
5) потеря массы тела (без диет, физнагрузки, приёма препаратов);
6) потливость;
7) постоянный субфебрилитет;
8) нарушение характера питания:
- отвращение к мясу;
- нарушение аппетита: не едите даже любимые блюда (которые раньше
могли бы съесть в любом количестве), либо они не вызывают у вас
никакого удовольствия.
- извращение вкуса: хочется есть глину, мел, резину, железо и любые
другие несъедобные объекты.
- пищевые извращения: торт с кетчупом, чай с сахаром и солью, селёдка
с малиновым вареньем.
- вы едите не потому что получаете от этого удовольствие, а потому что
вот-вот упадёте в голодный обморок.
13
14.
2.Специфические симптомы:- кашель,
- кровохарканье,
- одышка,
- боль в груди.
Центральный рак лёгкого. Опухоль, происходящая из
слизистой оболочки крупного бронха, проявляет себя
довольно рано. При своём росте она раздражает слизистую
оболочку бронха, вызывает нарушение бронхиальной
проходимости и вентиляции сегмента, доли или всего
лёгкого в виде гиповентиляции и ателектаза. В
дальнейшем прорастая нервные стволы и плевру, опухоль
вызывает болевой синдром и нарушение иннервации
соответствующего нерва (диафрагмального, возвратного или
блуждающего), а также картину вовлечения плевры в
опухолевый процесс. Присоединяющееся метастазирование
приводит к появлению вторичных симптомов со стороны
поражённых органов и систем.
14
15.
Когда опухоль прорастает в бронх, появляется кашель, вначалесухой, затем со светлой мокротой, иногда с примесью крови.
Возникает гиповентиляция сегмента лёгкого и затем его ателектаз.
Мокрота становится гнойной, что сопровождается повышением
температуры
тела,
общим
недомоганием,
одышкой.
Присоединяется раковая пневмония, которая сравнительно легко
излечивается, но часто рецидивирует. К раковой пневмонии может
присоединиться раковый плеврит, сопровождающийся болевым
синдромом.
Если опухоль прорастает возвратный нерв, присоединяется
осиплость ввиду паралича голосовых мышц. Поражение
диафрагмального
нерва
вызывает
паралич
диафрагмы.
Прорастание перикарда проявляется болями в области сердца.
Поражение опухолью или её метастазами верхней полой вены
вызывает нарушение оттока крови и лимфы из верхней половины
туловища, верхних конечностей, головы и шеи. Лицо больного
становится одутловатым, с цианотичным оттенком, набухают вены
на шее, руках, грудной клетке
15
16.
Периферический рак лёгкого.Периферическая опухоль в начальной стадии
протекает бессимптомно ввиду отсутствия болевых
окончаний в лёгочной ткани. В дальнейшем
опухолевый узел увеличивается, прорастает
бронхи, плевру и соседние органы; впоследствии в
центре опухоли могут возникнуть распад и
кровотечение.
При раке лёгкого могут наблюдаться следующие
местные симптомы: кашель, выделение крови с
мокротой,
осиплость
голоса,
синдром
сдавливания опухолью верхней полой вены и
смещения средостения, симптомы прорастания
опухолью
соседних
органов.
Особенно
характерной клинической картиной, в связи с
локализацией, проявляется рак верхушки лёгкого
с синдромом Панкоста.
16
17.
При раковом плеврите присоединяется синдромсдавливания лёгкого экссудатом.
К общим симптомам относятся общее ухудшение
состояния организма, характерное для развития
злокачественных опухолей: интоксикация, одышка,
слабость, потеря веса, повышение температуры
тела. Для рака лёгкого добавляются также
нарушение обмена кальция, дерматит и деформация
пальцев по типу «барабанных палочек».
В
запущенных
стадиях
присоединяются
симптомы метастатического поражения жизненно
важных органов, а также присоединяющиеся к
опухолевому росту процессы распада опухоли и
лёгочной ткани, бронхиальной непроходимости,
ателектазы, тяжёлые лёгочные кровотечения.
17
18.
ДиагностикаРентгенологическая диагностика
Рентгенологическое исследование является одним из
!!!основных методов диагностики опухолей лёгкого и
позволяет своевременно обнаружить его у 80 % больных.
В
качестве
скринингового
метода
используется флюорография, которая обычно проводится во
время профилактических медосмотров. При выявлении
изменений (солитарный лёгочный узел, ателектаз и т. д.) на
флюорограмме или при наличии клинических показаний
применяют
рентгенографию
в
двух
проекциях
и компьютерную томографию.
!компьютерная
томография
является
наиболее
информативным методом диагностики метастазов в других
органах.
18
19.
БронхоскопияБронхоскопия позволяет визуально исследовать
трахею,
главные,
долевые,
сегментарные,
субсегментарные бронхи и, в некоторых случаях,
бронхи 6-го, 7-го и более порядков. При этом можно
непосредственно увидеть опухоль и осуществить её
биопсию. Бронхоскопия считается обязательной при
подозрении на рак лёгкого.
Трансторакальная биопсия
Трансторакальная
пункционная
биопсия
применяется при невозможности проведения других
методов (бронхоскопия, катетеризация бронхов,
анализ мокроты).
19
20.
Лечение1. Хирургическое
2. Лучевая терапия
3. Химиотерапия
20
21.
Паллиативное лечениеПаллиативное лечение рака лёгкого применяется в том случае, когда
возможности противоопухолевого лечения ограничены или исчерпаны. Такое
лечение направлено на улучшение качества жизни (уменьшение
выраженности симптомов) и увеличение продолжительности жизни
неизлечимых больных и включает в себя:
обезболивание
симптоматическую терапию
психологическую помощь
переливание крови
борьба с анемией
детоксикацию
паллиативную химиотерапию
паллиативное
хирургическое
вмешательство
(трахеостомия, гастростомия, энтеростомия, нефростомия и т. д.)
Паллиативная помощь при раке лёгкого применяется для борьбы с
одышкой, кашлем, кровохарканьем, болевыми ощущениями. Проводится
лечение присоединяющихся к опухолевому процессу пневмонии и
пневмонита, возникающих при лучевой и химиотерапии.
Методы паллиативного лечения во многом индивидуальны и зависят от
состояния больного.
21
22.
ПрогнозВ случае нелеченного рака лёгкого умирают 87 %
больных в течение 2 лет с момента установления
диагноза. При использовании хирургического метода
можно достичь 30%-й выживаемости больных в течение 5
лет.
Раннее обнаружение опухоли позволяет повысить
шансы на излечение: на стадии T1N0M0 она достигает
80 %. Совместное проведение хирургического, лучевого и
медикаментозного лечения позволяет поднять 5-летнюю
выживаемость ещё на 40 %. Наличие метастазов
значительно ухудшает прогноз.
22
23.
ПлевритПлеврит - это воспаление листков плевры, с
образованием фибринозного налета на ее поверхности и
(или) выпота в плевральной полости. Плеврит является
частным проявлением плеврального выпота.
Плевральный выпот - это избыточное скопление
жидкости в плевральной полости. Он может возникать за
счет повышенной проницаемости плевральных листков,
повышенного давления в легочных капиллярах, снижения
отрицательного внутриплеврального давления, снижения
онкотического давления и обструкции лимфатических путей
оттока.
!!! Плевральный выпот всегда вторичен и означает
наличие легочной или внелегочной патологии.
23
24.
Этиология• В зависимости от этиологии все плевриты делятся на
инфекционные и неинфекционные (асептические).
• При инфекционных плевритах проникновение возбудителя в
плевральную полость происходит непосредственно из очага
инфекции, расположенного в легочной ткани (пневмония, абсцесс,
туберкулез и т.д.). Возможны также лимфогенное, гематогенное и
прямое инфицирование плевры из внешней среды при ранениях,
травмах и операциях.
• Возникновение плеврального выпота при опухолевом поражении
плевры (мезотелиоме, саркоме, метастатическом поражении плевры
и гемобластозах) связано с нарушением оттока жидкости и белков
через париетальную плевру вследствие обструкции лимфатических
путей оттока опухолевым поражением лимфатических узлов. Второй
причиной опухолевых плевральных выпотов является местная
воспалительная реакция, вызванная продуктами патологического
обмена опухолевой ткани, которая сопровождается повышением
проницаемости капилляров и усилением секреции жидкости и белка
в плевральную полость.
24
25.
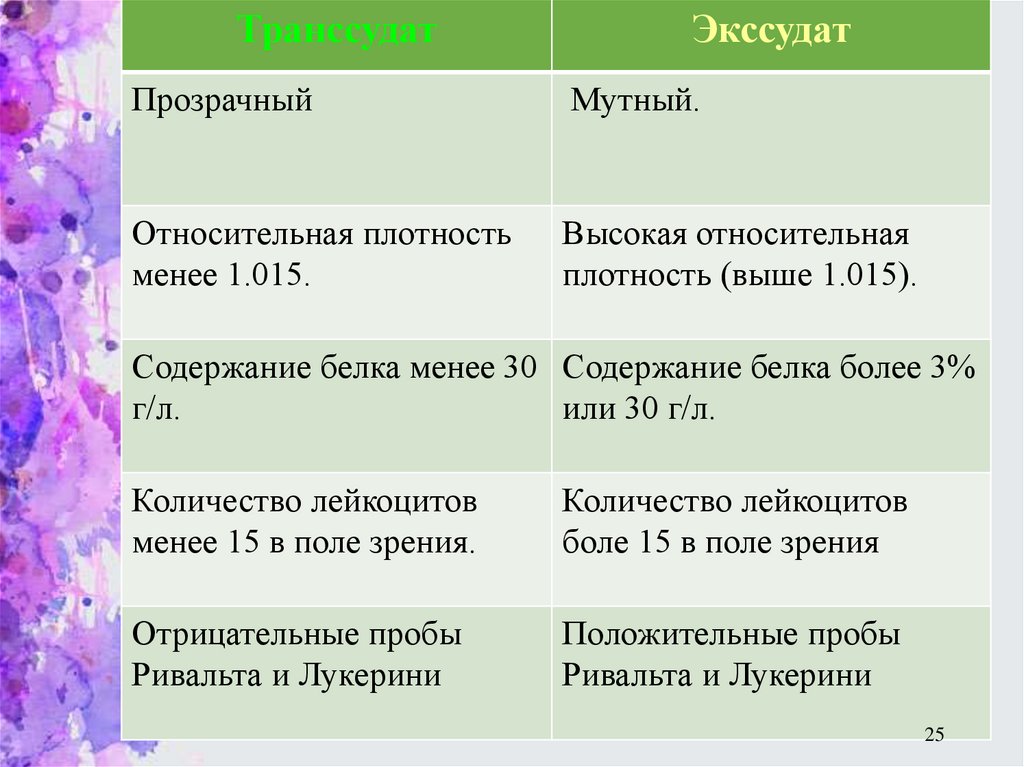
ТранссудатЭкссудат
Прозрачный
Мутный.
Относительная плотность
менее 1.015.
Высокая относительная
плотность (выше 1.015).
Содержание белка менее 30 Содержание белка более 3%
г/л.
или 30 г/л.
Количество лейкоцитов
менее 15 в поле зрения.
Количество лейкоцитов
боле 15 в поле зрения
Отрицательные пробы
Ривальта и Лукерини
Положительные пробы
Ривальта и Лукерини
25
26.
Причины плевральных транссудатов: левожелудочковаянедостаточность, цирроз печени, гипоальбуминемия,
гипотиреоз, нефротический синдром, ТЭЛА, сдавление
верхней полой вены, гиперстимуляция яичников, синдром
Мейгса и др.
Причины плевральных экссудатов: злокачественные
заболевания, парапневмонический выпот, инфаркт
легкого,
ревматоидный
артрит,
панкреатит,
постинфарктный синдром и др.
26
27.
Классификация1. По этиологии:
1.1.Инфекционные
(с
указанием
инфекционного
возбудителя):
1.2.Неинфекционные, или асептические (с указанием
основного заболевания, проявлением или осложнением которого
является плеврит):
1.3.Идиопатические плевриты (неизвестной этиологии).
2. По клинико-морфологическим проявлениям
2.1.Сухой (фибринозный); в большинстве случаев сухой плеврит
является начальной стадией формирования выпотного плеврита.
2.2.Экссудативный (выпотный) плеврит, различающийся по
характеру выпота:
3. По локализации и наличию (или отсутствию) ограничения
экссудата:
• лево-, правосторонний, двусторонний;
• диффузный (свободный);
• осумкованный — верхушечный
27
28.
4. По течению:• острый;
• подострый (рецидивирующий);
• хронический (обострение, ремиссия).
5. По осложнениям, связанным:
• с количеством выпота
• с гнойным характером выпота
• с организацией выпота
28
29.
КлиникаКлиническая картина сухого (фиброзного) плеврита:
• начинается обычно с внезапных болей в той или
другой половине грудной клетки, лихорадки и кашля.
• Эта боль острая, колющая, связана с актом дыхания,
ослабевает или проходит при задержке дыхания в фазе
выдоха и усиливается при глубоком вдохе, кашле или
смехе.
• Она обычно локализуется в боковых и передних отделах
грудной клетки, часто иррадиирует в шею, плечо.
Плевральная боль нарастает при наклоне туловища в
здоровую сторону.
• Боли длятся недолго, через несколько дней затихают и
вскоре совсем исчезают. Температура тела редко превышает
38°С, чаше она субфебрильная.
29
30.
• При раздражении плевры может возникнутьплевральный кашель — дразнящий, с трудом
подавляемый, короткий, сухой. Иногда кашель
мучителен тем, что усиливает боль.
• Наблюдаются общие явления — слабость,
недомогание, плохой аппетит, ночные поты, ознобы.
• При осмотре больного обращают на себя
внимание его поза, мимика и характер дыхания.
Больной жалуется на ощущение нехватки воздуха.
Заметно ограничена дыхательная экскурсия
соответствующей половины грудной клетки.
• Иногда сухой плеврит принимает хронический,
рецидивирующий характер; при каждом обострении
наблюдается повышение температуры, и процесс
может тянуться месяцами.
30
31.
Клиническая картина экссудативного плеврита обычнозависит от заболеваний, чьим осложнением он явился.
Экссудативный плеврит так же, как и сухой, у многих больных
остается
незамеченным,
поскольку
может
протекать
бессимптомно.
При клинически выраженном экссудативном плеврите
типичными жалобами больных являются одышка, чувство тяжести
в груди и кашель. По мере накопления выпота одышка и ощущение
тяжести в грудной клетке нарастают, хотя строгой зависимости
этих жалоб от количества жидкости в плевральной полости не
отмечается. Так, у больных с тяжелыми заболеваниями сердца и
легких даже малые количества жидкости вызывают тяжелую
одышку. В положении тела, при котором жидкость не сдавливает
легкое и сердце (обычно на больном боку), одышка и чувство
сжатия в груди уменьшаются или вовсе исчезают.
Некоторые больные прямо указывают на пораженную половину
грудной клетки и отмечают, что там есть жидкость (они слышат
"переливание" и т.п.).
31
32.
Гнойный плеврит (эмпиема плевры)— это все случаиплеврита, когда в исследуемой жидкости обнаруживают
микроорганизмы или гной.
Возбудителем эмпиемы могут быть золотистый
стафилококк, синегнойная палочка, клебсиелла,
кишечная
палочка,
пневмококк,
анаэробные
микроорганизмы.
В
клинической
картине
эмпиемы
плевры
преобладают симптомы гнойного воспалительного
процесса — усиление или появление интенсивных
болей в грудной клетке плеврального характера,
гектическая лихорадка, ознобы, профузные поты,
слабость, снижение массы тела, интоксикация, резко
выраженные изменения в крови (сдвиг лейкоцитарной
формулы влево, токсическая зернистость нейтрофилов,
возможна лейкемоидная реакция).
32
33.
ДиагностикаЛабораторные исследования
1.Лабораторные исследования, обязательные всем больным
независимо от формы заболевания:
• общий анализ крови.
• общий анализ мочи.
• анализ крови на содержание глюкозы.
• реакция Вассермана.
2. Лабораторные исследования, обязательные для всех больных с
плевритами:
биохимический анализ крови на содержание общего белка, белковых
фракций, С-реактивного белка, сиаловых кислот, гаптоглобина,
фибриногена, аминотрансфераз, холестерина, билирубина, амилазы,
ревматоидного фактора, волчаночных клеток.
исследование экссудата: общий анализ с обязательным определением
относительной плотности и белка, белковых фракций, рН, глюкозы, ЛДГ,
амилазы, уровня триглицеридов, постановка реакции Ривальта;
цитологическое и бактериологическое исследование (посев, дополненный
антибиотикограммой, при необходимости — биологическая проба на
животных).
33
34.
Инструментальные исследования• Плевральная пункция и исследование плевральной
жидкости.
• Рентгенологическое исследование легких и при
необходимости компьютерная томография.
• Ультразвуковое исследование плевральных полостей.
• Ультразвуковое исследование сердца.
• ЭКГ.
• Торакоцентез с закрытой биопсией плевры с помощью
специальных игл Abrams или Соре.
• Фиброоптическая торакоскопия с открытой биопсией
плевры. Консультация фтизиатра.
34
35.
Обзорная рентгенографияПри рентгенологическом исследовании органов грудной клетки
больных с сухим плевритом выявляется лишь ограниченная
подвижность диафрагмы на больной стороне;
позднее отмечается легкое диффузное затемнение легочного
поля, обусловленное плевральными сращениями, швартами.
На рентгенограммах легких определяется затемнение от
небольшого до тотального в зависимости от величины выпота.
Плевральная жидкость в количестве менее 250 мл скапливается
между легкими и диафрагмой, иногда создавая ложное представление о
высоком стоянии ее купола. О наличии выпота, расположенного под
легким, свидетельствует также уплощение ребернодиафрагмального
синуса на стороне поражения, а если жидкость в левой плевральной
полости — увеличение расстояния между воздушным пузырём желудка
и верхним краем диафрагмы.
При более значительных количествах плеврального выпота наиболее
характерными признаками являются полное сглаживание острого
угла между диафрагмой и грудной клеткой с выгнутой косой
верхней границей уровня жидкости (линия Эллиса— Дамуазо). Это
обусловлено тем, что по мере своего накопления жидкость занимает
35
синусы и паракостальное пространство.
36.
3637.
Ультразвуковое исследованиеПри установлении объема плевральной жидкости
ультразвук является более точным методом, чем прямая
рентгенограмма органов грудной клетки. Ультразвук также
применяют для выявления отграничения плеврального
выпота, дифференцировки выпота и утолщения плевры.
Фибринозные перемычки лучше визуализируются при
ультразвуковом,
чем
компьютерно-томографическом
исследовании.
• Компьютерная томография позволяет выявить утолщение
париетальной и висцеральной плевры, бугристость контуров,
отдельные узлы.
• Очень
большую
диагностическую
ценность
имеет торакоскопия с биопсией плевры, которая позволяет
подтвердить туберкулезное или опухолевое происхождение
плеврита.
37
38.
Лечение• Лечение плеврита должно быть этиологическим, т.е.
направлено прежде всего на ликвидацию основного заболевания,
приведшего к его развитию.
• Симптоматическое лечение направлено на дезинтоксикацию,
обезболивание
и
ускорение
рассасывания
фибрина,
предупреждение образования обширных шварт и сращений в
плевральной полости.
• С целью коррекции нарушений белкового обмена больным
назначают полноценное питание с повышенным содержанием
белка. В тяжелых случаях внутривенно вводят 150 мл 10%
раствора альбумина, 200-400 мл нативной плазмы, а также
анаболические гормоны (ретаболил 1 раз в 10-14 дней).
Важным компонентом лечения больных экссудативным
плевритом и эмпиемой плевры является применение веществ,
повышающих общую резистентность организма. С этой целью
используют:
• средства экстракорпоральной детоксикации (уль трафиолетовое
и лазерное облучение крови, гемосорбция, плазмаферез);
38
39.
• внутримышечноевведение
поливалентного
иммуноглобулина человека по 2,0 мл через 1-3 дня (всего 3-5
инъекций);
• при значительной недостаточности антителообразования —
внутривенно или внутримышечно у-глобулин по 1,2-1,8 мг/кг
массы тела (1 раз в месяц),
• внутривенные инфузии гипериммунной плазмы и
бактериофагов
• (антистафилококковая плазма, антисинегнойная плазма, пла
зма с повышенным содержанием антител к протею и др.) по
200-250 мл 2-3 раза с интервалом в 3 дня;
• способы активной иммунизации, например введение
стафилококкового анатоксина (3 инъекции по 0,5-1,0
анатоксина с интервалом в 2-3 дня);
• стимуляция Т-системы и неспецифических защитных сил
организма
• (левамизол, тимизол, иммунал и др.).
39
40.
По мере рассасывания экссудата, после исчезновенияболи, нормализации температуры тела и СОЭ больным
рекомендуют занятия ЛФК с включением дыхательных
упражнений для предотвращения плевральных спаек.
При
отсутствии
противопоказаний
проводится
физиотерапевтическое
(соллюкс,
индуктотермия,
электрофорез) и санаторно-курортное лечение.
40
41.
Благодарю за внимание41
42.
Список использованнойлитературы
1. Лычев В.Г., Сестринский уход в терапии.
Участие в лечебно-диагностическом процессе:
учебник [Электронный ресурс] / Лычев В.Г.,
Карманов В.К. - М. : ГЭОТАР-Медиа, 2021. - 544 с.
2. Сестринское дело в терапии: учебник для
среднего профессионального образования / В. Н.
Петров, В. А. Лапотников, В. Л. Эмануэль, Н. Г.
Петрова; ответственный редактор В. Н. Петров. — 2-е
изд., испр. и доп. — Москва: Издательство Юрайт,
2021. — 475 с. — (Профессиональное образование).
— ISBN 978-5-534-07561-8. — Текст: электронный //
ЭБС Юрайт [сайт].
3. https://studfile.net
42







































 Медицина
Медицина