Похожие презентации:
Безопасная больничная среда
1.
Московский государственныймедико-стоматологический университет им.
А.И.Евдокимова
Безопасная больничная среда:
режим инфекционной безопасности
(меры, обеспечение личной гигиены пациентам и
медсестре)
Преподаватели: проф. Нахаев В.И., асс. Старк Е.А
2.
Безопасная среда –- комплекс мероприятий и условий, при которых в
наиболее полной мере обеспечиваются пациенту и работнику медицинской
организации комфорт и безопасность.
-Оказывая медицинскую помощь, всегда имеются определенные риски, которые
предоставляют угрозу здоровью пациента и медицинского персонала, вне
зависимости предоставления медицинских услуг в условиях
медицинской организации или за её чертами.
3.
ФАКТОРЫ АГРЕССИИ БОЛЬНИЧНОЙ СРЕДЫИнфекционный фактор — микробный;
Токсический фактор — химический;
Физический фактор — травмирующий;
Психологический фактор — эмоциональный, стрессорный
4.
Инфекционная безопасность - комплекспротивоэпидемических
и
санитарногигиенических
мероприятий,
направленных
на
уничтожение
микроорганизмов на эпидемиологически
значимых объектах ЛПУ
5.
Одним из компонентов, характеризующих “индекс здоровья” нации,является уровень инфекционной заболеваемости, в формировании
которого важную роль играют инфекции, связанные с оказанием
медицинской помощи (ИСМП).
Внутрибольничные инфекции или инфекции, связанные с
оказанием медицинской помощи (ИСМП) любое
клинически
выраженное
заболевание
микробного
происхождения, которое поражает больного в результате его
поступления в больницу или обращения за медицинской помощью
вне зависимости от появления симптомов заболевания у пациента во
время пребывания в стационаре или после его выписки, а также
инфекционное заболевание сотрудника лечебной организации
вследствие его инфицирования при работе в данной организации.
6.
Источники ИСМП1. Лица, принимающие участие в уходе за пациентом в условиях
больничной организации здравоохранения
2. Посетители
3. Другие пациенты
4. Лица, сопровождающие пациента в организацию
здравоохранения
5. Медицинские работники
6. Медицинские отходы
7.
Факторы, способствующие увеличению распространенностиинфекций, связанных с оказанием медицинской помощи
•Нерациональное использование противомикробных средств
• Внедрение новых диагностических и лечебных манипуляций
• Применение лекарственных средств подавляющих иммунитет
(иммунодепрессантов), а также антибиотиков, приводящих к появлению
устойчивых штаммов микроорганизмов
8.
Чаще всего источником инфекции является человек, в организме которогопроисходит процесс размножения возбудителя.
ИСМП подразделяют на экзогенные и эндогенные, в зависимости от
происхождения микроорганизма-возбудителя.
1. Эндогенные (до 80%): микроорганизм-возбудитель, входящий в состав
собственной микрофлоры пациента (кожа, слизистые, кишечник), в
результате формирования искусственных входных ворот при
медицинских вмешательствах, может быть перемещен во внутреннюю
стерильную
среду
организма,
что
приводит
к
развитию
инфекционного процесса.
2. Экзогенные инфекции вызывают микроорганизмы, с которыми
пациент контактирует в лечебно - профилактических учреждениях.
9.
Группы риска ИСМП1. Пациенты, посетители и родственники, ухаживающие за тяжелобольными в хирургических,
урологических, реанимационных отделениях и отделениях гемодиализа, особенно лица пожилого
возраста и дети;
2. Медицинский персонал, в работе которого используется инструментарий многоразового
пользования, загрязненного биологическими жидкостями и требующего проведения всех этапов
очистки, в т.ч. предстерилизационной;
3. Наркоманы;
4.Пациенты с хроническими заболеваниями.
5. Лица, работающие в отделениях интенсивной терапии.
6. Больные:
-без определенного места жительства, мигрирующее население;
-с длительными не долеченными хроническими соматическими и инфекционными заболеваниями;
-не имеющие возможность получать специальную медицинску помощь;
7. Лица, которым:
-назначена терапия подавляющая иммунную систему (облучение, иммунодеприсанты);
-проводятся сложные диагностические, операционные вмешательства;
8. Родильницы и новорождённые, особенно недоношенные и переношенные;
9. Дети с врождёнными аномалиями развития, родовой травмой;
10. Медицинский персонал лечебно-профилактического учреждения.
10.
Факторы, влияющие на возникновениевнутрибольничной инфекции
•Плохое санитарное состояние ЛПУ;
•Плохая гигиеническая культура, как пациентов, так и персонала;
•Недостаточная эффективность дезинфекционных мер и стерилизации;
•Плохое, неудовлетворительное состояние пищеблока и водоснабжения.
11.
12.
Восприимчивый хозяин – человек, у которого сопротивляемостьопределенному патогенному агенту недостаточно эффективна.
Развитие инфекции и тяжесть клинических
некоторых факторов:
- Возраст
- иммунный фактор
- хроническая болезнь
- недостаточное питание
- хирургическая операция, ожоги
- антибиотики, химио и лучевая терапии
- инвазивные процедуры
проявлений
зависят
от
Входные и выходные ворота - дыхательные пути, пищеварительный тракт,
мочеполовые пути, кожные (слизистые) оболочки, трансплацентарные
сосуды.
13.
Возбудители болезни.Основная масса ВБИ на современном этапе вызывается условно-патогенными
возбудителями: стафилококки, стрептококки, синегнойная палочка, протеи,
клебсиеллы, кишечная палочка, сальмонеллы, энтеробактерии, энтерококки
и другие микроорганизмы.
Значительное место в этиологии ВБИ занимают вирусы гриппа, аденовирусы,
ротавирусы, энтеровирусы, возбудители вирусных гепатитов и другие
вирусы.
ВБИ могут быть вызваны редкими или ранее неизвестными возбудителями,
такими как, пневмоцисты, аспергиллы и другие.
Резервуар – живой и неживой организм
14.
Важнейшая составляющая инфекционной безопасности - предупреждениевозможности передачи микроорганизмов от пациента к медперсоналу и
наоборот.
15.
Инфекционные заболевания медперсонала, связанные с профессиональнойдеятельностью, занимают определённое место в структуре инфекционной
заболеваемости.
Заражение медперсонала происходит в результате:
■ естественных механизмов передачи;
■ артифициального механизма передачи (т.е. искусственного, созданного
медициной механизма передачи - различные инвазивные и лечебные
процедуры).
16.
Задачи профилактики инфекционной заболеваемости средимедперсонала:
■ организация санитарно-эпидемиологического контроля за инфекционной
заболеваемостью медперсонала;
■ разработка и внедрение профилактических и противоэпидемических мер по
защите медперсонала от инфекционных болезней;
■ широкое применение одноразовой медицинской одежды;
■ применение кожных антисептиков;
■ широкое применение средств индивидуальной защиты;
■ организация специфической и экстренной профилактики медперсонала;
■ внедрение в лечебный процесс безопасных в эпидемическом отношении
медицинских технологий;
■ разработка стандартов медицинских манипуляций, включающих правила
противоэпидемического режима.
17.
Профилактика инфекционной заболеваемости в ЛПУ18.
19.
20.
21.
Дезинфекция. Виды. МетодыПротивоэпидемические мероприятия в ЛПУ, направленные на профилактику
распространения внутрибольничной инфекции, предусматривают дезинфекцию
объектов окружающей среды, имеющих значение для распространения
инфекционных заболеваний.
22.
23.
24.
25.
26.
27.
28.
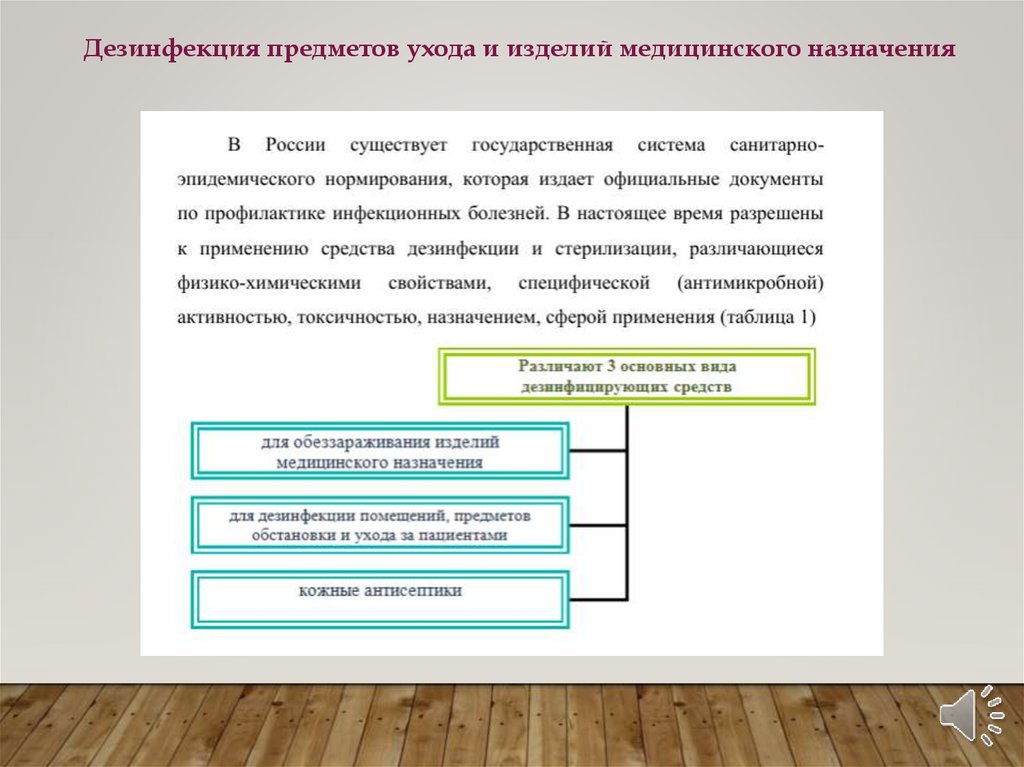
Дезинфекция предметов ухода и изделий медицинского назначения29.
30.
31.
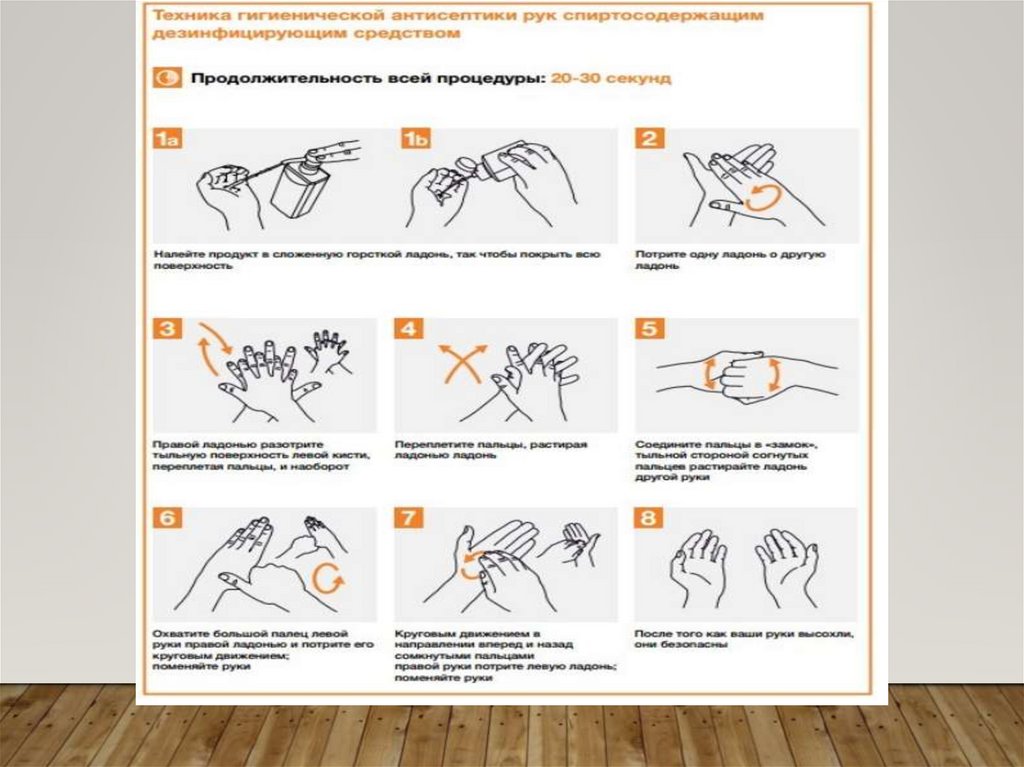
Правила обработки рук медицинского персоналаи кожных покровов пациентов.
32.
33.
34.
Сбор и утилизация медицинских отходовМедицинские отходы – это отработанные медицинские изделия, прошедшие
дезинфекцию; биологический материал, образовавшийся после проведения медицинских
вмешательств, а также остатки биологического материала после отбора биопсийного,
секционного материала для патологоанатомических исследований.
35.
Постановление Главного государственного санитарного врача РФ от 28 января 2021 г. N 3 "Об утверждении санитарных правил и норм СанПиН 2.1.3684-21 "Санитарноэпидемиологические требования к содержанию территорий городских и сельских поселений, к водным объектам, питьевой воде и питьевому водоснабжению,атмосферному воздуху, почвам, жилым помещениям, эксплуатации производственных, общественных помещений, организации и проведению санитарнопротивоэпидемических (профилактических) мероприятий"
36.
Мероприятия по профилактике профессиональных зараженийВИЧ-инфекции в медицинских учреждениях
37.
Действия работника при аварийной ситуации- в случае порезов и уколов немедленно снять перчатки, вымыть руки с
мылом под проточной водой, обработать руки 70%-м спиртом, смазать ранку
5%-м спиртовым раствором йода;
- при попадании крови или других биологических жидкостей на кожные
покровы это место обработать 70%-м спиртом, обмыть водой с мылом и
повторно обработать 70%-м спиртом;
- при попадании крови и других биологических жидкостей на слизистую
глаз, носа и рта: ротовую полость промыть большим количеством воды и
прополоскать 70% раствором этилового спирта, слизистую оболочку носа и
глаза обильно промыть водой (не тереть);
- при попадании крови и других биологических жидкостей на халат
медицинского работника, одежду: снять рабочую одежду и погрузить в
дезинфицирующий раствор или в бикс (бак) для автоклавирования.
При наличии риска заражения ВИЧ-инфекцией необходимо в течение
первых двух часов после аварии, но не позднее 72 часов обратиться в лечебное
учреждение для начала приема антиретровирусных препаратов, в целях
постконтактной профилактики заражения ВИЧ.
38.
Рекомендации по устранению вредного воздействия лекарственных препаратовна медсестру
• Тщательно мойте и вытирайте руки после работы с лекарствами. Наложите
водонепроницаемую повязку на порезы и ссадины.
• Никогда не применяйте препаратов местного действия голыми руками.
Надевайте перчатки или пользуетесь шпателем. Не прикасайтесь к таблеткам.
• Носите полный комплект защитной одежды при работе с цитотоксичными и
другими лекарствами, когда это указано: защитные очки, перчатки (ПВХ),
халат с длинными рукавами.
Запомните!
Маски и аэрозоли не обеспечивают защиты от токсичных аэрозолей, паров,
токсичной пыли.
• Не забрызгивайте растворы в воздух. Выталкиваете избыточный воздух из
шприца в пустую емкость.
• Немедленно смойте весь разбрызганный и рассыпанный материал холодной
водой.
39.
БИОМЕХАНИКА ТЕЛА ПАЦИЕНТА И медицинского персоналаБиомеханика — наука, изучающая правила (законы) механического движения тела
в пространстве и живых системах.
Правила биомеханики:
1 Равновесие тела обеспечивает центр тяжести тела к площади опоры (стопы
расставлены на ширине плеч, одна нога выдвинута вперед).
Риск падения возможен при смещении центра тяжести относительно площади
опоры.
2 Соблюдение правильной осанки сохраняет равновесие тела и снижает нагрузку на
позвоночник.
Самая травматичная манипуляция – перемещение пациента к изголовью кровати.
Прежде всего, уберите подушку из-под головы больного, ноги поставьте на ширину
плеч и согните их в коленях. Попробуйте перенести пациента не за счет
согнутой
спины, а за счет согнутых рук.
40.
Профессиональные рекомендации (разгрузка поясничного отделапозвоночника):
1 Располагать ноги на ширине плеч.
2 Равномерно распределить массу тела на обе ноги.
3 Снимать физическое напряжение, перемещая центр тяжести с одной ноги на
другую.
4 Поддерживать правильную осанку (обеспечение физиологических изгибов
позвоночного столба): встать прямо, плечи и бедра в одной плоскости, спина прямая,
напрячь мышцы живота и ягодиц.
5 При повороте — вначале повернуть стопы, затем туловище (не начинать поворот с
поясницы).
Сидеть, стоять и поднимать тяжести можно с соблюдением определенных правил.
Правильная биомеханика в положении сидя заключается в следующем:
1 Колени должны быть чуть выше бедер (это позволит перераспределить массу тела
и уменьшить нагрузку на поясничный отдел позвоночника);
2 Спина должна быть прямой, а мышцы живота — напряженными;
3 Плечи должны быть расправлены и расположены симметрично бедрам.
41.
Правильная биомеханика при поднятии тяжестей заключается вследующем:
1 Перед поднятием тяжестей расположите стопы на расстоянии 30 см друг от
друга, выдвинув одну стопу слегка вперед (этим достигается хорошая опора и
уменьшается опасность потери равновесия и падения);
2 Встаньте рядом с больным, которого вам нужно будет поднимать, так, чтобы вам
не нужно было наклоняться вперед;
3 Прижимайте поднимаемого человека к себе в процессе подъема;
4 Сгибайте только колени, поднимая человека, сохраняя туловище в вертикальном
положении;
5 Не делайте резких движений.
Для того чтобы повернуться, сначала подожмите груз, а затем, опираясь на
стопы, плавно поворачивайтесь, не сгибая туловища, до тех пор, пока груз
находится у вас на руках.
42.
Безопасность пациентаБезопасность пациента — правильное размещение в постели, перемещение и транспортировка —
способствуют физиологичному расположению частей его тела.
Это предупреждает повреждения и образование пролежней.
Опасность травматизма для пациента
Падение пациента наиболее частая причина травмы, но ее можно предупредить,
соблюдая следующие условия:
− пациенты не должны ходить по влажному полу;
− на пути перемещения пациентов не должно быть лишних предметов;
− пациенты, страдающие головокружением, слабостью должны перемещаться
только в сопровождении м/с;
− при перемещении пациента с кровати на каталку и в случае отсутствия тормоза
у каталки следует соблюдать особую осторожность
− при перемещении пациента в кресло-каталку, если у нее отсутствуют тормоза,
эту манипуляцию выполняют два человека;
− на пути перемещения пациента должно быть освещение.
Проводя обследование пациента, м/с должна уметь выявлять пациентов с высоким
риском несчастных случаев.
43.
Высокими факторами риска являются следующие:− возраст старше 65 лет;
− если раньше у пациента уже были падения;
− нарушения зрения и равновесия у пациента;
− нарушение походки;
− лекарственная терапия, включающая прием диуретиков, транквилизаторов,
седативных, снотворных препаратов и анальгетиков;
− ортостатическая реакция, сопровождающаяся головокружением, при переходе
пациента из положения лежа в положение сидя или стоя;
− замедленная реакция: неспособность пациента быстро принимать решение в
случае возникновения опасности падения;
− спутанность сознания или дезориентация;
− нарушение подвижности.
44.
Если у пациента выявлен высокий риск падения, следует:− размещать пациента в палате, находящейся недалеко от сестринского поста;
− привести кровать в максимально низкое положение;
− обеспечить пациента средством связи с постом сестры;
− в палате включать ночное освещение;
− при вставании и перемещении поддерживать пациента;
− хранить предметы первой необходимости в доступном для пациента месте;
− быстро отвечать на вызов пациента;
− обеспечить пациенту возможность гигиенические процедуры;
− обеспечить пациенту возможность своевременно посещать туалет;
− помогая пациенту в перемещении, оценивать возможный риск его падения;
− усилить наблюдение за пациентом.
45.
Способы снижения риска переноса инфекции в лечебном учреждении- Добросовестность выполнения персоналом всех требований, относящихся к
гигиене, мытью рук и использованию защитной одежды;
- Тщательное соблюдение всех приемов ухода за пациентом, что сводит до
минимума распространение возбудителей инфекции;
- Использование методов санитарии, направленных на уменьшение числа
возбудителей инфекции, имеющихся в больнице.












































 Медицина
Медицина








