Похожие презентации:
Пневмонии (Рекомендации РРО)
1. Пневмонии
Кафедра внутренних болезней доцентк.м.н. Комелягина Н.А.
2. Пневмонии
ПНЕВМОНИИРазличные по этиологии, патогенезу и морфологической
характеристике острые инфекционные
(преимущественно бактериальные) заболевания,
характеризующиеся очаговым поражением
респираторных отделов легких с внутральвеолярной
экссудацией, выявляемым при физическом и
рентгенологическом исследовании, а также
выраженными в различной степени лихорадочной
реакцией и интоксикацией
(Рекомендации РРО)
2
3. …поражение респираторных отделов легких с обязательным наличием внутриальвеолярной экссудации…
Физическиефакторы
(лучевой
пневмонит)
Химические
факторы
Аллергические
факторы
(эозинофильная
пневмония)
Сосудистые
факторы
(инфаркт
пневмония)
3
4. Эпидемиология ПНЕВМОНИИ в РФ
ЭПИДЕМИОЛОГИЯ ПНЕВМОНИИ В РФ• Заболеваемость в Российской Федерации 2019г.- 410 на 100
тыс. населения
• По расчетам экспертов РРО общее число больных ежегодно
превышает1,5 млн. человек
• Показатель заболеваемости у отдельных категорий населения:
- у лиц молодого и среднего возраста - 1–11,6‰
- в старших возрастных группах – 25–44‰
• Ведущая причина смерти от инфекционных заболеваний:
смертность в 2018 г. составила 17 на 100 тыс. населения
смертность от болезней органов дыхания в РФ в 2019г. на долю пневмоний
составила 41,9%
лица молодого и среднего возраста без сопутствующих заболеваний- 1-3%
пациенты старше 60 лет при наличии сопутствующей патологии- 15-58%
4
5. Эпидемиология ПНЕВМОНИИ в РФ
ЭПИДЕМИОЛОГИЯ ПНЕВМОНИИ В РФОсновные причины смерти
больных с тяжелой ВП:
рефрактерная
Факторы, ассоциированные с
неблагоприятным прогнозом
больных с тяжелой ВП:
гипоксемия
септический шок
(СШ)
полиорганная
недостаточность (ПОН)
возраст > 70 лет
проведение ИВЛ
двусторонняя локализация
пневмонии
Сепсис
инфицирование
Pseudomonas aeruginosa
позднее обращение
пациентов за медицинской
помощью
5
6. Классификация МКБ-10 - этиологическая
Бактериальные (пневмококковые,стафилококковые, стрептококковые, вызванные
кишечной палочкой, протеем и др.)
• Вирусные
• Микоплазменные
• Хламидийные
• Риккетсиозные
• Грибковые
• Паразитарные
• Смешанные
6
7. Классификация с учетом условий развития заболевания, важна для эмпирического подхода к стартовой терапии.
ВнебольничнаяАспирационная
Нозокомиальная
У лиц с нарушениями
иммунитета
7
8. Классификация. Клинико-патогенетический принцип
Нозокомиальная (госпитальная, внутрибольничная)пневмония- развивающаяся через 48-72ч после
госпитализации при исключении инфекций, которые
находились в инкубационном периоде на момент поступления
больного в стационар
Атипичные пневмонии- вызванные внутриклеточными
патогенами: легионеллами, микоплазмами, хламидиями
Пневмонии у больных с выраженными нарушениями
иммунитета (врожденный иммунодефицит, ВИЧ-инфекция,
ятрогенная иммуносупрессия)
Аспирационные пневмонии
8
9. Классификация (продолжение)
По локализации и протяженности пневмоний:Долевые
Сегментарные
Осложнения
Легочные: абсцедирование, плеврит, эмпиема плевры,
бронхообструктивный синдром, отек легких, дыхательная
недостаточность, респираторный дистресс- синдром
Внелегочные: эндокардит, перикардит, миокардит, инфекционнотоксический шок, менингит, менингоэнцефалит, анемия, нефрит,
гепатит, острое легочное сердце, ДВС-синдром, сепсис.
Степень тяжести: не тяжелое течение, тяжелое
течение, затяжное течение пневмонии
( в течение 4-х недель отсутствует разрешение
пневмонии)
9
10. Внебольничная пневмония (ВП)
ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ (ВП)Острое заболевание, возникшее во внебольничных условиях:
вне стационара или позднее 4 недель после выписки из него, или
диагностированное в первые 48 часов от момента
госпитализации, или
развившиеся у пациента, не находившегося в домах сестринского
ухода/ отделениях длительного медицинского наблюдения≥ 14
суток.
сопровождающееся:
симптомами инфекции нижних отделов дыхательных путей: лихорадка,
кашель, выделение мокроты, боль в грудной клетке, одышка
Rg признаками «свежих» очагово-инфильтративных изменений в легких
при отсутствии очевидной диагностической альтернативы.
10
11. Этиология ВП
ЭТИОЛОГИЯ ВПStreptococcus pneumoniae – в 30–50%
случаев заболевания
Атипичные микроорганизмы от 8 до 30%
случаев
Chlamydophila pneumonia
Mycoplasma pneumoniae
Legionella pneumophila
Редкие возбудители (3–5%)
Haemophilus influenzae
Staphylococcus aureus
Klebsiella pneumoniae (сем.
энтеробактерий)
В очень редких случаях ВП может вызывать
Pseudomonas aeruginosa (у больных
муковисцидозом, при наличии
бронхоэктазов)
Нормальный биоценоз
дыхательных органов
11
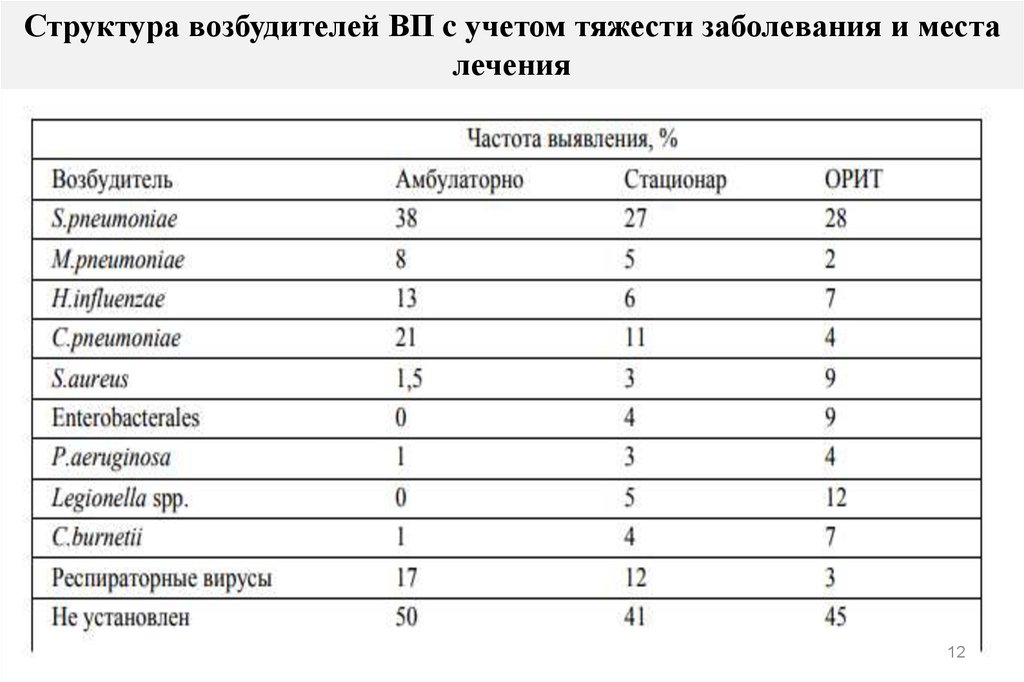
12. Структура возбудителей ВП c учетом тяжести заболевания и места лечения
1213.
Клиническая ситуацияНаиболее частые возбудители
Возраст менее 25 лет
Микоплазма, хламидии, пневмококк
Возраст более 60 лет
Пневмококк, гемофильная палочка
Хронический бронхит
Пневмококк, гемофильная палочка, моракселла,
грамотрицательные палочки
Курение
Гемофильная палочка, моракселла
Алкоголизм
Пневмококк, клебсиелла, анаэробы
Внутривенные наркотики
Стафилококк, анаэробы, пневмоцисты
Потеря сознания,
судороги
анаэробы
Контакт с птицами
Хламидии, риккетсии
Эпидемия гриппа
Вирус гриппа, пневмококк, стафилококк, гемофильная
палочка
ВИЧ-инфекция
Пневмоциста, пневмококк, легионелла,
грамотрицательные палочки
13
14. Внебольничная пневмония тяжелого течения (ТВП)
Особая форма пневмонии, характеризующаяся выраженнойДН, как правило в сочетании с признаками сепсиса и
органной дисфункции
Актуальные «типичные» бактериальные возбудители ТВП:
S.pneumoniae, этеробактерии (klebsiella pneumoniae), Haemophilius
influenzae, S.aureus
«Атипичные» возбудители: Legionella pneumoniae
2-3%: Chlamydophila psittaci, Streptococcus pyogenes, Bordetella
pertussis
Респираторные вирусы: вирусы гриппа, коронавирусы,
риносинцитиальный вирус, метапневмовирус и бокавирус
человека. Вирус гриппа А/H1N1- первичное поражение легочной
ткани и развитие ДН!
14
15. Патогенез
Противоинфекционная защита нижнихотделов дыхательных путей:
• Механические факторы (аэродинамическая
фильтрация, разветвление бронхов,
надгортанник, кашель, чихание, колебательные
движения ресничек мерцательного эпителия
слизистой бронхов)
• Клеточные и гуморальные механизмы неспецифического и
специфического иммунитета.
Причины развития воспалительной реакции в респираторных
отделах легких: снижение эффективности защитных механизмов
макроорганизма и/или массивность дозы микроорганизма, их
повышенная вирулентность
15
16. Патогенез (продолжение)
Факторы предрасполагающие к развитию пневмонии:курение, употребление алкоголя,
переутомление, гиповитаминоз, стрессовые
ситуации,
сердечная недостаточность,
ХОБЛ, воздействие на дыхательные пути
экологических и профессиональных факторов,
хроническая носоглоточная инфекция,
врожденные дефекты бронхопульмональной
системы, иммунодефицитные состояния,
оперативные вмешательства,
постельный режим, пожилой возраст.
16
17. Патогенетические механизмы развития пневмонии
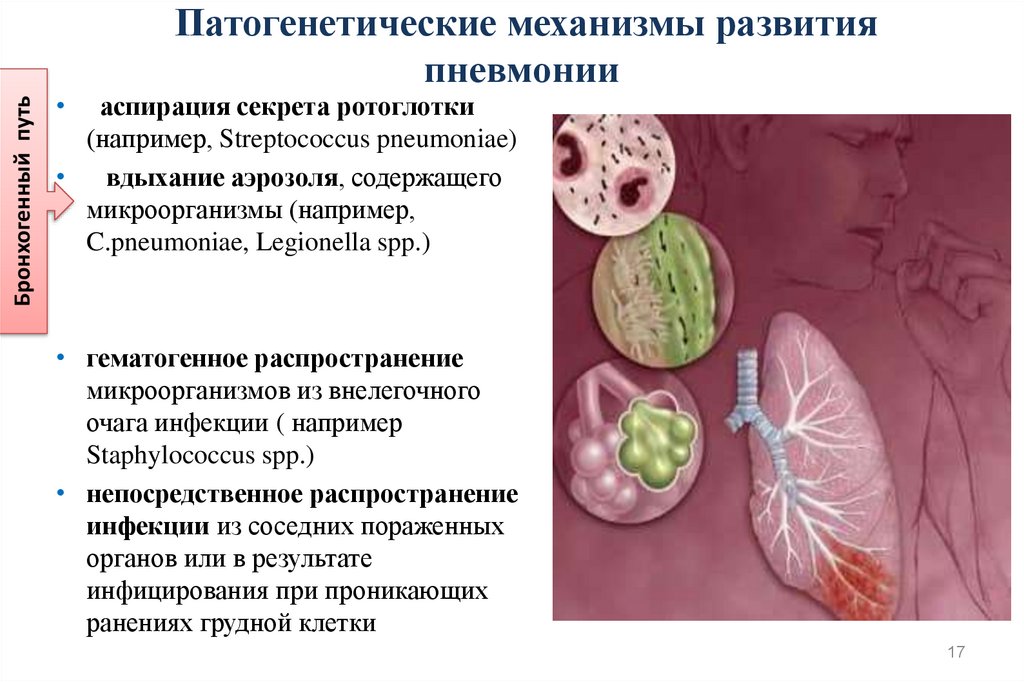
Бронхогенный путьПатогенетические механизмы развития
пневмонии
аспирация секрета ротоглотки
(например, Streptococcus pneumoniae)
вдыхание аэрозоля, содержащего
микроорганизмы (например,
C.pneumoniae, Legionella spp.)
• гематогенное распространение
микроорганизмов из внелегочного
очага инфекции ( например
Staphylococcus spp.)
• непосредственное распространение
инфекции из соседних пораженных
органов или в результате
инфицирования при проникающих
ранениях грудной клетки
17
18. Клиническая картина зависит от этиологии процесса, возраста, состояния больного, сопутствующих заболеваний. Синдромы:
Интоксикации и общевоспалительных изменений: общаяслабость, недомогание, головная боль, разбитость, снижение
аппетита, боли в мышцах и суставах, озноб, повышение
температуры тела, поражение ЦНС (сонливость, спутанность
сознания, бред, сопор, кома)
Поражения дыхательных путей: кашель (продуктивный, со
слизистой, слизисто-гнойной или ржавой мокротой), аускультацияослабление везикулярного дыхания, появление жесткого; влажные,
звонкие мелко- и/или среднепузырчатые хрипы или крепитации
над очагом воспаления.
Воспалительной инфильтрации легочной ткани: признаки
синдрома уплотнения легочной ткани (усиление голосового
дрожания, укорочение или притупление легочного звука,
18
изменение дыхания, появление хрипов), РГ ОГП: «инфильтрация»
19. Клиника
Раздражения плевры (болевой синдром): боли вобласти грудной клетки возникающие и/или
усиливающиеся при дыхании; при аускультациишум трения плевры
Плеврального выпота: незначительное кол-во жидкости в синусах и между
плевральными листками (УЗИ, рентгенологически)
Лабораторный синдром воспаления (выраженность зависит от обширности
поражения легочной ткани): лейкоцитоз, сдвиг лейкоцитарной формулы влево,
токсическая зернистость нейтрофиллов, лимфопения, эозинофилопения,
увеличение СОЭ; повышение альфа2-глобулинов, фибрина, ЛДГ, СРБ.
Синдром дыхательной недостаточности: одышка, цианоз, снижение paO2 и
накопление СО2, развитие ацидоза, необходимость проведения искусственной
вентиляции легких
Изменения других органов и систем: синусовая тахикардия, аритмия,
ослабление сердечных тонов, ↓ АД, возникновение или усиление СН, почечной
недостаточности, ДСВ-синдрома, респираторного дистресс-синдрома.
19
20. Диагностика внебольничной пневмонии
Диагноз пневмонии устанавливается на основании:- клинических критериев
- рентгенографии лёгких в 2-х проекциях,
КТ ОГК
- микробиологического исследования
- клинического и биохимического анализа
крови
20
21. Клиническая диагностика ВП
• Оценка жалоб• Сбор анамнеза заболевания
• Сбор анамнеза жизни
• Данные объективного осмотра, выявление сепсиса
и ПОН (при ТВП), ОДН, оценка сопутствующей
патологии
Классические признаки пневмонии: острая
лихорадка в начале заболевания, кашель с
мокротой, боль в грудной клетке, объективные
данные (с-м уплотнения легочной ткани) ?!
21
22. Диагностика внебольничной пневмонии
Анамнез:• социальный статус
• семейно-бытовые условия,
• полный медицинский, эпидемиологический и
профессиональный анамнез
• сопутствующая патология
• фармакологический анамнез
22
23. Клинические признаки
• Подозрение на пневмонию: наличие лихорадки всочетании с кашлем, отхождение мокроты, одышка,
боль в грудной клетке; немотивированная слабость,
утомляемость, сильное потоотделение по ночам.
• Классические объективные признаки: отставание
пораженной стороны грудной клетки при дыхании,
усиление голосового дрожания, укорочение
(притупление) перкуторного звука над пораженным
участком легкого, появление бронхиального дыхания,
наличие фокуса мелкопузырчатых хрипов или
крепитации, усиление бронхофонии (с-м уплотнения
легочной ткани?)
• У всех больных ВП рекомендуется: провести общий
осмотр, измерить показатели жизнедеятельности
(ЧДД, ЧСС, АД, t), детальное обследование грудной
клетки.
23
24. Лабораторная диагностика
Всем больным ВП рекомендуется развернутый общийанализ крови с определением уровня Er, гематокрита,
Le, Tr, лейкоцитарной формулы.
Высокая вероятность бактериальной инфекции:
лейкоцитоз >10-12х109 /л с повышением уровня
нейтрофилов и/или палочкоядерный сдвиг >10%,
нейтрофильно- лимфоцитарное соотношение > 20.
Неблагоприятные прогностические признаки: Le-пения
<4х109/л, Tr-пения <100х10 12/л, гемотокрит <30%
24
25. Лабораторная диагностика
Госпитализированные больные ВП:• б/х анализ крови (мочевина, креатинин, электролиты, печеночные
ферменты, билирубин, глюкоза, альбумин)
• исследование уровня С-реактивного белка (коррелирует с тяжестью
течения, распространенностью воспалительной инфильтрации и
прогнозом при ВП)
• При плевральном выпоте: исследование плевральной жидкости
(определение рН, активности ЛДГ, содержания белка, цитологическое
исследование)
• При наличии острой ДН с SрO2 < 90% по данным пульсоксиметрии и во
всех случаях тяжелой ВП: исследование газов артериальной крови с
определением PaO2, PaCO2, pH, бикарбонатов, лактата
• тяжелая ВП: коагулограмма с определением
протромбинового времени, МНО, АЧТВ
25
26. Этиологическое уточнение диагноза
Микробиологическая диагностика при ВП:• культуральное исследование мокроты и других
респираторных образцов – трахеальный аспират,
бронхоальвеолярный лаваж (БАЛ), венозной крови,
• экспресс-тесты по выявлению пневмококковой и
легионеллезной антигенурии,
• ПЦР-диагностика для выявления некультивируемых/трудно
культивируемых бактериальных возбудителей и респираторных
вирусов, иммуносерологические исследования
Рутинная микробиологическая диагностика пневмонии в
амбулаторной практике недостаточно информативна, не
оказывает существенного влияния на выбор
антибактериального препарата
26
27. Этиологическое уточнение диагноза
Всем госпитализированным пациентам с ВП рекомендуется:• бактериоскопия и культуральное исследование респираторного
образца - мокрота или трахеального аспирата (пациенты на ИВЛ);
• микробиологическое исследование образца плевральной жидкости
при наличии плеврального выпота и показаний к плевральной
пункции (100% чувстительность)
• тяжелая ВП: бактериологический посев венозной крови (2 образца
из двух разных вен, не менее 10 мл на каждый образец ) до начала
АМТ (S. рneumoniae, энтеробактерии, P. aeruginosa, S. aureus)
• исследование респираторного образца (мокрота, мазок из носоглотки
и задней стенки глотки и др.) на грипп методом ПЦР во время
эпидемии гриппа в регионе или наличии соответствующих
клинических и/или эпидемиологических данных;
27
28.
• Серологическая диагностика определение а/т кгрибкам, микоплазме, хламидии, легионелле,
цитомегаловирусу при нетипичном течении, у группы
риска (злоупотребляющие алкоголем, наркоманы,
иммунодефицитное состояние, пожилой возраст)
• Серодиагностика крови M. pneumoniae:
– чувствительность IgM в первые 6 дней 7-23%, а
после 16 дня — до 86%.
Иммунохроматографические тесты
• Выявление антигена пневмококка в моче
(чувствительность до 94%).
• Выявление антигена легионеллы в моче
(чувствительность более 90%)
28
29. Инструментальные методы обследования
• лучевые методы исследования (рентгенография,компьютерная томография органов грудной
полости)
• пульсоксиметрия (100% при подозрении на ВП)
• ультразвуковые исследования (подозрение на
наличие парапневмонического экссудативного
плеврита)
• фибробронхоскопия
• электрокардиографическое исследование (ЭКГ)
(100% при госпитализации)
29
30. Инструментальные методы исследования
• Всем пациентам с подозрениемна ВП рекомендуется:
Обзорная РГ ОГП в передней
прямой и боковой проекциях
(при неизвестной локализации
воспалительного процесса
целесообразно выполнять
снимок в правой боковой
проекции)
30
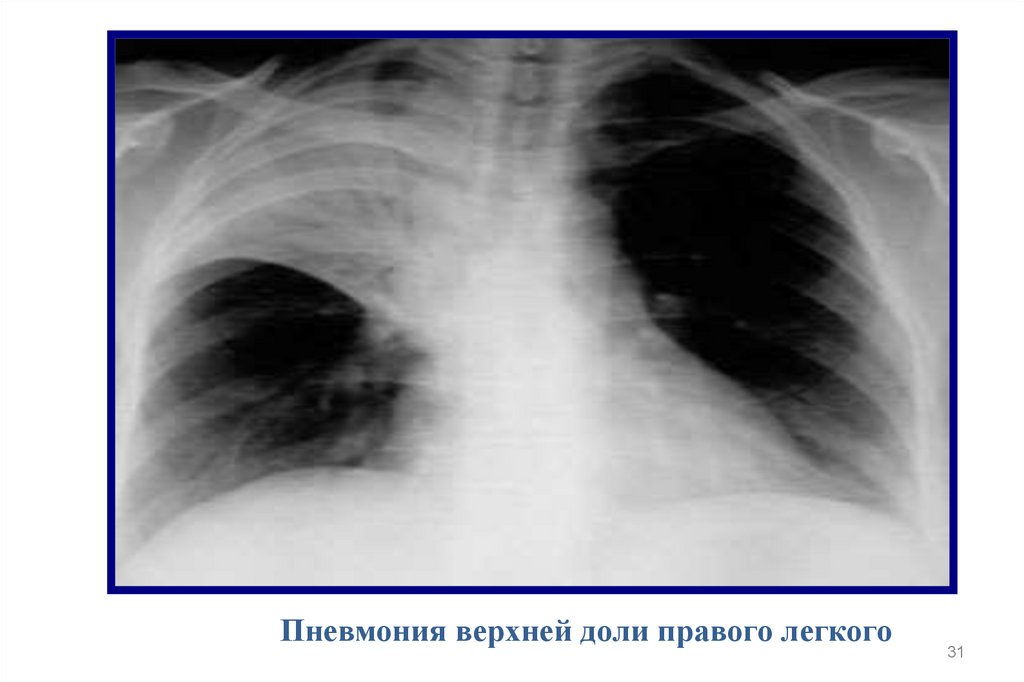
31.
Пневмония верхней доли правого легкого31
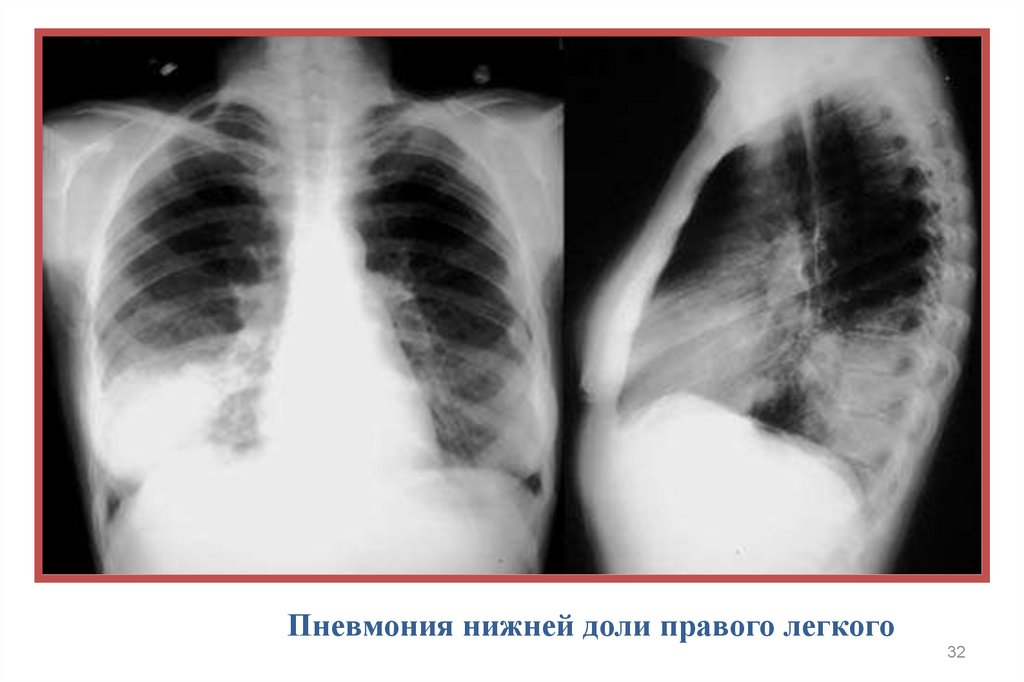
32.
Пневмония нижней доли правого легкого32
33. ДИАГНОСТИКА
• Рентгенография органов грудной клеткиявляется обязательным методом
исследования при пневмонии, позволяет
визуализировать пневмонический инфильтрат,
оценить динамику процесса.
Распространёность инфильтрации, наличие
плевральный выпота, признаков деструкции
лёгочной ткани отражают тяжесть заболевания
и существенно влияют на характер лечения.
33
34. Факторы, повышающие риск смерти или осложнений пневмонии (критерии тяжелого течения пневмонии) РРО, 2011
I. Сопутствующие хронические состоянияII. Клинические данные
– Частота дыхания более 30 в минуту
– Частота сердечных сокращений более 125 в минуту
– Гипотензия (САД <90 мм рт. ст., ДАД <60 мм рт. ст.)
– Гипотермия – менее 35°С
– Температура тела более 40°С
– Нарушения сознания
III. Внелегочные заболевания -внелегочный очаг инфекции – менингит, перикардит и др.
IV. Лабораторные данные
– Лейкопения <4х10 9/л или лейкоцитоз более 30000 в мкл
– Напряжение кислорода (РаО2) < 60 мм рт. ст. или рост СО2 при вдыхании комнатного воздуха
– Повышение креатинина крови
– Анемия (гемоглобин < 100 г/л, гематокрит < 30%)
– Признаки сепсиса
– Нарушение функции органов (ацидоз)
- острая почечная недостаточность (анурия, креатинин крови > 176 мкмоль/л, азот мочевины 20 мг/дл)
– Коагулопатия
V. Данные рентгенографии
– Вовлечение в процесс более одной доли легких (двух- или много долевое )
– Образование полостей
34
– Плевральный выпот
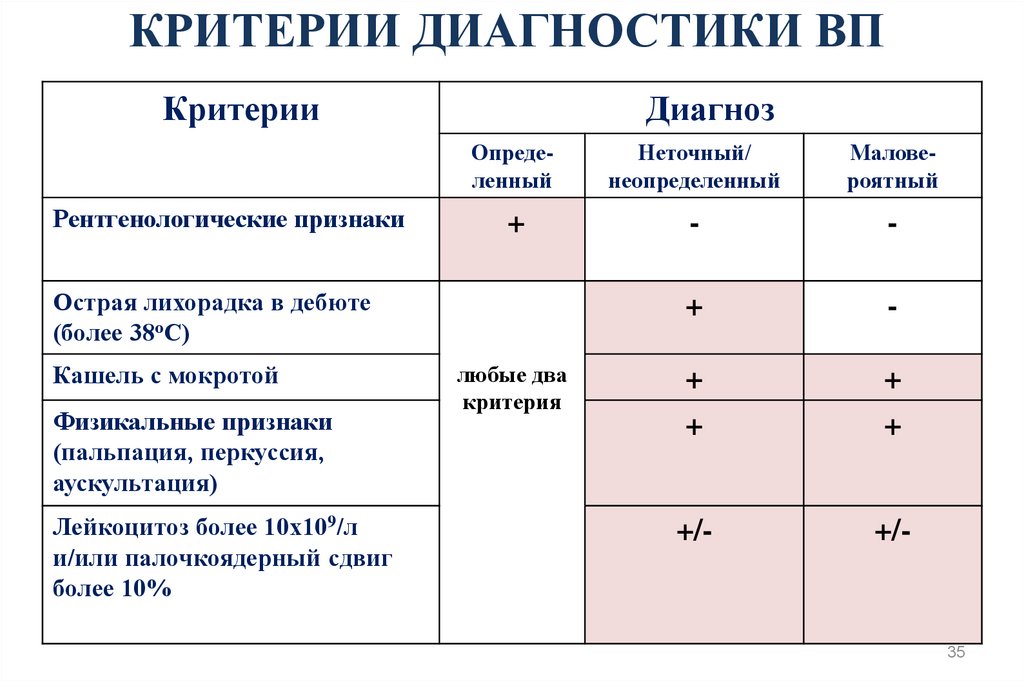
35. КРИТЕРИИ ДИАГНОСТИКИ ВП
КРИТЕРИИ ДИАГНОСТИКИ ВПКритерии
Рентгенологические признаки
Диагноз
Определенный
Неточный/
неопределенный
Маловероятный
+
-
-
+
-
+
+
+
+
+/-
+/-
Острая лихорадка в дебюте
(более 38оС)
Кашель с мокротой
Физикальные признаки
(пальпация, перкуссия,
аускультация)
Лейкоцитоз более 10х109/л
и/или палочкоядерный сдвиг
более 10%
любые два
критерия
35
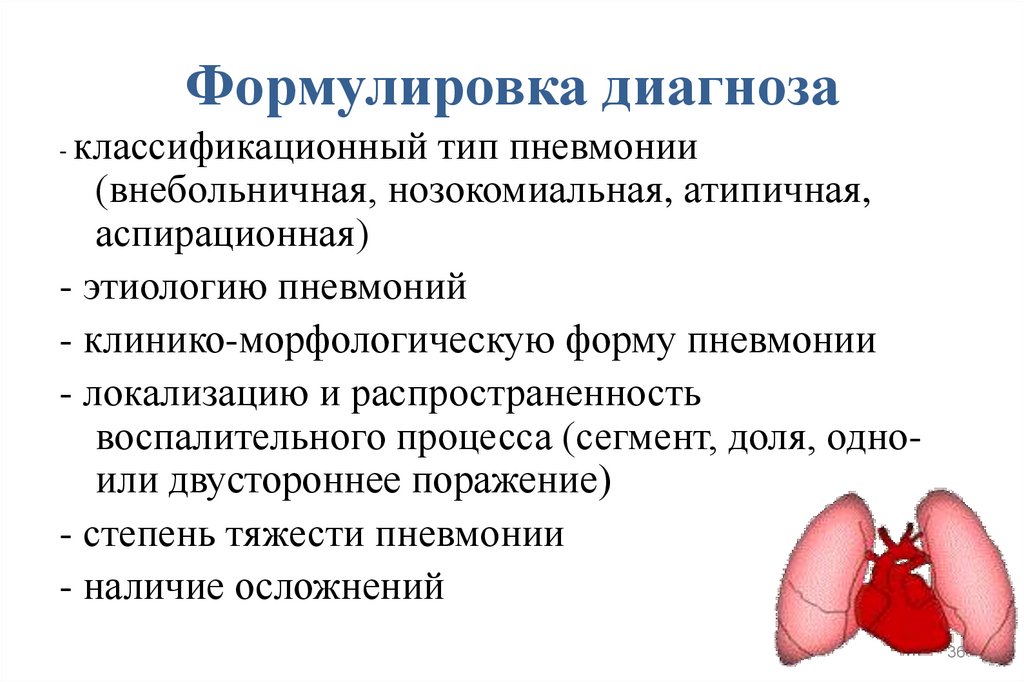
36. Формулировка диагноза
- классификационный тип пневмонии(внебольничная, нозокомиальная, атипичная,
аспирационная)
- этиологию пневмоний
- клинико-морфологическую форму пневмонии
- локализацию и распространенность
воспалительного процесса (сегмент, доля, одноили двустороннее поражение)
- степень тяжести пневмонии
- наличие осложнений
36
37. Лечение пневмоний
- Лечебный режим- Лечебное питание
- Этиотропное лечение
- Патогенетическое лечение: восстановление дренажной
функции бронхов, улучшение системы местной
бронхопульмональной защиты, иммуномодулирующая
терапия, применение антиоксидантных средств
- Борьба с интоксикацией
- симптоматическое лечение
- лечение осложнений
- физиотерапия, ЛФК, массаж, дыхательная гимнастика
- санаторно-курортное лечение, реабилитация, диспансеризация
37
38.
ГДЕ ЛЕЧИТЬ?38
39. Вопрос о предпочтительности стационарного лечения пневмонии
• Возраст старше 60 лет,• Наличие тяжелых соп.
заболеваний (СД, БЭБ,
ХОБЛ, ХПН, застойная
ХСН, ЗНО, алкоголизм,
наркомания и т.д.),
• Беременность,
• Неэффективность стартовой
антибактериальной терапии,
• Желание пациента и/или
членов его семьи.
39
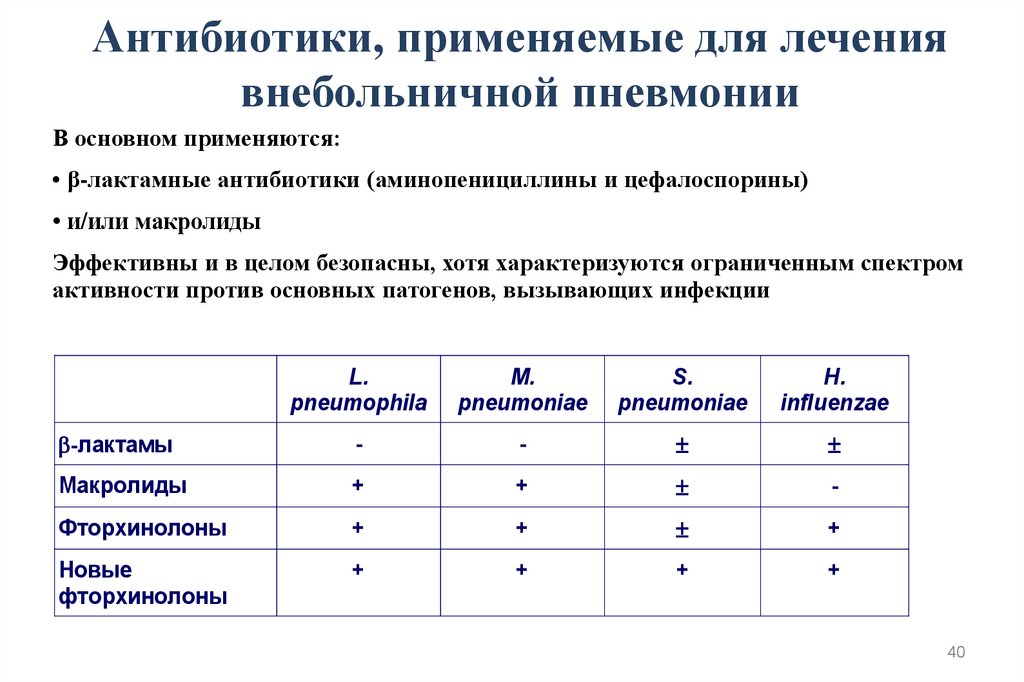
40. Антибиотики, применяемые для лечения внебольничной пневмонии
В основном применяются:• β-лактамные антибиотики (аминопенициллины и цефалоспорины)
• и/или макролиды
Эффективны и в целом безопасны, хотя характеризуются ограниченным спектром
активности против основных патогенов, вызывающих инфекции
L.
pneumophila
M.
pneumoniae
S.
pneumoniae
H.
influenzae
-лактамы
-
-
Макролиды
+
+
-
Фторхинолоны
+
+
+
Новые
фторхинолоны
+
+
+
+
40
41. Проблемы резистентности микроорганизмов к АМП
• Факторы риска выявления ПРП: возраст старше 65 лет, недавняя (≤3 мес.)терапия β-лактамными АМП, серьезные хронические сопутствующие заболевания,
алкоголизм, иммунодецифит или иммуносупрессивная терапия, тесный контакт с
детьми, посещающими дошкольные учреждения
• макролидорезистентные S. Pneumoniae: у пожилых пациентов, при применении
данной группы АМП в ближайшие 3 месяца, недавнее использование
пенициллинов или ко-тримоксазола, ВИЧ-инфекция, тесный контакт с лицами,
колонизированными резистентными изолятами
• резистентные к фторхинолонам S. Pneumoniae: неоднократное использование в
анамнезе фторхинолонов
• метициллинорезистентные S. Aureus (CA-MRSA): часто встречается у молодых
ранее здоровых лиц, характеризуется развитием тяжелой некротизирующей
пневмонии, серьезных осложнений (пневмоторакс, абсцессы, эмпиема плевры,
лейкопения и др.) и высокой летальностью. Устойчивы к большинству β-лактамов,
но обычно сохраняют чувствительность к другим классам АБП (линкозамиды,
фторхинолоны, ко-тримоксазол).
41
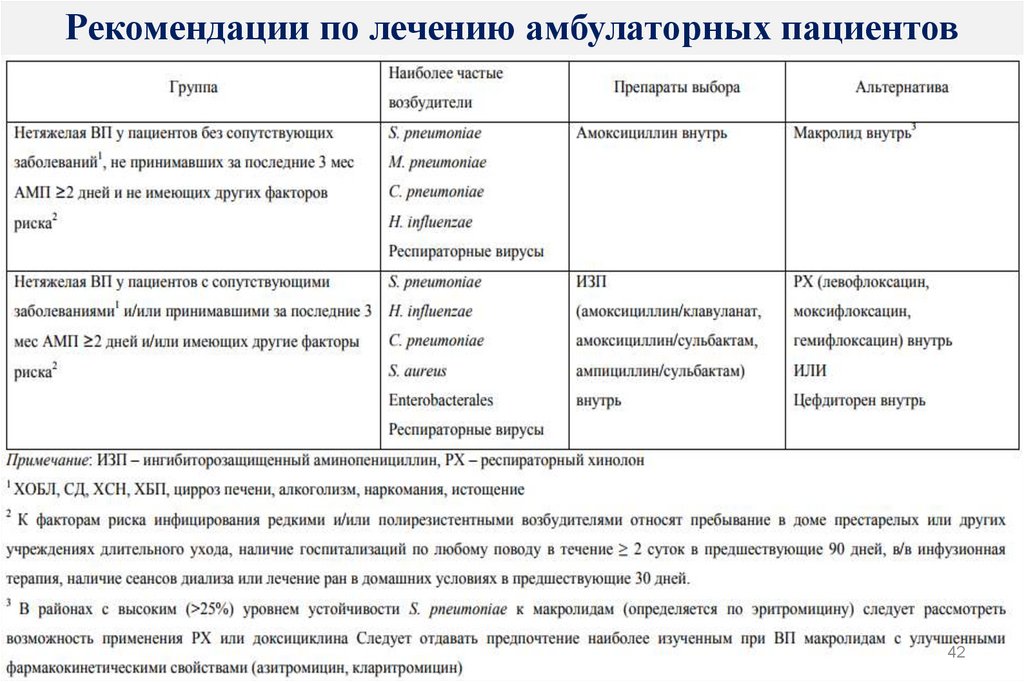
42. Рекомендации по лечению амбулаторных пациентов
4243. Рекомендации по лечению амбулаторных пациентов
Схемы назначения:- Табл. Амоксициллин 0,5 г х 3р/сут
- Табл. Амоксициллин/клавуланат 1,0 г х 2р/сут
- Табл. Амоксициллин/сульбактам 1,0 г х 3р/сут
- Табл. Азитромицин 0,5г х 1р/сут
- Табл. Кларитромицин 0,5 г х 2 р/сут
- Табл. Моксифлоксацин 0,4 г х 1р/сут
- Табл. Левофлоксацин 0,5г х 1р/сут
- Табл. Гемифлоксацин 0,32 г х 1 р/сут
43
44.
Длительность антибактериальнойтерапии
• При нетяжелой внебольничной пневмонии
антибактериальная терапия может быть завершена при
стойкой нормализации температуры тела на протяжении
3-4 дней
• В эти же сроки обычно наблюдается исчезновение
лейкоцитов
• При таком подходе длительность антибактериальной
терапии составляет 7-10 дней
44
45. Антибактериальная терапия у госпитализированных больных
Антибактериальнаяу госпитализированных
АБ терапя ВП у терапия
госпитализированных
пациентов
больных
• АБТ ВП у госпитализированных пациентов должна начинаться с
парентеральных лекарственных форм
• Выбор препаратов для стартовой АМТ осуществляется
эмпирически с учетом тяжести ВП и факторов, определяющих
спектр потенциальных возбудителей и профиль АБР
• АБП выбора у пациентов без сопутствующих заболеваний и других
факторов риска инфицирования редкими и/или ПРВ является
ампициллин, альтернативными – ИЗП и РХ;
• АБП выбора у пациентов с сопутствующими заболеваниями и
другими факторами риска инфицирования редкими и/или ПРВ
является ИЗП, цефалоспорины III поколения (цефотаксим,
цефтриаксон), РХ, у отдельных категорий пациентов - цефтаролин
и эртапенем
45
46.
АБ терапия нетяжелой ВП у госпитализированных пациентов46
47. Антибактериальная терапия у госпитализированных больных тяжелой ВП
Антибактериальнаяу госпитализированных
АБ терапя ВП у терапия
госпитализированных
пациентов
больных тяжелой ВП
47
48. Ступенчатая АМП
• двухэтапное применение АБП, при котором лечение начинается свнутривенного введения ЛС с последующим переходом на пероральный
прием того же препарата, либо АБП с сходным спектром активности и
механизмом действия
• АБП ступенчатой терапии: амоксициллин/ клавуланат,
ампициллин/сульбактам, амоксициллин/сульбактам левофлоксацин,
моксифлоксацин, кларитромицин, азитромицин, линезолид,
клиндамицин.
• АБП, не имеющих ЛФ для перорального применения, но близкие по
антимикробному спектру препараты: цефотаксим, цефтриаксон →
цефдиторен, амоксициллин/ клавуланат, ампициллин → амоксициллин.
• Переход с парентерального на пероральный режим АБТ осуществляется
при стабилизации гемодинамических показателей пациента, снижении t
тела и улучшении клинических симптомов и признаков ВП
48
49. Антибактериальная терапия нозокомиальных пневмоний
Если нозокомиальная пневмония развилась не в ОИТ (убольных, не находящихся на искусственной вентиляции
легких), назначают цефалоспорины III поколения –
цефотаксим или цефтриаксон. Альтернативными средствами
являются респираторные фторхинолоны (III-IV поколения).
При госпитальных пневмониях, развившихся на фоне или после
антибиотикотерапии, применяют антистафилококковые
антибиотики (линкомицин, ванкомицин, линезолид) в
сочетании с аминогликозидами II-III поколения (гентамицин,
нетилмицин, амикацин).
49
50. Патогенетическая терапия
- Восстановление дренажной функции бронхов: бромгексин (80 мг 3 раза всут), амброксол (30 мг 3 раза в сут), ацетилцистеин (0,6г/сут),
карбоцистеин. При тяжелом течении ингаляционный путь введения
муколитиков (небулайзер), при резком нарушении дренажной функции
санационные бронхоскопии с антисептиками, муколитиками, а/б
- бронхообструктивный синдром: бронхолитики (атровент по 2
ингаляционных дозы 4 раза в сутки, сальбутамол по 2 ингаляционных
дозы 4 раза в сутки)
- дезинтоксикационная терапия: в/в 0,9% раствора натрия хлорида, 5%
раствора глюкозы, обильное питье
- всем пациентам с тяжелой ВП показано назначение
парентеральных антикоагулянтов: низкомолекулярные гепарины
или нефракционированный гепарин в профилактических дозах
- всем пациентам с тяжелой ВП показано назначение
антисекреторных препаратов (ингибиторы протонной помпы, Н2блокаторы) для профилактика “стрессовых” язв
50
51.
Симптоматическая терапия- При болевом синдроме рекомендуют принимать нестероидные
противовоспалительные препараты: диклофенак по 50 мг 3
раза в день.
- При температуре выше 39о C — парацетамол, болеутолящие
средства: индометацин, диклофенак.
Физиотерапия, ЛФК
- легкий массаж (после уменьшения интоксикации)- улучшение
дренажной функции, в период выздоровления ЛФК
ФТЛ при отсутствии противопоказаний: в остром периоде
УВЧ, в период стабилизации-микроволновая терапия,
амплипульстерапия, переменное магнитное поле,
электрофорез.
51
52. Профилактика ВП. Вакцинация.
Группы высокого риска развитияинвазивных пневмококковых инфекций:
Пациенты в возрасте 65 лет и старше;
с сопутствующими хроническими заболеваниями бронхолегочной (ХОБЛ, бронхиальная
астма в сочетании с хроническим бронхитом и эмфиземой, принимающих длительно
системные ГКС), сердечно-сосудистой систем (ИБС, ХСН, кардиомиопатии и др.), СД,
хроническими заболеваниями печени (включая цирроз), ХБП, нефротическим
синдромом, алкоголизмом, кохлеарными имплантами, ликвореей, функциональной или
органической аспленией (серповидно-клеточная анемия, спленэктомия);
с иммунодефицитом (ВИЧ-инфекция, злокачественные новообразо- вания,
иммуносупрессивная терапия и др.);
проживающие в домах престарелых и других учреждениях закрытого типа;
курильщики.
С целью специфической профилактики инвазивных пневмококковых инфекций, в том
числе пневмококковой ВП с бактериемией у взрослых используется 23-валентная
неконъюгированная вакцина, содержащая очищенные капсулярные полисахаридные
антигены 23 серотипов S. pneumoniae и 13-валентная пневмококковая конъюгированная
52
вакцина










































 Медицина
Медицина








