Похожие презентации:
Внебольничная пневмония
1. ВНЕБОЛЬНИЧНАЯ ПНЕВМОНИЯ
Проф. кафедры факультетской иполиклинической терапии, д.м.н
В.И. Павленко
2. ЛИТЕРАТУРА
• Клинические рекомендации. Внебольничная пневмония увзрослых. 2021г.
•Пульмонология. Национальное руководство. Краткое
издание/под ред акад. А.Г.Чучалина. – М.: ГЭОТАР-Медиа, 2020. –
768 с/
• Пульмонология. Клинические протоколы лечения.
Составители: А.С. Белевский, С. Н. Авдеев, Г. Е.
Баймаканова и др. – М.: ГБУ «НИИОЗММ ДЗМ»,
2021 – 152 с.
3. Пневмонии
Группа острых инфекционных заболеванийразличной этиологии, патогенеза, морфологии
с очаговым поражением респираторных отделов
легких
обязательной внутриальвеолярной эксудацией
- .
4. Классификация пневмоний (2021)
Код по МКБ-J13, J14, J15, J16, J18Внебольничная пневмония
(приобретенная вне больничного
Нозокомиальная (Внутрибольничная,
учреждения)
госпитальная)
Важно!
Классификация,
учитывающая условия,
в которых развилось
заболевание
важна для эмпирического подхода к
По степени тяжести: нетяжелая ВП, тяжелая ВП
стартовой терапии.
5. Внебольничная пневмония
Острое инфекционное заболевание(преимущественно бактериальной природы)
возникшее во внебольничных условиях
или
диагностированное в первые 48 часов с момента
госпитализации
Эпидемиология
По данным ВОЗ пневмония занимает 3 место среди причин смерти после,
злокачественных новообразований, травм и отравлений.
Заболеваемость ВП в РФ в 2019 г. у взрослых 410 на 100 тыс. населения: у
молодёжи и в среднем возрасте 1-11,6‰; в старшем возрасте - 25-44‰.
Смертность в РФ в 2019 г:
- 41,9% среди всех болезней органов дыхания;
- 17,0 на 100 тыс. населения;
- летальность 1-3% молодых и среднего возраста; 15-58% - отягощённых
стариков;
основная причина летальности - рефрактерная гипоксемия, септический
шок и полиорганная недостаточность, позднее обращение и неадекватная
стартовая терапия
6. Этиология ВП
• Типичные возбудители: Streptococcus pneumoniae (30-50%),Haemophilus influenza (10-20%).
• Атипичные возбудители (в 8-25%): Chlamydia pneumoniae,
Mycoplasma pneumoniae, Legionella pneumophila.
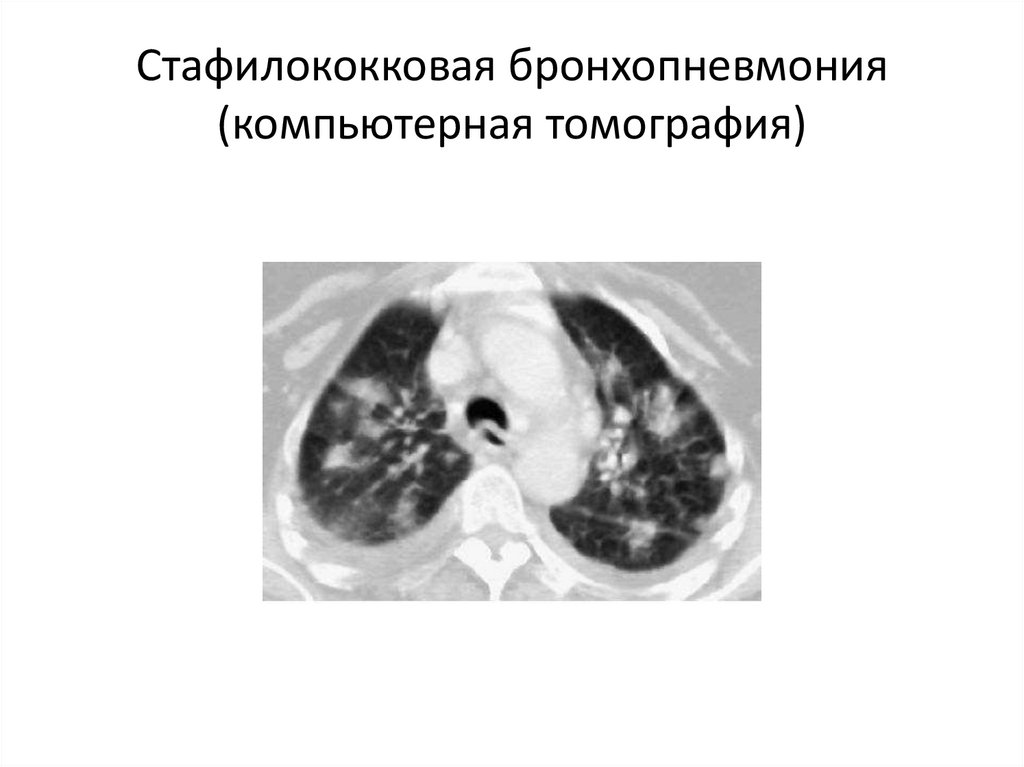
• К редким возбудителям относятся: Staphilococcus aureus (3-5%),
Klebsiella pneumoniae (3-5%), реже - другие энтеробактерии.
В очень редких случаях – Pseudomanas aeruginosa
• Респираторные
вирусы
(грипп,
коронавирусы,
метапневмовирус, ринисинтициальный вирус) – частота
выявления носит выраженный сезонный характер
7. Летальность при ВП
ВозбудительS. pneumonias
H. influenzae
M. pneumoniae
Legionella spp.
S. aureus
K. pneumoniae
C. pneumoniae
Летальность, %
12,3
7,4
1,4
14,7
31,8
35,7
9,8
8. Факторы, предрасполагающие к развитию пневмонии
• курение;• употребление алкоголя;
• внутривенная наркомания;
• сердечная недостаточность;
хронические обструктивные заболевания бронхов;
агрессивные экологические и профессионально-производственные
факторы;
• хроническая носоглоточная инфекция и заболевания придаточных
пазух носа;
врожденные дефекты бронхопульмональной системы;
• ИДС и лечение иммунодепрессантами;
• тяжелые истощающие заболевания;
оперативные вмешательства;
постельный режим, особенно длительный;
пожилой и старческий возраст.
9. Патогенетические механизмы ВП
• аспирация секрета ротоглотки• вдыхание аэрозоля, содержащего микроорганизмы
• гематогенное распространение микроорганизмов из
внелегочного очага инфекции
• непосредственное распространение инфекции из
соседних пораженных органов
10. Диагностика ВП 1 этап – сбор жалоб и анамнеза
2 ведущих синдрома – интоксикационный и респираторно-легочныйЖалобы
Кашель (сухой или с отделением мокроты)
Одышка
Колющая боль в грудной клетке на глубине вдоха.
Немотивированная слабость
Общее недомогание
Лихорадка с ознобом
Мышечные и головные боли
Снижение аппетита
Диспептические явления
Боли в животе
Сильное потоотделение по ночам
Анамнез заболевания и жизни – что предшествовало заболеванию,
длительность, эпид и профессиональный анамнез, социально-бытовые условия,
самостоятельное лечение
11. Важно!
У пожилых пациентов респираторные жалобы могутотсутствовать.
В клинике будут превалировать симптомы общего
характера:
•сонливость днем и бессонница ночью
• спутанность сознания,
•утомляемость,
•сильное потоотделение по ночам,
•тошнота, рвота,
•признаки обострения или декомпенсации
сопутствующих заболеваний внутренних органов
12. 2 этап - физикальный осмотр
• Повышение температуры тела• Гипергидроз
• Румянец на щеках
• Диспноэ
• Тахикардия
• Отставание пораженной половины грудной клетки в акте дыхания
Перкуссия
• Укорочение перкуторного звука над пораженным участком
• При экссудативном плеврите – притупление звука вплоть до тупого
Аускультация
• Локально выслушивается бронхиальное дыхание, фокус звучных
мелкопузырчатых хрипов или крепитации.
• Бронхофония и голосовое дрожание усилены. При сухом плеврите
шум трения плевры, при плевральном выпоте резко ослабленное
дыхание.
13. III этап –лабораторно-инструментальная диагностика
Всем госпитализированным пациентам с ВП:1. Развернутый анализ крови: лейкоцитоз со сдвигом лейкоцитарной формулы
влево или лейкопения, при ТВП возможно появление токсической зернистости
лейкоцитов, снижение Нb, повышение СОЭ.
2. Биохимический анализ крови (мочевина, креатинин, электролиты, АСАТ,
АЛАТ, билирубин,глюкоза, альбумин, СРБ, при ТВП – прокальцитонин,
исследование системы гомеостаза)
3. Микробиологическая (культуральная) диагностика: бактериоскопия мокроты
с окраской по Грамму, посев мокроты , трахеального аспирата на флору и
определение чувствительности к антибиотикам.
Всем тяжелым больным – посев венозной крови на стерильность,
экспресс-тесты на наличие пневмококковой и легионеллезной антигенурии.
4.R-графия органов грудной клетки в 2-х проекциях.
5. Пульсоксиметрия.
14. Исследования, проводимые по показаниям
спирография при нарушениях вентиляции
определение газов крови и КОС
плевральная пункция
КТ
фибробронхоскопия — при подозрении на опухоль, при
кровохаркании, при затяжном течении пневмонии
• исследование иммунологического статуса
• сцинтиграфия легких — при подозрении на ТЭЛА
• ПЦР (во время эпидемии гриппа)
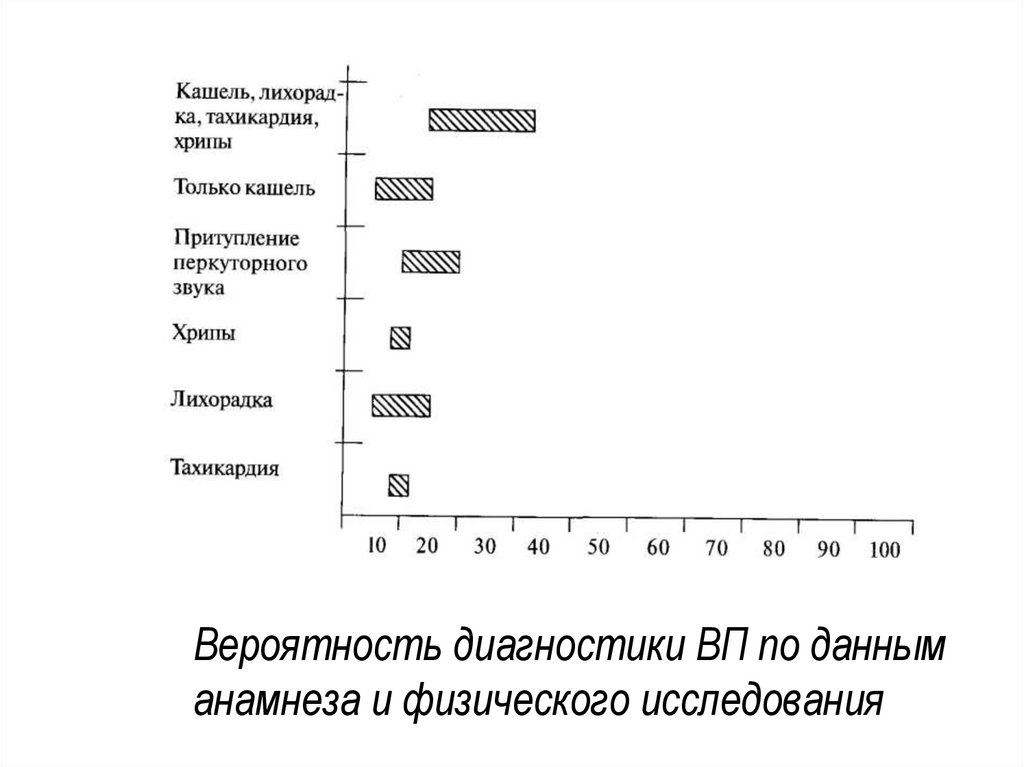
15.
Вероятность диагностики ВП по данныманамнеза и физического исследования
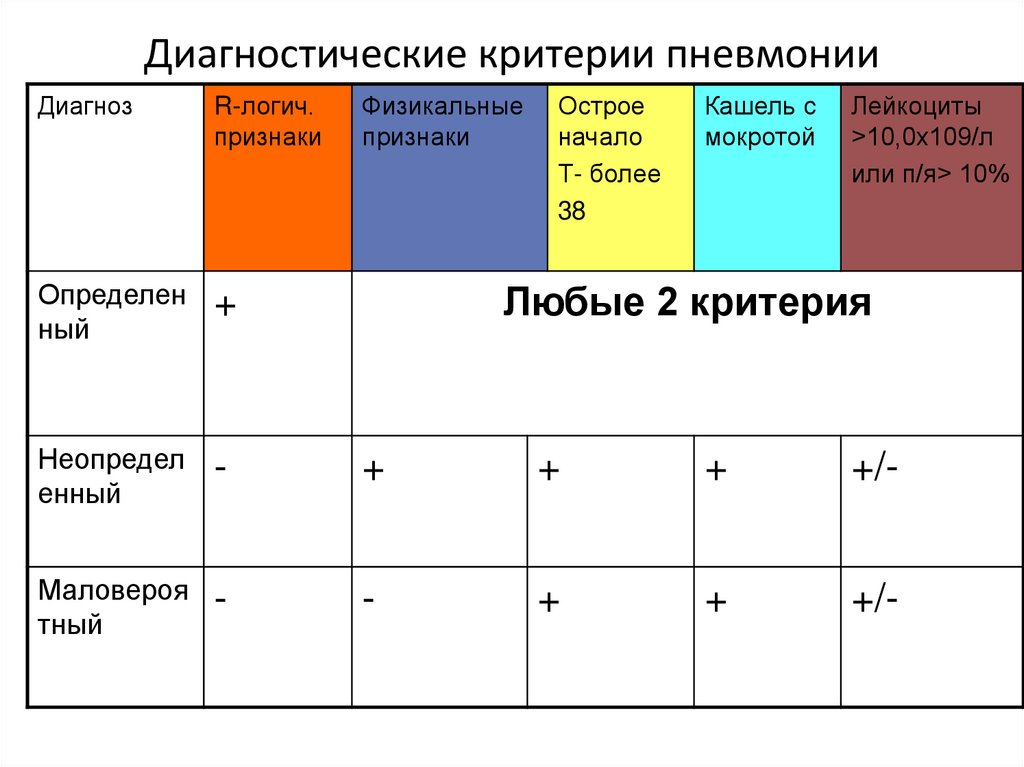
16. Диагностические критерии пневмонии
ДиагнозR-логич.
признаки
Физикальные
признаки
Острое
начало
Т- более
38
Кашель с
мокротой
Лейкоциты
>10,0х109/л
или п/я> 10%
Определен
ный
+
Неопредел
енный
-
+
+
+
+/-
Маловероя
тный
-
-
+
+
+/-
Любые 2 критерия
17. Осложнения пневмонии
1. Легочные осложнения:• плеврит (осложненный, неосложненный);
• эмпиема плевры;
• абсцесс/ деструкция легкого;
• респираторный дистресс- синдром
• острая дыхательная недостаточность.
2. Внелегочные осложнения:
• острое легочное сердце;
• инфекционно-токсический шок;
• сепсис;
• менингит;
• перикардит, миокардит;
• ДВС-синдром:
• психозы;
• анемия;
• нефрит и др.
18. Формулировка диагноза
Указывается:нозологическая форма с указанием этиологии (ориентировочная,
наиболее вероятная, верифицированная);
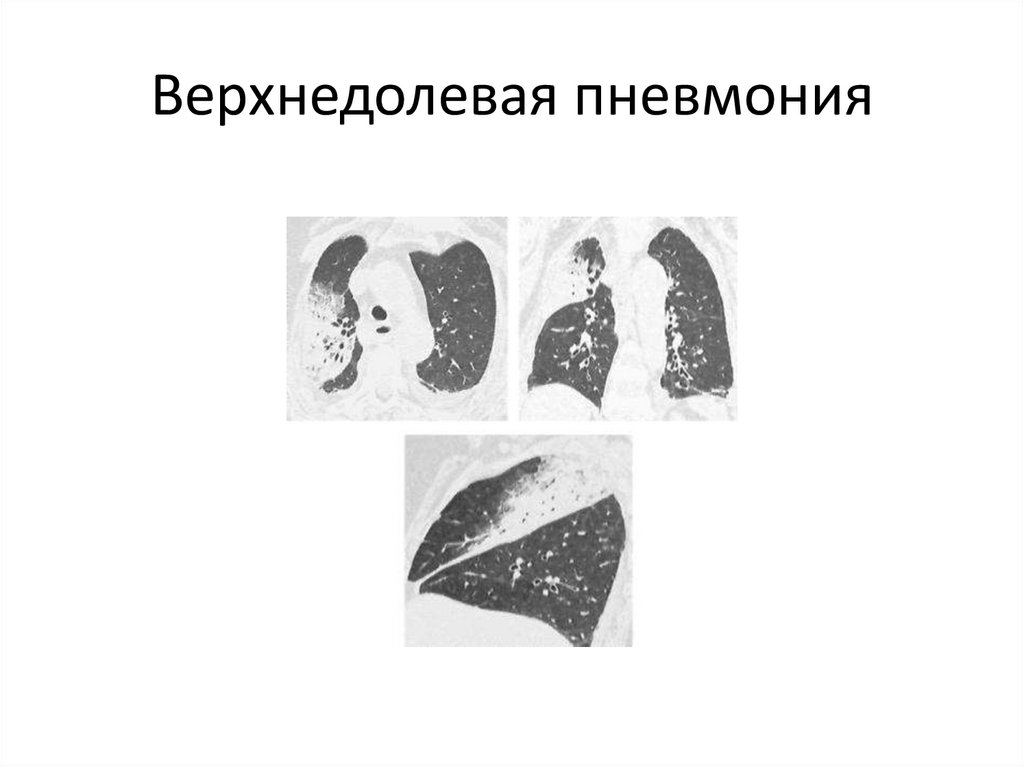
локализация и распространенность легочного воспаления
(сегмент, доля, одно- или двустороннее поражение);
степень тяжести пневмонии (нетяжелая, тяжелая);
наличие осложнений (легочных и внелегочных);
степень ДН
наличие фоновой патологии.
Примеры диагнозов
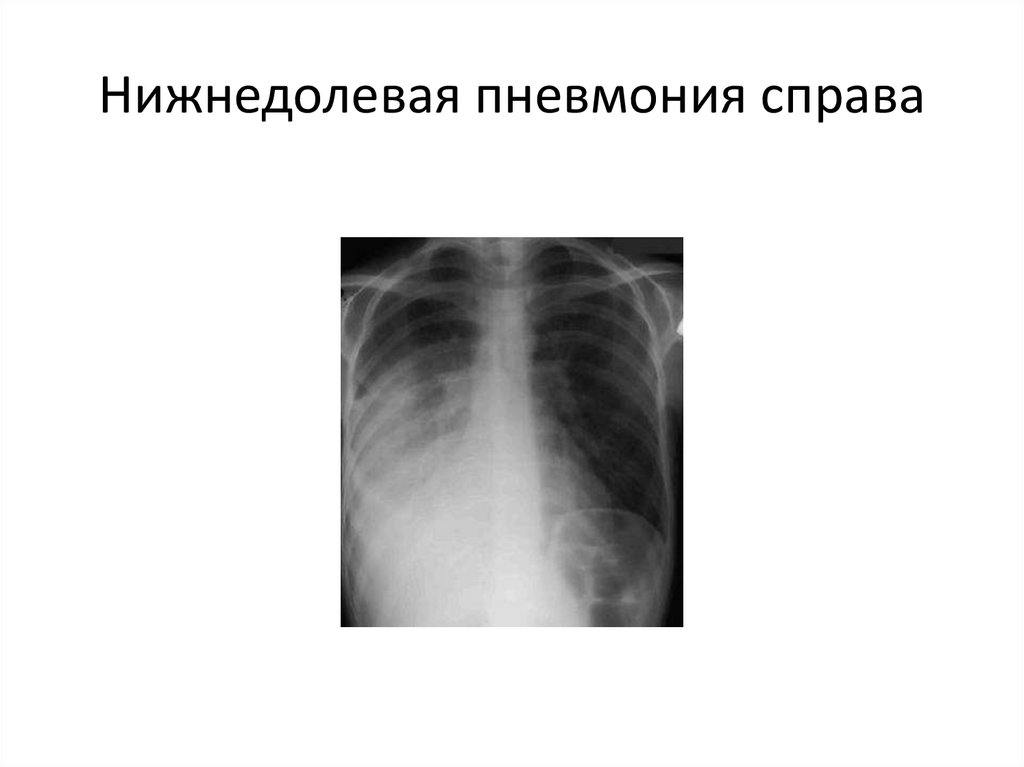
• Внебольничная пневмококковая правосторонняя нижнедолевая
пневмония, тяжелое течение. ДН II степени. Экссудативный плеврит.
• Внебольничная неуточненная пневмония в 6, 8, 10 сегментах
правого легкого средней степени тяжести. ДН I степени.
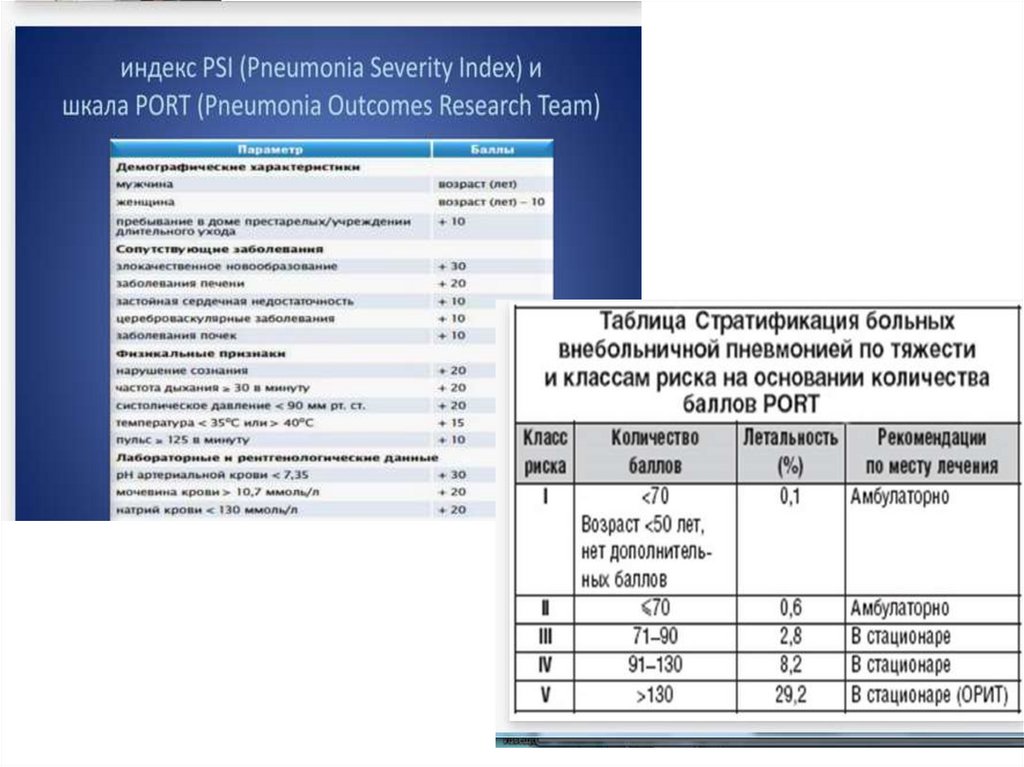
19. Прогностическая шкала CRB-65
Оценка прогноза и показаний длявыбора места лечения
Шкала CRB-65/CURB-65
Шкала PORT
SMART-COP
Критерии IDSA/ ATS
Прогностическая шкала CRB-65
1
C (Confusion)
Нарушение сознания
2
R (Respiratory rate)
Частота дыхания (ЧД) равна либо выше 30/мин
3
B (Blood pressure)
Низкое диастолическое или систолическое АД:
< 60 мм рт.ст. и < 90 мм рт.ст. соответственно
4
65
Возраст больного старше 65 лет
Минимальное число баллов 0, максимальное 4
20.
21. Шкала CURB-65
5 параметров соответственно:
С. Нарушение сознания.
U. Азот мочевины > 7 ммоль/л.
R. Частота дыхания > 30/мин.
В. Низкое диастолическое и систолическое АД.
65. Возраст > 65 лет.
Минимальное число баллов 0, максимальное 5.
При наборе 0 баллов- амбулаторное лечение.
При наборе 1-2 балла- лечение в пульмонологическом или
терапевтическом отделении.
При наборе более 3 баллов - лечение в ОРИТ.
22. IDSA/ ATS критерии ТВП
«Большие» критерииВыраженная ДН, требующая ИВЛ
Септический шок (необходимость введения вазопрессоров)
«Малые» критерии
ЧДД ≥ 30 мин.
РаО2/FIO2 ≤ 250 мм рт.мт.
Мультилобарная инфильтрация
Нарушение сознания
Уремия (остаточный азот мочевины ≥20 мг/дл)
Лейкопения<4х109/л
Тромбоцитопения<100х 1012/л
Гипотермия (<360С)
Гипотензия (требующая интенсивной инфузионной терапии)
23.
24. ЦЕЛИ ЛЕЧЕНИЯ
ЛечениеАБТ
Небактериальные
препараты –
парацетамол, НПВС по
показаниям
Немедикаментозное
лечение респираторная
поддержка, диета,
отказ от курения
ЦЕЛИ ЛЕЧЕНИЯ
Эрадикация возбудителя
Профилактика осложнений заболевания.
ЗАДАЧИ АНТИБАКТЕРИАЛЬНОЙ ТЕРАПИИ
Оптимизация клинического исхода.
Уменьшение вероятности селекции резистентных микроорганизмов.
Минимизация стоимости лечения.
«Если мы должны назначить антибиотик, то мы очевидно должны
назначить оптимальный антибиотик.
Иными словами, сохранение «лучшего до последнего» (“best until last”) не
является оптимальным и может завершиться клинической неудачей»
Ball, 2001
25. Основные группы АМП, применяемых при лечении ВП
• Пенициллины• β-лактамные антибиотики
• Макролиды
• Цефалоспорины 3 поколения
• Респираторные фторхинолоны
26. Сроки назначения и выбор режима АБТ
NB! первая доза антибиотика должна быть введенанезамедлительно, (задержка на 4 часа и более , а при развитии
септического шока на 1 час и более ухудшает прогноз).
Стартовая терапия –
при нетяжелой ВП -парентеральное введение АМП
при ТВП – внутривенное
В дальнейшем возможен перевод на пероральный прием в
рамках концепции двухступенчатой терапии.
Предпочтение следует отдавать антибиотикам
направленного спектра действия.
Следует помнить, что никакие диагностические
исследования не должны быть причиной задержки с
началом антибактериальной терапии.
27.
28. Оценка эффективности лечения
Первичная оценка эффективности АБТ должнапроводится через 48-72 ч от начала терапии.
Критерии эффективности: снижение
температуры , уменьшение симптомов
интоксикации и др. клинических проявлений
заболевания)
При неэффективности лечения следует
пересмотреть тактику АТБ
29. Ступенчатая терапия
• Переход на пероральный прием АМП осуществляется придостижении клинической стабильности, в среднем на 2-5 день
• Для ступенчатой терапии используются следующие
антибиотики:
-амоксициллин/клавуланат,
-ампициллин-сальбуктам
- кларитромицин,
- азитромицин,
- левофлоксацин,
-лизенолид
-моксифлоксацин
Возможна замена на близкие по
антимикробному действию
(например, цефотаксим, цефтриаксон
на амоксициллин/клавуланат.
30. Критерии стабильности
• Снижение температуры тела до субфебрильных цифр(<37,8ºC) при двух измерениях с интервалом 8 ч;
• Отсутствие нарушений сознания;
• Частота дыхания < 24/мин;
• Частота сердечных сокращений < 100/мин;
• Систолическое АД > 90 мм рт ст;
• SpO2 > 90% или PaO2 > 60 мм рт ст. (артериальная
кровь);
• Отсутствие нарушений всасывания в ЖКТ.
____________________________________________
!!! Должны присутствовать все критерии
31. Лечение тяжелой ВП
ПРОТИВОВИРУСНЫЕ ПРЕПАРАТЫ (ингибиторы нейраминидазы)ЛС
Оселтамивир
Занамивир
Возбудитель
Вирус гриппа А (Н3N2,
H1N1pdm2009)
Могут назначаться эмпирически пациентам, находящимся в
критическом состоянии в период сезонного подъема
заболеваемости гриппом в регионе.
Длительность применения – 5-10 дней.
32. Лекарственные препараты адъювантной терапии
• Системные глюкокортикостероиды• Внутривенные иммуноглобулины
(поликлональные иммуноглобулины)
• Некоторые иммуностимуляторы (ГКСФ, ГМКСФ)
Перспективные препараты:
• Статины
• Селен
• Ингибитор тканевого фактора (тифакогин)
• Активированный протеин С
33.
Критерии достаточности леченияПроводимое лечение успешно, если
• Стойкое снижение температуры тела <37,2ºС в течение не менее 48 ч;
• Отсутствие интоксикационного синдрома;
• Частота дыхания <20/мин (у пациентов без хронической ДН);
• Отсутствие гнойной мокроты (за исключением пациентов с ее
постоянной продукцией);
• Количество лейкоцитов в крови <10 х 109/л, нейтрофилов <80%, юных
форм <6%.
• Продолжительность АБТ при нетяжелой ВП
5-7 дней
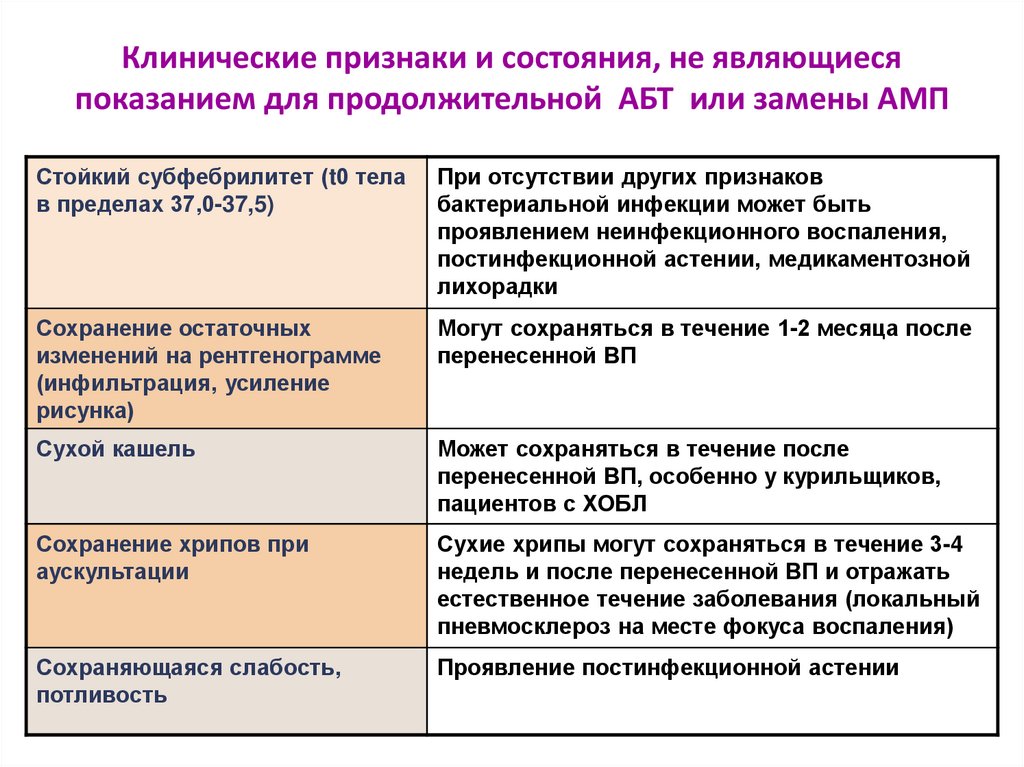
34. Клинические признаки и состояния, не являющиеся показанием для продолжительной АБТ или замены АМП
Стойкий субфебрилитет (t0 телав пределах 37,0-37,5)
При отсутствии других признаков
бактериальной инфекции может быть
проявлением неинфекционного воспаления,
постинфекционной астении, медикаментозной
лихорадки
Сохранение остаточных
изменений на рентгенограмме
(инфильтрация, усиление
рисунка)
Могут сохраняться в течение 1-2 месяца после
перенесенной ВП
Сухой кашель
Может сохраняться в течение после
перенесенной ВП, особенно у курильщиков,
пациентов с ХОБЛ
Сохранение хрипов при
аускультации
Сухие хрипы могут сохраняться в течение 3-4
недель и после перенесенной ВП и отражать
естественное течение заболевания (локальный
пневмосклероз на месте фокуса воспаления)
Сохраняющаяся слабость,
потливость
Проявление постинфекционной астении
35.
Показания к выписке пациента из стационара1. Достижение критериев клинической стабильности, т.е.
возможность перевода на пероральный прием АБП
2. Отсутствие осложнений ВП
3. Значительный регресс лабораторных маркеров
воспаления и органной дисфункции до клинически
незначимых изменений (для СРБ – снижение на > 50% от
исходного).






























 Медицина
Медицина








