Похожие презентации:
Нарушение обмена веществ
1.
Медико-биологические и социальные основы здоровьяЛекция
Нарушение обмена веществ
2.
План1. Нарушение обмена веществ и его профилактика.
Рахит. Спазмофилия.
2. Избыточный вес и ожирение, этиология, течение, лечение
болезни. Меры профилактики.
3. Специфическая профилактика избыточного веса и
ожирения.
4. Сахарный диабет, этиология, течение болезни, лечение.
Литература
1. Бадалян, Л.О. Невропатология [Текст]: Учебник для студ.
дефектол. фак. высш. пед. учеб. заведений / Л.О. Бадалян.
- М.: Академия, 2000. - с. 329-332
2. Звягин, А.А. Детские болезни [Текст]: Учебное пособие /
Звягин А.А., Почивалов А.В. — Воронеж: 2014. — 272 с.
3. Чабовская, А.П. Основы педиатрии и гигиены детей
дошкольного возраста , 1989 г. 4. Р.В. Тонкова- Ямпольская
и др. Основы медицинских знаний, 1993
3.
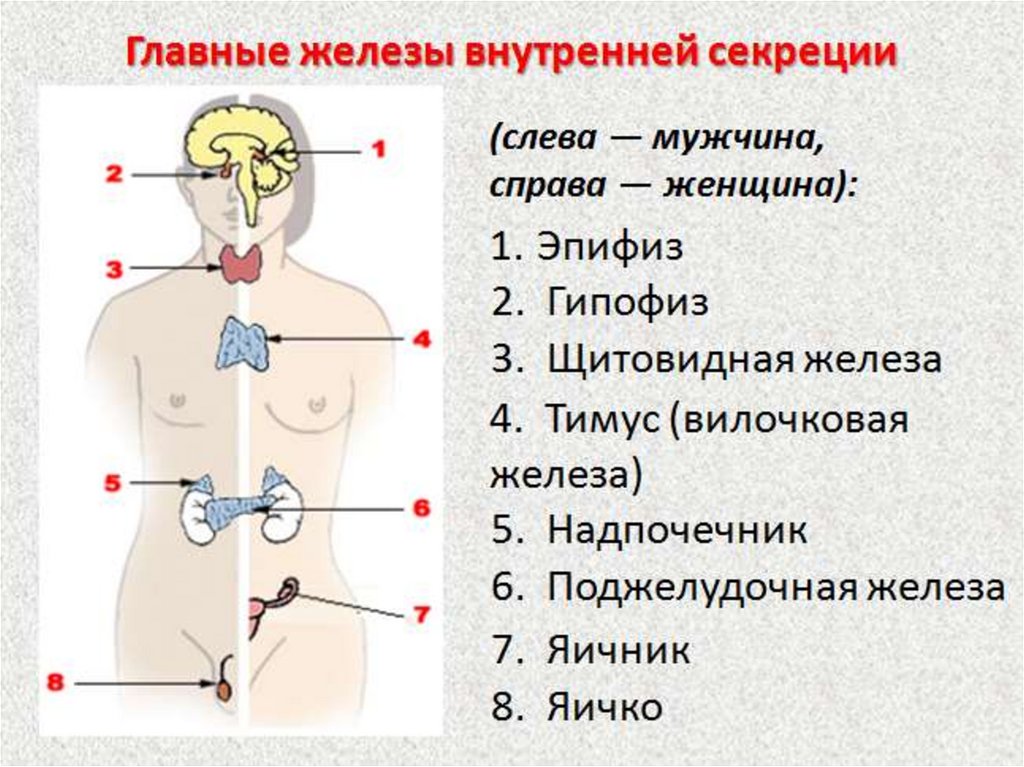
1. Нарушение обмена веществ и его профилактикаЭндокринные железы, или железы внутренней секреции
(ЖВС), вырабатывают гормоны — вещества, регулирующие
обмен веществ. Гормоны обеспечивают нормальный рост и
развитие организма, морфологическую дифференцировку
тканей, поддерживают постоянство внутренней среды
организма.
Гормоны – (horman (греч.) –побуждаю) это специфические
вещества, выделяемые железами внутренней секреции,
которые обладают высокой биологической активностью в
малых дозах
(например, 1 г инсулина достаточно, чтобы понизить уровень
сахара в крови у 125000 кроликов).
К железам внутренней секреции относятся: гипофиз,
щитовидная железа, паращитовидные железы, зобная железа,
надпочечники, поджелудочная железа, мужские и женские
половые железы.
4.
5.
Функции эндокринной системы1. Принимает участие в гуморальной (химической) регуляции функций
организма и координирует деятельность всех органов и систем.
2. Обеспечивает сохранение гомеостаза (постоянства внутренней среды
организма) при меняющихся условиях внешней среды.
3. Совместно с нервной и иммунной системами регулирует:
- рост;
- развитие организма;
- половую дифференцировку и репродуктивную функцию.
4. В совокупности с нервной системой гормоны принимают участие в
обеспечении:
- эмоциональных реакций;
-психической деятельности человека.
В процессе роста и развития организма все эндокринные железы
претерпевают морфологические и функциональные изменения, во многом
обусловливающие особенности каждого возрастного периода. Деятельность
всех эндокринных желез взаимосвязана и регулируется центральной нервной
системой.
Поджелудочная железа расположена позади желудка на задней брюшной
стенке, на уровне второго и третьего поясничных позвонков. Масса ее у
новорожденного составляет 4—5 г, а у взрослого человека ь 15—20 раз
больше.
6.
Поджелудочная железа выделяет ферменты — трипсин, липазу,амилазу, которые входят в состав желудочного сока и участвуют в
процессе пищеварения. Эта функция железы называется
внешнесекреторной.
Поджелудочная железа выделяет также гормоны — инсулин и
глюкагон (внутрисекреторная функция), которые поступают в
кровь. Гормоны вырабатываются островками Ларгенганса, которые
представляют скопления из активных клеток, расположенных по всей
поджелудочной железе.
Инсулин является одним из важнейших гормонов в организме,
оказывающих влияние на все обменные процессы. Но он прежде
всего является регулятором углеводного обмена. В регуляции
углеводного обмена участвуют также гипофиз, надпочечники и
щитовидная железа.
Нарушение функции Островков Ларгенганса приводит к
понижению выработки инсулина, а инсулиновая недостаточность
лежит в основе развития сахарного диабета.
7.
Болезни, вызываемые нарушением обмена веществ у детей раннеговозраста
Рахит — болезнь растущего организма. Причины возникновения рахита
достаточно разнообразны. Главное значение в этиологии рахита у детей
раннего возраста имеет недостаточное поступление в организм ребёнка
витаминов группы D, солей кальция, фосфора, магния, ряда
микроэлементов, белка и отдельных аминокислот в период
внутриутробного и постнатального развития.
Предрасположенность к рахиту, свойственная растущему организму,—
это высокая скорость роста скелета, особенно в первый год жизни ребенка,
и обусловленная этим процессом большая потребность в солях кальция,
фосфора, витамина D и т. д. Тормозит развитие костной ткани неправильная
организация питания и отсутствие необходимых пищевых веществ. Чаще
болеют дети, у которых в пище преобладают углеводы (манная каша,
мучные блюда и т. д.).
Способствуют возникновению рахита респираторные, желудочнокишечные и другие заболевания, дефекты ухода и воспитания грудных
детей, неадекватная организация режима двигательной активности ребенка
(недостаток движения, ограниченное использование гигиенического
массажа и гимнастики), недостаточное пребывание на свежем воздухе,
неблагоприятные жилищно-бытовые и климатические условия.
8.
Описаны случаи врожденного рахита, преимущественно среди детей,родившихся у женщин с хроническими заболеваниями, тяжелой патологией
беременности. Основное место в развитии клинической картины занимают
нарушения D-витаминного и кальций-фосфорного обмена.
Роль витамина D довольно сложная. Основное его значение состоит в том, что
он, регулируя процесс усвоения организмом фосфора и кальция, способствует
правильному образованию и росту костей. Витамин D образуется в основном в
организме ребенка (в коже) из провитамина D при воздействии ультрафиолетовых
лучей, в меньшем количестве он поступает с пищей. На развитии болезни
сказывается недостаток в организме и других витаминов — А, В, С; ряда
микроэлементов — магния, цинка, железа, меди, кобальта.
Нарушение фосфорно-кальциевого обмена приводит к недостаточному
отложению солей кальция в новообразующейся костной ткани, а также к
вымыванию извести из образовавшейся нормальной костной ткани. Вследствие
этого кости размягчаются, искривляются, кроме того, происходит разрастание
неполноценной остеоидной, т. е. необызвествленной ткани. Большая
заболеваемость рахитом наблюдается у недоношенных детей. Это связано с
недостаточным накоплением в их организме солей и витамина D в период
внутриутробного развития и повышенной потребностью в этих веществах после
рождения в связи с усиленным ростом. Тяжелые формы рахита в настоящее время
встречаются крайне редко, но распространенность этой болезни в легкой форме
еще достаточно велика, поэтому необходимо знать его ранние симптомы и
основные проявления.
9.
10.
Течение болезни. В развитии рахита выделяют несколько периодов:начальный, разгара, выздоровления (реконвалесценции), остаточных явлений.
Первые клинические признаки рахита у доношенных детей обнаруживаются на
втором-третьем месяцах жизни, а у недоношенных— с конца первого месяца
жизни.
Начальный период. Начальное проявление болезни связано с
функциональными нарушениями нервной системы: усиленная потливость,
особенно головы, следствием чего является облысение затылка; пугливость,
немотивированные капризы; тревожный сон; снижение аппетита. В начальном
периоде возможны расстройства пищеварения, моча имеет неприятный
резкий запах, а на пеленке остается очень мелкий песок. К концу начального
периода болезни, который длится 2—3 недели, появляются симптомы
изменения костной ткани: края большого родничка и кости, образующие швы
на голове, становятся податливыми. Если рахит своевременно не распознан и
не начато лечение, то болезнь развивается.
Период разгара. Основным симптомом в этот период болезни являются
изменения костной и мышечной систем: размягчение затылочных костей,
деформация головы, позднее закрытие большого родничка, неправильное
прорезывание зубов, различные деформации грудной клетки, трубчатых
костей конечностей, появление вследствие разрастания остеоидной ткани так
называемых «четок» (на ребрах), «браслеток» (на запястьях), лобных бугров.
11.
Наряду с изменениями костной системы развивается гипотониямышц и связочного аппарата, отмечается разболтанность суставов,
большой распластанный живот, искривление позвоночника, а также
задержка двигательных функций. Увеличиваются печень и
селезенка, развивается анемия.
Период выздоровления протекает на фоне лечения болезни.
Характерной особенностью этого периода является постепенное
ослабление (обратное развитие) симптомов рахита: нормализуется
процесс костеобразования, улучшаются мышечный тонус, аппетит,
настроение ребенка, уменьшаются потливость, раздражительность;
улучшается общее самочувствие ребенка.
Период остаточных явлений диагностируют в возрасте 2—3 лет,
когда резко выражены остаточные симптомы болезни: деформация
костей, анемия; изменения зубов, увеличение печени и селезенки.
Эти симптомы развиваются вследствие перенесенного рахита в
среднетяжелой или тяжелой форме.
В зависимости от выраженности клинической картины
различают 3 степени тяжести рахита: легкая (I) степень, среднетяжелая (II) степень и тяжелая (III) степень.
12.
Легкая степень характеризуется слабо выраженными признакамирахита. При таком течении болезни остаточные явления не
развиваются. Для среднетяжелой степени рахита характерны такие
симптомы, как нарушение костной и мышечной систем, расстройство
нервной деятельности, органов дыхания, сердечнососудистой
системы и желудочно-кишечного тракта, выраженные умеренно. Все
это приводит к ухудшению общего состояния ребенка.
При тяжелой степени рахита наблюдаются нарушения
деятельности нервной системы: резкая заторможенность ребенка,
двигательные функции не развиваются или утрачиваются; отмечается
выраженная деформация костей, значительно увеличиваются печень
и селезенка, развивается анемия, появляются функциональные
нарушения внутренних органов. Так как при рахите нарушается
обмен веществ и понижается сопротивляемость, дети чаще и тяжелее
болеют
бронхитом,
пневмонией,
желудочно-кишечными
заболеваниями, острыми респираторными вирусными инфекциями.
Заболевание рахитом протекает в нескольких формах: острой,
подострой, рецидивирующей.
13.
Острое течение болезни наблюдается чаще в первом полугодиижизни, особенно у детей, родившихся с крупной массой тела. При
остром течении все симптомы быстро развиваются, преобладают
процессы размягчения костей, начальный период болезни быстро
переходит в период разгара.
Подострое течение болезни наблюдается у детей в возрасте
старше 9—12 месяцев, страдающих гипотрофией, или у тех, которые
в первом полугодии жизни получили недостаточное количество
витамина D с целью профилактики рахита. Эта форма
характеризуется медленным развитием болезни с преобладанием
процессов разрастания костной ткани, снижения тонуса мышц,
анемии.
Рецидивирующая форма течения рахита отличается
сменой периодов улучшения периодами обострения процесса.
Такое течение может быть вызвано дефектами в лечении,
неблагоприятными условиями внешней среды, наличием
повторных
заболеваний,
нерациональным
питанием.
Рецидивирующее течение рахита чаще наблюдается у
недоношенных детей и у часто болеющих.
14.
Профилактика рахитаПрофилактика
рахита
может
быть
специфической
и
неспецифической. Неспецифическая профилактика подразделяется
на дородовую и послеродовую. Создание для беременной женщины
оптимальных условий труда и быта, полноценное питание, прогулки
на свежем воздухе — все это важные предупредительные
мероприятия против рахита. После рождения ребенка в целях
профилактики рахита проводится следующее: организуется
правильное вскармливание ребенка, своевременное введение
прикорма, витаминов, соблюдение режима дня и всех гигиенических
правил ухода за ребенком, проводятся массаж и гимнастика,
закаливающие процедуры (воздушные ванны, сон на воздухе,
обтирание водой — общее и местное, ванны и т. д.), принимаются
все меры предохранения ребенка от инфекционных заболеваний.
Специфическая профилактика рахита заключается в основном во
введении в организм витамина D; начинается она с трехчетырехнедельного возраста, а у недоношенных детей — с однойдвух недель после рождения.
Специфическую профилактику определяет врач.
15.
Обязательным условием эффективности профилактики рахитаявляется тщательность и систематичность применения витамина D и
других препаратов. Особая настойчивость в осуществлении
профилактики рахита должна быть в отношении тех детей, у
которых возможно раннее развитие рахита в тяжелой форме: это
недоношенные дети, дети из неблагоприятных условий,
родившиеся от матерей с тяжелыми токсикозами беременности,
находящиеся на раннем искусственном вскармливании.
Лечение рахита во всех случаях комплексное и назначается с
учетом причины развития D-витаминной недостаточности, степени
тяжести, периода болезни и характера ее течения. Основные
методы лечения — правильная организация диеты и гигиенического
режима жизни ребенка; введение лечебных доз витамина D2 и
других витаминов (С, В,, В2); проведение лечебного массажа и
гимнастики,
солевых
и
хвойных
ванн;
использование
физиотерапевтического лечения.
16.
Спазмофилия — заболевание, встречающееся у детей толькопервых двух лет жизни. Большинство исследователей считают, что
спазмофилия и рахит развиваются в результате одних и тех же причин
— расстройства кальциевого и фосфорного обмена из-за недостатка в
организме витамина D. Спазмофилия чаще развивается зимой и
ранней весной. Приступ спазмофилии часто провоцируется острым
заболеванием, протекающим с высокой температурой.
Течение болезни. Наиболее частым проявлением спазмофилии
является ларингоспазм — сужение голосовой щели. При спазме
гортани ребенок бледнеет, развивается цианоз губ, лицо становится
испуганным, малыш раскрытым ртом как бы ловит воздух,
покрывается холодным потом. После нескольких секунд появляется
шумный вдох, дыхание постепенно восстанавливается. В
большинстве случаев ларингоспазм протекает благополучно, но
иногда остановка дыхания бывает длительной и наступает
смертельный исход. Характерно для спазмофилии развитие судорог
мышц лица, конечностей. Спазм мускулатуры может держаться от
нескольких минут до нескольких дней; бывают рецидивы.
17.
Редким, но очень опасным проявлением спазмофилии может бытьэклампсия — развитие клоникотонических судорог с вовлечением
мускулатуры всего тела.
Лечение. Во время судорожного приступа и ларингоспазма
необходимо принять неотложные меры. Для этого часто достаточно
обеспечить приток свежего воздуха, обрызгать ребенка холодной
водой, похлопать по ягодицам, провести массаж сердца,
искусственное дыхание до появления первого вдоха. При оказании
первой помощи во время судорожного синдрома ребенка следует
уложить, повернуть голову набок, поддерживать голову, руки и ноги
для предупреждения ушибов, обеспечить поступление кислорода и
вызвать врача. Для снятия судорог применяют клизму с раствором
хлоралгидрата (2%) в количестве 20—30 мл; если судороги не
прекращаются через 20—30 минут, клизму можно повторить.
Рекомендуется внутримышечное введение сернокислой магнезии
25% (из расчета 0,2 мл на 1 кг массы тела) с 2 мл 0,5—1%-ного
раствора новокаина.
18.
Внутрь дают фенобарбитал 0,005—0,01—0,015 г на прием, привысокой температуре показано внутримышечное введение 2,5процентного раствора аминазина из расчета 1мг на 1 кг массы тела.
Эти мероприятия проводит врач или медицинская сестра.
В целях профилактики спазмофилии рекомендуются те же
мероприятия, что и в профилактике рахита: рациональное
вскармливание и питание детей, максимальное пребывание на
воздухе, применение витаминов D, С, витаминов групп Вь В2, РР,
рыбьего жира, профилактика инфекционных заболеваний.
Выполнение назначений врача (прием лекарственных препаратов и
витаминов) для профилактики спазмофилии часто приходится
проводить воспитателям групп, особенно в детских учреждениях с
круглосуточным пребыванием. От аккуратности выполнения
воспитателем этих назначений во многом зависит предупреждение
развития у детей спазмофилии и рахита.
19.
Гипервитаминоз возникает при передозировке витамина D,беспорядочном его применении, при повышенной чувствительности
организма к введению витамина. При гипервитаминозе возрастает
всасывание кальция в кишечнике с последующим поступлением в кровь и
развивается гиперкальциемия, ведущая к нарушению деятельности
нервной, сердечнососудистой и других систем организма.
Течение болезни. Различают острую и хроническую формы Dвитаминной интоксикации с легким и тяжелым течением. У детей с
гипервитаминозом наблюдаются симптомы общей интоксикации,
расстройства деятельности нервной системы (нарушение сна, беспокойство,
общая гипотония, слабость, снижение рефлексов, ухудшение аппетита,
жажда). В тяжелых случаях появляются судороги, развивается дистрофия —
отставание в увеличении массы тела и росте. Нарушается деятельность
сердечнососудистой системы (глухость тонов, тахикардия, артериальная
гипотония). В моче резко возрастает содержание кальция. Лечение
гипервитаминоза D проводится в стационаре, это сложное, комплексное
лечение. Прежде всего следует прекратить введение витамина D, кальция,
ограничить продукты питания, богатые кальцием (молоко, творог),
обеспечить обильное питье. Профилактика гипервитаминоза D заключается
в правильном, в соответствии с рекомендациями врача применении
препарата.
20.
2. Избыточный вес и ожирение, этиология, течение, лечениеболезни. Меры профилактики.
Ожирение является следствием серьезных нарушений обмена
веществ и нейро-эндокринной регуляции деятельности внутренних
органов. Причин, вызывающих ожирение, много. Это —
неправильное питание, начиная с первого года жизни, когда
перекормы или большое количество в пище жиров и углеводов
ведет к быстрому росту и накоплению жировых клеток;
недостаточная
двигательная
активность
(гипокинезия),
наследственная, семейная предрасположенность. Ожирение может
развиваться после некоторых инфекционных заболеваний,
например эпидемического паротита.
21.
Течение и лечение болезни.У детей различают 2 наиболее часто встречающиеся формы
ожирения: алиментарно-конституциональное и нейро-эндокринное.
Симптомами ожирения являются избыточное отложение жира в
жировой клетчатке, значительное увеличение массы тела,
понижение двигательной активности (ребенок становится
пассивным, мало играет), снижение сопротивляемости организма
различным заболеваниям, особенно инфекционным, нарушается
нормальная деятельность различных органов — появляется одышка,
быстрая утомляемость, жажда, жалобы на головную боль, иногда
наблюдается выпадение волос, изменение кожных покровов —
появляются пигментные пятна.
Если
ожирение
вызвано
алиментарными
причинами
(нарушением качества и количества питания) и .лечение начато в
ранних стадиях, то с возрастом оно проходит, часто при этой форме
ожирения достаточно отрегулировать режим питания и
двигательной активности ребенка.
22.
Лечение ожирения, которое вызвано нейро-эндокринныминарушениями, очень длительное и менее эффективное.
Профилактика ожирения у детей должна начинаться с грудного
возраста. Для этого необходимо создать детям, начиная с первого
года жизни, правильные условия активного бодрствования,
обеспечить рациональное питание (по количеству, качеству и
времени приема пищи), организовать правильную систему
физического воспитания с постепенным увеличением физической
нагрузки и достаточной двигательной активности, наладить
постоянный контроль за динамикой массы тела и роста.
Соблюдение рационального режима питания и двигательного
режима должно осуществляться не только в дошкольной
организации, но и дома. Если ребенок с первых лет жизни имеет
избыток массы тела или вдруг после перенесенного заболевания
масса тела резко увеличивается, необходимо обратиться к врачуэндокринологу.
23.
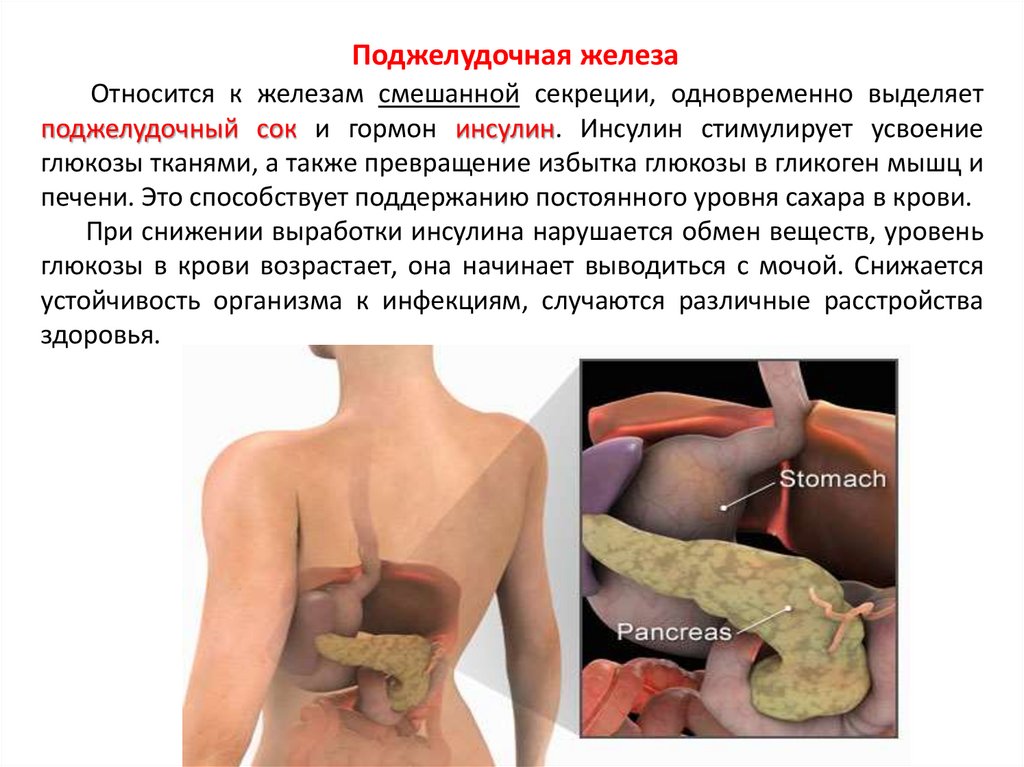
Поджелудочная железаОтносится к железам смешанной секреции, одновременно выделяет
поджелудочный сок и гормон инсулин. Инсулин стимулирует усвоение
глюкозы тканями, а также превращение избытка глюкозы в гликоген мышц и
печени. Это способствует поддержанию постоянного уровня сахара в крови.
При снижении выработки инсулина нарушается обмен веществ, уровень
глюкозы в крови возрастает, она начинает выводиться с мочой. Снижается
устойчивость организма к инфекциям, случаются различные расстройства
здоровья.
24.
4. Сахарный диабет, этиология, течение болезни, лечение.Среди всех эндокринных заболеваний у детей сахарный диабет
является самым частым. Болеют дети всех возрастов, наиболее часто
— в периоды интенсивного роста. Этиология сахарного диабета еще
недостаточно выяснена. Чаще это заболевание проявляется после
инфекционных болезней (ветряная оспа, эпидемический паротит,
грипп, корь, скарлатина), после психической или физической травмы.
Большая роль в развитии заболевания принадлежит наследственным
факторам. Считается, что в островковом аппарате поджелудочной
железы имеется первичный, наследственно обусловленный дефект
синтеза, накопления и выделения инсулина.
Течение болезни. Основные симптомы сахарного диабета —
жажда, учащенное мочеиспускание, похудание при хорошем
аппетите, зуд кожи, позже сухость кожи и слизистых, мокнущие
болезненные трещины в углах рта, фурункулез. У ребенка появляется
общая слабость, быстрая утомляемость, головные боли, повышенная
раздражительность. В крови наблюдается повышение уровня сахара
(гипергликемия), увеличивается выведение сахара с мочой
(глюкозурия), появляется ацетон в моче.
25.
Дети, больные диабетом, обязательно госпитализируются.Выписывают их из больницы при полной клинической компенсации
сахарного диабета, т. е. когда сахар в крови не превышает 150—180
мг/%, реакция мочи на ацетон отрицательная.
Лечение сахарного диабета, как было сказано выше,
комплексное, проводится в стационаре. Основные мероприятия:
диетотерапия,
заместительная
терапия
инсулином,
витаминотерапия.
Наиболее физиологической для больных диабетом является
диета с ограничением жиров и углеводов. Питание следует
распределять на 5 приемов: завтрак, второй завтрак, обед, полдник,
ужин. Такое питание обеспечивает равномерное распределение
углеводов в течение дня. Введение инсулина является
заместительной терапией при диабете. Каждая единица инсулина
способствует усвоению 5 г сахара. Из суточной дозы 2/3 вводят
утром за 30 минут до завтрака, 1/3 — за 30 минут до обеда. Наряду с
простым инсулином детям назначают инсулин с удлиненным
действием — протамин-цинк-инсулин, инсулин-цинк-суспензия.
26.
Дети с компенсированной формой диабета посещаютдошкольные организации и находятся на обычном общем и
двигательном режиме. Прививки им делают только по
эпидемиологическим
показаниям.
Лечение
сопутствующих
заболеваний не отличается от таковых у детей, не страдающих
диабетом.
Гипергликемическая кома — тяжелое осложнение диабета; чаще
всего возникает при недостатке инсулина в организме и при
нарушении режима питания (злоупотребление жирами и
углеводами).
Течение болезни. Развитию комы за несколько дней
предшествуют такие симптомы: усиление аппетита, появление
слабости, головные боли, тошнота, боли в животе, запах ацетона изо
рта. Если не приняты экстренные меры, то состояние ребенка
ухудшается, нарастает слабость, появляется неукротимая рвота,
дыхание становится глубоким, шумным, с резким запахом ацетона,
пульс учащается, кровяное давление падает. Сознание постепенно
угасает до полной потери.
27.
Постоянные признаки диабетической комы — это гликозурия игипергликемия. Лечение диабетической гипергликемической комы
проводится в стационаре: срочно вводят инсулин 1—1,5 единицы на 1 кг
массы тела, если больной не лечился инсулином, если приступ не в первый
раз и лечение проводилось ранее, суточная доза инсулина удваивается.
Гипогликемическая кома развивается как осложнение диабета при
передозировке инсулина и недостаточном питании ребенка после его
введения.
Течение болезни. Постоянный симптом гипогликемической комы —
резкое снижение содержания сахара в крови — гипогликемия.
Ранними симптомами при этом являются: слабость, чувство сильного
голода, беспокойство, пот, затем дрожание рук, сердцебиение, тошнота,
сильная потливость, раздражительность, апатия, сонливость. В этом случае
еще до прихода врача следует немедленно дать ребенку что-то сладкое —
сахар, мед, варенье.
Лечение. Если ребенок в сознании, ему следует дать 2 кусочка
быстрорастворимого сахара, конфету, ложку варенья, меда; немедленно
ввести внутривенно 20—30 мл 40 или 20%-ного раствора глюкозы или
подкожно 100—150 мл 5%-ного раствора глюкозы; для клизмы
рекомендуется 150—200 мл глюкозы.
28.
Профилактика развития коматозных состояний: соблюдениережима дня, правильное, рациональное питание, заместительная
инсулинотерапия,
постоянное
наблюдение
педиатра
и
эндокринолога, вдумчивое отношение родителей к выполнению
всех назначений врача — все это обеспечивает детям, больным
сахарным диабетом, нормальное самочувствие, предупреждает
развитие осложнений.
Если в дошкольном учреждении есть ребенок с сахарным
диабетом, воспитатель во всех ситуациях уделяет ему максимальное
внимание. На любую жалобу такого ребенка надо обратить
своевременное внимание и сообщить об этом врачу или медсестре.

























 Медицина
Медицина








