Похожие презентации:
Заболевания периферической нервной системы
1.
Заболеванияпериферической нервной
системы
2.
Периферическая нервная система – частьнервной системы, которая связывает головной
и спинной мозг с чувствительными аппаратами
(аффекторами), а также с теми аппаратами и
органами, которые отвечают на внешние и
внутренние раздражения приспособительными
реакциями(эффекторы), например, движение,
выделение секретов железами внутренней
секреции
3.
Периферическая нервная система включает:• Нервы (12 пар черепных и 31 пара спинномозговых);
• Нервные узлы (черепные, спинномозговые и вегетативные ганглии);
• Периферические окончания,обеспечивающие связь ЦНС со всеми
эффекторами и рецепторами организма.
Она отвечает за получение информации от сенсорных рецепторов по
всему телу и отправку ее в центральную нервную систему, а затем за
передачу двигательного ответа обратно на периферию.
4.
Периферическая нервная система состоит из двух отделов —афферентного и эфферентного. Центростремительные нервы
передают в ЦНС сигнал, воспринимаемый физиологическими
рецепторами, которые реагируют на температуру, свет, вкус
пищи, положение тела, давление и газовый состав крови,
кислотность и механорецепторы, для обработки в спинном мозге
и на более высоких уровнях в головном мозге. Спинной и
головной мозг объединяют поступающую информацию вместе с
информацией в пределах более высоких центров мозга и
отправляют сигнал в виде потенциала действия к
соответствующей ткани на периферии по эфферентным нервам
5.
Эфферентный отдел ПНС имеет две части: соматическую (или двигательную)часть, которая иннервирует поперечнополосатые скелетные мышцы, и
вегетативную (или автономную) часть, которая иннервирует железы, гладкие
мышцы в органах и кровеносных сосудах. Соматическая и вегетативная части
ПНС имеют анатомические отличия в строении нервов. Многие лекарства
оказывают определенное действие (благоприятное или неблагоприятное),
взаимодействуя с ПНС. Главные медиаторы ПНС — ацетилхолин (АХ) и
норэпинефрин (НЭ). Соматические нервные волокна, начинающиеся
непосредственно от спинного и головного мозга, в качестве медиатора имеют
АХ в нервно-мышечном синапсе (окончание для нейроэффекторного
соединения между нервами и скелетной мышцей).
6.
Заболевания периферической нервнойсистемы
I. Радикулит (радикулопатия) — это не отдельное заболевание, а
симптомокомплекс. Он развивается при сдавливании нервных корешков
спинного мозга, либо их воспалении. При этом возникают боли, а также
моторные и вегетативные расстройства в разных частях позвоночника.
Нарушения нередко протекают бессимптомно до обострения.
Главные причины развития:
-спондилоартроз, остеохондроз;
-опухоли, межпозвоночная грыжа;
-травмы или ушибы;
-односторонняя большая нагрузка на
позвоночник;
-остеопороз, возрастные изменения скелета;
-патологии развития костной системы;
-инфекционные заболевания;
-переохлаждение.
7.
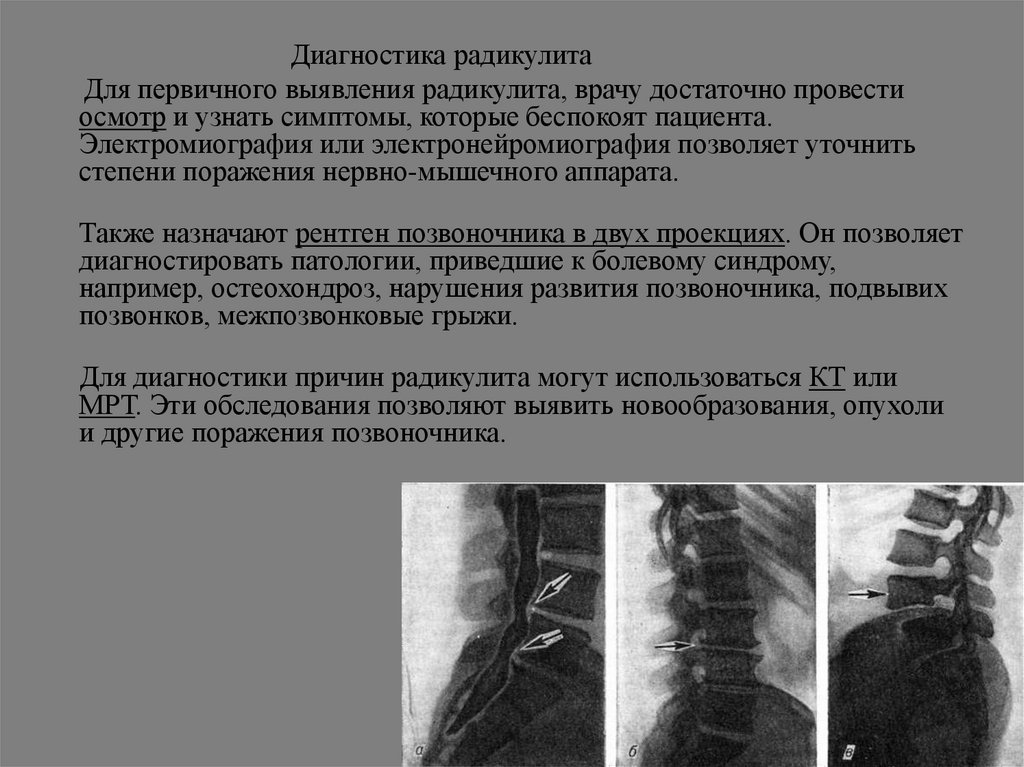
Диагностика радикулитаДля первичного выявления радикулита, врачу достаточно провести
осмотр и узнать симптомы, которые беспокоят пациента.
Электромиография или электронейромиография позволяет уточнить
степени поражения нервно-мышечного аппарата.
Также назначают рентген позвоночника в двух проекциях. Он позволяет
диагностировать патологии, приведшие к болевому синдрому,
например, остеохондроз, нарушения развития позвоночника, подвывих
позвонков, межпозвонковые грыжи.
Для диагностики причин радикулита могут использоваться КТ или
МРТ. Эти обследования позволяют выявить новообразования, опухоли
и другие поражения позвоночника.
8.
Лечение радикулита:• Хирургическое лечение- при нестабильности позвонков, массивной
межпозвонковой грыже, деструкции позвонка и других сложных случаях
может потребоваться консультация нейрохирурга и операция.
• Медикаментозно: для уменьшения боли при радикулопатии применяют
широкий спектр препаратов. В первую очередь — нестероидные
противовоспалительные средства (НПВС) в таблетках, капсулах, гелях и
мазях (ибупрофен, диклофенак натрия, нимесулид)
Профилактика:
• избегание различных травматических и инфекционных заболеваний
позвоночника путём соблюдения рационального двигательного режима и
правил здорового образа жизни;
• при возникновении симптомов радикулопатии — раннее обращение к
квалифицированному специалисту — врачу-вертеброневрологу.
Реабилитация пациентов стадии ремиссии направлена на укрепление мышечного
корсета и формирование оптимального двигательного
стереотипа(общеукрепляющие упражнения, массаж, гидрокинезитерапия).
9.
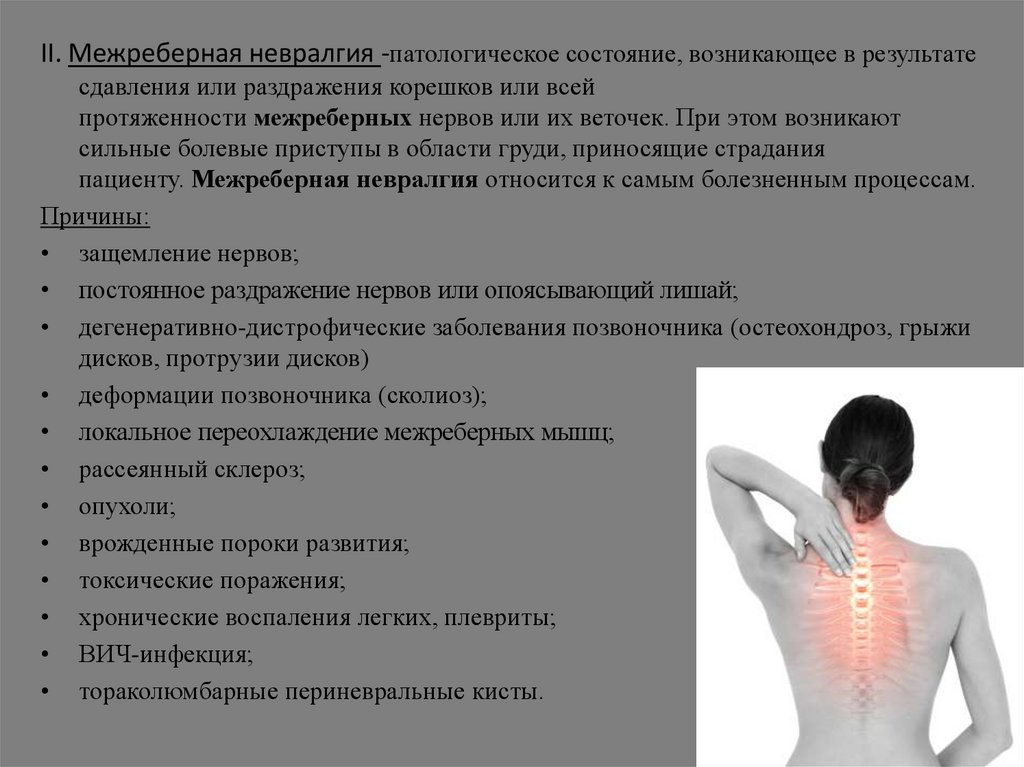
II. Межреберная невралгия -патологическое состояние, возникающее в результатесдавления или раздражения корешков или всей
протяженности межреберных нервов или их веточек. При этом возникают
сильные болевые приступы в области груди, приносящие страдания
пациенту. Межреберная невралгия относится к самым болезненным процессам.
Причины:
• защемление нервов;
• постоянное раздражение нервов или опоясывающий лишай;
• дегенеративно-дистрофические заболевания позвоночника (остеохондроз, грыжи
дисков, протрузии дисков)
• деформации позвоночника (сколиоз);
• локальное переохлаждение межреберных мышц;
• рассеянный склероз;
• опухоли;
• врожденные пороки развития;
• токсические поражения;
• хронические воспаления легких, плевриты;
• ВИЧ-инфекция;
• тораколюмбарные периневральные кисты.
10.
Дифференциальная диагностика1. Симптомы межреберной невралгии слева могут маскировать собой
разные сбои в работе сердца. Чтобы исключить ишемическую болезнь
сердца, проводят электрокардиограмму.
2. Если боль отдает в область желудочно-кишечного тракта, нужно
исключить его патологии. Для этого целесообразно провести
дополнительное обследование:
• общий и биохимический анализ крови и мочи с исследованием
печеночных ферментов, уровня глюкозы и других показателей;
• гастроскопия;
• УЗИ органов брюшной полости.
11.
Лечение межреберной невралгии: для купирования воспалительного процесса иболи назначают:
глюкокортикоиды (преднизолон);
нестероидные противовоспалительные средства (вольтарен);
обезболивающие (прегабалин, карбамазепин);
успокоительные (реланиум);
витамины.
Для профилактики межреберной невралгии нужно:
регулярно заниматься физкультурой и вести активный образ жизни;
избегать переохлаждения и простудных заболеваний;
поддерживать на должном уровне иммунитет, чтобы свести к минимуму
возникновение вирусных заболеваний;
• следить за осанкой;
• практиковать нетравматичные виды поднятия тяжестей;
• сбалансированно питаться;
• принимать поливитамины.
Реабилитация пациентов – избежание резких движений туловища, подъема тяжестей,
ношение корсета (1-3 дня) для фиксации движений в туловище.
12.
III. Невралгия тройничного нерва (тригеминальная невралгия)- это состояние,при котором человек испытывает повторяющиеся кратковременные
(секунды, минуты) приступы острой стреляющей боли в области иннервации
одной или нескольких ветвей тройничного нерва. Чаще всего боль
односторонняя, локализуется в районе крыла носа, зубов или десны, реже — в
области глаз и лба.
Причины:
• ущемление тройничного нерва (травмы височно-нижнечелюстного сустава,
опухоли головного мозга и лицевой области);
• вирусное поражение нерва (герпетическая инфекция, полиомиелит, аденовирусы);
• хронический кариес, отит, синусит
• воспаления, возникшие при лечении, удалении зубов,реакция на
стоматологическую анестезию, зубной флюс;
• сосудистые, эндокринно-обменные факторы.
Симптомы:
• спазмы лицевых мышц;
• усиленное слюнотечение;
• повышенная или сниженная чувствительность кожи лица;
• умеренное повышение температуры;
• слабость и боль мышц лица.
13.
Лечение невралгии тройничного нерва:Назначаются противосудорожные препараты, предотвращающие развитие приступа боли,
сосудистые препараты, спазмолитики, успокаивающие средства. Широко применяются
физиотерапевтические процедуры (токи Бернара), иглорефлексотерапия. Для избавления от
боли или уменьшения ее выраженности хотя бы на короткое время широко применяются
выполняют спирт-новокаиновые блокады в точки выхода ветвей тройничного нерва на лице.
Специфической профилактики невралгии не существует. Врачи лишь рекомендуют по
возможности исключить воздействие на организм тех факторов, которые могут привести к
воспалению нерва: не допускать переохлаждения лица, особенно летом при использовании
вентиляторов и кондиционеров, и вовремя лечить основные заболевания, которые являются
факторами риска развития невралгии.
Исправление асимметрии лица может занять до года, главное правило реабилитации щадить глаза. Необходимо использовать глазные капли, маску для сна и методы
физиотерапии.
14.
IV. Невропатия лицевого нерва- паралич мимических мышц одной половины лица.Возникает из-за поражения двигательного ядра, нервных стволов лицевого нерва
вследствие травм, расстройства кровообращения, обменных процессов, интоксикации,
воспаления. В пораженных мышцах развивается слабость, мимические движения
затруднены или полностью невозможны, появляется асимметрия лица. Прогноз зависит
от локализации невропатии и наличия сопутствующих патологий. При раннем лечении
в 75%случаев пациент выздоравливает.
Симптомы:
боли за ухом
изменяется вкусовая чувствительность
наблюдается асимметрия лица
на стороне поражения мигания глазами становятся реже или отсутствуют,
разглаживается носогубная складка
угол рта опущен
лицо перекошено в здоровую сторону
глаза широко раскрыты
головной боль, тошнота, рвота
15.
Лечение невропатии лицевого нерва: должно носить экстренный характер ивключать в себя:
противовоспалительные препараты (преднизолон);
противоотечные (магнезия);
сосудистые (эуфиллин);
витамины группы В;
антиагреганты (гепарин).
Профилактика: пациентам, перенесшим неврит лицевого нерва, следует беречься от
переохлаждений, инфекций, выполнить санацию ротовой полости, правильно питаться,
вести здоровый образ жизни, особенно остерегаться рецидива с противоположной
стороны.
Реабилитация- лечебная физкультура, а именно нейромышечное переобучение с
применением биологической обратной связи. Наиболее оптимальной комбинацией
является сочетание ботулинотерапии и лечебной физкультуры.
16.
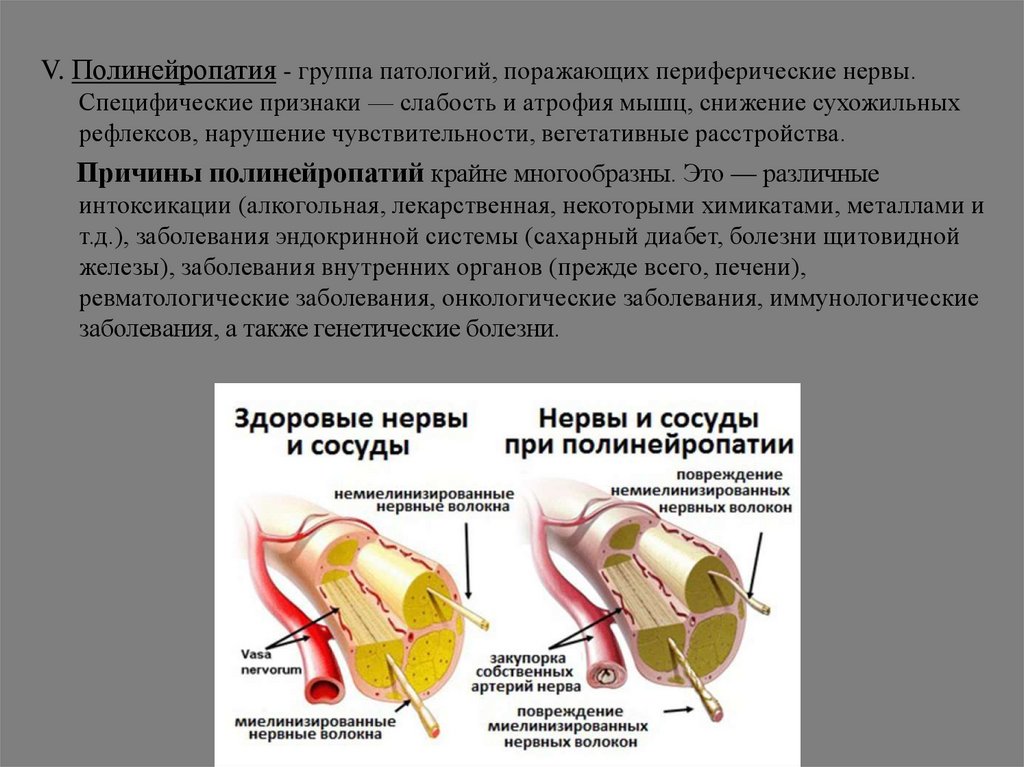
V. Полинейропатия - группа патологий, поражающих периферические нервы.Специфические признаки — слабость и атрофия мышц, снижение сухожильных
рефлексов, нарушение чувствительности, вегетативные расстройства.
Причины полинейропатий крайне многообразны. Это — различные
интоксикации (алкогольная, лекарственная, некоторыми химикатами, металлами и
т.д.), заболевания эндокринной системы (сахарный диабет, болезни щитовидной
железы), заболевания внутренних органов (прежде всего, печени),
ревматологические заболевания, онкологические заболевания, иммунологические
заболевания, а также генетические болезни.
17.
Лечение полинейропатий:Чтобы уменьшить нейропатическую боль, применяют:
• медикаментозное лечение — антидепрессанты и антиконвульсанты
(препараты для лечения эпилепсии);
• немедикаментозное лечение — психотерапия, методы с биологической
обратной связью.
Профилактика заключается в своевременной диагностике и лечении
соматических заболеваний, нарушений обмена веществ, а также отказе от
алкоголя. Пациентам с хроническими заболеваниями необходимо
регулярно посещать лечащего врача и выполнять его рекомендации. При
подозрении на полинейропатию доктор направит больного на
электронейромиографию, УЗИ и биопсию нервов.
Залог успешной реабилитации– прицельное воздействие на пораженные
места в сочетании с современной лекарственной терапией, массажем,
лечебной физкультурой.
18.
VI. Синдром Гийена-Барре- это патологическое состояние, при котором иммуннаясистема атакует отдельные участки периферической нервной системы. При этом
поражаются нервы, контролирующие мышечные сокращения или передающие
болевые, температурные и тактильные ощущения. Это может приводить к снижению
тонуса мышц, потере чувствительности в ногах и/или руках, трудностях при глотании
или дыхании.
Причины синдрома Гийена — Барре
Точная причина синдрома Гийена — Барре неизвестна. Но у 70% пациентов с СГБ
наблюдались предшествующие инфекционные заболевания: респираторные,
желудочно-кишечные инфекции, вирус Зика. Также синдром Гийена — Барре может
развиться после заражения коронавирусом.
Симптомы:
• длительный субфебрилитет (температура 37-37,8 градусов);
• боль в мышцах;
• парестезии (покалывание в кончиках пальцев);
• слабость в конечностях;
• зябкость рук и ног;
• чрезмерная потливость;
• общее недомогание.
Основным видом диагностики является исследование
спинномозговой жидкости, которую получают с помощью люмбальной пункции.
19.
Лечение синдрома Гийена-Барре: Основа —иммуноглобулины и кортикостероиды. Вряде случаев требуется искусственная вентиляция лёгких, коррекция нарушений
кровообращения, профилактика инфекционных и тромбоэмболических осложнений.
Обязательным условием успешного лечения является уход.
Профилактика:
Специфических методов профилактики синдрома Гийена-Барре не существует. Однако
следует уведомить пациента о запрете на прививки в течение первого года от дебюта
заболевания, так как любая прививка способна вызвать рецидив заболевания.
План реабилитации включает в себя:
Иглорефлексотерапия
Лечебный массаж
Занятия с логопедом
Гидрокинезотерапия (занятия в бассейне по показаниям)
Инфузионная терапия (по показаниям)
Физиопроцедуры (магнитотерапия, миостимуляция, электрофорез, транслингвальная
нейростимуляция)
20.
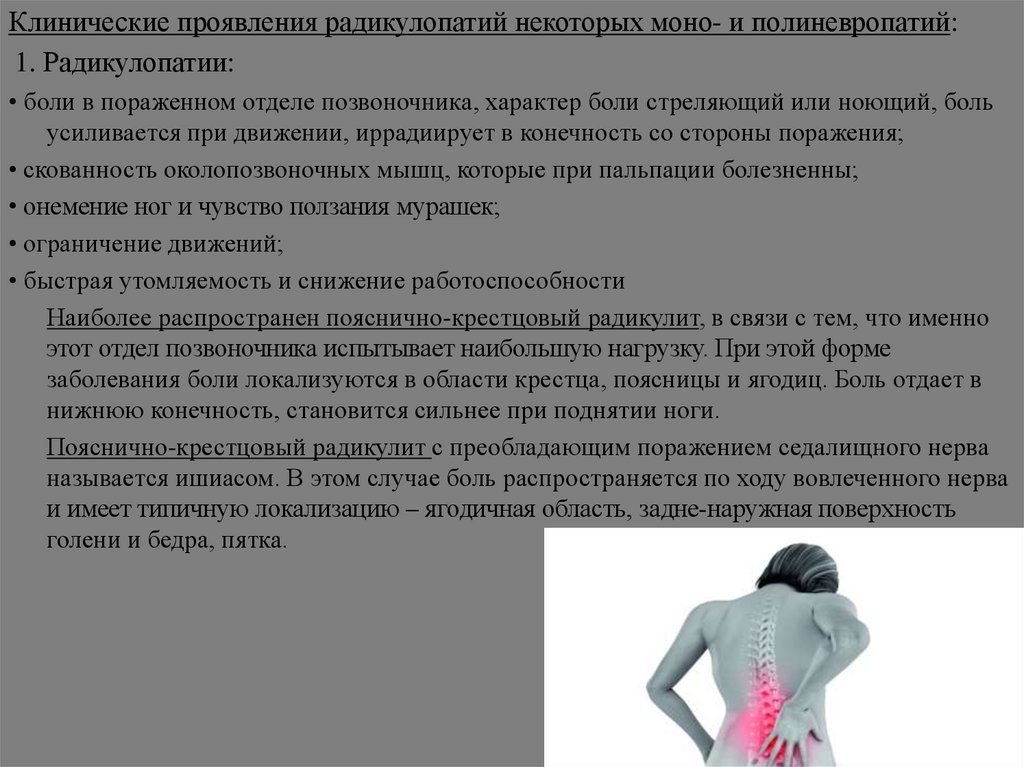
Клинические проявления радикулопатий некоторых моно- и полиневропатий:1. Радикулопатии:
• боли в пораженном отделе позвоночника, характер боли стреляющий или ноющий, боль
усиливается при движении, иррадиирует в конечность со стороны поражения;
• скованность околопозвоночных мышц, которые при пальпации болезненны;
• онемение ног и чувство ползания мурашек;
• ограничение движений;
• быстрая утомляемость и снижение работоспособности
Наиболее распространен пояснично-крестцовый радикулит, в связи с тем, что именно
этот отдел позвоночника испытывает наибольшую нагрузку. При этой форме
заболевания боли локализуются в области крестца, поясницы и ягодиц. Боль отдает в
нижнюю конечность, становится сильнее при поднятии ноги.
Пояснично-крестцовый радикулит с преобладающим поражением седалищного нерва
называется ишиасом. В этом случае боль распространяется по ходу вовлеченного нерва
и имеет типичную локализацию – ягодичная область, задне-наружная поверхность
голени и бедра, пятка.
21.
Лечение радикулопатии:Пациенту с корешковым синдромом следует придерживаться постельного режима
и спать на специальном матрасе. Для снятия боли назначают обезболивающие
лекарства и нестероидные противовоспалительные препараты. При отсутствии
положительного эффекта используют лечебные блокады. Полезно сочетать прием
медикаментов с физиотерапией. К эффективным процедурам относятся
магнитотерапия, УВЧ и электрофорез. При стихании обострения рекомендуется
делать массаж и остеопатические техники.
Профилактика:
Для предупреждения корешкового синдрома врачи рекомендуют соблюдать
следующие правила:
правильно питаться
нормализовать вес
выполнять умеренные физические нагрузки
по утрам выполнять самомассаж конечностей
пить не менее 1,5 л воды
избегать переохлаждений
исключить вредные привычки
своевременно лечить болезни позвоночника
Реабилитация: на фоне проведения климатотерапии, лечебной гимнастики,
магнитотерапии, массажа, суховоздушных тепловых ванн с аэрозолем водного
экстракта пантового концентрата, дополнительно проводят дифференцированный
точечный массаж
22.
2. Синдром запястного канала (мононевропатия)- компрессионно-ишемическоепоражение серединного нерва в запястном (карпальном) канале. Проявляется болью,
снижением чувствительности и парестезиями в области ладонной поверхности I–IV
пальцев, некоторой слабостью и неловкостью при движениях кистью, особенно при
необходимости захватывающего движения большим пальцем.
Причины:
-физиологическая узость запястного канала
-врождённые аномалии кисти: дополнительные мышцы и сухожилия, фиброзные тяжи
(разрастания соединительной ткани), костные шпоры, или остеофиты, — разрастания
костной ткани на суставных поверхностях костей.
Факторы риска развития карпального туннельного синдрома:
травмы запястья — ушибы, вывихи, переломы;
сахарный диабет — хроническое заболевание, при котором в крови повышается уровень глюкозы;
гипотиреоз — болезнь щитовидной железы, при которой этот орган вырабатывает слишком мало
гормонов;
акромегалия — избыточный уровень гормона роста в организме и, как следствие, чрезмерный
рост костей, суставов, мягких тканей и внутренних органов;
ревматоидный артрит — симметричное повреждение суставов (как правило, кистей и пальцев
рук);
острый и хронический артрит — воспаление суставов;
подагра — отложение в суставах и вокруг них кристаллов мочевой кислоты;
23.
Лечение синдрома запястного канала:-ношение ортезов, которые удерживают сустав запястья в определенном положении, не
допуская сдавливания сосудов и нервов.
-из лекарственных препаратов пациенту назначают нестероидные
противовоспалительные препараты, кортикостероиды, диуретики, сосудистые
препараты и витамин B6.
Открытое хирургическое вмешательство.
В этом случае делают разрез запястья длиною 3 см. Далее хирург рассекает связку,
тем самым увеличивая объем запястного туннеля.
Эндоскопическая операция. При эндоскопии разрез делают два разреза, каждый по
1,5 см длиной. Через них вводится микрокамера и уже с помощью неё рассекается
связка.
Профилактика и реабилитация: для ускорения процессов терапии назначают
физиопроцедуры: магнитотерапию, электрофорез, УВЧ. Хорошо помогает при
синдроме карпального канала массажи и курс ЛФК. Клиническая практика говорит
о том, что примерно у 59% всех пациентов при выполнении всех назначений врача
происходит ремиссия.
ортез для лечения запястного канала
24.
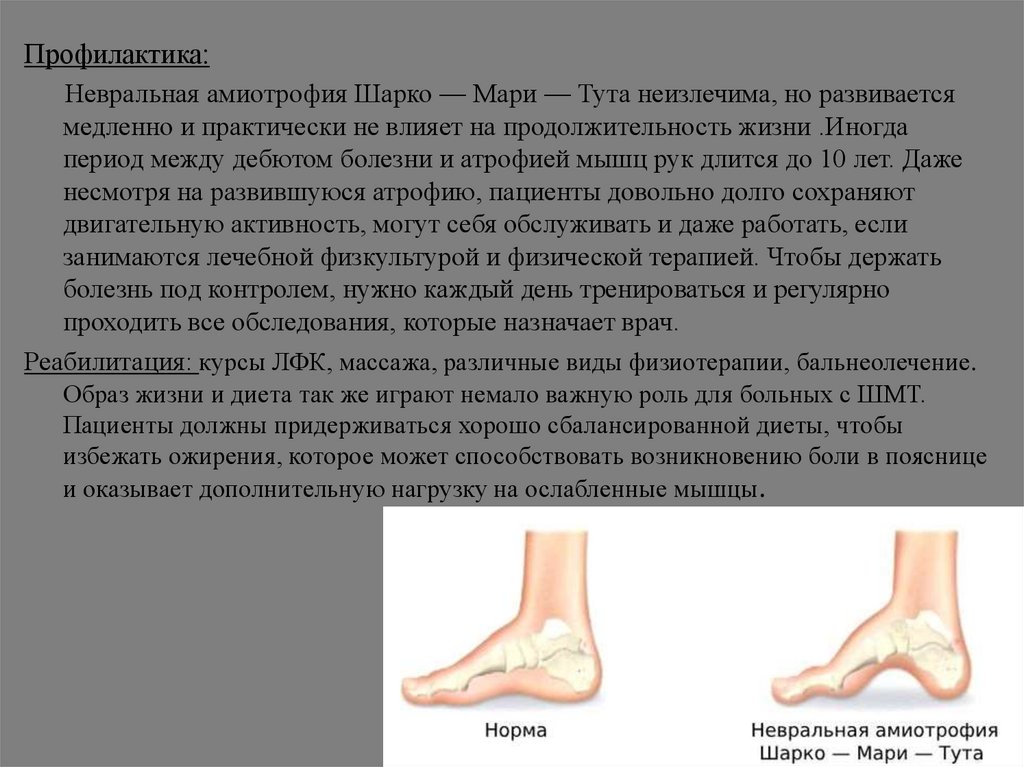
3. болезнь Шарко-Мари-Тута - это наследственная моторно-сенсорнаянейропатия. Наблюдается дегенерация миелиновой оболочки и (или) аксона
двигательных и чувствительных нервов и спинномозговых корешков. Данное
состояние характеризуется хроническим прогрессирующим течением.
триада основных клинических симптомов:
1) прогрессирующая слабость и атрофия дистальных мышц конечностей с их
деформацией и изменением походки
2) расстройства чувствительности в области атрофированных мышц
3) гипо- или арефлексия мышц верхних и нижних конечностей.
На ранних стадиях заболевания пациенты предъявляют жалобы на слабость и
подворачивание стоп, трудности при беге, прыжках. Симптоматика включает
симметричную, медленно прогрессирующую дистальную мышечную слабость
нижних, а затем и верхних конечностей.
Этиология:у 70-80% пациентов с ШМТ, прошедших генетическое обследование,
отмечалось дублирование определенного участка 17-й хромосомы. Определено, что
невральная амиотрофия Шарко-Мари-Тута имеет несколько форм, вероятно
обусловленных мутациями различных генов.
Диагностика- электронейромиография, гистология
25.
Лечение болезнь Шарко-Мари-Тута:Медикаментозная терапия:
Витамины. Для улучшения микроциркуляции и восстановления нервных волокон
назначаются инъекции витаминов группы В (В1, В3, В12).
• Миорелаксанты. Расслабляющих скелетную мускулатуру – баклофен, толперизон.
• Кальций и витамин Д. Так как примерно 40% больных имеют остеопороз, для
уменьшения риска переломов им показаны препараты кальция и витамина Д
(холекальциферол).
• Антихолинэстеразные средства. Для улучшения нервно-мышечной проводимости
целесообразно назначение прозерина, галантамина.
Немедикаментозная терапия:
• Электростимуляция. Для усиления нейротрофики и проводимости периферических
нервов используется направленная подача электрических импульсов.
• ЛФК.
• Массаж. Для улучшения кровообращения и лимфооттока в мышцах выполняются
различные виды массажа – ручной (стимулирующий, расслабляющий) и
аппаратный (вибромассаж).
• Бальнеотерапия. Грязевые ванны и грязевые аппликации способствуют коррекции
нарушений вегетативной нервной системы и замедлению формирования
контрактур.
Хирургическое лечение:
- Метатарзальная остеотомия, остеотомия пяточной кости. В некоторых случаях
для восстановления опорной функции стопы может понадобиться проведение
артродеза.
26.
Профилактика:Невральная амиотрофия Шарко — Мари — Тута неизлечима, но развивается
медленно и практически не влияет на продолжительность жизни .Иногда
период между дебютом болезни и атрофией мышц рук длится до 10 лет. Даже
несмотря на развившуюся атрофию, пациенты довольно долго сохраняют
двигательную активность, могут себя обслуживать и даже работать, если
занимаются лечебной физкультурой и физической терапией. Чтобы держать
болезнь под контролем, нужно каждый день тренироваться и регулярно
проходить все обследования, которые назначает врач.
Реабилитация: курсы ЛФК, массажа, различные виды физиотерапии, бальнеолечение.
Образ жизни и диета так же играют немало важную роль для больных с ШМТ.
Пациенты должны придерживаться хорошо сбалансированной диеты, чтобы
избежать ожирения, которое может способствовать возникновению боли в пояснице
и оказывает дополнительную нагрузку на ослабленные мышцы.
27.
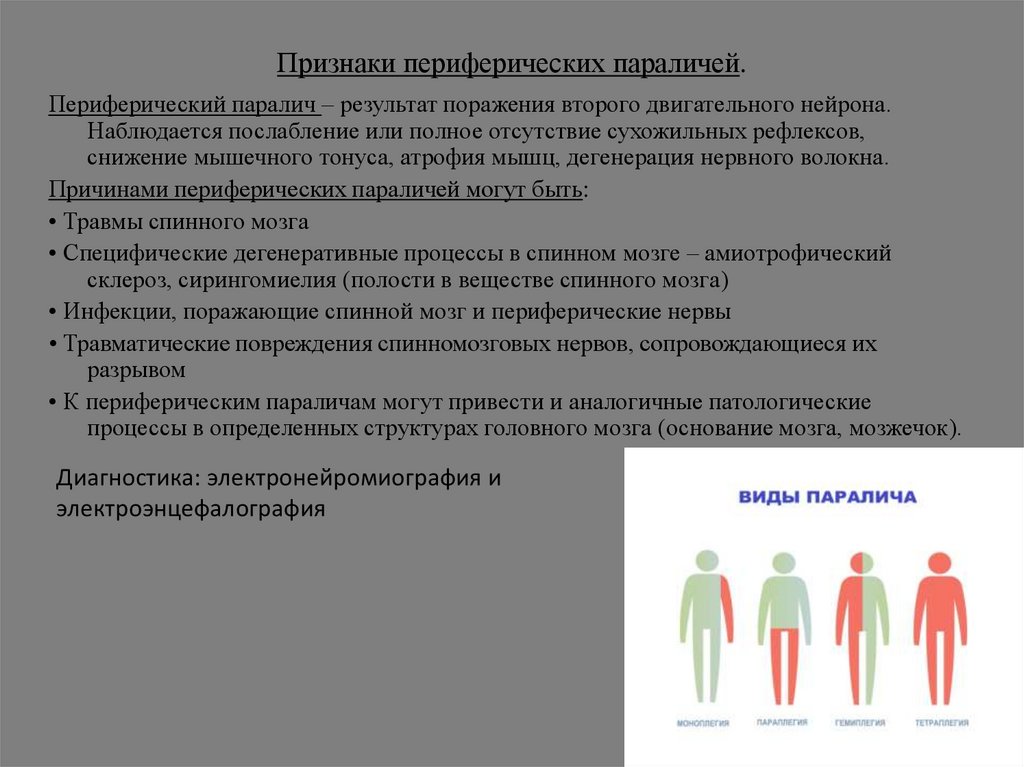
Признаки периферических параличей.Периферический паралич – результат поражения второго двигательного нейрона.
Наблюдается послабление или полное отсутствие сухожильных рефлексов,
снижение мышечного тонуса, атрофия мышц, дегенерация нервного волокна.
Причинами периферических параличей могут быть:
• Травмы спинного мозга
• Специфические дегенеративные процессы в спинном мозге – амиотрофический
склероз, сирингомиелия (полости в веществе спинного мозга)
• Инфекции, поражающие спинной мозг и периферические нервы
• Травматические повреждения спинномозговых нервов, сопровождающиеся их
разрывом
• К периферическим параличам могут привести и аналогичные патологические
процессы в определенных структурах головного мозга (основание мозга, мозжечок).
Диагностика: электронейромиография и
электроэнцефалография
28.
Клиническая картина периферического паралича:• нарушением движения глазных яблок;
• гнусавостью- изменением тембра голоса;
• нечленораздельной речью;
• неповоротливостью языка;
• другими симптомами, которые связаны со слабостью или полным
нарушением функции лицевых мышц.
Лечение периферического паралича направлено на устранение причин,
его вызвавших. С этой целью используются различные группы
лекарств, в восстановительном периоде показана электростимуляция
мышц, массаж. А при травматических повреждениях нервных волокон
проводят различные виды нейрохирургических операций.
Профилактика заключается в необходимости уделять достаточно
внимания физическим упражнениям, избегать гиподинамии. Большое
значение имеет сбалансированность рациона питания, отсутствие
вредных привычек и избыточного веса.
Реабилитация: лечебная физкультура, а именно нейромышечное
переобучение с применением биологической обратной связи.
Наиболее оптимальной комбинацией является сочетание
ботулинотерапии и лечебной физкультуры.
29.
Остеохондроз позвоночника - хроническое заболевание, характеризующееся развитиемдегенеративно-дистрофических изменений межпозвоночных дисков с последующим
вовлечением в процесс смежных с ними позвонков и окружающих тканей.
Причины:
• повышенная нагрузка на позвоночник, к примеру, поднятие тяжелых предметов
• генетическая склонность
• травматические повреждения позвоночника в анамнезе
• врожденные аномалии позвоночного столба
• инфекционные заболевания
• старение организма
• плоскостопие
• нарушения осанки
• ожирение, метаболические расстройства
Симптомы:
• Боль, которая может возникать в шее, плечах, пояснице и даже в ребрах
• Ощущение скованности в спине и пояснице
• Онемение конечностей
• Озноб и ломота в теле
• Повышенная утомляемость
• Головокружения и головные боли, спровоцированные защемлением нервных окончаний
Диагностика: КТ, МРТ
30.
31.
Лечение остеохондроза:Консервативное лечение остеохондроза включает:
• соблюдение рационального двигательного режима
• применение лекарственных препаратов
• физиотерапию
• массаж
• ЛФК (после купирования болевого синдрома и стабилизации состояния)
• иглорефлексотерапию
• мануальную терапию.
Медикаментозное лечение:
• Нестероидные противовоспалительные препараты (НПВС):
• Диуретики (для уменьшения местного отека)
• Витамины группы В
32.
Профилактика:• Избегать чрезмерных физических нагрузок (подъем тяжестей, ношение тяжелой
сумки в одной руке и пр.).
• Исключить длительные статические нагрузки (сидение; пребывание в неудобном
положении).
• Если работа связана с подобными нагрузками, рекомендуется через каждые 45
минут делать 10-минутные перерывы, во время которых надо ходить.
• Избегать переохлаждения.
• Поддерживать должный уровень физической активности путем регулярных
занятий лечебной гимнастикой, плаванием и/или пешими прогулками.
• Спать на матрасе средней жесткости.
Реабилитация:
комплекс лечебной гимнастики для закрепления терапевтического результата и
профилактики остеохондроза;
• поддерживающей медикаментозной терапии;
• аутогенных тренировок, целью которых становится улучшение состояния всего
позвоночного столба






















 Медицина
Медицина








