Похожие презентации:
Печеночные синдромы
1. Печеночные синдромы
ПрямойПеченочные синдромы
Клиника
Диагностика
2.
Синдром желтухиЖелтуха (icterus) - синдром, развивающийся
вследствие накопления в крови избыточного
количества билирубина в результате нарушения
равновесия
между
его
образованием
и
выделением.
В норме
Общий билирубин 8,5-20,5 мкМ/л,
Непрямой (свободный, неконъюгированный)
6,4 -16 мкМ/л – (75%)
Прямой (связанный, конъюгированный) 1,6 4 мкМ/л - (25%)
3. Варианты желтухи:
• Паренхиматозная желтухаОстрый и хр.гепатит, Цирроз печени,Гепатоз
• Механическая желтуха
ЖКБ, онкопатология, холангит, ПБЦ
• Гемолитичесая желтуха
В12-дефицитная анемия, эритропоэтическая
порфирия и др.
4.
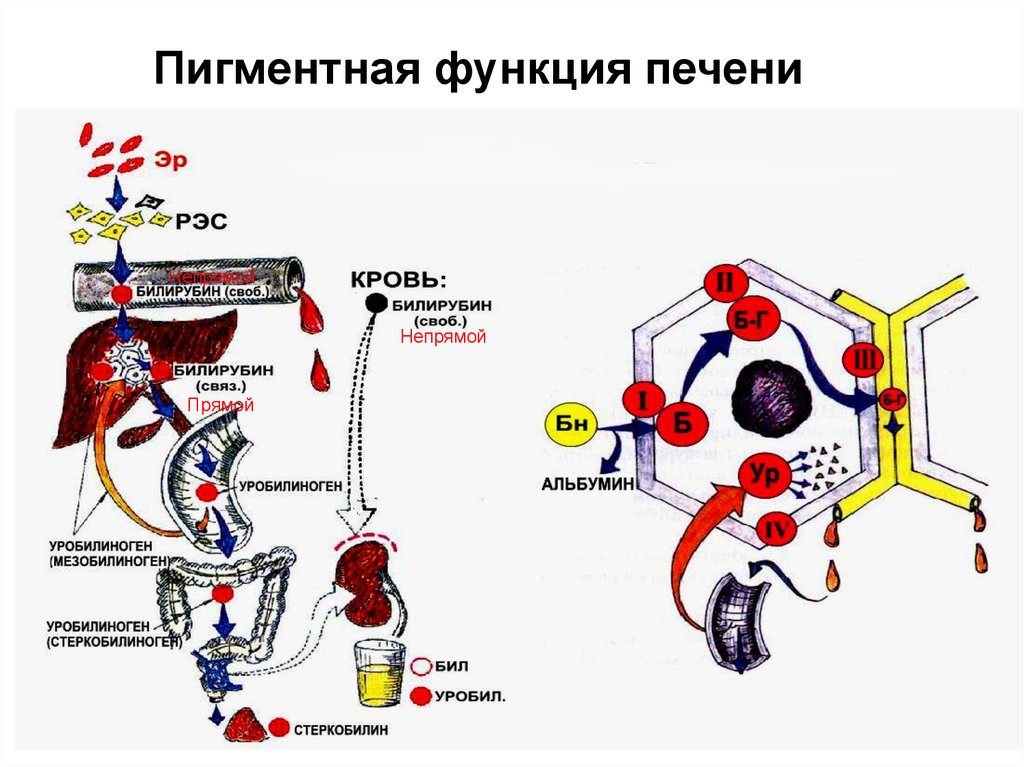
Пигментная функция печениНепрямой
Непрямой
Прямой
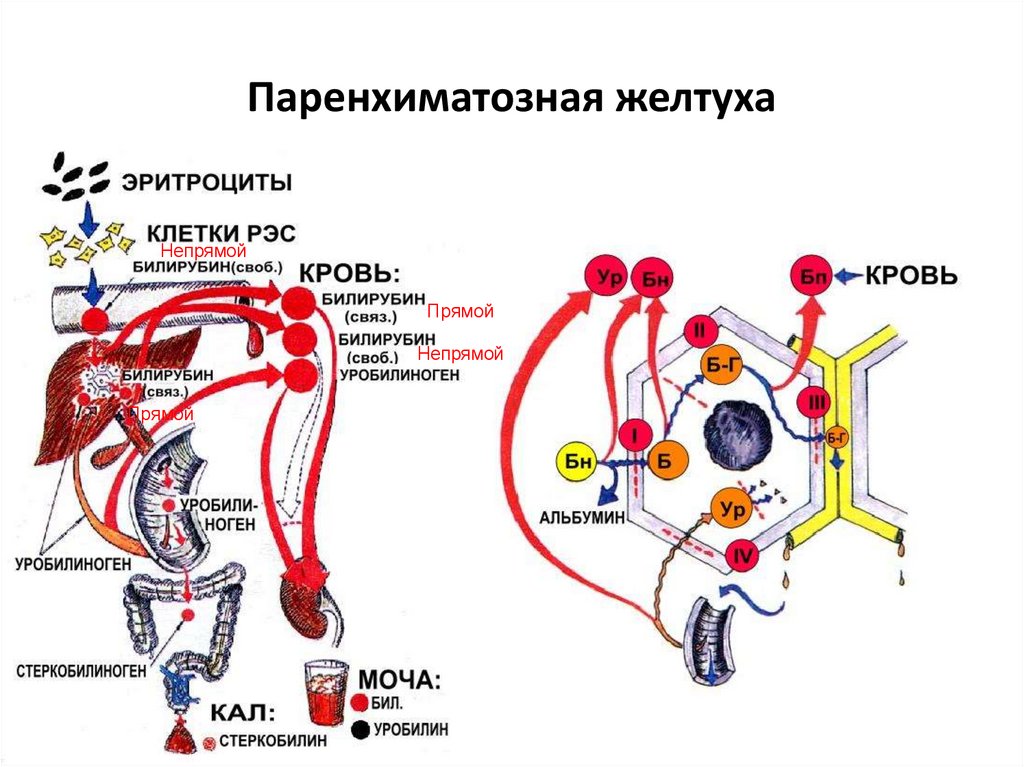
5. Паренхиматозная желтуха
НепрямойПрямой
Непрямой
Прямой
6.
7. Ферментопатические гипербилирубинемии
• Синдром Жильбера• Синдром Криглера – Найяра
• Синдром Дабина – Джонсона
• Синдром Ротора
8.
В основе синдрома Жильбера лежит снижениеактивности глюкуронилтрансферазы и нарушение
способности печени экстрагировать непрямой
билирубин плазмы.
Клиника:
Желтуха,
Усталость,
Субфебрильная температура,
Незначительный дискомфорт в правом подреберье,
Диспептические расстройства.
9.
Диспепсические расстройства:тошнота,
отсутствие аппетита,
отрыжка,
нарушение стула (запор или понос),
метеоризм.
В крови непрямой билирубин от 20 до 100
мкМ\л.
10.
Желтушность склер и кожи обычно имеетперемежающийся характер выявляется в
детском или юношеском возрасте.
Возникновение или усиление желтухи
может провоцировать:
нервное пернапряжение,
сильное физическое напряжение,
простудные заболевания,
различные операции,
голодание, погрешности в диете,
прием алкоголя и некоторых лекарств.
11. Диагностика синдрома Жильбера:
Проба с голоданием. На фоне голодания илисоблюдения в течение 48 часов низкокалорийной
диеты (400 ккал/сут.) концентрация билирубина в
сыворотке крови возрастает на 50-100%.
Билирубин определяют в день начала пробы
утром натощак и спустя двое суток.
Проба с фенобарбиталом. Приём фенобарбитала
(корвалол, валокордин) стимулирует активность
фермента глюкуронилтрасферазы и приводит к
снижению уровня билирубина.
12. Синдром Криглера-Найяра
Врожденная, наследственная, злокачественнаянеконъюгированная гипербилирубинемия,
характеризующаяся желтухой и тяжёлым поражением
нервной системы. В основе заболевания лежит
генетический дефект, наследуемый по аутосомнорецессивному типу и заключающийся в частичном
или полном отсутствии глюкуронилтрансферазы.
Клинико-лабораторная диагностика.
Повышение неконьюгированного
(непрямого, свободного) билирубина
до 80-140 мкМ\л.
13. Синдромы Дабина – Джонсона и Ротора
Заболевания представляют собой наследственные,доброкачественно текущие, конъюгированные
гипербилирубинемии. В патогенезе лежит
недостаточность системы, транспортирующей
коньюгированный билирубин из гепатоцитов в
желчные протоки.
Клинико-лабораторная диагностика.
Желтуха.
Увеличение коньюгированного (прямого, связанного)
билирубина крови.
14.
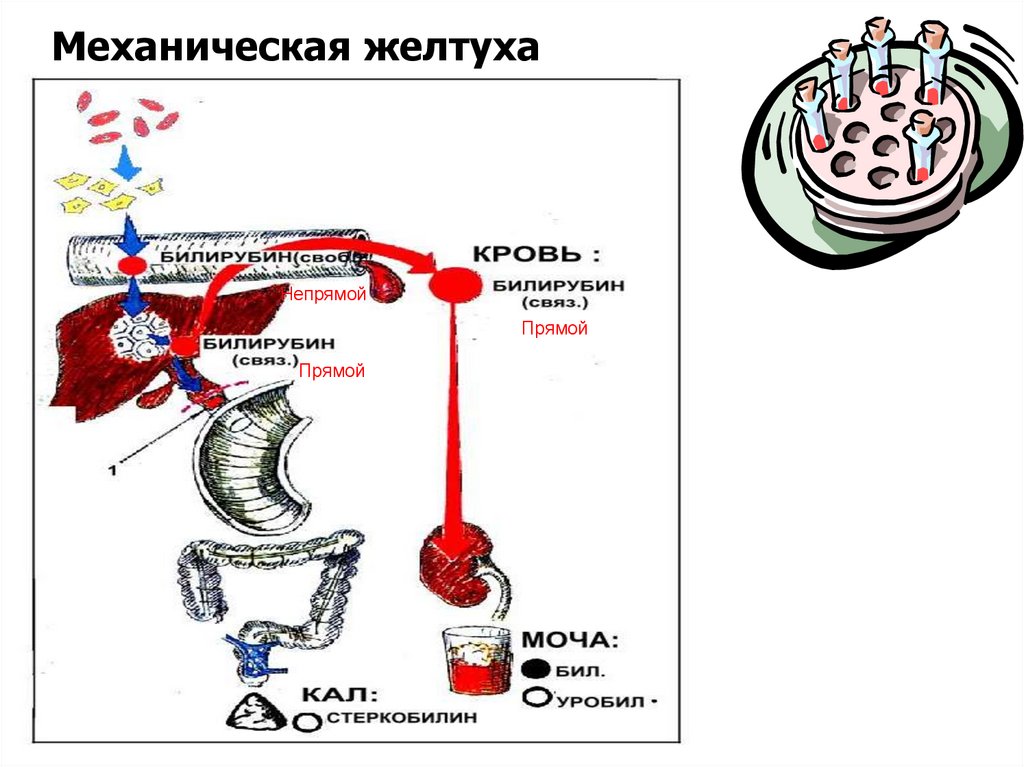
Механическая желтухаНепрямой
Прямой
Прямой
15.
Механическая (обтурационная) желтухаразвивается при нарушении оттока желчи из
желчных протоков в 12-перстную кишку.
Причиной ее являются
ЖКБ, гельминтозы;
Рак поджелудочной железы, желчного
пузыря, печени, фатерова соска ;
Кисты и хроническое воспаление
поджелудочной железы, лимфогранулематоз;
16.
Для обтурационной желтухихарактерно
Повышение содержания в крови прямой и в
меньшей степени непрямой фракций
билирубина.
В моче нет уробилина
Выделение с мочой
билирубина.
Отсутствие стеркобилина
в кале.
17.
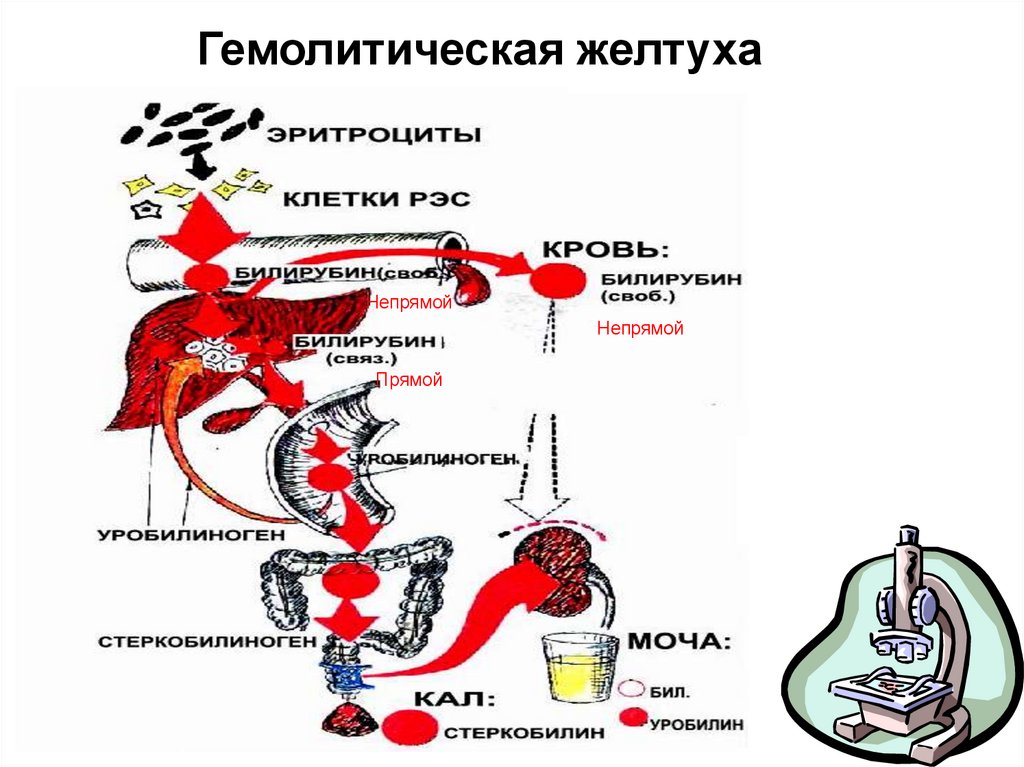
Гемолитическая желтухаНепрямой
Непрямой
Прямой
18.
Гемолитическая желтуха – наблюдается приповышенном распаде эритроцитов (гемолизе), когда
образуется большое количество свободного
(непрямого) билирубина, которое печень не успевает
переработать.
Гемолитическая желтуха возникает как следствие
некоторых болезней крови (гемолитических анемий).
Гемолитические анемии бывают:
• врожденными (серповидно-клеточная анемия,
наследственный микросфероцитоз и др.)
• приобретенными (отравление некоторыми ядами,
укусы змей и др.)
19. Для гемолитической желтухи характерно:
Умеренная желтушность склер и кожинаряду с более или менее выраженной
бледностью.
Анемия.
Увеличение селезенки.
Интенсивно окрашенный кал.
Увеличение количества ретикулоцитов в
крови и повышенный костномозговой
эритропоэз.
20. Диагностика гемолитической желтухи.
Наиболее достоверно о гемолизепозволяет судить укорочение
продолжительности жизни эритроцитов по
данным исследований с радионуклеидом
хрома 51Сr;
21.
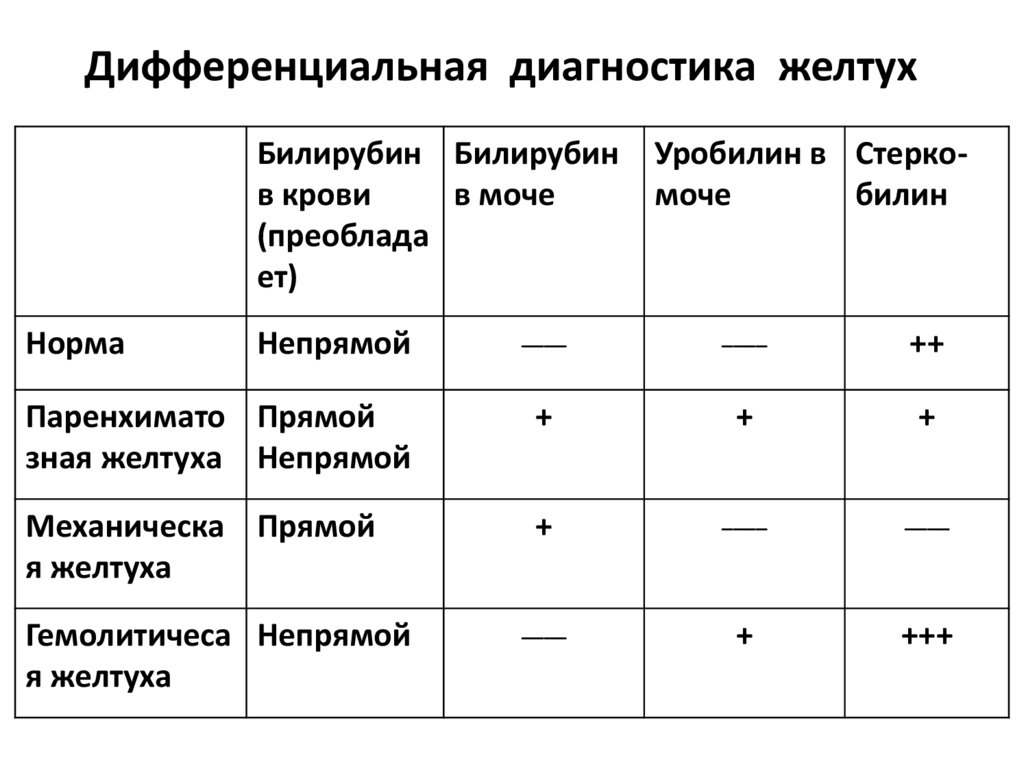
Дифференциальная диагностика желтухБилирубин Билирубин
в крови
в моче
(преоблада
ет)
Уробилин в Стеркомоче
билин
Непрямой
____
____
++
Паренхимато Прямой
зная желтуха Непрямой
+
+
+
Механическа Прямой
я желтуха
+
____
____
Гемолитичеса Непрямой
я желтуха
____
+
+++
Норма
22.
У больных с заболеваниями печени можновыделить четыре лабораторных синдрома, каждый
из которых соответствует определенным
морфологическим и функциональным изменениям в
органе:
Мезенхимально-воспалительный синдром,
Цитолитический синдром,
Холестатический синдром (синдом холестаза),
Синдром печеночно-клеточной недостаточности.
23. Мезенхимально-воспалительный синдром
Этот синдром свидетельствует об активностипатологического процесса в печени
Клинически синдром характеризуется
Болью в правом подреберье,
Гепатомеалией и спленомегалией,
Лихорадкой,
Геморрагическими проявлениями,
Артралгиями,
Лимфаденопатиями.
24. Лабораторные признаки мезенхимально- воспалительного синдрома
Лабораторные признаки мезенхимальновоспалительного синдромаСимптомы паренхиматозной желтухи (повышение
общего билирубина и прямой его фракции)
Изменение уровня глобулиновых фракций
сыворотки (повышение α1- и α2- фракций при
остром, а β - и γ – фракций при хроническом
процессе)
Снижение сулемовой и повышение тимоловой
пробы,
Повышение содержания трансаминаз
Появление неспецифических маркеров воспаления ускореная СОЭ, увеличение серомукоида, СРБ и др.
повышение уровня IgG, IgM, IgA.
25. Ферментная функция печени
• аланин-амино-трансфераза (АЛТ). 0,1-0,68ммоль/л/час
• аспартат-амино-трансферазы (АСТ) 0,10,45 ммоль/л/час.
• Щелочная фосфотаза - фермент,
вырабатываемый клетками желчных ходов.
В норме 0,5 - 1,3 ммоль/л/час, или 50-140
мкмоль.
26.
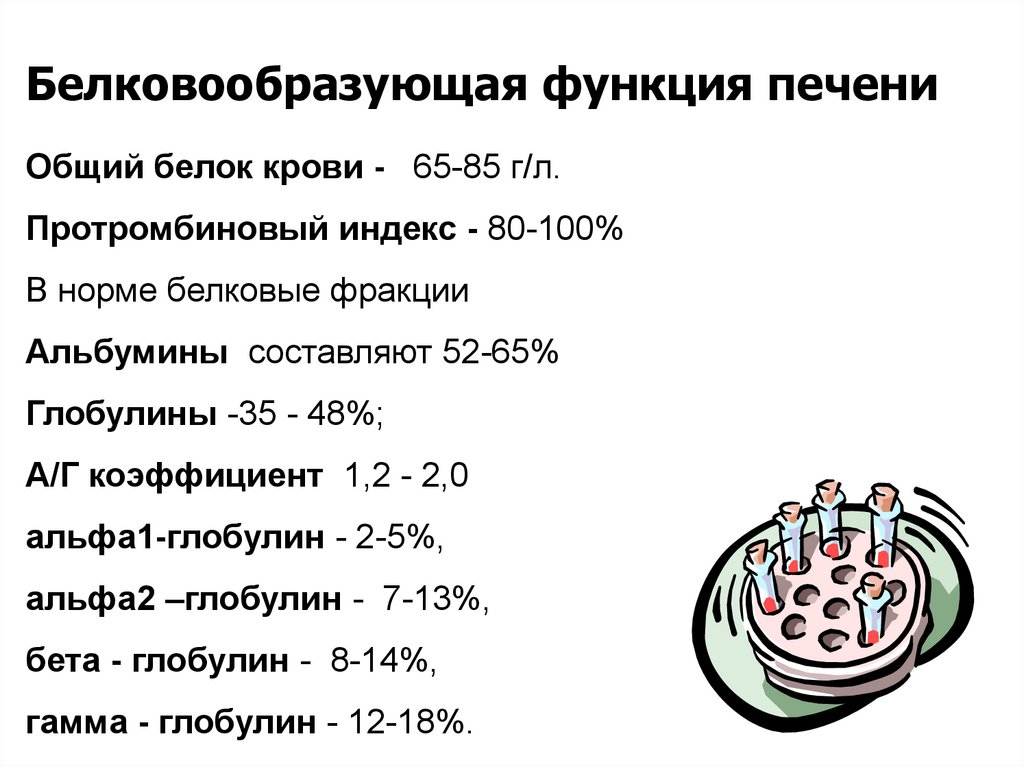
Белковообразующая функция печениОбщий белок крови - 65-85 г/л.
Протромбиновый индекс - 80-100%
В норме белковые фракции
Альбумины составляют 52-65%
Глобулины -35 - 48%;
А/Г коэффициент 1,2 - 2,0
альфа1-глобулин - 2-5%,
альфа2 –глобулин - 7-13%,
бета - глобулин - 8-14%,
гамма - глобулин - 12-18%.
27. Осадочные пробы основаны на выявлении имеющейся при заболеваниях печени диспротеинемии — сдвига белковых фракций в сторону
грубо-дисперсныхглобулинов, в связи с чем они легко осаждаются под
действием
различных
реактивов
(тимолового,
сулемового).
Тимоловая проба - в норме 1-5 единиц
мутности.
Сулемовая проба - в норме требуется 1,8-2,2 мл
раствора сулемы.
28. ЦИТОЛИТИЧЕСКИЙ СИНДРОМ (синдром нарушения целостности гепатоцитов)
Цитолитический синдром встречается приострых вирусных, лекарственных,
токсических, хронических активных
гепатитах
циррозе печени, или длительной
обтурационной желтухе;
29. ЦИТОЛИТИЧЕСКИЙ СИНДРОМ обусловлен:
нарушением проницаемости клеточныхмембран
некрозом гепатоцитов
распадом мембранных структур и
выходом в плазму клеточных ферментов
30. Лабораторные признаки цитолитического синдрома
• повышение активности ферментов вплазме крови (АлАТ, АсАТ, ЛДГ и др.)
• гипербилирубинемия (преимущественно
за счет прямой фракции)
• повышение в сыворотке крови
концентрации железа
31. Синдром холестаза
Холестаз – это нарушение тока желчивследствие патологического процесса, от
синусоидальной мембраны гепатоцита до
фатерова соска.
При этом происходит нарушение обмена
билирубина, желчных кислот, др.
компонентов и накопление их в крови.
Синдром холестаза часто возникает при
паренхиматозной или механической желтухах.
32. Виды холестаза
• внутрипеченочный (первичный) холестазобусловлен нарушением желчевыделительной
функции гепатоцитов и поражением желчных
канальцев.
• внепеченочный (вторичный) холестаз
обусловен нарушением оттока желчи по
печеночным и общему желчному протокам
вследствие их обтурации.
33. Клинические признаки холестаза:
Желтуха гипербилирубинемия (преимущественноза счет прямого билирубина),
Кожный зуд;
Диарея и стеаторея (вследствие уменьшения
уровня желчных кислот в кишечнике и нарушения
переваривания жиров),
Геморрагический синдром (петехии на коже),
Мышечная слабость (нарушение всасывания
жирорастворимых витаминов А, Д, К, Е).
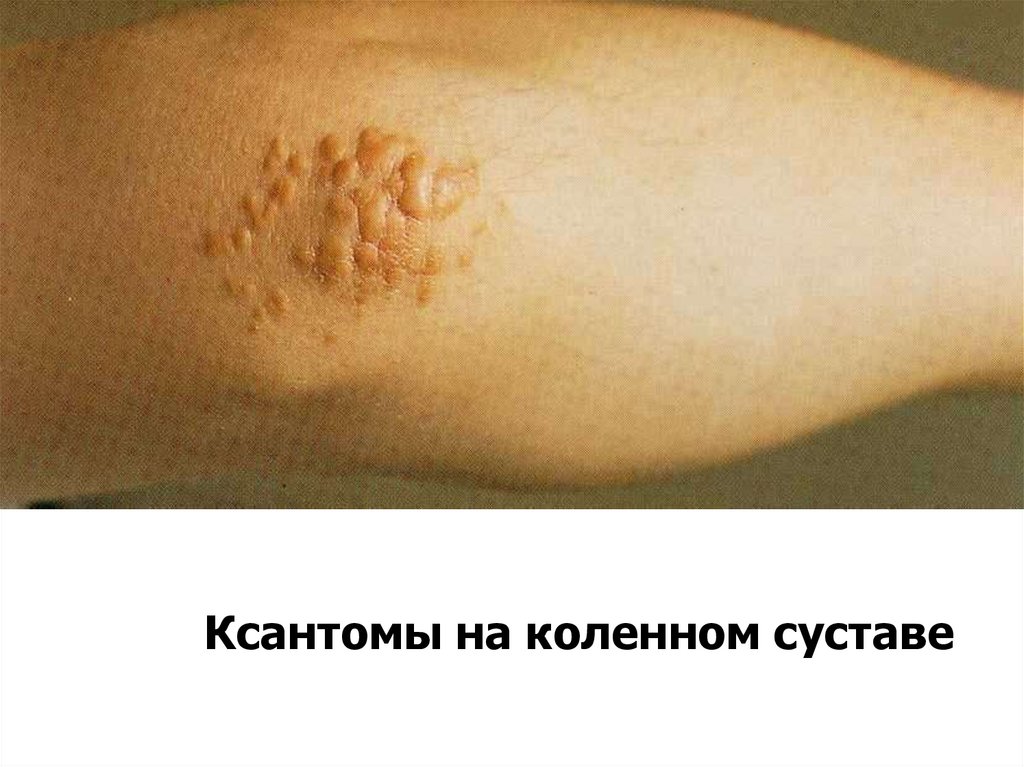
Ксантомы и ксантелазмы.
Потемнение мочи, осветление кала.
34.
ксантолазмы35.
Ксантомы на коленном суставе36. Лабораторные признаки синдрома холестаза
повышение активности щелочной фосфатазы,В норме: жен. до 240 Ед/л, муж.до 270 Ед/л.
γ-глутамилтранспептидазы (ГГТП) В норме 8,8-33,8 МЕ/л.
гиперхолестеринемия, нередко в сочетании с
повышением содержания фосфолипидов,
повышение в крови уровня желчных кислот
(холевая, хенодезоксихолевая дезоксихолевая
кислоты)
37. Лабораторные методы
увеличение тромбинового времени,При паренхиматозной желтухи повышаются
ферменты крови – АсАТ, АлАТ,
ОАК –анемия, нейтрофильный лейкоцитоз.
В моче появляются желчные пигменты
(конъюгированный билирубин) и уробилин
В кале - снижается или исчезает
стеркобилин
38. Инструментальные методы исследования.
Обязательные:УЗИ органов брюшной полости определение
состояния:
желчных протоков;
размеров и состояние паренхимы печени и
селезенки;
размеров, формы, толщины стенок ЖП;
наличие конкрементов в желчном пузыре и
желчных протоках).
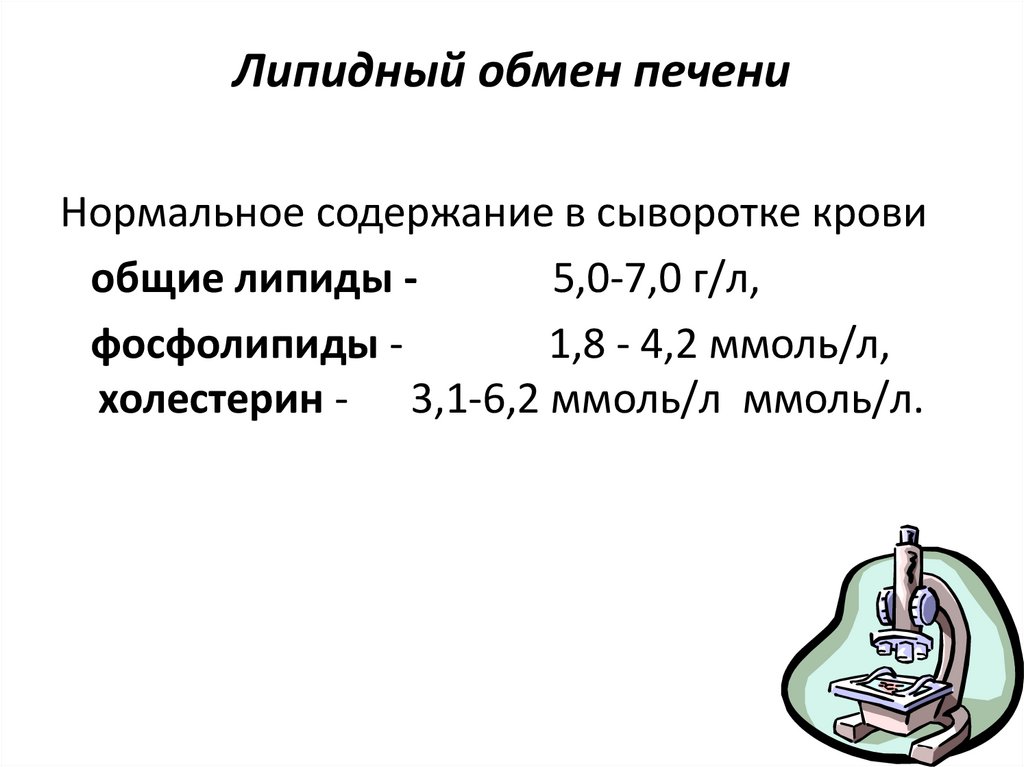
39. Липидный обмен печени
Нормальное содержание в сыворотке кровиобщие липиды 5,0-7,0 г/л,
фосфолипиды 1,8 - 4,2 ммоль/л,
холестерин - 3,1-6,2 ммоль/л ммоль/л.
40. Синдром печеночно-клеточной недостаточности
- клинический синдром, возникающий в результатесрыва компенсаторных возможностей печени.
Развивается при массивном некрозе паренхимы печени,
в результате острого гепатита (вирусного,
тогсического, аутоимунного и др), при хроническом
холестазе.
При этом нарушаются гомеостатическая и барьерная
функции.
Печень не в состоянии обеспечить потребности
организма в обмене веществ и сохранить постоянство
внутренней среды.
41.
Синдром печеночно-клеточной недостаточности.Проявление:
желтуха,
лихорадка,
печеночная энцефалопатия,
геморрагический диатез (нарушение свертываемости крови),
астено-вегетативный синдром, депрессии,
асцит,
снижение уровня альбумина, протромбина,
портальная гипертензия,
кожные проявления (телеангиоэктазии, пальмарная эритема),
«печеночный» запах от больного.
42. Печеночные стигматы:
«Сосудистые звездочки», обусловленыповышенным количеством циркулирующих
в крови эстрогенов, не разрушающихся с
должной скоростью в печени;
Гинекомастия у мужчин также
обусловлена нарушением обмена
эстрогенов и избыточным содержанием их
в крови.
43. Лабораторные признаки синдрома печеночно-клеточной недостаточности:
Лабораторные признаки синдрома печеночноклеточной недостаточности:гипербилирубинемия (преимущественно за счет
увеличения прямого билирубина)
повышение в крови уровня трансаминаз (АсАТ,
АлАТ)
гипоальбуминемия и гипопротеинемия
уменьшение содержания в сыворотке крови
протромбина
уменьшение содержания V (проакцелерин) и VII
(проконвертин) факторов свертывания крови
уменьшение концентрации холестерина.
44. Синдром портальной гипертензии.
Синдром портальной гипертензии неявляется самостоятельным заболеванием.
Характеризуется рядом специфических
клинических проявлений и встречается при
некоторых внутренних болезнях. При этом в
основе происходящих в организме
изменений лежит повышение давления в
системе воротной вены.
45. Формы синдрома портальной гипертензии
Различают 4 основные формы синдромапортальной гипертензии:
предпеченочная,
внутрипеченочная,
надпеченочная,
смешанная.
46.
Предпеченочная форма обусловлена:• врожденными аномалиями воротной вены,
• тромбозом воротной вены,
• внешним сдавлением воротной вены.
Тромбоз воротной вены наблюдается при
сепсисе и гнойных процессах в органах
брюшной полости.
Сдавление воротной вены может быть
связано с воспалительными, опухолевыми
процессами.
47.
• Внутрипеченочная форма синдромапортальной гипертензии наиболее частая и
связана с поражением печени (цирроз печени).
• Надпеченочная форма обусловлена
затруднением оттока крови из печеночных вен.
эндофлебит печеночных вен с их частичной
или полной непроходимостью (болезнь Киари).
Синдром Бадда-Киари - тромботическая
окклюзия полой вены.
48. Для портальной гипертензии характерны
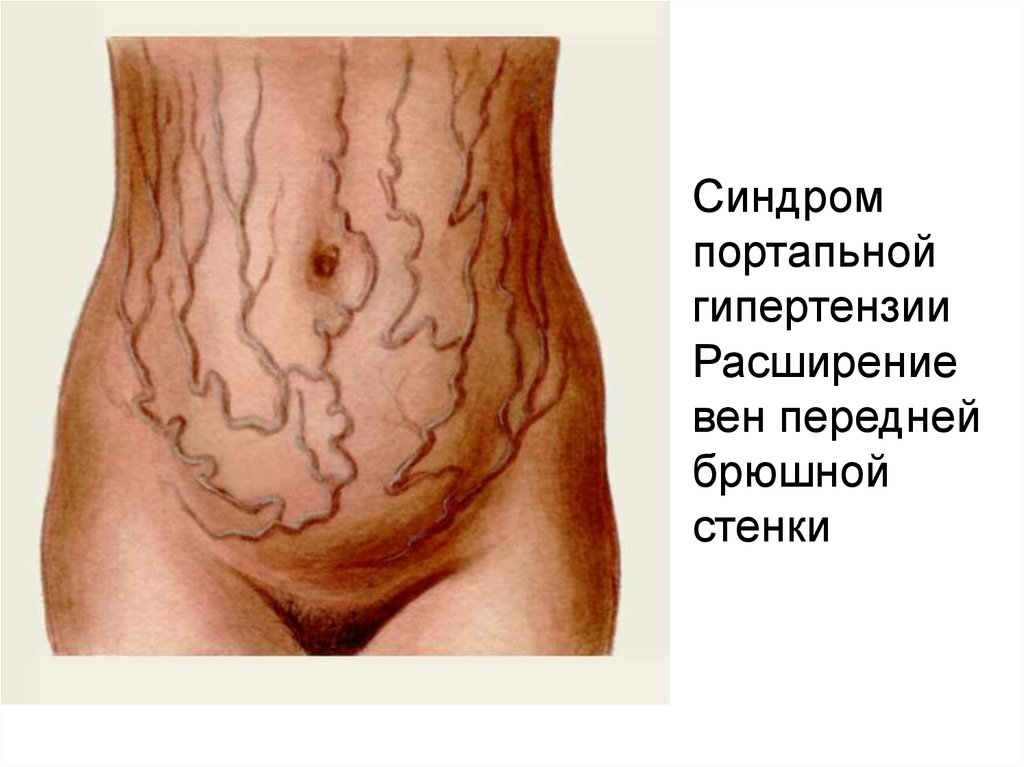
Варикозное расширение порто-кавальныханастомозов (на передней брюшной стенке,
геморроидальных вен, вен нижней трети
пищевода и кардиального отдела желудка, а
также кровотечения из них)
Гепатолиенальный синдром, (увеличение
печени и селезенки – спленомегалия)
49.
Варикозноерасширение
вен желудка
50.
Синдромпортапьной
гипертензии
Расширение
вен передней
брюшной
стенки
51. Продолжение.
Очень часто портальная гипертензияприводит к асциту.
У больных может проявиться синдром
гиперспленизма (анемия, лейкопения,
тромбоцитопения).
Геморрагический синдром –
кровотечения (нарушения свертывающей
системы крови в сторону гипокоагуляции).
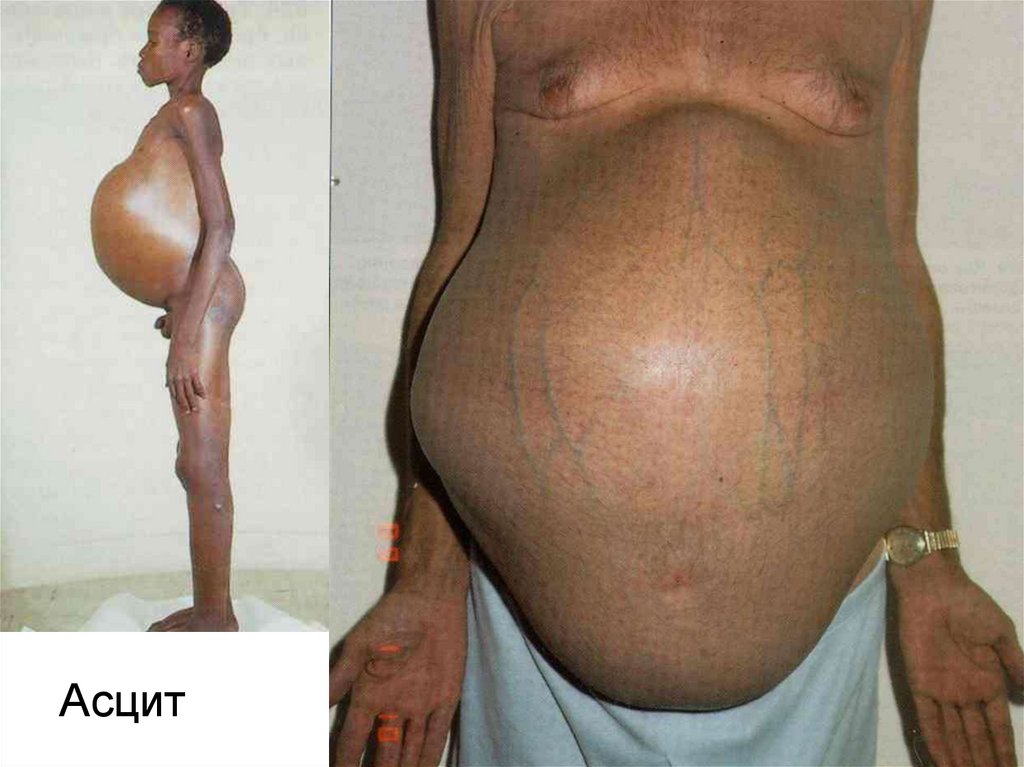
52. Синдром асцита.
Асцит – это наличие жидкости в брюшнойполости, вызванное различными
заболеваниями, травмами или лечебными
воздействиями.
Асцит встречается как при болезнях самой
брюшины, так и при болезнях других органов
и систем.
53. Основные факторы, способствующие возникновению асцита :
портальная гипертензия,гипоальбуминемия,
задержка натрия в организме,
задержка воды в организме,
воспалительные процессы брюшины
увеличение образования лимфы в печени.
54. Болезни, при которых может возникать асцит:
Цирроз печени.Опухоли брюшной полости, приводящие к сдавлению
или закупорке лимфатических сосудов и Vena portae.
Болезни сердца. Асцит возникает при тяжелой
правожелудочковой недостаточности.
Болезни почек, при которых возникает
гипопротеинемия и сердечная недостаточность.
Болезни тонкого кишечника (болезнь Уиппла,
болезнь Крона, целиакия) - под влиянием диареи
развиваются выраженные нарушения водноэлектролитного обмена и гипопротеинемия из-за
повышенных потерь белка в ЖКТ.
55. Диагностика асцита.
Клинически первые признаки асцита –увеличение живота,
могут быть отёки на нижних конечностях.
Пациент чувствует резкую слабость.
При осмотре часто выявляется истощение
(cochexia). Кожа живота тонкая и натянута,
выпячивание пупка. Живот имеет форму живота
лягушки. У больного имеются признаки
портальной гипертензии расширение подкожных
вен передней брюшной стенки «голова медузы».
56.
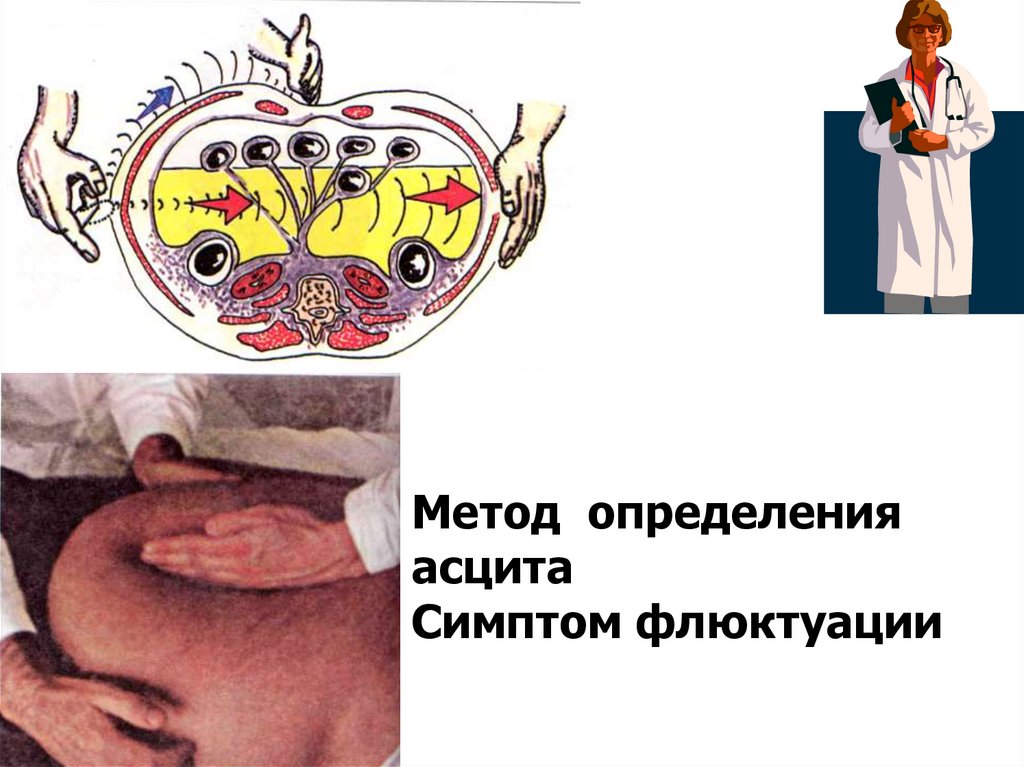
Асцит57. Методы определение асцита.
Тупость при перкуссии животаПеремещение тупости в животе при
перемене положения.
Положительный симптом флюктуации.
58.
Метод определенияасцита
Симптом флюктуации
59. Диагностика асцита.
Клинически трудно обнаружить наличиежидкости менее 2 литров.
В этом случае наиболее эффективно УЗИ
брюшной полости.
Диагностическая пункция брюшной полости.
Небольшой процент больных с асцитом имеют
гидроторакс, обычно на правой стороне. Это
вероятно связано с лимфотоком и
положением диафрагмы.
60.
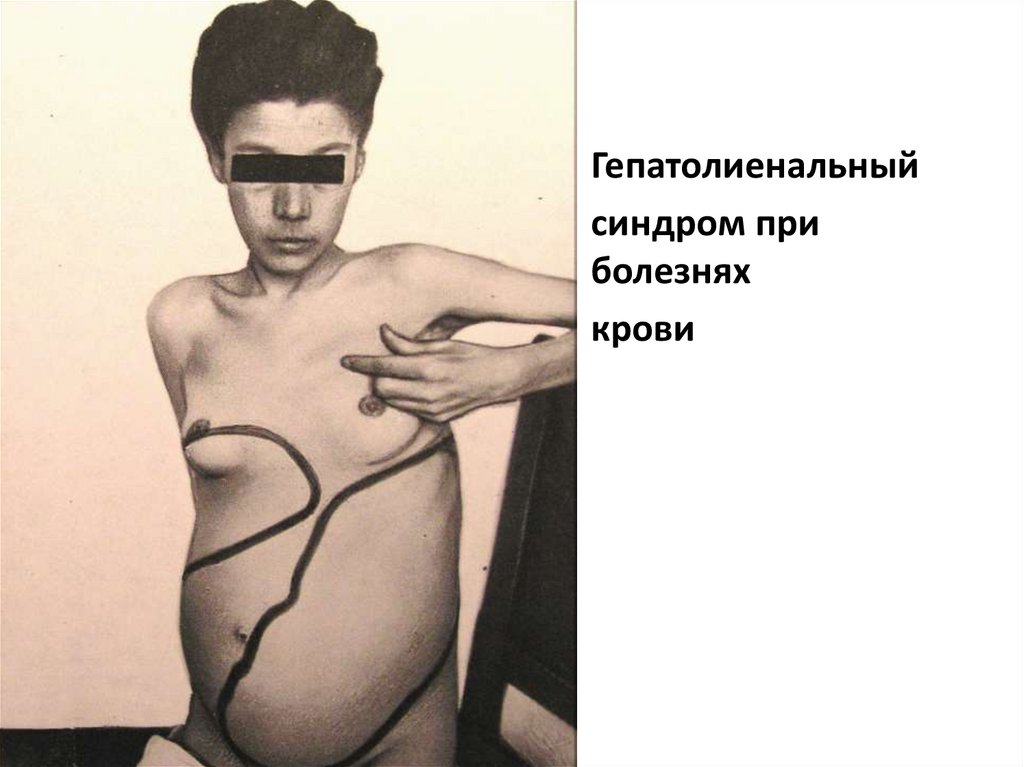
• Парацентез61. Гепатолиенальный синдром
Это синдром, при котором выявляетсяувеличение печени (гепатомегалия) и
селезенки (спленомегалия).
Это объясняется, что эти органы имеют
ретикулогистиоцитарный аппарат,
тесную связь органов с системой воротной
вены,
общностью их иннервации и путей
лимфооттока.
62. Гепатолиенальный синдром обычно наблюдается при:
Циррозах печени, вирусных инфекциях,нарушениях обмена веществ (меди и железа)
хронических инфекциях и паразитарных
заболеваниях, (малярия, инфек. мононуклеоз,
бруцеллёз, брюшной и сыпной тиф, паратифы А
и В, сепсис, шистосоматоз и др.).
врожденных и приобретенных дефектах
сосудов портальной системы;
Гемобластозах (эритремии, миело- и
лимфолейкозах, лимфогрануломатозе и др.)
63.
Гепатолиенальныйсиндром при
болезнях
крови
64.
Увеличение печени иселезенки у взрослого
больного с заболеванием
крови
65. Клиническая картина
Величина органов зависит от основногозаболевания и не всегда отражает тяжесть
процесса. Увеличение селезёнки появляется
позднее, чем печени.
При патологии печени чаще ее увеличение
больше, чем селезёнки. А при заболеваниях
крови увеличение селезёнки больше, чем
печени;
Инфекционные поражения - увеличение
органов может быть выражено одинаково
(сепсис, инфекционный эндокардит).
66.
При заболеваниях печени консистенцияобоих органов плотная (особенно при
циррозе и раке печени).
В периоды обострений — выявляется
болезненность этих органов при пальпации.
Особенности течения. При застое
в печени — селезёнка увеличивается
некординально, гиперспленизм отсутствует.
Синдром гиперспленизма наиболее часто
выявляется при патологии печени.
67. Синдром гиперспленизма
Гиперспленизм представляет собой синдром,характеризующийся снижением количества
форменных элементов крови (анемия,
лейкопения, тромбоцитопения) у больных с
заболеваниями печени, проявляющимися
гепатоспленомегалией.
68. Гиперспленизм чаще встречается у больных с:
хроническими гепатитами,циррозом печени,
Лизосомными болезнями накопления (б-нь
Гоше ),
Лимфогранулематозом, саркоидозом,
при болезнях протекающих с синдромом
портальной гипертензии.
























































 Медицина
Медицина








