Похожие презентации:
Грибковые заболевания кожи
1.
ФГБОУ ВО СОГМА МИНЗДРАВА РФКАФЕДРА ДЕРМАТОВЕНЕРОЛОГИИ
ЛЕКЦИЯ
ГРИБКОВЫЕ ЗАБОЛЕВАНИЯ КОЖИ
Д.М.Н. В.Т. БАЗАЕВ
2023
2.
• Грибковые дерматозы (микозы) – это группазаразных заболеваний кожи и слизистых
оболочек, в этиологии которых основную роль
играют различные виды патогенных грибов.
• По данным ВОЗ ими страдает 1/3 населения.
• Некоторые виды грибов паразитируют только на
человеке (антропофильные).
• Другие вызывают заболевания как у животных,
так и у человека (зооантропофильные).
3.
Основу современной классификации микозовпредложил А. М. Ариевич, а дополнил Н. Д. Шеклоков
(1976).
Клиническая классификация микозов
1. Кератомикозы:
а) разноцветный лишай;
б) узловатая трихоспория (пьедра).
2. Дерматомикозы:
а) эпидермофития (паховая и стоп);
б) руброфития;
в) трихофития;
г) микроспория;
д) фавус.
3. Кандидозы.
4. Глубокие микозы: бластомикоз, споротрихоз и
др.
4.
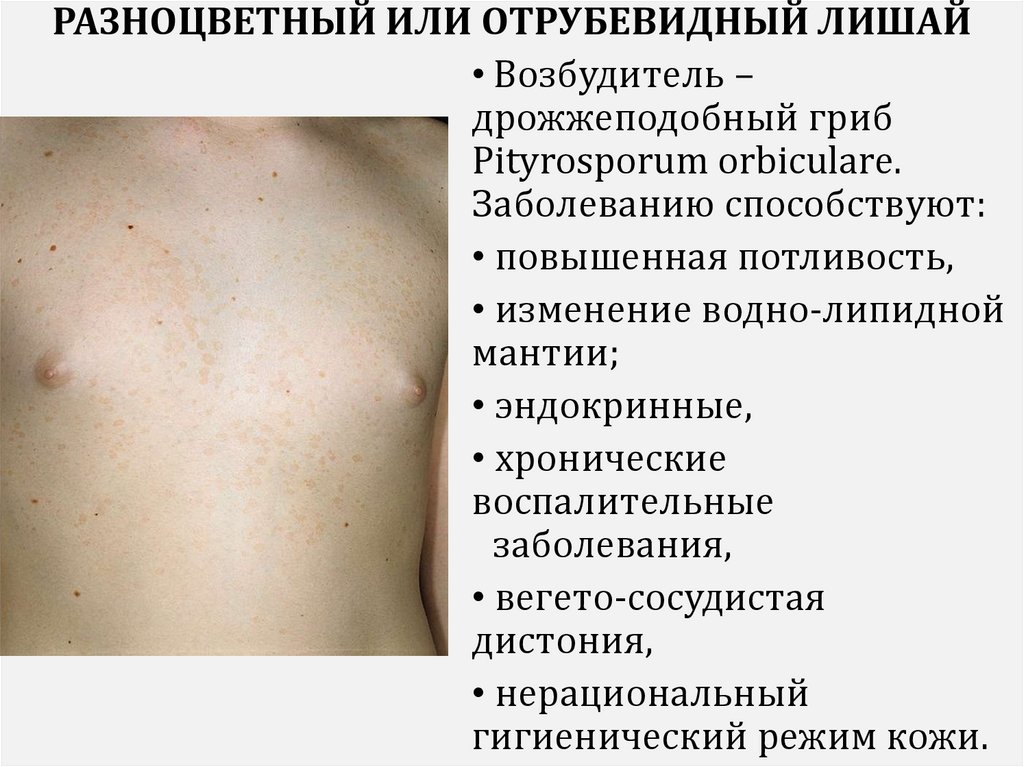
РАЗНОЦВЕТНЫЙ ИЛИ ОТРУБЕВИДНЫЙ ЛИШАЙ• Возбудитель –
дрожжеподобный гриб
Pityrosporum orbiculare.
Заболеванию способствуют:
• повышенная потливость,
• изменение водно-липидной
мантии;
• эндокринные,
• хронические
воспалительные
заболевания,
• вегето-сосудистая
дистония,
• нерациональный
гигиенический режим кожи.
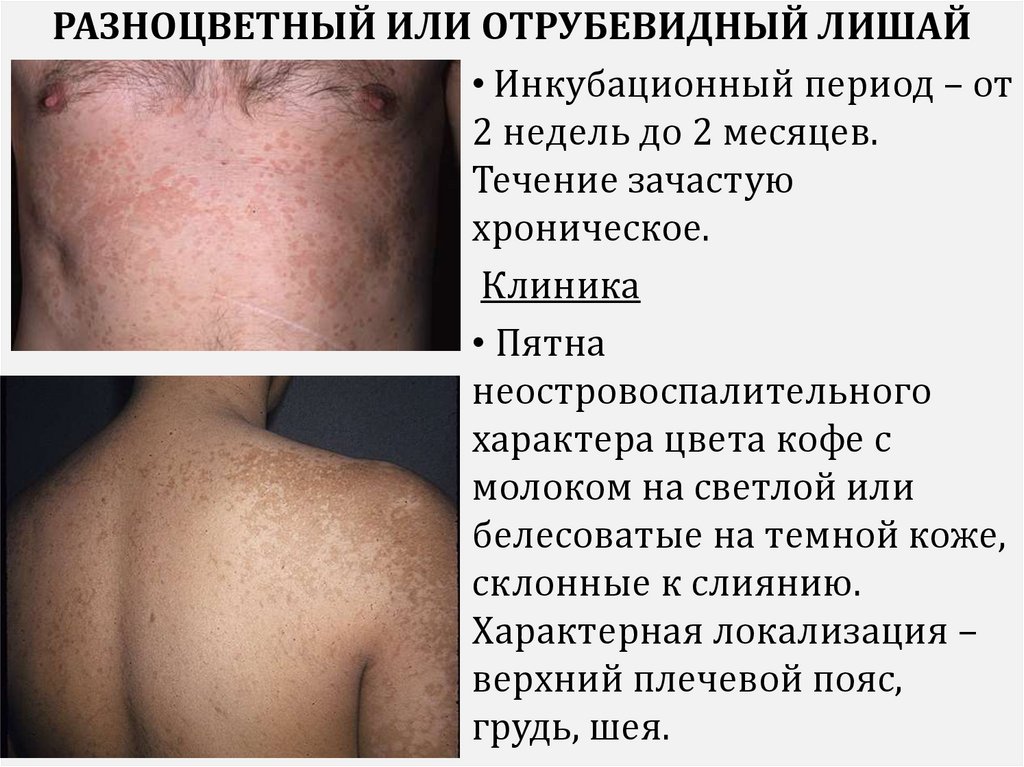
5.
РАЗНОЦВЕТНЫЙ ИЛИ ОТРУБЕВИДНЫЙ ЛИШАЙ• Инкубационный период – от
2 недель до 2 месяцев.
Течение зачастую
хроническое.
Клиника
• Пятна
неостровоспалительного
характера цвета кофе с
молоком на светлой или
белесоватые на темной коже,
склонные к слиянию.
Характерная локализация –
верхний плечевой пояс,
грудь, шея.
6.
Диагностика основана на:• типичной клинической картине;
• положительной пробе Бальцера (более интенсивное
поглощение 5% настойки йода разрыхленным слоем
эпидермиса);
• положительном феномене «стружки» (симптом
Бенье);
• люминисцентном свечении (облучение лампой
Вуда) – выявление темно-коричневой или красножелтой окраски очагов;
• прямом микроскопическом исследовании чешуек
гриба.
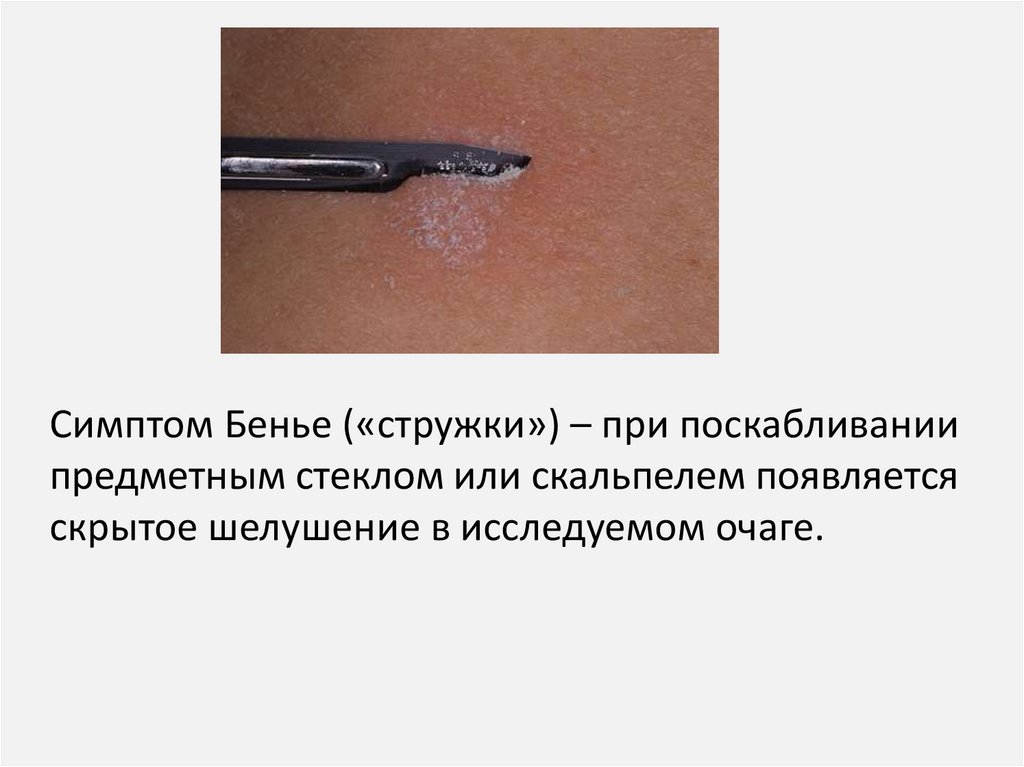
7.
Симптом Бенье («стружки») – при поскабливаниипредметным стеклом или скальпелем появляется
скрытое шелушение в исследуемом очаге.
8.
Дифференциальная диагностика проводится с:• сифилитической лейкодермой (пятна не сливаются,
серореакции положительны);
• сифилитической розеолой (пятна не шелушатся,
исчезают при надавливании предметным стеклом,
серореакции положительны);
• розовым лишаем Жибера (пятна
островоспалительные, овальной формы по типу
медальонов).
9.
Лечение• Соблюдение рационального гигиенического режима.
• Выявление и лечение заболеваний, приводящих к
гипергидрозу и изменению состава пота.
• 3-5% серно-салициловый спирт – 1 - 2 недели.
• Клотримазол крем или р-р – 10 - 15 дней.
• Ламизил крем или спрей – 1-2 недели.
• При неэффективности местной терапии применяют
системные антимикотики: тербинафин по 250 мг в сутки
7-10 дней; орунгал по 200 мг в сутки 7-10 дней.
• После применения антимикотиков для устранения
косметического дефекта в виде гипопигментации
рекомендовано общее УФО (можно солнечные ванны).
10.
Дерматомикозы (дерматофитии)- грибковые заболевания, при которых поражаются
эпидермис, дерма и придатки кожи (длинные,
иногда пушковые волосы, ногти);
- наблюдается разной степени воспалительная
реакция кожи.
- Дерматофитии могут сопровождаться
аллергическими реакциями.
- Возникающие при этом аллергиды называются
микидами.
- Они располагаются на расстоянии от
патологического очага, вызванного грибами, и, как
правило, грибов не содержат.
11.
Эпидермофития стоп• Возбудитель –
трихофитон (Tr. interdigitale).
• Составляет около 30% всей патологии кожи.
• Обостряется преимущественно в весеннее и летнее
время (потливость и мацерация кожи).
• Предрасполагающие факторы:
ношение плохо вентилируемой обуви,
несоблюдение правил личной гигиены,
опрелости, ссадины кожи,
плоскостопие, сахарный диабет и др.
Инфицирование происходит в банях, душевых,
бассейнах, где нарушаются санитарные нормы.
Кожа ладоней не поражается.
12.
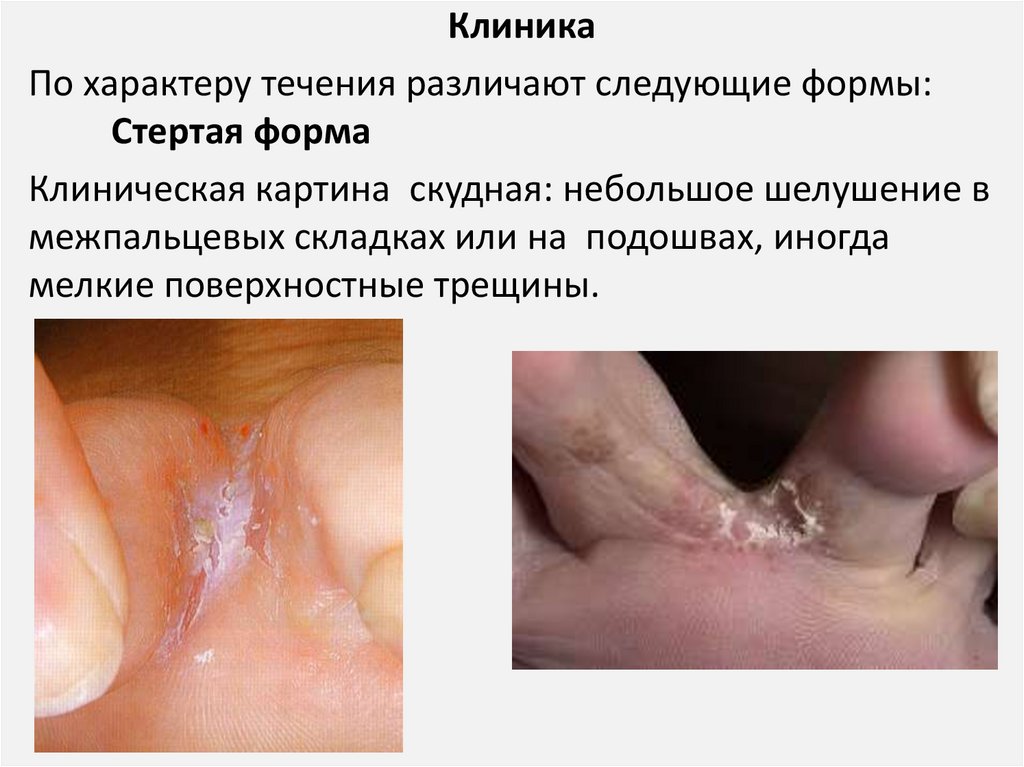
КлиникаПо характеру течения различают следующие формы:
Стертая форма
Клиническая картина скудная: небольшое шелушение в
межпальцевых складках или на подошвах, иногда
мелкие поверхностные трещины.
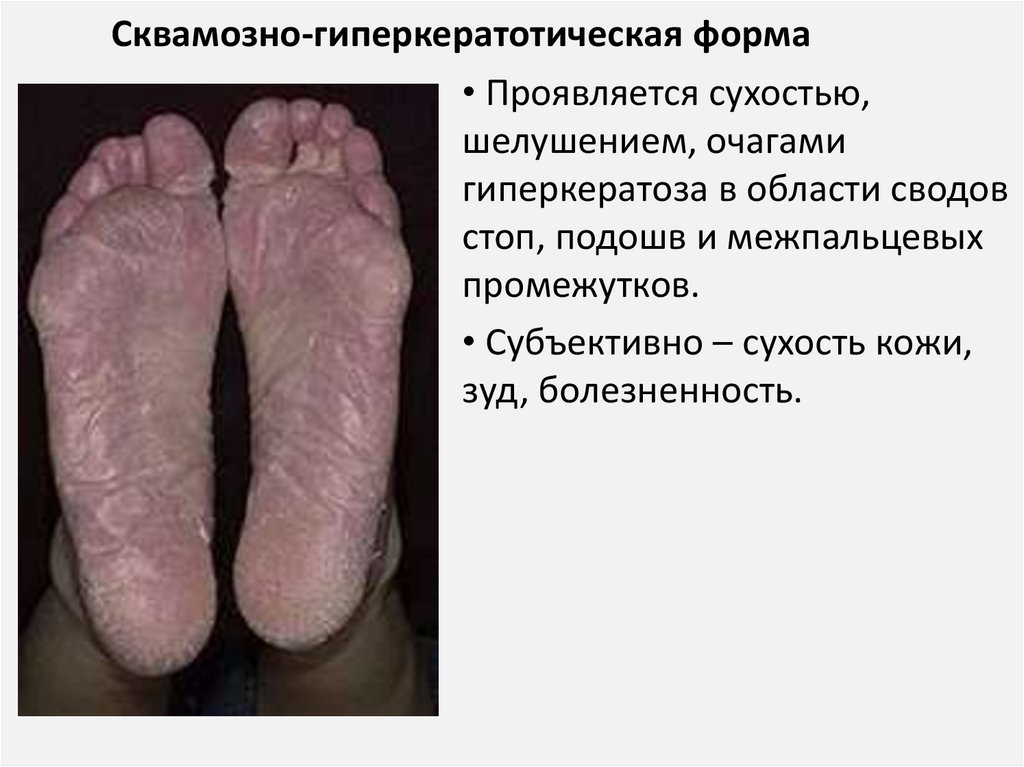
13.
Сквамозно-гиперкератотическая форма• Проявляется сухостью,
шелушением, очагами
гиперкератоза в области сводов
стоп, подошв и межпальцевых
промежутков.
• Субъективно – сухость кожи,
зуд, болезненность.
14.
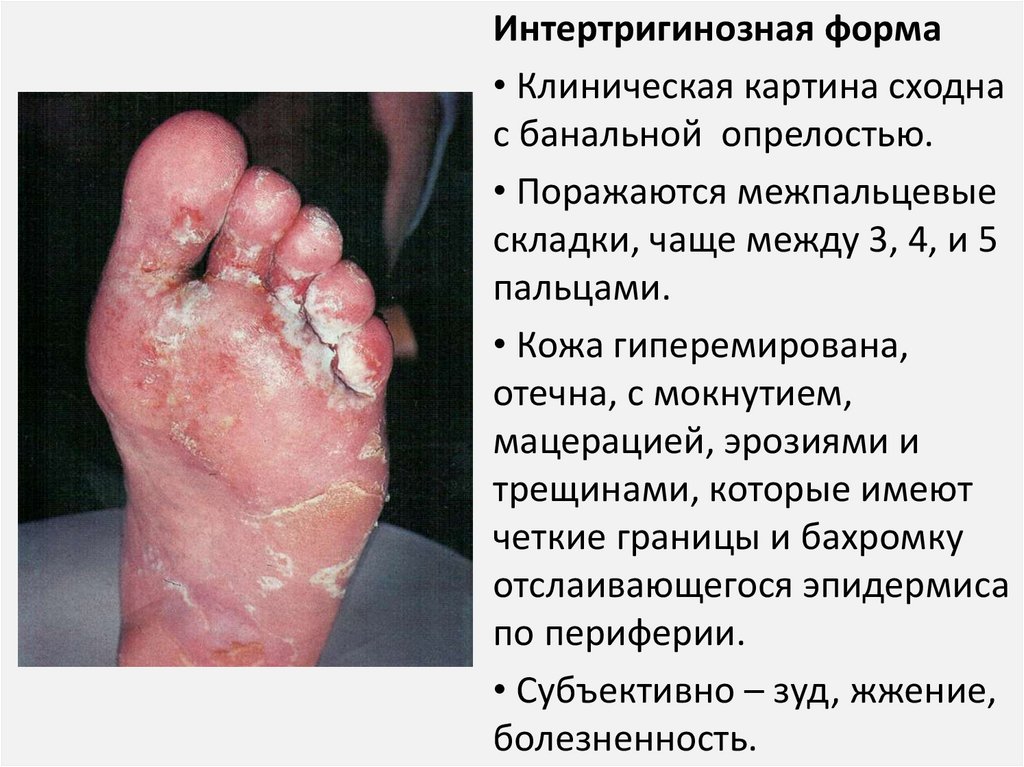
Интертригинозная форма• Клиническая картина сходна
с банальной опрелостью.
• Поражаются межпальцевые
складки, чаще между 3, 4, и 5
пальцами.
• Кожа гиперемирована,
отечна, с мокнутием,
мацерацией, эрозиями и
трещинами, которые имеют
четкие границы и бахромку
отслаивающегося эпидермиса
по периферии.
• Субъективно – зуд, жжение,
болезненность.
15.
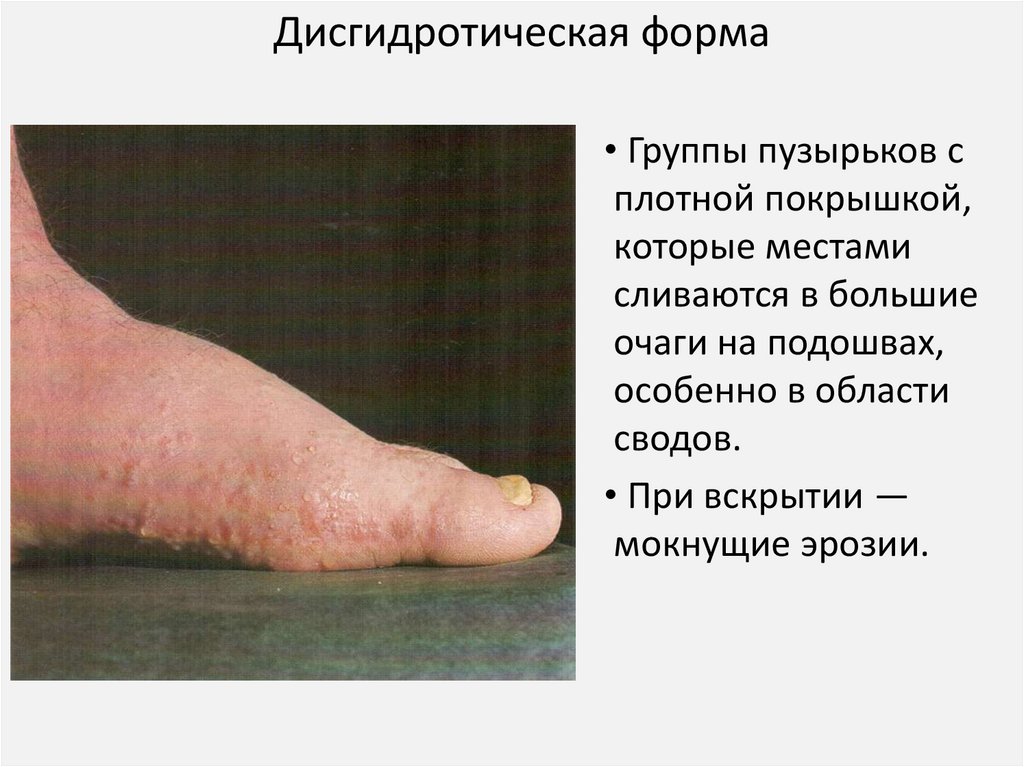
Дисгидротическая форма• Группы пузырьков с
плотной покрышкой,
которые местами
сливаются в большие
очаги на подошвах,
особенно в области
сводов.
• При вскрытии —
мокнущие эрозии.
16.
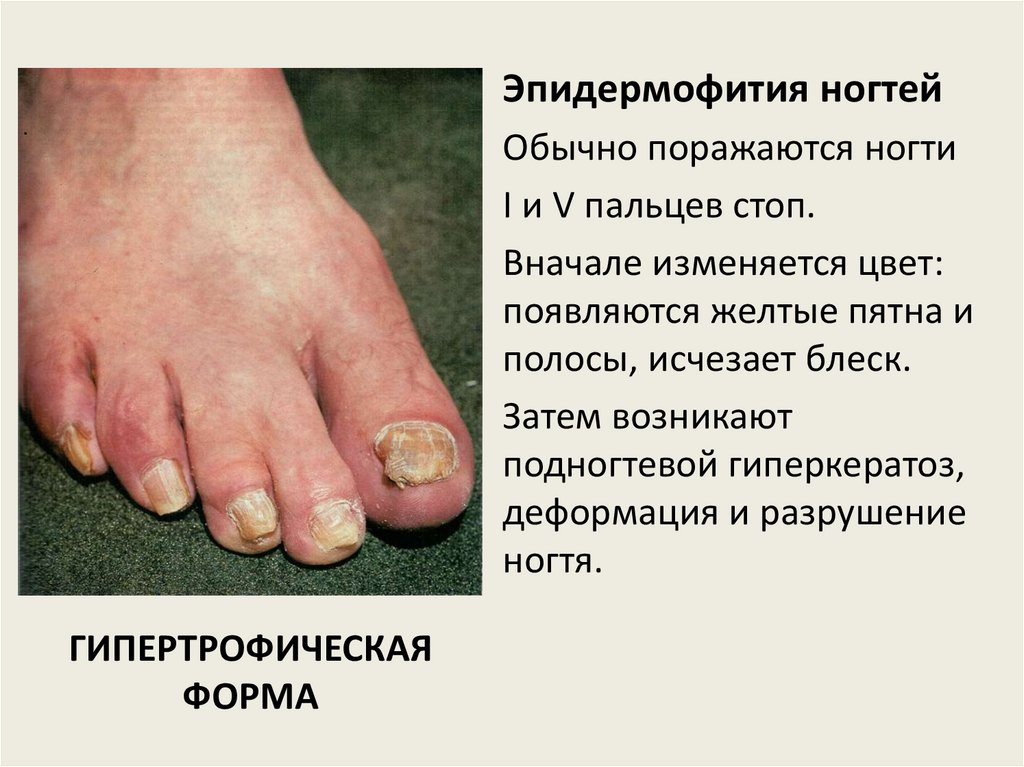
Эпидермофития ногтейОбычно поражаются ногти
I и V пальцев стоп.
Вначале изменяется цвет:
появляются желтые пятна и
полосы, исчезает блеск.
Затем возникают
подногтевой гиперкератоз,
деформация и разрушение
ногтя.
ГИПЕРТРОФИЧЕСКАЯ
ФОРМА
17.
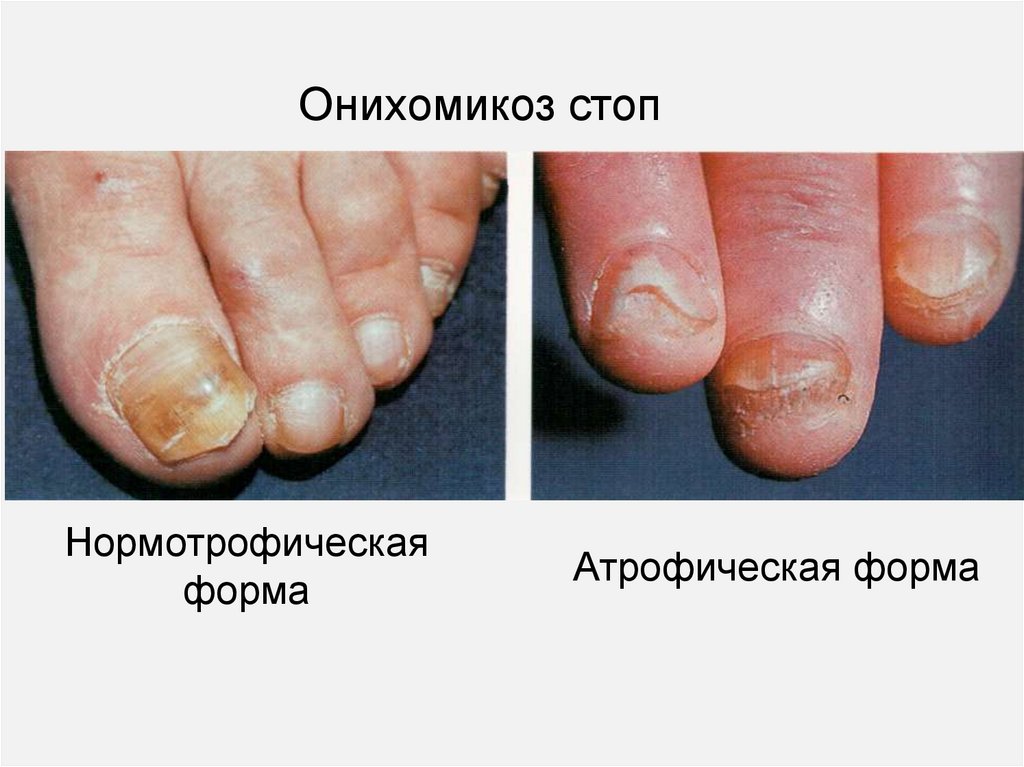
Онихомикоз стопНормотрофическая
форма
Атрофическая форма
18.
Диагноз основывается на данных клиническойкартины и подтверждается лабораторно.
До забора материала не следует в течение 1-2 суток
обрабатывать очаги.
При поражениях на гладкой коже рекомендуется
брать соскоб чешуек с периферии очагов
скальпелем или браншей ножниц.
При микозе стоп берут чешуйки, эпидермис по
периферии очагов, срезают покрышки пузырей.
При поражении ногтевых пластинок – срезается
свободный край ногтя.
19.
• Материал кладут на предметноестекло тонким слоем
• капают несколько капель 10-20% р-ра КОН
или Na OH
• подогревают над пламенем спиртовки до
появления белого ободка из кристаллов щелочи по
периферии капли (препарат из волос не
подогревают, т. к. при этом нарушается
взаимоотношение гриба с волосами, что затрудняет
диагностику).
• накрывают покровным стеклом и
микроскопируют без иммерсии с опущенным
конденсором и суженной диафрагмой .
Обнаруживаются споры и нити мицелия.
20.
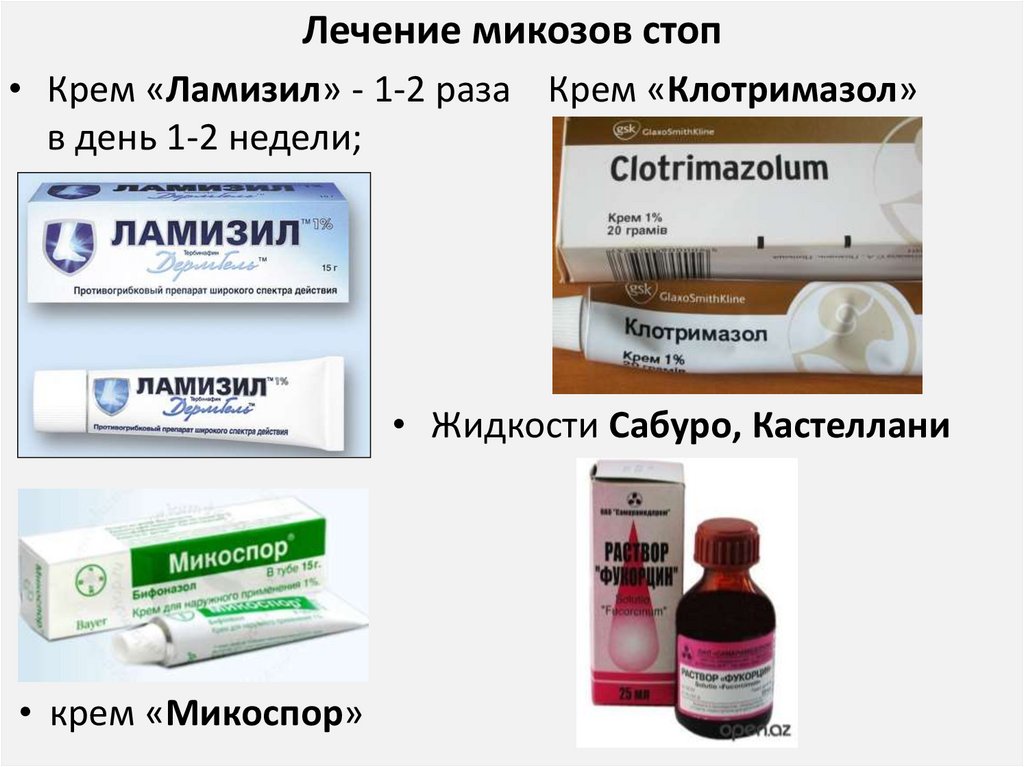
Лечение микозов стоп• Крем «Ламизил» - 1-2 раза Крем «Клотримазол»
в день 1-2 недели;
• Жидкости Сабуро, Кастеллани
• крем «Микоспор»
21.
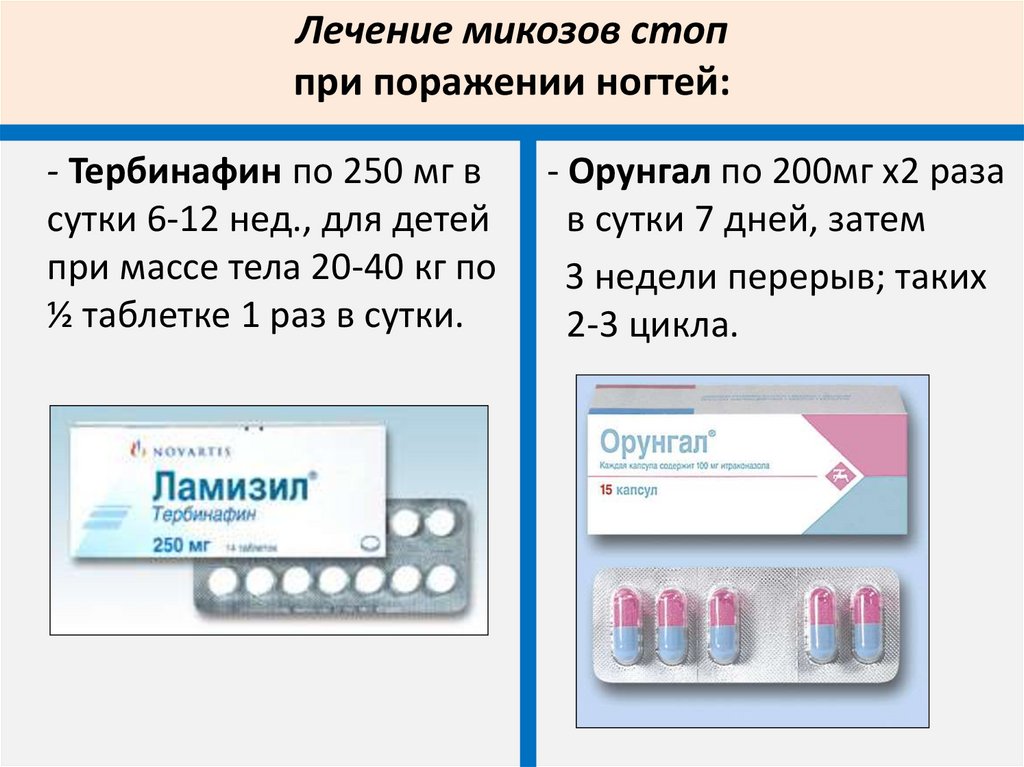
Лечение микозов стоппри поражении ногтей:
- Тербинафин по 250 мг в
сутки 6-12 нед., для детей
при массе тела 20-40 кг по
½ таблетке 1 раз в сутки.
- Орунгал по 200мг х2 раза
в сутки 7 дней, затем
3 недели перерыв; таких
2-3 цикла.
22.
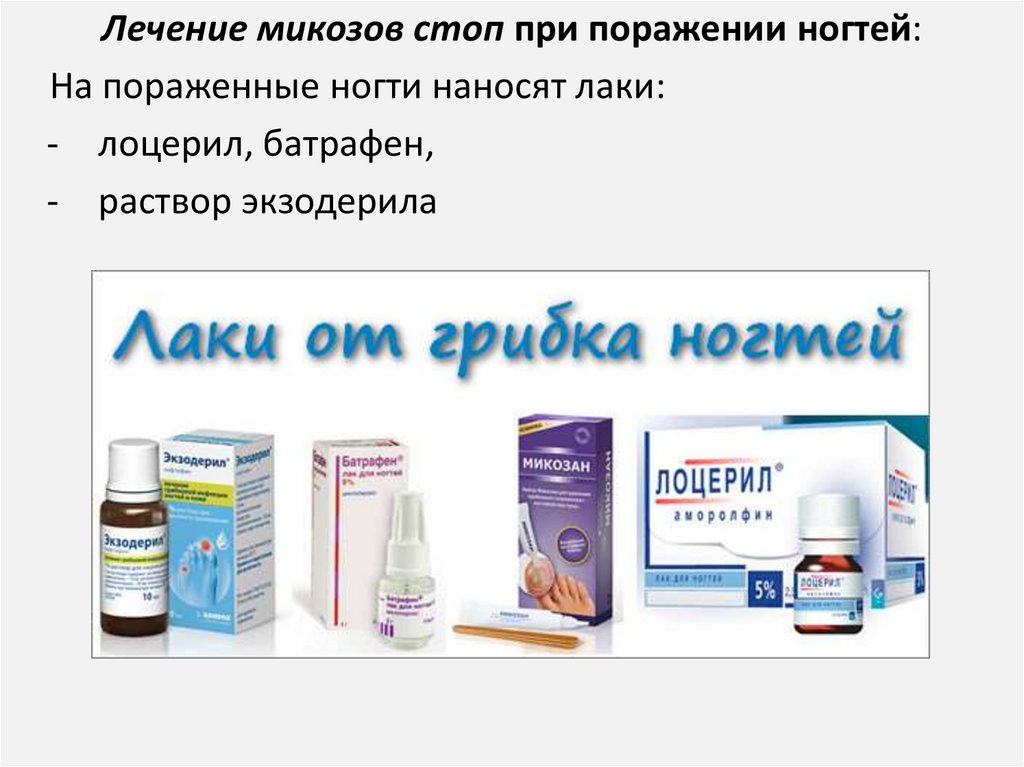
Лечение микозов стоп при поражении ногтей:На пораженные ногти наносят лаки:
- лоцерил, батрафен,
- раствор экзодерила
23.
Линия Мико-стоп:• Терапия грибка ногтей и стоп
спреем Микостоп осуществляется
следующим образом:
• поражённые участки – кожа стоп,
ногти обрабатывать раствором 1
раз в день, желательно после
распаривания ног и удаления
ороговевших слоёв.
• Курс лечения подбирается
индивидуально врачом и длится до
полного исчезновения
повреждённых тканей (в среднем до
4 недель, плюс 10–12 дней для
закрепления эффекта).
24.
Линия Мико-стоп:- Крем, крем-паста: помимо бифоназола, они содержат
мочевину. Вещество помогает лучше размягчить
поверхность травмированного ногтя (ороговевшего
слоя кожи) и безболезненно его удалить. Благодаря
действию мочевины, поражённые ткани быстро
восстанавливаются, отрастает здоровая пластина.
25.
Линия Мико-стопВо время лечения грибковой
инфекции важно обрабатывать
всю используемую обувь.
Необходимо распылять
аэрозоль внутри туфель,
кроссовок, ботинок, домашних
тапочек на протяжении 3–5
дней. Такую же процедуру
рекомендуется использовать в
профилактических целях после
посещения общественных мест
(бассейны, сауны, бани,
спортзалы).
26.
Методики дезинфекции обуви• В медучреждениях проводят в дезкамерах.
• В домашних условиях используют:
25% р-р формалина,
50% р-р уксусной кислоты,
0,5-1% р-р хлоргексидина биглюконата.
• Ватным тампоном, смоченным одним из указанных
растворов, протирают стельку и подкладку обуви,
оставляя его в носовой части, а затем помещают в
полиэтиленовый мешок на 14 – 16 часов (при обработке
хлоргексидином на 2 часа).
• После извлечения обувь проветривают до высыхания.
• Дезинфекции проводят в начале, в середине (при
онихомикозе) и в конце лечения.
27.
Паховая эпидермофития• Возбудитель –
гриб Epidermophyton floccosum.
• Инфицирование происходит:
через предметы ухода за больными (подкладные
судна, клизменные наконечники, градусники, мочалки);
через постельное белье и другие вещи больного;
при половых контактах и др.
• Инфицированию способствует повышенное
потоотделение.
• Болеют, за редким исключением, взрослые, в
основном мужчины.
28.
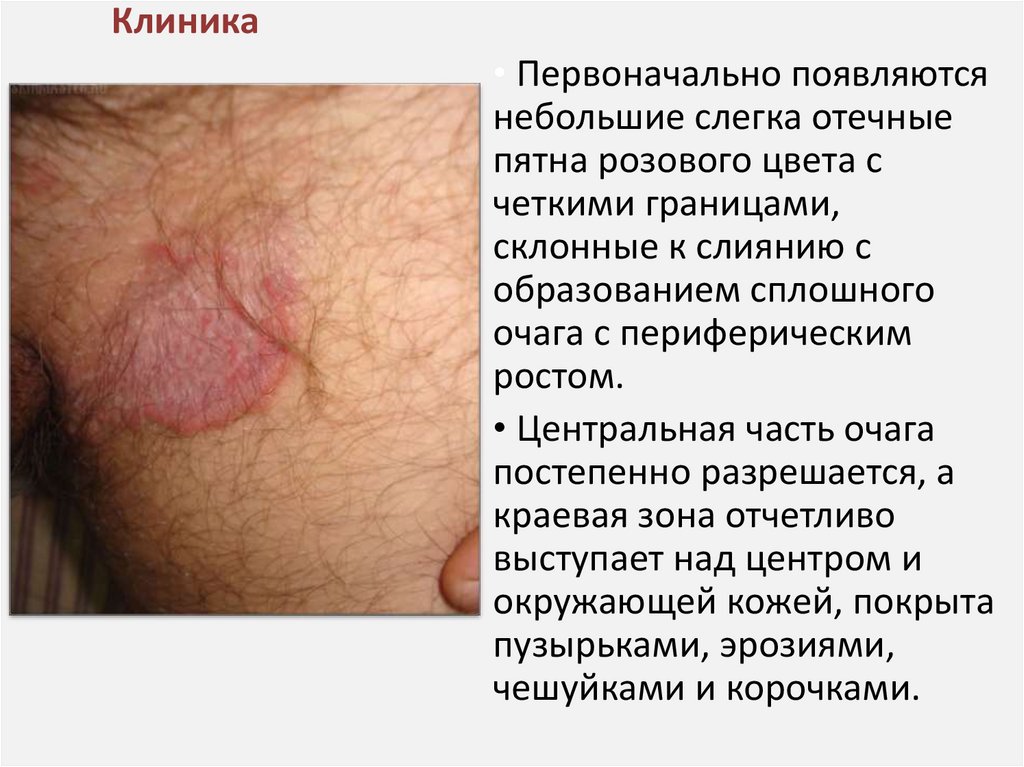
Клиника• Первоначально появляются
небольшие слегка отечные
пятна розового цвета с
четкими границами,
склонные к слиянию с
образованием сплошного
очага с периферическим
ростом.
• Центральная часть очага
постепенно разрешается, а
краевая зона отчетливо
выступает над центром и
окружающей кожей, покрыта
пузырьками, эрозиями,
чешуйками и корочками.
29.
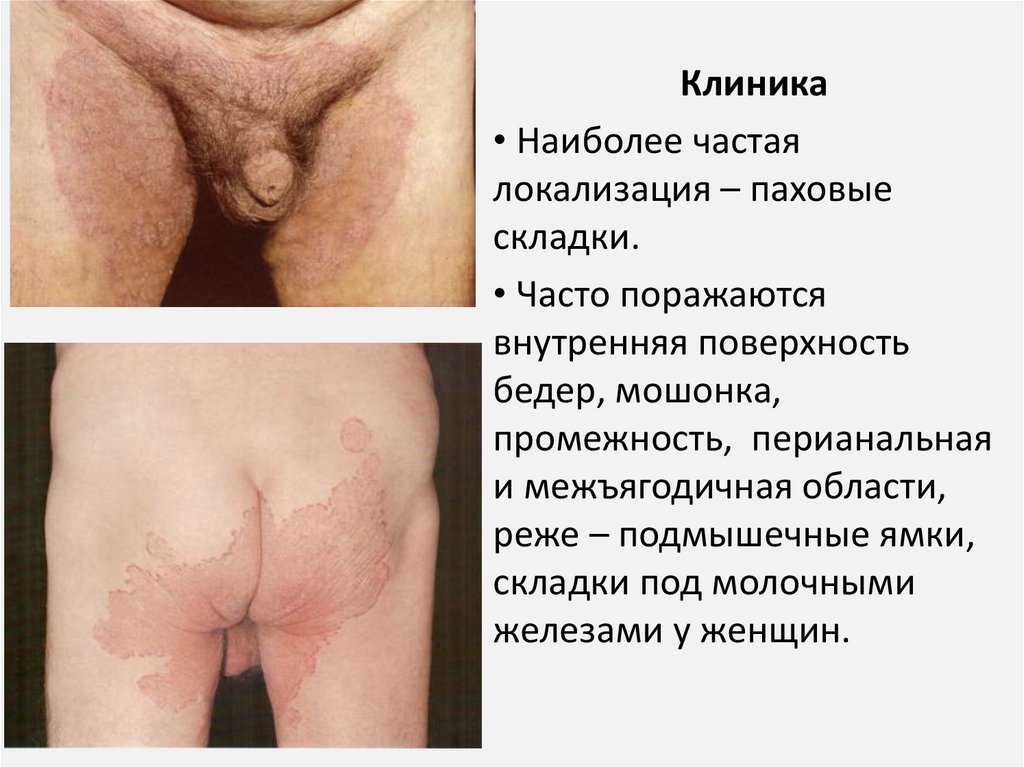
Клиника• Наиболее частая
локализация – паховые
складки.
• Часто поражаются
внутренняя поверхность
бедер, мошонка,
промежность, перианальная
и межъягодичная области,
реже – подмышечные ямки,
складки под молочными
железами у женщин.
30.
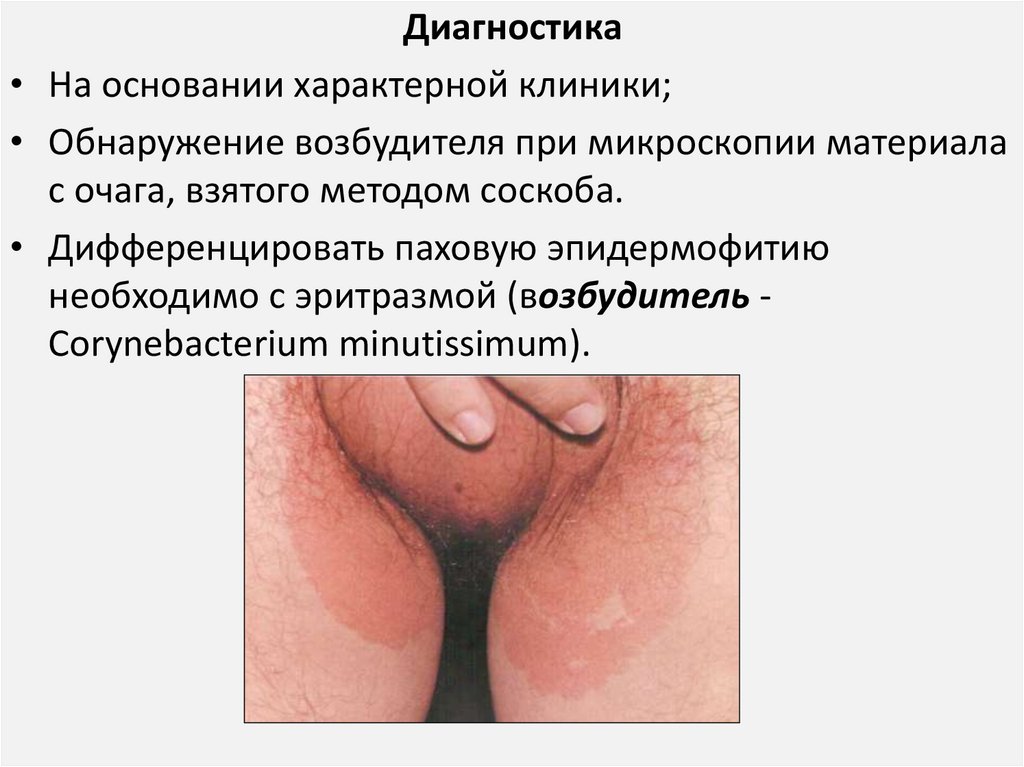
Диагностика• На основании характерной клиники;
• Обнаружение возбудителя при микроскопии материала
с очага, взятого методом соскоба.
• Дифференцировать паховую эпидермофитию
необходимо с эритразмой (возбудитель Corynebacterium minutissimum).
31.
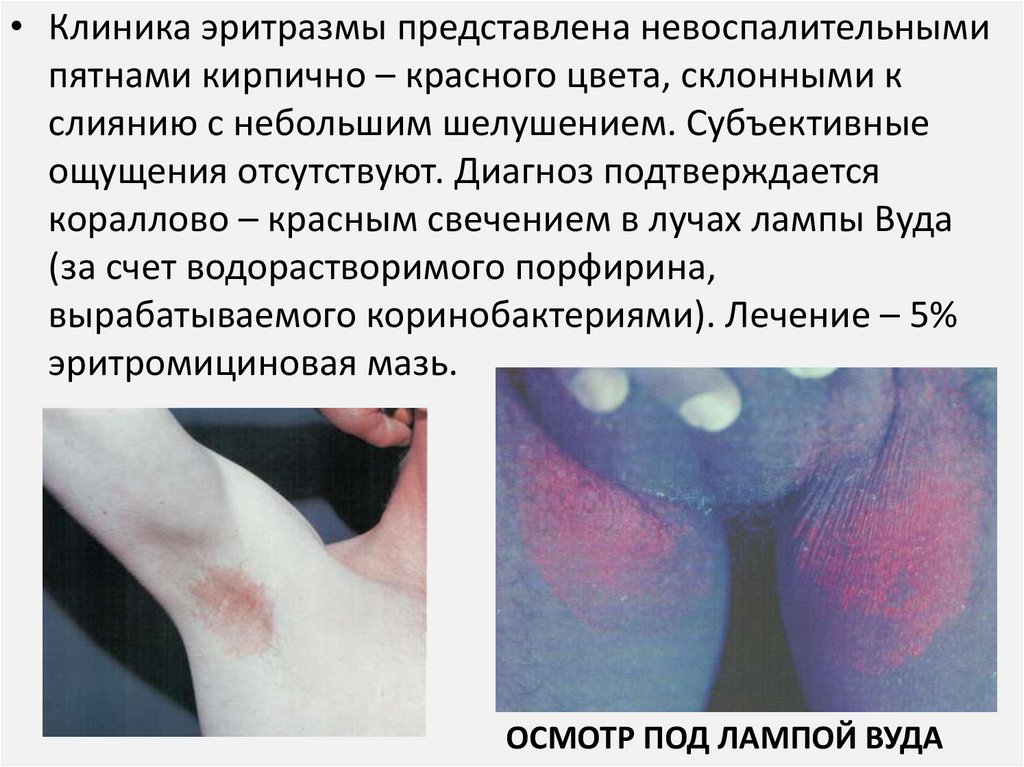
• Клиника эритразмы представлена невоспалительнымипятнами кирпично – красного цвета, склонными к
слиянию с небольшим шелушением. Субъективные
ощущения отсутствуют. Диагноз подтверждается
кораллово – красным свечением в лучах лампы Вуда
(за счет водорастворимого порфирина,
вырабатываемого коринобактериями). Лечение – 5%
эритромициновая мазь.
ОСМОТР ПОД ЛАМПОЙ ВУДА
32.
Лечение паховой эпидермофитии• Крем «Ламизил» - 1-2 раза в день 1-2 недели;
• Крем «Клотримазол», 1 раз в день 2 недели;
• Мазь «Микоспор» — 1 раз в день 2-4 недели;
• Жидкость Сабуро, жидкость Кастеллани 1-2 раза
в день, 2 недели.
При отсутствии эффекта от наружной терапии:
• Ламизил - по 250 мг в сутки 7 дней;
• Орунгал – по 200 мг в сутки, 7 дней;
33.
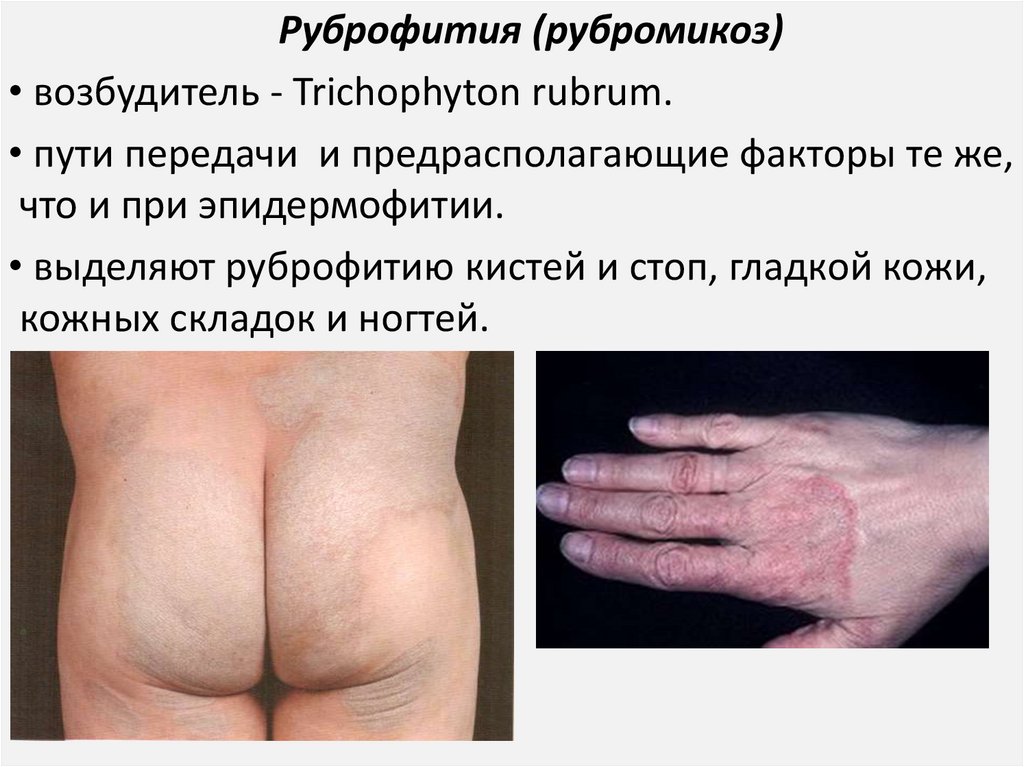
Руброфития (рубромикоз)• возбудитель - Trichophyton rubrum.
• пути передачи и предрасполагающие факторы те же,
что и при эпидермофитии.
• выделяют руброфитию кистей и стоп, гладкой кожи,
кожных складок и ногтей.
34.
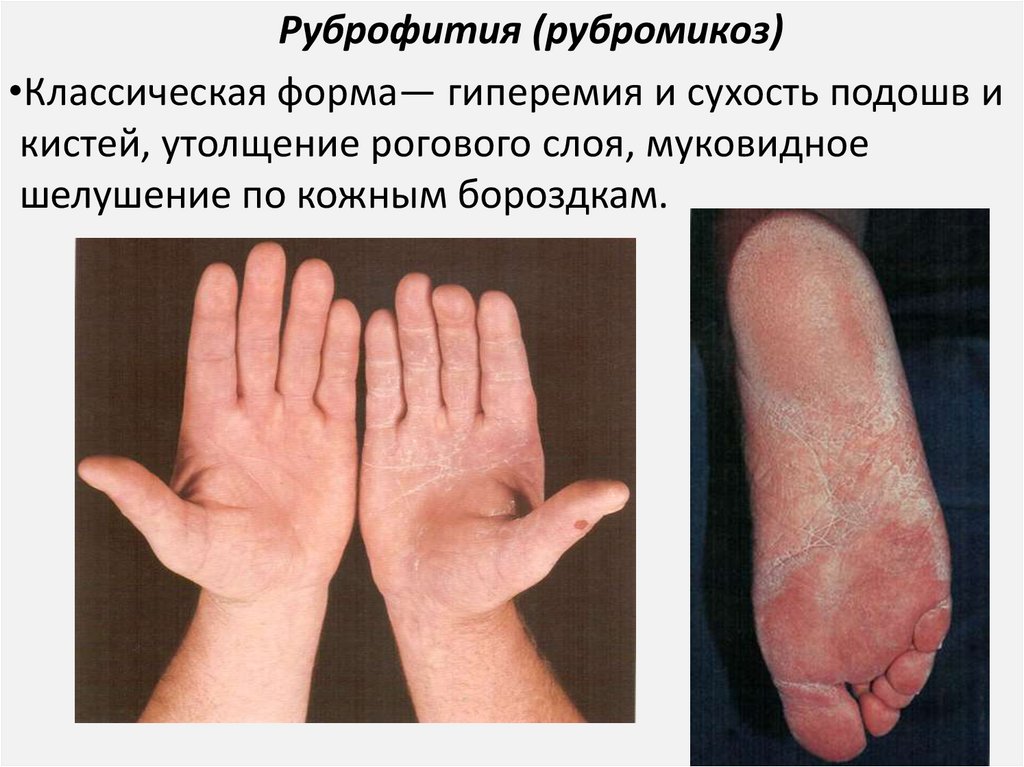
Руброфития (рубромикоз)•Классическая форма— гиперемия и сухость подошв и
кистей, утолщение рогового слоя, муковидное
шелушение по кожным бороздкам.
35.
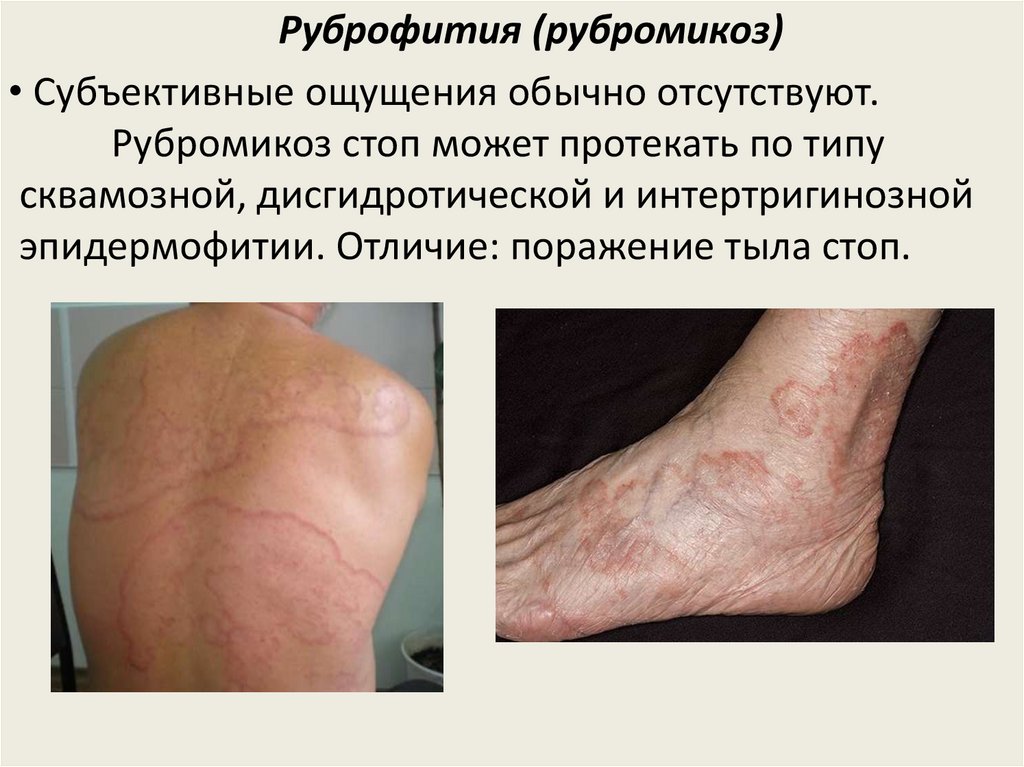
Руброфития (рубромикоз)• Субъективные ощущения обычно отсутствуют.
Рубромикоз стоп может протекать по типу
сквамозной, дисгидротической и интертригинозной
эпидермофитии. Отличие: поражение тыла стоп.
36.
Трихофития• Как поверхностная, так и хроническая вызываются
одними и теми же антропофильными грибами,
располагающимися внутри волоса (Trichophyton
endotrix) и вызывают нерезко выраженные
воспалительные явления кожи.
• Возбудители – Tr. violaceum и Tr. tonsurans.
• Трихофития поверхностная (Tr. superficialis).
• Источник инфекции – дети младшего и среднего
возраста, страдающие поверхностной трихофитией.
• Инфицирование происходит при непосредственном
контакте с больным или через предметы личной
гигиены, вещи, бывшие в употреблении больного.
• В зависимости от локализации выделяют
поверхностную трихофитию волосистой части головы,
гладкой кожи и ногтевых пластин.
37.
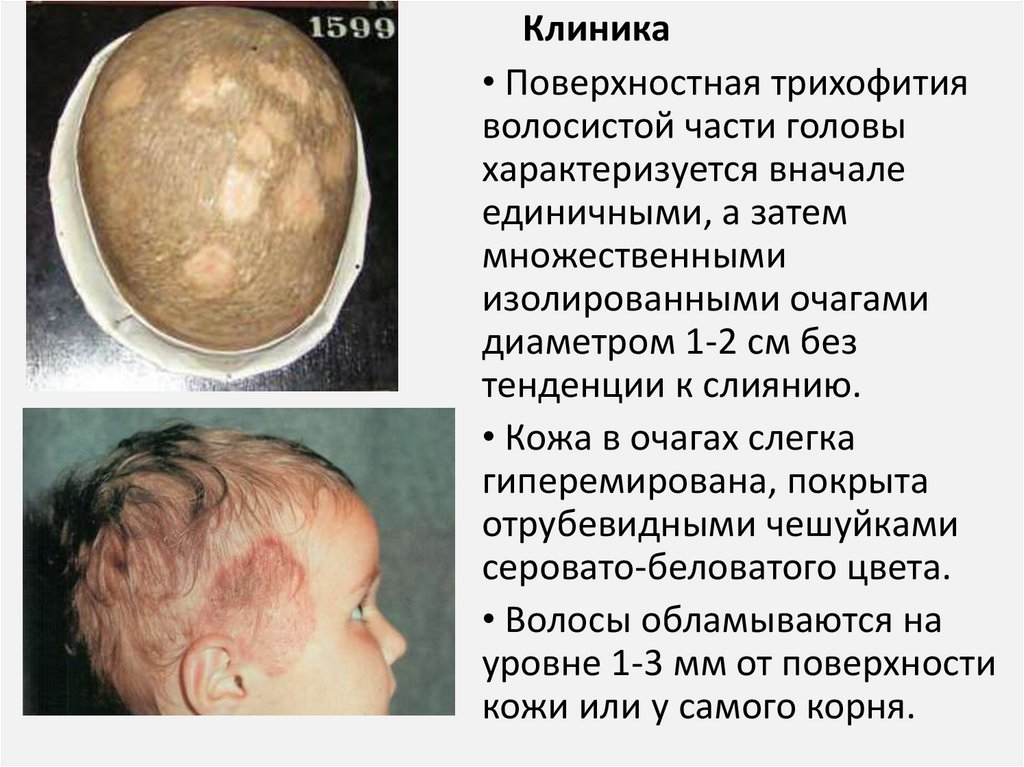
Клиника• Поверхностная трихофития
волосистой части головы
характеризуется вначале
единичными, а затем
множественными
изолированными очагами
диаметром 1-2 см без
тенденции к слиянию.
• Кожа в очагах слегка
гиперемирована, покрыта
отрубевидными чешуйками
серовато-беловатого цвета.
• Волосы обламываются на
уровне 1-3 мм от поверхности
кожи или у самого корня.
38.
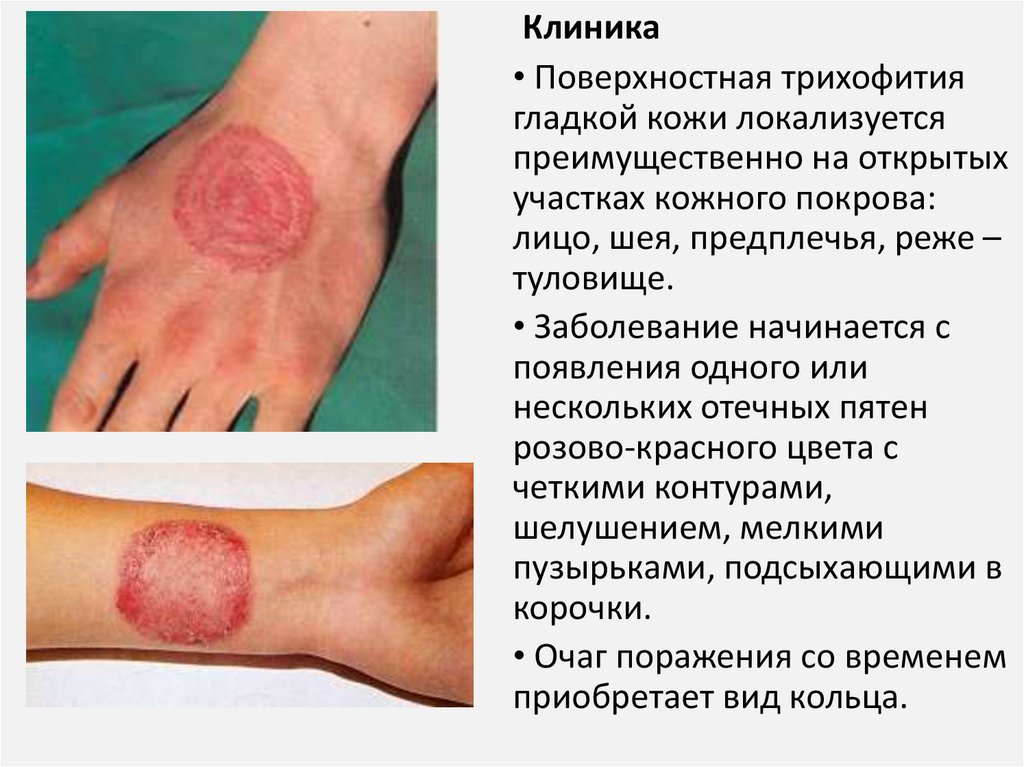
Клиника• Поверхностная трихофития
гладкой кожи локализуется
преимущественно на открытых
участках кожного покрова:
лицо, шея, предплечья, реже –
туловище.
• Заболевание начинается с
появления одного или
нескольких отечных пятен
розово-красного цвета с
четкими контурами,
шелушением, мелкими
пузырьками, подсыхающими в
корочки.
• Очаг поражения со временем
приобретает вид кольца.
39.
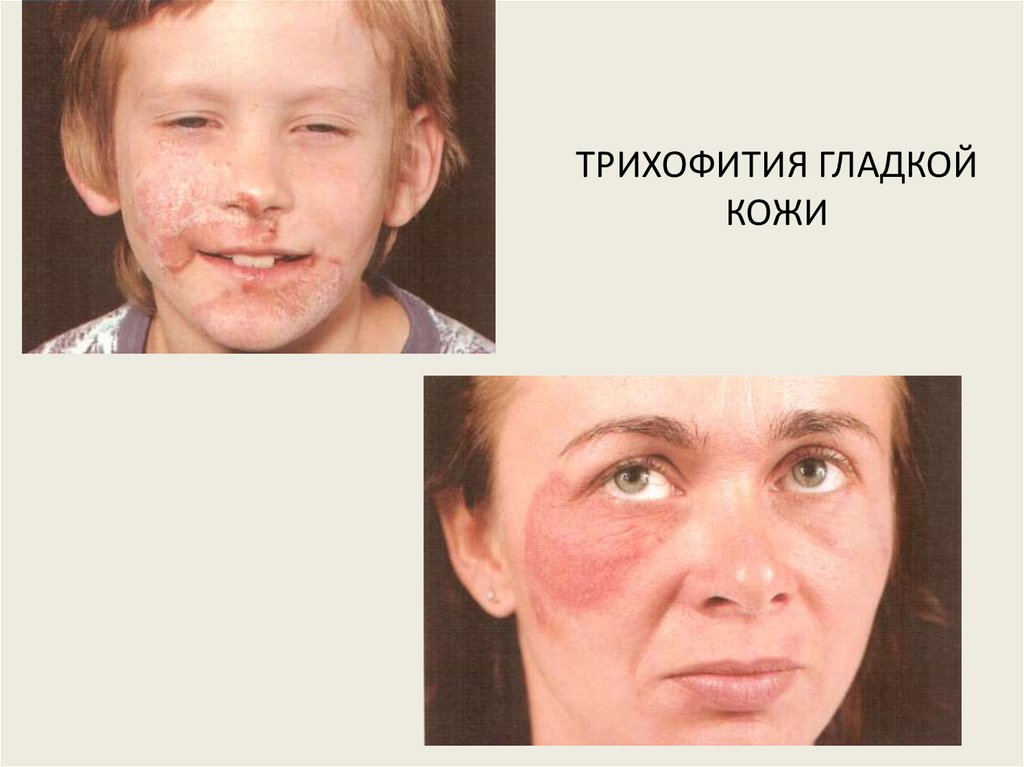
ТРИХОФИТИЯ ГЛАДКОЙКОЖИ
40.
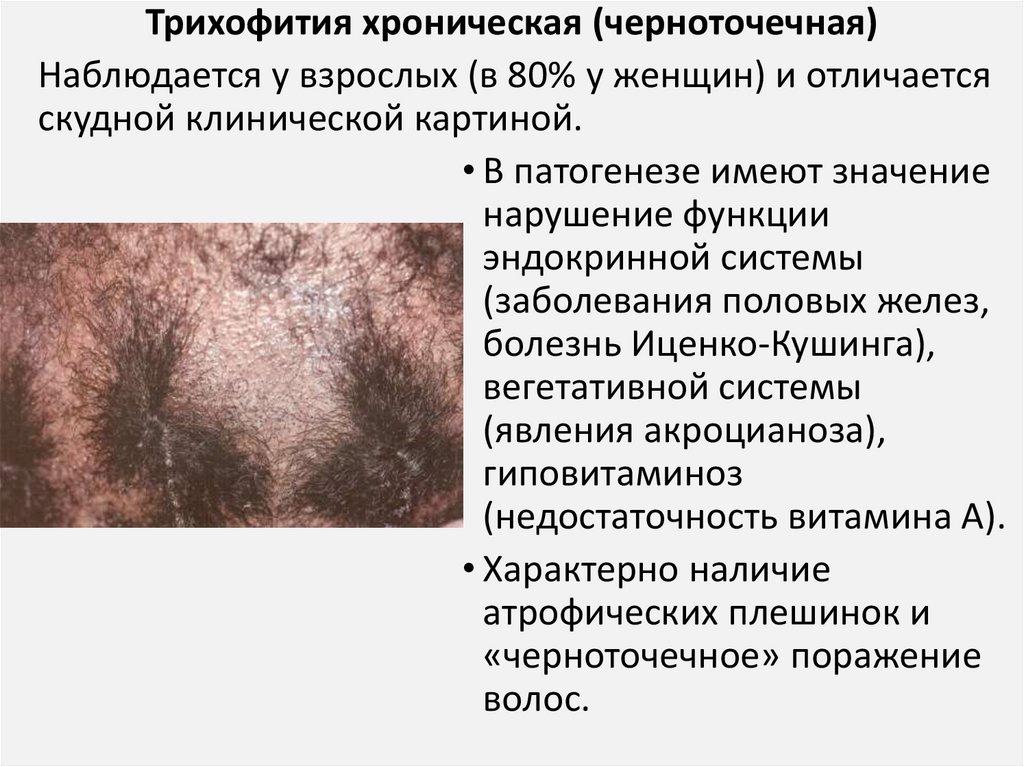
Трихофития хроническая (черноточечная)Наблюдается у взрослых (в 80% у женщин) и отличается
скудной клинической картиной.
• В патогенезе имеют значение
нарушение функции
эндокринной системы
(заболевания половых желез,
болезнь Иценко-Кушинга),
вегетативной системы
(явления акроцианоза),
гиповитаминоз
(недостаточность витамина А).
• Характерно наличие
атрофических плешинок и
«черноточечное» поражение
волос.
41.
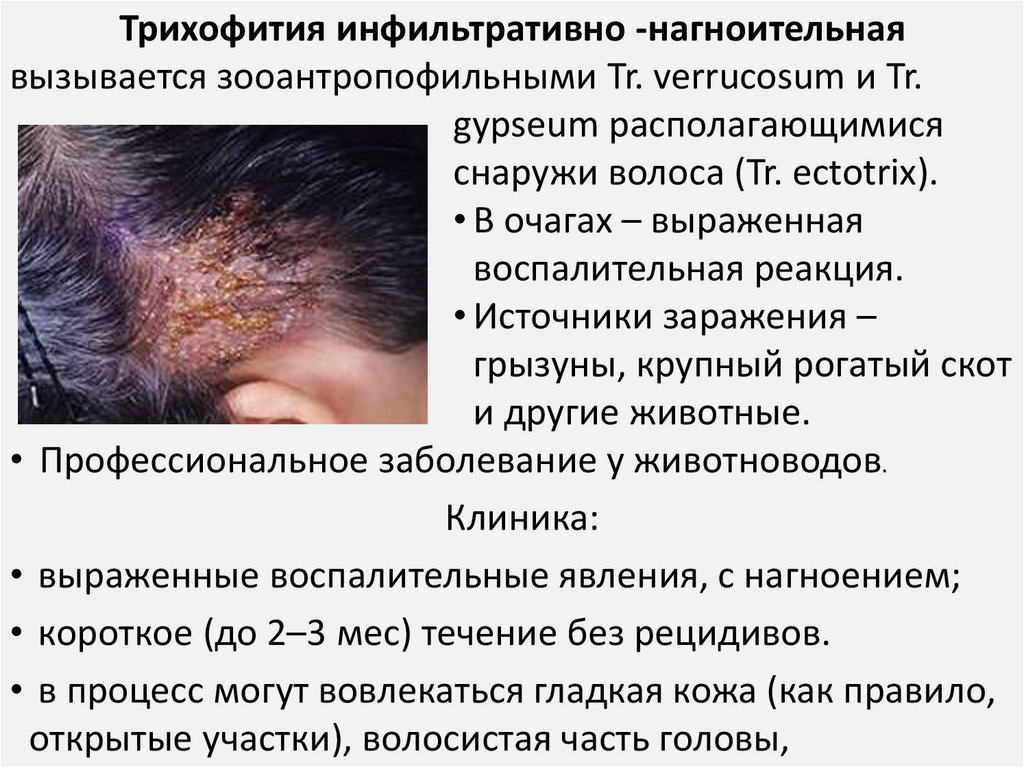
Трихофития инфильтративно -нагноительнаявызывается зооантропофильными Tr. verrucosum и Tr.
gypseum располагающимися
снаружи волоса (Tr. ectotrix).
• В очагах – выраженная
воспалительная реакция.
• Источники заражения –
грызуны, крупный рогатый скот
и другие животные.
• Профессиональное заболевание у животноводов.
Клиника:
• выраженные воспалительные явления, с нагноением;
• короткое (до 2–3 мес) течение без рецидивов.
• в процесс могут вовлекаться гладкая кожа (как правило,
открытые участки), волосистая часть головы,
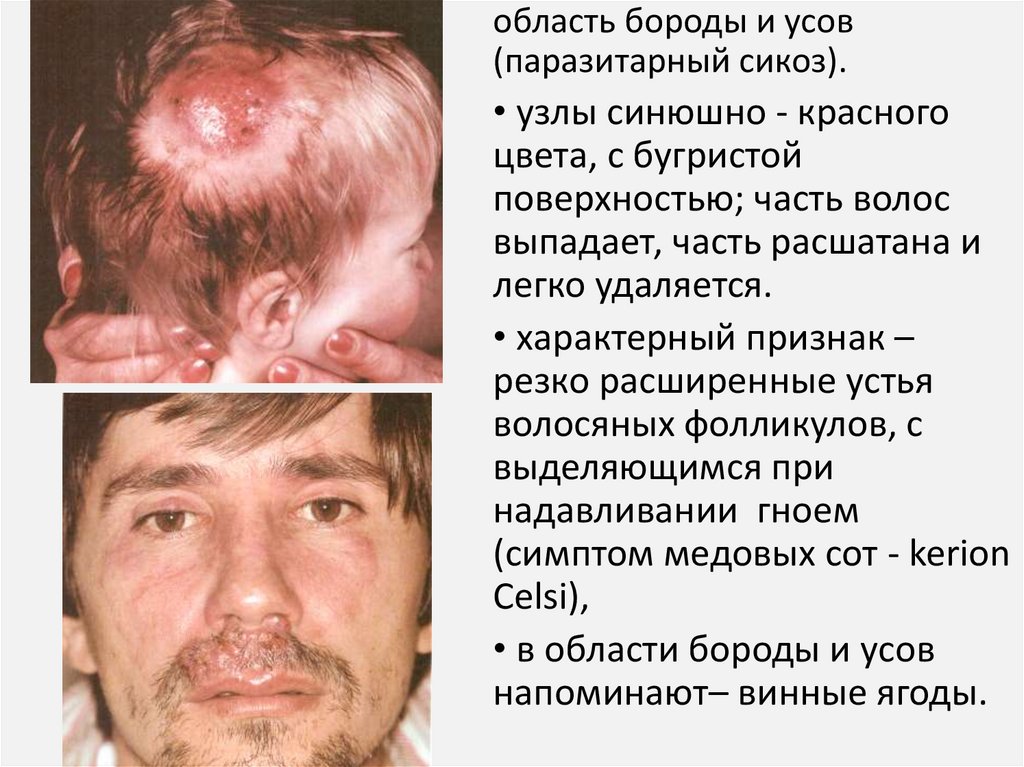
42.
область бороды и усов(паразитарный сикоз).
• узлы синюшно - красного
цвета, с бугристой
поверхностью; часть волос
выпадает, часть расшатана и
легко удаляется.
• характерный признак –
резко расширенные устья
волосяных фолликулов, с
выделяющимся при
надавливании гноем
(симптом медовых сот - kerion
Celsi),
• в области бороды и усов
напоминают– винные ягоды.
43.
Диагностика основана на:• Характерной клинической картине.
• Люминисцентной диагностике (асбестовиднобелое или отсутствие свечения в лучах лампы Вуда).
• Микроскопии волос и чешуек кожи (определение
положения колоний гриба относительно оболочки
волоса).
• Культуральной диагностике.
Дифференциальная диагностика проводится с
- микроспорией,
- пиодермией,
- псориазом.
44.
Микроспория (син.: стригущий лишай)• Вызывается:
- антропофильными грибами М. ferrugineum, источником
которых является больной человек, чаще ребенок;
- зоофильными - М. canis, источником которых служат
кошки и собаки.
• Передача возбудителя происходит при контакте с
больным человеком или животным, а также через
предметы и вещи, загрязненные чешуйками и волосами,
содержащими грибы (в семье, в спортивных секциях,
парикмахерских, детских коллективах и т.д.).
• Инкубационный период при зоонозной форме 5-7 дней,
антропонозной - до 4-6 недель.
45.
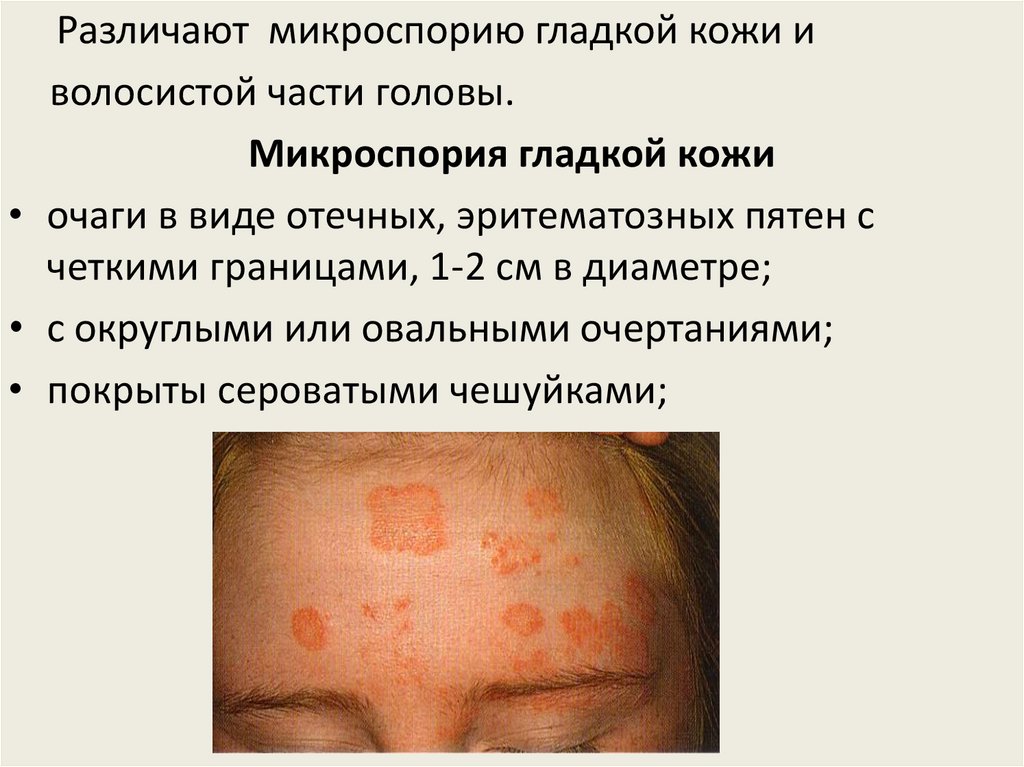
Различают микроспорию гладкой кожи иволосистой части головы.
Микроспория гладкой кожи
• очаги в виде отечных, эритематозных пятен с
четкими границами, 1-2 см в диаметре;
• с округлыми или овальными очертаниями;
• покрыты сероватыми чешуйками;
46.
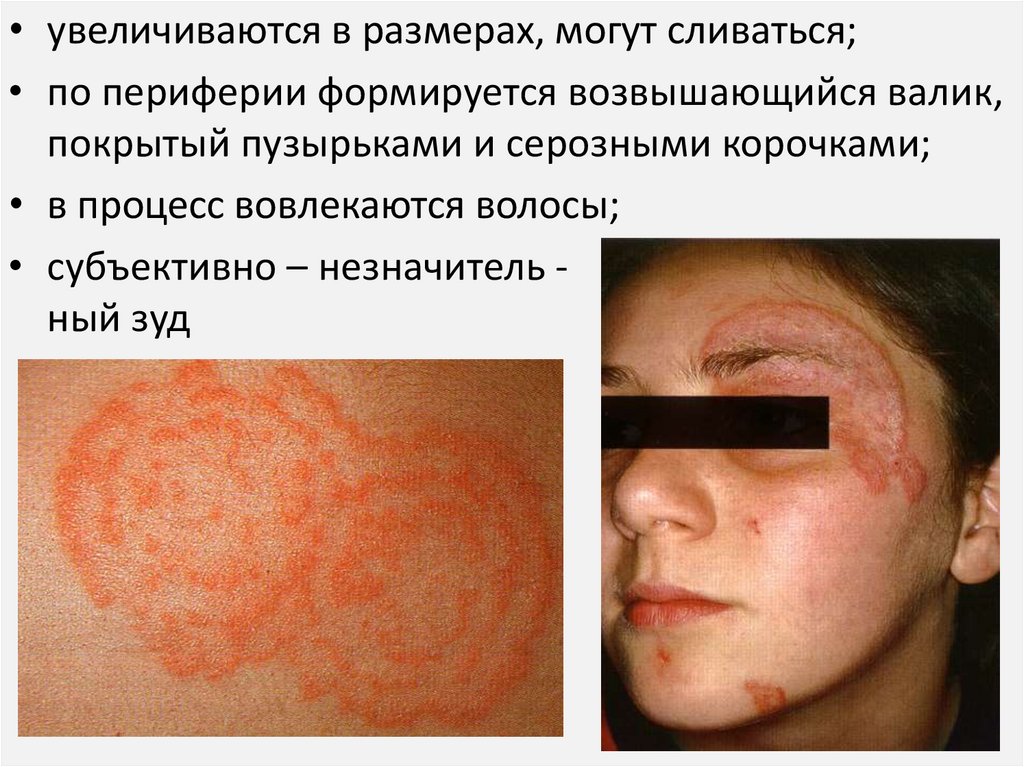
• увеличиваются в размерах, могут сливаться;• по периферии формируется возвышающийся валик,
покрытый пузырьками и серозными корочками;
• в процесс вовлекаются волосы;
• субъективно – незначитель ный зуд
47.
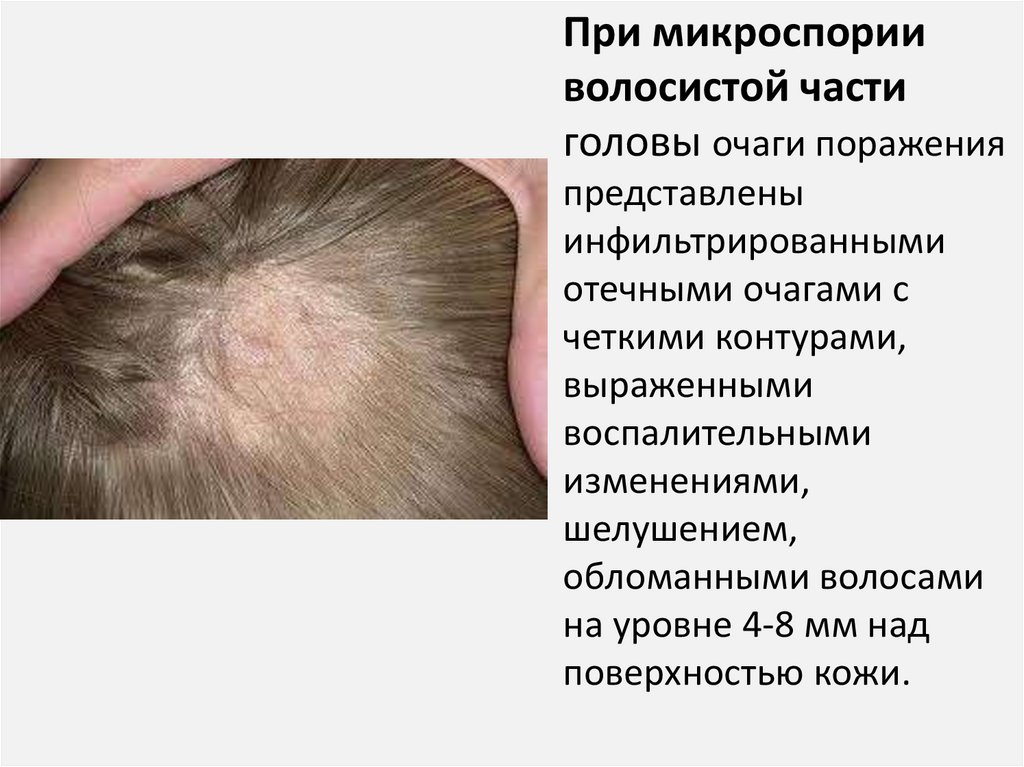
При микроспорииволосистой части
головы очаги поражения
представлены
инфильтрированными
отечными очагами с
четкими контурами,
выраженными
воспалительными
изменениями,
шелушением,
обломанными волосами
на уровне 4-8 мм над
поверхностью кожи.
48.
Диагноз основывается на:• клинических,
• микроскопических,
• культуральных данных,
• зеленом свечении очагов в лучах лампы Вуда.
Дифференцируют с трихофитией, псориазом,
алопецией, розовым лишаем Жибера.
ЛЕЧЕНИЕ
• Лечение больных с трихофитией и микроспорией
подразделяется на общее и местное.
• Общее лечение проводится при поражении:
- волосистой части головы, пушковых волос, бровей,
ресниц, области бороды и усов;
- при множественных очагах поражения на гладкой
коже.
49.
Гризеофульвин• Обладает фунгистатическим действием, фиксируется в
волосе, проникает в роговое вещество на 2-3 мм.
• Суточная доза гризеофульвина рассчитывается из
расчета: 20-22 мг на 1 кг веса в сутки при микроспории
и 16-18 мг на 1 кг веса при трихофитии; разделяется на
3 приема.
• Гризеофульвин назначается во время еды с чайной
ложкой растительного масла для лучшего всасывания
лекарства в тонком кишечнике.
50.
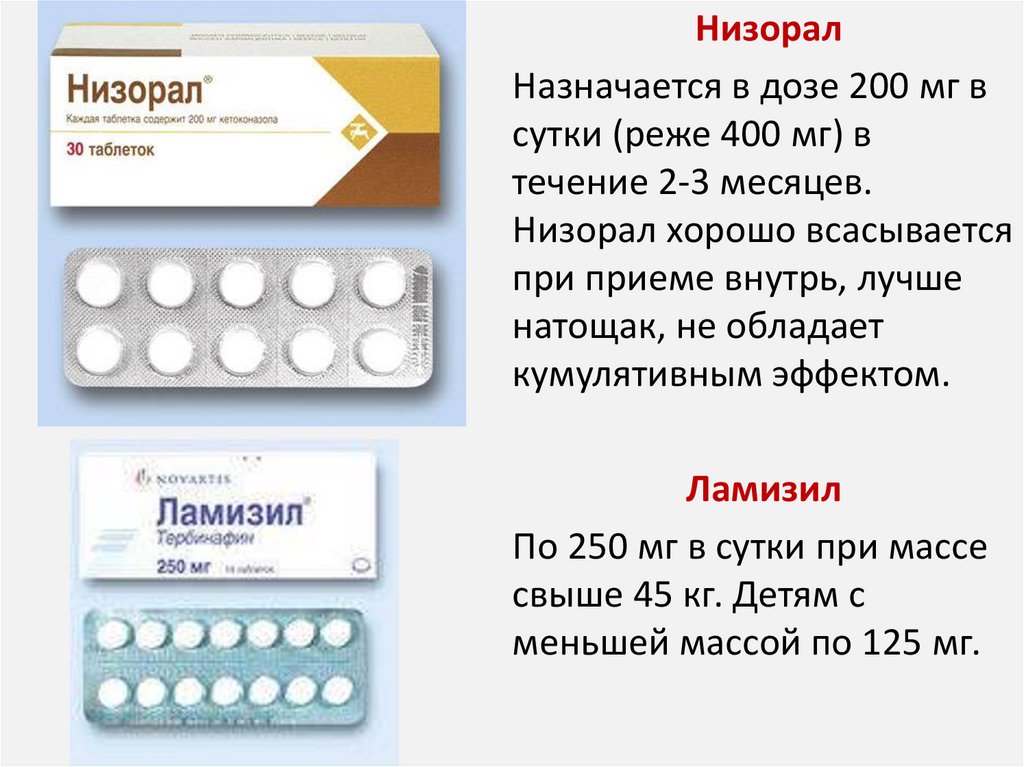
НизоралНазначается в дозе 200 мг в
сутки (реже 400 мг) в
течение 2-3 месяцев.
Низорал хорошо всасывается
при приеме внутрь, лучше
натощак, не обладает
кумулятивным эффектом.
Ламизил
По 250 мг в сутки при массе
свыше 45 кг. Детям с
меньшей массой по 125 мг.
51.
Наружное лечениеВолосы сбривают 1 раз в 7-10 дней.
• Местно применяют 2–5% настойку йода; серно (510%) - салицилово (2- 5%) - дегтярную (5–10%) мазь;
• Периодически проводят отслойку мазью Ариевича.
На участки гладкой кожи назначают также мази:
микосептин, ламизил и другие антимикотики.
• Общее лечение назначают до первого
отрицательного микроскопического исследования
(3–4 нед), затем 2 нед через день и далее еще 2
недели 1 раз в 3 дня.
• Больной считается выздоровевшим при наличие
трех отрицательных результатов с интервалом в 5–7
дней.
52.
Профилактика• проведение осмотров детей в детских учреждениях
с целью выявления случаев микроспории;
• лечение больных и обследование контактных лиц с
применением лампы Вуда;
• дезинфекция в очагах с установлением карантина;
• ветнадзор за бродячими животными (кошками,
собаками);
• санитарно – просветительская и ветеринарная
работа с населением.
53.
ФАВУС (Парша)На территории России встречается спорадически.
• Возбудитель – антропофильный гриб Trichophyton
schonleinii.
• Для передачи заболевания необходим длительный,
тесный контакт, что объясняет семейный характер
инфекции.
• Возникает фавус, как правило, у детей; однако им
нередко страдают и взрослые, являющиеся
основным источником заражения.
• Поражение обычно ограничивается волосистой
частью головы, реже поражаются ногти, гладкая
кожа и внутренние органы.
54.
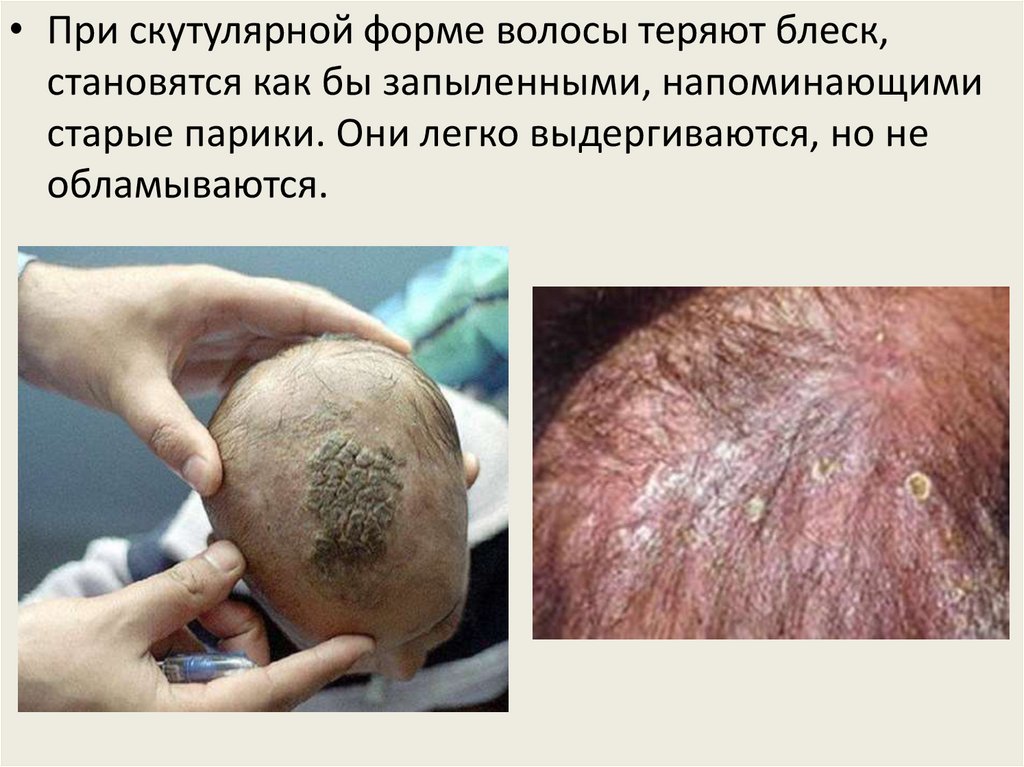
• При скутулярной форме волосы теряют блеск,становятся как бы запыленными, напоминающими
старые парики. Они легко выдергиваются, но не
обламываются.
55.
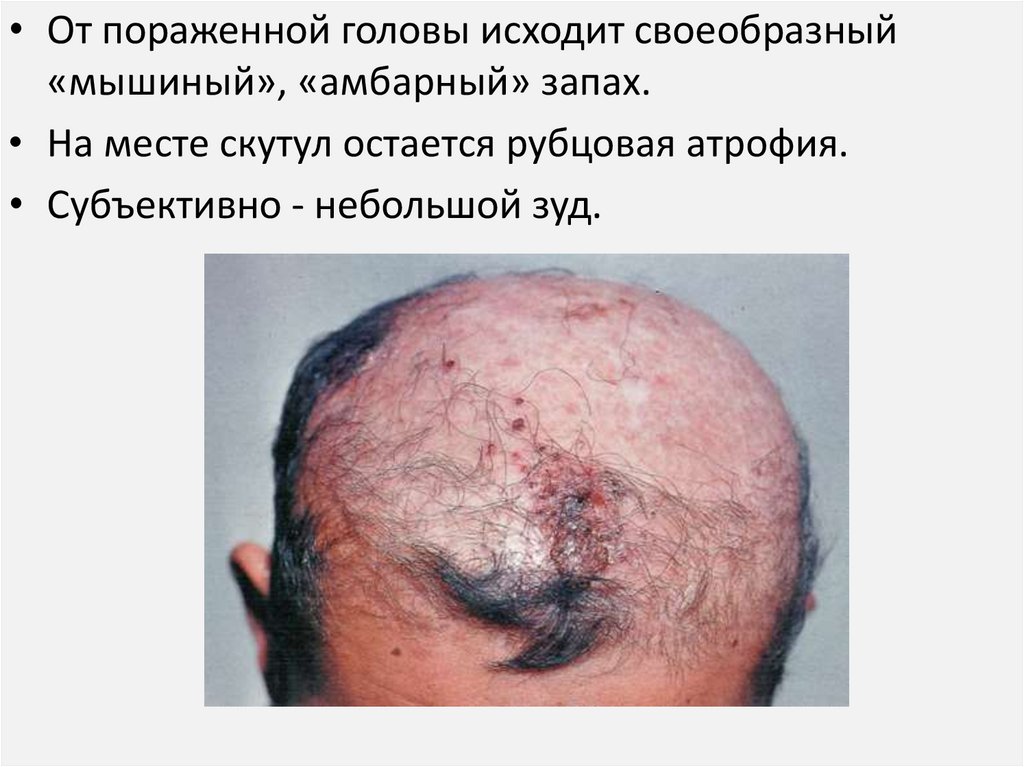
• От пораженной головы исходит своеобразный«мышиный», «амбарный» запах.
• На месте скутул остается рубцовая атрофия.
• Субъективно - небольшой зуд.
56.
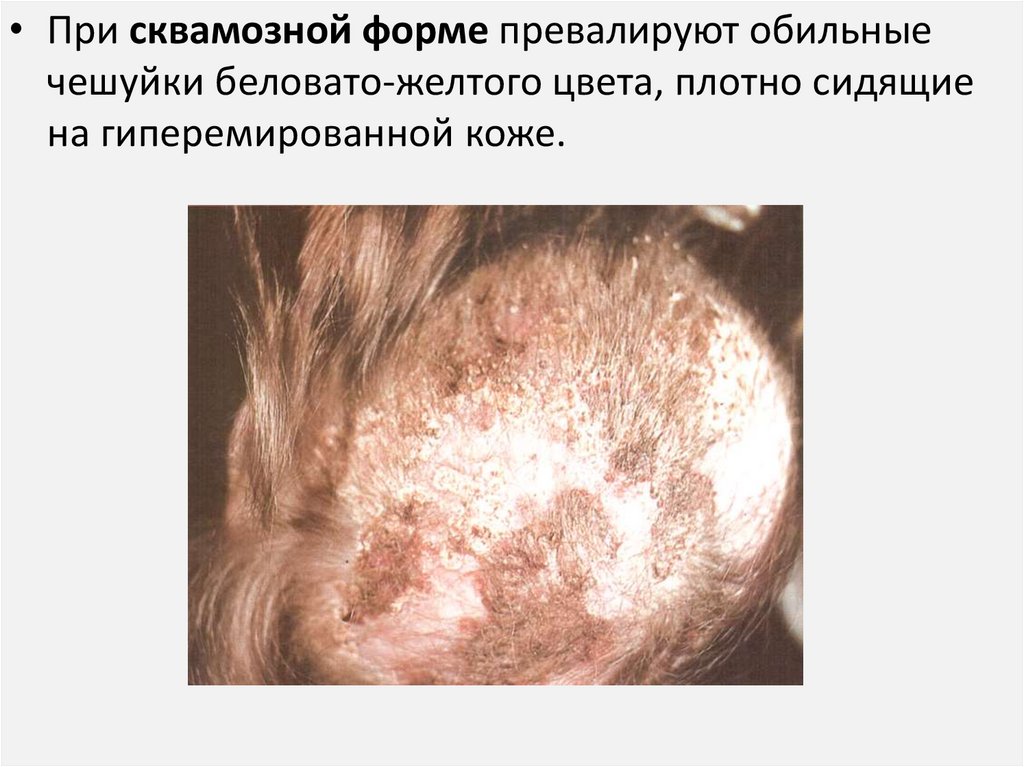
• При сквамозной форме превалируют обильныечешуйки беловато-желтого цвета, плотно сидящие
на гиперемированной коже.
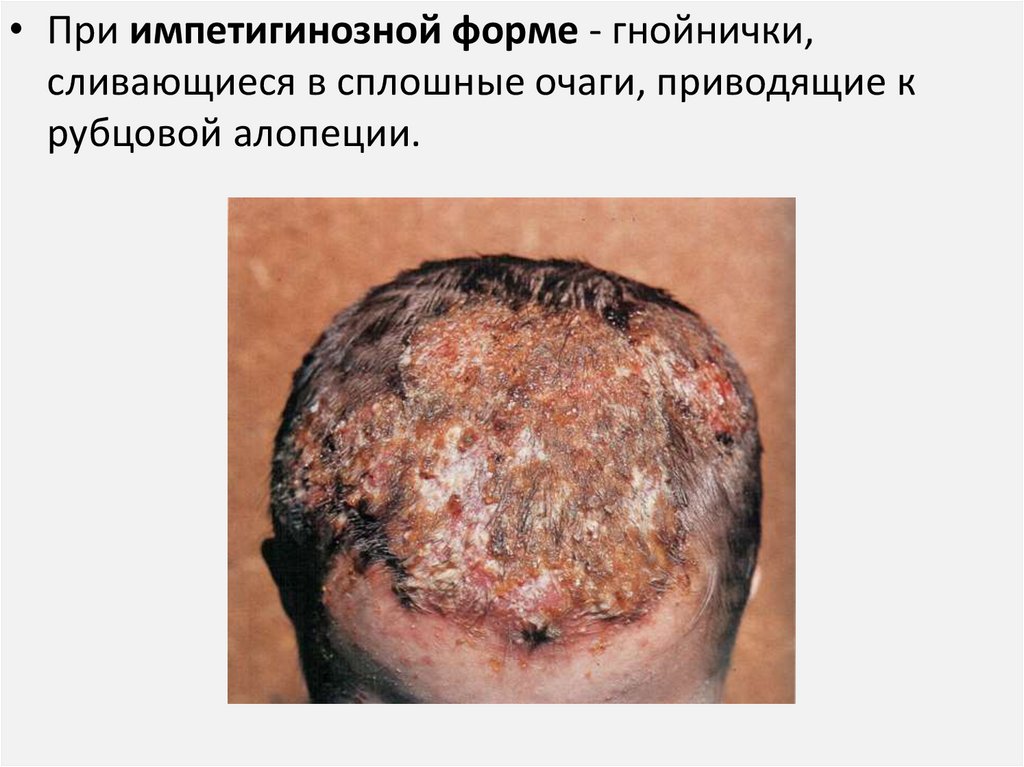
57.
• При импетигинозной форме - гнойнички,сливающиеся в сплошные очаги, приводящие к
рубцовой алопеции.
58.
• Диагноз фавуса в типичных случаях прост.• При отсутствии скутул диагностическую роль
играют своеобразно измененные волосы.
• Во всех случаях необходимо лабораторное
подтверждение диагноза – микроскопическое
исследование волос и чешуек для выявления
возбудителя, который располагается внутри
волоса.
• Лечение: аналогично трихофитии.


























 Медицина
Медицина








