Похожие презентации:
Ветряная оспа. Инфекционный мононуклеоз
1. Ветряная оспа. Инфекционный мононуклеоз.
2020-2021 уч. год5 курс леч. фак.
Поздеева О.С.
2. Семейство герпесвирусов человека: - вирус простого герпеса I типа; - вирус простого герпеса II типа; - вирус варицелла зостер
III типа;- вирус Эпштейна-Барр IV типа;
- цитомегаловирус V типа;
- вирус герпеса человека VI типа;
- вирус герпеса человека VII типа;
- вирус герпеса человека VIII типа.
3.
• Ветряная оспа (В01.9 по МКБ10)— острое инфекционноезаболевание, вызываемое вирусом из
семейства Herpesviridae - Varicella
Zoster, передающееся воздушнокапельным путем, характеризующееся
лихорадкой и толчкообразным
появлением на коже и слизистых
полиморфной пятнисто-везикулезной
сыпи.
4. Этиология
• Возбудитель— вирус Varicella-Zoster —относится к 3-му типу вирусов из
семейству Herpesviridae, подсемейству αвирусов 3 типа, содержит ДНК.
• Размеры вириона 150—200 нм в диаметре.
• Вирус поражает ядра клеток с
формированием эозинофильных
внутриядерных включений, может
вызывать образование гигантских
многоядерных клеток.
5.
ЭтиологияВозбудитель неустойчив во внешней
среде
инактивируется при температуре 50—52
°С в течение 30 мин
чувствителен к УФО
хорошо переносит низкие температуры
повторные замораживания и
оттаивания.
6. Эпидемиология: Типичная инфекция детского возраста. Практически все население земли переболевает до 10-14 лет. Единственный
источник –больной человек.
7. Заразительность: за сутки до появления первых высыпаний и в течение 5 дней после появления последних везикул, особенно в момент
начала высыпаний.Источником инфекции: больной
ветряной оспой и опоясывающим
герпесом.
Возбудитель находится в содержимом
везикул, но не обнаруживается в
корочках.
8. Пути передачи: воздушно-капельный, возможно заражение на большом расстоянии, редко – контактный путь. Доказана
трансплацентарная передачаот матери плоду.
Дети первых 2-3 месяцев болеют редко.
Однако при отсутствии иммунитета у
матери могут заболеть и
новорожденные.
Наибольшая заболеваемость осенью и
зимой, летом она резко снижается.
9. Иммунитет: После перенесенной инфекции – стойкий иммунитет. Повторные заболевания встречаются редко, не чаще, чем в 3% случаев.
10. Особенности специфического иммунитета. Ветряная оспа – это проявление первичной инфекции в восприимчивом к вирусу организме.
Опоясывающий герпес представляетсобой реактивацию патогенной
инфекции в иммунном организме.
11. Патогенез: Входные ворота: слизистая оболочка ВДП – первичное размножение вируса. По лимфатическим путям поступает в кровь. С
током кровипопадает в эпителиальные
клетки кожи и слизистых
оболочек и фиксируется там.
12. Тропность к нервной ткани: межпозвоночные ганглии, кора головного мозга, подкорковая область и особенно – кора мозжечка. Очень
редко возможнопоражение висцеральных
органов: печени, легких, ЖКТ.
13. Клиническая картина: Инкубационный период: 21 день (в среднем 14 дней). Начало острое, tº 37,5-38,5ºС, сыпь. Первичный элемент:
мелкое пятно→ папула → через несколько часов
везикула 0,2-0,5 см в диаметре.
14. Везикула: - округлая или овальная форма; - расположена поверхностно; - неинфильтрированное основание; - окружена венчиком
гиперемии;- стенка напряжена;
- содержимое прозрачное;
- пузырьки однокамерные.
Пятно → папула → везикула →
корочка.
15. Локализация сыпи: на лице, волосистой части головы, туловище и конечностях. На ладонях и подошвах сыпи не бывает. Нередко
высыпания на слизистыхоболочках полости рта, конъюнктивы,
реже – слизистых оболочках гортани,
половых органов. Элементы нежные,
быстро вскрываются и превращаются в
поверхностные эрозии, заживление
через 3-5 дней.
16. Высыпания возникают не одновременно, как бы толчкообразно, с промежутками в 1-2 дня. Вследствие этого на коже можно видеть
элементы на разныхстадиях развития: макулы, папулы,
пузырьки, корочки – так
называемый «ложный
полиморфизм» сыпи.
17. Классификация ветряной оспы
1.
2.
-
По типу:
Типичные.
Атипичные:
рудиментарная;
пустулезная;
Буллезная;
Геморрагическая;
Гангренозная;
Генерализованная (висцеральная).
18. Классификация ветряной оспы
1.
2.
3.
По тяжести:
Легкая форма.
Среднетяжелая форма.
Тяжелая форма.
Критерии тяжести:
- Выраженность синдрома интоксикации;
- Выраженность местных изменений.
19. Классификация ветряной оспы
1.
2.
-
По течению (по характеру):
Гладкое
Негладкое:
С осложнениями;
С наслоением вторичной инфекции;
С обострением хронических заболеваний.
20. Классификация ветряной оспы
• Типичная – легкая, средняя, тяжелая.Легкая: tº не более 38,5ºС. Симптомы
интоксикации незначительные, высыпания
необильные.
Средней степени тяжести: tº до 39ºС.
Симптомы интоксикации выражены умеренно.
Высыпания обильные, могут быть и на
слизистых оболочках.
21. Тяжелая: tº 39,5-40ºС в течение 7-10 дней. Высыпания крупные, застывшие на одной стадии развития. На высоте заболевания может
быть нейротоксикозс судорожным синдромом
Атипичная:
- рудиментарная;
- геморрагическая;
- гангренозная;
- генерализованная (висцеральная).
22. Рудиментарная – у детей с остаточным специфическим иммунитетом или получивших в период инкубации иммуноглобулин, плазму.
Появляются розеолезно-папулезные высыпания, сединичными, едва заметными пузырьками.
Температура в норме, общее состояние не
нарушено.
Генерализованная (висцеральная) – у
новорожденных, у детей старшего возраста,
ослабленных тяжелым заболеванием и получающих
иммунодепрессивные средства. Гипертермия,
тяжелая интоксикация, поражение внутренних
органов: печени, легких, почек. Часто - летальный
исход.
23. Течение: В типичных случаях – легкое. На месте корочек долго остается пигментация, иногда – поверхностные рубчики.
24. Осложнения: - специфические (непосредственное действие вируса); - неспецифические – присоединение бактериальной флоры.
Специфические осложнения:- ветряночный энцефалит;
- менингоэнцефалит;
- реже - миелит, нефрит, миокардит.
25. Ветряночный энцефалит: чаще возникает в периоде образования корочек и не связан с тяжестью острой фазы. Через несколько дней
нормальной температуры иудовлетворительного самочувствия
появляются общемозговые симптомы:
- вялость,
- головная боль,
- рвота,
- повышение tº.
26. Наиболее характерны мозжечковые нарушения: - тремор; - нистагм; - атаксия. Шаткая походка, ребенок падает при ходьбе,
головокружение, дизартрия,невнятная речь, гипотония, нарушение
координации движений.
Течение болезни благоприятное.
27. Поражение ЦНС возможно в первые дни на высоте заболевания: - гипертермия; - бурное развитие общемозговых симптомов; - судороги
и потеря сознания (в первыедни).
Течение благоприятное, связано с особой
тяжестью ветряной оспы.
Другие осложнения ЦНС:
- паралич лицевого и зрительного нерва;
- гипоталамический синдром.
28. Бактериальные осложнения: - флегмона; - абсцесс; - рожа; - стрептодермия; - лимфаденит; - стоматит; - гнойный конъюнктивит; -
кератит.29.
30.
31. Диагностика ветряной оспы и опоясывающего герпеса
• Контакт с больным ветряной оспой илиопоясывающим герпесом;
• Синдром интоксикации;
• Неправильный тип температурной кривой;
• Везикулезная сыпь на волосистой части головы,
на лице, коже и слизистых оболочках;
• Эволюция элементов сыпи – пятно, папула,
везикула, пустула, корочка;
• Ложный полиморфизм сыпи.
32. Опорно-диагностические признаки опоясывающего герпеса
- Наличие ветряной оспы в анамнезе;- Синдром интоксикации;
- Выраженная лихорадка;
- Сгруппированные везикулезные высыпания
по ходу нервных стволов;
- Выраженный болевой синдром (невралгия).
33. Диагностика: 1. клинические признаки; 2. ПЦР (ДНК вируса в крови, ЦСЖ) 3. ИФА.
34. Дифференциальный диагноз ветряной оспы
• Укусы насекомых• Чесотка
• Аллергия
• Краснуха
• Потница
• Герпетиформный дерматит
35. Принципы терапии ветряной оспы
• режим – на весь период заболевания постельный• диета – по возрасту, механически щадящая, богатая
витаминами
• гигиенические мероприятия – ведущая роль:
- чистота постельного и нательного белья
- избегать мацерации кожи, повреждения везикул
- местная терапия:
►обработка элементов: 1% р-р бриллиантового
зеленого, фукорцин (2 раза в день)
36. Этиотропные препараты
Ацикловир – показания: тяжелые формы.внутрь (дети до 2 лет – по 100 мг 5 раз в
день, старше 2 лет – по 200 мг 5 раз в
день) в первые 24 часа после появления
ветряночной сыпи
37. Этиотропные препараты
• К показаниям для назначенияпротивовирусных препаратов при ветряной
оспе относятся:
- Тяжелая форма заболевания, в том числе
геморрагическая;
- Ветряная оспа у новорожденных и
недоношенных детей;
- поражение нервной системы
(менингоэнцефалит);
- Развитие микстинфекций.
38. Этиотропные препараты
• Тяжелые формы (серозный менингит,распространенные кожные и
неврологические расстройства) –
Зовиракс в/в в разовой дозе 15 мг/кг 3
раза в сутки 10-14 дней
39. Этиотропные препараты
Интерферон-Альфа (Виферон)Курс 5-10 дней
До 7 лет по 150000 МЕ,
старше 7 лет – по 500000 МЕ, 1 свеча 2 раза в
день
Анаферон детский, Курс 5-7 дней
Меглюмина акридонацетат (с 4 лет)
Тилорон (с 7 лет)
показания: клинические проявления
ветряной оспы
40. Патогенетическая терапия
• Нестероидные противовоспалительныепрепараты (Диклофенак, Ибупрофен,
Нурофен)
• Витамины группы В (Нейромультивит,
Мильгамма, Мультитабс В-комплекс)
• Гормоны (глюкокортикоиды – при
поражении нервной системы) курс 3-5 дней
41. Вакцины ветряной оспы, зарегистрированные в России
ВакцинаСостав
Варилрикс – живая вакцина Живая вакцина из штамма
– первая Глаксо
вируса Ока, содержит
СмитКляйн, Бельгия
следы неомицина, без
желатины.
42. Вакцины
• ВарилриксДетям 1-12 лет – 1 доза 0,5 мл под кожу
43.
44.
45. Инфекционный мононуклеоз
46.
«Инфекционный мононуклеоз»(mononucleosis infectiosa, болезнь
Филатова, ангина моноцитарная,
лимфобластоз доброкачественный) (В27 по
МКБ-10) –это острое вирусное заболевание,
которое характеризуется лихорадкой,
поражением ротоглотки, лимфатических
узлов, печени, селезенки и своеобразными
изменениями состава крови.
47. Инфекционный мононуклеоз - полиэтиологическое заболевание, вызываемое вирусами из семейства Herpesviridae (ВЭБ, ЦМВ, ВГЧ 6
Инфекционный мононуклеоз полиэтиологическое заболевание,вызываемое вирусами из семейства
Herpesviridae (ВЭБ, ЦМВ, ВГЧ 6 типа).
48.
Структура заболеваемости ВЭБ:●Инфицированность вирусом ЭпштейнаБарр составляет около 90% населения в
возрасте старше 40 лет,
● 50% населения переносит инфекционный
мононуклеоз в детском и подростковом
возрасте.
● Первичное инфицирование может
произойти в 2-3 месяца с развитием
синдромокомплекса инфекционного
мононуклеоза у детей в возрасте 6 месяцев.
49.
● К концу первого года жизни антителанаходят только у 17% детей.
● Со второго года жизни процент позитивных
по ВЭБ постепенно, а после 3 лет резко
возрастает.
• У детей первых двух лет жизни доля
латентных форм достигает 90%, у детей с 2
до 10 лет она снижается до 30%-50%.
50.
ЭтиологияВирус Эпштейна-Барр (ВЭБ) представитель онкогенных ДНК-содержащих
вирусов.
Вирус относится к семейству Herpesviridae,
подсемейству Gammaherpesviridae, роду
Lymohocryptovirus.
Определены 2 штамма ВЭБ по способности
их к трансформации В-лимфоцитов (тип А и
тип В).
51.
Этиология● Имеет сложную антигенную структуру
•ЕА (Early antigen) –ранний антиген,
•EBNA-1 (Epstein-Barrnuclearantigen) –
ядерный антиген,
•VCA (Viral capsid antigen) –капсидный
антиген,
•LMP(Latentmembraneprotein) –латентный,
мембранный(МА)
52. Эпидемиология Источник инфекции - больные бессимптомными или манифестными формами, вирусовыделители. Путь передачи -
воздушнокапельный (нередко - слюна).Сезонность: весна, осень.
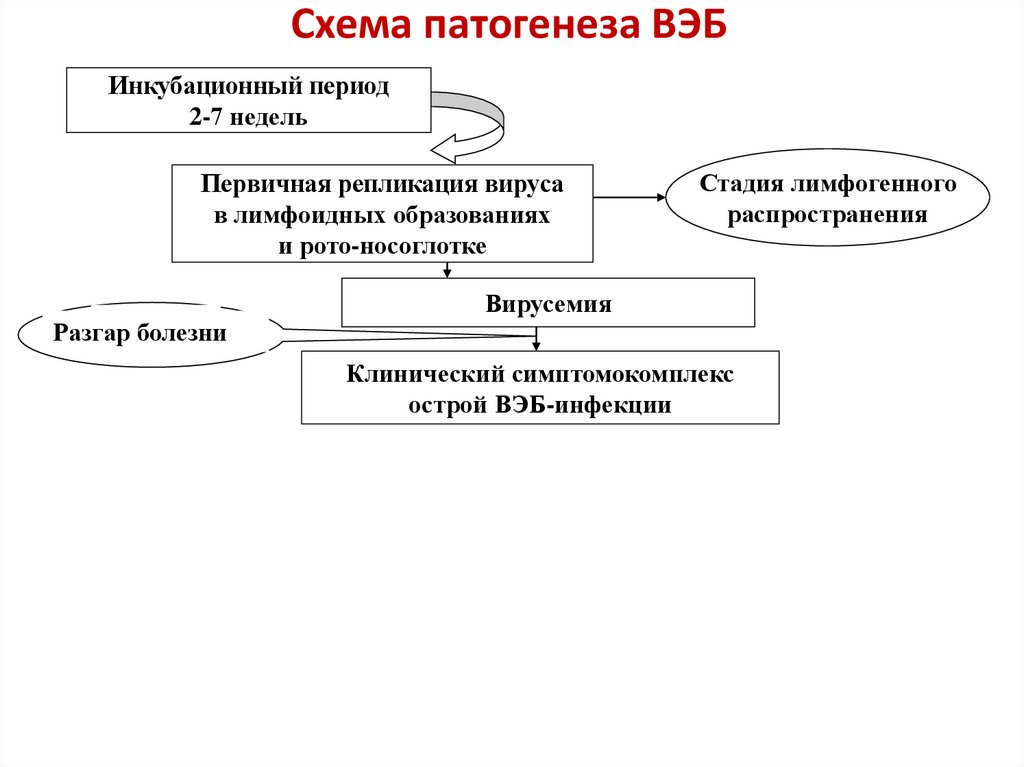
53. Схема патогенеза ВЭБ
Инкубационный период2-7 недель
Первичная репликация вируса
в лимфоидных образованиях
и рото-носоглотке
Стадия лимфогенного
распространения
Вирусемия
Разгар болезни
Клинический симптомокомплекс
острой ВЭБ-инфекции
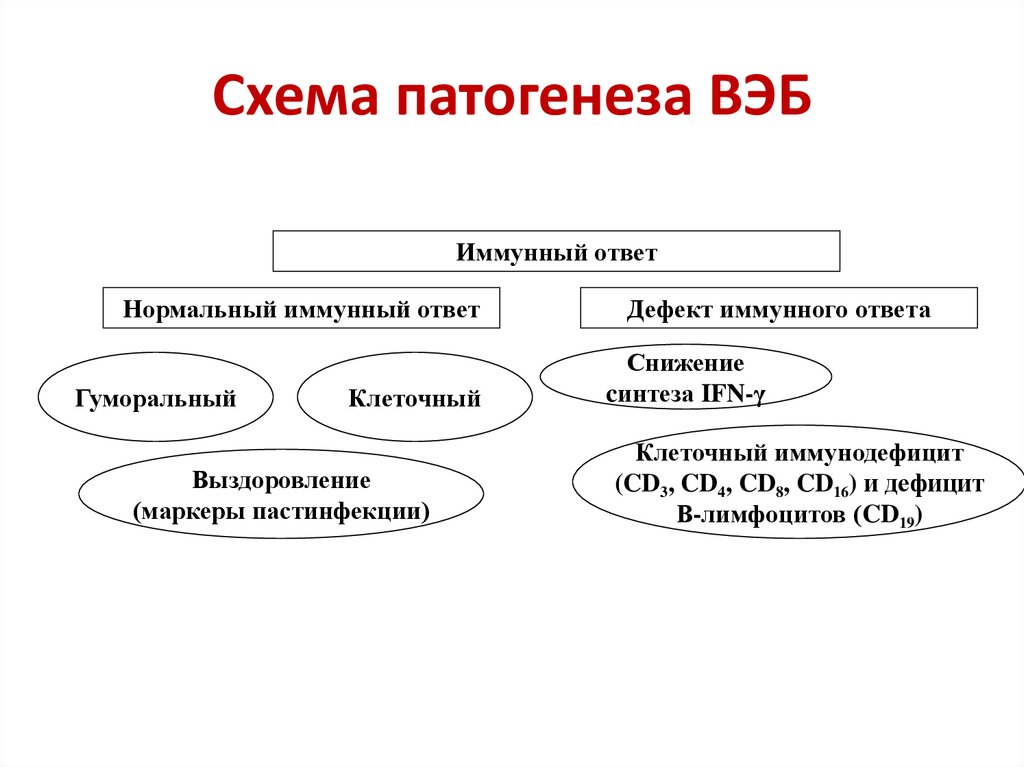
54. Схема патогенеза ВЭБ
Иммунный ответНормальный иммунный ответ
Гуморальный
Клеточный
Выздоровление
(маркеры пастинфекции)
Дефект иммунного ответа
Снижение
cинтеза IFN-γ
Клеточный иммунодефицит
(CD3, CD4, CD8, CD16) и дефицит
В-лимфоцитов (CD19)
55. Клинические формы ЭБВИ
- Лимфома Беркита- Болезнь Ходжкина
- Назофарингеальная карцинома
- Инфекционный мононуклеоз
56.
Клиническая картина ИМ ВЭБ●Инкубационный период- от 4 до 7 недель.
•Заболевание начинается остро с
появления симптомов интоксикации и
повышения температуры тела до
фебрильных цифр.
Клинический симптомокомплекс
формируется в течение 5-7 дней.
57.
Клиническая картина.Основные синдромы.
Лимфопролиферативный синдром
1. синдром поражения рото-, носоглотки
(острый фарингит с гипертрофией
лимфоидной ткани носоглотки, острый
аденоидит, острый тонзиллит),
2. синдром поражения лимфатических
узлов (лимфаденопатия),
3. синдром гепатоспленомегалии
(спленомегалия, гепатомегалия),
58.
Клиническая картиналимфопролиферативного синдрома
1. Синдром поражения рото-, носоглотки.
Одним из ранних проявлений
лимфопролиферативного синдрома
является фарингит с гипертрофией
лимфоидной ткани носоглотки, которая
проявляется затруднением носового
дыхания, аденоидитом, храпом во сне.
59.
Клиническая картиналимфопролиферативного синдрома (синдром
поражения рото- и носоглотки)
Тонзиллит- характерный симптом
инфекционного мононуклеоза
●Тонзиллит
-катаральный,
-лакунарный
-язвенно-некротический
-длительное (до 7-14 дней) сохранение.
● Наличие гнойных, фибринозных, язвеннонекротических налетов на миндалинах
обусловлено вирусно-бактериальной микстинфекцией.
60.
Клиническая картиналимфопролиферативного синдрома
2. Поражение лимфатических узловхарактерный синдром для всех больных типичной
формой инфекционного мононуклеоза.
-преимущественное увеличением передне- и
заднешейных лимфоузлов.
-часто генерализованая лимфаденопатия с
вовлечением в патологический процесс 5-6 групп
лимфатических узлов.
-при тяжелой форме инфекционного
мононуклеоза увеличиваются бронхиальные и
мезентериальные лимфоузлы.
61. Клиническая картина лимфопролиферативного синдрома
Поражение лимфатических узлов-узлы множественные, подвижные,-кожные покровы над ними не изменены,
-при пальпации плотные, часто в виде «пакетов»,
-безболезненные или умеренно болезненные.
-«пакеты» лимфатических узлов редко регистрируют у
детей раннего возраста (до 4-х лет).
-отека подкожной клетчатки нет
-выраженная шейная лимфаденопатия может
сопровождаться лимфостазом, что проявляется
одутловатостью лица, пастозностью век.
62.
Клиническая картиналимфопролиферативного синдрома
3. Синдром гепатоспленомегалии :
-спленомегалия (50%), со второй недели заболевания,
сохраняется длительно .
-гепатомегалия встречается у большинства больных.
-может сопровождаться цитолитическим синдромом с
развитием гиперферментеми
63.
Синдром экзантемы.●Экзантема при инфекционном мононуклеозе
регистрируется у 10-18% больных.
● Сыпь преимущественно пятнисто-папулезная,
реже геморрагическая
● локализация:
-на лице,
- туловище,
- конечностях, чаще проксимальных отделов,
-яркая,
-обильная,
-местами сливная.
64. Синдром экзантемы
-возможен кожный зуд, отечность лица.-чаще экзантема появляется на 5-10 день болезни.
-продолжительность высыпаний составляет
примерно неделю.
-в 40-80% случаев развитие экзантемы связывают с
предшествующим применением препаратов
ампициллина или амоксициллина.
-обратное развитие происходит постепенно,
возможно шелушение.
65.
Осложнения-ранние (1-3 недели болезни):разрыв селезенки,
асфиксия (вследствие фаринготонзиллярного отека),
миокардит, интерстициальная пневмония, энцефалит,
паралич 16 черепных нервов, в том числе паралич
Белла, менингоэнцефалит, полиневрит, синдром
Гийена-Барре.
-поздние (позже 3 недели болезни): гемолитическая
анемия, тромбоцитопеническая пурпура,
апластическая анемия, гепатит, синдром
мальабсорбции и др., как следствие аутоиммунного
процесса.
66.
Классификация инфекционного мононуклеозаI. Международная классификация болезней X
пересмотра (МКБ-X):
В 27 –инфекционный мононуклеоз:
В 27.0. –мононуклеоз, вызванный гамма-герпетическим
вирусом
В 27.1. –цитомегаловирусный мононуклеоз
В 27.8. –другой инфекционный мононуклеоз
В 27.9. –инфекционный мононуклеоз неуточненный.
67.
II. Клиническая классификацияинфекционного мононуклеоза:
A. По типу:
1. Типичный
2. Атипичный (бессимптомный, стертый,
висцеральный)
B. По тяжести:
1. Легкая форма
2. Среднетяжелая форма
3. Тяжелая форма
68.
• C. По характеру течения:• 1. Гладкое
• 2. Негладкое:
• - с осложнениями
• - с наслоением вторичной инфекции
• - с обострением хронических заболеваний
• - с рецидивами
• D. По длительности течения:
• 1. Острое (до 3 мес.)
• 2. Затяжное (3-6 мес.)
• 3. Хроническое (более 6 мес.)
69.
Типичный острый инфекционныймононуклеоз:
-доброкачественное циклическое течение
-наличие симптомокомплекса, характерного
для этого заболевания
-гематологические изменения в
периферической крови:
◘лимфомоноцитоз на фоне лейкоцитоза
◘ атипичные мононуклеары в количестве
10% и более.
70.
Общие подходы к диагностикеДиагностика :
-сбор анамнеза,
-клинический осмотр,
-лабораторные и специальные методы обследования
с определением нозологии и клинической формы,
тяжести состояния,
-выявление осложнений и показаний к лечению.
71.
Эпидемиологическая диагностикаЭпидемиологические критерии диагностики
инфекционного мононуклеоза
1. Наличие в окружении больного ребенка лиц с
подобным заболеванием, или с подтвержденным
диагнозом «Инфекционный мононуклеоз».
2. Анализ степени контакта с лицами с
подобными заболеваниями с учетом
состоявшегося механизма и пути передачи
инфекции:
72.
Лабораторное подтверждение диагнозаАтипичные
мононуклеары
Выявление атипичных
мононуклеаров в
периферической крови более
10%
Лимфомоноцитоз Выявление лимфомоноцитоза
в периферической крови
73. Молекулярно-биологический
• Выявление ДНК ЭБВ методом ПЦР в крови ислюне
• Иммуноцитогистохимический (по
показаниям)
• Выявление антигенов вируса в лейкоцитах,
лимфоцитах периферической крови с
использованием моноклональных антител
74.
ЛечениеОбщие подходы к лечению инфекционного мононуклеоза.
-Лечение инфекционного мононуклеоза проводится в амбулаторных
условиях и условиях стационара.
-В амбулаторных условиях лечение проводят детям с легкой формой
инфекционного мононуклеоза. В случае безуспешности проводимого лечения
или его невозможности в амбулаторных условиях рассматривается вопрос о
госпитализации в стационар.
-Госпитализации в инфекционные отделения медицинских организаций,
оказывающих медицинскую помощь детям с инфекционными
заболеваниями подлежат дети, переносящие заболевание в среднетяжелой и
тяжелой форме, с осложнениями болезни, а также по эпидемическим
показаниям, в том числе и с легким течением болезни.
-Для оказания медицинской помощи можно использовать только те методы,
медицинские изделия, материалы и лекарственные средства, которые
разрешены к применению в установленном порядке.
75.
ЛечениеОбщие подходы к лечению инфекционного
мононуклеоза.
Принципы лечения больных с инфекционным
мононуклеозом предусматривают
одновременное решение нескольких задач:
● предупреждение дальнейшего развития
патологического процесса, обусловленного
заболеванием;
● предупреждение развития и купирование
патологических процессов осложнений;
● предупреждение формирования
остаточных явлений, рецидивирующего и
хронического течения.
76.
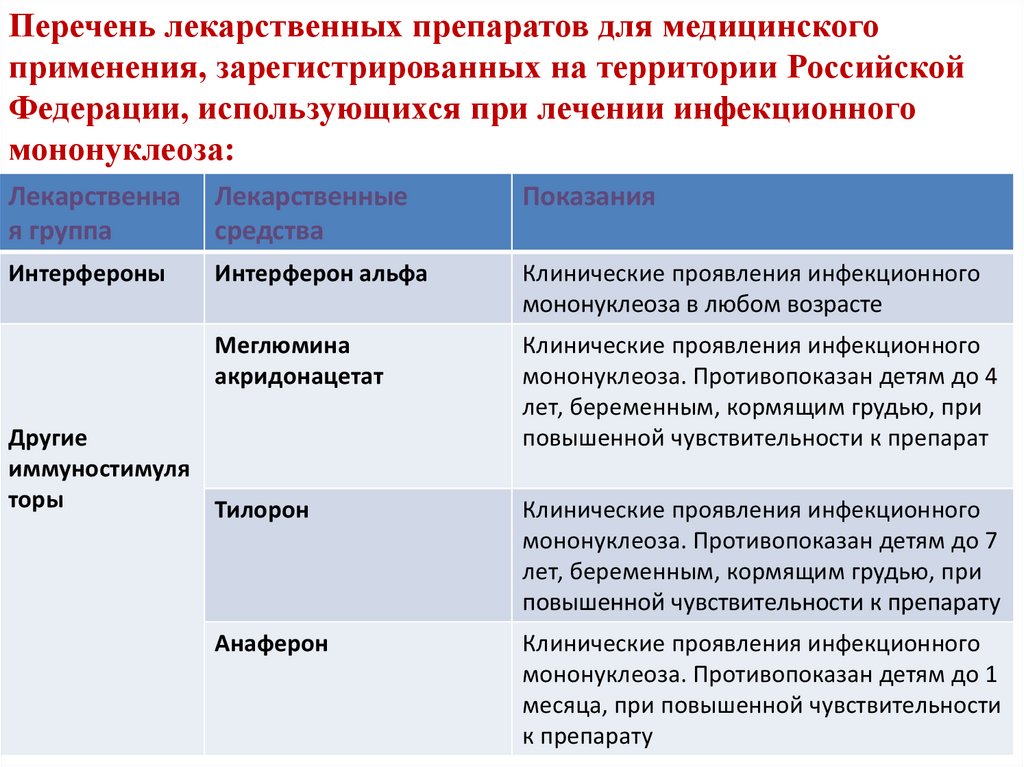
Перечень лекарственных препаратов для медицинскогоприменения, зарегистрированных на территории Российской
Федерации, использующихся при лечении инфекционного
мононуклеоза:
Лекарственна
я группа
Лекарственные
средства
Показания
Интерфероны
Интерферон альфа
Клинические проявления инфекционного
мононуклеоза в любом возрасте
Меглюмина
акридонацетат
Клинические проявления инфекционного
мононуклеоза. Противопоказан детям до 4
лет, беременным, кормящим грудью, при
повышенной чувствительности к препарат
Другие
иммуностимуля
торы
Тилорон
Анаферон
Клинические проявления инфекционного
мононуклеоза. Противопоказан детям до 7
лет, беременным, кормящим грудью, при
повышенной чувствительности к препарату
Клинические проявления инфекционного
мононуклеоза. Противопоказан детям до 1
месяца, при повышенной чувствительности
к препарату
77.
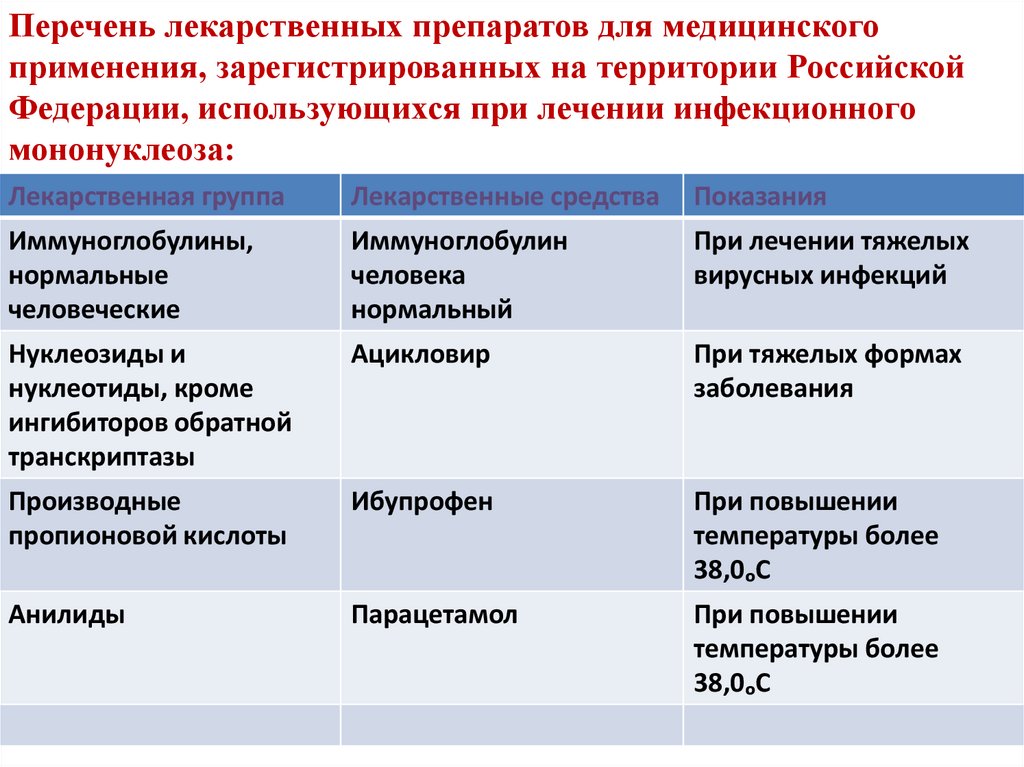
Перечень лекарственных препаратов для медицинскогоприменения, зарегистрированных на территории Российской
Федерации, использующихся при лечении инфекционного
мононуклеоза:
Лекарственная группа
Лекарственные средства
Показания
Иммуноглобулины,
нормальные
человеческие
Иммуноглобулин
человека
нормальный
При лечении тяжелых
вирусных инфекций
Нуклеозиды и
нуклеотиды, кроме
ингибиторов обратной
транскриптазы
Ацикловир
При тяжелых формах
заболевания
Производные
пропионовой кислоты
Ибупрофен
При повышении
температуры более
38,0ₒС
Анилиды
Парацетамол
При повышении
температуры более
38,0ₒС
78.
Критерии выздоровления:-стойкая нормализация температуры в течение 3 дней и более;
-отсутствие интоксикации;
-отсутствие воспалительного процесса в рото-, носоглотке;
- уменьшение размеров лимфатических узлов;
- нормализация или значительное уменьшение размеров
печени и селезенки;
-нормализация уровня трансаминаз (АлАТ).
79. Диспансерное наблюдение
• Длительность наблюдения -12 мес.• Медицинский отвод от вакцинации 3 мес.
при легкой и среднетяж.форме; 6 мес. –при
тяжелой форме.
• Мед.отвод от занятий физ.культурой3 мес.
• Ограничение инсоляции до 12 мес.
• Клинический анализ крови 1 раз в 3 мес.











































































 Медицина
Медицина