Похожие презентации:
Хроническая болезнь почек. Хроническая почечная недостаточность
1.
2.
Хроническая почечнаянедостаточность
ХПН – состояние, развивающееся вследствие
необратимого
нарушения
почечных
гомеостатических функций при любом
прогрессирующем заболевании почек
Терминальная ХПН – при снижении СКФ до
15 мл/мин и менее, при отсутствии ЗПТ
приводит к смерти
3.
Хроническая болезнь почекХБП – все нефропатии, характеризующиеся
длительным прогрессирующим течением с
постепенным
снижением
и
утратой
почечных функций
Заболевание
почек
следует
считать
хроническим,
если
его
признаки
прослеживаются на протяжении трех и
более месяцев
4.
Маркеры повреждения почекПод маркерами повреждения почек следует понимать
любые изменения, выявляющиеся при клиниколабораторном обследовании, которые отражают
наличие патологического процесса в почечной ткани:
повышенная альбуминурия/протеинурия
стойкие изменения в осадке мочи
изменения электролитного состава крови и мочи
изменения почек по данным лучевых методов
исследования
патоморфологические изменения в ткани почек,
выявленные при прижизненной нефробиопсии
стойкое снижение скорости клубочковой фильтрации
менее 60 мл/мин/1,73 м²
5.
СКФ• Критерием снижения функции почек являются уровень
СКФ, стандартизированной на поверхность тела,
находящийся ниже нормальных значений, т.е. ниже 90
мл/мин/1,73м²
• СКФ в пределах 60-89 мл/мин/1,73м² расценивают как
начальное или незначительное ее снижение. Для
установления ХБП в этом случае необходимо наличие
также маркеров почечного повреждения. При их
отсутствии ХБП не диагностируется
• Если СКФ ниже 60мл/мин/1,73м², наличие ХБП
устанавливается даже при отсутствии каких-либо
маркеров почечного повреждения
6.
Временные критерии ХБП3-месячное ограничение (критерий «стойкости») в
качестве временного параметра определения ХБП было
выбрано потому, что в данные сроки острые варианты
развития дисфункции почек, как правило, завершаются
выздоровлением или приводят к очевидным клиникоморфологическим признакам хронизации процесса
7.
Критерии ХБПДиагноз ХБП следует устанавливать на основании
следующих критериев:
1) выявление любых клинических маркеров повреждения
почек, подтвержденных на протяжении периода
длительностью не менее 3 месяцев
2) наличие маркеров необратимых структурных
изменений органа, выявленных однократно при
прижизненном морфологическом исследовании органа
или при его визуализации
3) снижение СКФ<60 мл/мин/1,73м², сохраняющееся в
течение трех и более месяцев, вне зависимости от
наличия других признаков повреждения почек
8.
Стадии ХБПОписание
СКФ
мл/мин/1,73 м2
1
Признаки нефропатии с нормальной или
повышенной СКФ
> 90
2
Признаки нефропатии с легким снижением
СКФ
60-89
3
Умеренной снижение СКФ
30-59
4
Тяжелое снижение СКФ
15-29
5
Терминальная ХПН
< 15
У детей СКФ варьирует в зависимости от возраста, пола, размеров тела и
достигает «взрослого» уровня приблизительно к 2 годам.
Соответственно, данная классификация ХБП не может быть использована у
детей до двух лет.
9.
Этиология ХБПВ отличие от взрослых, у которых
преобладающими причинами ХБП
являются сахарный диабет и артериальная
гипертензия, для детского возраста
характерны врожденные заболевания
почек
10.
Факторы рискаЧастота развития ХПН значительно выше при врожденных
и наследственных нефропатиях в сравнении с
приобретенными заболеваниями
К факторам «риска» развития ХПН следует отнести:
• Развитие заболевания почек в раннем возрасте
• Торпидное прогредиентное его течение с отсутствием
эффекта от терапии
• Раннее снижение почечных функций по тубулярному типу
• Наличие в почечной ткани признаков дизэмбриогенеза,
склерозирующих вариантов ГН, определяемых при
биопсийном исследовании
11.
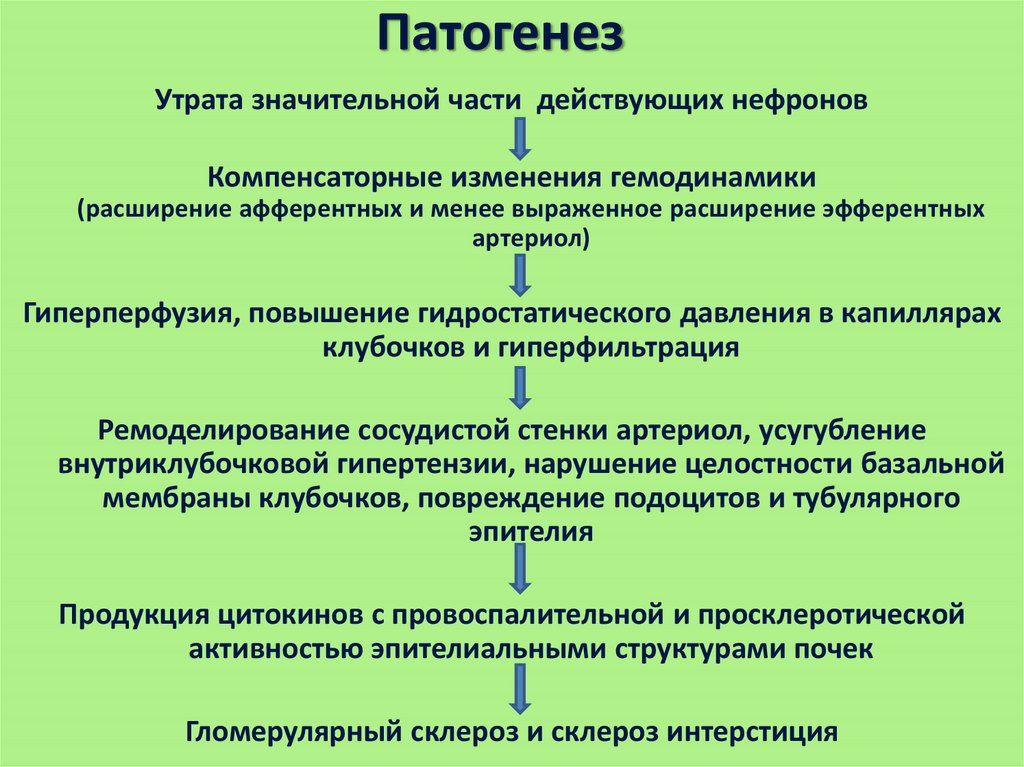
ПатогенезУтрата значительной части действующих нефронов
Компенсаторные изменения гемодинамики
(расширение афферентных и менее выраженное расширение эфферентных
артериол)
Гиперперфузия, повышение гидростатического давления в капиллярах
клубочков и гиперфильтрация
Ремоделирование сосудистой стенки артериол, усугубление
внутриклубочковой гипертензии, нарушение целостности базальной
мембраны клубочков, повреждение подоцитов и тубулярного
эпителия
Продукция цитокинов с провоспалительной и просклеротической
активностью эпителиальными структурами почек
Гломерулярный склероз и склероз интерстиция
12.
ХПН:• Парциальная
• Тотальная
Парциальная – изолированное нарушение функций одного
или нескольких механизмов, поддерживающих гомеостаз
Тотальная – присутствие полного симптомокомплекса
гомеостатических нарушений, связанных с включением в
процесс всех элементов нефрона
13.
Клубочковая ХПН – ГН, нефрит при ГВ, СКВКанальцевая ХПН – ПН, ИН, тубулопатии,
дисплазии
14.
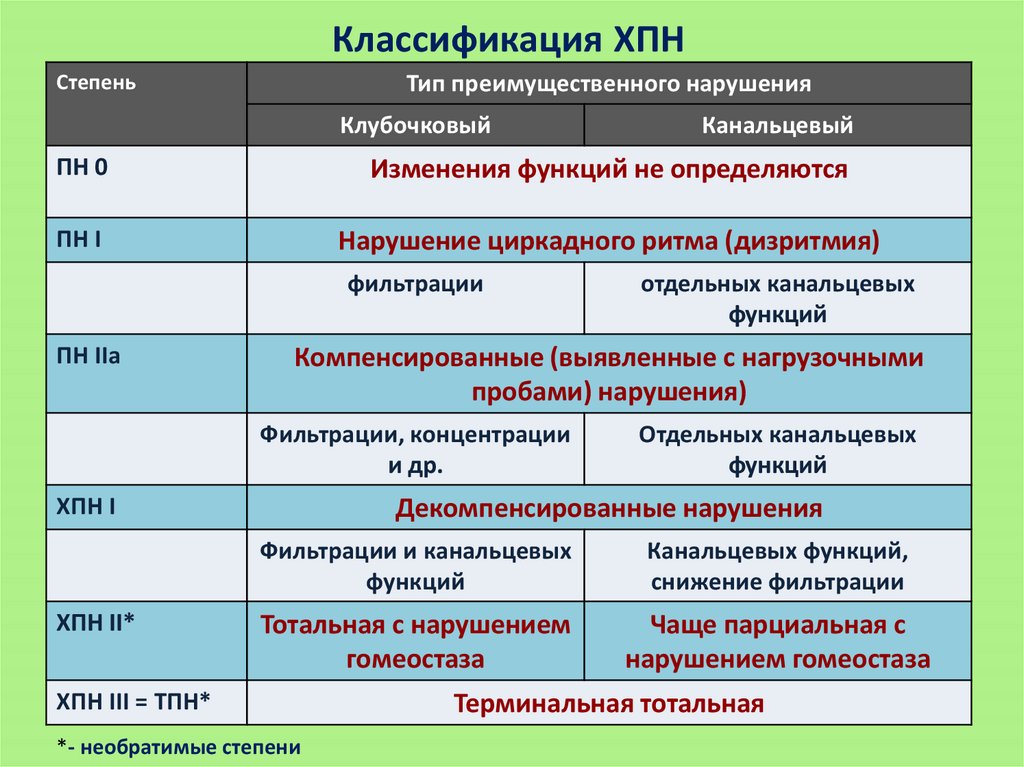
Классификация ХПНСтепень
Тип преимущественного нарушения
Клубочковый
Канальцевый
ПН 0
Изменения функций не определяются
ПН I
Нарушение циркадного ритма (дизритмия)
фильтрации
ПН IIa
Компенсированные (выявленные с нагрузочными
пробами) нарушения)
Фильтрации, концентрации
и др.
ХПН I
ХПН II*
отдельных канальцевых
функций
Отдельных канальцевых
функций
Декомпенсированные нарушения
Фильтрации и канальцевых
функций
Канальцевых функций,
снижение фильтрации
Тотальная с нарушением
гомеостаза
Чаще парциальная с
нарушением гомеостаза
ХПН III = ТПН*
*- необратимые степени
Терминальная тотальная
15.
Синдромы ХПННарушение роста и развития
Азотемия
Анемия
Водно-электролитный дисбаланс
Нарушение КЩР
Гипертензия
ДВС-синдром
Остеопатия
Нарушение иммунологического гомеостаза.
Клиника ХПН появляется при снижении КЭК до 40
мл/мин/1,73 м² (при этом обычно уже имеется
повышение креатинина крови >2-х норм)
16.
Задержка роста и развития• причинами являются выраженные нарушения
обмена, снижение энергетических поступлений
с пищей, диетические мероприятия с
ограничением поступления белка
• особенно характерно при почечном
дизэмбриогенезе
• задержка физического и полового развития
17.
Азотемия• в результате снижения фильтрации и
усиленного катаболизма
• повышение остаточного азота, мочевины,
креатинина, фосфатов
• астения, апатия, оглушение, головная боль,
анорексия, гастроэнтероколит, перикардит,
уремические артриты (за счет накопления
мочевой кислоты – еще одного продукта
азотистого обмена)
18.
Анемия• появляется раньше азотемии
• причины многообразны: кровотечения в
результате ДВС, токсическое влияние
продуктов азотистого обмена, дефицит
белка и железа, снижение продукции
эритропоэтина в почках
• астения, бледность, дистрофические
изменения в органах, анемический шум в
сердце
19.
Остеодистрофия• нарушение метаболизма витамина D в
почках
• гиперфосфатемия → повышение
продукции ПТГ → снижение реабсорбции
фосфора в почечных канальцах +
мобилизация кальция из костной ткани
• остеомаляция, остеофиброз
• боли в костях, деформация костей,
рентгенологические нарушения
20.
Почечная остеодистрофияГлавные факторы развития ПОД – нарушение фосфорнокальциевого гомеостаза, метаболизма витамина D и
развитие вторичного гиперпаратиреоза
Клинические признаки:
• деформация костей скелета, прежде всего
конечностей
• задержка физического и моторного развития
• дистрофические изменения зубной эмали
• артропатии
21.
Водно-электролитные нарушения• являются ранними признаками канальцевой ХПН
• полиурия, никтурия, гипо-, изостенурия, отеки
• гипо-Na-емия
• гипо-K-емия при тубулярной ХПН, гипер-K-емия при
прогрессировании ХПН (2-ой по значимости после
азотемии лабораторный признак ХПН) – за счет
перераспределения внутри- и внеклеточного калия,
катаболических процессов
• гипо-Р-емия за счет нарушения реабсорбции Р,
гипер-Р-емия при снижении КФ
• гипер-Mg-емия
• клинические признаки определяются типом
электролитных нарушений
22.
Водно-электролитные нарушенияОлигурия – уменьшение диуреза < 200
мл/м² в сутки или менее ⅓-¼ возрастного
объема (менее 0,3 мл/кг в час).
Анурия - < 50 мл/м² в сутки
Полиурия - > 1500 мл/м² в сутки
23.
Метаболический ацидоз• наряду с повышением креатинина и К⁺ относится к
лабораторным признакам, которые учитываются в
качестве показаний для заместительной терапии
• результат нарушения ацидоаммониогенеза в почках
• в норме в поддержании КЩР участвуют
следующие механизмы:
a) клубочковая фильтрация – поступление в первичную
мочу кислых валентностей
b) реабсорбция бикарбонатов в проксимальных почечных
канальцах
c) ацидогенез – образование и секреция Н⁺ в дистальных
почечных канальцах
d) аммониогенез – образование и диффузия ионов
аммония
тошнота, рвота, боли в животе
24.
Гипертензия при ХБПАктивация ренин-ангиотензин-альдостероновой
системы (РААС) играет центральную роль в развитии
ренальной гипертензии
Любое повреждение паренхимы почек вызывает
нарушение перфузии гломерул и повышает
секрецию ренина
Гиперренинемия ведет к ангиотензин II-зависимой
вазоконстрикции, а также альдостерон-зависимой
задержке натрия
В итоге повышается периферическое сопротивление и
ОЦК
25.
ДВС-синдромРазличные геморрагические проявления
26.
Иммунодефицит• за счет белкового дефицита,
гормонального дисбаланса, может быть
индуцирован лекарственными
препаратами
• частые бактериальные и вирусные
инфекции, септические осложнения,
предрасположенность к опухолевым
процессам
27.
В диагностике ХПН используютфункциональные пробы,
характеризующие деятельность как
клубочкового аппарата, так и канальцев
28.
Лечение ХБПОбъем и направленность лечебно-диагностических
мероприятий у больных с ХБП определяется
выраженностью снижения функции почек (стадией ХБП)
29.
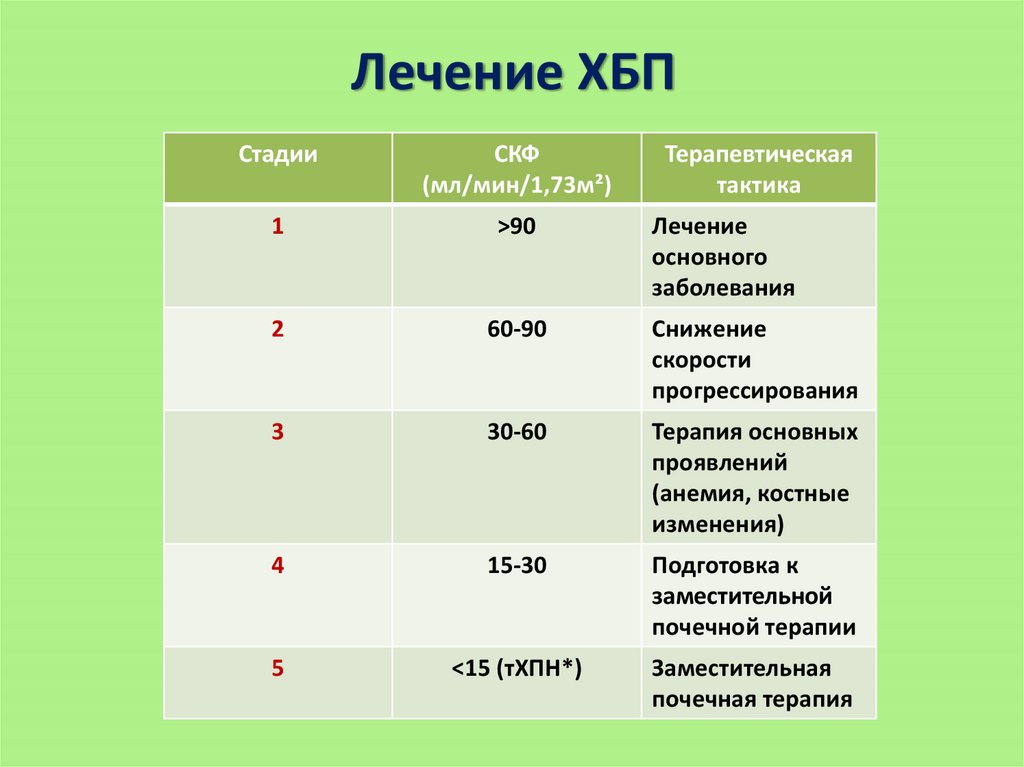
Лечение ХБПСтадии
СКФ
(мл/мин/1,73м²)
Терапевтическая
тактика
1
>90
Лечение
основного
заболевания
2
60-90
Снижение
скорости
прогрессирования
3
30-60
Терапия основных
проявлений
(анемия, костные
изменения)
4
15-30
Подготовка к
заместительной
почечной терапии
5
<15 (тХПН*)
Заместительная
почечная терапия
30.
Лечение ХПННа ранних стадиях развития почечной
недостаточности в основе лечения лежит
адекватная терапия основного заболевания.
При этом следует учитывать ряд моментов:
• индометацин, широко используемый в
нефрологической практике, нередко
приводит к декомпенсации почечных
функций, поэтому его нельзя использовать
даже при парциальной ХПН
31.
Лечение ХПН• иммунодепрессанты (глюкокортикоиды,
цитостатики) противопоказаны при
СКФ < 20 мл/мин/1,73 м², уровне
мочевины> 20 ммоль/л, уровне креатинина
крови > 0,5 ммоль/л
При ХПН совершенно недопустимо
использование нефротоксичных препаратов
Обязательна коррекция доз лекарственных
препаратов в зависимости от величины
клубочковой фильтрации
32.
Коррекция нутритивного статусаОбщие принципы диетотерапии на додиализной стадии
ХПН состоят в обеспечении достаточной энергетической
ценности рациона при контроле поступления белка,
фосфора, натрия и жидкости. Потребность в белке
значительно повышается при переходе на диализ в
связи с диализными потерями, но сохраняется
необходимость ограничения фосфатов и контроля за
поступлением жидкости и электролитов
Недостаточное поступление энергии приводит к
усиленному катаболизму белков и нарастанию
азотемии у детей с ХПН
Энергетическую ценность рациона обеспечивают
достаточным потреблением углеводов и жиров
33.
Коррекция нутритивного статусаВ настоящее время не рекомендуется снижение
потребления белка менее 1,5 г/кг у детей
грудного и раннего возраста и менее 0,8 г/кг у
подростков с преддиализной ХПН
При
снижении
СКФ
потребление
белка
ограничивают до 50% и не менее 70% белка
должно быть животного происхождения
При переходе на заместительную терапию
необходимо увеличить потребление белка до
возрастной нормы и выше
34.
Коррекция нутритивного статусаГиперфосфатемия развивается уже на ранних стадиях
ХПН, требует ограничения потребления фосфора
Разрешаются продукты с невысоким фосфорнобелковым коэффициентом: баранина, свинина,
телятина, треска, рис, яйца, соя
Ограничивается употребление сыра и творога
Потребление натрия не должно превышать 1-5 г/сут
35.
Коррекция нутритивного статусаНа фоне ограничения белка используются
эссенциальные аминокислоты и не содержащие
азота кетоаналоги незаменимых аминокислот –
Кетостерил: перорально из расчета 1 таблетка на 5
кг веса в день в 3-4 приема во время еды
36.
Лечение АГЦель антигипертензивной терапии предупреждение повреждения органов-мишеней
(особенно гипертрофии левого желудочка) и
замедление прогрессирования ХБП
Схема терапии:
• ограничение потребление натрия до 1-2 г/сут
• фармакотерапия
37.
Лечение АГ• У детей с АГ рекомендуется начинать лечение с
одного препарата в низкой или средней
терапевтической дозе и постепенно повышать ее
до достижения контроля АД
• При отсутствии достаточного эффекта от
монотерапии показано использование
комбинации из 2-х и более препаратов
38.
Лечение АГПрепараты выбора:
Ингибиторы ангиотензин-превращающего
фермента (иАПФ)
Блокаторы рецепторов к ангиотензину II (БРА)
Блокаторы кальциевых каналов
Β-адреноблокаторы
Диуретики
39.
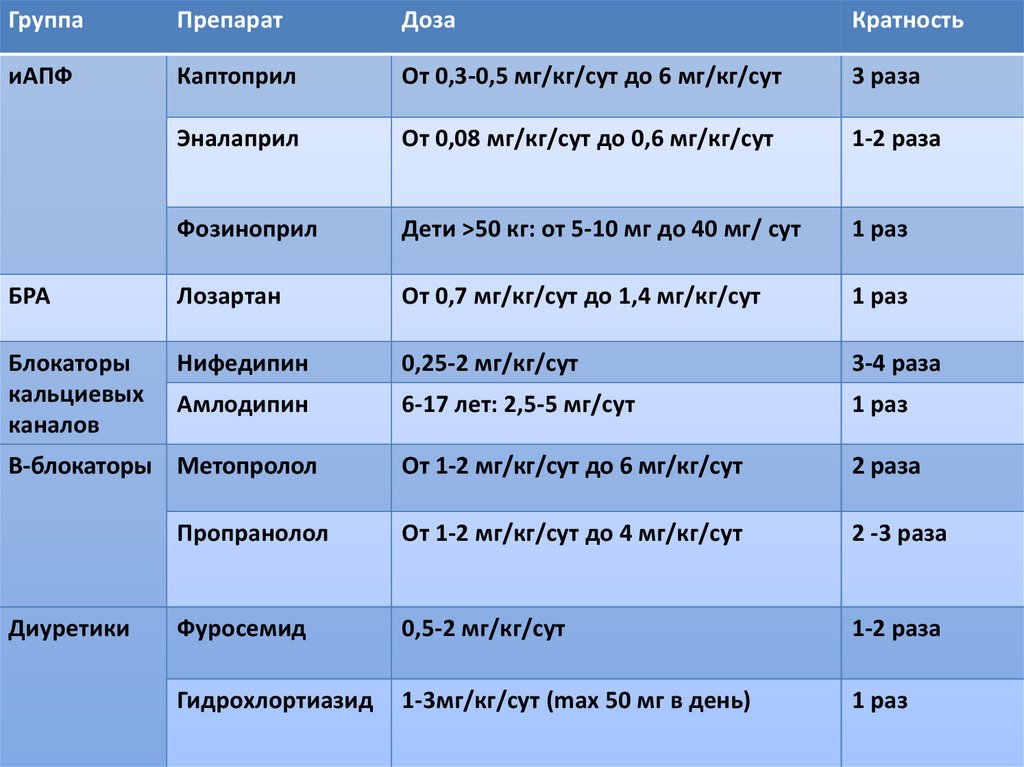
ГруппаПрепарат
Доза
Кратность
иАПФ
Каптоприл
От 0,3-0,5 мг/кг/сут до 6 мг/кг/сут
3 раза
Эналаприл
От 0,08 мг/кг/сут до 0,6 мг/кг/сут
1-2 раза
Фозиноприл
Дети >50 кг: от 5-10 мг до 40 мг/ сут
1 раз
БРА
Лозартан
От 0,7 мг/кг/сут до 1,4 мг/кг/сут
1 раз
Блокаторы
кальциевых
каналов
Нифедипин
0,25-2 мг/кг/сут
3-4 раза
Амлодипин
6-17 лет: 2,5-5 мг/сут
1 раз
Β-блокаторы Метопролол
От 1-2 мг/кг/сут до 6 мг/кг/сут
2 раза
Пропранолол
От 1-2 мг/кг/сут до 4 мг/кг/сут
2 -3 раза
Фуросемид
0,5-2 мг/кг/сут
1-2 раза
Гидрохлортиазид
1-3мг/кг/сут (max 50 мг в день)
1 раз
Диуретики
40.
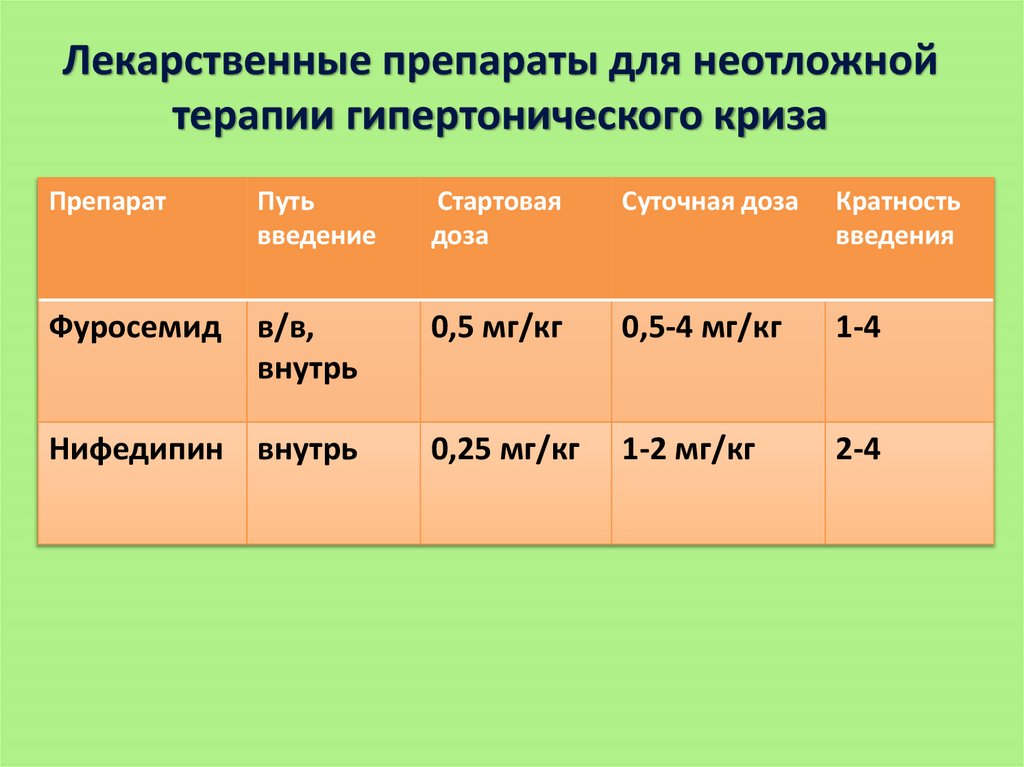
Лекарственные препараты для неотложнойтерапии гипертонического криза
Препарат
Путь
введение
Стартовая
доза
Суточная доза
Кратность
введения
Фуросемид
в/в,
внутрь
0,5 мг/кг
0,5-4 мг/кг
1-4
Нифедипин внутрь
0,25 мг/кг
1-2 мг/кг
2-4
41.
иАПФ и БРАУ детей с хронической патологией почек начинать
терапию наиболее целесообразно с иАПФ или БРА
Обладают не только гипотензивным действием, но и
замедляют прогрессирование почечной
недостаточности более эффективно, чем препараты
других фармакологических групп
Ренопротективный эффект блокады РААС обусловлен
снижением внутриклубочковой гипертензии путем
избирательной дилатации эфферентной артериолы,
снижением протеинурии, а также ослаблением
провоспалительного и просклеротического действия
ангиотензина II
42.
иАПФ и БРАПротивопоказаны при снижении СКФ ≤ 20
мл/мин, гиперкалиемии, двустороннем стенозе
почечных артерий
У детей с ХПН целесообразно применение
фозиноприла, т.к. этот препарат
метаболизируется в основном в печени, а не
выводится с мочой и более безопасен для
больных с существенным нарушением почечных
функций
43.
Β-блокаторыПоказаны при симптомах гиперактивации
симпатической нервной системы:
тахикардии, вазоконстрикции
44.
Блокаторы кальциевых каналовИспользуются как дополнительная терапия у детей
с резистентной гипертензией
Нифедипин повышает внутриклубочковое давление
и может повышать протеинурию, не оказывая,
следовательно, ренопротективного действия
45.
ДиуретикиПоказаны при задержке натрия, гиперволемии и отеках
Не являются препаратами первой линии в терапии АГ у
детей с ХБП
Тиазиды малоэффективны при СКФ < 60 мл/мин 1,73 м2,
неэффективны при СКФ < 30 мл/мин 1,73 м2, поэтому для
лечения больных с ХБП 4 и 5 стадии предпочтительнее
использовать фуросемид
Монотерапия диуретиками не должна использоваться для
лечения АГ у детей с ХБП, но они могут применяться в
комбинации с антигипертензивными препаратами всех
других групп
46.
Анемия при ХБПВедущая роль в механизмах развития анемии у
больных с ХБП принадлежит сниженной продукции
эритропоэтина – гормона, стимулирующего
пролиферацию стволовых клеток в эритробласты
Признанным методом лечения анемии при ХБП
является заместительная терапия препаратами ЭПО
Лечение анемии у больных с ХБП рекомендуется
начинать при уровне Нb менее 110 г/л и продолжать
до достижения целевого уровня 110-120 г/л
47.
Препараты ЭПОo короткого действия:
эпоэтин-α (Эпокомб, Эпокрин, Эпрекс),
эпоэтин-β (Эпоэтин, Эпостим, Рекормон, Вероэпоэтин)
o длительного действия:
дарбэпоэтин-α (Аранесп)
48.
Анемия при ХБПЛечение анемии обычно проводится в 2 этапа:
1. Фаза коррекции (повышение Hb до целевого
уровня)
2. Фаза поддерживающей терапии (поддержание
Hb на достигнутом уровне за счет регулярного
применения препаратов ЭПО)
Стартовая доза составляет 150 МЕ/кг/нед, с последующим
повышением до 300 МЕ/кг/нед. Кратность введения
препарата может колебаться от 1 до 3 раз в неделю
49.
Лечение почечной остеодистрофии1. Поддержание нормального уровня
фосфора – назначение фосфат-биндеров
(карбонат Са 500 мг 2-5 раз в день перед
едой)
2. Лечение витамином D: метаболиты
витамина D 0,1 - 0,75 мкг/сут
3. Калцимиметики (Цинакальцет) – для
блокады вторичного гиперпаратиреоза
4. Паратиреоидэктомия
50.
Задержка роста при ХПНЗадержка роста при ХПН у детей не является следствием
недостаточной секреции ГР или недостатка
инсулиноподобного фактора роста 1, а обусловлена
повышением содержания белков, связывающих
инсулиноподобный фактор роста (ИРФ-СБ) из-за
снижения клубочковой фильтрации. Это приводит к
снижению биологической активности ИРФ-1
Лечение: общепринятой рекомендуемой дозой рГР у
детей с ХПН является 0,05 мг/кг в сутки
51.
Посиндромная терапия• Контроль за поступлением и выведением жидкости
(вводимая жидкость = жидкость, выведенная ребенком за
предыдущие сутки +10-15%)
• Коррекция электролитных нарушений:
a) Отеки и артериальная гипертензия– ограничение Na в
пище до 1-2 г NaСl в сутки, диуретики, ингибиторы АПФ,
блокаторы кальциевых каналов
b) Гипер-К-емия – концентрированные растворы глюкозы с
инсулином, препараты кальция
c) Гипер-Р-емии – диета, назначение гидроокиси алюминия
и антацидов
d) Гипо-Na-емия – ограничение жидкости, 3% NaCl 1-2
мл/кг в час, 20% альбумин (→ликвидация гиповолемии →
прекращение неадекватной секреции АДГ)
e) Гипо-Са-емия – 10% глюконат Ca внутривенно → внутрь 14 г/сутки, препараты витамина D3 (4000 МЕ/сутки)
52.
Посиндромная терапия• метаболический ацидоз – медикаментозное введение
щелочных валентностей, можно внутрь гидрокарбонат
Na 1-3 ммоль/кг в сутки (1г соды=12 ммоль)
• артериальная гипертония – α-адреномиметики
(клофелин), ингибиторы АПФ, блокаторы кальциевых
каналов, диуретики, седативные препараты
• анемия – препараты железа, колониестимулирующие
факторы (препараты эритропоэтина – стартовая доза 75150 МЕ/кг в неделю с повышением до 300 МЕ/кг в
неделю)
• ДВС-синдром – в зависимости от стадии антикоагулянты,
дезагреганты, свежезамороженная плазма
• консервативные методы детоксикации – очистительные
клизмы, сорбенты
• мембраностабилизаторы, средства, улучшающие
функцию канальцев (АТФ, ККБ)
53.
Показания к хроническомугемодиализу
• снижение фильтрационной функции почек
(СКФ < 15 мл/мин/1,73 м²)
• креатинин крови > 0,72-1,0 ммоль/л
• уровень мочевой кислоты крови
> 0,6 ммоль/л
• уровень мочевины в крови > 21-25 ммоль/л
• темп суточного прироста мочевины крови
> 5-6 ммоль/л
54.
Показания к хроническомугемодиализу
• выраженный электролитный дисбаланс
(гипер-К-емия > 6,5 ммоль/л)
• стойкий гипертензионный синдром,
резистентный к терапии (АД > 180/130 мм рт.
ст.)
• некупируемая консервативными средствами
гипергидратация (ежесуточный прирост
массы тела > 5-7% от общей массы тела)
• развитие перикардита, энцефалопатии

















































 Медицина
Медицина