Похожие презентации:
Диагностика острого и хронического гломерулонефритов, пиелонефритов. Мочекаменной болезни, хронической почечной недостаточности
1.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Диагностика острого и хронического
гломерулонефритов, пиелонефритов. мочекаменной
болезни, хронической почечной недостаточности
2.
3.
Острый гломерулонефритОстрый гломерулонефрит (N00) - острое диффузное иммунное воспаление почечных
клубочков, развивающееся после антигенного воздействия (чаще бактериальной или
вирусной природы).
4.
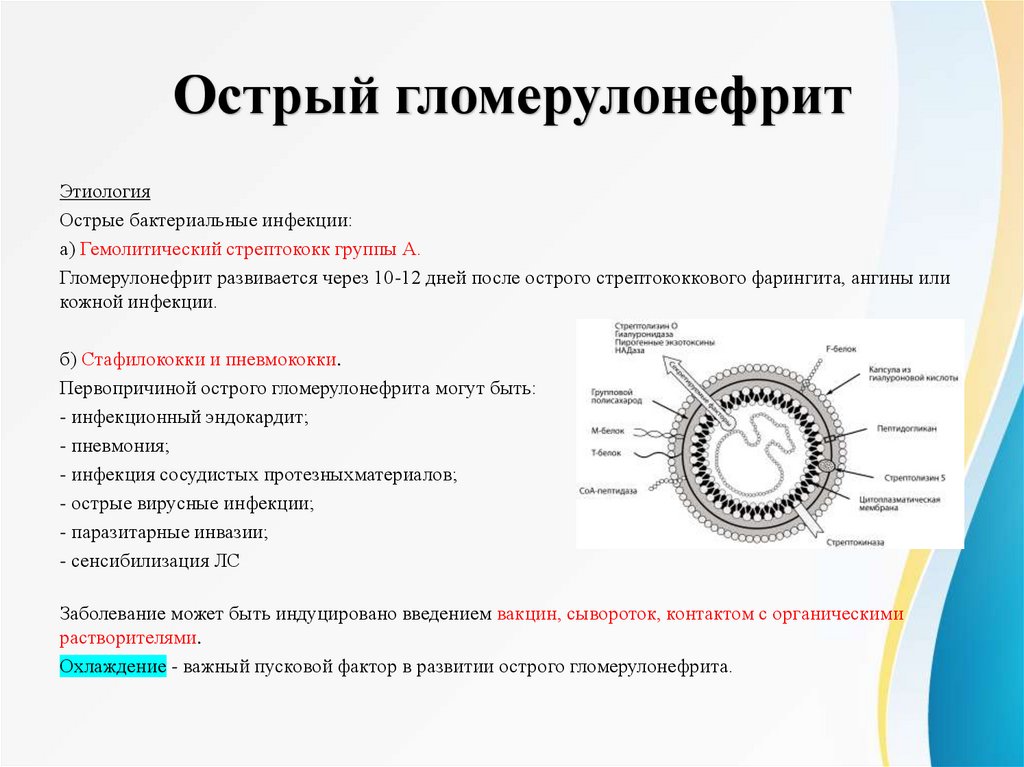
Острый гломерулонефритЭтиология
Острые бактериальные инфекции:
а) Гемолитический стрептококк группы А.
Гломерулонефрит развивается через 10-12 дней после острого стрептококкового фарингита, ангины или
кожной инфекции.
б) Стафилококки и пневмококки.
Первопричиной острого гломерулонефрита могут быть:
- инфекционный эндокардит;
- пневмония;
- инфекция сосудистых протезныхматериалов;
- острые вирусные инфекции;
- паразитарные инвазии;
- сенсибилизация ЛС
Заболевание может быть индуцировано введением вакцин, сывороток, контактом с органическими
растворителями.
Охлаждение - важный пусковой фактор в развитии острого гломерулонефрита.
5.
Острый гломерулонефритПатогенез
Важным звеном патогенеза острого гломерулонефрита считают образование и/или
фиксацию в почках иммунных комплексов.
После стрептококковой инфекции антигены стрептококка осаждаются на базальной
мембране почек.
Через 10-14 дней наступает иммунный ответ хозяина, в течение которого происходит
связывание антистрептококковых АТ с АГ.
Формирование в почечной ткани иммунных отложений приводит к активации системы
комплемента, тромбоцитов, изменению физико-химических свойств базальной мембраны,
мезангия, эндотелия, эпителия клубочков.
6.
Острый гломерулонефритКлассификация
ОГН может протекать в различных клинических вариантах:
- малосимптомный,
- с изолированным мочевым синдромом,
- нефротический,
- гипертонический.
Диагноз ОГН ставят на основании : начало не ранее чем через две недели после острой
инфекции, впервые возникший мочевой синдром, периодически повышение АД, появление
отеков, отсутствие в анамнезе заболевания почек, обнаружение в первые недели АСЛ-О и
гипокомплементии.
7.
Острый гломерулонефритКлиника
Выделяют наличие и выраженность следующих основных синдромов:
Мочевой синдром: в моче появляются белок (протеинурия), форменные элементы
(гематурия, лейкоцитурия), цилиндры (цилиндрурия).
Гипертонический синдром обусловлен тремя основными механизмами: активацией ренинангиотензин-альдостероновой, а также симпатико-адреналовой систем; задержкой натрия и
воды; снижением функции депрессорной системы почек.
Отечный синдром характеризуется: задержкой воды вследствие задержки в организме
натрия; увеличением объема циркулирующей крови; вторичным гиперальдостеронизмом.
НЕФРИТИЧЕСКИЙ СИНДРОМ!!!
8.
Острый гломерулонефритДиагностика
Жалобы малоспецифичны или отсутствуют. Некоторые больные могут отмечать
уменьшение выделения мочи в сочетании с некоторой отечностью (пастозность) лица.
Боли в поясничной области несильные, ноющие, возникают в первые дни болезни и
выявляются у 1/3 всех больных.
Другие симптомы: выраженная головная боль, сильная одышка в сочетании с дизурией,
уменьшением выделения мочи.
Физикальное обследование
У части больных обнаруживают отеки (чаще под глазами, особенно по утрам) до анасарки,
асцита и гидроторакса.
Другой характерный признак ОГН - артериальная гипертензия. Высота подъема АД до 140
— 160/85 — 90 мм рт.ст., редко достигая 180/100 мм рт.ст.
9.
Острый гломерулонефритДиагностика
Лабораторная
ОАК: возможны умеренное повышение СОЭ и, в период выраженной гиперволемии, снижение
концентрация гемоглобина вследствие разведения крови.
Биохимический анализ крови: У части больных выявляются острофазовые показатели воспаления
(повышение содержания фибриногена и а2-глобулина, СРБ, увеличение СОЭ). Повышение концентрации
азотистых шлаков (креатинина, мочевины, мочевой кислоты) и электролитов (калия и натрия), СКФ
снижено.
ОАМ: При исследовании мочи в 100 % случаев диагностируются протеинурия различной степени
выраженности и гематурия, несколько реже лейкоцитурия и цилиндрурия. Относительная плотность
мочи при ОГН обычно не меняется.
Иммунологические показатели: свидетельствуют о наличии в крови циркулирующих иммунных
комплексов, повышенном содержании анти-О-стрептолизина, антигена к стрептококку, снижении
содержания комплемента.
Коагулограмма: при тяжёлом течении болезни и присоединении нефротического синдрома определяют
гиперфибриногенемию.
10.
Острый гломерулонефритДиагностика:
Лабораторная
Анализ мочи по Нечипоренко позволяет уточнить степень выраженности гематурии, лейкоцитурии и
цилиндрурии.
Проба Зимницкого: относительная плотность мочи на начальных этапах заболевания остаётся
сохранной. На стадии выздоровления при полиурии может наблюдаться временное снижение плотности
мочи.
11.
Острый гломерулонефритДиагностика:
Инструментальная
ЭКГ: изменение положения электрической оси сердца, признаки перегрузки левых отделов сердца,
лёгочной гипертензии, электролитных нарушений (признаки внутриклеточной гиперкалиемии).
ЭхоКГ: возможны дилатация полостей сердца, повышение давления в лёгочной артерии и обнаружение
жидкости в перикарде.
Рентгенография органов грудной клетки: признаки застоя в малом круге кровообращения,
интерстициальный отёк.
УЗИ: почки могут быть не изменены, иногда наблюдают некоторое увеличение их размеров (более
120×65×50 мм), отёчность паренхимы. При допплеровском картировании - признаки ишемии.
Осмотр глазного дна: изменения, обусловленные гиперволемией и АГ (сужение артериол, феномен
патологического артериовенозного перекреста, отёк диска зрительного нерва, кровоизлияния).
Пункционная биопсия почки показана при затяжном течении заболевания, когда возникает
необходимость в проведении активной терапии (кортикостероиды, цитостатики).
12.
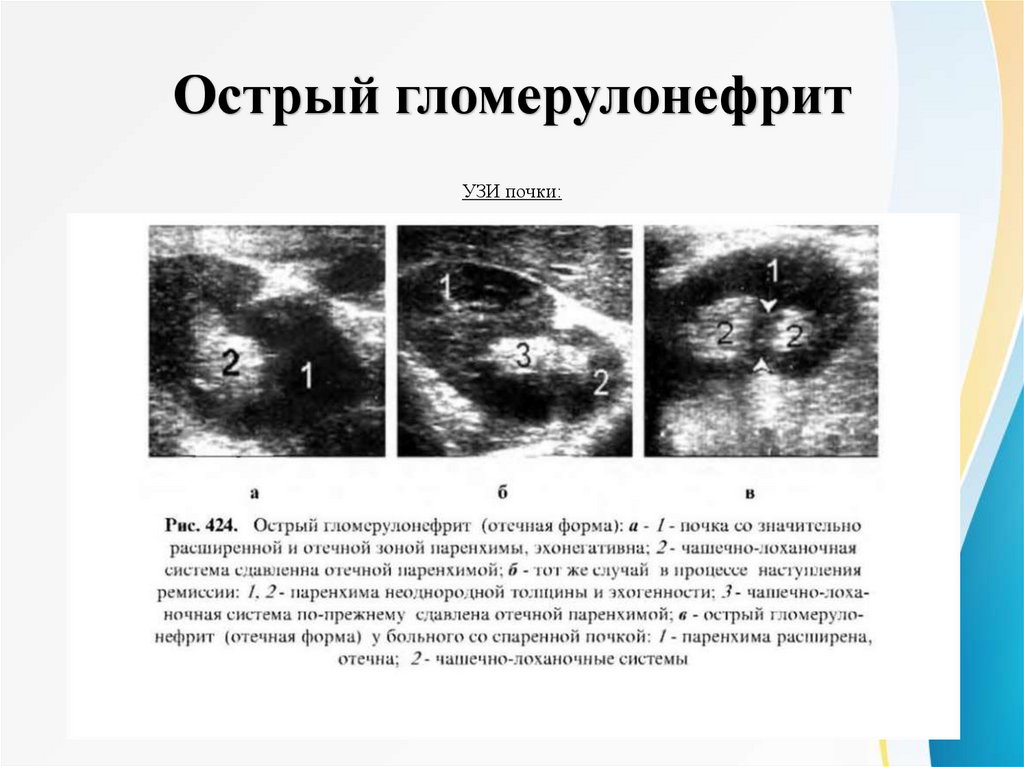
Острый гломерулонефритУЗИ почки:
13.
Острый гломерулонефритОсложнения
1. Сердечная недостаточность (не более чем в 3 % случаев)
2. Энцефалопатия (эклампсия)
3. Острая почечная недостаточность
Исходы заболевания:
- выздоровление,
- переход в хронический гломерулонефрит,
- смерть.
14.
Хронический гломерулонефритХронический гломерулонефрит (хронический нефритический синдром) (N00-N08) —
гетерогенная по происхождению и патоморфологии группа заболеваний,
характеризующаяся иммуновоспалительным поражением клубочков, канальцев и
интерстиция обеих почек и прогрессирующим течением, в результате чего развиваются
нефросклероз и хроническая почечная недостаточность.
15.
Хронический гломерулонефритЭтиология
Хронический гломерулонефрит может являться следствием перенесенного острого
гломерулонефрита. Наряду с этим развивается первично-хронический гломерулонефрит без
предшествующего острого периода.
Основные этиологические факторы хронического гломерулонефрита аналогичны таковым
острого гломерулонефрита. Очень часто причину заболевания выяснить не удается.
Широко обсуждается также роль генетической предрасположенности к развитию
хронического гломерулонефрита.
16.
Хронический гломерулонефритПатогенез
В развитии и поддержании воспаления участвуют иммунные механизмы.
Активация комплемента, привлечение циркулирующих моноцитов, синтез цитокинов, освобождение
протеолитических ферментов и кислородных радикалов, активация коагуляционного каскада,
продуцирование провоспалительных простагландинов.
В прогрессировании ХГН участвуют и неиммунные механизмы:
- Внутриклубочковая гипертензия и гиперфильтрация,
- Протеинурия,
- Гиперлипидемия.
Хроническое течение процесса обусловливается постоянной выработкой аутоантител к антигенам
базальной мембраны капилляров.
Длительный воспалительный процесс, текущий волнообразно (с периодами ремиссий и обострений),
приводит в конце концов к
- склерозу,
- гиалинозу,
- запустеванию клубочков,
- развитию хронической почечной недостаточности.
17.
Хронический гломерулонефритКлассификация
По этиопатогенезу
- Инфекционно-иммунный
- Неинфекционно-иммунный
- ХГН при системных заболеваниях (болезни Шенлейна - Геноха, узелковом периартерите, СКВ,
ревматоидном артрите и др.)
- Особые формы ХГН (генетический, радиационный и др.)
По клиническим формам
- Латентная (с изолированным мочевым синдромом)
- Гематурическая (болезнь Берже)
- Гипертоническая
- Нефротическая
- Смешанная
- подострый (злокачественный, быстропрогрессирующий).
18.
Хронический гломерулонефритКлассификация
По морфологии
Они могут быть эндокапиллярными, когда увеличено количество эндотелиальных и мезангиальных
клеток, и экстракапиллярными, когда увеличено число париетальных эпителиальных клеток.
- Мезангиопролиферативный
- Мембранопролиферативный
- Мембранозный
- Гломерулонефрит с минимальными изменениями
- Фокально-сегментарный
- Фибрапластический
По стадиям: начальная, выраженная, терминальная
По течению: быстро прогрессирующее, рецидивирующее.
Осложнения:
- Хроническая почечная недостаточность
- Хроническая сердечная недостаточность
- Ретинопатия
- Анемия
- Уремический стоматит, бронхит, гастрит, колит, полисерозит
19.
Хронический гломерулонефритПатоморфология
Мезангиопролиферативный гломерулонефрит характеризуется расширением мезангия за счёт
пролиферации мезангиальных клеток и инфильтрации моноцитами. Для активации и пролиферации
мезангиальных клеток наиболее важны тромбоцитарный фактор роста и трансформирующий фактор
роста-β.
IgА-нефропатия - форма мезангиопролиферативного гломерулонефрита с отложением в мезангии
иммунных комплексов, содержащих IgA. В развитии IgA-нефропатии имеют значение нарушения
регуляции синтеза или структуры IgA - в клубочковых отложениях обнаруживают гликозилированный
изотип IgA1. Считают, что аномальное гликозилирование IgA помогает иммунным комплексам,
содержащим IgA, избегать выведения клетками ретикулоэндотелиальной системы и способствует
отложению их в клубочках почек.
20.
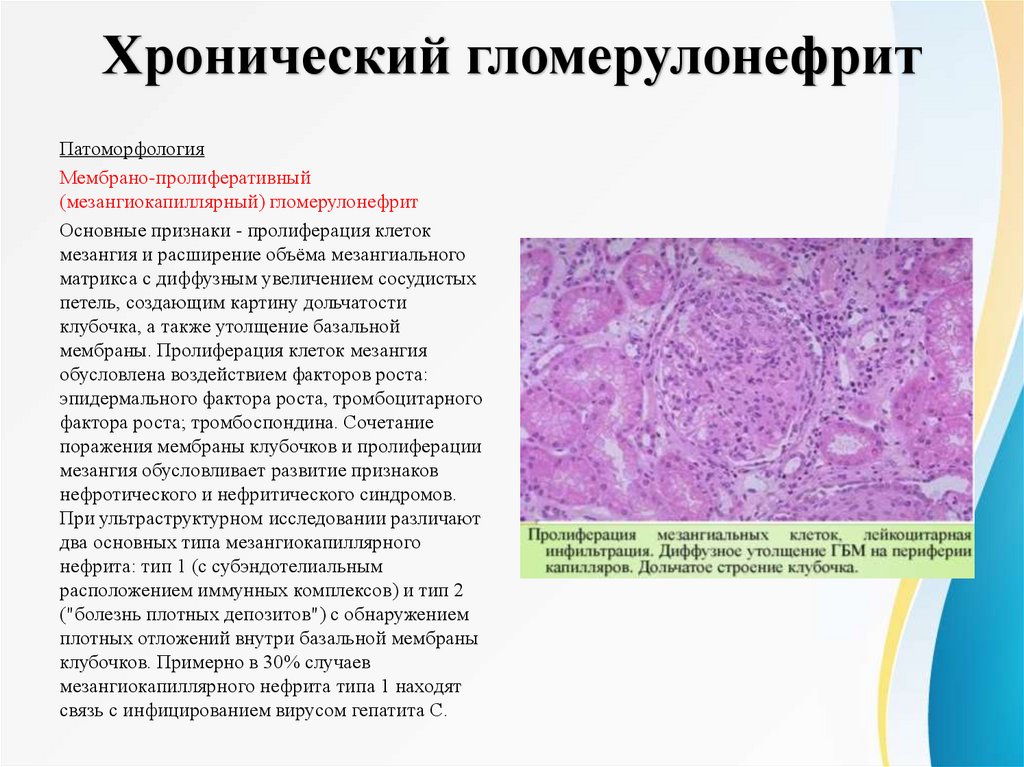
Хронический гломерулонефритПатоморфология
Мембрано-пролиферативный
(мезангиокапиллярный) гломерулонефрит
Основные признаки - пролиферация клеток
мезангия и расширение объёма мезангиального
матрикса с диффузным увеличением сосудистых
петель, создающим картину дольчатости
клубочка, а также утолщение базальной
мембраны. Пролиферация клеток мезангия
обусловлена воздействием факторов роста:
эпидермального фактора роста, тромбоцитарного
фактора роста; тромбоспондина. Сочетание
поражения мембраны клубочков и пролиферации
мезангия обусловливает развитие признаков
нефротического и нефритического синдромов.
При ультраструктурном исследовании различают
два основных типа мезангиокапиллярного
нефрита: тип 1 (с субэндотелиальным
расположением иммунных комплексов) и тип 2
("болезнь плотных депозитов") с обнаружением
плотных отложений внутри базальной мембраны
клубочков. Примерно в 30% случаев
мезангиокапиллярного нефрита типа 1 находят
связь с инфицированием вирусом гепатита С.
21.
Хронический гломерулонефритПатоморфология
Мембранозный гломерулонефрит характеризуется диффузным утолщением базальной мембраны
клубочков с формированием субэпителиальных выступов, окружающих отложения иммунных
комплексов. Иммунные депозиты, откладывающиеся под эпителиальными клетками (подоцитами),
существенно нарушают их функции, что проявляется массивной протеинурией. Постепенно базальная
мембрана разрастается, раздваивается и "поглощает" иммунные депозиты, формируя так называемые
"шипики". Развиваются склеротические процессы, захватывающие собирательные трубочки и
интерстиций. Наиболее вероятной причиной развития этого варианта гломерулонефрита считают
"молекулярную мимикрию" и потерю толерантности к аутоантигенам. Циркулирующие комплементсвязывающие АТ соединяются с Аг на отростках подоцитов с образованием in situ иммунных
комплексов. Активация комплемента ведёт к образованию мембраноатакующего комплекса (C5b-С9) с
повреждением подоцитов.
22.
Хронический гломерулонефритПатоморфология
Гломерулонефрит с минимальными изменениями - при световой микроскопии и
иммунофлюоресцентном исследовании не обнаруживают никаких патологических изменений, однако
при электронной микроскопии находят слияние (сглаживание) малых ножек подоцитов на всём
протяжении капилляров клубочков, что обусловливает потерю отрицательного заряда базальной
мембраны клубочков и, обычно, "большую" протеинурию. Иммунных депозитов не обнаруживают.
Повреждение клубочков связано с циркулирующими факторами проницаемости - лимфокинами,
вследствие нарушенного Т-клеточного ответа. У части больных наблюдают трансформацию в фокальносегментарный гломерулосклероз.
23.
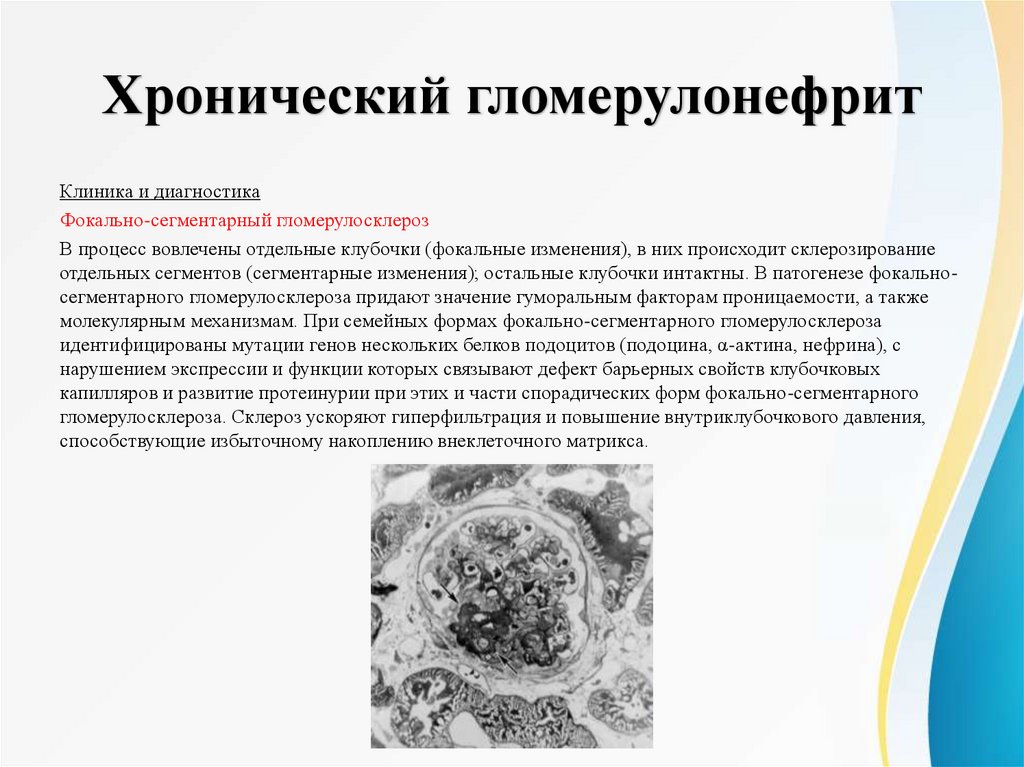
Хронический гломерулонефритКлиника и диагностика
Фокально-сегментарный гломерулосклероз
В процесс вовлечены отдельные клубочки (фокальные изменения), в них происходит склерозирование
отдельных сегментов (сегментарные изменения); остальные клубочки интактны. В патогенезе фокальносегментарного гломерулосклероза придают значение гуморальным факторам проницаемости, а также
молекулярным механизмам. При семейных формах фокально-сегментарного гломерулосклероза
идентифицированы мутации генов нескольких белков подоцитов (подоцина, α-актина, нефрина), с
нарушением экспрессии и функции которых связывают дефект барьерных свойств клубочковых
капилляров и развитие протеинурии при этих и части спорадических форм фокально-сегментарного
гломерулосклероза. Склероз ускоряют гиперфильтрация и повышение внутриклубочкового давления,
способствующие избыточному накоплению внеклеточного матрикса.
24.
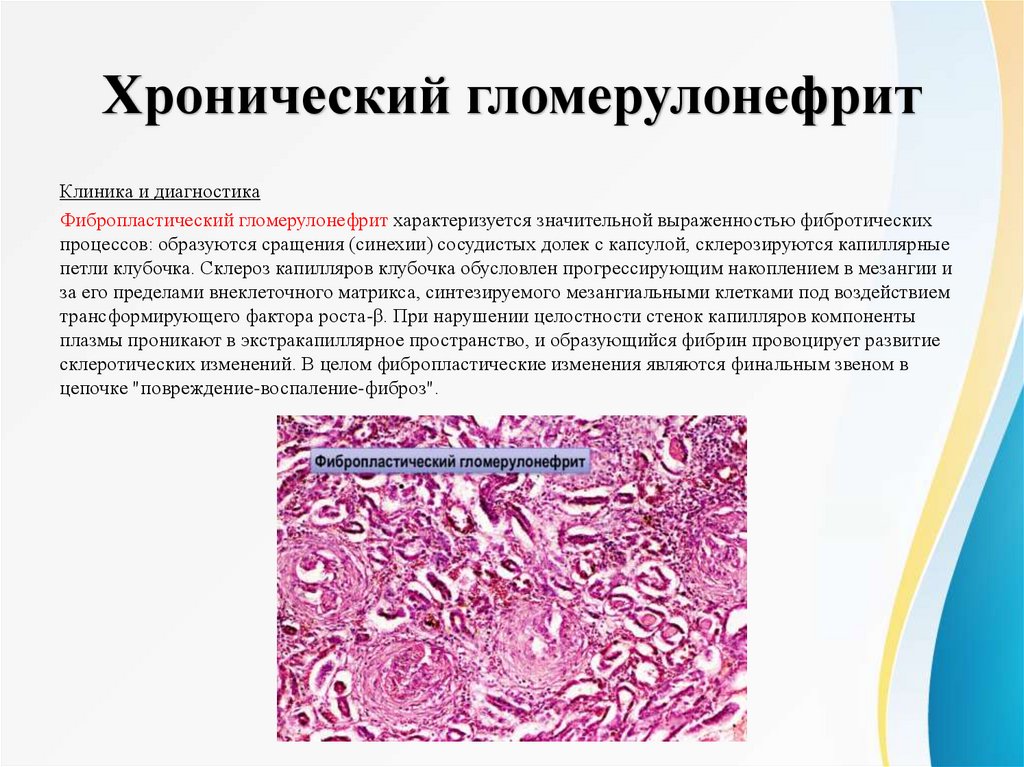
Хронический гломерулонефритКлиника и диагностика
Фибропластический гломерулонефрит характеризуется значительной выраженностью фибротических
процессов: образуются сращения (синехии) сосудистых долек с капсулой, склерозируются капиллярные
петли клубочка. Склероз капилляров клубочка обусловлен прогрессирующим накоплением в мезангии и
за его пределами внеклеточного матрикса, синтезируемого мезангиальными клетками под воздействием
трансформирующего фактора роста-β. При нарушении целостности стенок капилляров компоненты
плазмы проникают в экстракапиллярное пространство, и образующийся фибрин провоцирует развитие
склеротических изменений. В целом фибропластические изменения являются финальным звеном в
цепочке "повреждение-воспаление-фиброз".
25.
Хронический гломерулонефритКлиника и диагностика
Нефротическая форма встречается в 25% случаев, характеризуется развитием нефротического синдрома суточной протеинурии выше 3,5 г/сут., гипоальбуминемии, гиперлипидемии с последующей липидурией,
гиперкоагуляции отеков. Ключевой симптом - массивная («большая») протеинурия, связанная с поражением
почечного фильтра, то есть базальной мембраны и подоцитов. Остальные проявления НС - производные от
протеинурии и могут быть выражены в различной степени.
Кроме большого количества белка, в моче могут быть обнаружены в незначительном количестве эритроциты,
лейкоциты (преимущественно лимфоциты) и цилиндры. Также характерны увеличение СОЭ, креатинина,
остаточного азота и мочевины, анемия.
26.
Хронический гломерулонефритКлиника и диагностика
Латентная форма с изолированным мочевым синдромом встречается у 50% пациентов. Самочувствие
удовлетворительное, экстраренальные симптомы (отеки, АГ) отсутствуют. При исследовании обнаруживают
- протеинурию (не более 1-2 г/сут), микрогематурию, лейкоцитурию, цилиндрурию (гиалиновые и
эритроцитарные цилиндры). Относительная плотность мочи не изменена. В крови незначительно увеличено
содержание креатинина, остаточного азота и мочевины. Возможно первично латентное и вторично латентное
течение (при частичной ремиссии другой клинической формы ХГ).
В свою очередь, латентный хронический гломерулонефрит может трансформироваться в нефротическую или
гипертоническую формы. Развитие ХПН на фоне латентной формы происходит медленно (за 10-15 и более
лет). Течение болезни благоприятное.
27.
Хронический гломерулонефритКлиника и диагностика
Гематурический гломерулонефрит (одна из самых тяжелых форм хронического гломерулонефрита)
составляет 10–20 % всех случаев. Гематурия особенно характерна для гломерулонефрита с отложением в
клубочках IgА (болезнь Бурже), который чаще встречается у молодых мужчин.
Для нее характерны все проявления нефротического синдрома:
– слабость, отсутствие аппетита;
– значительно выраженные стойкие отеки (возможны гидроторакс, асцит, гидроперикард, анасарка),
резистентные к мочегонным средствам;
– массивная протеинурия (свыше 3–5 г в сутки);
– гипопротеинемия, диспротеинемия (уменьшение количества альбуминов, повышение α2- и γ-глобулинов);
– гиперлипидемия.
28.
Хронический гломерулонефритКлиника и диагностика
Гипертоническая форма наблюдается у 20 % больных. В ее клинической картине преобладают
симптомы, обусловленные артериальной гипертензией: интенсивные головные боли, головокружения,
боли в области сердца, одышка, сердцебиение, снижение зрения, туман перед глазами.
Особенностью артериальной гипертензии является значительное повышение диастолического давления
(артериальное давление повышается до 160–180/110–120 мм рт. ст. и выше), при этом оно плохо
снижается ночью.
Патогномоничным для данной формы заболевания является довольно рано развивающееся и
значительно выраженное поражение зрения. Исследование глазного дна выявляет сужение и извитость
артерий, феномен перекреста, серебряной или медной проволоки, единичные или множественные
кровоизлияния, отек соска зрительного нерва.
Характерным является раннее снижение клубочковой фильтрации, небольшая протеинурия,
микрогематурия, уменьшение плотности мочи.
Эта форма может осложняться левожелудочковой недостаточностью (сердечная астма, отек легкого, ритм
галопа).
Смешанная форма сочетает признаки нефротической и гипертонической форм. Встречается менее чем в
10 % случаев и характеризуется не уклонно прогрессирующим течением.
29.
Хронический гломерулонефритКлиника и диагностика
В течении любой клинической формы хронического гломерулонефрита различают фазу ремиссии и фазу
обострения.
Фаза ремиссии характеризуется либо стабильным удовлетворительным состоянием и отсутствием
клинических и лабораторных симптомов заболевания, либо небольшой гематурией, умеренной
диспротеинемией и стабилизацией артериального давления.
Фаза обострения характеризуется появлением или усугублением имевшихся клинических и
лабораторных проявлений заболевания.
Признаками обострения хронического гломерулонефрита являются:
– клинические признаки: нарастание протеинурии, усиление гематурии, внезапно появившийся
прогрессирующий нефротический синдром, резкое нарастание артериальной гипертензии, быстрое
снижение почечных функций, нередко сопровождающееся олигурией и большими отеками,
проявлениями ДВС-синдрома;
– биохимические признаки: увеличение СОЭ, повышение содержания в крови уровня α2-глобулинов,
иногда γ-глобулинов, азотемия при нормальных размерах почек, наличие в моче органоспецифических
ферментов почек (трансамидиназы, изоферментов лактатдегидрогеназы);
– изменение показателей гуморального иммунитета: повышение уровня циркулирующих иммунных
комплексов и содержания в крови иммуноглобулинов, снижение уровня комплемента.
30.
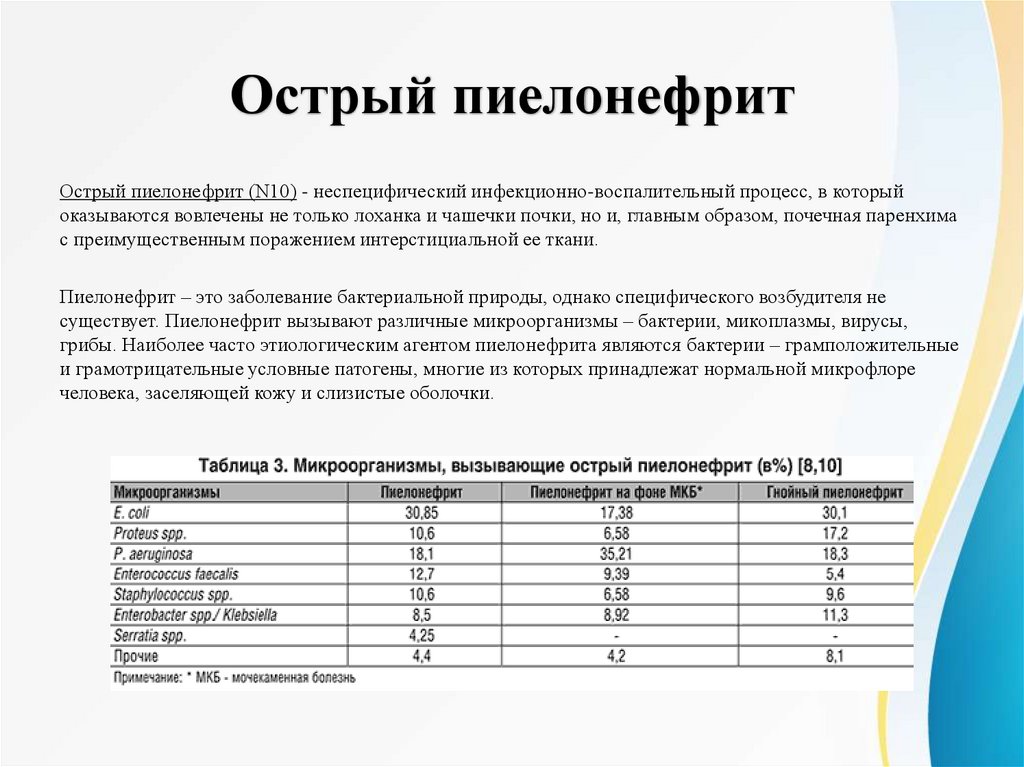
Острый пиелонефритОстрый пиелонефрит (N10) - неспецифический инфекционно-воспалительный процесс, в который
оказываются вовлечены не только лоханка и чашечки почки, но и, главным образом, почечная паренхима
с преимущественным поражением интерстициальной ее ткани.
Пиелонефрит – это заболевание бактериальной природы, однако специфического возбудителя не
существует. Пиелонефрит вызывают различные микроорганизмы – бактерии, микоплазмы, вирусы,
грибы. Наиболее часто этиологическим агентом пиелонефрита являются бактерии – грамположительные
и грамотрицательные условные патогены, многие из которых принадлежат нормальной микрофлоре
человека, заселяющей кожу и слизистые оболочки.
31.
Острый пиелонефритПредрасполагающие факторы
1. Женский пол. Короткий и широкий женский мочеиспускательный канал не создает препятствий для
восходящей инфекции, тогда как длинный и извитой мужской мочеиспускательный канал мешает
развитию восходящей инфекции.
2. Ослабление местной защиты. Слизистая мочевого пузыря обладает бактерицидными способностями.
Этим способности могут ослабевать в результате воспалительных заболеваний (циститы) или
перерастяжения слизистой (редкое мочеиспускание).
3. Ослабление общего иммунитета. Иммунодефицит увеличивает риск инфицирования мочевыводящих
путей.
4. Абактериальный тубулоинтерстициальный нефрит (подагра, радиация, лекарства и пр.) может
способствовать присоединению инфекции.
5. Сахарный диабет сочетается с высокой частотой развития инфекции мочевыводящих путей, что
обусловлено нейрогенной дисфункцией мочевого пузыря и иммунными нарушениями при диабете.
6. Нарушение уродинамики. В норме пассаж мочи имеет однонаправленный ток. Он обеспечивается
ритмической деятельностью чашечек и лоханок, которые работают в ритме систолы-диастолы и
последовательным открытием сфинктеров для прохождения мочи. Причины нарушения пассажа мочи:
7. Функциональные причины нарушения уродинамики. Под действием гормональных причин (половое
созревание, беременность) происходит дизрегуляция в работе сфинктеров, что ведѐт к пузырномочеточниковому рефлюксу.
8. Органические причины нарушения уродинамики ведут к обструкции и стазу мочи (мочекаменная
болезнь, аденома предстательной железы, стриктуры и аномалии развития мочевыводящих путей).
32.
Острый пиелонефритКлассификация
По условиям возникновения:
- Первичный: без предшествующего поражения почек и мочевыводящих путей
- Вторичный: на фоне функциональных или органических изменений с нарушением пассажа мочи
(конкременты, аденома, рак предстательной железы, аномалии развития, рефлюксы и др.)
По морфологической характеристике:
1. Серозный
2. Гнойный:
– апостематозный нефрит
– карбункул почки
– солитарный абсцесс почки
По форме выделяют обструктивный (возникает на фоне обструкции верхних мочевых путей
(мочекаменная болезнь, аномалии, сгустки крови, опухолевые процессы, папиллярный сосочковый
некроз)) и необструктивный пиелонефрит.
33.
Острый пиелонефритКлиника
· Высокая (до 40 С) температура тела, озноб, проливной пот, общее недомогание, жажда
· Односторонние или двусторонние боли в поясничной области, усиливающиеся при пальпации
· Симптом Пастернацкого положителен
· На стороне пораженной почки - напряжение передней брюшной стенки (поясничной области)
· Олигурия (за счет значительных потерь жидкости через легкие и кожу, а также повышенного
катаболизма)
· Частые позывы к мочеиспусканию (при восходящем пути инфицирования)
· Головная боль, тошнота, рвота - показатели быстро нарастающей интоксикации
· При двустороннем остром пиелонефрите часто появляются признаки острой почечной
недостаточности.
34.
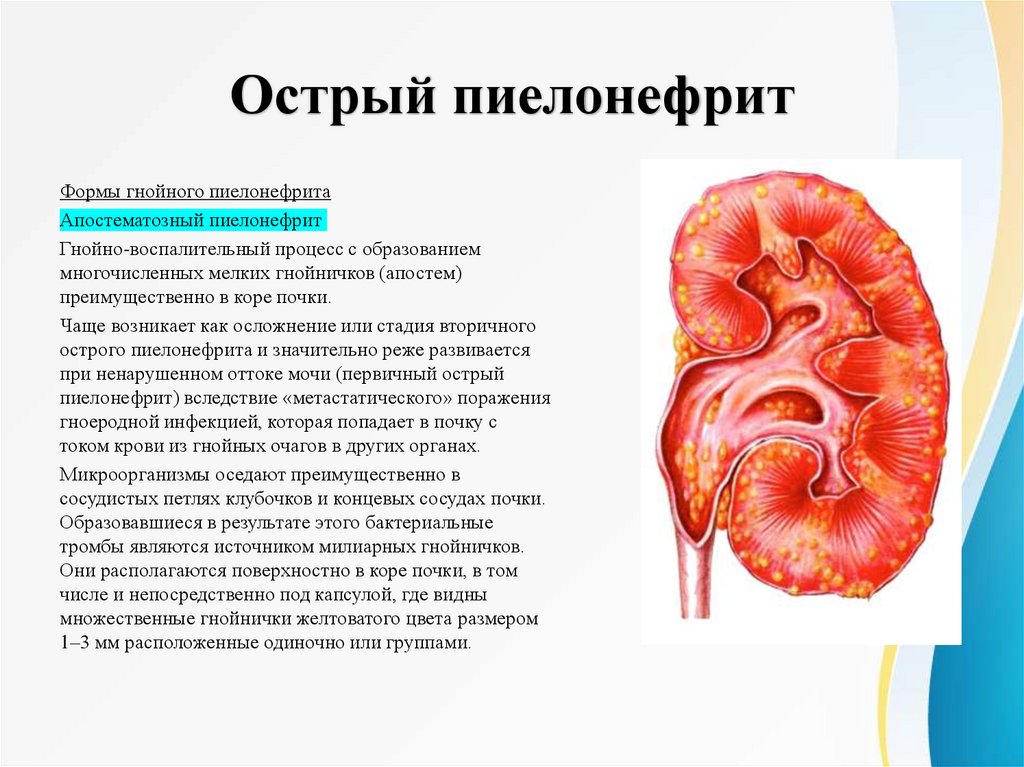
Острый пиелонефритФормы гнойного пиелонефрита
Апостематозный пиелонефрит
Гнойно-воспалительный процесс с образованием
многочисленных мелких гнойничков (апостем)
преимущественно в коре почки.
Чаще возникает как осложнение или стадия вторичного
острого пиелонефрита и значительно реже развивается
при ненарушенном оттоке мочи (первичный острый
пиелонефрит) вследствие «метастатического» поражения
гноеродной инфекцией, которая попадает в почку с
током крови из гнойных очагов в других органах.
Микроорганизмы оседают преимущественно в
сосудистых петлях клубочков и концевых сосудах почки.
Образовавшиеся в результате этого бактериальные
тромбы являются источником милиарных гнойничков.
Они располагаются поверхностно в коре почки, в том
числе и непосредственно под капсулой, где видны
множественные гнойнички желтоватого цвета размером
1–3 мм расположенные одиночно или группами.
35.
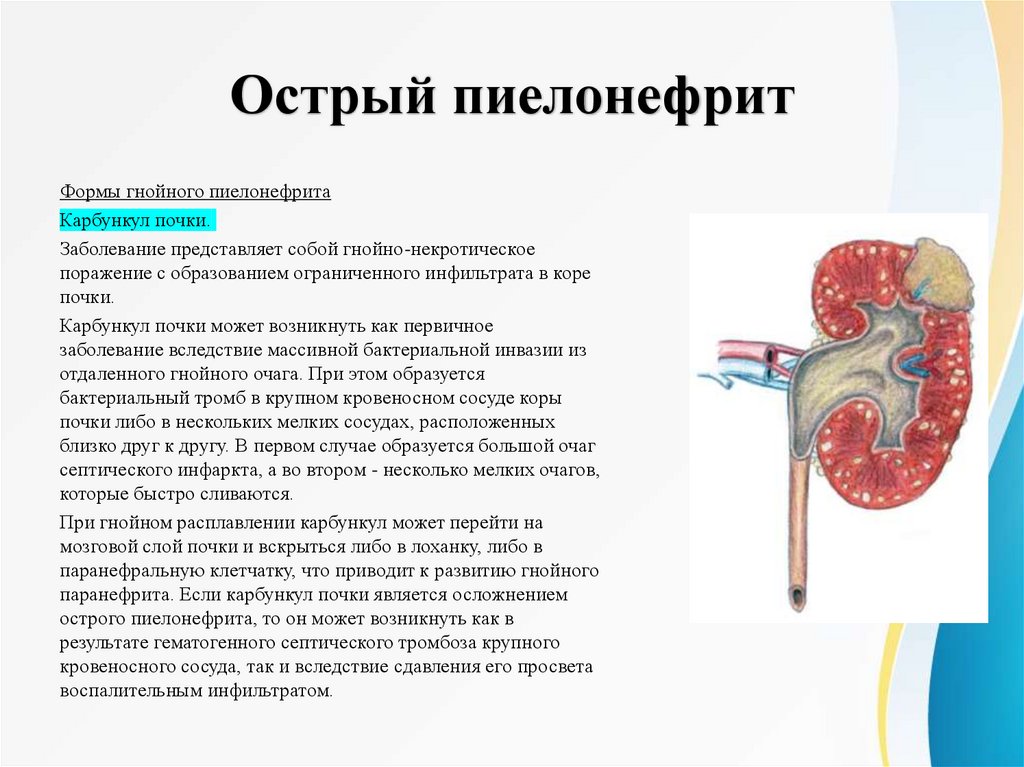
Острый пиелонефритФормы гнойного пиелонефрита
Карбункул почки.
Заболевание представляет собой гнойно-некротическое
поражение с образованием ограниченного инфильтрата в коре
почки.
Карбункул почки может возникнуть как первичное
заболевание вследствие массивной бактериальной инвазии из
отдаленного гнойного очага. При этом образуется
бактериальный тромб в крупном кровеносном сосуде коры
почки либо в нескольких мелких сосудах, расположенных
близко друг к другу. В первом случае образуется большой очаг
септического инфаркта, а во втором - несколько мелких очагов,
которые быстро сливаются.
При гнойном расплавлении карбункул может перейти на
мозговой слой почки и вскрыться либо в лоханку, либо в
паранефральную клетчатку, что приводит к развитию гнойного
паранефрита. Если карбункул почки является осложнением
острого пиелонефрита, то он может возникнуть как в
результате гематогенного септического тромбоза крупного
кровеносного сосуда, так и вследствие сдавления его просвета
воспалительным инфильтратом.
36.
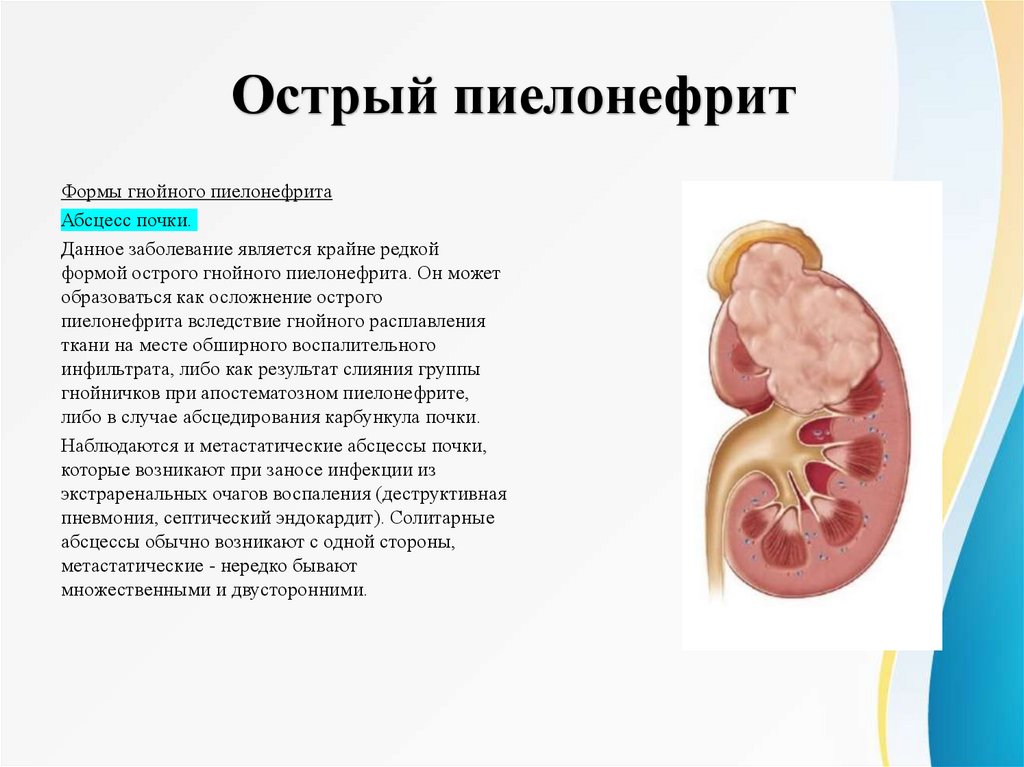
Острый пиелонефритФормы гнойного пиелонефрита
Абсцесс почки.
Данное заболевание является крайне редкой
формой острого гнойного пиелонефрита. Он может
образоваться как осложнение острого
пиелонефрита вследствие гнойного расплавления
ткани на месте обширного воспалительного
инфильтрата, либо как результат слияния группы
гнойничков при апостематозном пиелонефрите,
либо в случае абсцедирования карбункула почки.
Наблюдаются и метастатические абсцессы почки,
которые возникают при заносе инфекции из
экстраренальных очагов воспаления (деструктивная
пневмония, септический эндокардит). Солитарные
абсцессы обычно возникают с одной стороны,
метастатические - нередко бывают
множественными и двусторонними.
37.
Острый пиелонефритДиагностика:
Лабораторная
Анализ крови: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ,
анемия.
Биохимический анализ крови: гипопротеинемия (при гнойных формах пиелонефрита)
Анализ мочи:
· Пиурия - важнейший признак пиелонефрита (при гематогенном заносе инфекции в почки и при
непроходимости мочеточника отсутствует)
· Бактериурия (у 95% обнаруживают более 100 000 бактерий в 1 мл мочи). Для уточнения вида
микрофлоры и определения ее чувствительности к антибиотикам проводят бактериологическое
исследование
· Протеинурия <> Гематурия, в большинстве случаев микроскопическая, но может быть и
макрогематурия (например, при некрозе почечных сосочков)
· Цилиндры в моче (не всегда), обычно лейкоцитарные или гиалиновые (в умеренном количестве), реже эпителиальные; при длительном и тяжелом процессе - зернистые и даже восковидные
38.
Острый пиелонефритДиагностика:
Инструментальная
УЗИ почек: увеличение размеров, уплотнение паренхимы (иногда видны пирамидки), деформация
чашечек и лоханки, гиперэхогенные включения в них, конкременты. Расширение ЧЛС при
обструктивной форме. При карбункуле почки - полостное образование в паренхиме, при абсцессе –
наличие неоднородной полости с капсулой четким контуром, без кровотока.
Обзорная рентгенография: увеличение одной из почек в объѐме, иногда - тень конкремента в проекции
МВС.
Экскреторная урография: резкое ограничение подвижности поражѐнной почки при дыхании, отсутствие
или более позднее появление тени мочевыводящих путей на стороне поражения. Нефрограмма или
отсутствие функции (гнойные формы). Тени, подозрительные на конкременты в поражѐнной почке при
МКБ.
Ретроградная пиелография: при карбункуле почки или абсцессе определяют сдавление чашечек и
лоханки, ампутацию одной или нескольких чашечек.
39.
Острый пиелонефрит40.
Острый пиелонефритОсложнения
· Некроз почечных сосочков
· Карбункул почки
· Апостематозный пиелонефрит
· Пионефроз
· Паранефрит
· Уросепсис, септический шок
· Метастатическое распространение гнойной инфекции в кости,
эндокард, глаза, оболочки головного мозга (с появлением
эпилептических припадков)
· Вторичный паратиреоидизм и почечная остеомаляция (при
хроническом пиелонефрите за счет почечных потерь кальция и
фосфатов)
· Пиелонефритическая сморщенная почка
· Нефрогениая артериальная гипертензия
· Гипотрофия новорожденных (при пиелонефрите беременных)
· Острая и хроническая почечная недостаточность.
41.
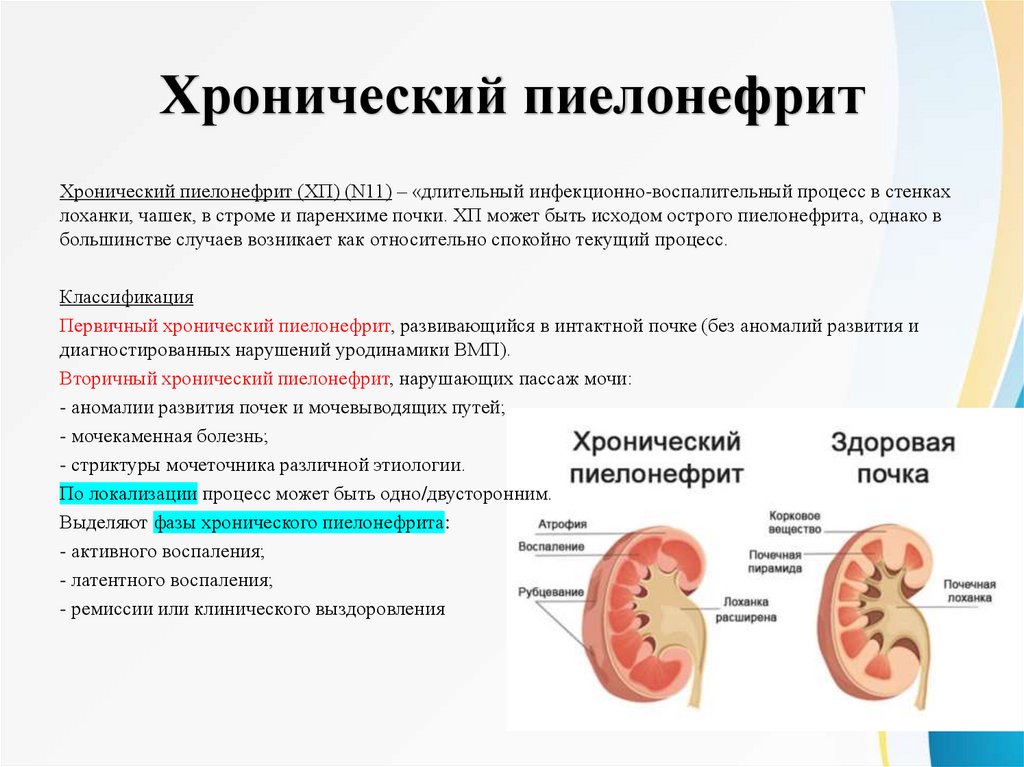
Хронический пиелонефритХронический пиелонефрит (ХП) (N11) – «длительный инфекционно-воспалительный процесс в стенках
лоханки, чашек, в строме и паренхиме почки. ХП может быть исходом острого пиелонефрита, однако в
большинстве случаев возникает как относительно спокойно текущий процесс.
Классификация
Первичный хронический пиелонефрит, развивающийся в интактной почке (без аномалий развития и
диагностированных нарушений уродинамики ВМП).
Вторичный хронический пиелонефрит, нарушающих пассаж мочи:
- аномалии развития почек и мочевыводящих путей;
- мочекаменная болезнь;
- стриктуры мочеточника различной этиологии.
По локализации процесс может быть одно/двусторонним.
Выделяют фазы хронического пиелонефрита:
- активного воспаления;
- латентного воспаления;
- ремиссии или клинического выздоровления
42.
Хронический пиелонефритКлиника
Основные синдромы:
1. Мочевой синдром
- Лейкоцитурия – показатель активности (остроты) процесса
- Гематурия – чаще микрогематурия (до 3-8 эритроцитов в поле зрения)
- Протеинурия – чаще минимальная (до 1 г)
- Цилиндрурия – встречается гораздо реже, чем при гломерулонефрите.
2. Поллакиурический синдром
- Жажда (вследствие нарушения процесса концентрирования мочи из-за воспалительного отека или при
развитии нефросклероза)
- Снижение относительной плотности мочи
- Полиурия
- Электролитные потери
3. Интоксикационный синдром: недомогание, утомляемость, субфебрилитет, изменения в лейкоцитарной
формуле (токсическая зернистость нейтрофилов), ускорение СОЭ.
4. Гипертензионный синдром - является маркером развития нефросклероза.
5. Анемический синдром
Связан с нарушением выработки почками эритропоэтина. Характерен для поздних стадий заболевания.
43.
Хронический пиелонефритКлинические формы
Латентная форма характеризуется скудной клинической симптоматикой.
Проявления:
- немотивированная слабость
- познабливание
- иногда никтурия
- неинтенсивные боли в поясничной области, которые нередко объясняют остеохондрозом поясничного
отдела позвоночника
Рецидивирующая форма характеризуется чередованием периодов обострений и ремиссий.
Проявления:
- В периоде обострения клиническая симптоматика отчетливая, присутствуют изложенные ранее
клинические синдромы
- Выраженное обострение может осложниться папиллярным некрозом
- В периоде обострения усугубляется тяжесть ХПН
- После купирования обострения наступает фаза ремиссии, клинико-лабораторные проявления болезни
постепенно затихают.
44.
Хронический пиелонефритКлинические формы
Гипертоническая форма
Проявления:
- на первый план выступает синдром артериальной гипертензии
- Мочевой синдром выражен незначительно и порой непостоянно
- При наличии у больного артериальной гипертензии всегда необходимо исключать хронический
пиелонефрит как ее причину
Анемическая форма
Проявления:
- доминирует анемия, обусловленная нарушением продукции эритропоэтина и влиянием интоксикации.
- Чаще выраженная анемия наблюдается при развитии ХПН.
- Изменения в моче могут быть незначительными и непостоянными.
45.
Хронический пиелонефритКлинические формы
Септическая форма развивается в период выраженного обострения хронического пиелонефрита
Проявления:
- высокая температурой тела
- потрясающие ознобы
- тяжелая интоксикация
- гиперлейкоцитоз
- нередко бактериемия
Гематурическая форма - редкая форма
Проявления:
- Макрогематурия
- Необходимо тщательное обследование больного и исключение всех возможных причин гематурии:
туберкулеза и злокачественной опухоли почки, мочевого пузыря, мочекаменной болезни,
геморрагических диатезов, выраженного нефроптоза, IgA-нефропатии, миеломной почки.
46.
Хронический пиелонефритДиагностика:
Лабораторная
- ОАК (лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, в тяжёлых случаях —
анемия)
- ОАМ (моча мутная, протеинурия, лейкоцитурия. Микро или макро- гематурия, бактериурия)
- бактериологический анализ мочи
- проба мочи по Нечипоренко (повышение лейкоцитов и эритроцитов)
- пробы мочи по Зимницкому (гипостенурия)
47.
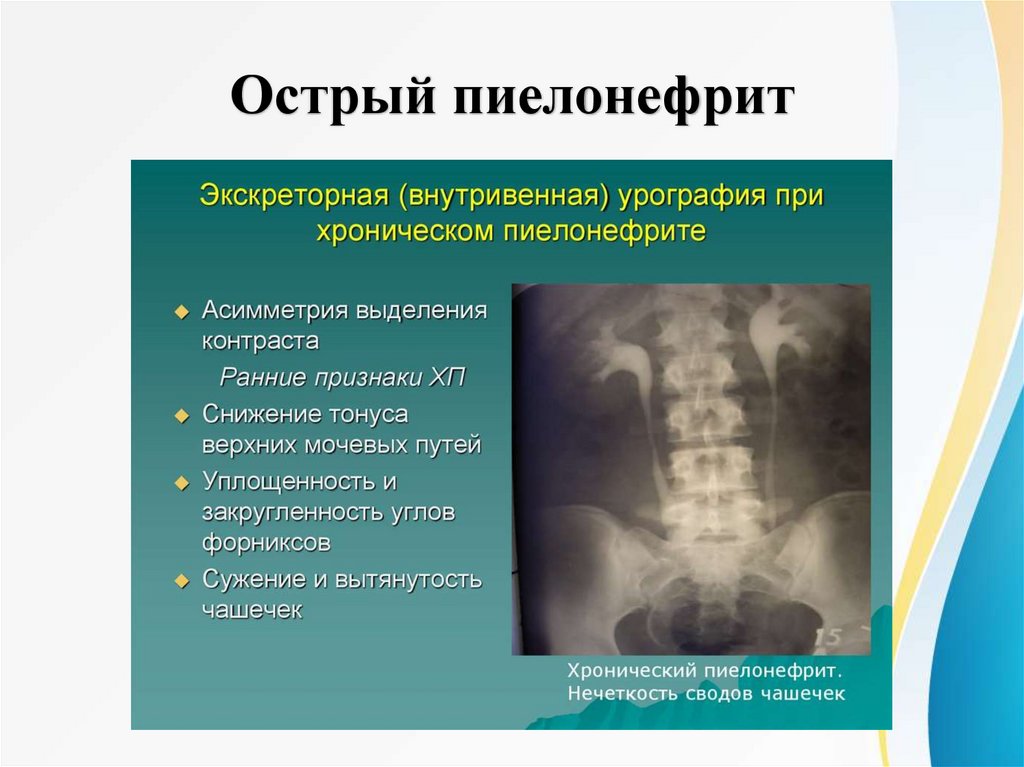
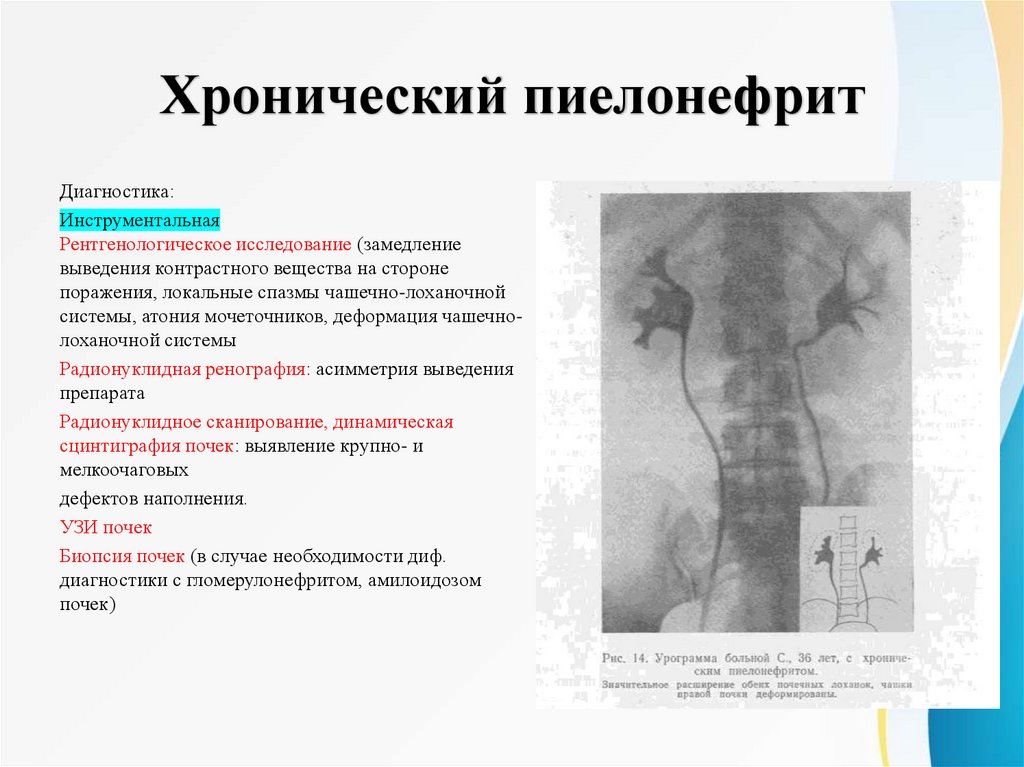
Хронический пиелонефритДиагностика:
Инструментальная
Рентгенологическое исследование (замедление
выведения контрастного вещества на стороне
поражения, локальные спазмы чашечно-лоханочной
системы, атония мочеточников, деформация чашечнолоханочной системы
Радионуклидная ренография: асимметрия выведения
препарата
Радионуклидное сканирование, динамическая
сцинтиграфия почек: выявление крупно- и
мелкоочаговых
дефектов наполнения.
УЗИ почек
Биопсия почек (в случае необходимости диф.
диагностики с гломерулонефритом, амилоидозом
почек)
48.
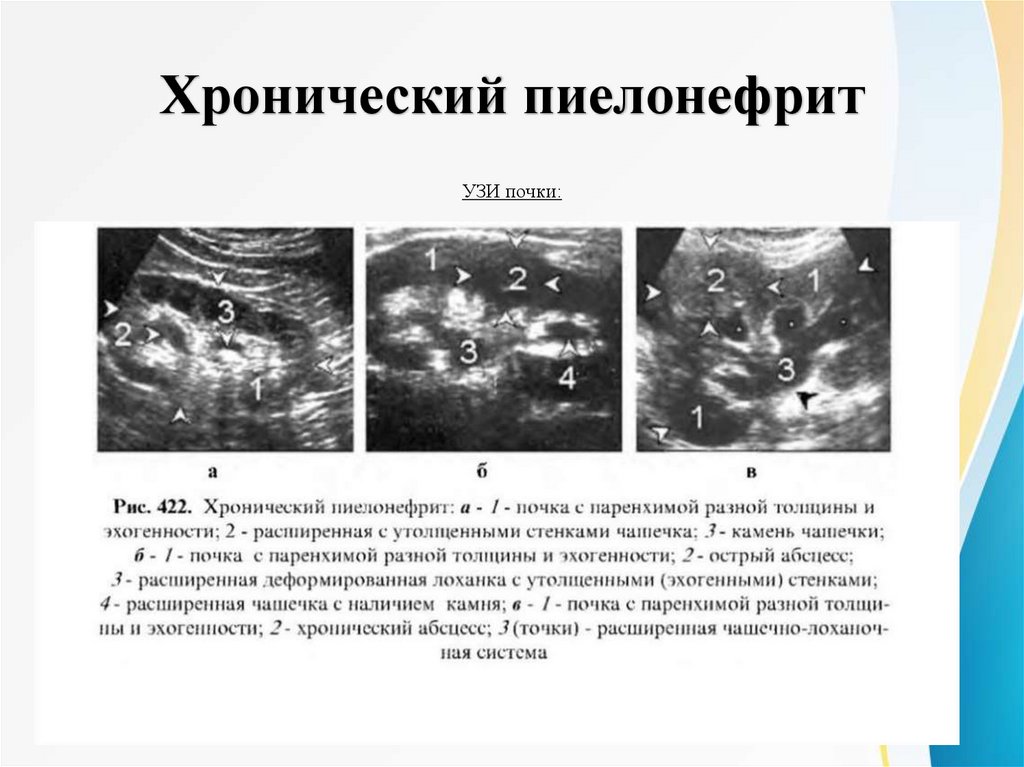
Хронический пиелонефритУЗИ почки:
49.
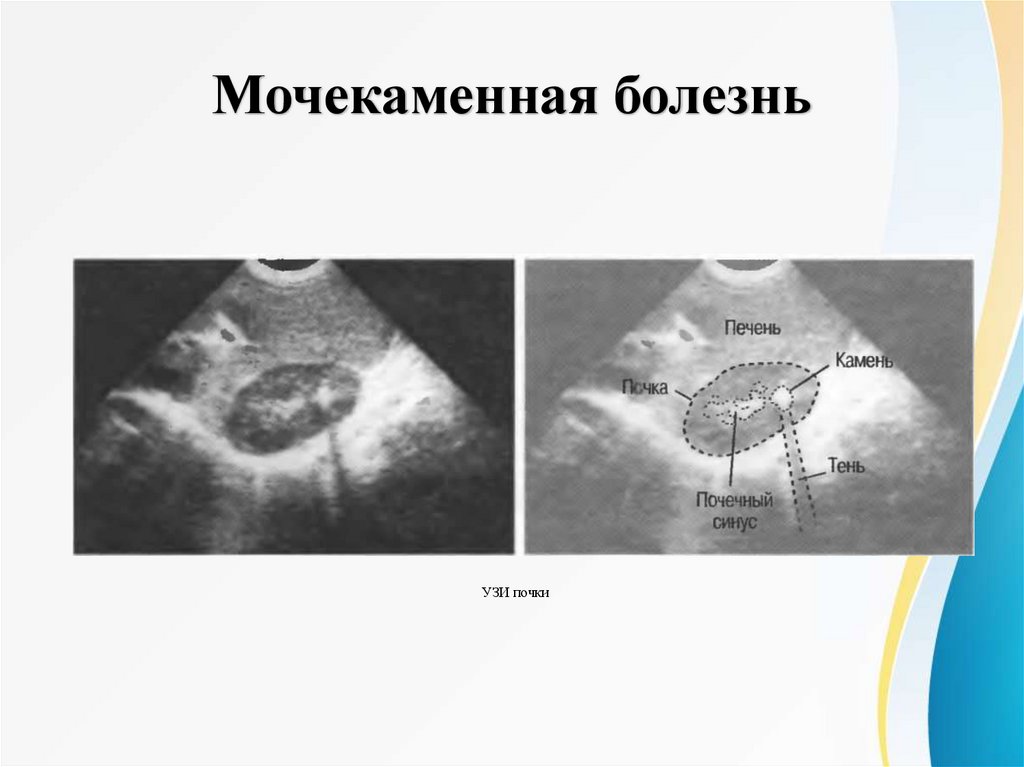
Мочекаменная болезньМочекаменная болезнь (МКБ, (N20-N23)) – это хроническое системное заболевание, являющееся
следствием метаболических нарушений и/или влияния факторов внешней среды и проявляющееся
образованием камней в верхних мочевых путях.
МКБ-10
N20 Камни почки и мочеточника
N21 Камни нижних отделов мочевых путей
N22 Камни мочевых путей при болезнях, классифицированных в других рубриках
N23 Почечная колика неуточненная
50.
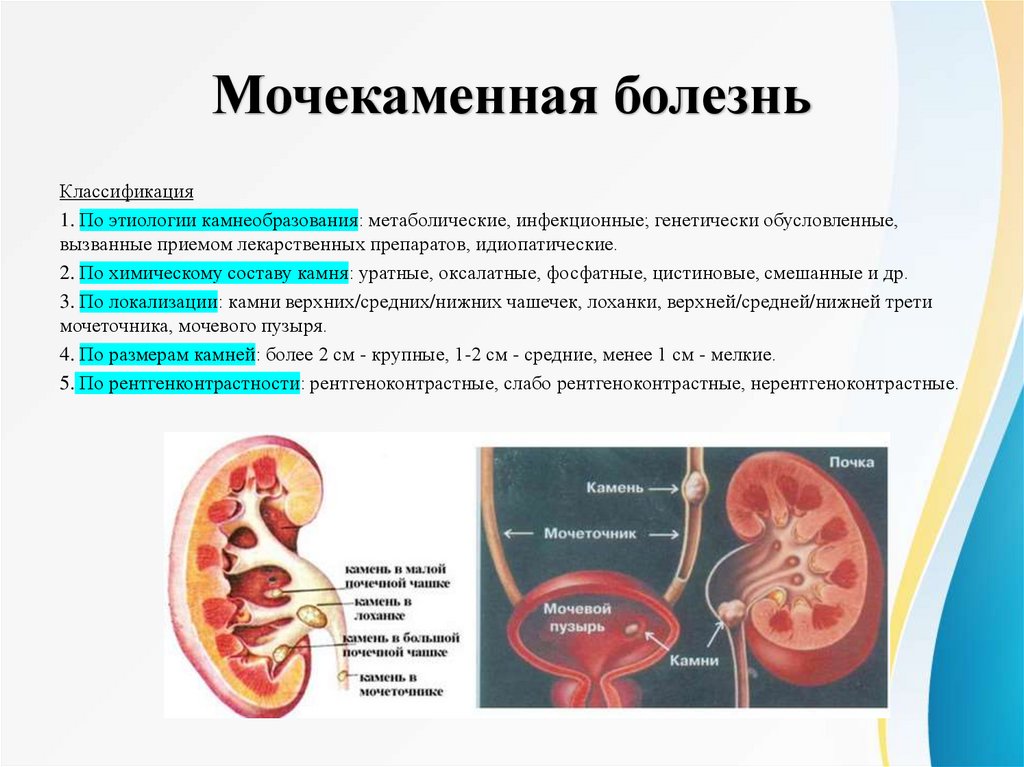
Мочекаменная болезньКлассификация
1. По этиологии камнеобразования: метаболические, инфекционные; генетически обусловленные,
вызванные приемом лекарственных препаратов, идиопатические.
2. По химическому составу камня: уратные, оксалатные, фосфатные, цистиновые, смешанные и др.
3. По локализации: камни верхних/средних/нижних чашечек, лоханки, верхней/средней/нижней трети
мочеточника, мочевого пузыря.
4. По размерам камней: более 2 см - крупные, 1-2 см - средние, менее 1 см - мелкие.
5. По рентгенконтрастности: рентгеноконтрастные, слабо рентгеноконтрастные, нерентгеноконтрастные.
51.
Мочекаменная болезньЭтилогия и патогенез
В настоящий момент принято выделять формальный камнеобразования.
Формальный механизм камнеобразующими соединениями, кристаллизацию (гетерогенную или
гомогенную в зависимости от ионного состава мочи) и агрегацию кристаллов. Согласно литературным
данным выделяют 4 основных механизма агрегации кристаллов:
1) рост конкрементов над «белыми» интерстициальными гидроксиапатитными бляшками или бляшками
Рэндалла;
2) образование конкрементов над «заглушками» (пробками) протоков Беллини (ПБ);
3) образование микролитов в собирательных канальцах внутреннего мозгового вещества почки;
4) образование конкрементов в «свободном» растворе в чашечно-лоханочной системе.
Каузальный генез, в свою очередь, есть ничто иное, как влияние экзо и эндогенных факторов. К таковым
относятся:
а) климатические и географические влияния;
б) социально-бытовые условия;
в) профессиональные вредности;
г) генетические заболевания (ферменто- и тубулопатии) человека
52.
Мочекаменная болезньКамнеобразование требует следующих
условий:
1. Чрезмерная концентрация растворенных
веществ, превышающая их растворимость в
моче.
2. Дисбаланс различных факторов, что
приводит к кристаллизации в моче.
3. Эпителиальные аномалии, которые
позволяют прикрепление и последующий
рост этих кристаллов к камню.
Различают 5 видов камней:
- уратные, появляются при нарушениях
обмена мочевой кислоты (при подагре),
- оксалатные, появляются при повышенном
содержании оксалатных солей,
- фосфатные, появляются при нарушениях
фосфорного обмена,
- цистиновые, они появляются при
наследственной патологии,
- смешанные, сочетание нескольких видов
обменных нарушений.
53.
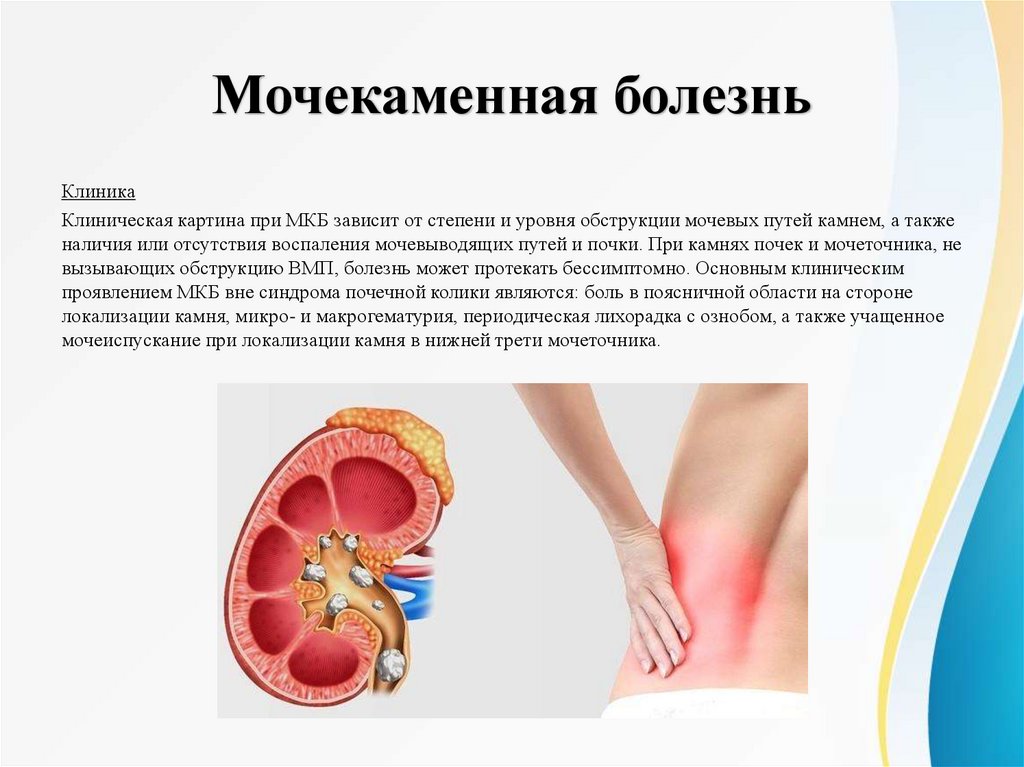
Мочекаменная болезньКлиника
Клиническая картина при МКБ зависит от степени и уровня обструкции мочевых путей камнем, а также
наличия или отсутствия воспаления мочевыводящих путей и почки. При камнях почек и мочеточника, не
вызывающих обструкцию ВМП, болезнь может протекать бессимптомно. Основным клиническим
проявлением МКБ вне синдрома почечной колики являются: боль в поясничной области на стороне
локализации камня, микро- и макрогематурия, периодическая лихорадка с ознобом, а также учащенное
мочеиспускание при локализации камня в нижней трети мочеточника.
54.
Мочекаменная болезньДиагностика
Лабораторная
- ОАК (лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ),
- общий анализ мочи (лейко-, гемато-, бактериурия),
- биохимический анализ крови (креатинин, мочевая кислота, ионизированный кальций и калий уточнение почечной функции),
- Дифракции рентгеновских лучей или инфракрасной спектроскопии с целью определения минерального
состава камней
55.
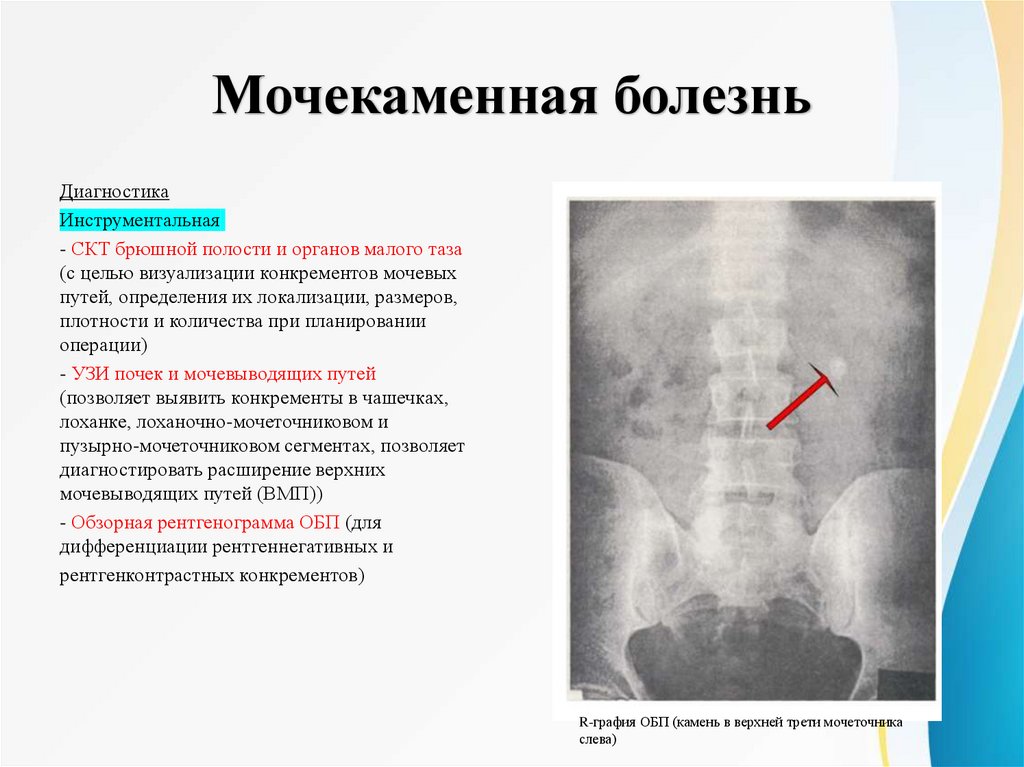
Мочекаменная болезньДиагностика
Инструментальная
- СКТ брюшной полости и органов малого таза
(с целью визуализации конкрементов мочевых
путей, определения их локализации, размеров,
плотности и количества при планировании
операции)
- УЗИ почек и мочевыводящих путей
(позволяет выявить конкременты в чашечках,
лоханке, лоханочно-мочеточниковом и
пузырно-мочеточниковом сегментах, позволяет
диагностировать расширение верхних
мочевыводящих путей (ВМП))
- Обзорная рентгенограмма ОБП (для
дифференциации рентгеннегативных и
рентгенконтрастных конкрементов)
R-графия ОБП (камень в верхней трети мочеточника
слева)
56.
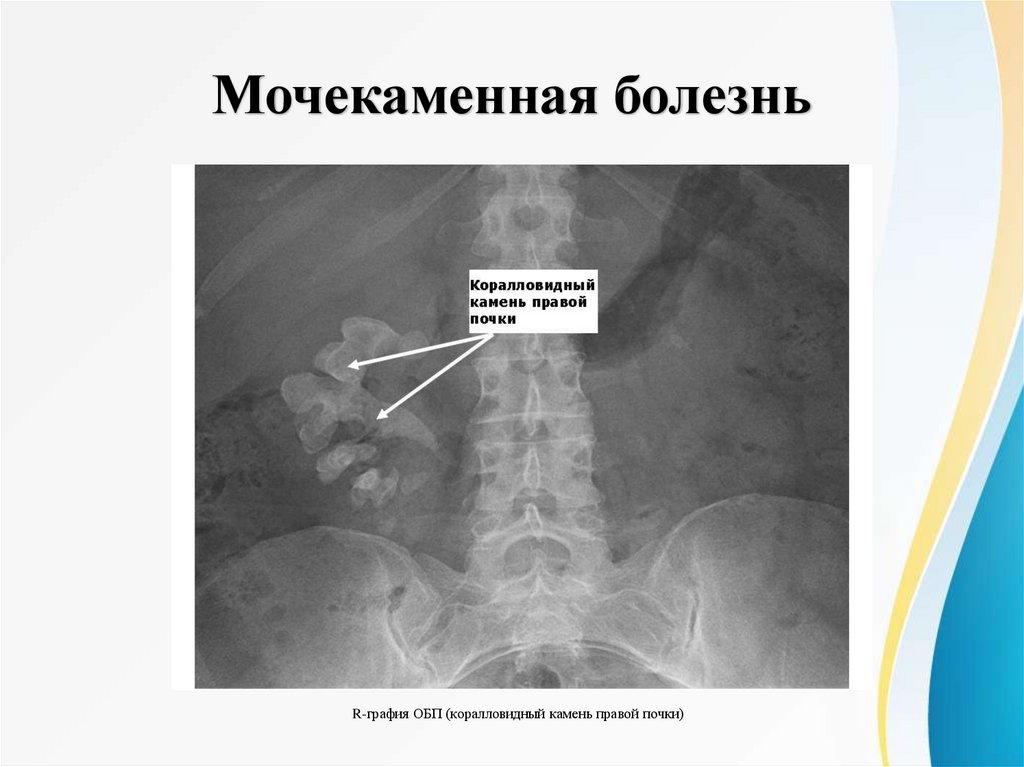
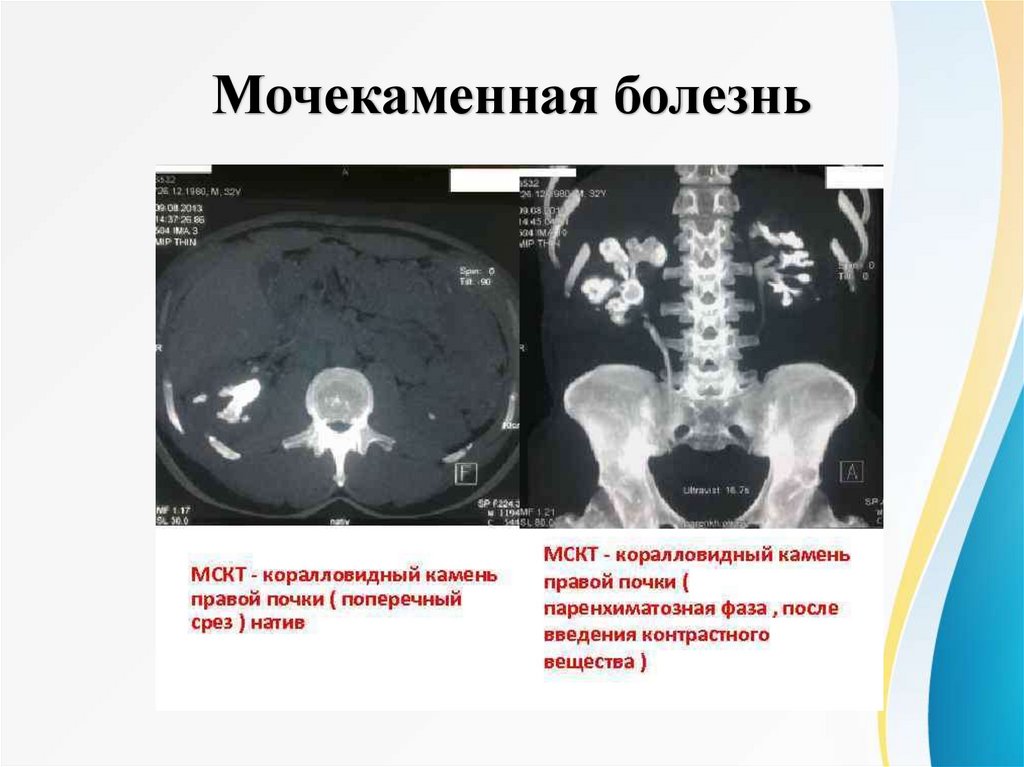
Мочекаменная болезньR-графия ОБП (коралловидный камень правой почки)
57.
Мочекаменная болезнь58.
Мочекаменная болезньУЗИ почки
59.
Мочекаменная болезньОсложнения
МКБ наблюдаются часто. Прежде всего, это присоединение вторичной инфекции, что
проявляется калькулезным пиелонефритом, папиллярным некрозом, пионефрозом и
паранефритом. При расположении камня в нижних мочевых путях развиваются цистит,
уретрит, орхоэпидидимит.
Наиболее частым осложнением уретеролитиаза является гидронефротическая
трансформация, которая при двустороннем процессе приводит к хронической почечной
недостаточности. Последняя также наблюдается при больших двусторонних камнях почек
(нередко коралловидных) и при камнях единственной почки. Реже встречается нефрогенная
гипертензия, обусловленная хроническим пиелонефритом с рубцовым перерождением
паренхимы почек.
Грозным осложнением МКБ является экскреторная анурия. Она возникает при обтурации
камнями обоих мочеточников или мочеточника единственной почки и требует экстренного
вмешательства для восстановления проходимости мочевых путей.
60.
Хроническая почечнаянедостаточность
Хроническая почечная недостаточность (ХПН) (N18) - симптомокомплекс, вызванный необратимой
постепенной гибелью нефронов вследствие первичного или вторичного хронического прогрессирующего
заболевания почек.
ХПН – конечная фаза любого прогрессирующего поражения почек.
Потеря 60-70% массы действующих нефронов начинает сопровождаться клиническими симптомами
ХПН.
Хроническая болезнь почек (ХБП) – наднозологическое понятие, объединяющее всех пациентов
признаками повреждения почек и снижением функции, оцениваемой по величине скорости клубочковой
фильтрации, которые сохраняются в течение 3 и более месяцев.
61.
Хроническая почечнаянедостаточность
Критерии диагностики ХБП:
1) наличие любых маркеров повреждения почек:
а)клинико-лабораторных, подтвержденных при повторных исследованиях и сохраняющихся
в течение не менее 3 месяцев;
б) необратимых структурных изменений почки, выявленных при лучевом исследовании или
морфологическом исследовании почечного биоптата;
2) снижение скорости клубочковой фильтрации до уровня < 60мл/мин/1,73м²,
сохраняющееся в течение трех и более месяцев.
62.
Хроническая почечнаянедостаточность
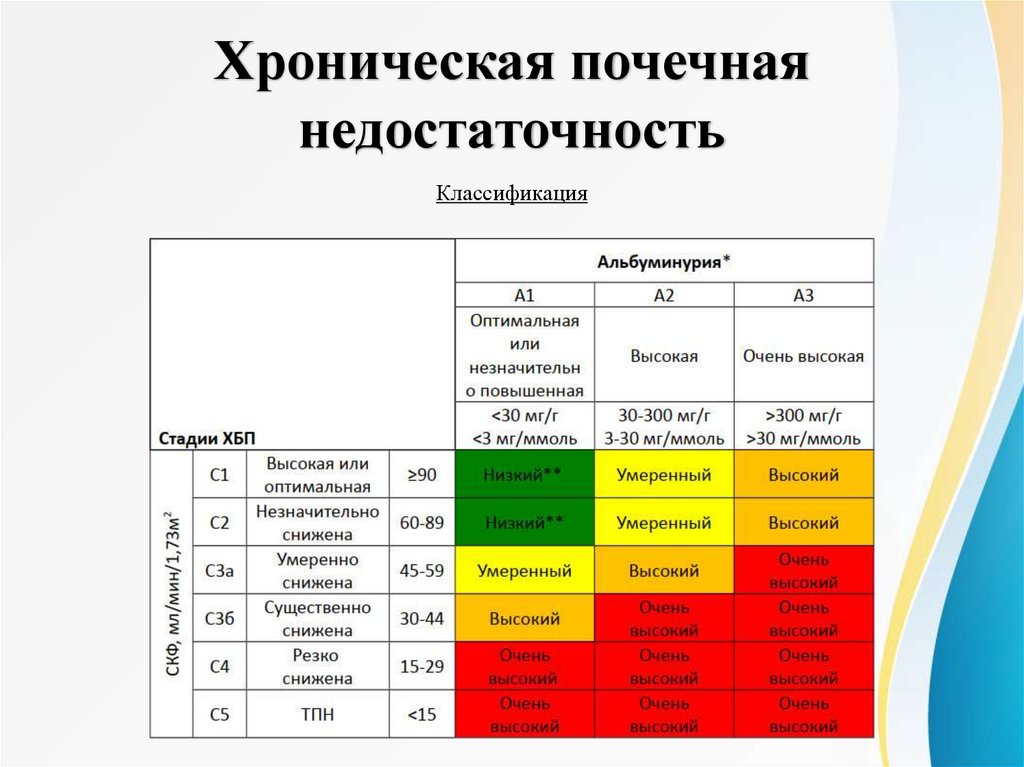
Классификация
63.
Хроническая почечнаянедостаточность
Патогенез
1. Нарушение водно-электролитного баланса:
- гипергидратация, полиурия, изостенурия
- задержка натрия,
- гиперкалиемия,
- гиперфосфатемия,
- гипермагниемия
2. Нарушение кислотно-основного равновесия: метаболический ацидоз в следствие потери
бикарбонатов с мочой
3. Дефицит выработки эритропоэтина в почках приводит к развитию анемии
4. Продолжается выработка ренина в почках + задержка натрия приводит к развитию
артериальной гипертензии
5. Накопление в крови уремических токсинов, азотемия с гиперурикемией
64.
Хроническая почечнаянедостаточность
Диагностика
Исходя из степени снижения клубочковой фильтрации и лечебной тактики различают 3 стадии ХПН
Начальная стадия (КФ 40-60 мл/мин): скудные клинические проявления: слабость, снижение аппетита,
нарушение сна, полиурия, никтурия, артериальная гипертензия (в 40-50% случаев)
К лабораторным маркёрам относят: снижение относительной плотности мочи, протеинурия, гематурия,
лейкоцитурия, цилиндрурия.
Снижение максимальной относительной плотности мочи в пробе по Зимницкому до 1012 и менее –
гипостенурия
В б/х анализе крови: повышение уровня креатинина (свыше 110 мкмоль/л у женщин, у мужчин – более
130 мкмоль/л), мочевины.
В клиническом анализе крови: анемия.
Визуальные маркеры повреждения почек определяются при инструментальном исследовании:
ультразвуковое исследование, компьютерная томография, изотопная ренография, обзорная урография.
Существенное значение придают уменьшению размеров почек (в отличие от острой почечной
недостаточности, при которой размеры почек увеличены).
УЗИ почек (толщина паренхимы менее 15 мм)
65.
Хроническая почечнаянедостаточность
Диагностика
Консервативная стадия (КФ 15-40 мл/мин):
- Бледно-желтый цвет кожи (анемия + задержка урохромов)
- Диспептический синдром (тошнота, рвота, икота, диарея)
- Язык сухой, коричневатый
- Анемия
- Артериальная гипертензия
- Азотемия
- Гиперкалиемия (брадикардия, атрио-вентрикулярная блокада)
- Одышка, слабость (компенсированный метаболический ацидоз)
- Уремический гиперпаратиреоз (оссалгии, миопатии)
66.
Хроническая почечнаянедостаточность
Диагностика
Терминальная стадия (КФ менее 15 мл/мин):
- Полиурия сменяется олигоурией
- Сухая кожа со следами расчесов, кожный зуд
- Кровотечения
- Гипергидратация (анасарка, отек мозга, уремический интерстициальный отек легких)
- Мало контролируемое течение АГ
- Уремический перикардит (шум трения перикарда)
- Судороги
- Уремический энтероколит (диарея)
- Пептические язвы желудка, эрозивный эзофагит, желудочно- кишечные кровотечения
- Метаболический ацидоз (дыхание Куссмауля)
- Снижение памяти, инверсия сна, апатия, уремическая кома
- Запах аммиака (мочи) изо рта
67.
Бюджетное учреждение высшего образованияХанты-Мансийского автономного округа — Югры
Ханты-Мансийская государственная медицинская академия
Факультет среднего медицинского профессионального образования
Методическое объединение дисциплин лечебно-диагностического профиля
Диагностика острого и хронического
гломерулонефритов, пиелонефритов. мочекаменной
болезни, хронической почечной недостаточности












































 Медицина
Медицина








