Похожие презентации:
Организация онкологической службы России. Продолжительность жизни жителей планеты
1.
Организацияонкологической
службы России
2. Продолжительность жизни жителей планеты
Япония – 80 лет ( 1 место )………………..
США – 76 лет ( 13 место )
………………………….
Россия – 65,5 лет ( 64 место )
3. ПРИЧИНЫ СМЕРТИ
Начало ХХ векаНачало ХХI века
Пневмония
Грипп
Туберкулез
Энтериты
Болезни сердца
Болезни сердца
Злокачественные опухоли
Кровоизлияния
в мозг
Пневмония,
грипп
4. Онкологическая заболеваемость ( прогноз – вновь выявленных больных, мировая статистика )
ГодыКол-во
больных
2000 г.
2010 г.
2020 г.
10 млн.
12 млн.
16 млн.
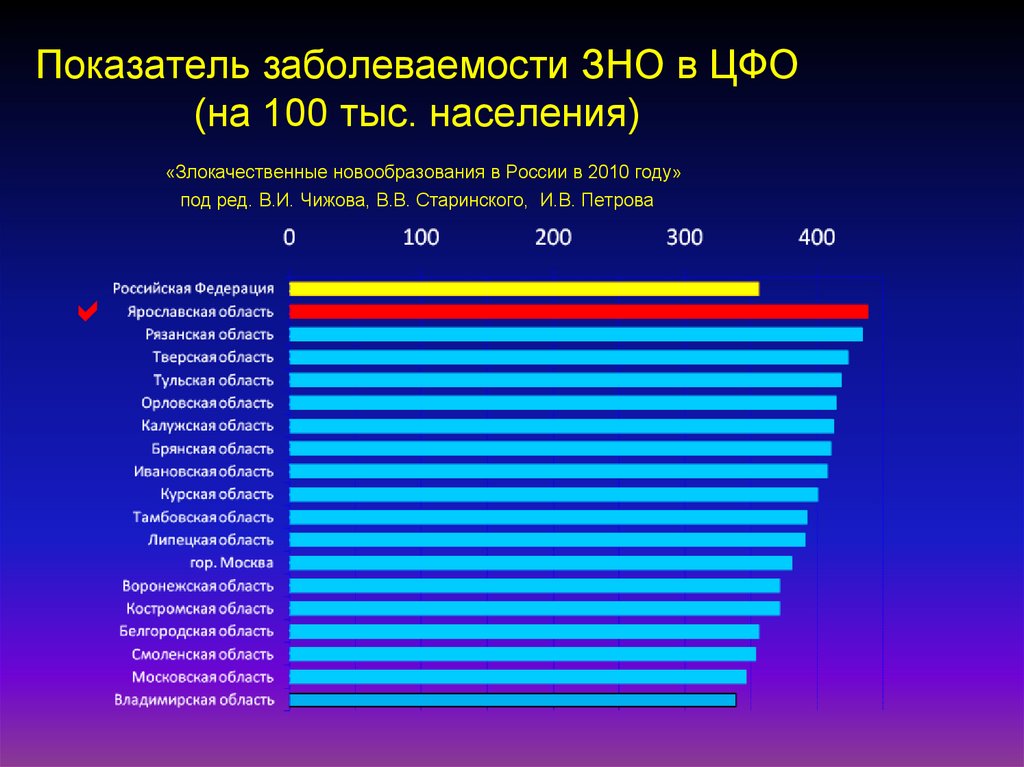
5. Показатель заболеваемости ЗНО в ЦФО (на 100 тыс. населения) «Злокачественные новообразования в России в 2010 году» под ред.
В.И. Чижова, В.В. Старинского, И.В. Петрова6.
Динамика показателя заболеваемости ЗНО вЯО
(на 100 тыс. населения)
7. Ранжирование злокачественных опухолей
МужчиныЛегкие
Желудок
Кожа
Простата
Ободочная кишка
Женщины
Молочная железа
Кожа
Желудок
Ободочная кишка
Тело амтки
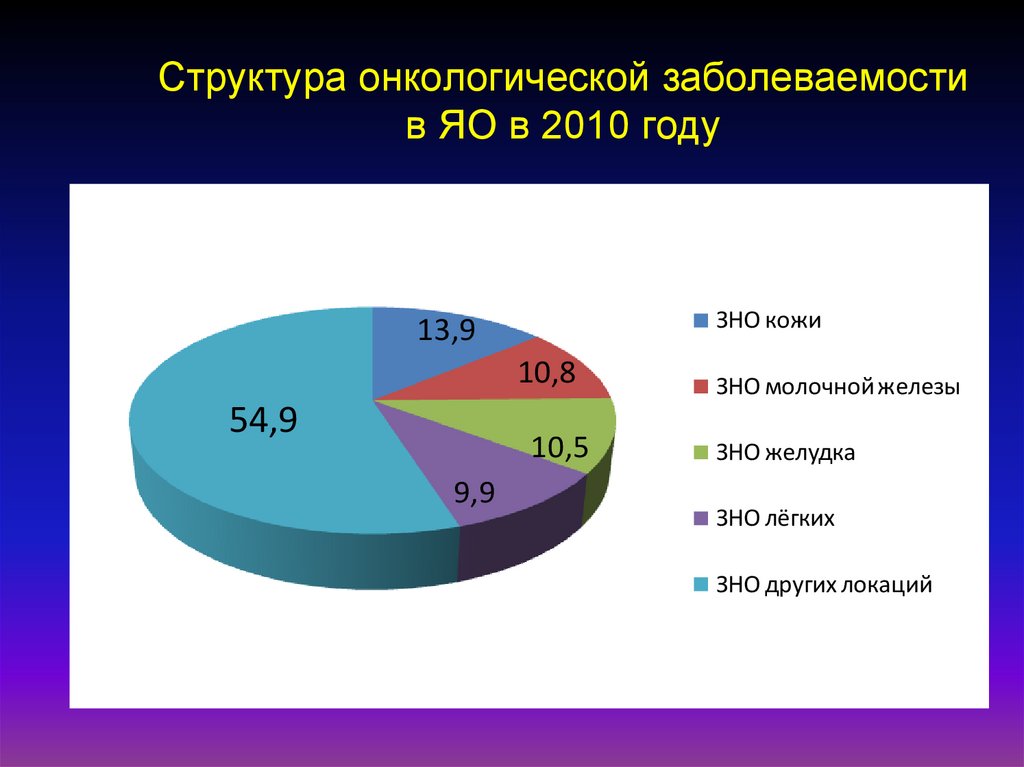
8. Структура онкологической заболеваемости в ЯО в 2010 году
ЗНО кожи13,9
54,9
9,9
10,8
ЗНО молочной железы
10,5
ЗНО желудка
ЗНО лёгких
ЗНО других локаций
9. Выявляемость в I-II стадиях визуальных локализаций рака в ЯО (в %)
10. Динамика показателя запущенности ЗНО в ЯО (в %)
11. Показатель смертности от ЗНО среди регионов ЦФО (на 100 тыс. населения ) «Злокачественные новообразования в России в 2010 году»
под ред. В.И. Чижова, В.В. Старинского, И.В. Петрова9 место
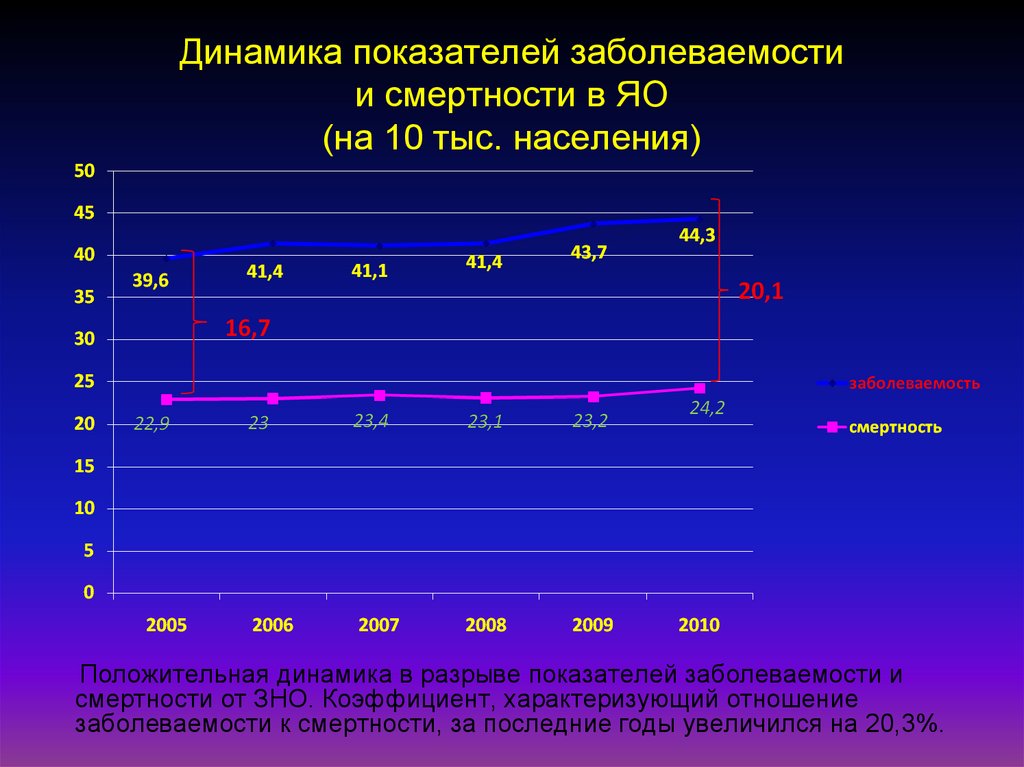
12. Динамика показателей заболеваемости и смертности в ЯО (на 10 тыс. населения)
Положительная динамика в разрыве показателей заболеваемости исмертности от ЗНО. Коэффициент, характеризующий отношение
заболеваемости к смертности, за последние годы увеличился на 20,3%.
13. Структура смертности населения России от злокачественных опухолей (%)
Мужчины1. Легкое – 29,0
2. Желудок – 14,5
3. Ободочная кишка–5,3
4. Прямая кишка – 5,1
5. Предстат. железа – 5,0
6. Поджелуд.железа – 4,6
7. Мочевой пузырь – 3,8
8. Пищевод – 3,4
9. Почка – 3,2
10. Печень – 2,9
Женщины
Молочная железа–17,4
Желудок – 13,0
Ободоч. кишка – 8,7
Легкое – 6,5
Прямая кишка – 6,3
Яичник – 5,7
Поджел.железа – 5,1
Шейка матки – 4,6
Лейкозы – 3,1
Печень – 2,7
14. Пути снижения смертности от злокачественных опухолей
• Знание канцерогенеза• Ранняя диагностика
злокачественного процесса
• Совершенствование методов
лечения злокачественных опухолей
• Организация онкологической службы
• Профилактическая работа
15. Механизмы канцерогенеза
• С современной точки зрения рак являетсягенетическим заболеванием (заболеванием
генома клетки). Возникновение, темпы роста
опухоли и ее прогрессия определяются
изменениями структурных компонентов
генома клетки. Эти изменения могут являться
аберрациями, закрепленными в геноме, т.е.
наследуемыми в поколениях, либо
появляться de novo в клетке и стимулировать
развитие опухолевого процесса.
16.
Канцерогенез – это многостадийныйпроцесс превращения нормальных
клеток в злокачественные, который
представляет собой цепь генетических и эпигенетических повреждений
и заканчивается тем, что клетка перестает отвечать на обычные ростовые ограничения со стороны хозяина.
17.
Канцерогенез - процесс возникновения опухолейпод влиянием канцерогенных факторов
(независимо от механизмов их действия),
который выражается в более частом появлении
опухолей в популяциях человека и/или
животных.
Многостадийный канцерогенез - вызванный
экзо- или эндогенными канцерогенными
факторами процесс развития последовательных
неопластических изменений, при которых стадия
инициации сменяется стадией промоции и
завершается возникновением опухолей и их
прогрессией.
18.
К генетическим структурным компонентамклетки, вовлеченным в канцерогенез, можно
отнести:
а) протоонкогены - нормальные клеточные гены, участвующие в
ключевых процессах жизнедеятельности клетки: регуляции
транскрипции, роста, клеточного цикла, передаче сигнала
и т.д. В случае структурных изменений или при повышении уровня
экспрессии этих генов нарушается контроль нормального клеточного
роста и дифференцировки, что приводит к трансформации клетки.
Такие активированные протоонкогены принято называть
онкогенами;
б) гены-супрессоры (антионкогены) - гены, кодирующие ключевые
регуляторные белки, потеря которых влечет за собой нарушения
контроля пролиферации;
в) гены-модуляторы - гены, способствующие распространению
опухоли в организме, но не отвечающие за злокачественную
трансформацию клетки непосредственно.
19.
Геном каждой клетки содержит полнуюнаследственную информацию о данном
организме. Гены кодируют структуру белков
ДНК, определяющих строение и
функционирование каждой клетки и организма
в целом. Точность воспроизведения ДНК
дочерними клетками обеспечивает фермент
ДНК-полимераза. При эффективном
функционировании этого фермента цепь
нуклеотидов во время деления строится
правильно.
20.
Гены, контролирующие жизнедеятельность ипрохождение клеткой клеточного цикла, делятся на 2
различные по своей функции группы: онкогены и генысупрессоры. К повреждению ДНК и злокачественной
трансформации могут привести нарушения генов обоих
групп. Онкогены- гены ускоряющие и нарушающие
клеточный цикл и способные вызвать образование
опухоли. Клеточные гены из которых могут возникнуть
онкогены, называются протоонкогенами. Опухолевые
супрессоры- гены, функция которых заключается в
ограничении интенсивности молекулярных
реакций и подавлении поврежденных клеток. При
нарушении этих генов резко повышается
вероятность возникновения новообразований, а
восстановление их функций может подавить
21.
Среди супрессорных генов особенно важную рольиграет ген р53. А именно он регулирует процесс
клеточного деления. Он останавливает деление клетки
с поврежденной ДНК и запускает сложный механизм
ликвидации повреждений. При невозможности
ликвидировать повреждение этот ген активизирует
программу апоптоза и клетка погибает.
Мутантный ген р53 теряет способность подавлять
опухолевый рост.
.
22. Канцероген-определение
• Карцероген э то агент, который в силусвоих физических или химических
свойств может вызывать необратимые
изменения и повреждения в тех частях
генетического аппарата, которые
осуществляют контроль над
соматическими клетками, воздействие
которого достоверно увеличивает
частоту возникновения опухолей
23. Классы канцерагенов
• Физические• Химические
• Биологические
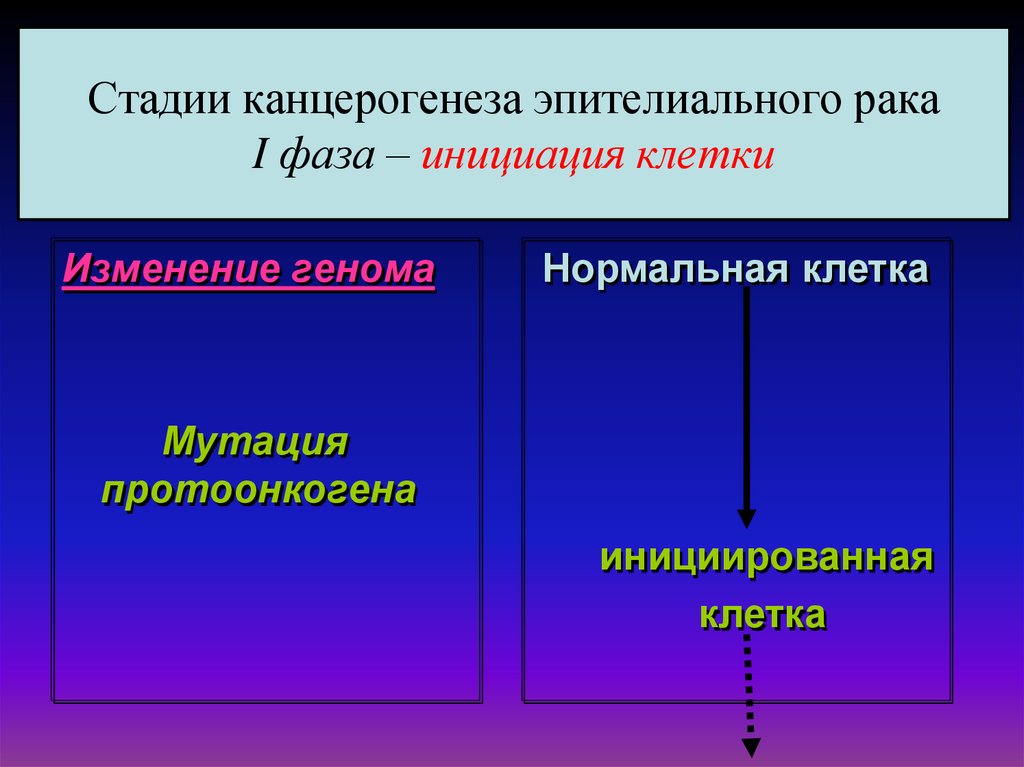
24. Стадии канцерогенеза эпителиального рака I фаза – инициация клетки
Изменение геномаНормальная клетка
Мутация
протоонкогена
инициированная
клетка
25.
Инициация - процесс возникновения первичныхмутационных изменений генотипа клетокмишеней, выражающийся в необратимом
переходе этих клеток в предрасполагающее к
трансформации (инициирован
ное) состояние.
Инициатор - канцерогенный фактор,
воздействие которого реализуется путем
мутационных изменений генотипа клетокмишеней и выражается в необратимом переходе
этих клеток в предрасполагающее к
трансформации (инициированное) состояние.
26. Стадии канцерогенеза эпителиального рака II фаза - промоция
Гиперплазия эпителияАмплификация генов и
другие геномные
изменения
(диффузная, очаговая)
доброкачественная
опухоль
(регрессия, остановка роста, рост оп.)
Дисплазия
карцинома
( in situ )
27.
Промоция - процесс превращения инициированных клеток в трансформированные. Промотор - агент, переводящий в трансформированное состояние только инициированные клетки.Промоция - процесс превращения
инициированных клеток в трансформирова
нные.
Промотор - агент, переводящий в
трансформированное состояние только
инициированные клетки.
28. Стадии канцерогенеза эпителиального рака III фаза – собственно прогрессия
Рак с микроинвазиейДополнительные
мутации
высокодиффе-
ренцированный рак
низкодифференцированный рак
МЕТАСТАЗЫ
29.
Прогрессия (=опухолеваяпрогрессия) - процесс эволюции
некоторых независимых
признаков опухоли, связанных с
усилением ее злокачественности
30. Опухолевая клетка отличается
Неконтролируемой пролиферациейНарушением дифференцировки
Нарушением в программе смерти (апоптозе)
Устойчивостью к воздействиям
Способностью к инвазии
Способностью к неоваскуляризации
Способностью ускользать от имунного ответа
31.
Злокачественная опухоль развивается не вдруг, несразу, а возникает при длительном воздействии
канцерогенных агентов. Вначале это приводит к
диффузному изменению тканей, микроскопических
невоспалительных разрастаний клеток с
наклонностью к инфильтративному росту.
У многих больных они закономерно предшествуют
раку и сравнительно часто в него переходят.
Итак, заболевания, сопровождающиеся патологической
пролиферацией, при которых повышена вероятность
возникновения рака, получили название предраковых
32.
Предраковые заболеваниязаболевания, сопровождающиеся патологической пролиферацией, при которых повышена вероятность возникновения рака.Облигатный предракзаболевания, на почве
которых всегда или большей частью возникает злокачественная опухоль.
Факультативный
предрак –
болезни, при которых рак
развивается относительно редко, но чаще, чем у
здоровых людей.
33.
Факторы риска возникновениярака легкого
I. Генетические факторы:
ПМЗО (лечение ранее по поводу злокачественной
опухоли);
3 случая и более заболевания раком легкого у
ближайших родственников.
II. Модифицирующие факторы:
Экзогенные
курение;
загрязнение окружающей среды;
профессиональные вредности.
Эндогенные
возраст старше 50 лет;
ХЗЛ (пневмония, туберкулез, бронхит, локальный
пневмофиброз, заживший инфаркт легкого и др.).
34.
Повышена заболеваемость ракомлегкого
у рабочих
никелевой и алюминиевой,
сталелитейной,
деревообрабатывающей и
металлургической
промышленности,
керамического, асбестоцементного
и фосфатного производства и т.д.
35.
! Риск развития заболевания у некурящихжен курящих мужчин в 1,5-2 раза выше
чем в контрольной группе.
! Доказана взаимосвязь заболеваемости
с интенсивностью курения и сортами
потребляемого табака.
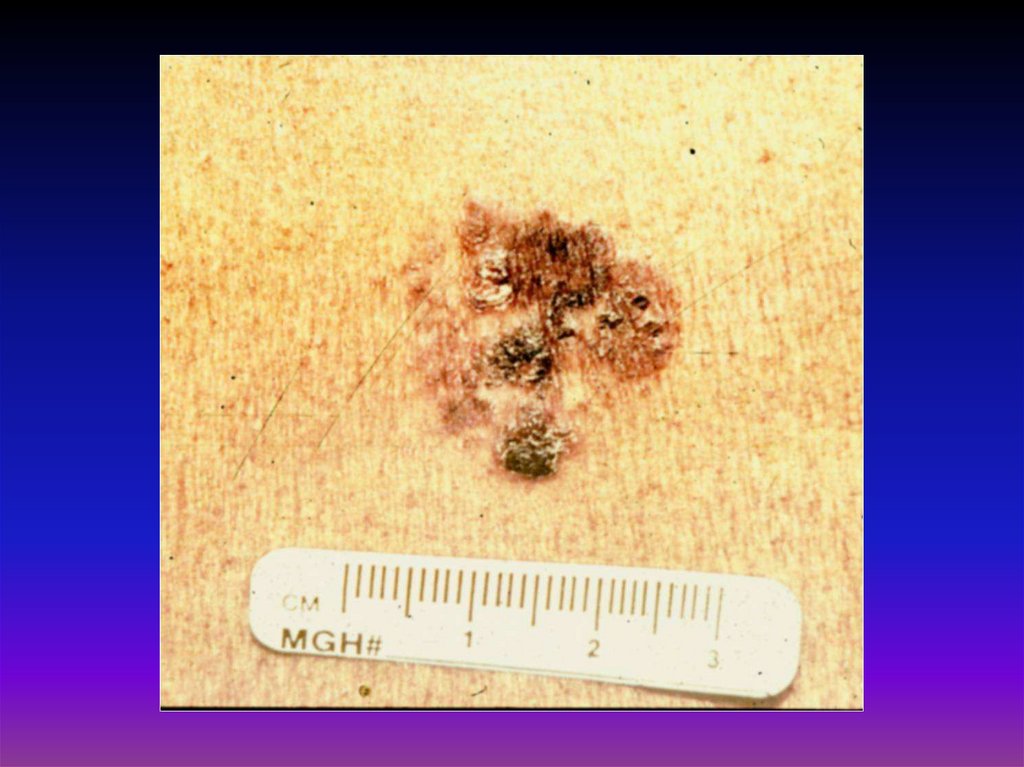
36. Предраковые заболевания кожи
37.
Облигатные:- пигментная ксеродерма
- болезнь Боуэна
- эритроплазия Кайра
- болезнь Педжета
38.
Факультативные:- поражения кожи RO
- радием, мышьяком
< 6%
- туберкулезом кожи
- сифилис кожи
- старческая атрофия кожи
- старческий кератоз
>10%
- кожный рог
- кератоакантома
- хронические язвы, свищи
- рубцы
- волчанка, хронический дерматит
39.
40.
41.
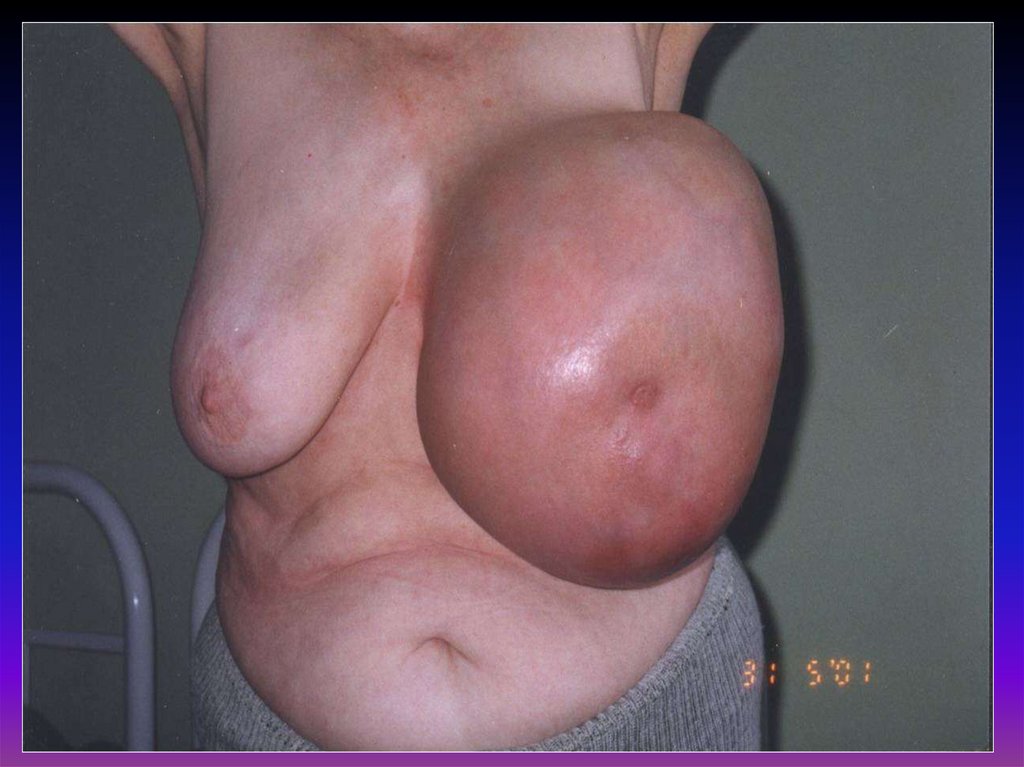
42. Классификация факторов риска рака молочной железы
I.Факторы, характеризующие
функционирование репродуктивной системы
организма:
1. Менструальная, половая, детородная, лактационная функции.
2. Гиперпластические и воспалительные заболевания яичников и матки.
II.
Эндокринно-метаболические факторы,
обусло-вленные сопутствующими и
предшествующими заболеваниями:
1. Ожирение
2. Гипертоническая болезнь
43.
4. Атеросклероз.5. Заболевания печени.
6. Заболевания щитовидной железы (гипоти –
реоз).
7. Дисгормональные гиперплазии молочных
желез).
III.
Генетические факторы
1. РМЖ у кровных родственников (наследственные и семейные РМЖ).
2. Молочно-яичниковый синдром (РМЖ и рак яичников в
семье)
3. Синдромы:
а) РМЖ + опухоль мозга
б) РМЖ + саркома
в) РМЖ + рак легкого + рак гортани +лейкоз
г) SBLA-синдром: саркома + РМЖ + карцинома коры надпочечников
44.
4. Раковоассоциированные генодерматозы:а) Болезнь COWDEN- множественная трихилема кожи +
рак щитовидной железы, аденоматозный полипоз, рак
толстой кишки + РМЖ
б) Болезнь BLOOM- аутосомальный наследственный генодерматоз + РМЖ
IV.
Экзогенные факторы:
1. Ионизирующая радиация.
2. Курение.
3. Химические канцерогены, общие для всех локализаций
опухоли.
4. Избыточное потребление животных жиров, высококалорийная диета.
45.
46.
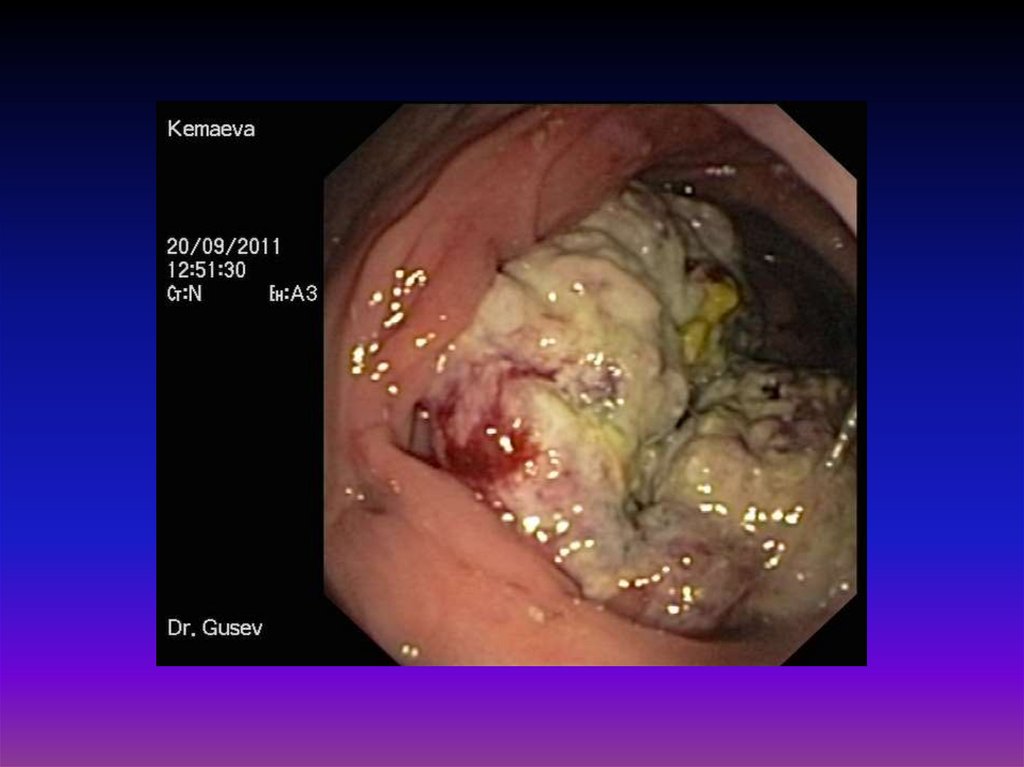
47. Группа повышенного риска Предраковые заболевания желудка
Предраковыезаболевания желудка
• Хронический атрофический гастрит до 15%
• Б-нь Менетрие (гиперпластический гастрит) до 40%
• Полипы (гиперпластический - 4%; аденоматозный - 75% )
• Хроническая язва
до 30%
• Резецированный желудок
48.
49. Факторы риска развития РТК
1. Питание2. Наследственно-генетические факторы
(от 6 до 18% всех РТК, частота РТК среди
родственников 1 степени родства – 9%)
3. Полипы и полипоз ТК
4. Хронические воспалительные
заболевания ТК
5. Влияние факторов внешней среды
6. Прочее
50. Факторы риска развития РТК (ESMO, 2006)
• КРР у родственников• Семейный полипоз толстой кишки
• Наследственный неполипозный КРР
• Ранее перенесенный КРР или аденома
• Неспецифический язвенный колит
• Болезнь Крона
51. Группы риска развития рака толстой кишки (американское проктологическое общество, 1999)
• Группа низкого риска – лица старше 50лет с отрицательным семейным анамнезом.
ПРИ и проба на скрытую кровь в кале раз в
год, раз в 5 лет – фиброколоноскопия или
ирригоскопия
• Группа среднего риска – лица , имеющие
одного или нескольких родственников,
страдающих РТК. Скрининг начинается с 40
лет по указанной схеме
• Группа высокого риска – больные
семейным полипозом, язвенным колитом,
болезнью Крона. Ежегодная
фиброколоноскопия с 12-14 лет
52. Пребластоматозные состояния пищевода
53. Пребластоматозные состояния пищевода
Местные особенности питания:прием слишком горячей пищи и напитков
частое употребление мелкокостистой рыбы и жесткого
мороженого мяса
Общие факторы:
Курение
Злоупотребление алкогольными напитками
Однообразное питание с недостаточным пот-реблением
фруктов и овощей
Повышенное содержание нитрозаминов в же-лудочном соке
Возраст более 50 лет
Мужской пол
Химический фактор
54.
Многократно повторяющееся воздействиевредных факторов приводит к возникновению
хронического эзофагита, который является
предраковым заболеванием пищевода.
Причины его возникновения различны:
55. Пищевод Барретта -
Пищевод Барретта приобретенное патологическое состояние,характеризующееся метапластическим
замещением плоскоклеточного эпителия
пищевода на cпециализирован-ный
цилиндрический эпителий кишечного типа
на фоне хронического
дуоденогастроэзофагеального рефлюкса.
56.
Метаплазия – патологическая пролиферация, сопровождающаяся приобретением клетками структурыи свойств иной ткани.
57.
Дисплазия – морфологическое понятие, нарушениеструктуры ткани, характеризующееся патологической
пролиферацией и клеточной атипией
58. Степени дисплазии
1 степень- пролиферация эпителия без клеточного полиморфизма и без митозов.2 степень- кроме резко выраженной пролиферации отмечается
атипия части пролиферирующих
клеток.
3 степень- сопровождается атипией большинства клеток. Ее
рассматривают как рак in situ.
59.
Рак in situ – патологическиизмененный участок ткани, в котором нормальный
эпителий замещен атипическими клетками, не проросшими базальной мембраны.
60.
Инвазивный рак – злокачественная эпителиальнаяопухоль, проросшая базальную мембрану, вызывающая деструкцию окружающих тканей, обладающая
способностью к нерегулируемому росту и метастазированию.
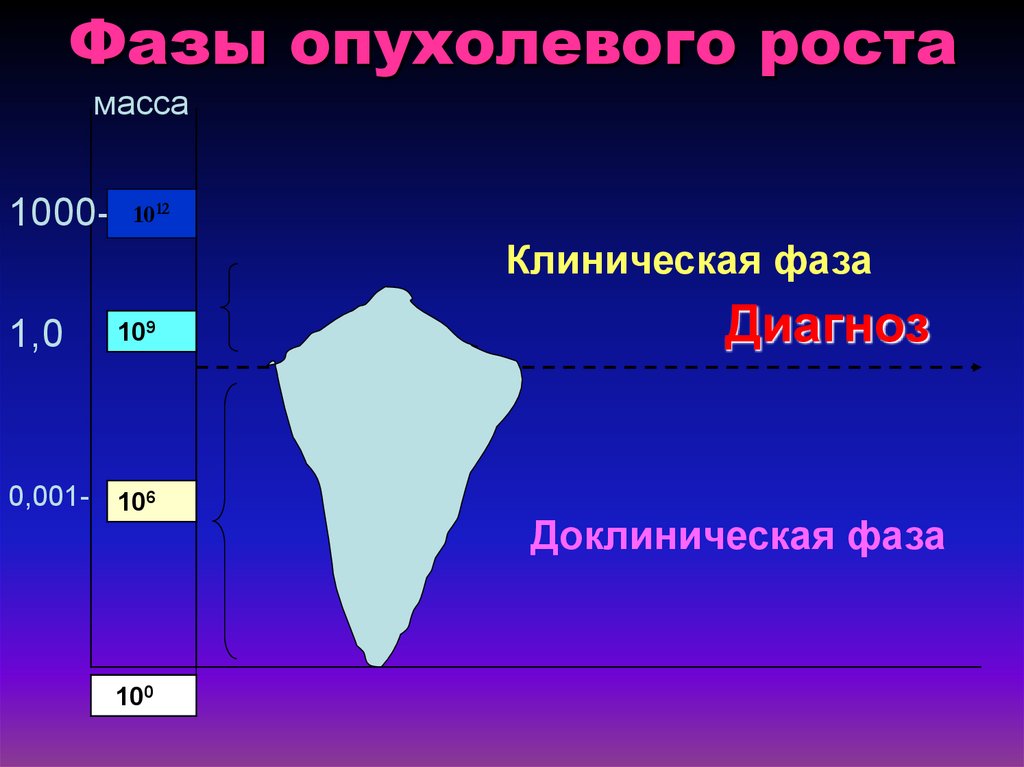
61. Фазы опухолевого роста
масса1000- 1012
Клиническая фаза
1,0
109
0,001- 106
100
Диагноз
Доклиническая фаза
62. Этапы развития злокачественного процесса
1. Предопухолевые состояния2. Доклинический этап развития
опухоли
3. Период клинических проявлений
опухолевого процесса
63. Доклинический этап развития опухоли
• Время от момента возникновения первыхопухолевых клеток до появления
клинических симптомов
• Длительность – от 2 до 8 лет
• Опухоль 0,5-1 см – «малый» рак, выявить
опухоль можно только при активных
диагностических мероприятиях
• При достижении опухоли массы в 1 грамм
(1 см в диаметре) необходимо 30
удвоений,
васкуляризация
опухоли
происходит к 20 удвоению (несколько
миллиграмм)
–
с
этого
момента
появляется
способность
к
метастазированию
64. Основные причины запущенности онкологических заболеваний
• Скрытое течение болезни• Несвоевременное обращение
больного к врачу
• Врачебные ошибки и длительное
обследование больного
65. Особенности клинического течения онкологического заболевания
• Непрерывное нарастание клиническойсимптоматики (однако возможны периоды
временных улучшений,
связанные с
процессами
адаптации
организма
к
опухоли)
• Изменения
течения
хронических
процессов,
проявляющееся
в
виде
появления
новых,
непривычных
для
данного больного симптомов а также
неэффективность
ранее
помогавшего
лечения
• Возможность существования первичномножественных
синхронных
и
метахронных опухолей (> 6мес)
66. Причины позднего обращения больного к врачу
• При наличии хроническихзаболеваний больному трудно
уловить момент возникновения
новой болезни
• Боязнь узнать правду
• Низкий социальный и культурный
статус пациента
• Обращение к «целителям»,
«экстрасенсам» с потерей времени
на бесполезное «лечение»
67. Онкологическая настороженность характеризуется:
Знанием пребластоматозных (предраковых)состояний и факторов риска
Знанием начальной симптоматики наиболее
частых локализаций опухолей
Знанием организации онкологической службы
в регионе
Пониманием, что самоизлечение при раке не
наблюдается
Врачебная диагностическая ошибка смертельно опасна для жизни больного.
68.
Организация онкологической помощи вРоссии
Онкологическая служба – система организации
онкологической помощи населению.
Представляет собой совокупность специализированных
онкологических учреждений
и структур общей лечебной сети, оказывающих помощь
больным злокачественными
новообразованиями и руководствующихся
документами, регламентирующими
организацию онкологической службы.
69.
Онкологическая служба России представлена:70. Научно-исследовательские онкологические Центры и институты России
МНИОИ (Московский научно-исследовательский онкологический институт) им. П.А.ГерценаГУ ОНЦ РАМН им. Н.Н. Блохина (Москва)
НИИ онкологии им. Н.Н. Петрова (СанктПетербург)
НИИ в Ростове-на-Дону
НИИ в Томске
НИИ в Барнауле (филиал ОНЦ РАМН)
71.
Задачами региональных научно-исследовательскихинститутов являются следующие:
1) методическое руководство и координация деятельности
онкоучреждений;
2) разработка мероприятий по повышению квалификации по
онкологии врачей и среднего медперсонала;
3) анализ причин запущенности заболеваемости по региону;
4) периодическое осуществление проверки обоснованности
диагноза и правильности лечения;
5) лечение отдельных форм онкологической патологии по
регионам;
6) проведение научно-исследовательской работы по поиску
новых методов диагностики и лечения онкологических больных,
фундаментальные исследования канцерогенеза.
72.
В поликлиниках обязательно долженфункционировать смотровой кабинет,
который является их структурным
подразделением. Задачей смотрового
кабинета является профосмотр всех
женщин, обратившихся впервые в течение
текущего года. Руководство и контроль его
деятельности осуществляет главный врач.
73. Положение о смотровом кабинете амбулаторно -поликлиничекого учреждения (приложение 1 к приказу Минздрава России №270 от 1997 г)
Работу в кабинете осуществляет средний медицинский работник, прошедшийспециальную подготовку по онкологии и имеющий соответствующий сертификат
Методическое руководство работой кабинета осуществляет районный онколог
Кабинет осуществляет:
доврачебный осмотр пациентов
проведение профосмотра пациентов на предмет
раннего выявления хронических,
предопухолевых и опухолевых заболеваний видимых локализаций
- обязательное взятие у женщин мазков с цервикального канала и шейки матки
- направление лиц с выявленной патологией к соответствующему специалисту
- учет и регистрация проводимых профилактических осмотров
- проведение санитарно-просветительной работы
Примечание:
- профосмотр у женщин включает осмотр кожных покровов и видимых слизистых, осмотр и
пальпацию молочных желез, щитовидной железы, живота, периферических лимфоузлов,
осмотр в зеркалах шейки матки и влагалища, бимануальное исследование матки и придатков,
пальцевое ректальное исследование прямой кишки у женщин в возрасте старше 40 лет и при
наличии жалоб
- профосмотр у мужчин включает осмотр кожных покровов и видимых слизистых, осмотр и
пальпацию молочных желез, щитовидной железы, живота, периферических лимфоузлов,
наружных половых органов, пальцевое исследование прямой кишки и области предстательной
железы
Показатель качества обследования – выявление злокачественных новообразований основных
локализаций I и II стадий, одногодичной летальности не ниже среднереспубликанских показателей
текущего года
-
74. Положение об онкологическом кабинете (отделении) амбулаторно - поликлиничекого учреждения (приложение 2 к приказу Минздрава
России №270 от 1997 г)-
-
-
Онкологический кабинет организуется в соответствии с действующими штатными
нормами данного учреждения и является его структурным подразделением
На должность врача кабинета назначается врач, прошедший специальную
подготовку и имеющий соответствующий сертификат
Административно кабинет подчиняется руководству базового учреждения, а
организационно-методически – онкологическому диспансеру
Кабинет осуществляет:
оказание консультативной и диагностической помощи больным со злокачественными
новообразованиями и подозрением на них, при необходимости – направление больного в
онкологический диспансер
лечение больных по рекомендациям онкологических диспансеров, институтов
диспансерное наблюдение
консультации и патронаж больных на дому
контроль за своевременной госпитализацией больных, анализ причин отказов в
госпитализации
анализ и разбор диагностических ошибок с врачами амбулаторно-поликлинических
учреждений
методическая помощь по организации профосмотров, диспансеризации больных с
предопухолевыми и хроническими заболеваниями
75.
Контроль деятельности онкологическогокабинета осуществляется также главным врачом
поликлиники
или больницы, чьим структурным
подразделением является кабинет. В
организационно-методическом
отношении врач онкологического кабинета
подчиняется главному врачу регионального
онкологического диспансера.
76.
Следующей составной частьюонкологической службы является
онкологический диспансер. Нужно
отметить, что это основное структурное
звено службы, где осуществляются
организационно-методическая
диагностическая работа, а также оказание
населению специализированной
медицинской помощи.
77.
Важным звеном в структуре онкологическойслужбы является понятие о клинических группах
онкологических больных.
Клиническими группами онкологических больных
понимают такие большие группы больных, которые
требуют от врача схожей тактики в диагностике и лечении.
В основу классификации положен принцип
прогноза заболевания
78.
Группа I – больные с фоновыми ипредраковыми заболеваниями
1)Iа – больные, подозрительные на наличие
злокачественного новообразования. Они
должны быть обследованы в течение 10 дней,
после чего диагноз злокачественного
новообразования должен быть подтвержден
или отвергнут. Из этой группы больные могут
перейти во II либо в IV клиническую группу.
Документация на этих больных не заводится,
кроме записей в истории болезни или
амбулаторной карте;
79.
2) Iб – больные с предопухолевыми илифоновыми заболеваниями. Это лица,
подлежащие диспансеризации и лечению по
месту жительства. В амбулаторной карте делается
отметка о прохождении очередного
диспансерного осмотра, состоянии больного,
проводимом лечении. При обнаружении опухоли
больной переводится во II или IV клиническую
группу.
80.
Группа II – больные, подлежащие специальному лечению. Тактикалечения этой категории больных разрабатывается совместно с
онкологом либо принимается консилиумом онкологов и
заинтересованных специалистов. В этой группе есть еще IIа
подгруппа – это больные, подлежащие радикальному лечению,
т.е. больные, имеющие реальные шансы на излечение. При
оформлении документации на больного II клинической группы
заполняется форма № 1090 «Извещение о больном, с впервые в
жизни установленным диагнозом рака или другого
злокачественного новообразования», которая направляется в
организационно-методический кабинет онкологического
диспансера. Диагностикой и лечением больных этой группы
занимаются врачи специализированных онкологических
учреждений, общей лечебной сети, а также врачи отделений,
которым при лицензировании разрешено лечение отдельных
групп онкологических больных. При выписке из стационара на эту
группу больных заполняется форма № 027—1-У «Выписка из
медицинской карты больного з. н.».
81.
Группа III – больные, излеченные от рака.Диспансерный учет этой группы осуществляется
врачами поликлиники онкологического
диспансера, районными врачами-онкологами. На
этих больных заводятся карта амбулаторного
больного, а также карта диспансерного
наблюдения. В эту группу могут попасть только
больные из группы II.
82.
Группа IV – больные с первично распространенным раком либопрогрессированием заболевания. При установлении первично
распространенного рака IV или III стадии, опухоли визуальной
локализации составляется форма № 027—2-У «Протокол на случай
выявления у больного запущенной формы злокачественного
новообразования». Эта форма составляется тем врачом, который
впервые установил запущенность процесса. В случае
прогрессирования ранее установленного злокачественного
новообразования составление протокола не предусмотрено.
Как и всякая другая, онкологическая служба имеет свою
организацию и структуру, в рамках которой осуществляется
взаимодействие отдельных ее элементов. Необходимо отметить,
что очень большую роль в диагностике и лечении онкологических
больных играют врачи и медперсонал общей лечебной сети.
83.
В обязанности врачей поликлиник входит следующее:1) диспансеризация больных Iб клинической группы;
2) обследование больных Iа клинической группы в
соответствии с возможностями учреждения.
По приказу № 590 срок обследования ограничен 10
днями; если ЛПУ не в состоянии уложиться
в этот срок, то оно обязано направить больного в то
лечебное учреждение, где возможно обследование;
3) проведение курсов полихимиотерапии или
выполнение отдельных этапов лечения (например,
хирургического) по рекомендациям врачей-онкологов;
4) симптоматическая терапия больным IV
клинической группы.
84.
Основными задачами врача онкологического кабинетаявляются следующие:
1) проведение приема больных, обращающихся в поликлинику по поводу
новообразований (Iа группа);
2) организация консультативной помощи и лечение отдельных групп онкологических
больных (II группа);
3) осуществление диспансерного наблюдения за больными, излеченными от
злокачественных новообразований (III группа), и их лечение;
4) проведение анализа причин отказа в госпитализации онкологических больных и
принятие мер по их госпитализации в стационар;
5) осуществление учета онкологических больных;
6) проведение систематического разбора врачебных ошибок с врачами амбулаторнополиклинической сети;
7) ежегодный отчет районного врача-онколога в краевой (региональный)
онкологический диспансер.
Таким образом, районный врач-онколог проводит
диспансеризацию III клинической группы онкологических
больных, консультативный прием Iб и Iа клинических групп,
частично лечение II клинической группы (в пределах
возможностей лечебного учреждения и квалификации врача-
85.
Основными задачами онкологического диспансераявляются:
1) оказание квалифицированной консультативной и лечебной
помощи в полном объеме больным злокачественными
новообразованиями на территории, обслуживаемой
диспансером;
2) обеспечение своевременной госпитализации и лечения
онкологических больных;
3) освоение и внедрение новых методов в диагностике и
лечении онкопатологии;
4) оказание методической помощи врачам общей лечебной
сети в проведении профосмотров;
5) осуществление полного учета всех онкологических больных;
6) организация и проведение диспансерного наблюдения за
онкобольными;
7) проведение анализа потребности во врачебных кадрах и
лекарственных средствах для лечения онкологических больных;
86.
В решении этих задач участвуют несколькофункциональных подразделений
онкологического диспансера, количество которых
зависит от численности населения на
обслуживаемой территории и количества коек в
диспансере.
Основными задачами поликлинического
отделения являются диагностика больных Iа и II
клинических групп, составление плана лечения
больных II клинической группы, диспансерное
наблюдение за больными в III клинической
группе и амбулаторное лечение больных II
клинической группы.
87.
В диспансере выделяют диагностические отделения(лабораторно-диагностическое, отделение УЗИ,
рентгенологическое, эндоскопическое, которые работают в
режиме уточнения, подтверждения или исключения диагноза
злокачественного новообразования, а также для контроля
состояния больного в процессе лечения), а также следующие
лечебные отделения:
1) радиологическое отделение, врачи которого проводят
лучевую терапию больным II и иногда IV клинических групп;
2) хирургическое отделение, врачи которого проводят
хирургический этап лечения больных II клинической группы или
выполняют диагностическое оперативное вмешательство как
последний этап диагностики больных Iа клинической группы.
В структуре диспансера возможно открытие узкопрофильных
отделений: торакального, гинекологического, маммологического
голова-шея, химиотерапевтического и так далее, где оказывается
специализированная медицинская помощь соответствующему
контингенту больных.
88.
Подразделением для ведения организационно-методической, статистическойработы и координации деятельности
онкологических учреждений в составе онкологического
диспансера является организационно-методический кабинет.
Задачи этого кабинета следующие:
1) осуществление учета онкологических больных;
2) проведение сверки данных об умерших от злокачественных
новообразований;
3) осуществление контроля правильности и полноты
проведения учета онкологических больных в других
онкологических учреждениях.
4) контроль над онкологической ситуацией в регионе (контроль
качества и объема лечения, анализ заболеваемости,
запущенности, смертности, разбор протоколов запущенности);
5) организационно-методический кабинет направляет
ежегодный отчет в вышестоящие учреждения
(отдел здравоохранения Администрации края (области),
89. Задачи онкологической службы
90.
Учет онкологических больных и заболеванийАнализ заболеваемости и смертности от злокачественных заболеваний
Обеспечение высококвалифицированной
спе-циализированной (стационарной или
поли-клинической) медицинской помощью
онколо-гических больных
Осуществление диспансерного наблюдения
за онкологическими больными
Анализ эффективности деятельности онкоучреждений
Разработка территориальных программ противораковых мероприятий
91.
Осуществление методического руководства поорганизации и проведению мероприятий по
раннему выявлению злокачественных новообразований
Организация санитарно-просветительской работы по предупреждению злокачественных новообразований.
92. Основы противораковой борьбы
Сеть онкологических учрежденийМатериально-техническая база (в т.ч. аппаратуры, реактивов, лекарственных средств и др.)
Кадры
Данные об уровне, динамике и структуре заболеваемости и смертности
Наличие методологии раннего выявления,
диагностики и лечения онкологических больных
Взаимодействие с общей лечебной сетью
Санитарно-просветительская работа.
93. Основные медицинские документы, заполняемые на больных со злокачественными опухолями.
94.
1.2.
3.
4.
Контрольная карта диспансерного наблюдения (онко)форма 030-6/У. «Медицинская карта амбулаторного
больного»- 025-6/У- в ней регистрируют выявленное у
больного злокачественное новообразование.
Выписка- ф. № 027-1/У из стационарной карты. Данные
из нее вносят в медицинскую амбулаторную карту и
контрольную карту диспансерного наблюдения.
Извещение на впервые выявленного больного со злокачественной опухолью (ф. № 090/У) заполняется в 2
экземплярах и в 3-дневный срок направляется в онкодиспансер, онкокабинет по месту проживания боль-го.
Протокол на впервые установленный диагноз злокачественной опухоли в IV стадии заболевания- ф. №
027-2/У. Заполняется в 2-х экземплярах, направляется в
онкологический диспансер и ЛПУ по месту жительства больного
95. Основные показатели состояния онкологической помощи населению
• Процент ранней и позднейдиагностики
• Одногодичная летальность
• Процент морфологического
подтверждения диагноза
• Частота выявления опухолевого
процесса на профосмотрах
• Показатели выживаемости























































































 Медицина
Медицина