Похожие презентации:
Гломерулонефрит и беременность
1.
Гломерулонефрити беременность
Подготовила Кузьминец Валерия Михайловна
2.
Гломерулонефрит — остроеили хроническое инфекционноаллергическое заболевание
почек с преимущественным
поражением сосудов клубочков.
• Вовлекаются канальцы и
интерстициальная ткань
• Возникает до или во время
гестации
3.
Эпидемиология• Распространенность
гломерулонефрита в период
беременности невысока: встречается у
0,1-0,2% пациенток
• Чаще обнаруживается у беременных
молодого возраста (до 25-28 лет)
• Особенностью развития
гломерулонефрита в гестационном
периоде является крайне редкое
острое течение, прогностически
неблагоприятное для вынашивания
беременности.
4.
Классификация1. Острый гломерулонефрит
(редко):
• циклическая форма
• ациклическая
2. Хронический гломерулонефрит:
• латентная (63% случаев)
• смешанная (25%)
• нефротическая
• гипертоническая
• злокачественная (подострая, быстро
прогрессирующая) – крайне редко
• терминальная
5.
ЭтиологияВ большинстве случаев возбудителем является гемолитический
стрептококк группы A
Реже – стафилококки, дифтерийная палочка, менингококки, вирусы и
др.
Этиологический фактор удается установить у 80–90% больных острым
гломерулонефритом и у 5–10% хроническим.
Источником могут быть:
• перенесенные стрептококковые заб-я (ангина, хрон-й тонзиллит и
др)
• стрептококковые кожные болезни (пиодермия, рожистое восп-е)
Важным предрасполагающим фактором является переохлаждение,
приводящее к рефлекторному спазму сосудов и нарушению кровотока
в почках.
Специфические предпосылки к началу заболевания:
• нарушение отведения мочи за счет изменений уродинамики и
смещения почек растущей маткой
• повышенная нагрузка на фильтрующий аппарат
• физиологическое снижение иммунитета при гестации
6.
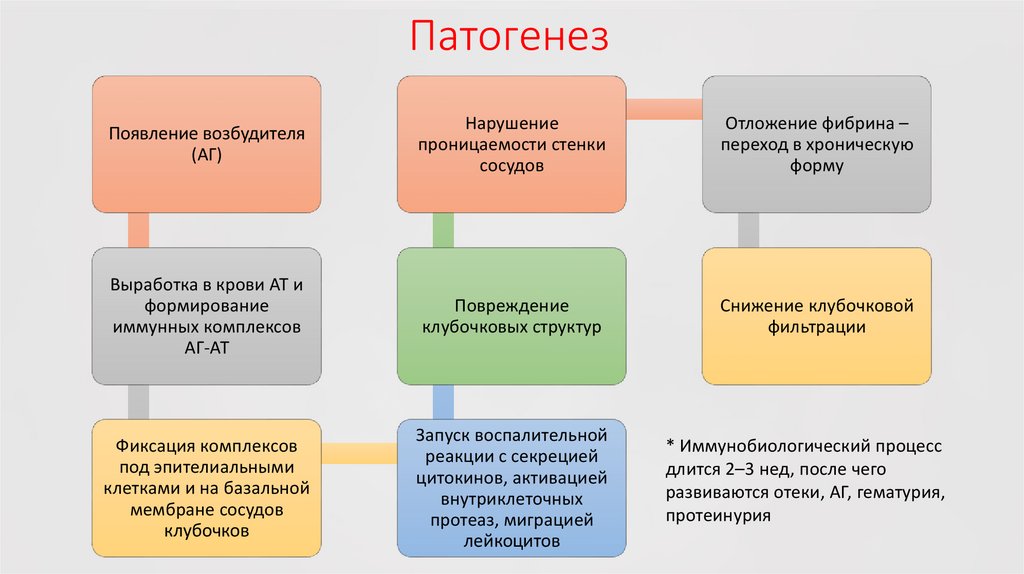
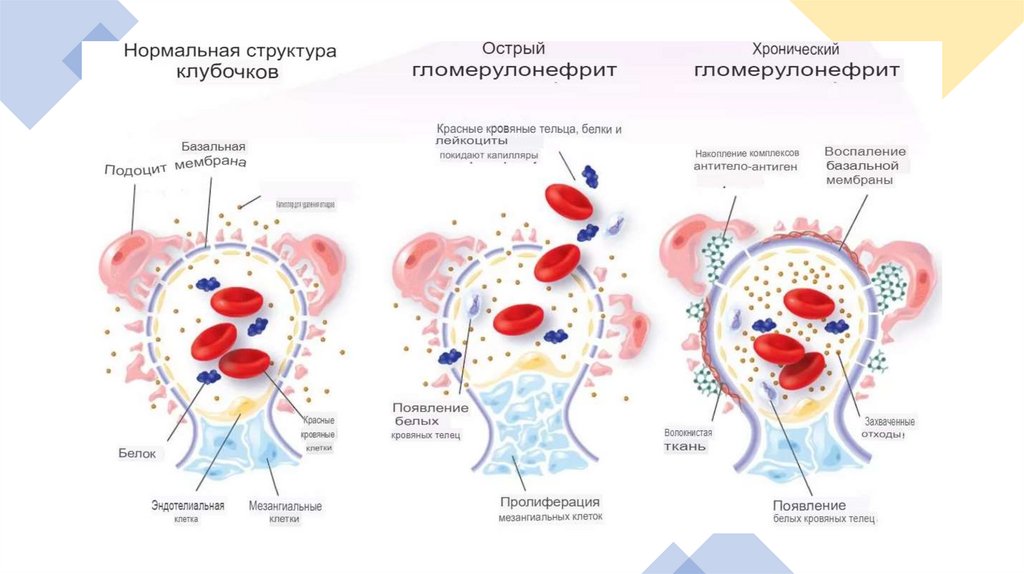
ПатогенезПоявление возбудителя
(АГ)
Нарушение
проницаемости стенки
сосудов
Отложение фибрина –
переход в хроническую
форму
Выработка в крови АТ и
формирование
иммунных комплексов
АГ-АТ
Повреждение
клубочковых структур
Снижение клубочковой
фильтрации
Фиксация комплексов
под эпителиальными
клетками и на базальной
мембране сосудов
клубочков
Запуск воспалительной
реакции с секрецией
цитокинов, активацией
внутриклеточных
протеаз, миграцией
лейкоцитов
* Иммунобиологический процесс
длится 2–3 нед, после чего
развиваются отеки, АГ, гематурия,
протеинурия
7.
8.
Клиническая картина (острый ГН)Встречается редко, в связи с гиперпродукцией глюкокортикоидов во время
беременности
1. Циклическая форма:
• характерно острое начало: головная боль, боли в пояснице, одышка, отеки на лице,
повышение АД, лихорадка, олигурия, протеинурия, гематурия – моча приобретает
буро-красный цвет.
2. Ациклическая форма:
• постепенное начало: маловыраженные отеки на ногах, слабость, небольшая
одышка, случайно обнаруженные протеинурия, гематурия.
У больных острым ГН беременность редко завершается благополучно.
У большинства женщин плод погибает или заболевание приводит к
преждевременному прерыванию беременности
*Острый ГН является противопоказанием для пролонгирования беременности
9.
Клиническая картина (хронический ГН)Обострения хронического ГН во время беременности происходят редко, клиническая
картина подобна острой форме.
1. Латентная форма: скудный мочевой синдром, может продолжаться 10–20 лет или
перейти в гипертоническую или нефротическую формы. Самая частая у
беременных.
2. Смешанная форма: выражены воспалительные и сосудистые изменения, АГ,
протеинурия, гипопротеинемия, гиперхолестеринемия и отеки. У некоторых
преобладают симптомы гипертонической, а у других — нефротической формы, что
влияет на формирование осложнений беременности.
3. Гипертоническая форма: характеризуется повышением АД и незначительными
изменениями в моче (протеинурия, цилиндрурия, гематурия невелики и
непостоянны)
4. Нефротическая форма – тетрада симптомов: массивные отеки, выраженная
протеинурия, гипопротеинемия и гиперхолестеринемия. АД остается нормальным.
В тяжелых случаях наблюдают отек легких, асцит, отек мозга, сетчатки со слепотой.
*Беременность улучшает течение нефротической формы (действие
глюкокортикоидов).
10.
Клиническая картина (хронический ГН)5. Подострая злокачественная форма: в течение 0,5– 1,5 лет приводит к гибели
больной.
У беременных крайне редко.
6. Терминальная стадия: значительное поражение почечной паренхимы,
репродуктивная функция снижается, беременность невозможна. Беременность,
возникшая на фоне лечения гемодиализом, редко заканчивается успешно для плода и
ведет к ухудшению состояния матери
Нарушения в общей системе кровообращения при смешанной и гипертонической
формах (по сравнению с латентной) приводят к:
• шестикратному увеличению частоты ПЭ
• нарушению маточно-плацентарного кровообращения
• способствуют преждевременной отслойке плаценты
• Способствуют десятикратному росту перинатальной смертности.
При этих формах, а также при обострении хронического ГН продолжение беременности
противопоказано.
11.
ДиагностикаКомплексное обследование для исключения
воспаления почечных гломерул назначают при
разовом выявлении крови и белка в моче во время
лабораторного скрининга; стойком повышении АД;
появлении утренних отеков лица.
Наиболее информативными исследованиями
считаются:
1.
Общий анализ мочи: оценивают наличие и
уровень эритроцитов, Б, лейкоцитов, цилиндров.
2.
БХ крови: повышается уровень сывороточного
креатинина, мочевины, остаточного азота,
мочевой кислоты, холестерина.
3.
УЗИ почек: изменение паренхимы,
эхогенности(повышение), контуров(нечеткие)
органа.
12.
ЛечениеОбщепринятую терапию ГН с использованием
цитостатических средств и иммунодепрессантов
у беременных не используют из-за
фетотоксического действия ЛС.
Проводят комплексное симптоматическое лечение,
которое включает:
• Диету – ограничение поваренной соли и жидкости
• Осмотерапию
• Гипотензивную терапию
• Антикоагулянты
• Антиагреганты
• Антиоксиданты
• Белковые препараты
13.
Ведение беременныхПлановые обследования проводят трижды:
• 1-е: беременные с хроническим гломерулонефритом должны
быть обследованы до 12 нед беременности для уточнения формы
заболевания и решения вопроса о вынашивании беременности.
• 2-е: 28–30 нед (при максимальной нагрузке на организм
беременной) для диагностики, профилактики и лечения
осложнений беременности.
• 3-е: 36–37 нед (при благоприятном течении заболевания) для
выбора срока и метода родоразрешения.
Показания для досрочного родоразрешения:
• обострение хронического гломерулонефрита с нарушением
функций почек;
• нарушение белкового обмена с нарастанием азотемии;
• повышение АД и отсутствие эффекта от проводимого лечения;
• присоединение тяжелой ПЭ;
• ухудшение состояния плода.
14.
Ведение родов ипослеродового
периода
Роды ведут через естественные родовые пути.
В первом периоде необходимо тщательное
наблюдение за динамикой АД, адекватное
обезболивание, гипотензивная терапия, ранняя
амниотомия (вскрытие плодного пузыря)
Ведение второго периода родов зависит от
показателей АД и состояния плода. При АГ
используют управляемую нормотонию. При
латентной форме гломерулонефрита возможны
срочные роды без какого-либо акушерского
вмешательства. Кесарево сечение проводят по
акушерским показаниям.
В послеродовом периоде при ухудшении состояния
родильницу переводят в специализированный
стационар, в дальнейшем она находится под
наблюдением терапевта или нефролога.






 Медицина
Медицина