Похожие презентации:
Кандидамикозы. Этиология
1.
КАНДИДАМИКОЗЫ2.
ЭтиологияГрибы рода Candida, преимущественно Candida
albicans
Возбудители кандидоза относятся к
условнопатогенной микрофлоре человека, они
могут вызывать оппортунистические
заболевания, их носителями являются от 30 до
90 % людей в популяции.
CANDIDA ALBICANS,
CANDIDA TROPICALIS,
CANDIDA KRUSEI.
3.
Патогенез■ К факторам патогенности у грибов рода Candida относится секреция
протеолитических ферментов и гемолизинов, дерматонекротическая активность
и адгезивность (способность прикрепляться к клеткам эпителия). Все
активизации вирулентности у условно-патогенных грибов рода Candida можно
разделить на три группы:
■ Экзогенные факторы, способствующие проникновению грибов в организм
(температурные условия, влажность, профессиональные вредности).
■ Эндогенные факторы, вызывающие снижение сопротивляемости
макроорганизма (эндокринные нарушения, болезни обмена веществ,
применение гормональных контрацептивов, курсы лечения кортикостероидными
гормонами, цитостатическими препаратами).
■ Вирулентные свойства, обеспечивающие патогенность возбудителя.
4.
Классификация1. По локализации:
а) Поверхностный кандидоз:
Кандидоз слизистых оболочек:
- Орофарингеальный кандидоз (молочница полости рта, язык, глотка)
- Вагинальный кандидоз (вагинит)
- Кандидоз пищевода
- Кандидоз глаз (кандидозный конъюнктивит)
Кандидоз кожи и кожных складок:
- Кандидоз межпальцевых складок
- Кандидоз крупных складок (паховых, подмышечных)
- Пеленочный кандидоз (у младенцев)
Кандидоз ногтей и околоногтевых валиков* (онихомикоз и паронихия)
б) Системный (висцеральный) кандидоз:
Кандидемия (инфекция в крови)
Кандидоз внутренних органов:
- Легкие (кандидозный пневмонит)
- Сердце (эндокардит)
- Печень и селезенка (гепатоспленический кандидоз)
- Мочевой тракт (кандидоз почек, кандидурия)
- ЦНС (кандидозный менингит)
5.
2. По форме заболевания:■ Острая форма:
- Острая псевдомембранозная (наиболее часто встречается при
молочнице)
- Острая атрофическая (часто у пожилых пациентов с протезами)
■ Хроническая форма:
- Хронический гиперпластический кандидоз (чаще в полости рта)
- Хронический атрофический кандидоз (чаще поражает
слизистые и кожу)
6.
3. По степени тяжести:■ Легкая форма: поверхностные поражения слизистых
оболочек или кожи, не угрожающие жизни.
■ Тяжелая форма: системные инфекции, угрожающие
жизни, особенно у пациентов с ослабленным
иммунитетом (например, у ВИЧ-инфицированных или
пациентов на химиотерапии).
7.
4. По категории пациентов:■ Кандидоз у иммунокомпетентных лиц:
поверхностные формы, как правило, легко
поддаются лечению.
■ Кандидоз у иммунокомпрометированных лиц:
более склонен к системным и тяжелым формам.
8.
9.
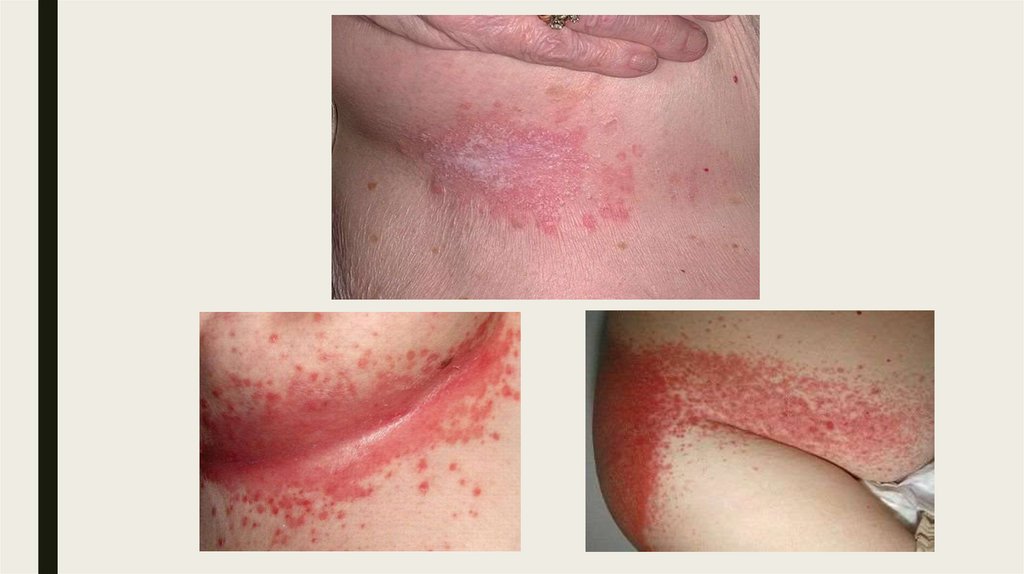
■ Очаги в крупных складках выглядят как мелкие 1-2 мм пузырьки,которые вскоре вскрываются с образованием эрозий. Эрозии
увеличиваются в размерах, сливаются, образуя большие участки
повреждения. Очаги кандидоза имеют неправильную форму, темнокрасную окраску, вокруг очага – полоска отслаивающегося
эпидермиса. Сопровождается зудом.
10.
11.
Лечение■ В лечении кандидоза кожи можно выделить три основных на- правления. Первое —
уничтожение возбудителей в очаге пораже- ния, второе — устранение эндогенного
источника возбудителя в кишечнике или мочеполовых путях, третье — коррекция
состояний, предрасполагающих к развитию кандидозного интертриго.
■ Элиминации возбудителя в кожном очаге достигают, назначая местные препараты —
антимикотики или антисептики. Из местных антимикотиков можно использовать
любые препараты вне зависимости от класса соединения (в том числе морфолины и
аллиламины) в форме 1–2% кремов, мазей, растворов. Комбинированные средства,
содержащие антимикотик вместе с анти- септиком или антибактериальным
препаратом и, как правило, глюкокортикоидом, следует использовать при наличии
явлений воспаления, которое часто обусловлено присоединением бак- териальной
флоры. Наружные средства применяют до полного разрешения кожных очагов, а
затем еще в течение 1 нед.
■ Флуконазол назначают по 150 мг однократно или, при тор- пидном течении, по 150
мг в сутки 1 раз в неделю в течение 2– 3 нед; итраконазол по 100 мг в сутки в
течение 2 нед или по 400 мг в сутки в течение 7 дней; кетоконазол по 200 мг в сутки
в течение 1–2 нед.
12.
13.
■ В начале заболевания кожа ногтевого валика или вокруг него краснеет,истончается, рисунок ее сглаживается. Валик припухает, край его становится
закругленным или подрытым, ногтевая кожица исчезает, при надавливании на
него может появляться скудное беловато-желтое гнойное отделяемое.
■ Со временем воспалительные явления стихают, пропадает боль, исчезают или
становятся малозаметными припухлость и гиперемия. На коже валика
наблюдают мелкопластинчатое ше- лушение, особенно выраженное по краям.
Отсутствие ногтевой кожицы указывает на хроническое течение заболевания.
■ О длительности и волнообразном течении паронихии свидетельствуют изменения
поверхности ногтевой пластины. Характерно появление чередующихся
поперечных, параллельных луночке и свободному краю ногтя борозд и
возвышений, называемых линиями Бо.
14.
■ При свежей паронихии или ее обострении, наличии воспалительных явленийназначают местное лечение.
■ Горячие ванночки с гидрокарбонатом натрия, 3% раствором борной кислоты,
раствором перманганата калия помогают раз- мягчить части ногтя для их
последующего удаления и чистки, способствуют лучшему проведению антимикотиков.
■ После ванночек можно назначить любое противогрибковое средство. Целесообразно
провести короткий курс лечения си- стемным антимикотиком. Флуконазол назначают
по 150 мг 1 раз в неделю в течение 2–6 нед, итраконазол по 200–400 мг в сутки в
течение 1 нед или двумя 3-дневными курсами по 200 мг в сутки с интервалом в 1
нед, кетоконазол по 200 мг в сутки в течение 2 нед. Системное лечение можно
сочетать с местными антисептиками или противогрибковыми средствами.
■ Простые и доступные местные средства для лечения паронихии — растворы
анилиновых красителей (чаще всего применяют 1% раствор бриллиантового
зеленого, жидкость Кастеллани), йодная настойка. При острой стадии паронихии
ногтевые валики смазывают растворами антисептиков 2–3 раза в день в течение 1–
3 нед.
15.
Образуются участки беловатоймацерации, сопровождающиеся
зудом.
Кандидоз в области
подгузников лечится путем более
частой замены подгузников,
использования одноразовых суперили ультра-поглощающих
подгузников и нанесения крема с
имидазолом 2 раза в день.
Новорожденным с сопутствующим
орофарингеальным кандидозом
можно назначать нистатин внутрь.
16.
17.
Острый псевдомембранозныйкандидоз
-гиперемия и отечность слизистой
-густая, вязкая, пенистая слюна
-слизистая оболочка рта сухая, лоснящаяся
-белый творожистый налет.
-налет легко соскабливается.
-при тяжелых формах - удаляется с трудом.
после удаления налета – гиперемированная
поверхность слизистой
18.
Острый атрофический кандидоз-Сухость во рту
-Жжение
-Боль
-Повышенная чувствительность слизистой к
различным раздражителям
Слизистая полости рта сухая, гиперемированная.
Пальпация слегка болезненная.
Пенистая, вязкая слюна тянется нитями.
Сосочки языка атрофированы,
Белесоватый налет или пленки
19.
Хронический атрофическийкандидоз
- гиперемия слизистой оболочки рта
- истончение слизистой оболочки рта
- нитевидные
сглажены,
сосочки
языка
атрофированы
- пенистая, вязкая слюна,
- поражение слизистой твердого неба (при ношении
съемных протезов).
20.
Хронический гиперпластическийкандидоз
Слизистая полости рта - застойно
гиперемированная, отечная.
Язык - глянцевый, сосочки местами
атрофированы и гиперплазированы.
На спинке и боковых поверхностях языка серовато-белый или темно-желтый налет или
бляшки.
На боковых поверхностях - отпечатки зубов.



















 Медицина
Медицина