Похожие презентации:
Сестринская помощь детям при коклюше и паракоклюше
1.
СЕСТРИНСКАЯ ПОМОЩЬДЕТЯМ ПРИ КОКЛЮШЕ И
ПАРАКОКЛЮШЕ
2.
АКТУАЛЬНОСТЬ• в структуре заболеваемости коклюшем на
протяжении многих лет сохраняется тенденция
преобладания детского населения – 93,6 %;
• наибольший показатель заболеваемости
приходится на детей до 1 года, что
подтверждает особую важность своевременной
вакцинации детей этого возраста против
коклюша, соблюдение санитарно-гигиенических
и противоэпидемических мероприятий.
3.
КОКЛЮШ• острое антропонозное инфекционное
заболевание, вызываемое бактериями
Bordetella pertussis, передающееся
воздушно-капельным путем,
характеризующееся длительным
приступообразным судорожным
(спазматическим) кашлем, поражением
дыхательной, сердечно-сосудистой и
нервной систем.
4.
ЭТИОЛОГИЯBordetella pertussis
• грамотрицательная гемолитическая
палочка, неподвижная, не образующая
капсул и спор, неустойчивая во внешней
среде.
5.
ЭТИОЛОГИЯBordetella pertussis:
Высокочувствительна к внешним
воздействиям:
• прямой солнечный свет убивает их в
течение 1 часа;
• дезинфицирующие средства – в течение
нескольких минут.
Сохраняет чувствительность к
антибиотикам.
6.
ЭТИОЛОГИЯBordetella pertussis:
Коклюшная палочка образует экзотоксин:
• коклюшный токсин
(гестаминсенсибилизирующий фактор),
имеющий основное значение в патогенезе
и обладающий системным воздействием:
гематологическим и
иммуносупрессирующим.
7.
ЭТИОЛОГИЯBordetella pertussis:
Коклюшная палочка образует экзотоксин:
• коклюшный токсин:
- вызывает гибель и отторжение эпителия
ВДП;
- воздействует на дыхательный и
сосудодвигательный центры головного
мозга, на стенки сосудов.
8.
ЭПИДЕМИОЛОГИЯИсточники инфекции:
• больные (дети и взрослые) типичными и
атипичными формами коклюша и
бактерионосители, у детей грудного возраста
источником B. pertussis являются преимущественно
члены семьи.
Механизм передачи:
• аэрозольный;
Путь передачи:
• воздушно-капельный.
К 25 дню больной коклюшем не заразен.
После перенесённого коклюша формируется
9.
ПАТОГЕНЕЗBORDETELLA PERTUSSIS
слизистая ВДП (входные ворота)
бронхи, бронхиолы, альвеолы
РАЗМНОЖАЯСЬ НА СЛИЗИСТЫХ ОБОЛОЧКАХ
ВЫДЕЛЯЕТ ЭКХОТОКСИН, ВЫЗЫВАЯ
ДЛИТЕЛЬНОЕ РАЗДРАЖЕНИЕ
НЕРВНЫХ РЕЦЕПТОРОВ
провоцирует кашель, спастические приступы
ФОРМИРОВАНИЕ СТОЙКОГО ОЧАГА ВОЗБУЖДЕНИЯ ПО
ТИПУ ДОМИНАНТЫ В ПРОДОЛГОВАТОМ МОЗГЕ
10.
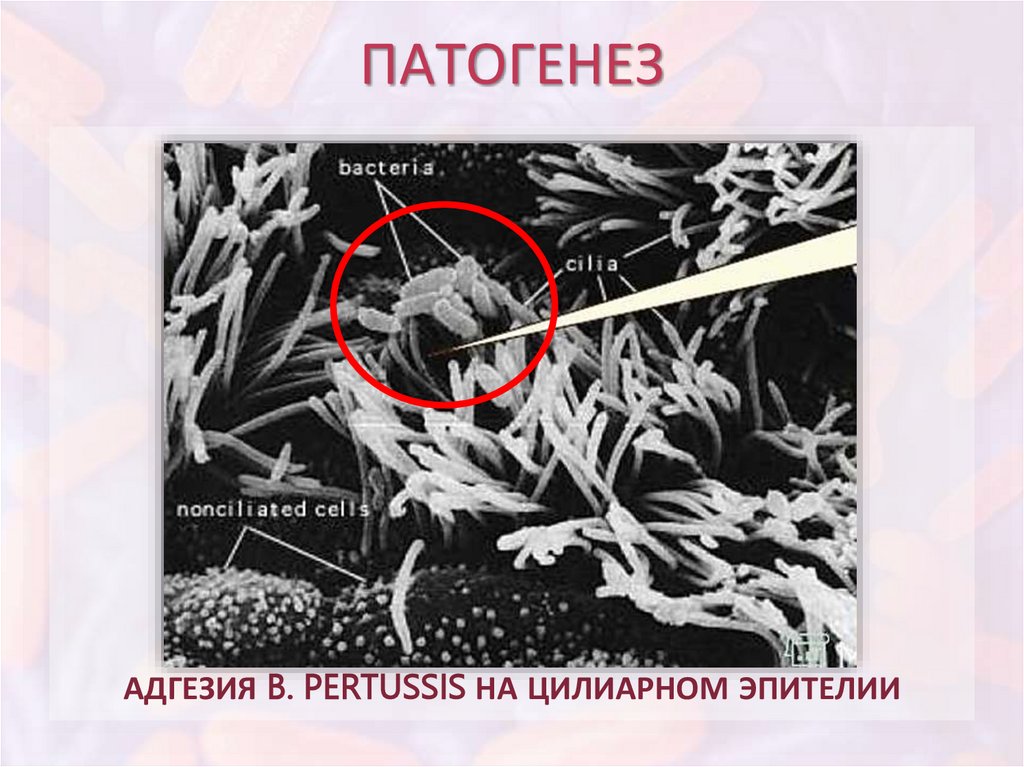
ПАТОГЕНЕЗАДГЕЗИЯ B. PERTUSSIS НА ЦИЛИАРНОМ ЭПИТЕЛИИ
11.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯТипичная форма коклюша характеризуется
цикличностью течения:
Инкубационный период:
• от 3 до 14 суток (в среднем 7-8 дней);
Предсудорожный (кататральный) период:
• от 3 до 14 суток;
Период спазматического (судорожного) кашля:
• от 2-3 до 6-8 недель и более;
Период обратного развития:
• от 2 - 3 до 8 недель
Период поздней реконвалесценции
• от 2 до 6 мес
12.
ПРЕДСУДОРОЖНЫЙ ПЕРИОД• характеризуется постепенным начало;
• основной симптом постепенно усиливающийся
кашель на фоне нормальной температуры и
проводимой симптоматической терапии;
• катаральные явления отсутствуют;
В этот период возможно выделение коклюшной
палочки из слизи, взятой с задней стенки глотки.
13.
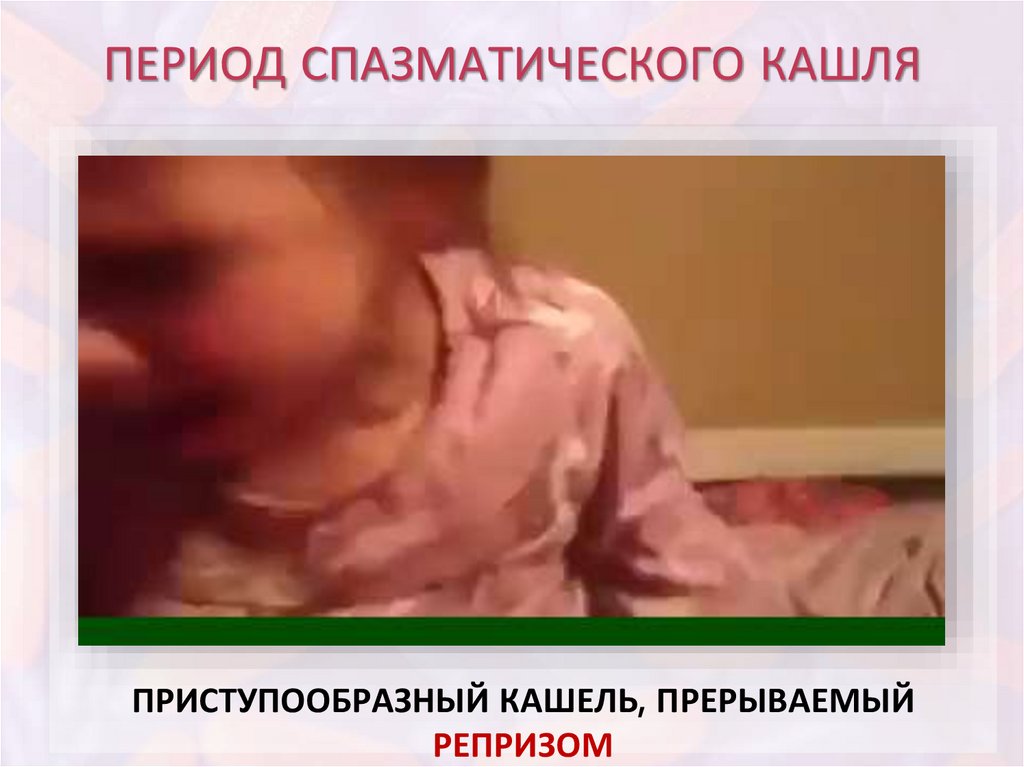
ПЕРИОД СПАЗМАТИЧЕСКОГО КАШЛЯХарактерный симптом коклюша приступообразный
судорожный кашель:
• приступ кашля представляет следующие друг за
другом дыхательные толчки на выдохе, прерываемые
свистящим судорожным вдохом – репризом;
• приступы кашля могут быть кратковременными или
продолжаться 2-4 мин.;
Характерно постепенное развитие симптомов с:
• максимальным утяжелением приступов судорожного
кашля на 2-ой неделе судорожного периода;
• на 3-ей и 4-ой неделе выявляются специфические и
неспецифические осложнения.
14.
ПЕРИОД СПАЗМАТИЧЕСКОГО КАШЛЯПРИСТУПООБРАЗНЫЙ КАШЕЛЬ, ПРЕРЫВАЕМЫЙ
РЕПРИЗОМ
15.
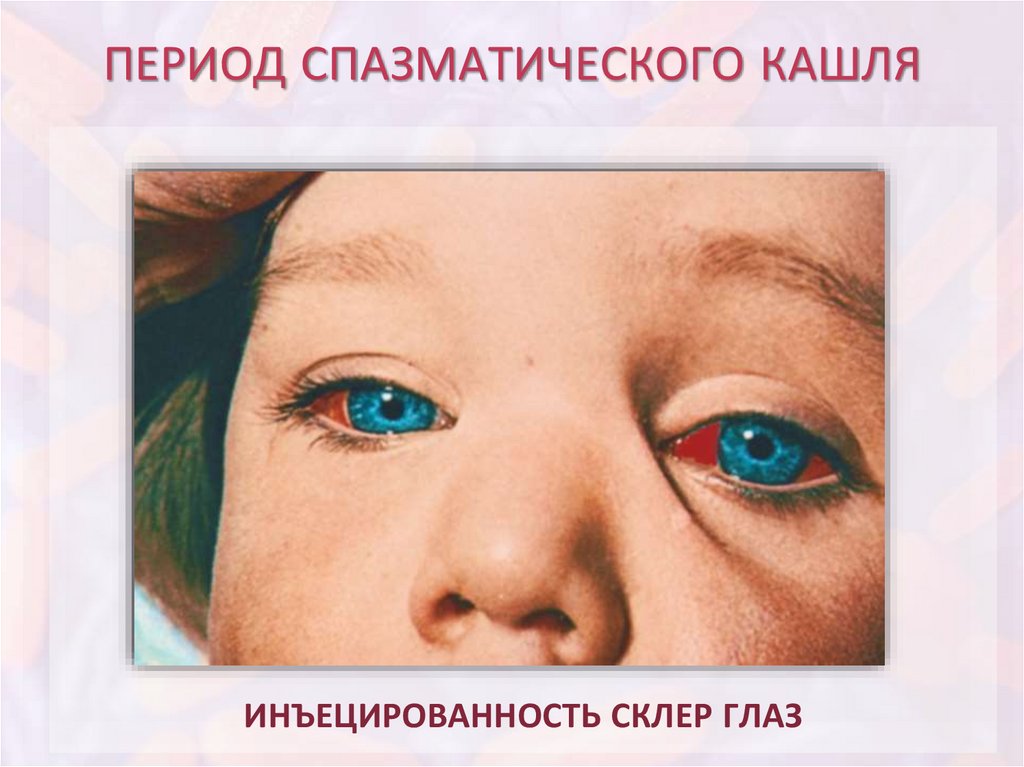
ПЕРИОД СПАЗМАТИЧЕСКОГО КАШЛЯИНЪЕЦИРОВАННОСТЬ СКЛЕР ГЛАЗ
16.
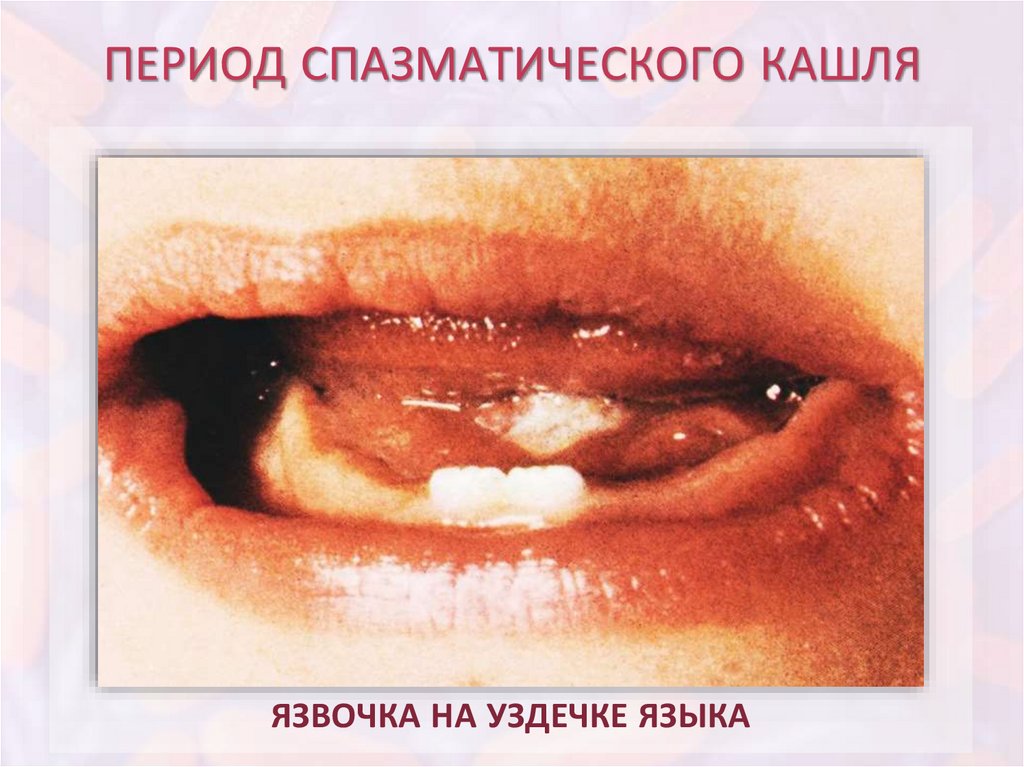
ПЕРИОД СПАЗМАТИЧЕСКОГО КАШЛЯЯЗВОЧКА НА УЗДЕЧКЕ ЯЗЫКА
17.
Период обратного развития (раннейреконвалесценции):
• продолжается от 2 до 8 недель;
• кашель теряет типичный характер, возникает реже и
становится легче;
• улучшаются самочувствие и состояние ребенка;
• исчезает рвота, нормализуются сон и аппетит.
Период поздней реконвалесценции продолжается:
• продолжается от 2 до 6 мес;
• в это время сохраняется повышенная возбудимость
ребенка, возможны следовые реакции (возврат
приступообразного судорожного кашля при
наслоении интеркуррентных заболеваний).
18.
АТИПИЧНЫЕ ФОРМЫ КОКЛЮШААбортивная форма
• период судорожного кашля начинается типично, но
очень быстро заканчивается (в течение недели);
Стертая форма:
• у ребенка в течение всего периода заболевания
сохраняется сухой навязчивый кашель,
приступообразный судорожный кашель отсутствует;
Бессимптомная (субклиническая) форма:
• клинические проявления заболевания отсутствуют, но
имеется высев возбудителя;
Транзиторное бактерионосительство:
• высев или выделение ДНК коклюшной палочки при
отсутствии клинических проявлений заболевания
19.
ОСОБЕННОСТИ КОКЛЮША У НЕПРИВИТЫХДЕТЕЙ РАННЕГО ВОЗРАСТА
• может первоначально проявляться ввиде апноэ и
-
цианоза, а не кашля.
общее состояние больных в межприступном
периоде нарушено:
дети вялые;
утрачиваются приобретенные к моменту заболевания
навыки;
• характерно развитие жизнеугрожающих
осложнений:
- апноэ (синкопальное и спазматическое);
- коклюшная энцефалопатия;
с развитием неотложных состояний нарушения ритма
дыхания, угнетение сознания, кровоизлияния и
кровотечения в ЦНС, реже в склеры и кожу.
20.
ОСОБЕННОСТИ КОКЛЮША У НЕПРИВИТЫХДЕТЕЙ РАННЕГО ВОЗРАСТА
СПАЗМАТИЧЕСКОЕ ПНОЭ
21.
ОСОБЕННОСТИ КОКЛЮША У ПРИВИТЫХ ДЕТЕЙ• чаще регистрируются атипичные формы
коклюша;
тяжелое течение не характерно;
чаще отмечаются легкие и среднетяжелые формы
заболевания;
специфические осложнения редки и не носят
угрожающего жизни характера;
летальные исходы не отмечаются;
инкубационный и предсудорожный периоды
удлинены до 14-20 суток;
период спазматического кашля укорочен до 2
недель;
репризы и рвота отмечаются реже.
22.
ОСЛОЖНЕНИЯ КОКЛЮШАСпецифические:
• ателектаз, эмфизема лёгких, средостения;
• нарушение ритма дыхания;
• коклюшная энцефалопатия;
• кровотечения (из носа, заднеглоточного
пространства, бронхов);
• кровоизлияния (в кожу и слизистые оболочки,
склеру, головной и спинной мозг);
• грыжи, выпадение прямой кишки;
Неспецифические:
• обусловлены наслоением вторичной
бактериальной инфекции (пневмония, бронхит,
отит, ангина).
23.
МЕТОДЫ ДИАГНОСТИКИБактериологический метод (бактериологический
посев):
проводится пациентам с клиническими симптомами
коклюша, детям и взрослым, кашляющие более 7, но не
более 21 дня; контактные дети и взрослые, работающие в
детских учебных и лечебно-профилактических
учреждениях.
выделение B. pertussis из слизи задней стенки глотки;
Забор материла с задней стенки глотки:
Слизь из верхних дыхательных путей, которая осаждается при
кашле на задней стенке глотки, забирают:
• натощак или через 2-3 ч после еды;
• до применения полоскания или других видов лечения;
• с использованием шпателя при хорошем освещении с
24.
ПАРАКОКЛЮШ:- инфекционное заболевание, вызванное B.
parapertussis, может быть клинически неотличима от
коклюша, но является обычно более легкой и реже
приводит к летальному исходу:
• составляет 45% от числа заболеваний с клиническим
Ds коклюш;
• болеют чаще дети 3-6 лет, болеют как привитые, так
и переболевшие коклюшем;
• инкубационный период 4-14 дней;
• клинические проявления в виде коклюшеподобной и
стертой формам;
• изоляция заболевшего на 25 дней только от детей 1го года жизни, от пациентов детских больниц.
25.
МЕТОДЫ ДИАГНОСТИКИЗабор материла с задней
стенки глотки для
бактериологической
диагностики взятие
материала проводится
заднеглоточным тампоном.
Тампоны и посевы с
патологическим материалом
доставляют в лабораторию в
сумках-термосах,
обязательно оберегая его от
прямых солнечных лучей и
сохраняя при температуре
35-37 С, не позднее 2-4 ч
26.
МЕТОДЫ ДИАГНОСТИКИМолекулярно-генетический метод (ПЦР):
• проводится пациентам с клиническими симптомами
коклюша, детям и взрослым, кашляющие более 7, но не
более 21 дня; контактные дети и взрослые, работающие в
детских учебных и лечебно-профилактических
учреждениях;
• позволяет в течение 4 – 6 часов обнаружить ДНК
возбудителя;
27.
МЕТОДЫ ДИАГНОСТИКИМолекулярно-генетический метод (ПЦР):
• забор материала на ПЦР производится с задней стенки
ротоглотки, собирают двумя сухими стерильными
зондами;
• после взятия помещают на глубину 1,5 см в стерильную
• одноразовую пробирку с 0,5 мл транспортной среды или
стерильного физиологического раствора;
• рукоятку зонда с тампоном опускают отламывают,
придерживая крышкой пробирки;
• пробирку герметично закрывают и маркируют.
Допускается хранение материала в течение трех суток при
температуре 2-8 С.
28.
МЕТОДЫ ДИАГНОСТИКИСерологические методы (ИФА, РА):
• пациентам с клиническими симптомами коклюша, детям и
взрослым, кашляющим более 14 дней для привитых детей и
взрослых и более 21 дня для непривитых, контактные дети и
взрослые, работающие в детских учебных и лечебнопрофилактических учреждениях, вне зависимости от
вакцинального статуса.
• применяют для диагностики коклюша на поздних сроках или
эпидемиологического анализа (обследование очагов);
• диагностический титр при однократном обследовании
непривитых пациентов — 1:80;
• наибольшее значение имеет четырехкратное нарастание
титра специфических антител в парных сыворотках, взятым с
интервалом 7-14 дней.
29.
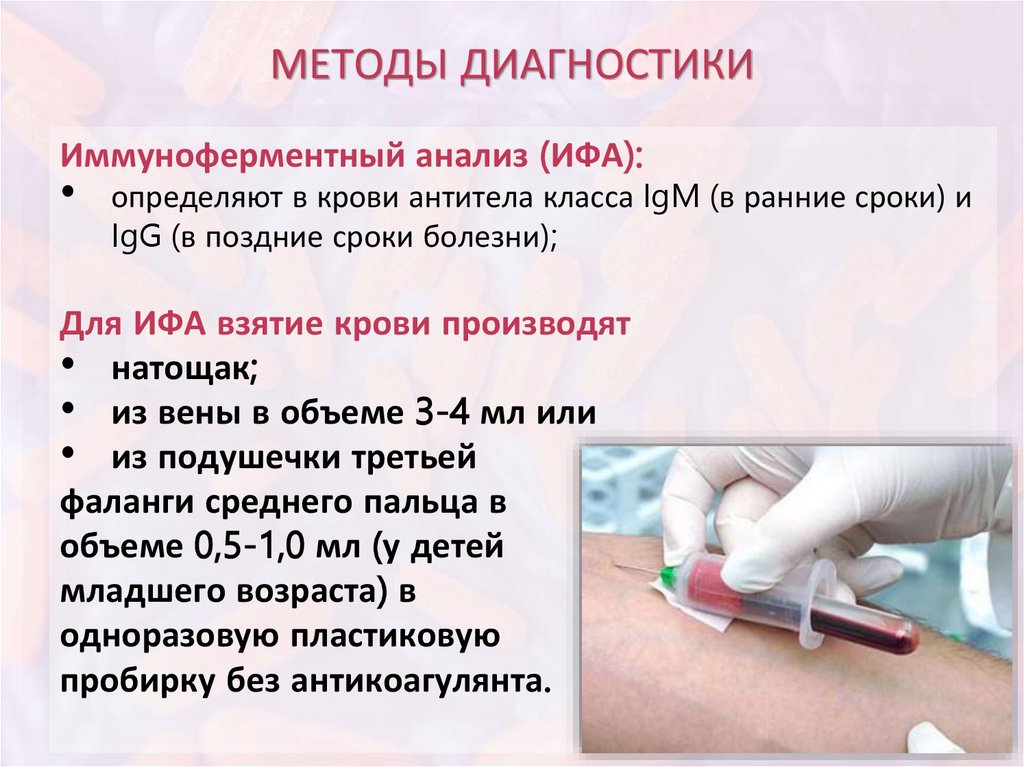
МЕТОДЫ ДИАГНОСТИКИИммуноферментный анализ (ИФА):
определяют в крови антитела класса IgM (в ранние сроки) и
IgG (в поздние сроки болезни);
Для ИФА взятие крови производят
• натощак;
• из вены в объеме 3-4 мл или
• из подушечки третьей
фаланги среднего пальца в
объеме 0,5-1,0 мл (у детей
младшего возраста) в
одноразовую пластиковую
пробирку без антикоагулянта.
30.
МЕТОДЫ ДИАГНОСТИКИЭкспресс-метод (РНИФ):
• проводится пациенты с клиническими симптомами коклюша,
детям и взрослым, кашляющие более 7, но не более 21 дня;
контактные дети и взрослые, работающие в детских учебных
и лечебно-профилактических учреждениях.
Гематологический метод (полный анализ крови):
• Лейкоцитоз за счет лимфоцитоза при нормальной, СОЭ.
31.
МЕТОДЫ ЛЕЧЕНИЯРежим:
• щадящий, исключающий внешние раздражители и
включающий достаточное пребывание на свежем воздухе
при t⁰ не ниже -10⁰С;
• достаточная аэрация помещения и увлажнение воздуха в
месте пребывания больного формой коклюша.
Диета:
• сбалансированное питание в соответствии с возрастом,
обогащённое витамина.
Принципы лечения больных коклюшем предусматривают
одновременное решение нескольких задач:
• купирование приступов судорожного кашля;
• предупреждение развития осложнений, в том числе угрожающих
жизни (апноэ, коклюшная энцефалопатия, кровоизлияния).
32.
МЕТОДЫ ЛЕЧЕНИЯМетоды медикаментозного лечения:
- этиотропная терапия (антибактериальная
терапия);
- патогенетическая терапия, включая
глюкокортикостероиды;
- симптоматическая терапия;
- средства иммунокоррекции при необходимости.
Методы не медикаментозного лечения:
- физиотерапия;
- кислородотерапия;
- гигиенические мероприятия.
33.
ПРОФИЛАКТИКА НЕСПЕЦИФИЧЕСКАЯсрок изоляции больного коклюшем – 25 дней;
за контактными устанавливается медицинское
наблюдение в течение 14 дней;
общавшиеся с больным коклюшем дети в возрасте до 14
лет и взрослые из декретированных групп при наличии
кашля, независимо от прививочного анамнеза, подлежат
отстранению от посещения детских коллективов до
получения двух отрицательных результатов
бактериологического и (или) одного отрицательного
результата ПЦР;
в очаге инфекции непривитым детям в возрасте до года,
непривитым или с незаконченными прививками старше 1
года вводится антитоксический противококлюшный Ig,
вакцинацию не проводят.
34.
ПРОФИЛАКТИКА СПЕЦИФИЧЕСКАЯСпецифическая профилактика – с 1959 г.
Вакцины (состоит из убитых возбудителей коклюша):
• АКДС;
• Тетракок;
• Инфанрикс, Инфанрикс ГЕКСА;
• Пентаксим.
Первичная вакцинация 3-кратно (интервал 1,5 мес):
• V1 – 3 мес.
по 0,5 мл в/м.
• V2 – 4,5 мес. по 0,5 мл в/м.
• V3 - 6 мес.
по 0,5 мл в/м.
Ревакцинация – в 18 мес
• через 12 мес после трёхкратной вакцинации.
Все вакцины вводят глубоко в наружную мышцу бедра в
дозе 0,5 мл.
35.
ПРОБЛЕМЫ ПАЦИЕНТОВУПОРНЫЙ, НАВЯЗЧИВЫЙ КАШЕЛЬ
Независимые сестринские вмешательства:
• сообщить врачу;
• обеспечить пациента прохладным питьём;
• достаточная аэрация помещения и увлажнение
воздуха в месте пребывания больного;
Зависимые сестринские вмешательства:
• по назначению врача медсестра обеспечивает приём
пациентам патогенетической терапии
(противокашлевых препаратов).
36.
ПРОБЛЕМЫ ПАЦИЕНТОВРВОТА
Независимые сестринские вмешательства:
• вызов врача;
• успокоить ребенка, уложить ребенка, головой на бок;
• обеспечить посудой для приёма рвотных масс;
• освободить полость рта от рвотных масс
• провести полоскание полости рта
Зависимые сестринские вмешательства:
• По назначению врача медсестра обеспечивает приём
симптоматической терапии.
37.
ПРОБЛЕМЫ ПАЦИЕНТОВГИПЕРТЕРМИЯ
Независимые сестринские вмешательства:
• сообщить врачу;
• обеспечить пациента прохладным питьём;
• термометрия каждый час до снижения t тела до 37⁰С;
Зависимые сестринские вмешательства:
• По назначению врача медсестра обеспечивает приём
симптоматической (жаропонижающей – ибупрофен
либо парацетамол) и инвазионной терапии.
38.
ПРОБЛЕМЫ ПАЦИЕНТОВСУДОРОГИ
Независимые сестринские вмешательства:
• вызов врача;
• успокоить ребенка, маму;
• уложить ребенка, головой на бок;
• освободить от стесняющей одежды.
Зависимые сестринские вмешательства:
• По назначению врача медсестра обеспечивает
введение протисудорожных препаратов (диазепама).
39.
Организация сестринского уходапри коклюше у детей
Цель:
• исключить распространение инфекции;
• организовать максимальный комфорт больному
ребенку;
• обеспечить благоприятный исход заболевания.
40.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
1. Информировать больного и его родственников о
заболевании.
Обоснование:
• обеспечивается право пациента на получение
информации;
• проводится психолого – воспитательная работа с
больным и его родственникам;
• понимание родственников и детей
целесообразности ухода и медицинских
манипуляций.
41.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
2. Изолировать больного до клинического и
бактериологического выздоровления.
Обоснование:
• обеспечивается профилактика распространения
инфекции.
42.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
3. Организовать использование СИЗ, масочный
режим при контакте с больным.
Обоснование:
• предупреждается воздушно-капельный и
контактно-бытовой механизмы передачи
менингококковой инфекции.
43.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
4. Следить за регулярным проветриванием бокса и
проведением влажных уборок с
дезинфицирующим средством не менее 2 раз в
день, кварцеванием по графику.
Обоснование:
• уменьшается концентрация возбудителей во
внешней среде, аэрация помещения.
44.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
5. Организовать охранительный режим,
максимальный покой ребенку.
Обоснование:
• обеспечить условия максимально ограничив
внешние раздражители.
45.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
6. Организовать своевременное кормление и
питьевой режим.
Обоснование:
• обеспечить кормление и питьевой режим при
сниженном аппетите;
• в условиях реанимации обеспечить зондовое
питание.
46.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
7. Уход за кожными покровами и слизистыми
оболочками, профилактика пролежней.
Обоснование:
• профилактика вторичной инфекции.
47.
Организация сестринского уходапри коклюше у детей
План сестринских вмешательств:
8. Динамическое наблюдение за состоянием
больного ребенка, сознанием, температурой, АД,
пульсом, ЧДД, физиологическими отправлениями.
Обоснование:
• не пропустить симптомы осложнений.









































 Медицина
Медицина








