Похожие презентации:
УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ КОЛЕННОГО СУСТАВА
1. УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ КОЛЕННОГО СУСТАВА
2. Нормальная анатомия коленного сустава
Коленный сустав является наиболее крупным инаиболее сложным по строению суставом.
В его образовании принимают участие три кости:
дистальный эпифиз бедренной кости,
проксимальный эпифиз большеберцовой кости и
надколенник.
Суставная поверхность мыщелков бедренной кости
эллипсоидная, кривизна медиального мыщелка
больше, чем латерального. На передней
поверхности кости, между мыщелками, находится
надколенниковая поверхность.
3. Нормальная анатомия коленного сустава
Большеберцовая кость располагается в медиальнойчасти голени. Проксимальный конец кости
образован латеральным и медиальным мыщелками,
которые снабжены суставными поверхностями для
сочленения с мыщелками бедра. На передней
поверхности большеберцовой кости расположен
апофиз, к которому прикрепляется сухожилие
четырехглавой мышцы бедра.
Надколенник расположен в толще сухожилия
четырехглавой мышцы бедра. Различают верхний
край надколенника – основание и нижнюю часть –
верхушку.
4. Нормальная анатомия коленного сустава
Суставные поверхности дополняютсяменисками. Мениски представляют собой
трехгранные хрящевые пластинки.
Наружный край их утолщен и срастается с
суставной капсулой; внутренний обращен в
полость сустава. Мениски прикрепляются
спереди и сзади к межмыщелковому
возвышению большеберцовой кости.
Передние края их соединены поперечной
связкой колена.
5. Нормальная анатомия коленного сустава
Суставная капсула прикрепляется к краям бедреннойкости (под надмыщелками), к большеберцовой
кости (по краю суставной поверхности) и к
надколеннику. Причем передняя поверхность
надколенника, равно как и надмыщелки бедренной
кости, в полость сустава не входят. Капсула
образует ряд синовиальных сумок, залегающих по
ходу мышц и сухожилий.
Синовиальная мембрана выстилает сочленяющиеся
поверхности костей до линии суставных хрящей.
Вдаваясь в полость сустава, она окружает
крестообразные связки, образуя многочисленные
синовиальные складки.
6. Нормальная анатомия коленного сустава
К внесуставным связкам коленного суставаотносятся: большеберцовая коллатеральная
(внутренняя боковая), малоберцовая
коллатеральная (наружная боковая), связка
надколенника, медиальная и латеральная
поддерживающие связки надколенника,
косая и дугообразная подколенные связки.
К внутрисуставным связкам относятся:
передняя и задняя крестообразные,
поперечная связка, передняя и задняя
менискобедренные связки.
7. Нормальная анатомия коленного сустава
Коленный сустав является мыщелковымсуставом, а в разогнутом положении работает
как блоковидный сустав.
При сгибании голени в нем происходит
вращательное движение.
8. Ультразвуковая анатомия коленного сустава
Предварительной подготовки на требуется.Исследование передней и боковых областей
осуществляется в положении пациента лежа
на спине при слегка согнутой в коленном
суставе конечности (для лучшей
визуализации менисков).
Задняя область коленного сустава сканируется в
положении пациента на животе.
Ультразвуковое исследование выполняется в
нескольких проекциях.
9. Передняя область
Передняя область коленного суставаисследуется в двух проекциях:
Передняя продольная проекция
Передняя поперечная проекция
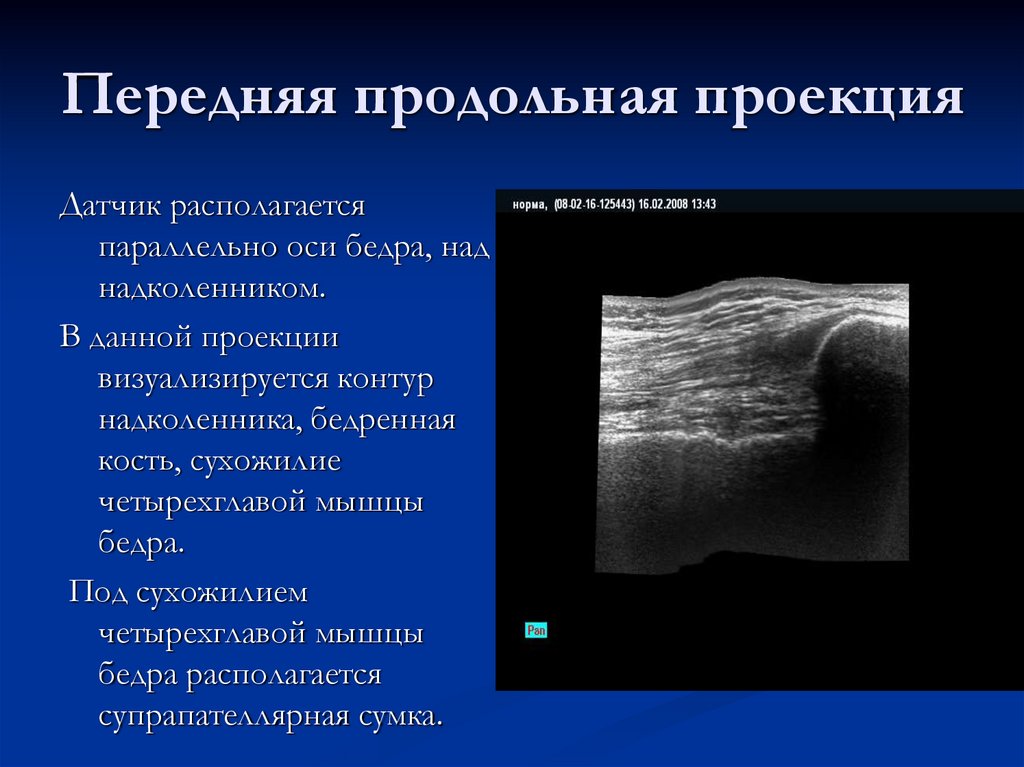
10. Передняя продольная проекция
Датчик располагаетсяпараллельно оси бедра, над
надколенником.
В данной проекции
визуализируется контур
надколенника, бедренная
кость, сухожилие
четырехглавой мышцы
бедра.
Под сухожилием
четырехглавой мышцы
бедра располагается
супрапателлярная сумка.
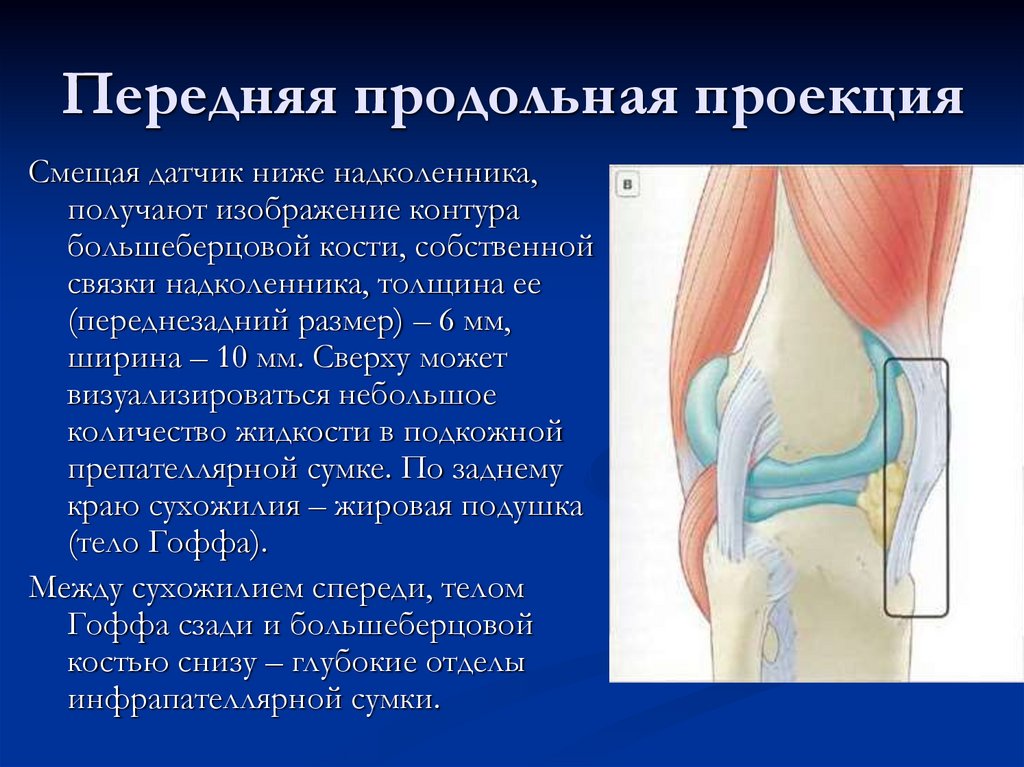
11. Передняя продольная проекция
Смещая датчик ниже надколенника,получают изображение контура
большеберцовой кости, собственной
связки надколенника, толщина ее
(переднезадний размер) – 6 мм,
ширина – 10 мм. Сверху может
визуализироваться небольшое
количество жидкости в подкожной
препателлярной сумке. По заднему
краю сухожилия – жировая подушка
(тело Гоффа).
Между сухожилием спереди, телом
Гоффа сзади и большеберцовой
костью снизу – глубокие отделы
инфрапателлярной сумки.
12. Сухожилие надколенника
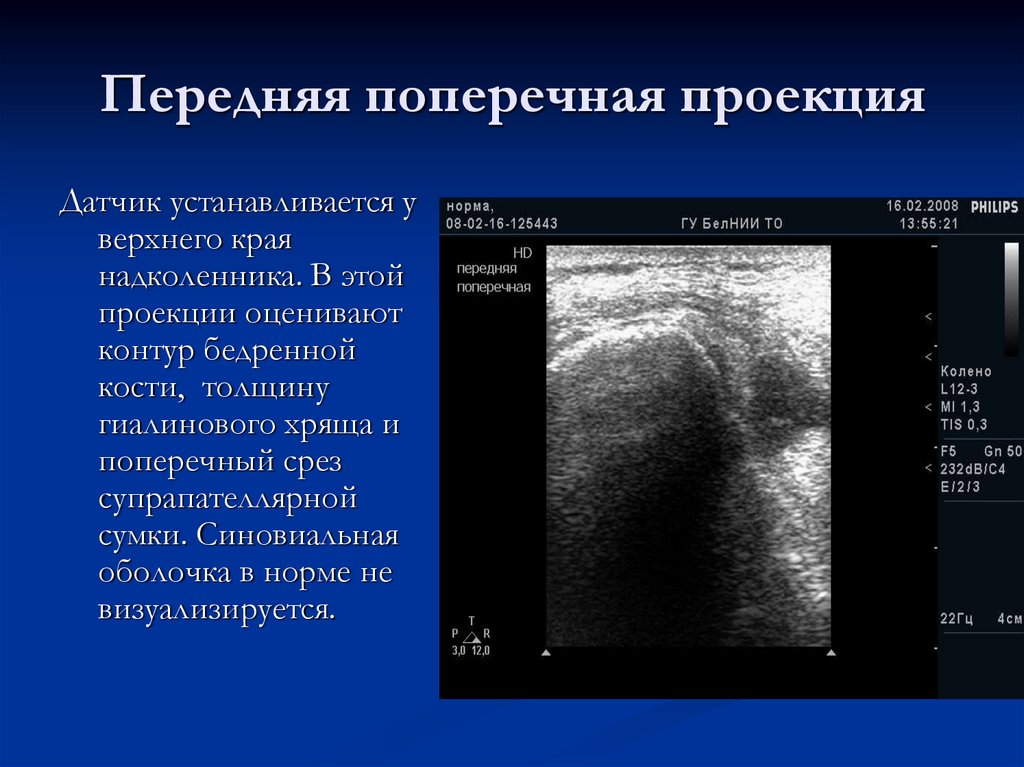
13. Передняя поперечная проекция
Датчик устанавливается уверхнего края
надколенника. В этой
проекции оценивают
контур бедренной
кости, толщину
гиалинового хряща и
поперечный срез
супрапателлярной
сумки. Синовиальная
оболочка в норме не
визуализируется.
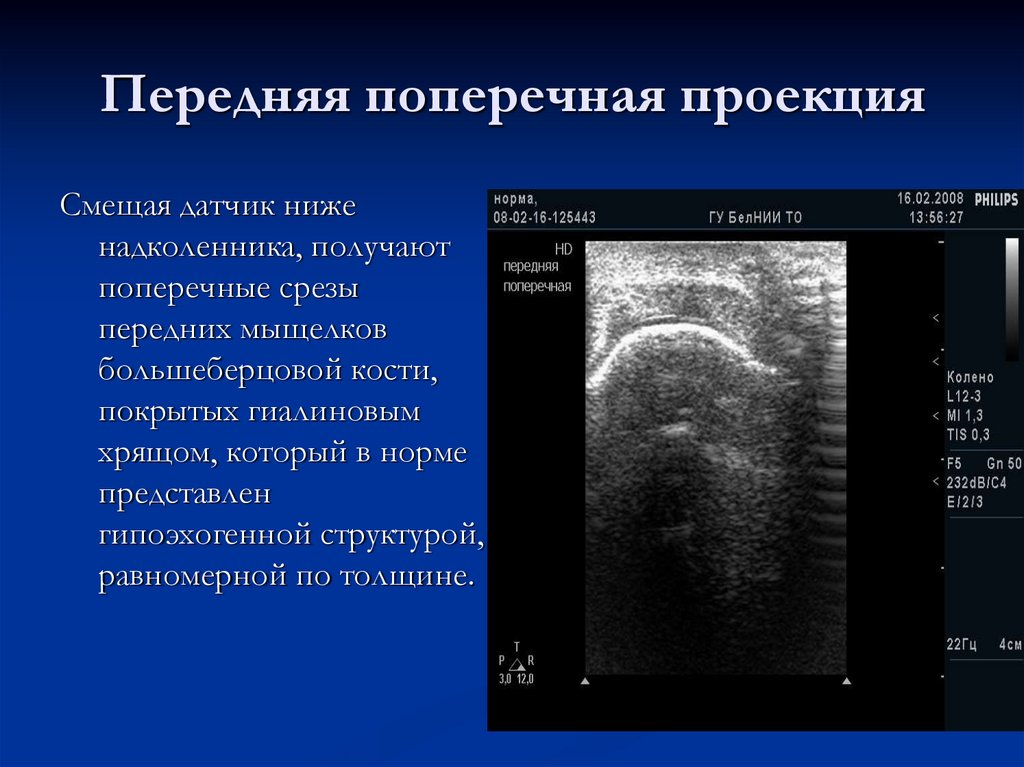
14. Передняя поперечная проекция
Смещая датчик ниженадколенника, получают
поперечные срезы
передних мыщелков
большеберцовой кости,
покрытых гиалиновым
хрящом, который в норме
представлен
гипоэхогенной структурой,
равномерной по толщине.
15. Латеральная область
Латеральная область коленного суставаисследуется в двух проекциях:
передняя латеральная проекция (коронарный
срез по латеральному краю колена в
переднем его отделе);
задняя латеральная проекция (коронарный
срез по латеральному краю колена в заднем
отделе).
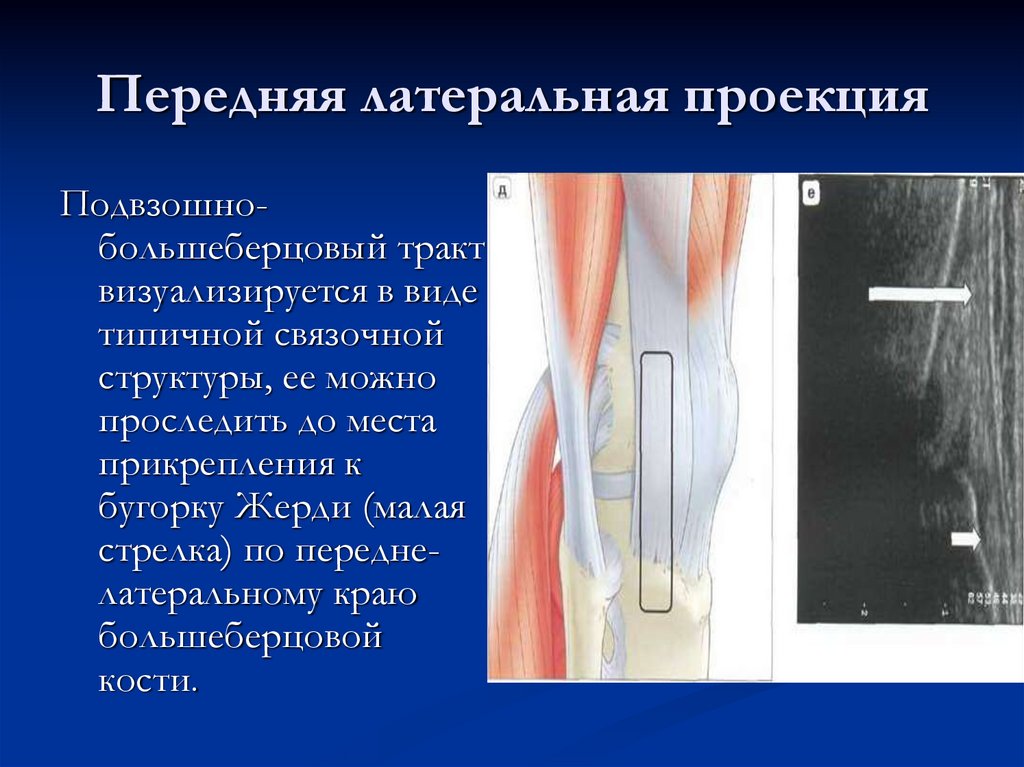
16. Передняя латеральная проекция
Подвзошнобольшеберцовый трактвизуализируется в виде
типичной связочной
структуры, ее можно
проследить до места
прикрепления к
бугорку Жерди (малая
стрелка) по переднелатеральному краю
большеберцовой
кости.
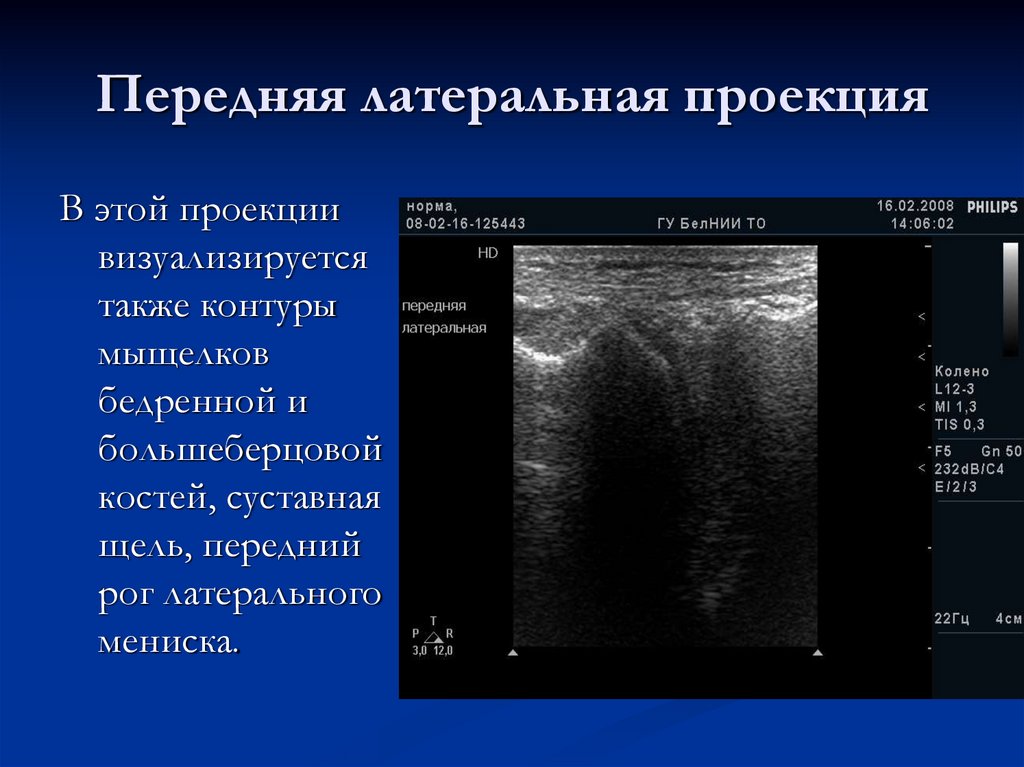
17. Передняя латеральная проекция
В этой проекциивизуализируется
также контуры
мыщелков
бедренной и
большеберцовой
костей, суставная
щель, передний
рог латерального
мениска.
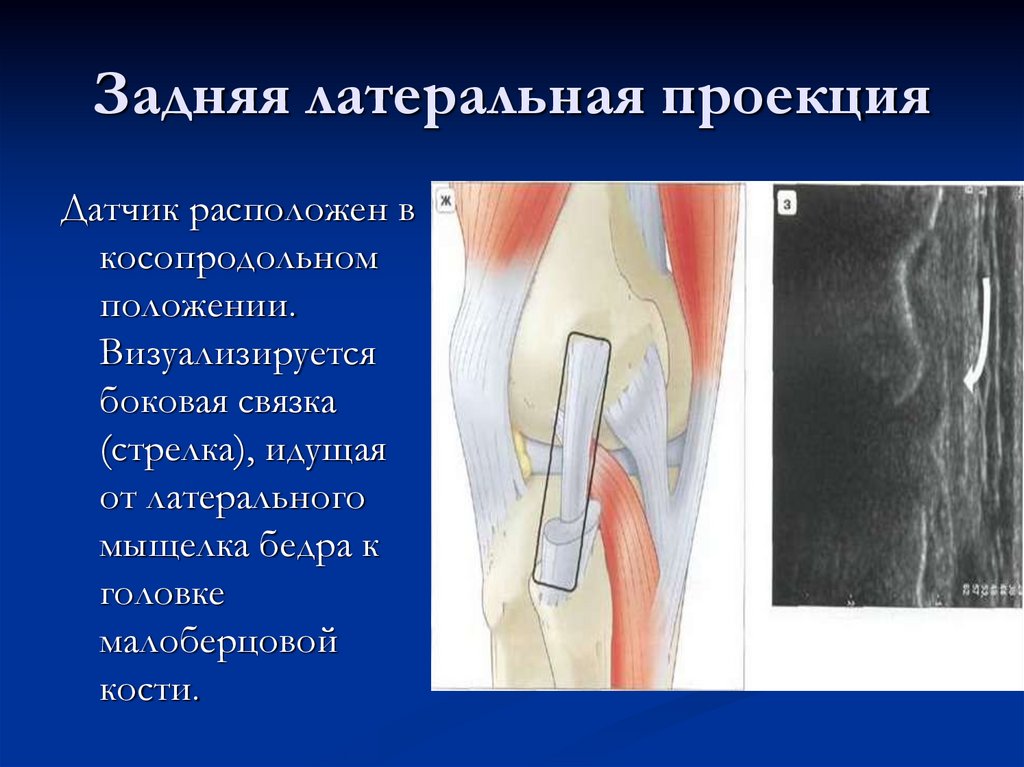
18. Задняя латеральная проекция
Датчик расположен вкосопродольном
положении.
Визуализируется
боковая связка
(стрелка), идущая
от латерального
мыщелка бедра к
головке
малоберцовой
кости.
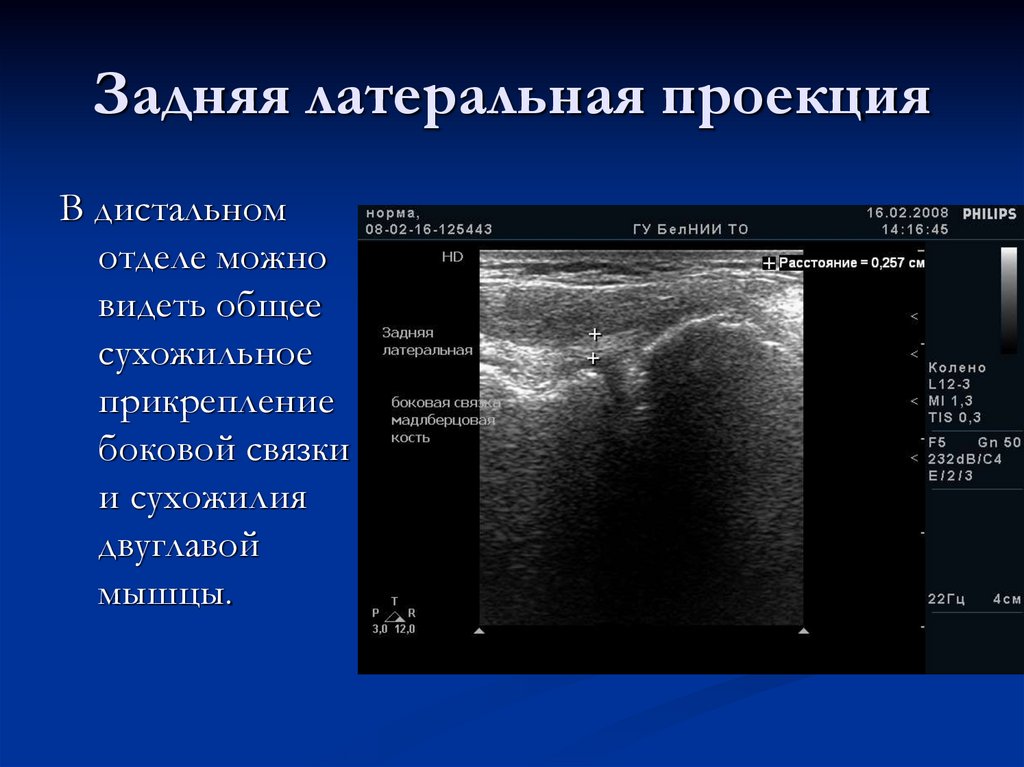
19. Задняя латеральная проекция
В дистальномотделе можно
видеть общее
сухожильное
прикрепление
боковой связки
и сухожилия
двуглавой
мышцы.
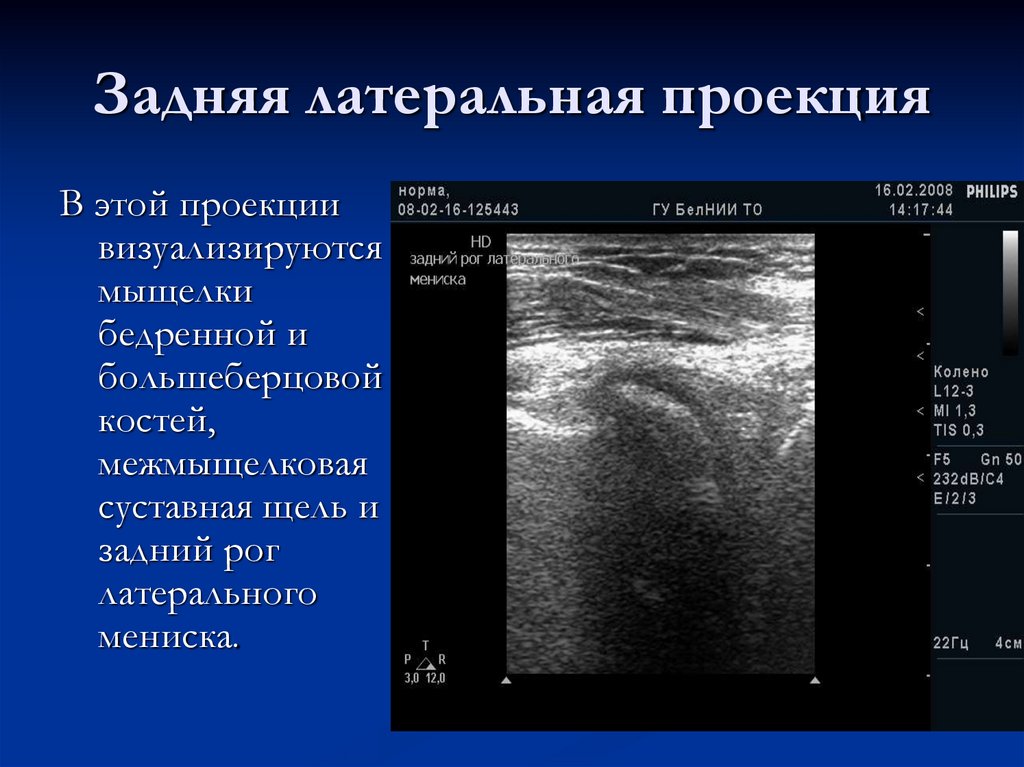
20. Задняя латеральная проекция
В этой проекциивизуализируются
мыщелки
бедренной и
большеберцовой
костей,
межмыщелковая
суставная щель и
задний рог
латерального
мениска.
21. Медиальная область
Медиальная область коленного суставаисследуется в двух проекциях:
передняя медиальная проекция (коронарный
срез по медиальному краю колена в
передних его отделах);
задняя медиальная проекция
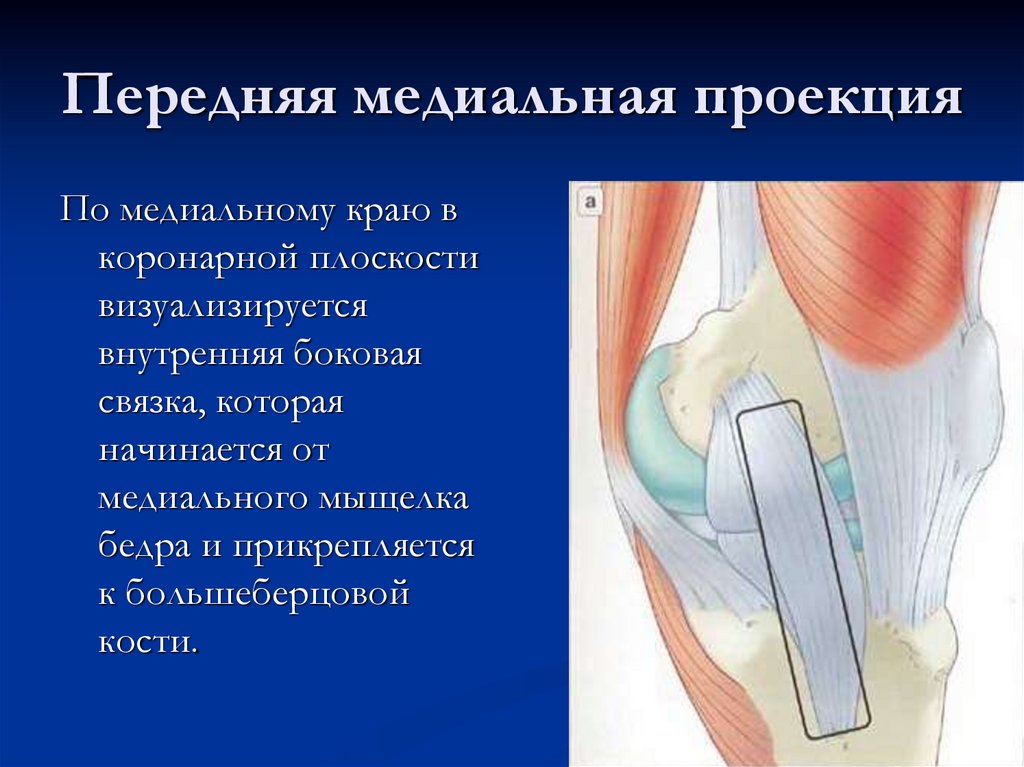
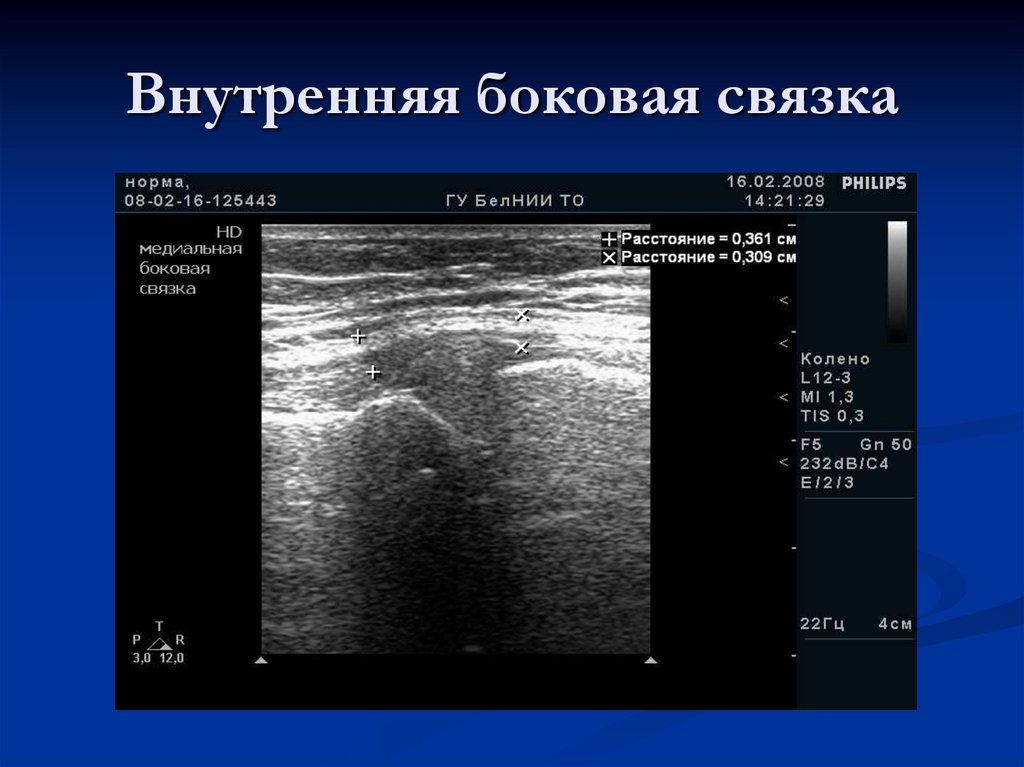
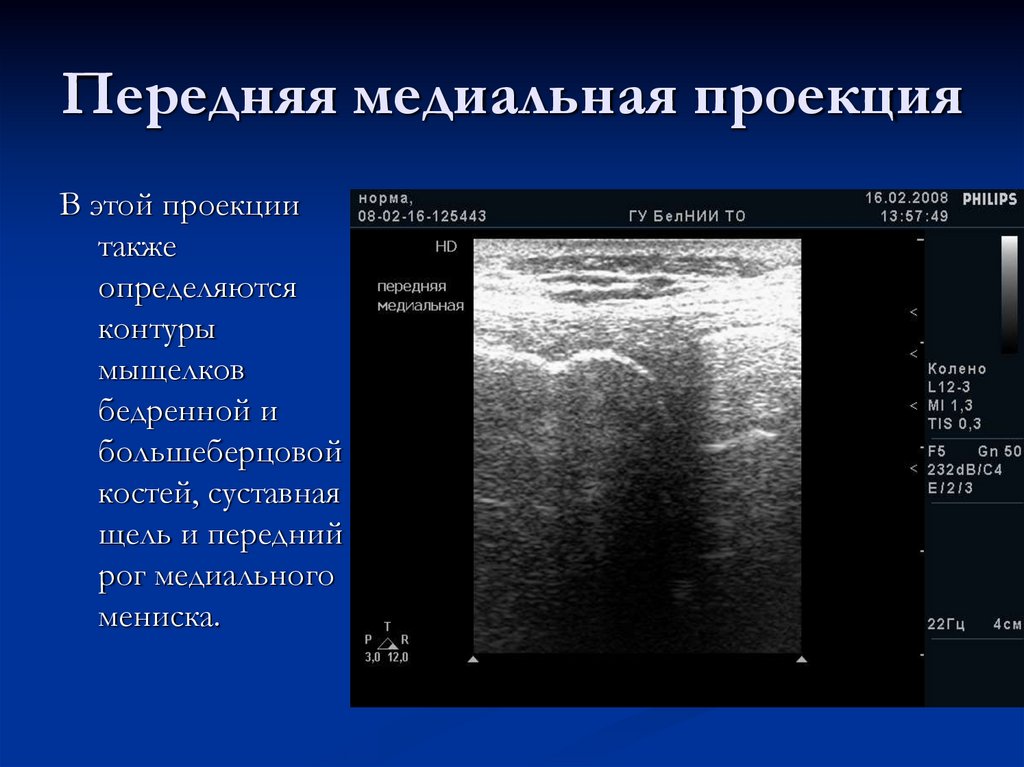
22. Передняя медиальная проекция
По медиальному краю вкоронарной плоскости
визуализируется
внутренняя боковая
связка, которая
начинается от
медиального мыщелка
бедра и прикрепляется
к большеберцовой
кости.
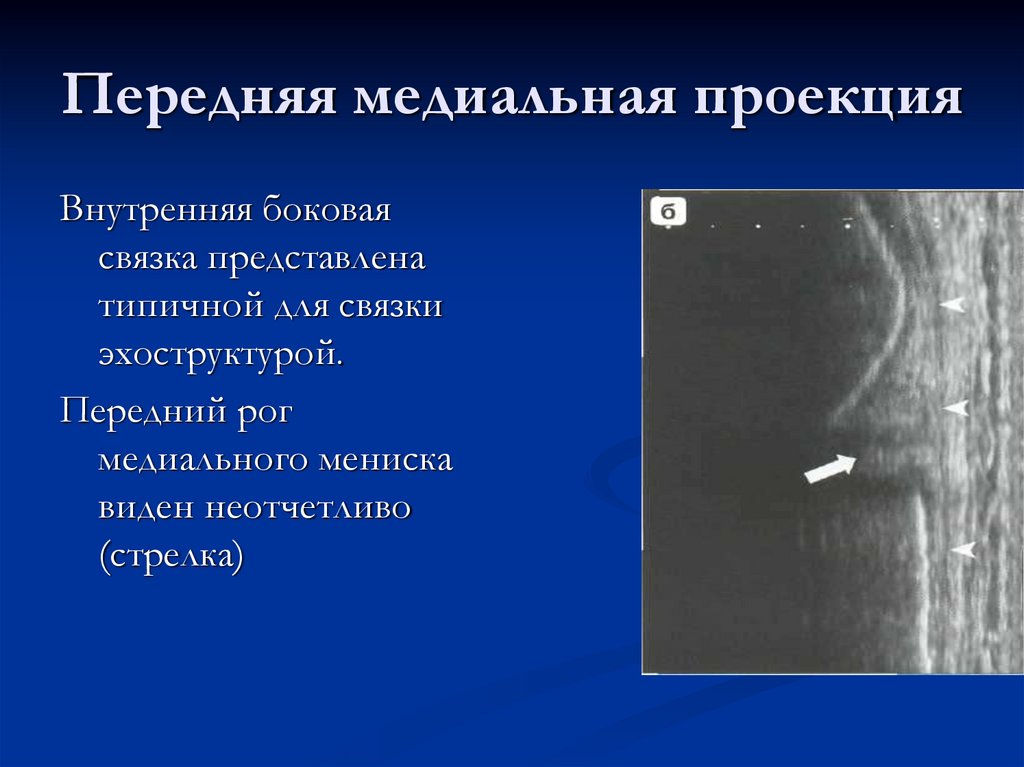
23. Передняя медиальная проекция
Внутренняя боковаясвязка представлена
типичной для связки
эхоструктурой.
Передний рог
медиального мениска
виден неотчетливо
(стрелка)
24. Внутренняя боковая связка
25. Передняя медиальная проекция
В этой проекциитакже
определяются
контуры
мыщелков
бедренной и
большеберцовой
костей, суставная
щель и передний
рог медиального
мениска.
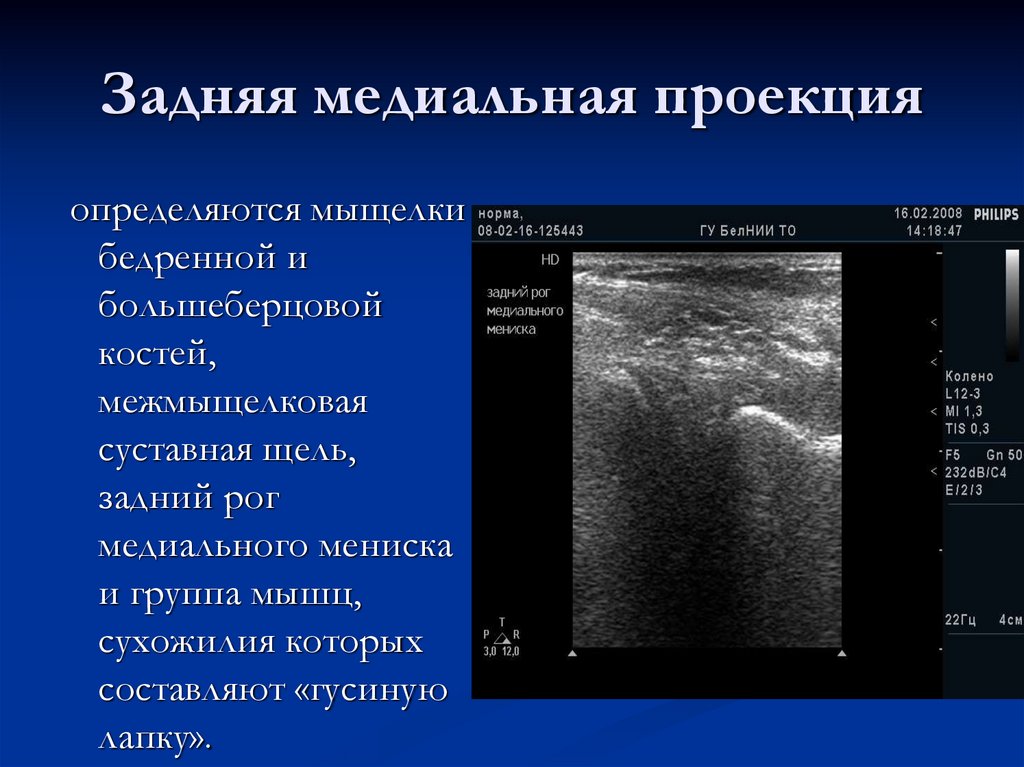
26. Задняя медиальная проекция
определяются мыщелкибедренной и
большеберцовой
костей,
межмыщелковая
суставная щель,
задний рог
медиального мениска
и группа мышц,
сухожилия которых
составляют «гусиную
лапку».
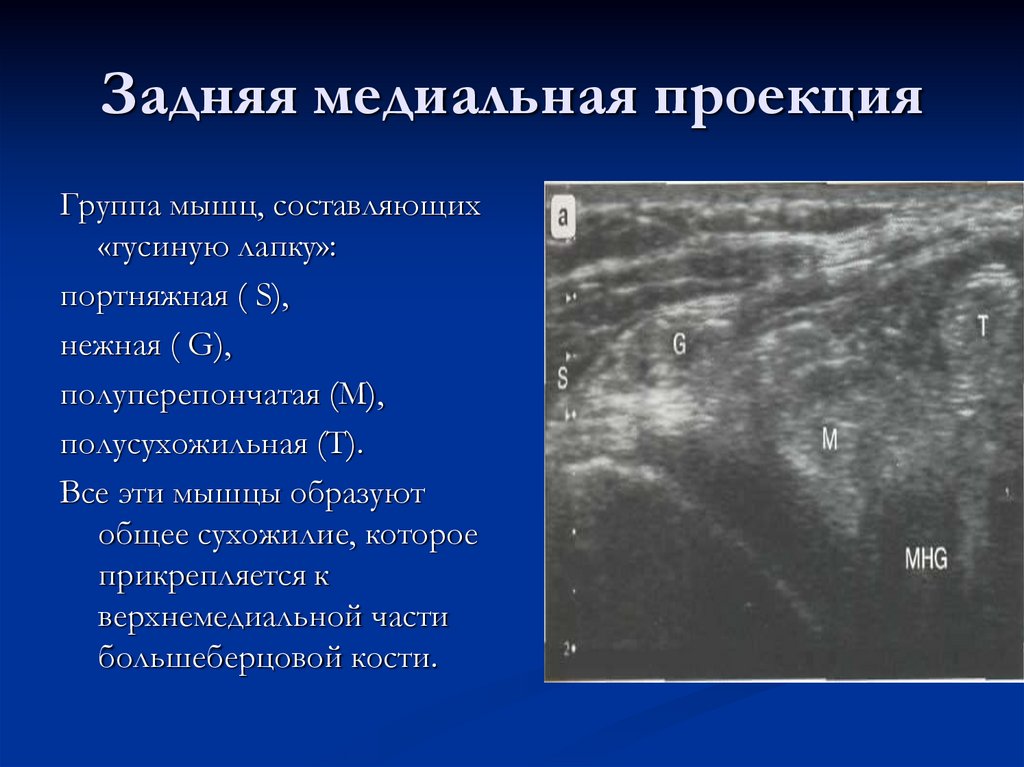
27. Задняя медиальная проекция
Группа мышц, составляющих«гусиную лапку»:
портняжная ( S),
нежная ( G),
полуперепончатая (М),
полусухожильная (Т).
Все эти мышцы образуют
общее сухожилие, которое
прикрепляется к
верхнемедиальной части
большеберцовой кости.
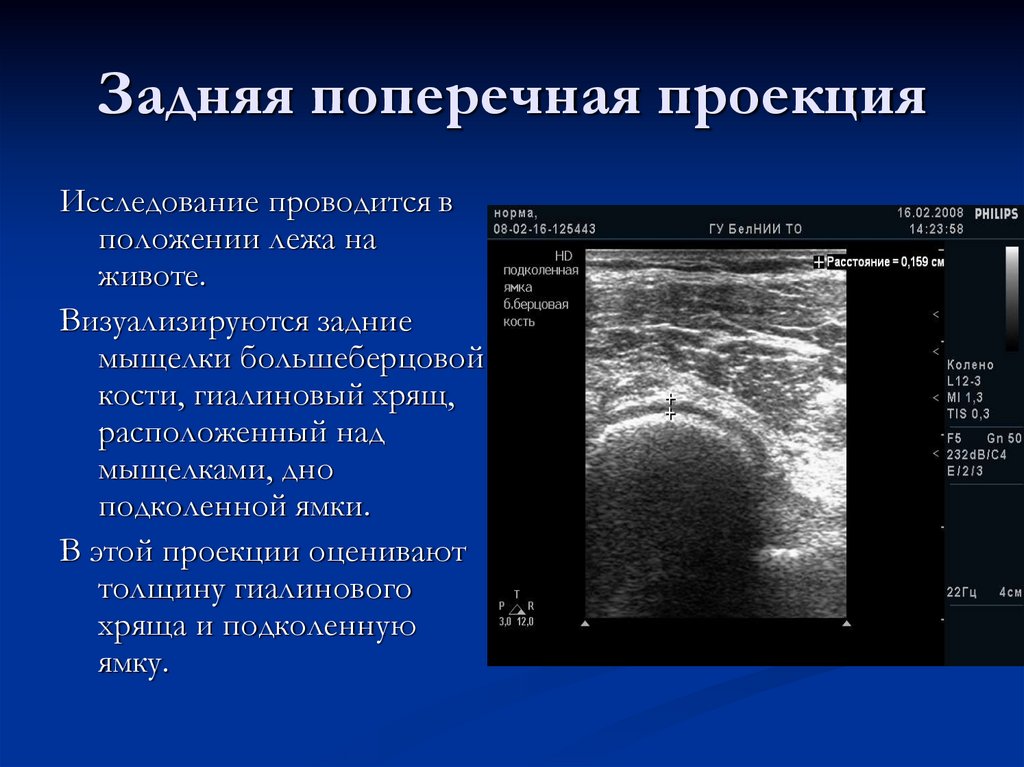
28. Задняя поперечная проекция
Исследование проводится вположении лежа на
животе.
Визуализируются задние
мыщелки большеберцовой
кости, гиалиновый хрящ,
расположенный над
мыщелками, дно
подколенной ямки.
В этой проекции оценивают
толщину гиалинового
хряща и подколенную
ямку.
29. Ультразвуковая диагностика патологических изменений коленного сустава
Наиболее часто УЗИ коленного сустава применятся вдиагностике травматических повреждений,
ревматологических заболеваний, а также объемных
образований сустава ввиду оптимальной
визуализации сухожилий, мышц, связок,
жидкостных скоплений.
При проведении УЗИ возможно достоверно
различить волокнистую структуру сухожилий и
связок, пучковую эхоструктуру нервных стволов и
фасциальную структуру мышечной ткани.
30. Ультразвуковая диагностика патологических изменений коленного сустава
Одним из ценных преимуществ УЗИ являетсявозможность динамического исследования в
режиме реального времени проблемного участка.
Необходимо отметить, что мениски, суставной хрящ,
структура губчатого слоя костной ткани и передняя
крестообразная связка не могут быть адекватно
исследованы при помощи ультразвука и в этом
случае используются другие методы визуализации,
в основном МРТ.
31. Травматические повреждения коленного сустава
Условно травматические повреждения можноразделить на две группы: травмы костных и
мягкотканных структур сустава.
Среди травм мягкотканных структур коленного
сустава следует отметить повреждения связок,
сухожилий, мышц, менисков.
32. Повреждение медиальной боковой связки
по частоте встречаемости находится на второмместе после повреждения передней
крестообразной связки. Передняя
крестообразная связка лучше
визуализируется при МРТ. Необходимо
помнить, что повреждение медиальной
боковой связки может сочетаться с
повреждением передней крестообразной
связки, такое повреждение находится на
третьем месте среди всех повреждений
связочных структур.
33. Повреждение медиальной боковой связки
Связка повреждается в результате резкогосилового воздействия на голень и коленный
сустав при наружной ротации и сначала
определяется при клиническом
обследовании.
Клинически обнаруживается – болезненность в
области внутреннего края большеберцовой
кости, местное кровоизлияние, в более
тяжелых случаях – гемартроз.
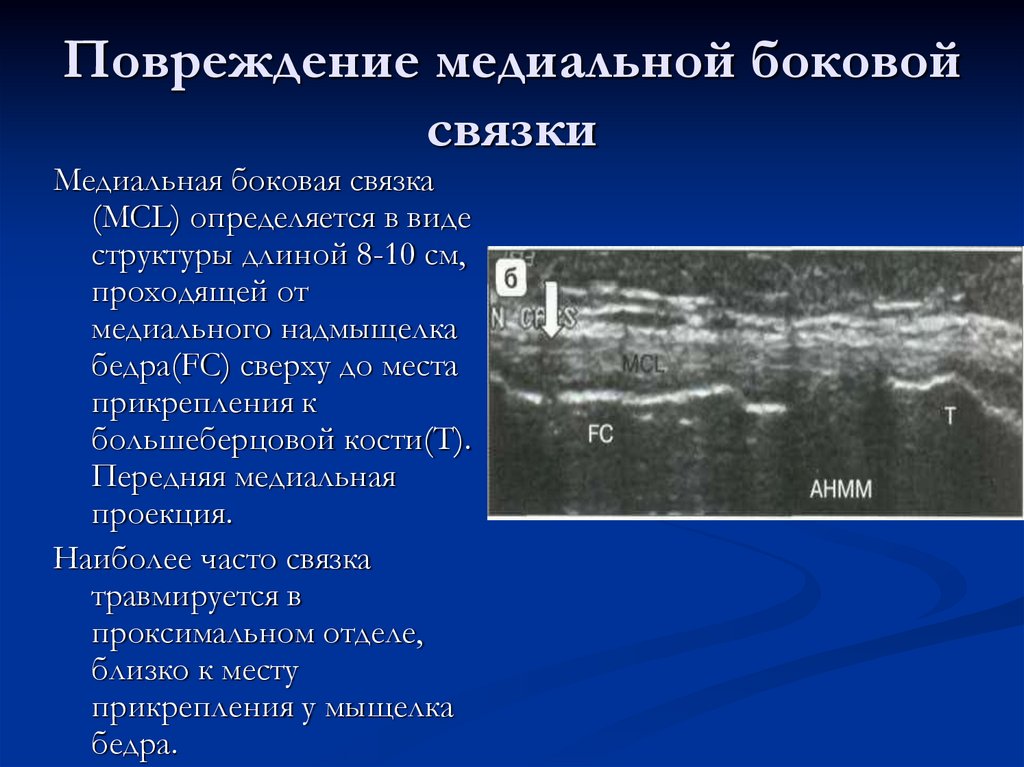
34. Повреждение медиальной боковой связки
Медиальная боковая связка(МСL) определяется в виде
структуры длиной 8-10 см,
проходящей от
медиального надмыщелка
бедра(FC) сверху до места
прикрепления к
большеберцовой кости(Т).
Передняя медиальная
проекция.
Наиболее часто связка
травмируется в
проксимальном отделе,
близко к месту
прикрепления у мыщелка
бедра.
35. Повреждение медиальной боковой связки
Поверхностный слой связки представленширокой гиперэхогенной волокнистой
структурой.
Глубокий выглядит более гипоэхогенным.
Глубокий слой связки разрывается чаще, чем
поверхностный.
36. Повреждение медиальной боковой связки
Если происходит разрыв только глубокого слоя, наУЗИ видны нарушения целостности волокон
связки, а также смещение гематомой и(или)
жидкостью поверхностного слоя связки.
Важно проводить сравнение с нормальной стороной,
что позволит выявить малозаметные изменения
толщины связки и появление зон неоднородности.
Выделяют три степени повреждения.
37. Повреждение медиальной боковой связки
Первая степень повреждения подразумеваетнезначительный разрыв или растяжение связки, без
проявления симптомов нестабильности.
Предполагается, что в этом случае преобладает
повреждение околосвязочных структур с
микротравмой волокон.
При УЗИ вокруг связки появляется гипоэхогенная
жидкость в результате отека или кровоизлияния.
38. Повреждение медиальной боковой связки
Вторая степеньповреждения
характеризуется
внутрисвязочными
разрывами с
появлением симптомов
нестабильности.
Визуализируется
жидкость в сочетании с
утолщением связки.
Передняя медиальная
проекция.
39. Повреждение медиальной боковой связки
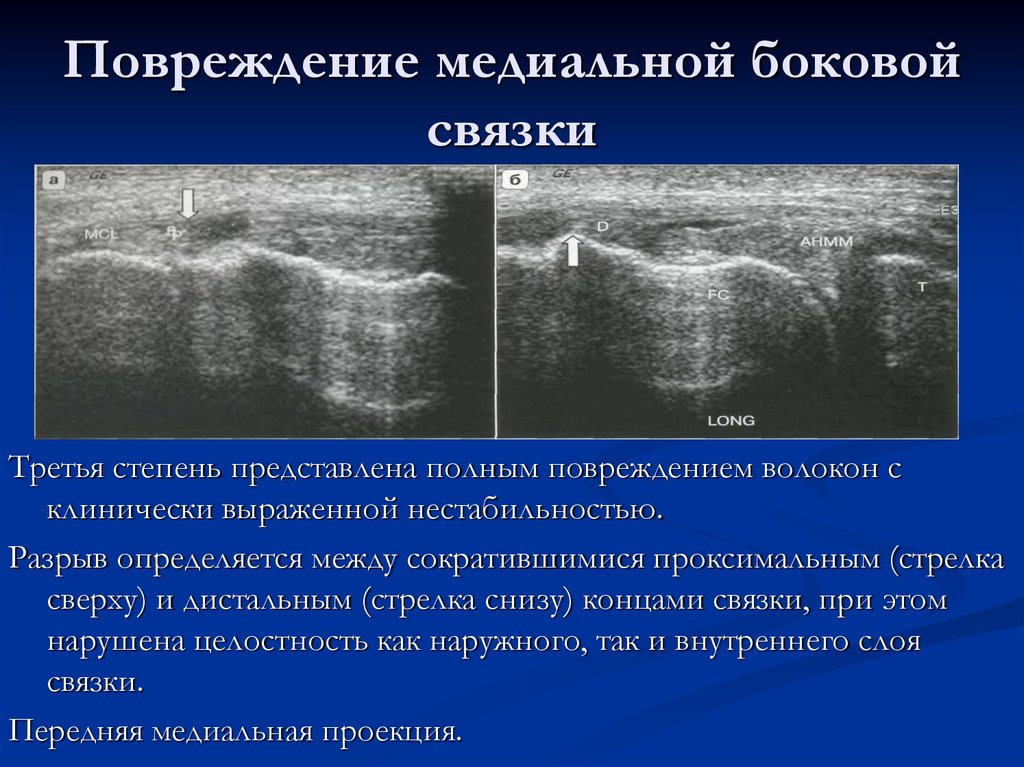
Третья степень представлена полным повреждением волокон склинически выраженной нестабильностью.
Разрыв определяется между сократившимися проксимальным (стрелка
сверху) и дистальным (стрелка снизу) концами связки, при этом
нарушена целостность как наружного, так и внутреннего слоя
связки.
Передняя медиальная проекция.
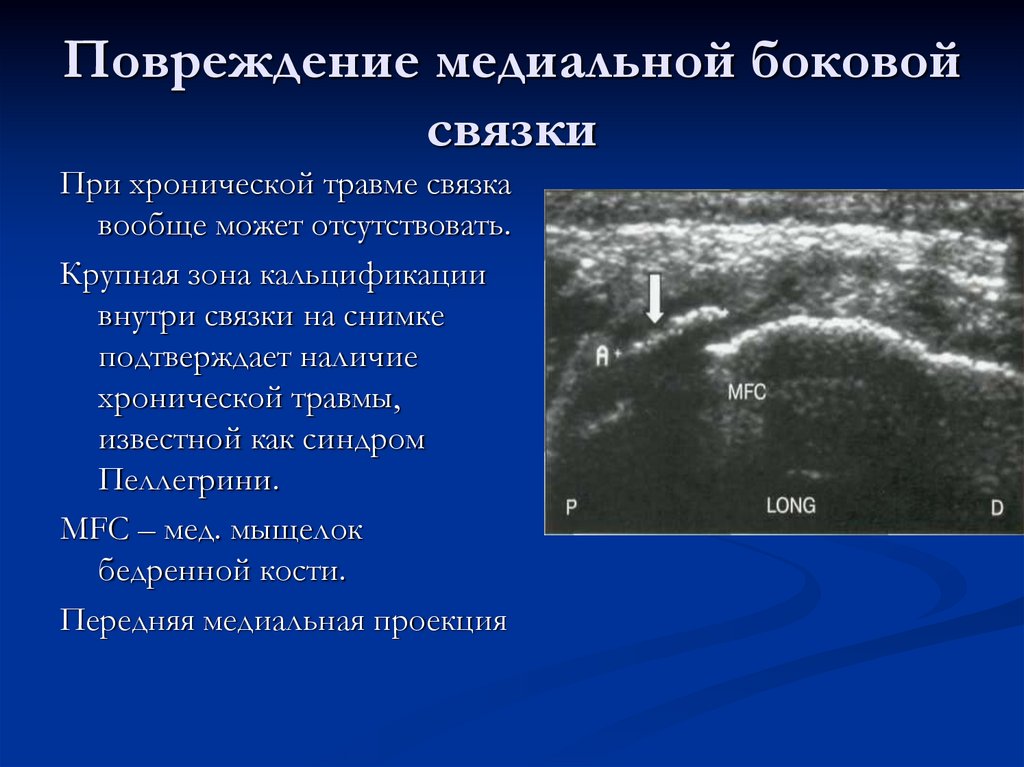
40. Повреждение медиальной боковой связки
При хронической травме связкавообще может отсутствовать.
Крупная зона кальцификации
внутри связки на снимке
подтверждает наличие
хронической травмы,
известной как синдром
Пеллегрини.
МFC – мед. мыщелок
бедренной кости.
Передняя медиальная проекция
41. Повреждение латеральной боковой связки
Травма этой связки является результатомпрямого варусного изгибающего воздействия
на коленный сустав. При этом нередко
наблюдается одновременный разрыв
наружного мениска, иногда внутрисуставной
перелом.
Травма латеральной боковой связки
встречается значительно реже, чем
медиальной боковой связки.
42. Повреждение латеральной боковой связки
УЗИ признаки:при частичных разрывах связка утолщается и
становится гипоэхогенной со сглаживанием
характерной волокнистой зхоструктуры;
вокруг связки может визуализироваться
жидкость;
при полном разрыве изображение связки
отсутствует в месте разрыва, но может
определяться локальная гипоэхогенная
гематома.
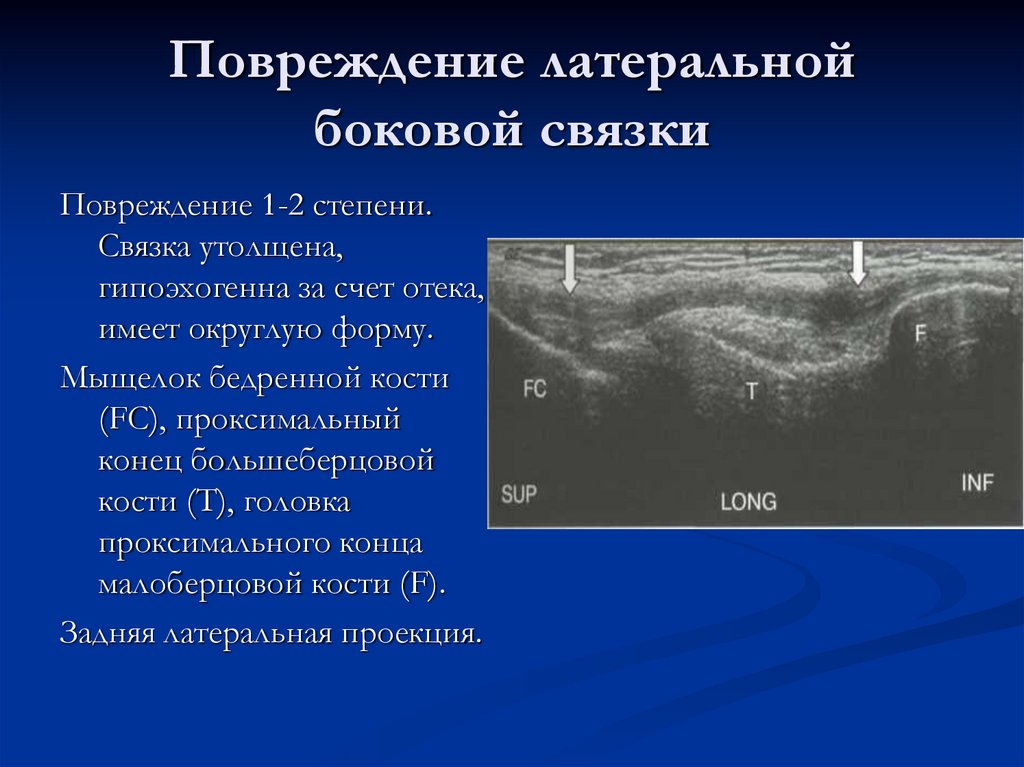
43. Повреждение латеральной боковой связки
Повреждение 1-2 степени.Связка утолщена,
гипоэхогенна за счет отека,
имеет округлую форму.
Мыщелок бедренной кости
(FC), проксимальный
конец большеберцовой
кости (Т), головка
проксимального конца
малоберцовой кости (F).
Задняя латеральная проекция.
44. Повреждение задней крестообразной связки
Задняя крестообразная связка являетсявнутрикапсулярной, не покрыта синовиальной
оболочкой структурой, более мощной чем передняя
крестообразная связка.
Повреждение задней крестообразной связки
происходит в 5-20% всех связочных повреждений
коленного сустава. В 25% случаев эти повреждения
изолированы и лечатся консервативно, в случае
отрыва связки в месте прикрепления к
большеберцовой кости с костным фрагментом –
хирургическим путем.
45. Повреждение задней крестообразной связки
Наиболее распространенный механизм повреждения– удар спереди по согнутому колену с силовым
задним смещением большеберцовой кости, что
часто случается при мотоциклетных авариях. При
этом происходят внутренние разрывы волокон
связок.
Падение на согнутое колено, особенно в положении
подошвенного сгибания стопы, также может
приводить к травме задней крестообразной связки.
46. Повреждение задней крестообразной связки
Дополнительными механизмами травмыявляются: повреждение в гиперфлекии, при
котором часто происходит отрывной
перелом межмыщелкового возвышения, а
также при ударах спереди по голени при
переразгибании коленного сустава; в
последнем случае разрыв связки происходит
с одновременным разрывом капсулы и
других связочных структур.
47. Повреждение задней крестообразной связки
Начинается от внутренней поверхности медиальногомыщелка бедра, а затем, направляясь назад и
медиально, перекрещивается с передней
крестообразной связкой и прикрепляется на заднем
межмыщелковом поле большеберцовой кости.
При УЗИ связка представлена гипоэхогенным из-за
эффекта анизотропии, косо ориентированным
тяжем.
Для более точного диагноза повреждения данной
связки необходимо провести ее сравнение с
контралатеральной стороной.
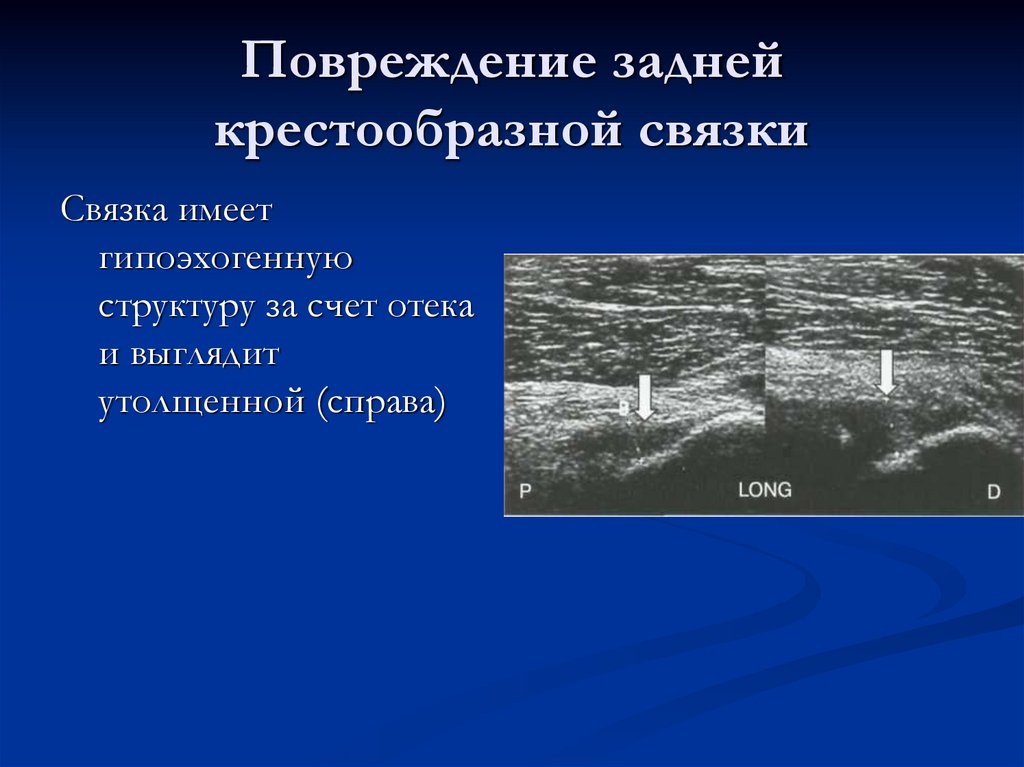
48. Повреждение задней крестообразной связки
Связка имеетгипоэхогенную
структуру за счет отека
и выглядит
утолщенной (справа)
49. Повреждение передней крестообразной связки
Передняя крестообразная связка являетсявнутрикапсулярной, не покрыта синовиальной
оболочкой; обычно тоньше, чем задняя
крестообразная связка.
Начинается от внутренней поверхности латерального
мыщелка бедра, следует вперед и медиально;
прикрепляется на переднем межмыщелковом поле
большеберцовой кости.
Повреждения передней крестообразной связки
встречаются часто и обычно сочетаются с
повреждениями других связочных и костных
структур.
50. Повреждение передней крестообразной связки
Обычно с разрывом передней крестообразнойсвязки сочетается перелом, включающий
отрыв кортикального фрагмента в области
латерального плато большеберцовой кости.
Тщательное УЗИ помогает выявить отрыв
костного фрагмента, который может быть не
диагностирован при обзорной
рентгенографии, если не были сделаны
снимки в косых проекциях.
51. Повреждение передней крестообразной связки
Многие повреждения этой связки относятся кспортивной травме. Резкое торможение,
прыжки и удары приводят к разрыву связки,
при этом в момент травмы у 40% пациентов
раздается характерный звук разрывающейся
связки. В клинической диагностике
используется тест, выявляющий смещаемость
большеберцовой кости ( симптом «переднего
выдвижного ящика»).
52. Повреждение передней крестообразной связки
При УЗИ связка определяется в видегипоэхогенной линейной структуры,
расположенной ниже надколенника в косом
сагиттальном переднем срезе в положении
согнутого не менее чем на 60 градусов
колена. Этот доступ ограничен из-за
болевого синдрома.
53. Повреждение передней крестообразной связки
Существует косвенный признак поврежденияэтой связки: ограниченное скопление
жидкости по латеральному краю
межмыщелковой борозды, соответствующее
гематоме в месте прикрепления передней
крестообразной связки к бедренной кости.
Чувствительность этого признака составляет
91%, специфичность 100%.
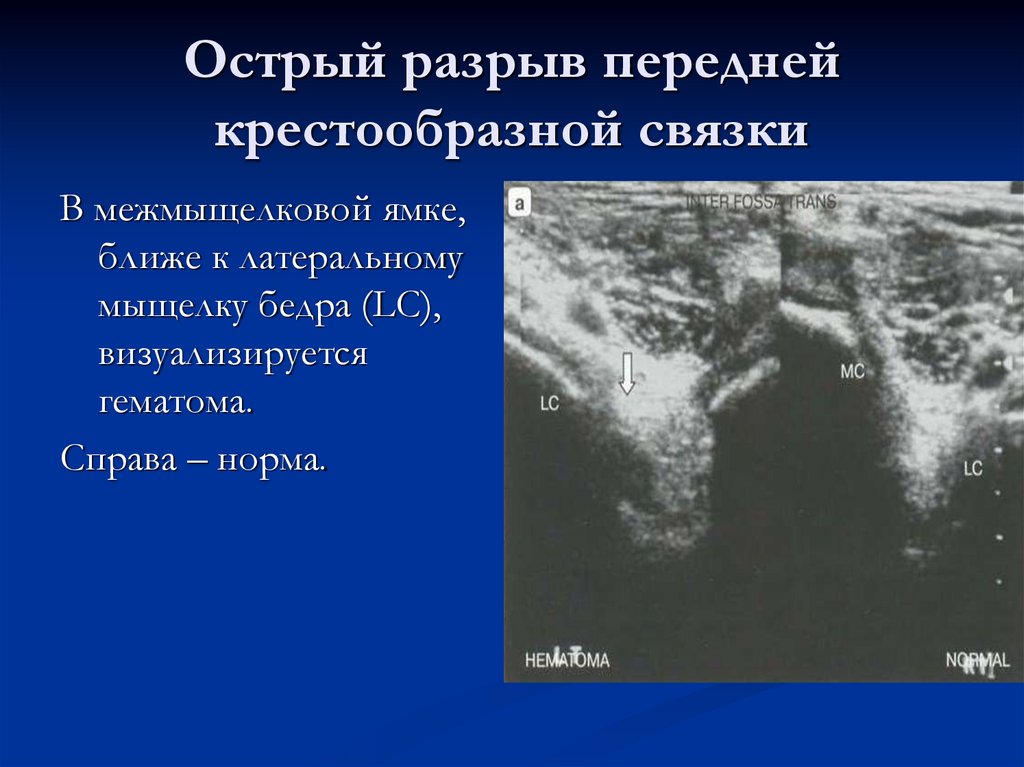
54. Острый разрыв передней крестообразной связки
В межмыщелковой ямке,ближе к латеральному
мыщелку бедра (LC),
визуализируется
гематома.
Справа – норма.
55. Повреждение передней крестообразной связки
Разрывы на уровне прикрепления кболшеберцовой кости и хронические
повреждения не визуализируются на УЗИ и
диагностируются обычно при МРТ.
56. Разрывы сухожилий
Разрывы сухожилий, как частичные, так иполные, легко выявляются при УЗИ.
Признаки при частичных разрывах:
расщепление волокон сухожилий;
анэхогенные участки на фоне нарушения
нормальной эхоструктуры сухожильной
ткани.
57. Разрывы сухожилий
Признаки при полных разрывах сухожилий:раздельная визуализация;
ретракция;
утолщение концов сухожилий;
локальное прерывание характерной
волокнистой структуры сухожилий;
заполнение жидкость или кровью места
разрыва.
58. Разрыв сухожилия надколенника
Полный разрыв сухожилия надколенника чащепроисходит во время резкого разгибательного
движения.
Наиболее частое место разрыва – область
прикрепления к верхушке надколенника.
Разрывы средней части встречаются реже и часто
происходят одномоментно во время прямой травмы
при согнутом коленном суставе.
Дистальные разрывы происходят в месте
прикрепления к бугристости большеберцовой
кости и также встречаются редко.
59. Разрыв сухожилия четырехглавой мышцы бедра
Повреждение сухожилия четырехглавой мышцы бедраможет быть результатом травмы неизмененного
патологическим процессом сухожилия, либо
происходить на фоне системных заболеваний
(подагра, СКВ, гиперпаратиреоз, ХПН).
Чаще разрыв происходит в месте сухожильнокостного соединения. Центральные и передние
волокна сухожилия обычно разрываются в первую
очередь, примерно на 2 см выше надколенника.
Большая часть разрывов имеет неполный характер,
при этом затрагивается только сухожилие прямой
мышцы бедра.
60. Разрыв сухожилия четырехглавой мышцы бедра
Пациенты обычно жалуются на невозможностьподнять голень.
При клиническом обследовании может быть
обнаружен дефект над надколенником при полном
разрыве.
Клинически диагноз сложен при неполных разрывах
и может быть отсрочен на период от 14 дней до 1
года.
УЗИ способствует быстрому установлению диагноза,
что важно для раннего хирургического лечения.
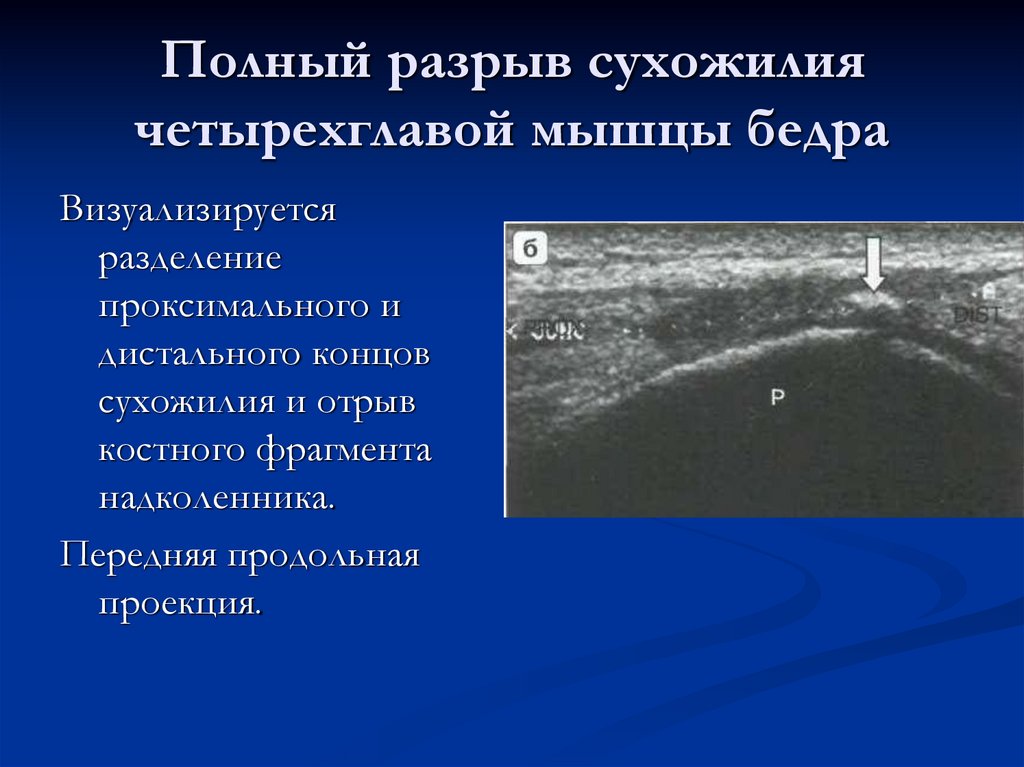
61. Полный разрыв сухожилия четырехглавой мышцы бедра
Визуализируетсяразделение
проксимального и
дистального концов
сухожилия и отрыв
костного фрагмента
надколенника.
Передняя продольная
проекция.
62. Травматическое повреждение менисков
Наиболее часто мениски повреждаются приспортивных травмах, в частности при прыжках.
Внутренний мениск разрывается по меньшей мере в
три раза чаще, чем наружный.
Механизм травмы заключается в следующем: голень
фиксирована, бедро совершает ротационное
движение. В этот момент происходит надавливание
внутренним мыщелком бедра на медиальный
мениск, который не ускользает в силу своей малой
подвижности, и, как следствие, край мыщелка
разрывает мениск.
63. Травматическое повреждение мениска
Пациенты с патологией мениска жалуются наболезненный щелчок или блок коленного
сустава, а также боль по медиальной
поверхности сустава.
Часто выявляется локальная болезненность при
надавливании датчиком на область мениска.
64. Травматическое повреждение мениска
МРТ является основным методом диагностикипатологии менисков.
УЗИ может выявлять патологию при рутинном
исследовании коленного сустава. Для этого
необходимо оборудование с высокой
разрешающей способностью, а также
тщательное сравнение с контралатеральной
стороной для более точного описания
патологии и исключения артефактов.
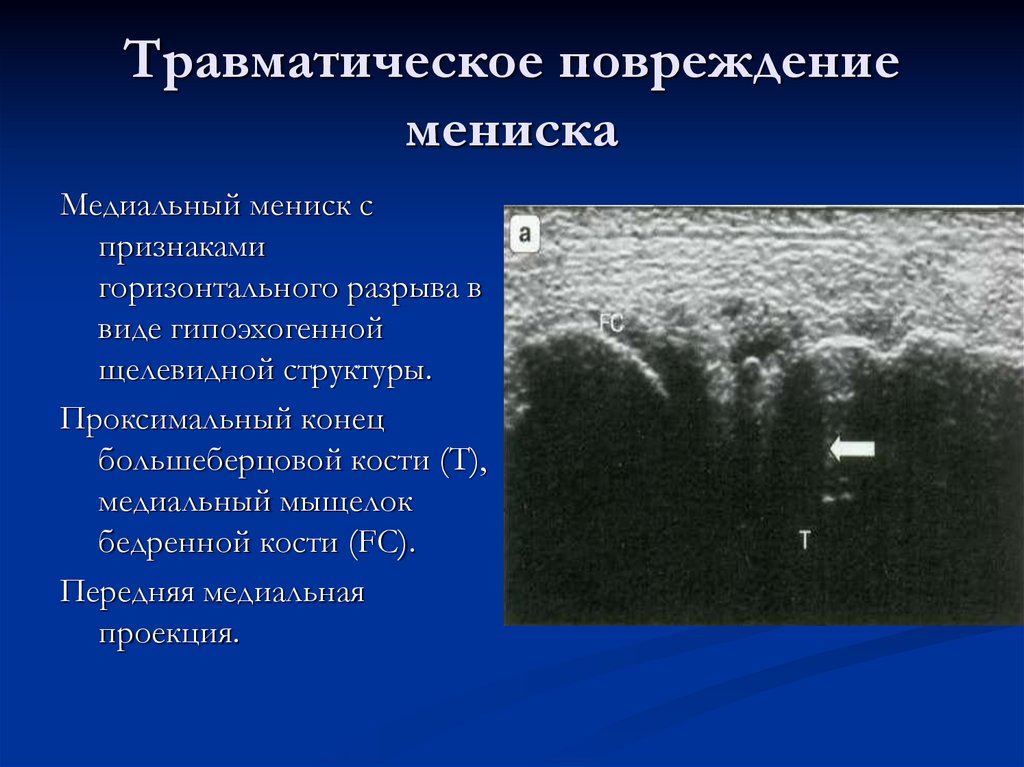
65. Травматическое повреждение мениска
Медиальный мениск спризнаками
горизонтального разрыва в
виде гипоэхогенной
щелевидной структуры.
Проксимальный конец
большеберцовой кости (Т),
медиальный мыщелок
бедренной кости (FC).
Передняя медиальная
проекция.
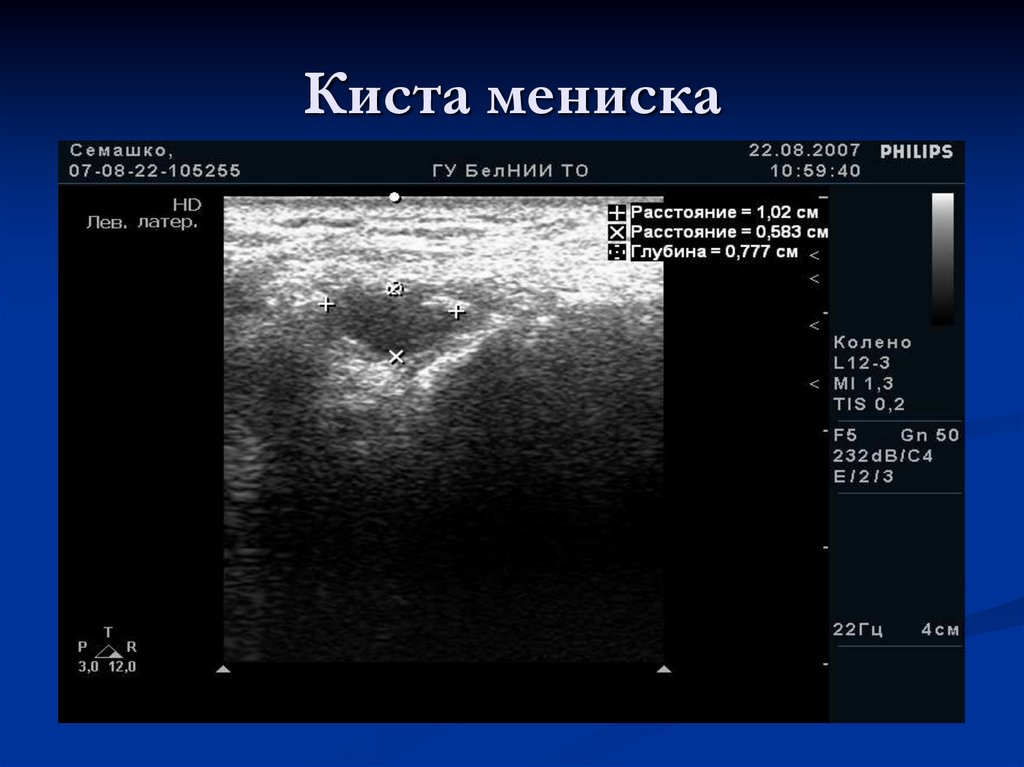
66. Киста мениска
Заболевание рассматривается какдегенеративный процесс, возникающий в
результате травмы. Кисты могут возникать
также в результате первичной мукоидной
дегенерации хрящевой ткани.
При микроскопическом исследовании кисты
состоят из плотной фиброзной ткани.
Признаки воспалительной инфильтрации
отсутствуют.
67. Киста мениска
Клинически киста мениска может непроявляться. В некоторых случаях
определяются незначительная припухлость и
болезненность у наружной или внутренней
поверхности сустава, немного выше и
кпереди от головки малоберцовой кости.
Сгибание в коленном суставе слегка
ограничено. Кисты нередко выявляются в
обоих менисках, клинически более
отчетливо – с латеральной стороны.
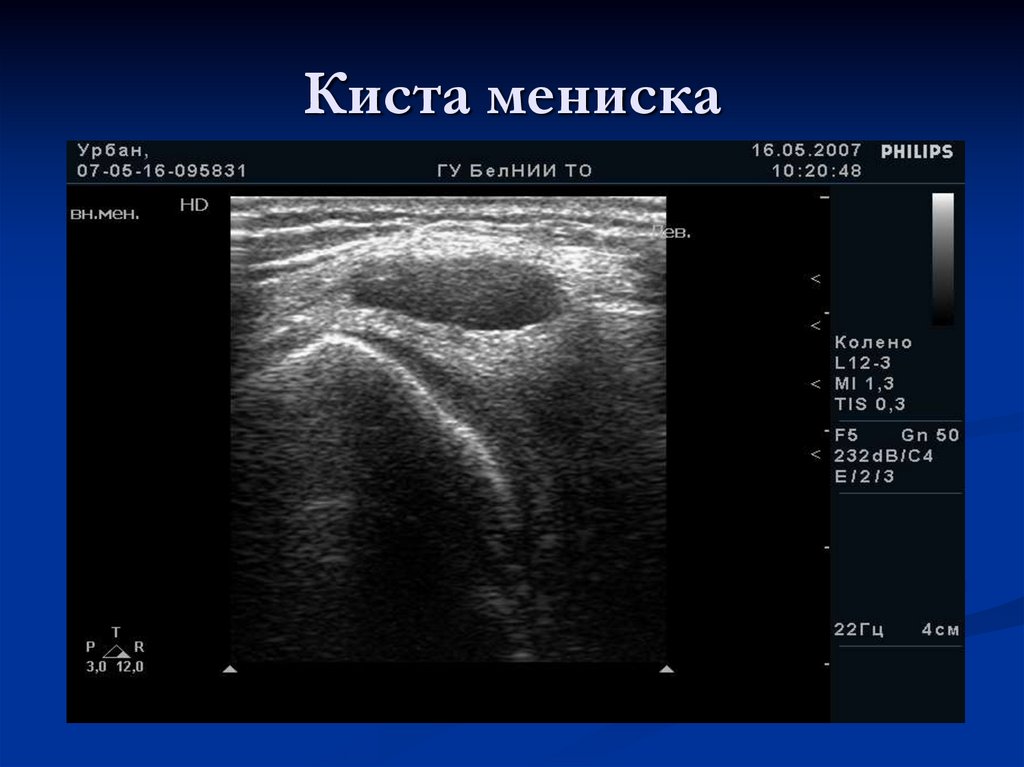
68. Киста мениска
при УЗИ выглядит объемным образованием вкапсуле, анэхогенным или гипоэхогенным, в
структуре может содержать взвесь или
перегородки.
При длительно существующих кистах
эхоструктура становится неоднородной и
может симулировать опухолевый узел.
Васкуляризация кисты в режиме ЦДК
отсутствует.
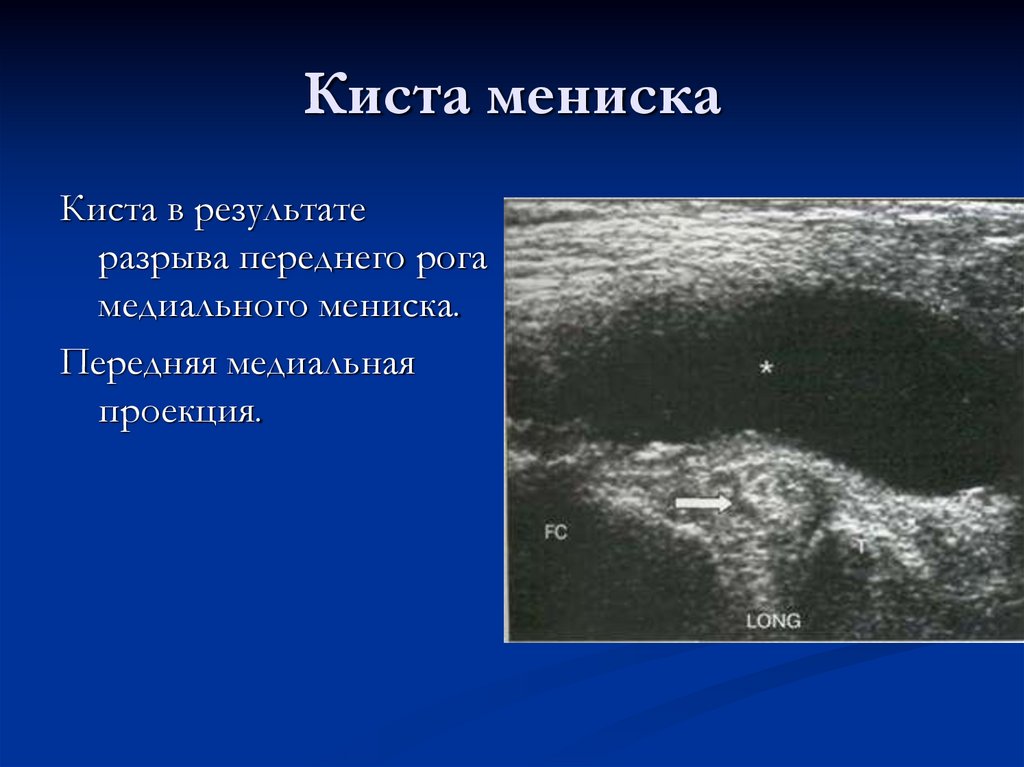
69. Киста мениска
Киста в результатеразрыва переднего рога
медиального мениска.
Передняя медиальная
проекция.
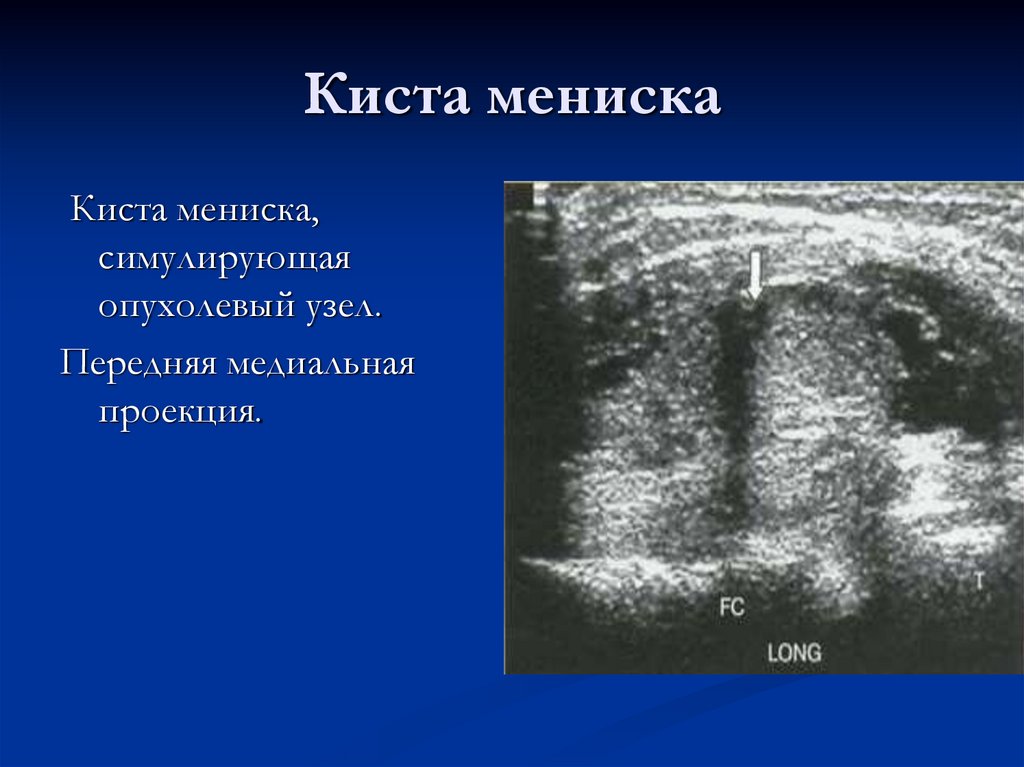
70. Киста мениска
Киста мениска,симулирующая
опухолевый узел.
Передняя медиальная
проекция.
71. Киста мениска
72. Киста мениска
73. Воспалительные процессы в суставах
Среди воспалительных заболеваний суставоввыделяют две основные группы артритов:
самостоятельные нозологические формы;
артриты, связанные с другими
заболеваниями.
74. Воспалительные процессы в суставах
Причина развития воспалительных процессовв суставах – общая и местная инфекция,
аллергия, травма. Способствуют
возникновению и развитию артритов
переохлаждение и перегрузки.
75. Воспалительные процессы в суставах
В воспалительный процесс вовлекаются многие ткани сустава,однако начало его связано в большинстве случаев с
экссудативным синовитом. В остром периоде
макроскопически это выражается отеком и гиперемией
синовиальной оболочки, пролиферацией и гипертрофией
ворсин. В процесс вовлекаются и периартикулярные мягкие
ткани, а суставной хрящ микроскопически не изменен. В
подострой фазе на первый план выступает пролиферация
соединительнотканных элементов.
76. Воспалительные процессы в суставах
По мере созревания соединительной ткани процесс переходитв хроническую фазу. Наступает рубцовое изменение и
сморщивание капсулы, связок и парартикулярных
образований, что приводит к ограничению подвижности в
суставе. При микроскопии суставного хряща определяется
его разволокнение, некрозы с образованием дефектов хряща
и узурацией кости. Дефекты хряща заполняются
грануляционной тканью. Воспалительный процесс по
синовиальной оболочке достигает костной ткани и
переходит на нее. В местах прикрепления капсулы сустава
появляются краевые узуры.
77. Артрит
Ультразвуковые признаки не специфичны длякакого-либо определенного вида артрита:
выпот;
утолщение синовиальной оболочки;
неровность контуров суставных
поверхностей за счет дефектов костной
ткани (эрозий);
неравномерное истончение гиалинового
хряща.
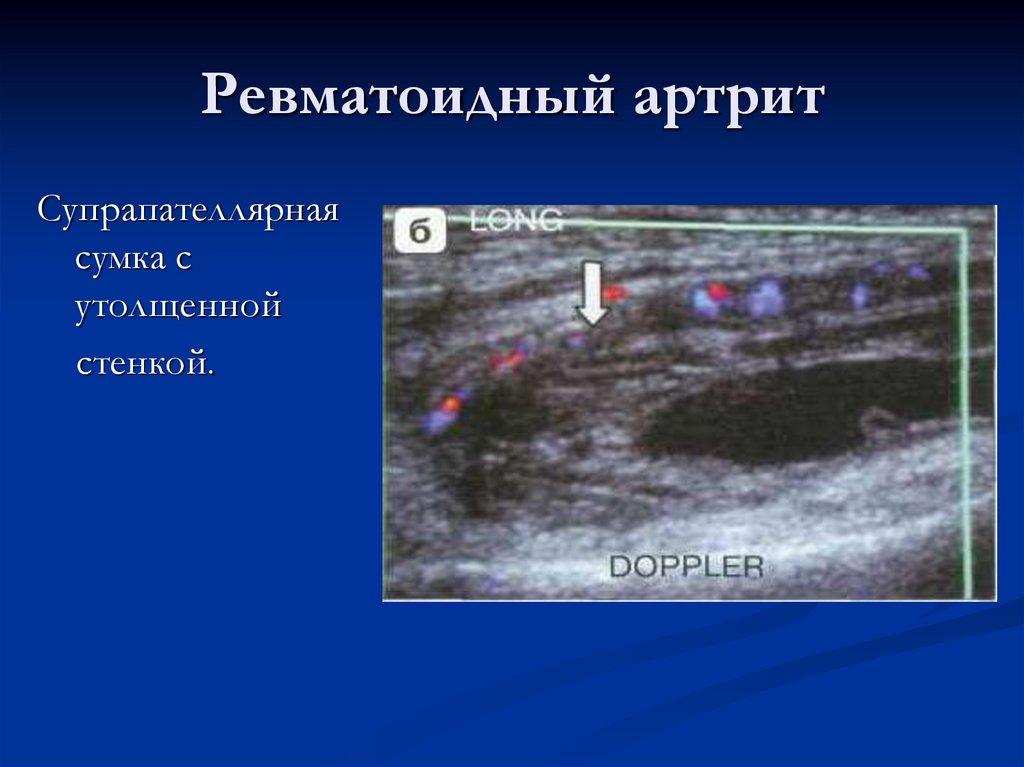
78. Ревматоидный артрит
Супрапателлярнаясумка с
утолщенной
стенкой.
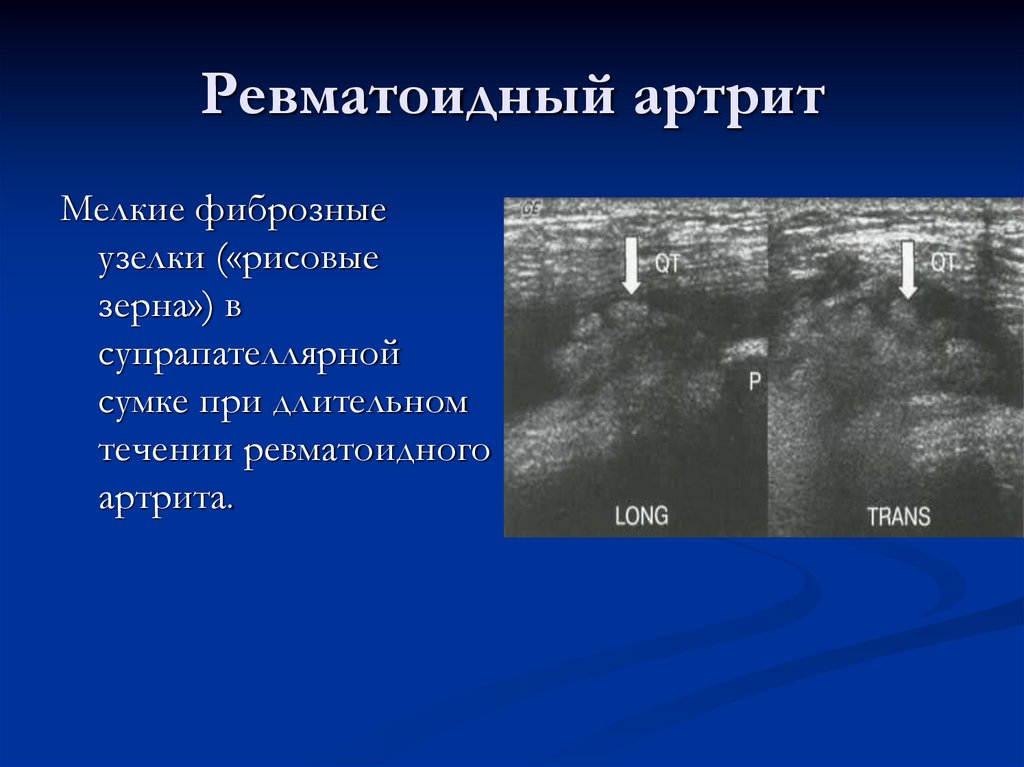
79. Ревматоидный артрит
Мелкие фиброзныеузелки («рисовые
зерна») в
супрапателлярной
сумке при длительном
течении ревматоидного
артрита.
80. Бурсит
- это наличие жидкостного содержимого всиновиальной сумке, вызванное различными
этиологическими факторами: травмой, аллергией,
инфекцией, деформирующим артрозом и другими.
Бурситы возникают как самостоятельное
заболевание, либо сопровождают ревматоидный и
специфические артриты или нарушения обменных
процессов.
Как самостоятельные заболевания бурситы
вызываются травмой, особенно у детей.
81. Бурсит
Наиболее частой причиной бурситов служит травмаподслизистой сумки. Синовиальные сумки
подвержены непрерывным механическим
раздражениям – снаружи и изнутри (между костями
и сухожилиями).
Причиной бурсита является также распространение
инфекции по лимфатическим путям из
расположенного вблизи сумки гнойного очага. В
отдельных случаях возможно и метастатическое
распространение инфекции гематогенным путем
при септикопиемии.
82. Бурсит
Нередко бурсит сопровождается синовитом.Синовиальная оболочка, выстилающая
сумку, утолщается равномерно или
неравномерно, приобретая вид причудливых
разрастаний, направленных в просвет сумки.
Изолированное поражение синовиальных
сумок встречается редко, чаще имеет место
тендобурсит, т.е. в процесс вовлекается
ближайшее к сумке сухожилие.
83. Бурсит
По клиническому течению бурситы бываютострыми, подострыми и хроническими.
По характеру экссудата – серозными, серознофибринозными, гнойными и гнойногеморрагичекими.
84. Бурсит
При серозном выпоте образуется тех или иныхразмеров полость округлой формы,
содержащая жидкость. Стенки сумки вначале
тонкие, затем постепенно утолщаются
вследствие разрастания соединительной
ткани. В этих случаях процесс может
протекать как хронический серозный
синовит, не достигая стадии нагноения.
85. Бурсит
При сохранении воспалительного процесса в полостисумки откладывается фибрин, в синовиальной
оболочке образуются выступы и тяжи, которые
делают полость сумки многокамерной – это так
называемый пролиферирующий бурсит.
При гнойном экссудате стенка сумки превращается в
пиогенную мембрану, выстланной по внутренней
поверхности грануляциями. Нередко при этом
отмечается переход флегмонозного процесса на
окружающие мягкие ткани.
86. Бурсит
Признаки при УЗИ:Увеличение линейных размеров сумки. Размеры
поверхностно расположенных сумок могут
увеличиваться довольно значительно, в то время как
размеры глубоких меняются в меньшей степени.
Утолщение стенок сумки.
Эхоструктура внутреннего содержимого однородная,
иногда может определяться легкая слабоэхогенная
взвесь. При присоединении воспаления могут
визуализироваться взвешенные элементы, нити,
сгустки, перегородки.
87. Бурсит
Признаки гнойного бурсита:сепарация содержимого полости сумки с
образованием границы «жидкость-жидкость» с
горизонтальным уровнем;
перемещение внутреннего содержимого при
изменении положения тела;
формирование пиогенной капсулы в виде
утолщения стенки от 1 до 3-5 мм, появление отека и
неоднорости в структуре капсулы;
появление перифокального отека окружающих
мягких тканей.
88. Бурсит
Диагностика бурситов передней поверхностиколенного сустава обычно несложна
благодаря поверхностному расположению
сумок и их типичной локализации.
Диагностика и дифференциальная
диагностика бурситов задней поверхности
коленного сустава достаточно сложна из-за
глубокого расположения и небольших
размеров.
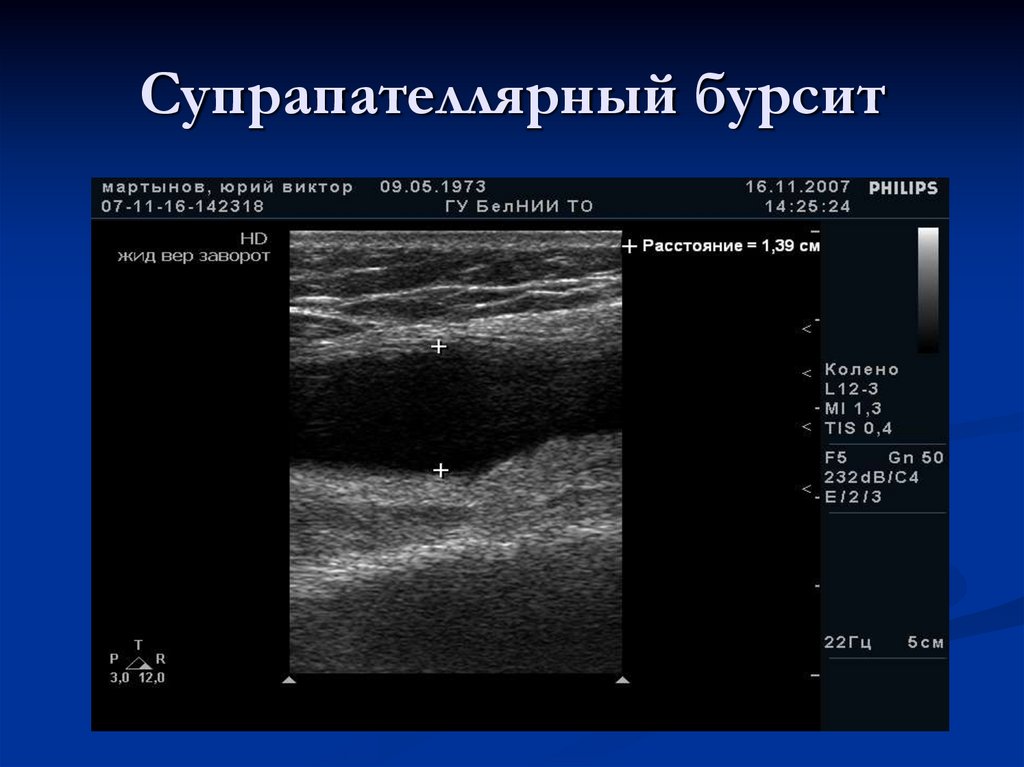
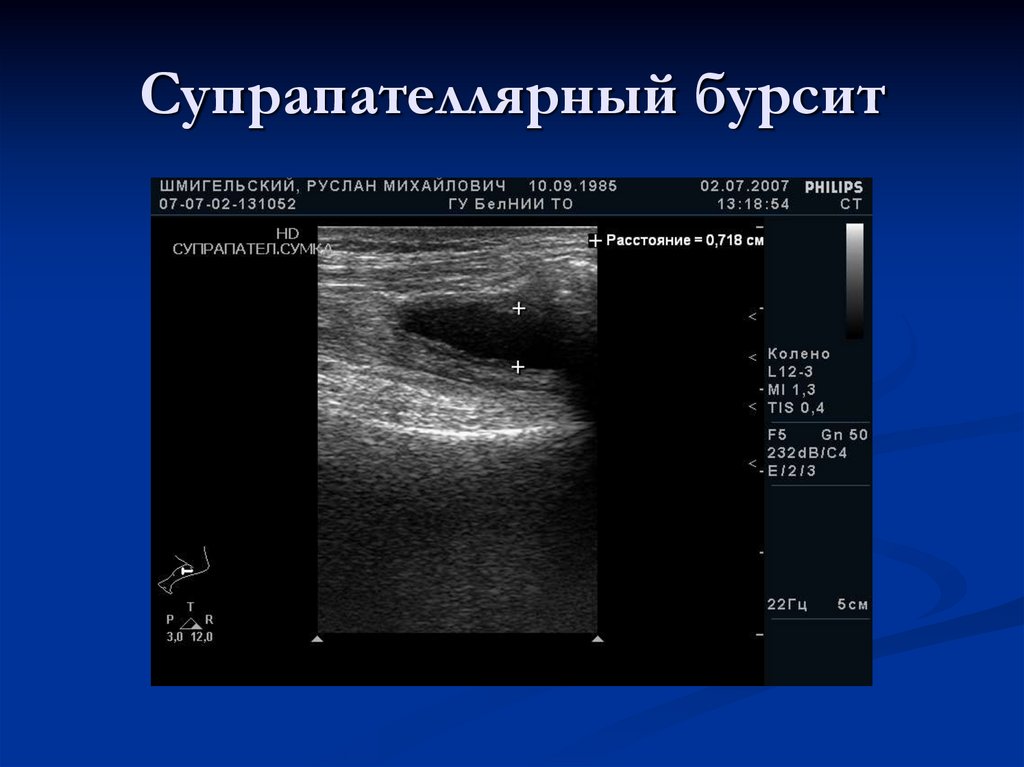
89. Надколенниковая сумка (верхний заворот) – Bursa suprapatellaris
Располагается выше надколенника, между сухожилиемчетырехглавой мышцы и бедренной костью.
Сообщение с полостью сустава имеет место в 85%
случаев во взрослой популяции.
В норме при УЗИ в передней продольной позиции
представлена гипо- или анэхогенным образованием
вытянутой формы с основанием, уходящим за
надколенник.
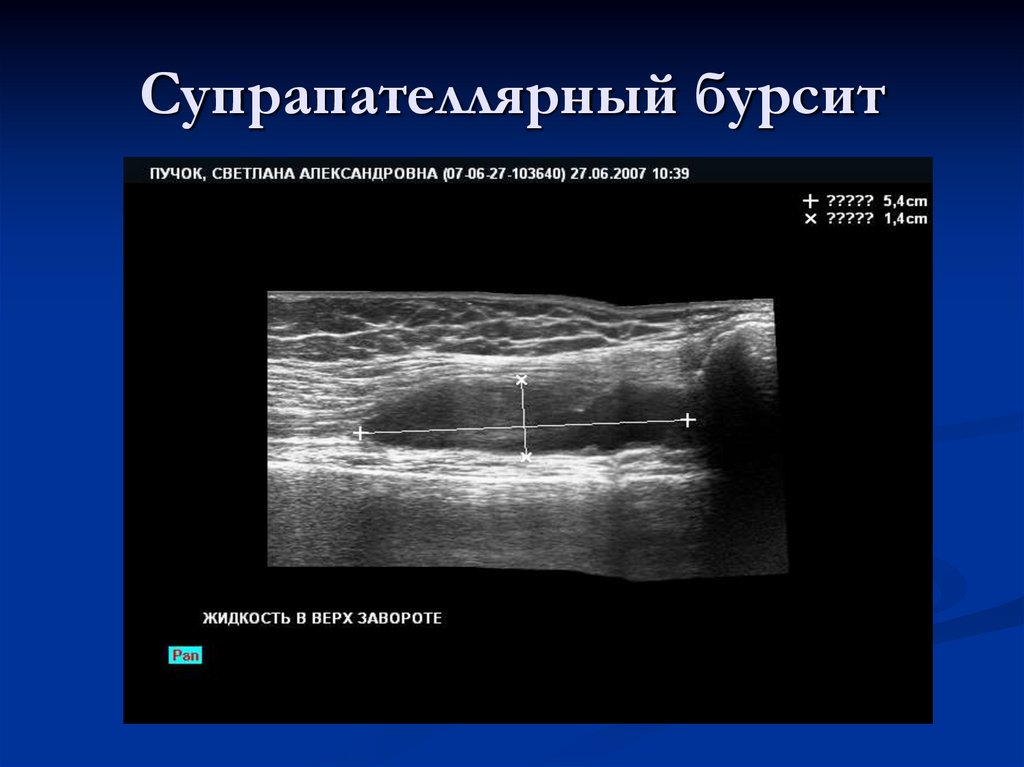
90. Супрапателлярный бурсит
91. Супрапателлярный бурсит
92. Супрапателлярный бурсит
93. Преднадколенниковая сумка – Bursa prepatellaris
В норме эта сумка при эхографии не видна.При патологии непосредственно под кожей
определяется продолговатое анэхогенное
образование , лежащее непосредственно на
передней поверхности надколенника.
Толщина сумки не превышает 4-5 мм.
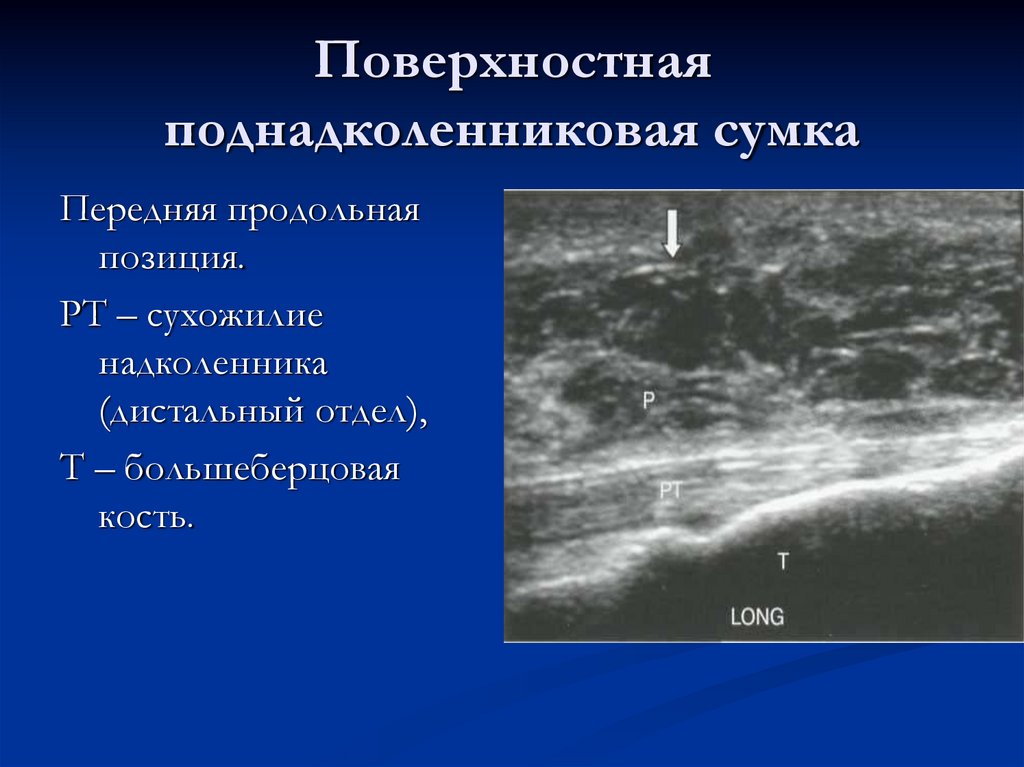
94. Поверхностная поднадколенниковая сумка – Bursa infraраtellaris superficialis
Расположена кпереди от связки надколенника.В норме при УЗИ не видна.
При воспалении сумка увеличивается в объеме и
определяется даже пальпаторно.
При проведении ультразвукового исследования ниже
надколенника непосредственно под кожей
определяется продолговатое анэхогенное
образование, лежащее непосредственно на
собственной связке надколенника.
95. Поверхностная поднадколенниковая сумка
Передняя продольнаяпозиция.
РТ – сухожилие
надколенника
(дистальный отдел),
Т – большеберцовая
кость.
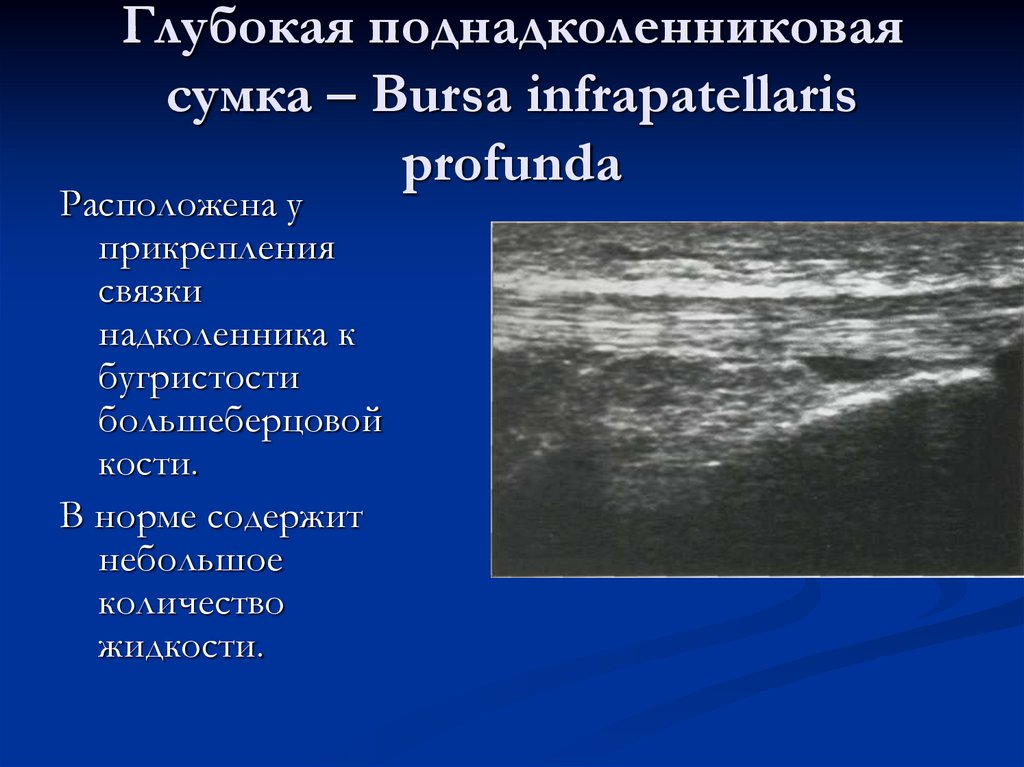
96. Глубокая поднадколенниковая сумка – Bursa infrapatellaris profunda
Расположена уприкрепления
связки
надколенника к
бугристости
большеберцовой
кости.
В норме содержит
небольшое
количество
жидкости.
97. Глубокая инфрапателлярная сумка
Изолированного поражения данной сумки ненаблюдается. Бурсит глубокой
инфрапателлярной сумки отмечается при
болезни Осгуд-Шлаттера как один из
составных частей в сложном
симптомокомплексе патологических
изменений в области бугристости
большеберцовой кости.
98. Сумка «гусиной лапки» - Bursa anserine
Локализуется между общим дистальным сухожилиемполусухожильной, нежной, портняжной мышц и
большеберцовой костью в месте прикрепления
боковой медиальной связки. Сумка имеет
сообщение с полостью сустава и другими сумками.
В норме при УЗИ не видна.
Увеличение этой сумки встречается редко, лишь при
выраженных травмах области коленного сустава.
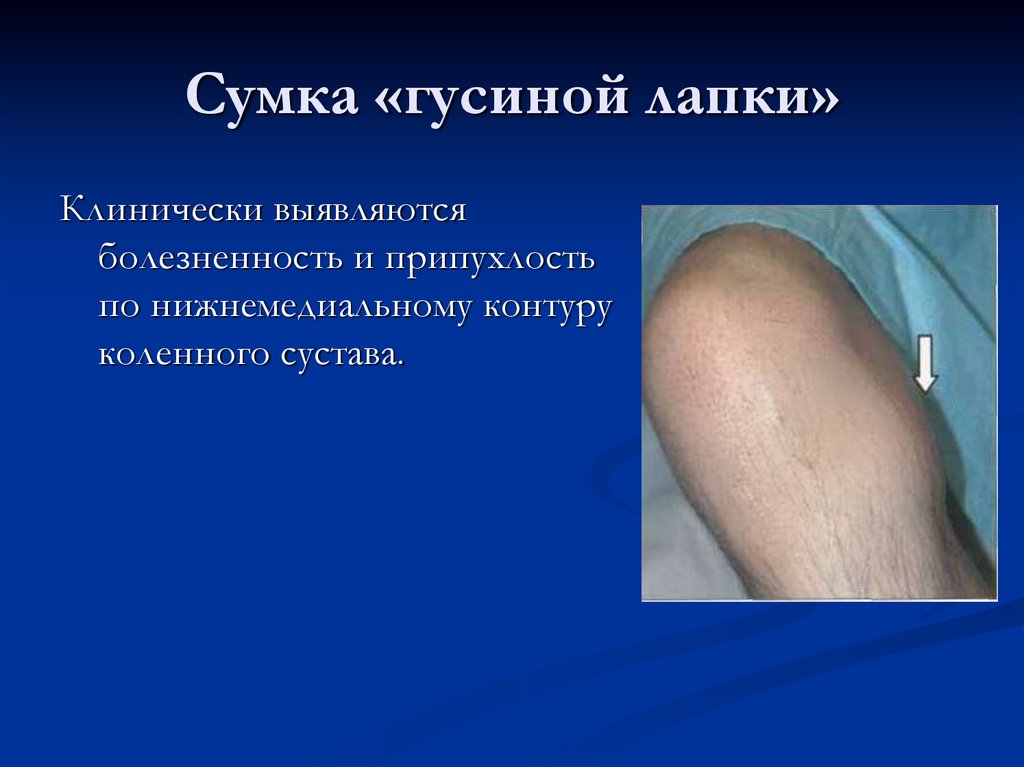
99. Сумка «гусиной лапки»
Клинически выявляютсяболезненность и припухлость
по нижнемедиальному контуру
коленного сустава.
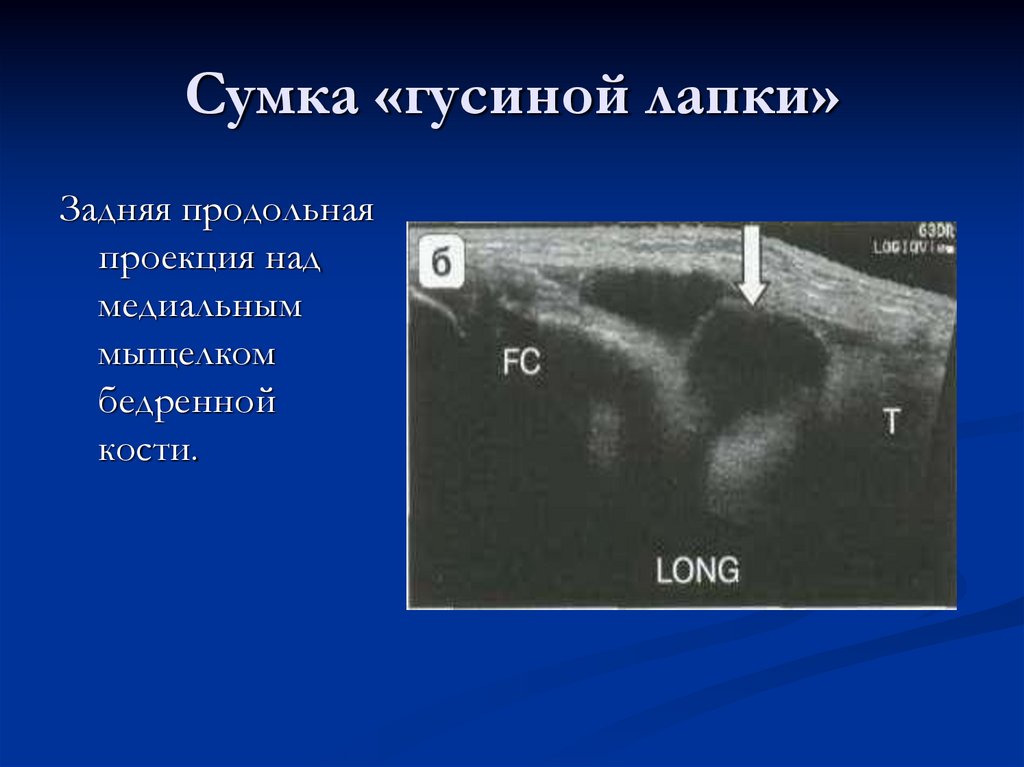
100. Сумка «гусиной лапки»
Задняя продольнаяпроекция над
медиальным
мыщелком
бедренной
кости.
101. Медиальная подсухожильная сумка икроножной мышцы
Расположена под сухожилием медиальнойголовки икроножной мышцы, берущим
начало от подколенной поверхности над
медиальным мыщелком бедренной кости.
Растянутая жидкостью медиальная
подсухожильная сумка икроножной мышцы
называется кистой Бейкера.
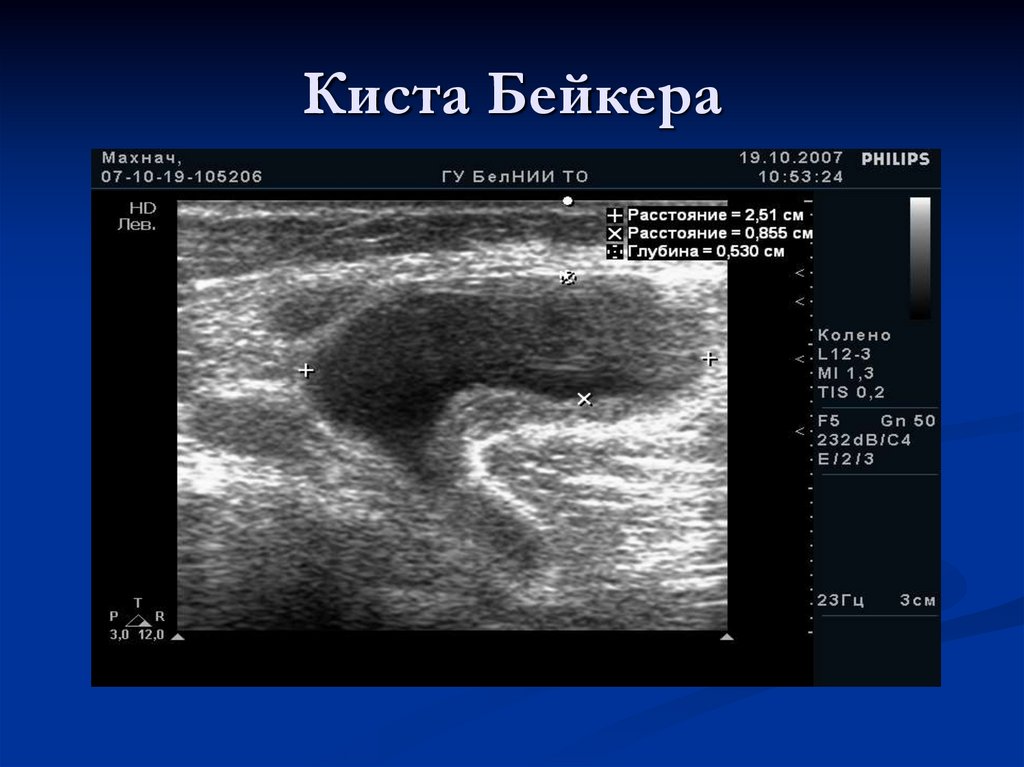
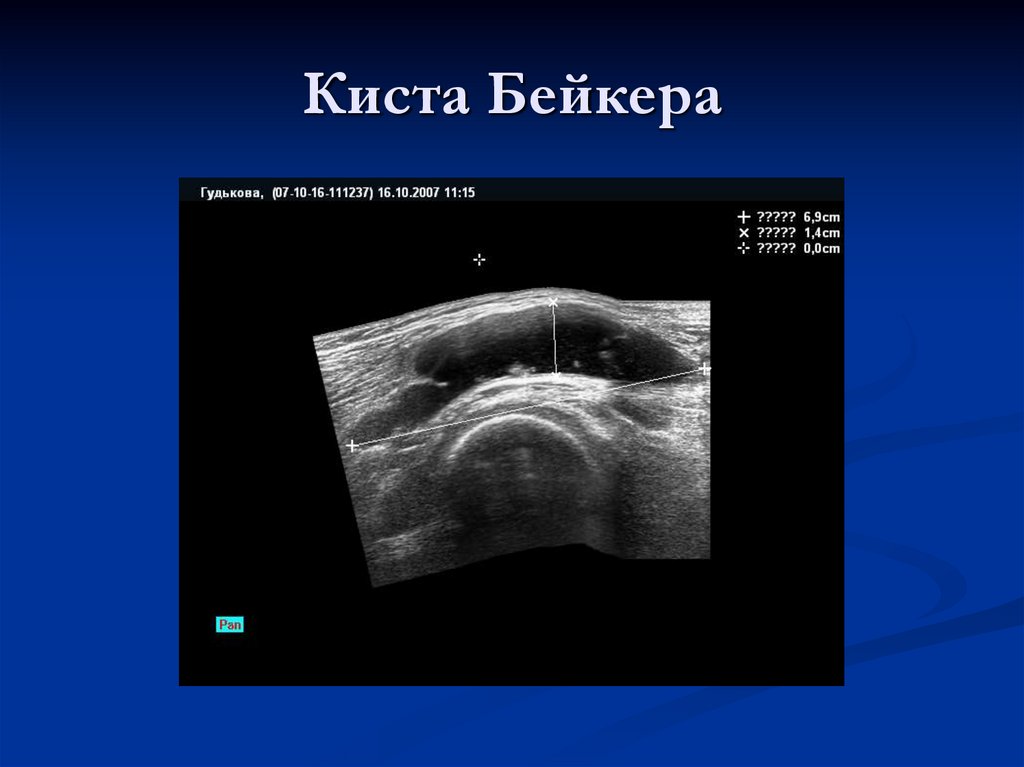
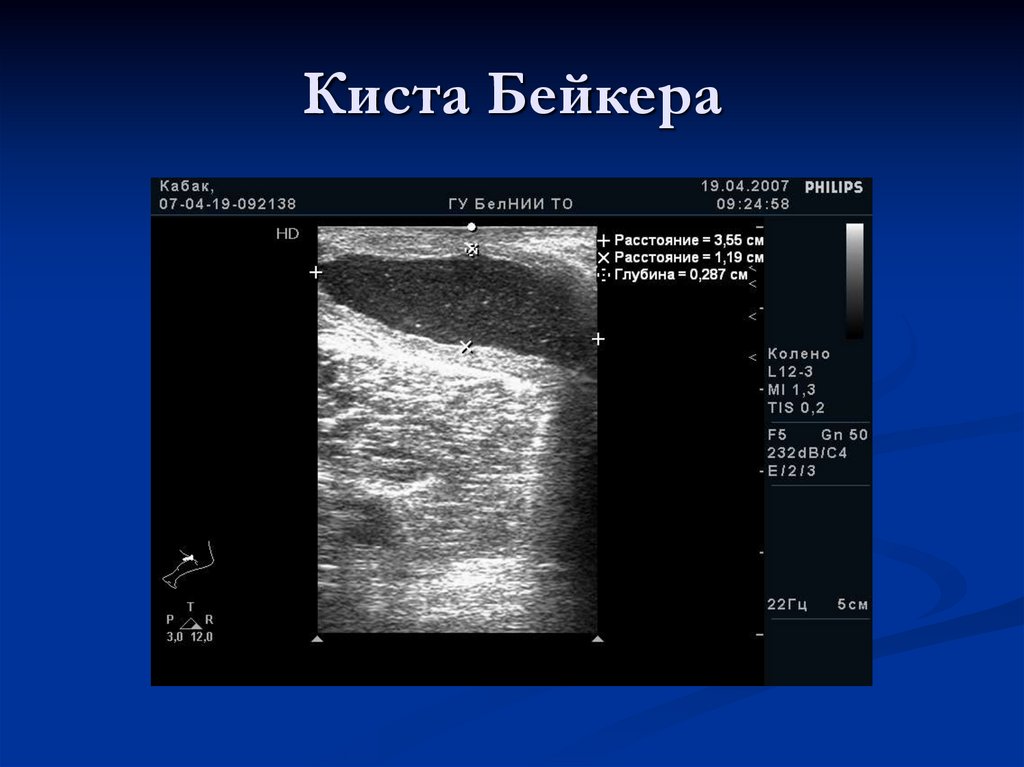
102. Киста Бейкера
Растяжение этой сумки определяется нередко у детей.При этом по задней поверхности сустава
определяется выбухание.
У большинства пациентов фоновое заболевание не
выявляется и кисты иногда регрессируют
самостоятельно.
Кисты обычно расположены по медиальному краю
подколенной ямки, однако при больших размерах
могут распространяться вверх или вниз.
103. Киста Бейкера
Для более точной диагностики «шейку» сумки,содержащую жидкость, расположенную
между медиальной головкой икроножной
мышцы и сухожилием полуперепончатой
мышцы. Шейка представлена каналом,
соединяющим сумку с полость сустава.
104. Киста Бейкера
105. Киста Бейкера
106. Киста Бейкера
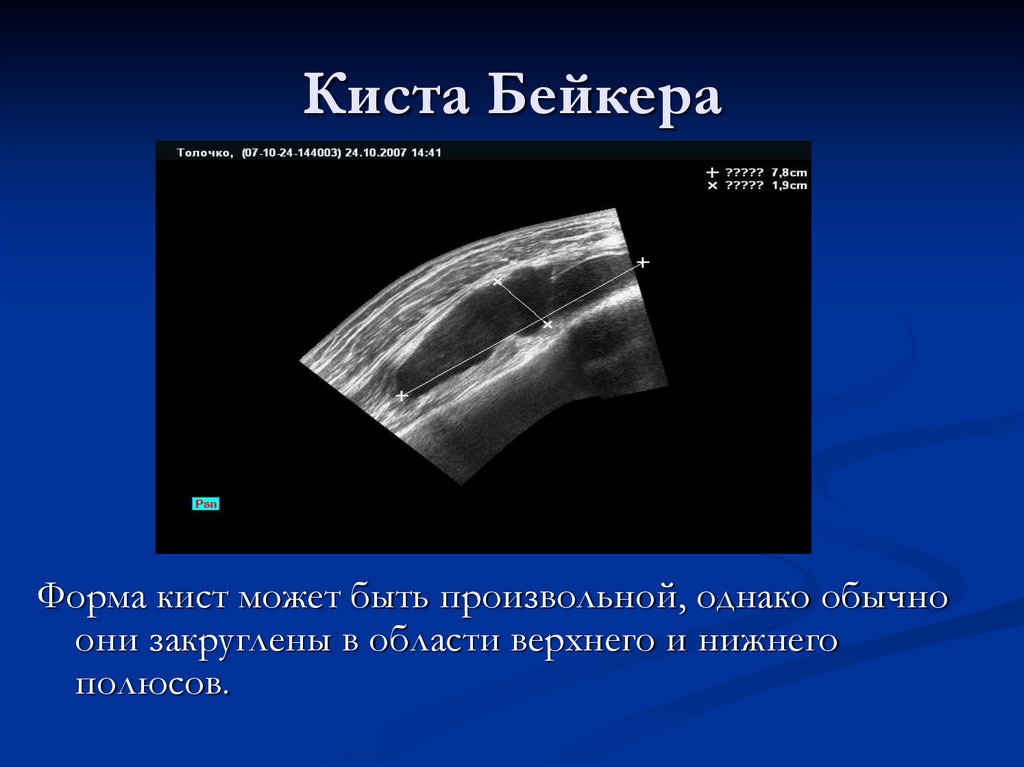
107. Киста Бейкера
Форма кист может быть произвольной, однако обычноони закруглены в области верхнего и нижнего
полюсов.
108. Осложнения кисты Бейкера
Одним из осложнений является разрыв кисты. Разрывобычно происходит в области полюсов,
значительно чаще – в области нижнего полюса.
Может симулировать тромбоз глубоких вен. При
наличии боли в икроножной области
необходимо исключить оба эти состояния.
Кисты могут осложняться кровоизлиянием и
кальцификацией.
В кистах могут выявляться гипертрофические
изменения синовиальной оболочки, «суставные
мыши».
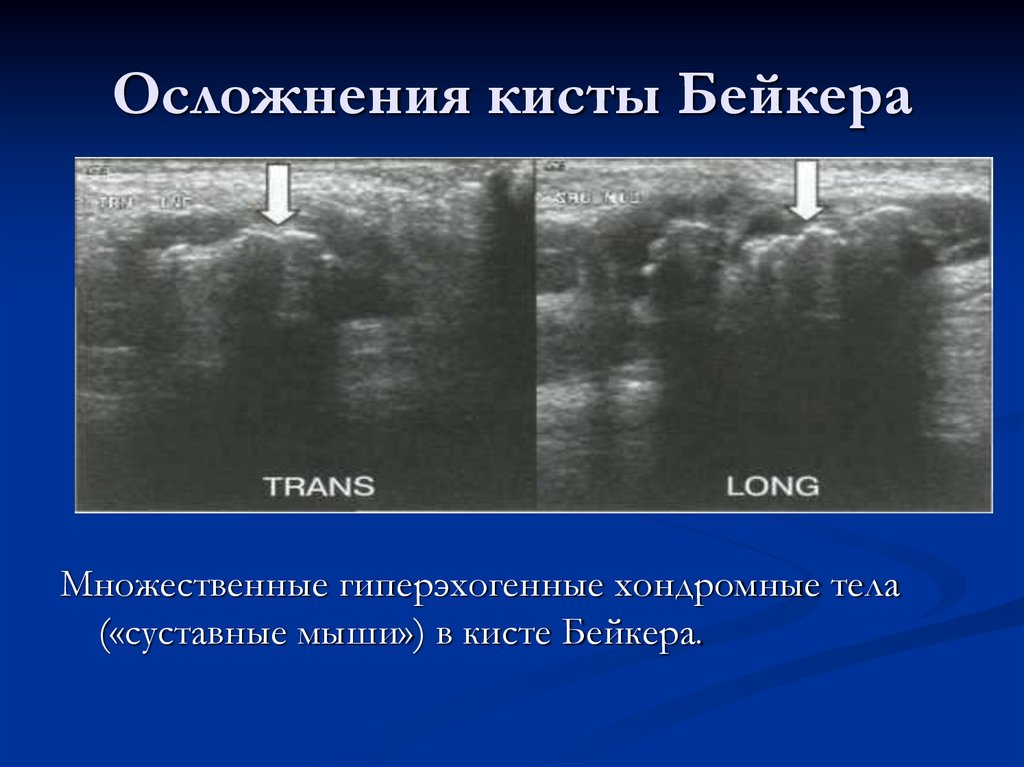
109. Осложнения кисты Бейкера
Множественные гиперэхогенные хондромные тела(«суставные мыши») в кисте Бейкера.
110. Дегенеративно-дистрофические процессы в суставах
приводят к нарушению функции итрудоспособности. Для клинической оценки
целесообразно различать инволютивные
(возрастные) процессы и собственно
заболевания. Первые встречаются
практически у всех людей с различной
степенью выраженности в разном возрасте.
111. Инволютивные процессы
принято называть дегенеративно-дистрофическимиизменениями (некоторые авторы называют их артрозами). С
инволютивными процессами обычно связаны:
возраст пациентов (у большей части - после 50 лет);
множественность изменений (поражаются многие суставы);
умеренная выраженность морфологических и клинических
изменений;
возможность остеопороза.
112. Среди заболеваний выделяют три формы дегенеративно-дистрофических поражений:
Среди заболеваний выделяют триформы дегенеративнодистрофических поражений:
деформирующий артроз;
2. дегенеративно-дистрофическое поражение
с кистовидной перестройкой костной ткани
суставных концов пораженных костей;
3. асептический остеонекроз.
1.
113. Деформирующий артроз
Под этим термином понимают дегенеративнодистрофическое поражение сустава (в отличие отизменений), в основе которого лежит механическая
перегрузка. Деформирующие артрозы делят на
первичные (идиопатические) и вторичные,
развивающиеся после травм и многих заболеваний,
как врожденных, так и приобретенных.
114. Деформирующий артроз
В патогенезе деформирующего артроза имеет большоезначение механическое изнашивание суставного хряща, что
приводит к сужению суставной щели. Такая ситуация
возникает при перегрузках суставных поверхностей,
развивающихся в силу разных причин.
Клинически деформирующий артроз проявляет себя болями в
суставе, чувством скованности, в последующем – хрустом и
ограничением подвижности (контрактура). Боли
преимущественно тупые, усиливающиеся в непогоду.
115. Деформирующий артроз
Коленные суставы наиболее подверженыпатологическим изменениям, так как
испытывают на себе основную физическую
нагрузку. Прогрессирование патологических
изменений напрямую связано с массой
пациента. Чем большую физическую
нагрузку испытывает сустав, тем быстрее
прогрессирует заболевание.
116. Деформирующий артроз
Признаки при УЗИ:уменьшение толщины гиалинового хряща;
деформация суставных поверхностей;
сужение суставных щелей;
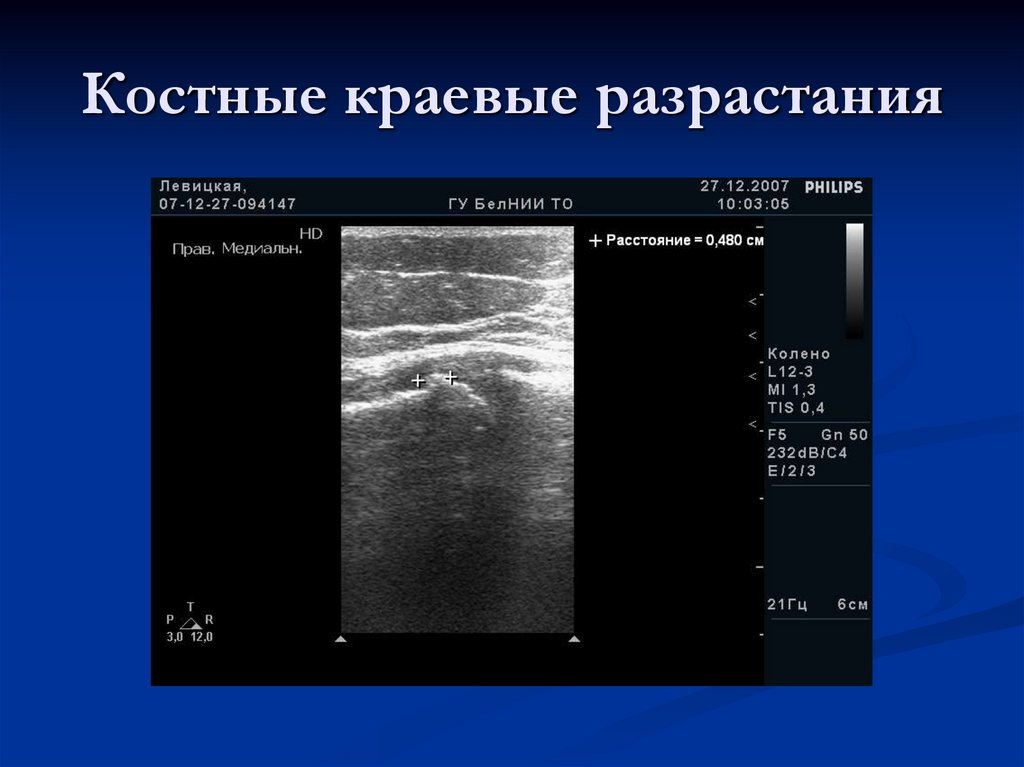
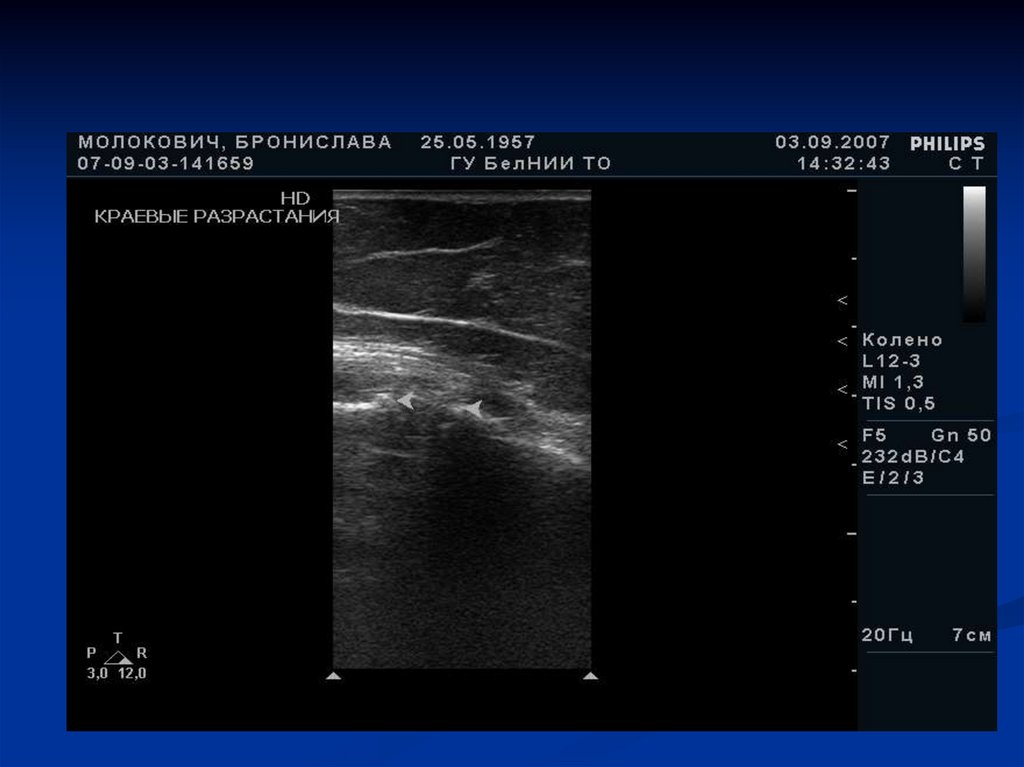
формирование остеофитов по краю суставных
поверхностей;
признаки бурсита;
неоднородность структуры менисков;
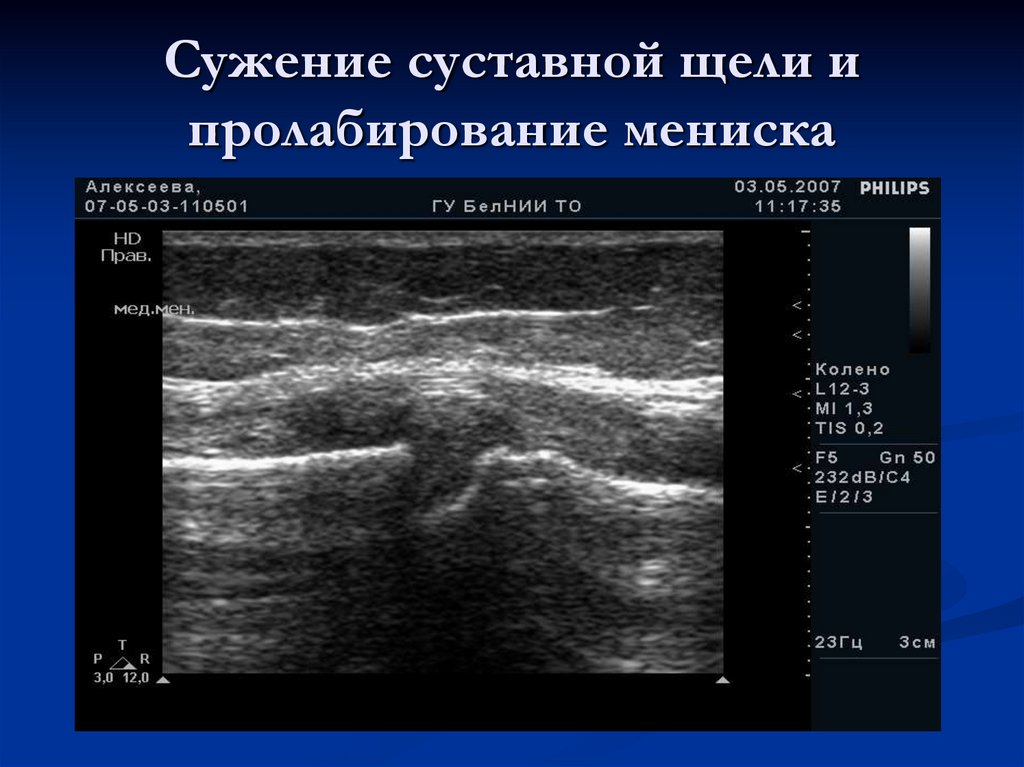
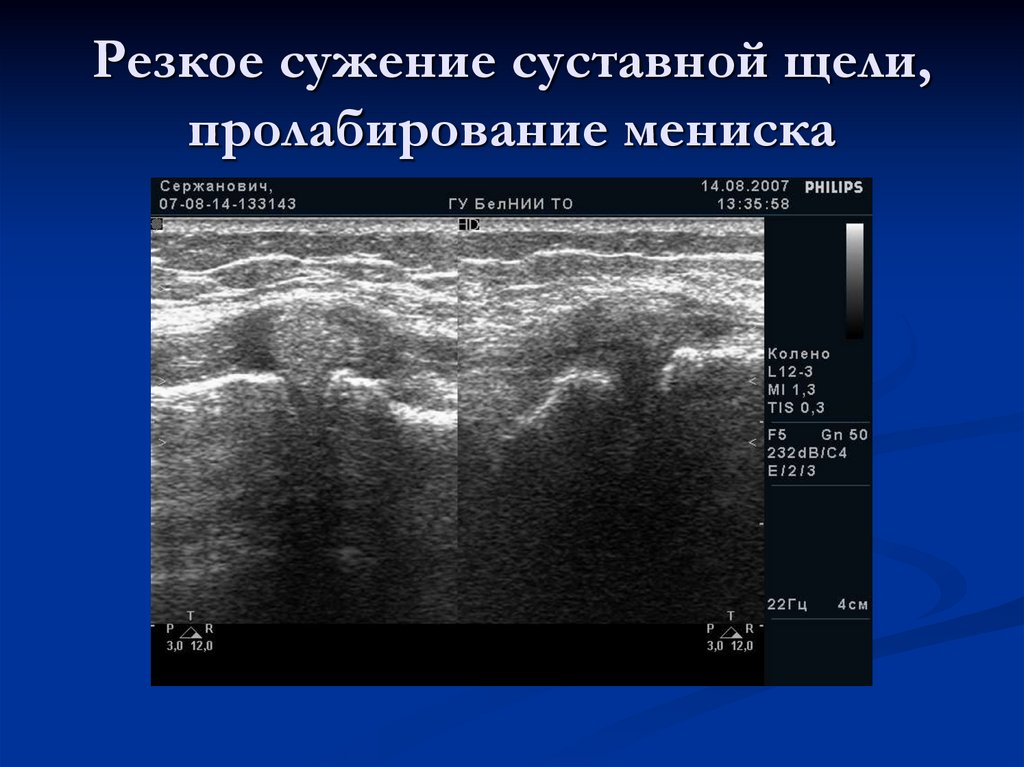
пролабирование менисков ( частичный или полный
выход менисков из полости сустава).
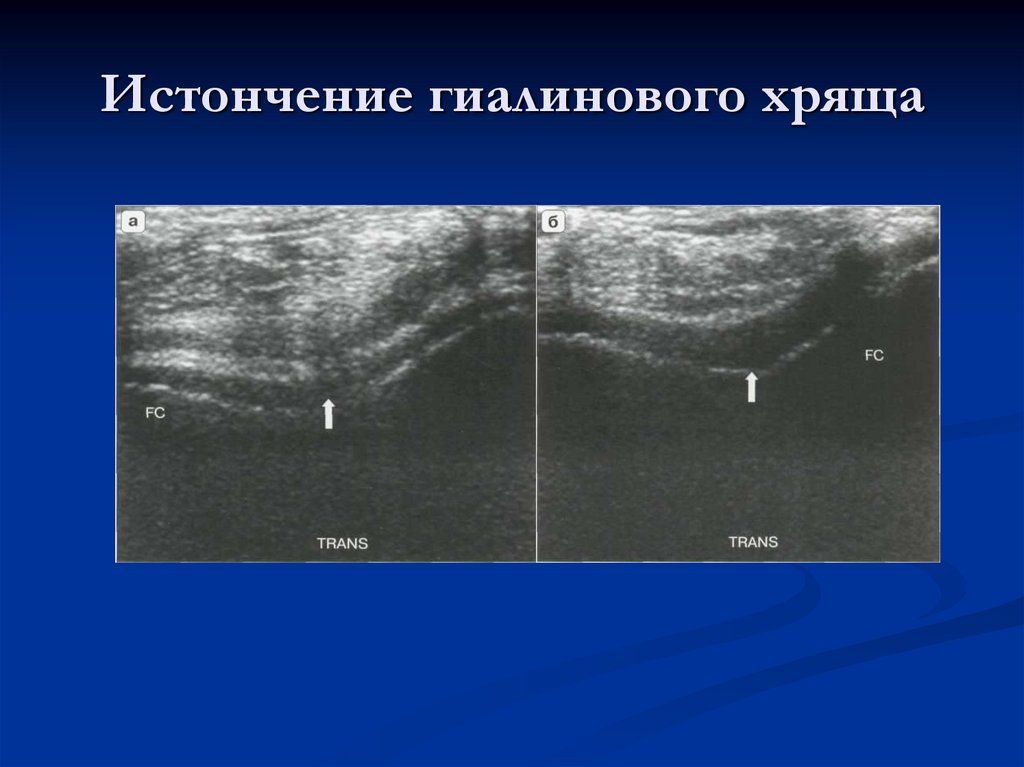
117. Истончение гиалинового хряща
118. Костные краевые разрастания
119.
120. Сужение суставной щели и пролабирование мениска
121. Резкое сужение суставной щели, пролабирование мениска
122. Остеохондропатии
Асептические некрозы разной локализацииразвиваются чаще в молодом возрасте и
объединены под общим термином
«остеохондропатии».
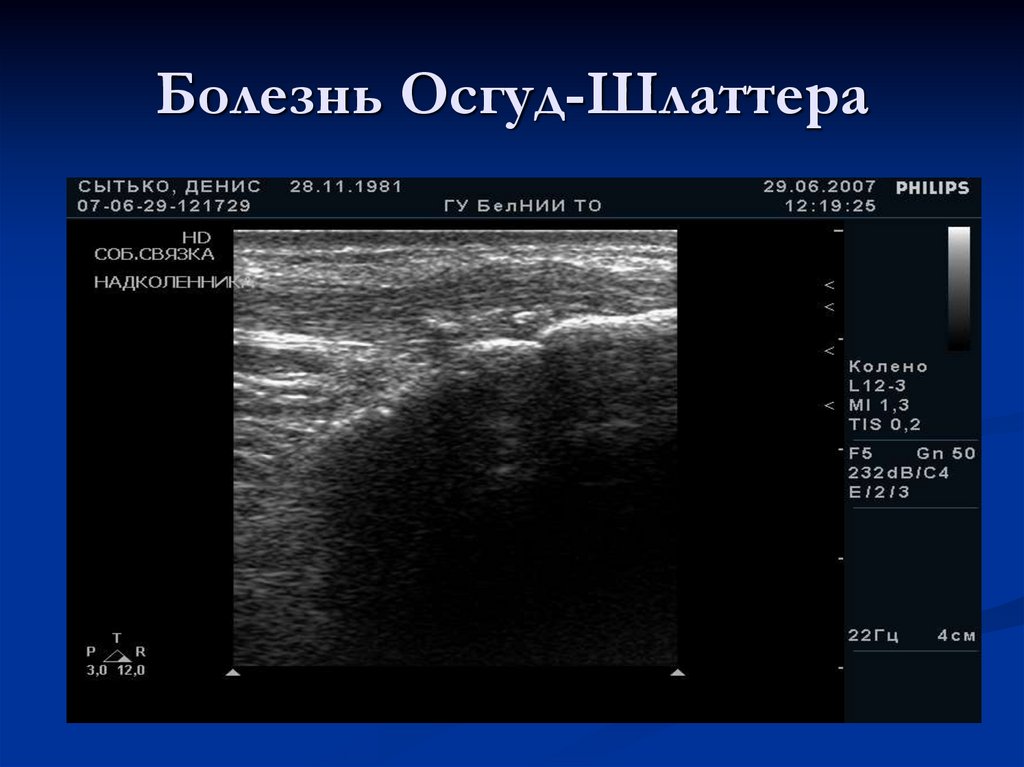
123. Болезнь Осгуд-Шлаттера
остеохондропатия бугра большеберцовой кости.Одной из основных причин является травма
коленного сустава. Среди пациентов, страдающих
этим заболеванием, наибольший процент
приходится на долю занимающихся спортом.
Клинически проявляется болезненностью и
припухлостью в области бугристости
большеберцовой кости.
-
124. Болезнь Осгуд-Шлаттера
При УЗИ выявляется отечность тканей и хрящаапофизарной части большеберцовой кости,
утолщение дистального сухожилия
надколенника и перерастяжение
инфрапателлярной сумки.
На поздних стадиях может происходить
костная фрагментация дистального апофиза
большеберцовой кости.
125. Болезнь Осгуд-Шлаттера
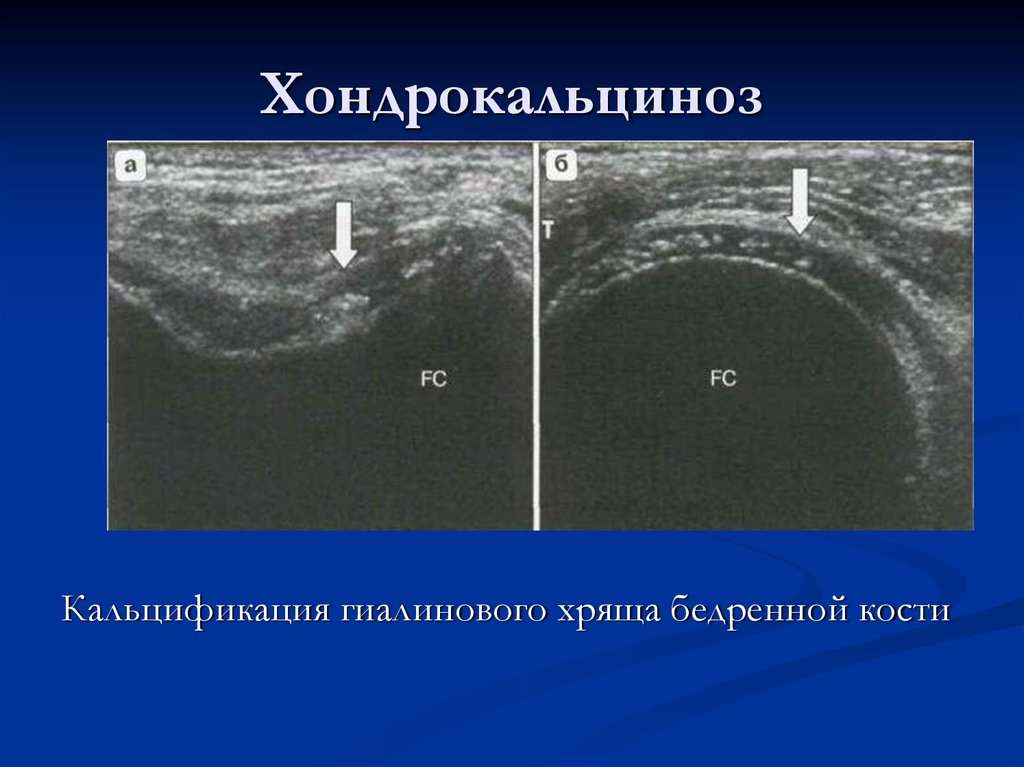
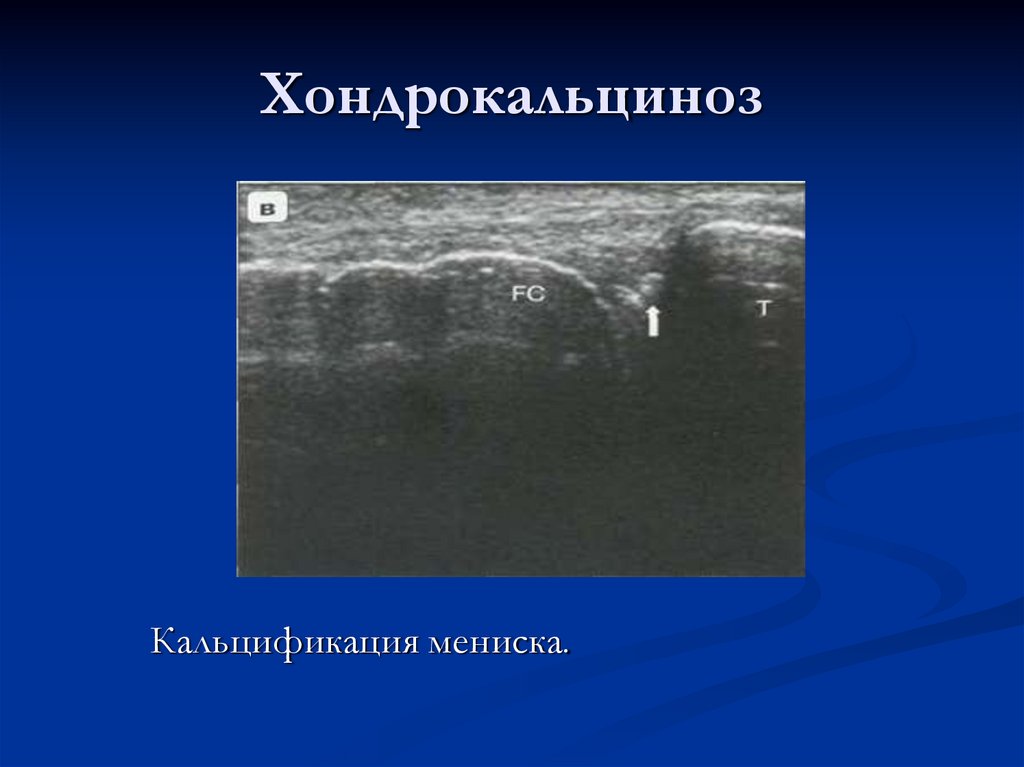
126. Хондрокальциноз
отложение солей извести в хрящевой ткани.Поражается суставной гиалиновый хрящ и
волокнистый (мениски). В основе развития
заболевания может быть дистрофия хрящевой
ткани и нарушение обмена кальция.
При УЗИ может выявляться гиперэхогенная линейная
структура кальцификации, расположенная
параллельно костной поверхности. Эти изменения
могут сочетаться с истончением хряща, выпотом в
полость сустава.
-
127. Хондрокальциноз
Кальцификация гиалинового хряща бедренной кости128. Хондрокальциноз
Кальцификация мениска.129. Послеоперационные изменения
Наиболее часто в послеоперационном периоде УЗИиспользуется для выявления гематом, абсцессов,
тромбоза глубоких вен, исследования сухожилий и
связок после восстановления их целостности.
С помощью ультразвука можно вмзуализировать
инородные тела, включая шовный материал,
скрепки и пр.
После оперативного иссечения кист Бейкера можно
диагностировать рецидив кисты.















































































 Медицина
Медицина








