Похожие презентации:
Экстрагенитальная патология (ЭГП) и беременность
1.
Экстрагенитальная патология
(ЭГП) и
беременность.
2.
Термин «экстрагенитальный» состоит из двухслов:
• «экстра»-вне;
• «гениталии» – половые органы.
Соответственно «экстрагенитальный» расположенный вне половых органов.
3.
Беременность часто сочетается с различнымивидами экстрагенитальной патологии
(заболевания сердечно-сосудистой системы,
почек, печени, кроветворения, эндокринная
патология и т.д.)
Ведение таких беременных представляет
большую сложность.
4.
Врач-акушер выявляет патологию, наблюдаетее во время беременности, обязательно
консультирует пациентку у специалиста по
выявленной патологии, использует его
рекомендации по ведению беременности.
5.
При угрозе здоровью и жизни женщины ейпредлагают прерывание беременности. При
благоприятном течении заболевания,
составляется план ведения беременности,
родов и послеродового периода.
6.
Обследование, наблюдение и лечение такихпациенток должно проводиться в
специализированных клиниках и родильных
домах до 30 недель беременности.
7.
• Медицинская сестра и акушерка должнызнать особенности ухода за беременными,
роженицами и родильницами с ЭГП, уметь
выполнять назначения врача, оказывать
доврачебную помощь при неотложной
ситуации.
8.
• Необходимо помнить о том, что именно нафоне ЭГП наблюдаются наиболее тяжелые
акушерские осложнения. Это обязывает
медсестру серьёзно отнестись к изучению
сестринского ухода в терапии, хирургии и
других клинических специальностях.
9. Беременность и заболевания сердечно-сосудистой системы
• Даже при нормально протекающейбеременности происходят существенные
изменения в системе кровообращения:
увеличивается ОЦК, учащается
сердцебиение, наблюдается тенденция к
гипотонии в первом триместре беременности
и к гипертензии в последнем, возникает
венозный застой в нижней половине
туловища и в нижних конечностях.
10.
• У женщин с нарушением сердечнойдеятельности, дополнительная нагрузка на
сердечно-сосудистую систему легко может
вызвать декомпенсацию работы сердца и
нарушение кровообращения.
11.
• В первом триместре эти нарушения могутбыть еще мало выраженными, поэтому в этот
период многие беременные с сердечнососудистыми заболеваниями не очень
серьёзно относятся к предложенной
госпитализации, лечению и отказываются от
прерывания беременности.
12. Противопоказания для беременности при СС-патологии
• гипертоническая болезнь 2Б и 3-й стадии;• декомпенсированные и
субкомпенсированные пороки сердца;
• ревматизм в активной фазе;
• недостаточность кровообращения.
13.
• Некоторые женщины скрывают заболеваниесердца, опасаясь, что им будет предложено
прерывание беременности, или не
подозревают о наличии заболевания, но
имеют определенные жалобы.
14.
Заподозрить осложнения со стороны сердечнососудистой системы можно по симптомам:• нарушение частоты и ритма сердечных
сокращений;
• одышка;
• отеки;
• цианоз;
• боли в области сердца;
• гипертензия.
15.
• Во втором и особенно в третьем триместребеременности вероятность осложнений
увеличивается. Наибольшая
гемодинамическая нагрузка на сердце
возникает в 28-32 недели беременности.
Поэтому в этом сроке показана
госпитализация беременной для
дополнительного обследования и лечения.
16. Осложнения во время беременности
невынашивание;
плацентарная недостаточность;
поздний гестоз;
преждевременная отслойка нормально
расположенной плаценты;
• гипоксия и гипотрофия плода.
17.
• В родах осложнения еще более возможны всвязи с эмоциональным и физическим
напряжением и болевыми ощущениями. В
послеродовом периоде резкое изменение
гемодинамики может вызвать резкое
нарушение кровообращения.
18.
• Выбор метода родоразрешенияосуществляется совместно акушером и
кардиологом. Беременным группы высокого
риска проводится досрочное
родоразрешение, обычно оперативное.
19.
• При родах через естественные родовые путинеобходимо обеспечить хорошее
обезболивание, постоянный контроль
гемодинамики. Нередко исключают потуги
путем наложения акушерских щипцов
20.
• При тяжелой сердечной патологии лактациязапрещена (опасность тромбоэмболии,
декомпенсации). Категорически
противопоказаны комбинированные
оральные контрацептивы.
21. Анемия
• Понижение количества гемоглобина тесносвязано с повышенным расходом железа на
нужды растущего плода, поэтому чаще всего
у беременных встречается железодефицитная
анемия.
22.
• Анемия может быть связана с недостаточнымпитанием или может возникнуть при
заболеваниях ЖКТ, приводящих к
недостаточному усвоению железа, при
кровотечениях различного генеза.
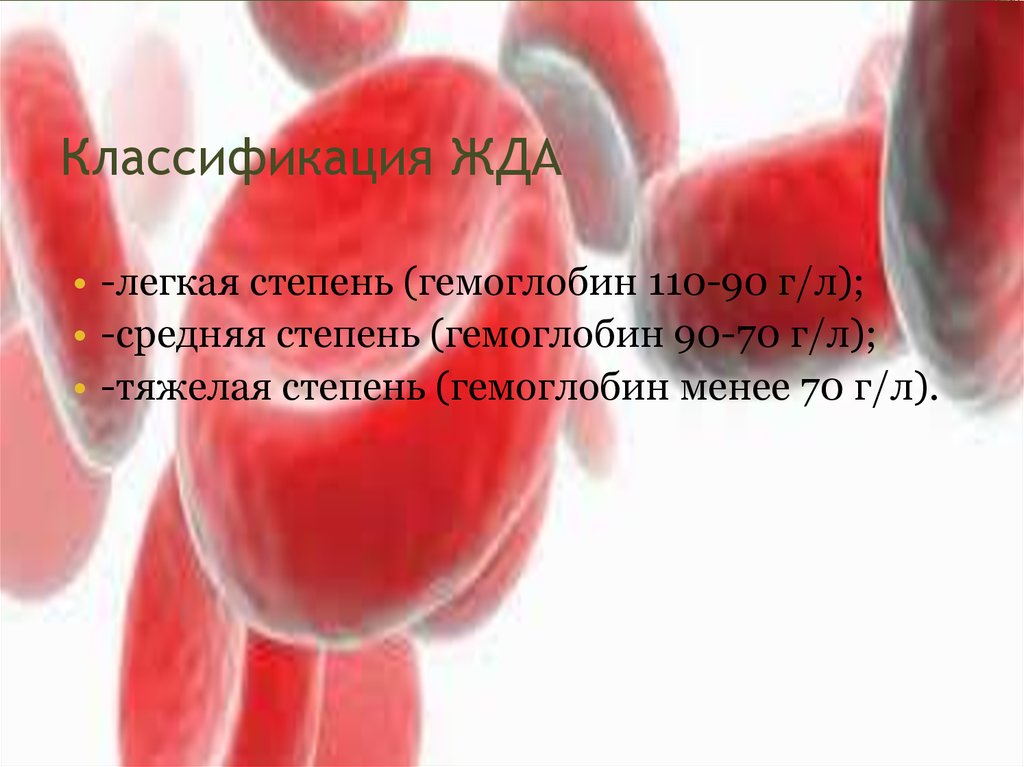
23. Классификация ЖДА
• -легкая степень (гемоглобин 110-90 г/л);• -средняя степень (гемоглобин 90-70 г/л);
• -тяжелая степень (гемоглобин менее 70 г/л).
24.
• При ЖДА уменьшается количествоэритроцитов и снижается содержание в них
гемоглобина. Появляются измененные
формы эритроцитов, снижается цветной
показатель.
25.
Клинически для анемии характерно развитиеастеновегетативного синдрома:
• слабость;
• головокружение;
• обмороки;
• сердцебиение;
• одышка;
• мышечная слабость;
26.
• Возникает бледность, сухость кожи, ломкостьногтей и волос, выпадение волос, изменения
восприятия вкуса и запахов, покраснение
языка, атрофия сосочков языка, головные
боли, парастезии.
27.
• Лечение состоит из диетотерапии иприменения препаратов железа
28.
У беременных с ЖДА чаще наблюдается :• поздний гестоз
• гипоксия плода
• кровотечения в родах
• нарушение свертываемости крови
• склонность к инфекционным осложнениям
• гипогалактия
29. Заболевания с нарушением свертывания крови (тромбоцитопении)
во время родов приводят к развитиюкровотечения и ещё большим нарушения
свертываемости. Таких женщин необходимо
консультировать у гематолога, готовить к родам
с учетом его рекомендаций. В родах с
профилактической целью используют
гемостатические средства (дицинон).
30.
• Лейкоз – наиболее тяжелое заболеваниекрови бывает редко, прогноз при этом крайне
неблагоприятный, беременность прерывают.
31. Заболевания мочевыделительной системы и беременность
Инфекционные заболевания мочевыводящихпутей, осложняющие беременность, роды,
послеродовый период:
• бессимптомная бактериурия выявляется у 2-11%
беременных – персистирующая бактериальная
колонизация органов мочевыделительного
тракта без проявления дизурических симптомов;
• острый цистит беременных выявляется у 1,3%
беременных;
• пиелонефрит: острый - у 1-2,5%; хронический – у
10-18% беременных.
32. Факторы способствующие развитию инфекции:
• короткая уретра• наружная треть уретры постоянно содержит
микроорганизмы из влагалища и прямой кишки
• женщина не опорожняет свой мочевой пузырь в
полном объёме, или опорожняет не сразу
• поступление бактерий в мочевой пузырь при
половом акте
• применение антимикробных средств
• низкий социально-экономический статус
33. Клиника
• Частое мочеиспускание, дизурическиерасстройства, императивные позывы,
симптомы интоксикации. При пиелонефрите
возникают боли в пояснице, иррадиирующие
по ходу мочеточников, в бедро, в наружные
половые органы.
34. Лечение
• Лечению подлежат все беременные сбактериурией. Лечение бактериурии в
ранних сроках беременности предотвращает
развитие пиелонефрита в 70-80% случаев, а
также 5-10% всех случаев недонашивания.
Проводится короткий курс лечения
ампициллином, цефалоспоринами или
нитрофуранами.
35. Примерные короткие схемы лечения бессимптомной бактериурии и острого цистита у беременных (3 дня):
• -амоксициллин 250-500 мг через 8 часов х 3раза в сутки;
• -амоксициллин/клавуланат 875 – 500мг
через 8-12 часов;
• -цефазолин 1 мг 2 раза в сутки;
• -фурагин 50 мг через 6 часов.
36. Показания к госпитализации:
• -острый пиелонефрит;• -обострение хронического пиелонефрита.
37. Гломерулонефрит
• Встречается у беременных реже. Для негохарактерны более глубокие изменения
структуры и функции почек, в связи с этим в
анализах мочи обнаруживаются белок,
цилиндры. Имеются нарушения диуреза,
часто бывает гипертензия.
• На фоне заболеваний почек, особенно
гломерулонефрита развивается
преэклампсия.
38. Сахарный диабет и беременность
• При сочетании диабета и беременности могутвозникнуть тяжелые осложнения.
• Беременную с такой патологией обязательно
должны вести врач-акушер и врачэндокринолог.
• Медсестра должна уметь заподозрить
патологию, под руководством врача наблюдать
беременную, осуществлять диспансеризацию в
амбулаторных условиях, проводить уход и
выполнять назначения врача в условиях
стационара, оказать неотложную помощь в
неотложной ситуации.
39.
• Больных диабетом становится больше.Некоторые женщины сами сообщают об этом
заболевании, об отягощенной
наследственности, сообщают жалобы, по
которым можно заподозрить нарушение
углеводного обмена (повышенная жажда,
большой приём жидкости, полиурия,
наличие частых гнойничковых заболеваний,
рождение крупных детей).
40.
• Для уточнения диагноза необходимопроверить содержание сахара в крови и моче,
провести исследование сахара с нагрузкой,
проконсультировать беременную с
эндокринологом для решения вопроса о
дальнейшей тактике ведения.
41.
• При сахарном диабете 1-го типабеременность противопоказана, но
некоторые беременные не соглашаются
прервать беременность.
• Обычно у этих больных еще до беременности
развиваются нефропатия, ангиопатия
сетчатки.
42.
• В связи с этим во время беременности легкоприсоединяются: тяжёлый гестоз,
коматозные состояния, невынашивание,
многоводие, антенатальная гибель плода,
макросомия плода, выше процент
оперативных вмешательств, послеродовых и
послеоперационных осложнений.
43.
• У новорожденного проявляетсягипогликемия, поэтому сразу же после
рождения берется кровь на сахар из
пуповины, а новорожденному в пупочную
вену вводится глюкоза.
44.
• Ребёнок от матери с диабетом розового цвета,с короткой толстой шейкой, выраженными
пушковыми волосиками на спине, длинными
волосиками на головке. Типичные
осложнения: диабетическая фетопатия, при
которой наблюдаются кардиопатия,
энцефалопатия, гипогликемия. Нередко
возникают родовые травмы из-за больших
размеров плода.
45. Инфекционные заболевания и беременность
• Инфекционные заболевания во времябеременности могут привести к порокам
развития плода, внутриутробной гибели
плода, преждевременному прерыванию
беременности, которые происходят из-за
дистрофических изменений в плаценте и
развивающейся вследствие этого маточноплацентарной недостаточности.
46. Инфекции, влияющие на течение беременности
Бактериальные▫
▫
▫
▫
▫
▫
▫
▫
Инфекции мочевыводящих путей
Сифилис
Гонорея
Хламидиоз
Бактериальный вагиноз
Стрептококк группы B
Листериоз
Туберкулёз
47.
Вирусные▫
▫
▫
▫
▫
▫
Гепатиты B и C
Вирус простого герпеса
Цитомегаловирус
Ветряная оспа
Краснуха, корь
ВИЧ
Паразитарные
▫ Трихомониаз
▫ Токсоплазмоз
▫ Малярия












































 Медицина
Медицина








