Похожие презентации:
Тактика ведения беременных с экстрагенитальной патологией участковым терапевтом
1. ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННЫХ С ЭКСТРАГЕНИТАЛЬНОЙ ПАТОЛОГИЕЙ УЧАСТКОВЫМ ТЕРАПЕВТОМ
КАФЕДРА ПОЛИКЛИНИЧЕСКОЙ ТЕРАПИИ С КУРСОМИДПО БГМУ
К.М.Н., ДОЦЕНТ КУРАМШИНА О.А.
2. Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н
Приказ Министерства здравоохранения РФот 1 ноября 2012 г. N 572н
"Об утверждении Порядка оказания
медицинской помощи по профилю
"акушерство и гинекология (за
исключением использования
вспомогательных
репродуктивных технологий)"
С изменениями и дополнениями от 17 января 2014 г.
3. При физиологическом течении беременности осмотры беременных женщин проводятся:
врачом-акушером-гинекологом - не менее 7 раз;
врачом-терапевтом - не менее 2 раз;
врачом-стоматологом - не менее 2 раз;
врачом-оториноларингологом 1 раз,
врачом-офтальмологом - не менее 1 раза (не
позднее 7-10 дней после первичного обращения
в женскую консультацию);
• другими врачами-специалистами - по
показаниям, с учетом сопутствующей
патологии.
• Скрининговое ультразвуковое исследование
(далее - УЗИ) проводится трехкратно: при
сроках беременности 11-14 недель, 18-21 неделю
и 30-34 недели.
4. Проводятся лабораторные и инструментальные исследования:
общий анализ крови,общий анализ мочи,
кровь на ВИЧ, сифилис, HBS Ag
определение группы крови и резус фактора,
ИФА на токсоплазмоз,
биохомический анализ крови: билирубин, холестерин,
АЛТ, АСТ, креатинин, мочевина, общий белок, глюкоза (2
раза),
ЭКГ(2 раза),
УЗИ органов малого таза (3 раза)
5. Участковым терапевтом должны выделяться группы женщин детородного возраста:
с наличием хронических заболеваний,часто и длительно болеющих,
группа социального риска.
Проводится предгравидарная профилактика
обострений соматических заболеваний.
6. Противопоказания к пролонгированию беременности:
• Пороки сердца с декомпенсацией и ХСН 2,3 степени.• Артериальная гипертензия высокого и очень
высокого риска развития ССО (риск 3,4).
• ХОБЛ тяжелой степени, осложненная ДН 2,3.
• Хронические заболевания почек (аномалии развития,
поликистоз, дисплазия, хр. пиелонефрит, хр. гломерулонефрит, амилоидоз и др.), осложненные ХПН 2,3
степени.
• Хронические заболевания печени (гепатиты, цирозы
и др.), осложненные Х Печ.Н 2,3 степени.
7. Состав АТП совета:
• Акушер-гениколог• Терапевт
• Педиатр
8. Наиболее часто встречающиеся экстрагенитальные заболевания у беременных
1. Железодефицитная анемия,2. Расстройство вегетативной нервной системы,
3. Пиелонефрит и бессимптомная бактериурия,
4. Артериальная гипертензия.
9. Железодефицитная анемия
10. Железодефицитная анемия (ЖДА) —клинико- гематологический синдром, характеризующийся нарушением синтеза гемоглобина вследствие
Железодефицитная анемия (ЖДА) —клиникогематологический синдром, характеризующийсянарушением синтеза гемоглобина вследствие
дефицита железа и проявляющийся анемией
(Нв<120г/л у женщин) и сидеропенией.
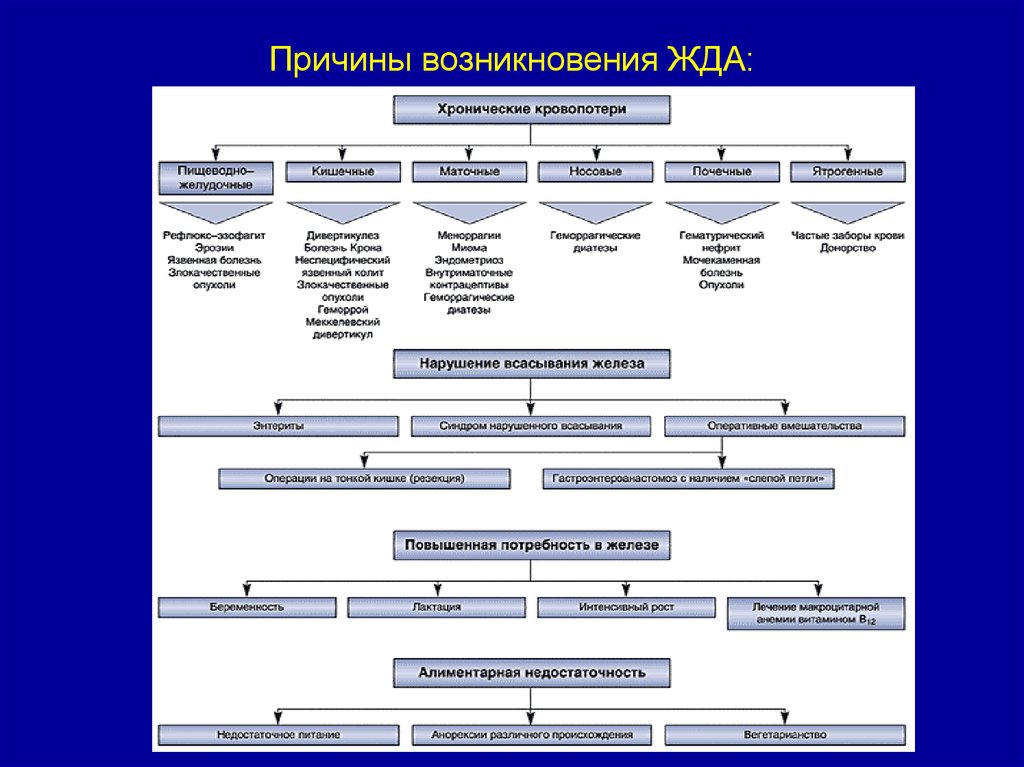
11. Причины возникновения ЖДА:
12. Суточная потребность в Fe
• Дети до 1 года1мг
• Дети до 10 лет
0,5-1 мг
• Подростки
2 мг
• Женщины детородного возраста
• Беременные женщины
2,5 мг
6 мг
13. Группа риска ЖДА
Женщины, страдающие анемией до
беременности
Многорожавшие и часторожающие
Женщины после кесарева сечения
Женщины с гестозами беременности
Многоплодная беременность
Женщины с осложнениями в
предыдущих родах (анемия,
кровотечения).
14.
Наличие экстрагенитальной потологии(ревматизм, пороки сердца, сахарный
диабет, заболевания почек и др.)
15. Поступление экзогенного железа в ткани.
пищаFe 2+
→
желудок
Fe 3+
→
тонкий
кишечник
всасывание
↓
Соединение с трансферрином плазмы
↓
ткани
↓
костный мозг → эритропоэз
16.
•В полости кишечника железо освобождается избелков и солей органических кислот пищи.
Усвоению железа способствует аскорбиновая
кислота, восстанавливающая железо.
•В клетках слизистой оболочки кишечника избыток
поступившего железа соединяется с белком
апоферритином с образованием ферритина, при
этом ферритин окисляет Fe2+ в Fe3+.
•Поступление железа из клеток слизистой
оболочки кишечника в кровь сопровождается
окислением железа ферментом сыворотки крови
ферроксидазой.
• В крови Fe3+ транспортирует белок сыворотки
крови трансферрин. В тканях Fe2+ используется
для синтеза железосодержащих белков или
депонируется в ферритине.
17. При недостатоке железа в организме снижается синтез гема и ферритина в неэритроидных тканях и гемоглобина в эритроидных клетках
и вследствии этого:• уменьшается размер эритроцитов и их
пигментация (гипохромные эритроциты
малых размеров).
• В эритроцитах уменьшается содержание
гемоглобина,
• понижается насыщение железом
трансферрина,
• а в тканях и плазме крови снижается
концентрация ферритина.
18. Лабораторная диагностика обмена Fe:
• Сыворотчное железо у женщин 12,5-25мкМоль/л
• Общая железосвязывающая способность
30,6-84,6 мкМоль/л
• ферритин сыворотки у женщин 10-72 нг/л
• % насыщения трансферрина железом
30-50%
19. Недостаточность железа Нb приводит к гемической гипоксии. Снижение транспортной функции крови приводит к усилению работы
20. Клиническая картина:
В зависимости от выраженностидефицита железа в организме
различают три стадии:
- прелатентный дефицит железа в
организме;
- латентный дефицит железа в
организме;
- железодефицитная анемия.
21. Прелатентный дефицит:
• Клинические признаки на этой стадииотсутствуют,
• уровень сывороточного железа сохраняется в
пределах нормальных значений,
• диагноз может быть установлен лишь на
основании определения снижении уровня
сывороточного ферритина.
22. Латентный дефицит
На этой стадии в результате нарушенияпоступления необходимого металла в ткани
отмечается снижение активности тканевых
ферментов (цитохромов, каталазы,
сукцинатдегидрогеназы и др.), что
проявляется развитием сидеропенического
синдрома. К клиническим проявлениям
сидеропенического синдрома относится
извращение вкуса, пристрастие к острой,
соленой, пряной пище, мышечная слабость,
дистрофические изменения кожи и придатков
и др.
23. Железодефицитная анемия
Больные железодефицитной анемией отмечаютобщую слабость, быструю утомляемость,
затруднение в сосредоточении внимания, иногда
сонливость.
Появляются головная боль после переутомления,
головокружение. При тяжелой анемии возможны
обмороки. Эти жалобы, как правило, зависят от
степени анемии, продолжительности
заболевания и возраста больных.
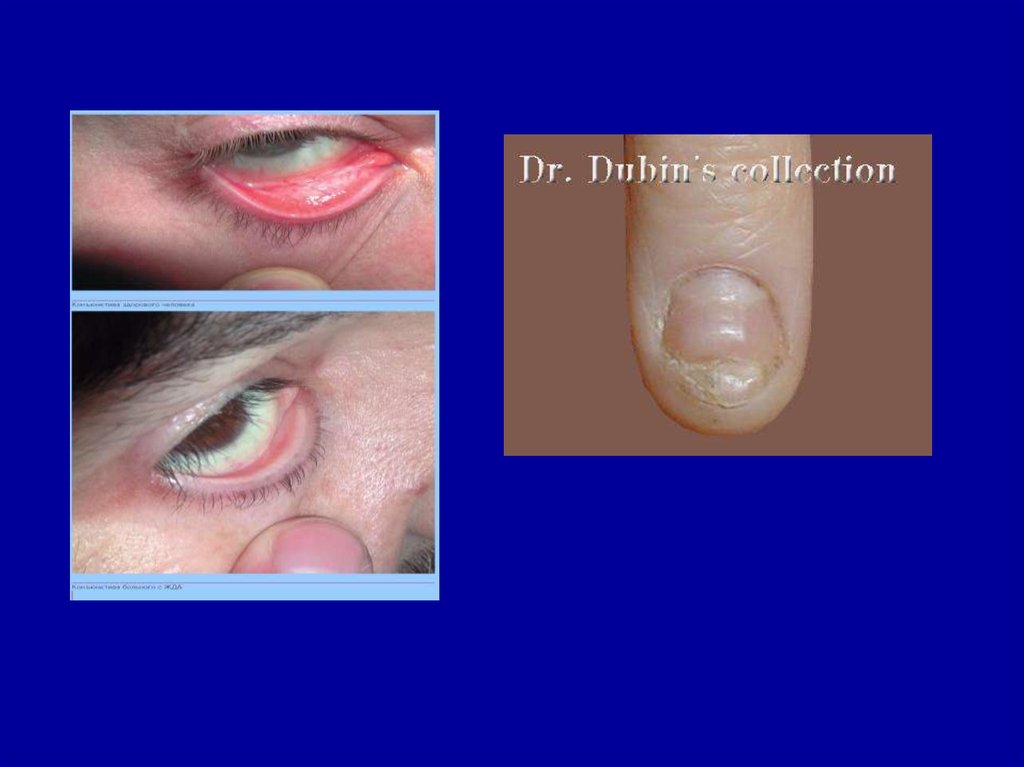
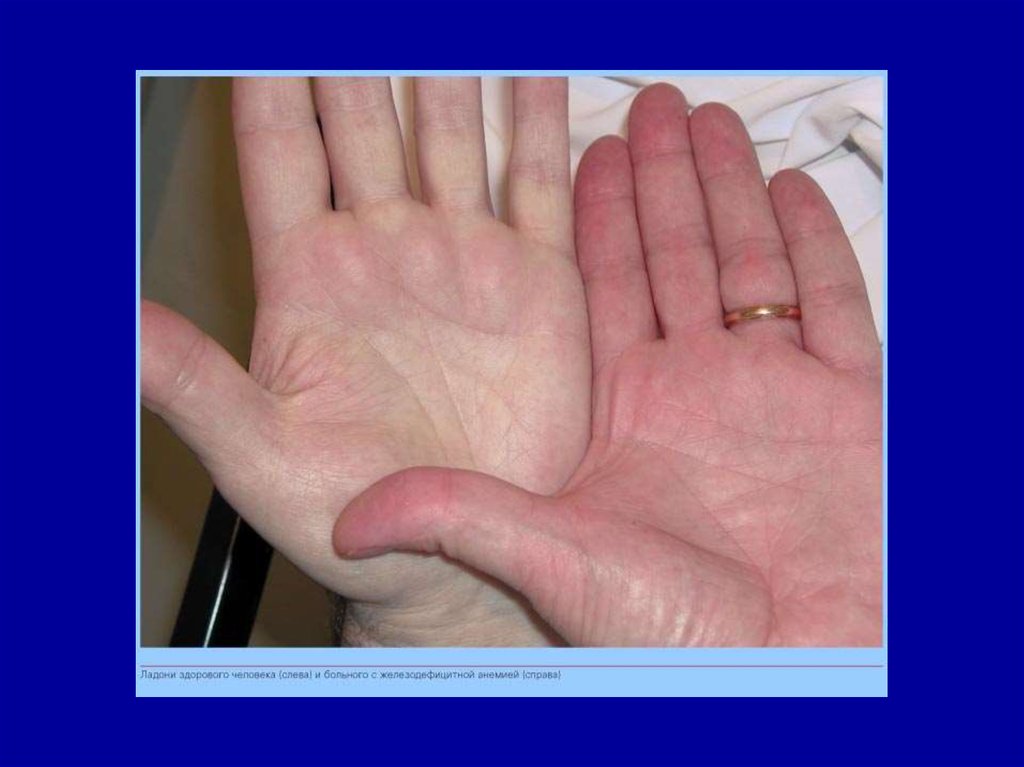
24.
Железодефицитная анемия характеризуетсяизменениями кожи, ногтей и волос. Кожа обычно
бледная, иногда с легким зеленоватым оттенком
(хлороз) и с легко возникающим румянцем щек,
она становится сухой, дряблой, шелушится,
легко образуются трещины.
Волосы теряют блеск, сереют, истончаются, легко
ломаются, редеют и рано седеют.
Специфичны изменения ногтей: они становятся
тонкими, матовыми, уплощаются, легко
расслаиваются и ломаются, появляется
исчерченность. При выраженных изменениях
ногти приобретают вогнутую, ложкообразную
форму (койлонихия).
25.
26.
27. Клинические проявления анемического синдрома
Учащение дыхания,
Тахикардия,
Усиление 1 тона на верхушке сердца,
Систолический шум на верхушке
сердца.
28. Осложнения течения беременности и родов при ЖДА:
• Гестозы у 40-50%• Преждевременные роды 11-42%
• Гипотония и слабость родовой деятельности
10-15%
• Кровотечение во время родов 10%
29. Патология плода при ЖДА
• Развитие фетоплацентарнойнедостаточности.
• Задержка роста плода.
• Гипотрофия плода.
• При тяжелой анемии – потеря плода.
30. Общий анализ крови
• снижение Нв(у беременных<110г/л), Эр (<3,5х10¹²)
• Морфологические характеристики
эритроцитов:
•Микроцитоз,
•анизоцитоз — Эр разных размеров,
•пойкилоцитоз — Эр разной формы,
•гипохромия Эр
МСV снижен
МСНС снижен
МСН снижен
31. Биохимический анализ крови
При развитии ЖДА в биохимическоманализе крови будут регистрироваться:
- уменьшение концентрации
сывороточного ферритина;
- уменьшение концентрации
сывороточного железа;
-уменьшение насыщения трансферрина
железом;
- повышение ОЖСС.
32. Классификация ЖДА по степени тяжести
• ЛегкаяНв 110-90 г/л
• Средняя Нв 90-70 г/л
• Тяжелая
Нв менее 70 г/л
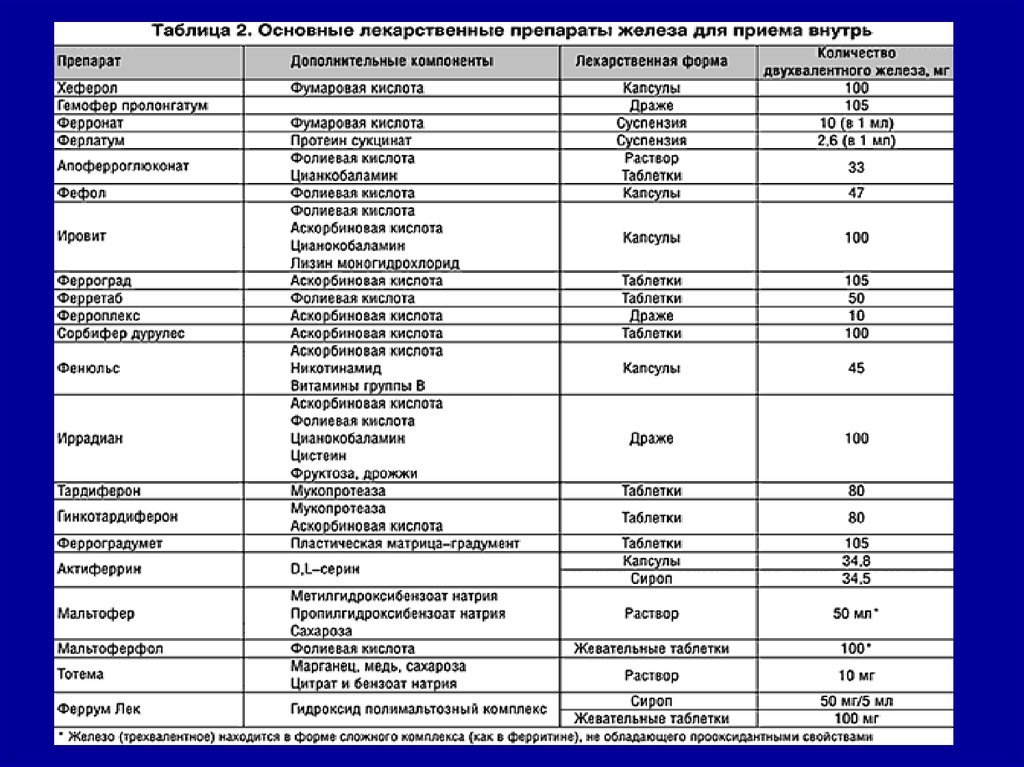
33. Лечение
• Заместительная терапия препаратамиFe² в дозе 100-300 мг/сутки
• Предпочтительное назначение
препаратов per os
• Курс лечения не менее 3 месяцев
(прирост Нв отмечается к концу 3
недели, нормализация показателей
крови через 6-8 недель)
34.
• Усиливают всасывание Fe кислоты• Уменьшают всасывание щелочи, танин
• Препараты Fe принимают за 30 мин до
еды или через 1 час после еды.
• Побочные действия:
- тошнота, рвота,
- запоры,
- окрашивание кала в черный цвет
35.
36.
37.
38.
39.
40.
41.
ПРОФИЛАКТИКА ЖДА• Периодическое наблюдение за картиной
крови;
• употребление пищи с высоким
содержанием железа (мясо, печень и
др.);
• профилактический прием препаратов
железа в группах риска.
• оперативная ликвидация источников
кровопотерь.
42. Заболевания почек у беременных
43. Пиелонефрит
• наиболее частое заболевание почек прибеременности. Выявляется у 6 - 12%
беременных.
• Пиелонефрит оказывает неблагоприятное
влияние на течение беременности и
состояние плода:
- поздний гестоз,
- невынашивание беременности,
- внутриутробное инфицирование плода.
44. Грозными осложнениями являются:
острая почечная недостаточность,
септицемия,
септикопиэмия,
бактериальный шок.
гидронефроз почки.
гестозы беременности, преэклампсия.
Беременных с пиелонефритом относят
к группе высокого риска.
45. Чаще всего пиелонефрит обнаруживают в сроке беременности:
12-15 недель,
24-29 недель,
32-34 недель,
39-40 недель,
в послеродовом периоде на 2-5 и
10-12 сутки
46.
Пиелонефрит у беременных можетвозникнуть впервые, или проявиться
(обостриться), если женщина болела им
до
беременности.
Беременные,
больные пиелонефритом, должны быть
госпитализированы
при
каждом
обострении
заболевания,
при
появлении признаков позднего гестоза,
ухудшении состояния плода (гипоксия,
гипотрофия.)
47. Этиология пиелонефрита
• Возбудители - кишечная палочка,грамотрицательные
эктеробактерии,
синегнойная
палочка,
протей,
энтерококк, золотистый стафилакокк,
стрептококк, грибы типа Candida.
48.
Инфекция проникает в мочевые пути• восходящим
пузыря),
путем
(из
мочевого
• нисходящим – лимфогенным (из
кишечника, особенно, при запорах),
• гематогенным
(при
различных
инфекционных заболеваниях).
49. Различают:
острый
хронический
латентно протекающий
гестационный пиелонефрит
бессимптомную бактериурию
50. 3 степени риска беременности и родов у больных с пиелонефритом
• 1 степень: больные с неосложненнымпиелонефритом, возникшим во время
беременности;
• 2 степень - больные с хроническим
пиелонефритом, существующим до
беременности;
• 3 степень - женщины с пиелонефритом и
артериальной гипертензией или анемией,
пиелонефрит единственной почки.
• Больным с 3-ей степенью риска
беременность противопоказана.
51. Клиника
Болевой синдром
Дизурические явления
Мочевой синдром
Гипертензионный синдром
Анемический синдром
52. Лабораторная диагностика
• ОАК: лейкоцитоз, ускоренное СОЭ• ОАМ: лейкоцитурия,
бактериурия,
протеинурия.
• Анализ мочи по Нечипоренко:
лейкоцитов более 4 000 в 1 мл мочи
• Бак. Посев мочи на флору и ее
чувствительность к антибиотикам (микробных
тел более 100 000 в 1 мл).
53.
• Биохимическое исследование крови:- Общий белок,
- Креатинин, мочевина
- Остаточный азот.
Проба Зимницкого: снижение
концентрационной функции почек.
Проба Реберга-Тареева: снижение
клубочковой фильтрации менее 120
мл/мин
54. УЗИ диагностика
• Расширение чашечно-лоханочнойсистемы почек,
• Неоднородность паренхимы,
• Деформация контура,
• Уменьшение линейных размеров.
55. Лечение
• Диета• Режим
• Этиотропное лечение антибактериальное
1 триместр беременности: синтетические
пенициллины (ампициллин,
оксициллин, метициллин)
56.
• 2 и 3 триместр беременности:- Амоксиклав, цефалоспорины 1, 2, 3
поколений.
Курс антибактериальной терапии 10-14
дней с обязательным бак. посевом
мочи до нормализации лабораторных
показателей.
57. Фитотерапия:
• широко применяются препаратырастительного происхождения
(фитолизин, хофитол, цистон и др.),
• отвары трав: медвежьи ушки, пол-пола,
листья брусники и др.
58. Артериальная гипертензия при беременности
59. АГ- стойкое повышение АД выше 140 и/или 90 мм рт. ст.
• Распространенная патология убеременных 7-30%,
• Основная причина летальности,
• Причина перинатальной смертности,
• Ухудшает прогноз у материт и плода.
60. Осложнения АГ:
Фетоплацентарная недостаточность,
Перинатальная смертность,
Преждевременная отслойка плаценты,
ОПН,
Острая сердечная недостаточность,
Эклампсия,
ДВС
Кровоизлияние в мозг.
61. Классификация АГ у беременных
• АГ имевшаяся до беременности,• Гестационная АГ,
• АГ, имевшаяся до беременности в
сочетании с гестационной АГ и
протеинурией,
• Неклассифицируемая АГ.
62.
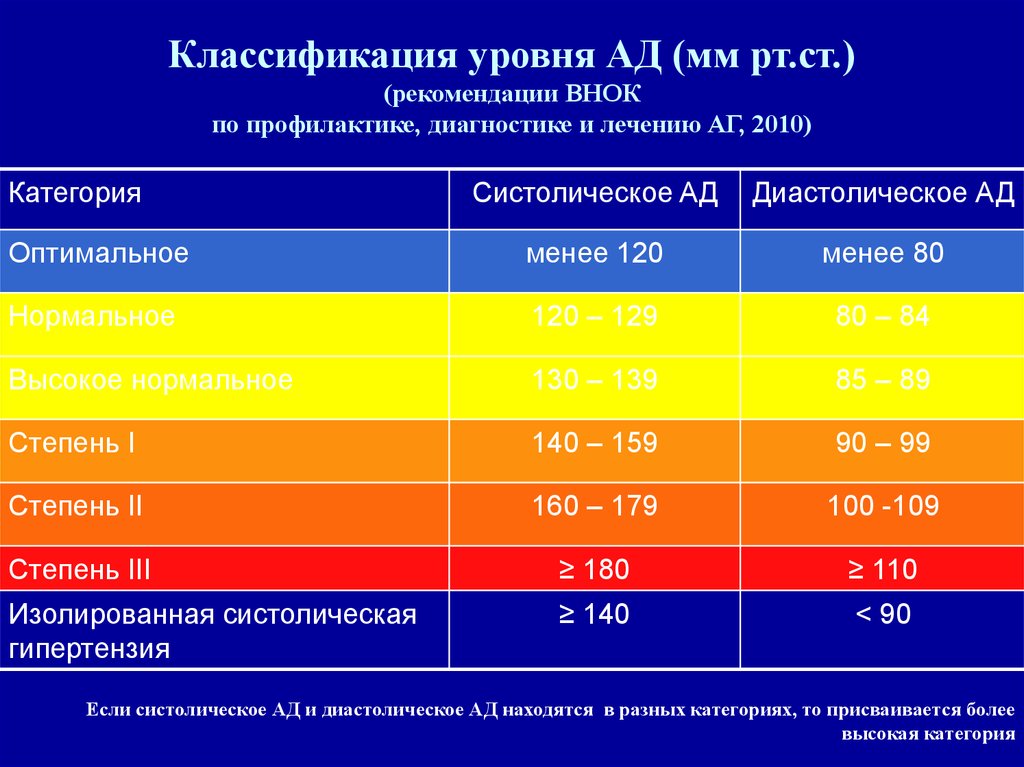
Классификация уровня АД (мм рт.ст.)(рекомендации ВНОК
по профилактике, диагностике и лечению АГ, 2010)
Категория
Систолическое AД
Диастолическое АД
Оптимальное
менее 120
менее 80
Нормальное
120 – 129
80 – 84
Высокое нормальное
130 – 139
85 – 89
Степень I
140 – 159
90 – 99
Степень II
160 – 179
100 -109
Степень III
≥ 180
≥ 110
Изолированная систолическая
гипертензия
≥ 140
< 90
Если систолическое АД и диастолическое АД находятся в разных категориях, то присваивается более
высокая категория
63. Классификация АГ у беременных
• Нормальное АД САД<140 и ДАД <90мм рт.ст.
• Умеренная АГ САД 140-159 мм рт.ст.
и/или ДАД 90-109 мм рт.ст.
Тяжелая АГ САД ˃160 мм рт.ст.
и/или ДАД ˃ 110 мм рт.ст.
64. Факторы риска сердечно – сосудистых заболеваний
Основные• Возраст: > 55 лет – ♂, > 65 лет – ♀
• Курение
• Дислипидемия (ОХС > 6,5; ЛПНП > 4,9; ЛПВП<1,0 (♂) <1,2(♀) ммоль/л)
• Семейный анамнез ранних ССЗ (♂< 55 лет, ♀< 65 лет)
• Абдоминальное ожирение (ОТ≥102 - ♂; ≥88 см-♀)
• С- реактивный белок ≥ 1 мг/дл
Дополнительные факторы риска, оказывающие неблагоприятное влияние на прогноз
- нарушение толерантности к глюкозе
- низкая физическая активность
- повышение фибриногена
Поражение органов – мишеней (ГБ 2 стадии; ВОЗ, 2010)
ГЛЖ – Экг, ЭхоКГ, Rt – признаки
УЗ признаки утолщения стенки артерии (≥0,9 мм) или атеросклеротические
бляшки магистральных сосудов
Повышение сывороточного креатинина (115-133 - ♂; 107-124 - ♀ мкмоль/л
Микроальбуминурия (30-300 мг/сут)
65. Ассоциированные (сопутствующие клинические состояния) (ГБ 3 стадии; ВОЗ, 2010)
Сосудистые заболевания головного мозга
ишемический и геморрагический инсульт
Транзиторная ишемическая отака
Заболевания сердца
инфаркт миокарда
стенокардия
реваскуляризация коронарных артерий
сердечная недостаточность
Поражения почек
- диабетическая нефропатия
- почечная недостаточность (креатинин сыворотки >133 -♂ >124-♀
мкмоль/л)
- протеинурия (>300 мг/сут)
Сосудистые заболевания
расслаивающая аневризма
поражение артерий с клиническими проявлениями
Выраженная гипертоническая ретинопатия
кровоизлияния или эксудаты
отек соска зрительного нерва
66. Диагностика АГ. Показания к проведению СМАД у беременных.
Диагностика АГ. Показания к
проведению СМАД у
беременных.
АГ
Гипертония «белого халата»,
Заболевания почек,
Прегестационный СД,
ХПН,
Тиреотоксикоз,
Тромбофилия, АФC,
СКВ,
Ожирение,
Преэклампсия.
67. Лабораторные и инструментальные методы
• ОАК• ОАМ
• Биохимический анализ крови: К, Na,
- глюкоза, ХС, липиды, ТГ,
- креатинин, мочевина, общий белок,
- АЛТ,АСТ, щелочная фосфотаза,
- мочевая кислота.
68.
• ЭКГ (признаки ГЛЖ: высокий зубец R вотведениях V4-6, нисходящее снижение
сегмента ST)
• ЭХОКГ (признаки ГЛЖ, МЖП,
повышение ИМЛЖ)
• СМАД
• Исследование глазного дна
• УЗДГ сосудов головного мозга и почек
• УЗИ почек
69.
• До 12 недель гестации больные с АГ,имевшейся до беременности, должны
быть обследованы для уточнения
диагноза, определения степени
поражения органов-мишеней и
возможности пролонгирования
беременности.
70. Лечение АГ
Цель лечения АГ у беременных:• Предупреждение осложнений,
связанных с повышением АД
• Сохранение беременности
• Нормальное развитие плода и
своевременное родоразрешение
71. Немедикаментозные методы
• Прекращение курения• Нормальная сбалансированная диета
без ограничения соли и жидкости
• Умеренная аэробная физическая
нагрузка, достаточный сон (8-10 часов),
желателен дневной сон.
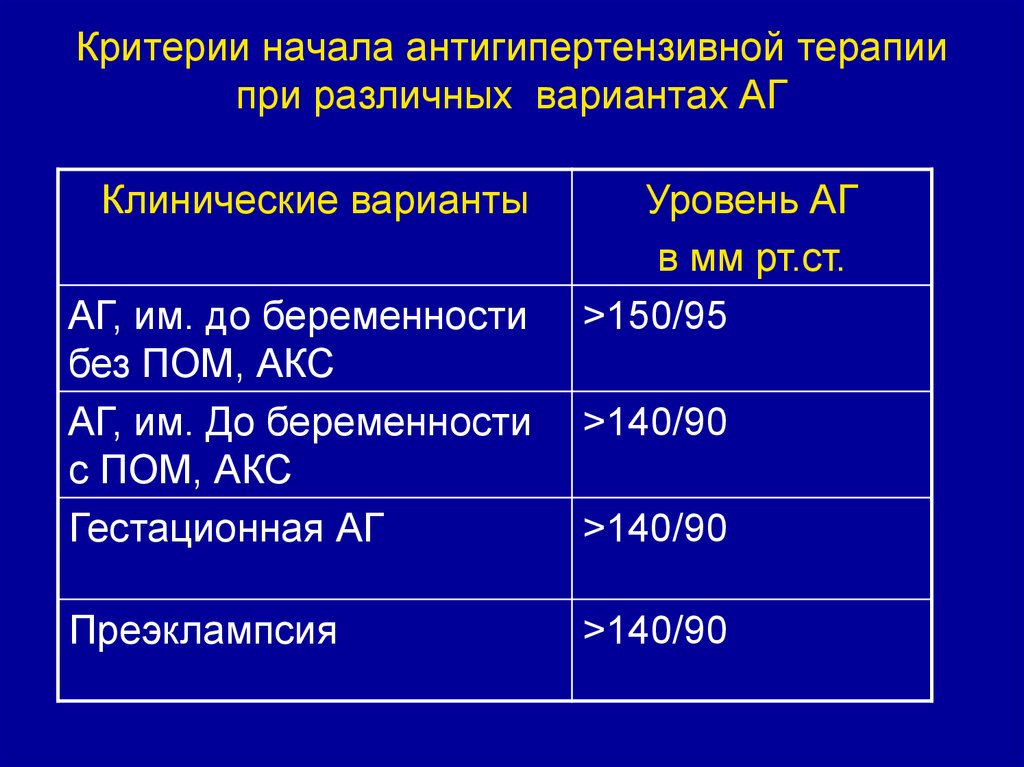
72. Критерии начала антигипертензивной терапии при различных вариантах АГ
Клинические вариантыАГ, им. до беременности
без ПОМ, АКС
АГ, им. До беременности
с ПОМ, АКС
Гестационная АГ
Преэклампсия
Уровень АГ
в мм рт.ст.
>150/95
>140/90
>140/90
>140/90
73. Общие принципы медикаментозного лечения АГ
• Максимальная эффективность дляматери
• Максимальная безопасность для плода
• Начало лечения с минимальных доз
одного препарата
• Отмена ранее применявшихся иАПФ и
БРА
74. Категории риска применения лекарств при беременности, разработанные Американской администрацией по контролю за лекарствами и
пищевыми продуктами – FDA (Food and DrugAdministration):
А – в результате адекватных и строго
контролируемых исследований не
выявлено риска неблагоприятного
воздействия на плод в первом
триместре беременности (и нет
данных,
свидетельствующих
о
подобном риске в последующих
триместрах).
75.
В – изучение репродукции на животных невыявило риска неблагоприятного действия на
плод, а адекватных и строго контролируемых
исследований у беременных женщин не
проведено.
С – изучение репродукции на животных
выявило неблагоприятное действие на плод,
а адекватных и строго контролируемых
исследований у беременных женщин не
проведено, однако потенциальная польза,
связанная с применением лекарственного
средства у беременных, может оправдывать
его использование, несмотря на возможный
риск.
76.
D– имеются доказательства риска
неблагоприятного
действия
лекарственного средства на плод
человека, полученные при проведении
исследований или на практике, однако
потенциальная польза, связанная с
применением лекарственного средства
у беременных, может оправдывать его
использование, несмотря на возможный
риск.
77.
Х– испытания на животных или
клинические
испытания
выявили
нарушения развития плода и/или
имеются
доказательства
риска
неблагоприятного
действия
лекарственного средства на плод
человека, полученные при проведении
исследований или на практике; риск,
связанный
с
применением
лекарственных средств у беременных,
превышает потенциальную пользу.
78. Гипотензивные препараты, рекомендованные ВОЗ в период беременности
• МЕТИЛДОПА (В)250 мг 2 р/день до 3,0 г/сутки
В сроки 16-20 недель беременности
рекомендуется отменить в виду
влияния его на дофаминовые
рецепторы плода
79.
• Антагонисты кальция. Нифидипин (С)30-80 мг/сутки с замедленным
высвобождением.
Побочное действие – тахикардия.
• Кардиоселективные β-блокаторы (С)
Бисопралол, метапролола сукцинат.
Побочные действия: угнетают плацентарный
кровоток, повышают риск неонатальной
гипогликемии и тонус миометрия.
• Тиазидные диуретики (С). Гидрохлортиазид.
Побочные действия: снижение ОЦК,
гипокалиемия.








































































 Медицина
Медицина








