Похожие презентации:
Лекция 4. Болезни новорожденных
1.
Министерство просвещения Республики КазахстанМинистерство здравоохранения Республики Казахстан
ЧУ «Темиртауский высший медицинский колледж»
Болезни новорожденных.
Лектор: бакалавр общей медицины
Крюковская Алёна Радиковна
Темиртау 2024 г.
2.
План:1.
2.
3.
4.
5.
Заболеваемость и смертность новорожденных, основные причины.
Асфиксия новорожденных.
Основы реанимации.
Внутричерепная родовая травма.
Гемолитическая болезнь новорожденных.
3.
1. Заболеваемость и смертность новорожденных,основные причины.
Неонатальная смертность – от момента рождения до 28 дней (включает раннюю
неонатальную смертность – в период 0-7 суток, или 168 час., и позднюю неонатальную
смертность – в период 7-27 суток);
Постнеонатальная смертность – от 28 дней жизни до 1 года.
4.
Большинство всех случаев смерти в неонатальный период (75%) приходится на первую неделюжизни, причем порядка 1 миллиона новорожденных умирают в течение первых 24 часов.
К числу основных причин неонатальной смертности относятся:
преждевременные роды
осложнения интранатального периода (родовая асфиксия/травма)
неонатальные инфекции и врожденные пороки, на долю которых совокупно приходятся 4 из
каждых 10 случаев смерти среди детей младше пяти лет.
5.
2. Асфиксия новорожденных:Асфиксия – это нарушение газового обмена в организме ребенка во время родов, приводящее к тяжелому
ацидозу и недостаточной оксигенации органов, и как следствие, вызывающее временные или постоянные
нарушения их функций
Классификация:
Для постановки диагноза «Тяжелая асфиксия при рождении» предлагается использовать совокупность
признаков: признаки внутриутробного или интранатального страдания плода; низкая оценка по шкале Апгар
(<5 баллов на 5-й минуте); рН <7,0 или дефицит оснований (ВЕ) – >16 ммоль/л в пуповинной крови;
полиорганная недостаточность в раннем неонатальном периоде; неврологические нарушения с момента
рождения.
Средняя или умеренная асфиксия при рождении - нормальное дыхание в течение 1-й минуты после
рождения не установилось, но частота сердцебиений 100 ударов/мин или более, незначительный мышечный
тонус, незначительный ответ на раздражение, оценка по шкале Апгар 4-7 баллов через 1 минуту после
рождения.
6.
Классификация гипоксической энцефалопатии по Н.В.Sarnat и M.S. Sarnat
I степень (легкая) ГИЭ – сознание сохранено, повышенная
возбудимость, гиперрефлексия, мидриаз, отсутствие
судорог, тахикардия, регресс симптоматики к концу первых
суток.
II степень (среднетяжелая) ГИЭ – угнетение сознания до
летаргического, гиперрефлексия, миоз, брадикардия,
судороги, гипотония, снижение безусловных рефлексов
(Моро, сосательный),
III степень (тяжелая) ГИЭ – нарушение сознания до
степени ступора, кома; миоз с плохой фотореакцией,
снижение сухожильных рефлексов, гипотония, отсутствие
безусловных рефлексов, потребность в респираторной
поддержке.
7.
Признаком тяжелой асфиксии является полиорганнаянедостаточность:
Тяжелое угнетение дыхательной и сердечной деятельности:
снижение сократимости миокарда, тяжелая гипотензия,
пассивное расширение полостей сердца и трикуспидальная
регургитация; пациенты могут иметь тяжелую легочную
гипертензию, требующую проведения ИВЛ.
Почечная недостаточность, олигурия и, в
восстановительном периоде – полиурия, что приводит к
значительному водно-электролитному дисбалансу.
Повреждения со стороны кишечника: вялая перистальтика
кишечника и замедленное опорожнение желудка. В редких
случаях развивается некротизирующий энтероколит.
8.
Антенатальные факторы риска:сахарный диабет у матери;
ожирение у матери;
преэклампсия;
эклампсия;
хроническая гипертензия (гипертоническая болезнь матери);
резус-иммунизация матери (ультразвуковые признаки анемии или водянки плода);
мертворождения или рождение предыдущих детей в состоянии тяжелой асфиксии;
клинические признаки инфекционного заболевания у матери непосредственно перед или во время родов
(хорионамнионит, повышенная температура перед или непосредственно в родах);
подозрение на врожденную инфекцию плода;
кровотечение во II или III триместрах беременности;
многоводие;
маловодие;
многоплодная беременность;
несоответствие предполагаемой массы тела плода гестационному возрасту;
наркотическая или алкогольная зависимость матери;
применение матерью лекарственных препаратов, способных угнетать дыхание и сердечную деятельность
новорожденного (таких, как препараты лития, магнезии, адреноблокаторы);
наличие пороков развития плода, выявленных при антенатальной диагностике;
аномальные показатели кардиотокографии или допплерометрии перед родами или во время родов;
угнетение двигательной активности плода перед родами;
отсутствие данных о пренатальном наблюдении;
длительный безводный период (более 18 часов).
9.
Интранатальные факторы риска:преждевременные роды (срок менее 37 недель);
запоздалые роды (срок более 42 недель);
острая гипоксия плода в родах;
разрыв матки;
эмболия околоплодными водами;
коллапс/шок у роженицы (любой этиологии) во время
родоразрешения;отслойка
плаценты;
предлежание плаценты;
врастание плаценты;
выпадение петель пуповины;
патологическое положение плода;
применение общего обезболивания во время родоразрешения;
аномалии родовой деятельности;
наличие мекония в околоплодных водах;
нарушение ритма сердца плода;
дистоция плечиков;
инструментальные роды (акушерские щипцы, вакуумэкстракция).
10.
Лабораторные исследования:Для определения интранатальной асфиксии рождения
Обязательные критерии: для подтверждения тяжести
перенесенной гипоксии в течение первых 30 минут после
рождения у новорожденного проводится забор крови из
пережатой артерии пуповины для определения ее газового
состава. КОС-метаболический ацидоз - pH <7.0 и Ве <–16
ммоль/л; ранние неврологические осложнения;
церебральный паралич; исключение другой патологии
(травма, патология свёртывающей системы крови,
инфекция, генетические заболевания). Дефицит оснований
и уровень лактата в крови является прогностическим
критерием. Уровень лактата меньше 5 ммоль/л и/или
дефицит оснований менее 10 ммоль/л не приводят к
неврологическим осложнениям. Повышение лактата более
9 ммоль/л прогностически связано с умеренной или
тяжёлой энцефалопатией
11.
Клинический анализ крови, развернутый с дифференциальным подсчетомлейкоцитов, прокальцитонин и СРБ для исключения или подтверждения
наличия у новорожденного тяжелой бактериальной инфекции (сепсис,
пневмония ).
NB! У ребенка вследствие перенесенной асфиксии могут отмечаться
изменения в клиническом анализе крови требующие коррекции (анемия,
тромбоцитопения.)
Концентрация глюкозы в сыворотке крови (глюкоза основной энергетический субстрат, необходимый для
постнатальной адаптации, питания мозга; гипогликемия может привести к апноэ, судорогам).
Функция почек: определение креатинина сыворотки крови, клиренса креатинина, и остаточного азота.
Магнитно-резонансная спектроскопия выявляет изменения концентрации лактата, холина, креатина и глутамина
и таким образом обеспечивает биохимический анализ церебральной ткани. Повышение концентрации лактата
являются признаками поздних неврологических осложнениями. Соотношение лактат/холин, равное 1, является
показателем более чем 95%-й вероятности неблагоприятного неврологического исхода, тогда как отсутствие
лактата предсказывает нормальный исход.
12.
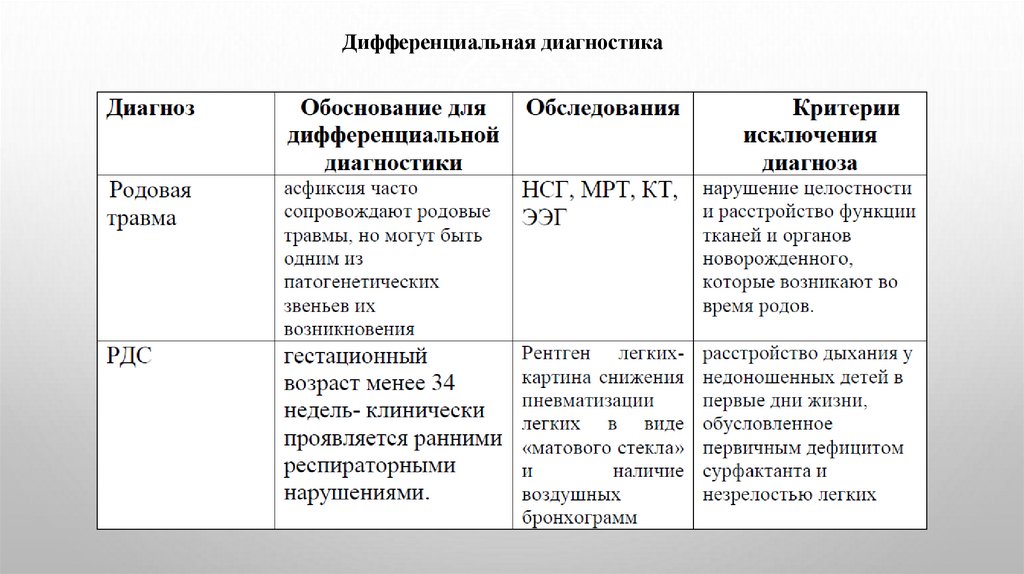
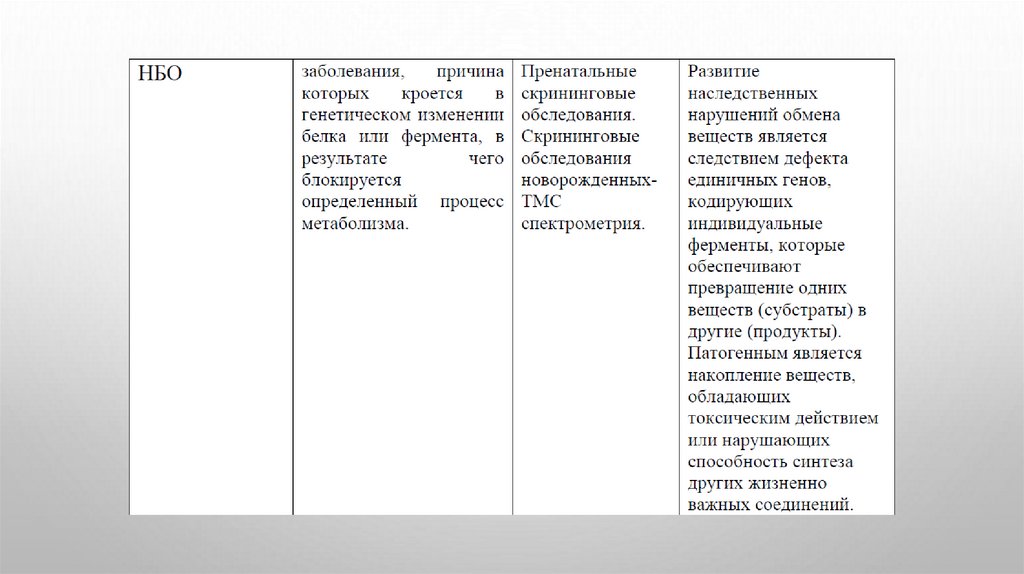
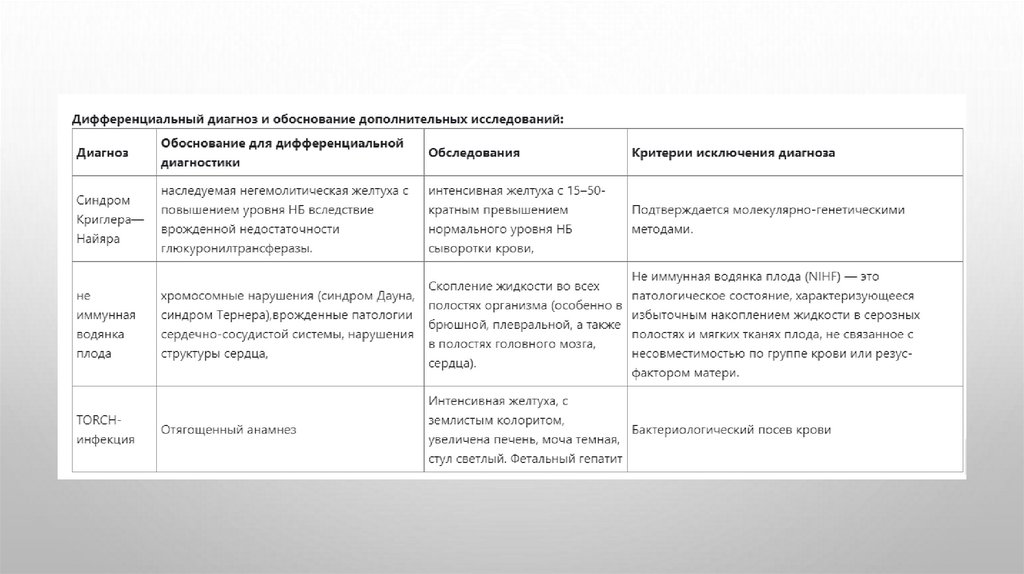
Дифференциальная диагностика13.
14.
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ: Снижение частоты тяжелых осложнений уноворожденного со стороны центральной нервной системы, после перенесенной асфиксии и гипоксии в родах.
У новорожденных детей, получающих кислород, целевой диапазон SatO2 рекомендуется поддерживать в пределах
90-95%. (УД-2В). Обычно SatO2 в пределах от 90 до 95% гарантирует уровень РаО2 больше 45 и меньше 100
мм.рт.ст.
Для адекватной перфузии головного мозга необходимо поддерживать среднее АД выше 35–40 мм рт. ст.
Гипотензия связана с дисфункцией миокарда, синдромом капиллярной утечки и гиповолемией. Таким образом,
основными целями гемодинамической поддержки являются адекватная волемическая нагрузка физиологическим
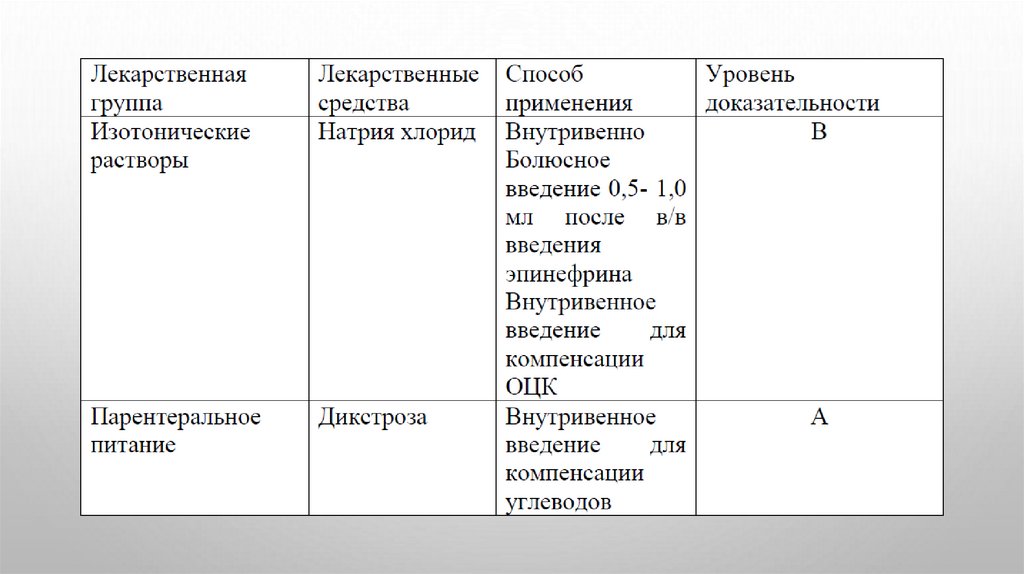
раствором натрия хлорида 0,9%.
Инфузионная терапия должна быть индивидуальной и подбираться на основании: тяжести и течения ГИЭ;
контроль концентрации электролитов и глюкозы
15.
Немедикаментозное лечение:Единственным методом немедикаментозного лечения,
относительно широко используемым у детей, перенесших
среднетяжелую и тяжелую асфиксию в родах, является
контролируемая лечебная гипотермия. Гипотермия должна
быть начата в течение первых 6 ч, но проведено несколько
исследований доказывающих, что при начале гипотермии в
течении первых 3 ч эффективность выше.
16.
Медикаментозное лечение:Обеспечение адекватной системной перфузии; коррекция
метаболических нарушений, коррекция белков, жиров и
углеводов.
Инфузионная терапия, нутритивная поддержка. Расчет
суточной потребности жидкости, белков, жиров, углеводов
проводится согласно протокола «Парентеральное питание
новорожденных» и следующим принципам: − стартовый
объем 60 мл/кг/сут − учитывая возможную задержку
жидкости на фоне перенесенной асфиксии;
Энтеральное кормление при проведении гипотермии не
противопоказано и может назначаться по обычным
показаниям – донорское материнское молоко.
Антибактериальная терапия. После стабилизации
новорожденного и начала проведения терапевтической
гипотермии не является показанием к назначению
антибактериальных препаратов; в случае, если
антибактериальные препараты показаны, назначается
эмпирическая комбинированная терапия пенициллинами в
сочетании с аминогликозидами.
17.
18.
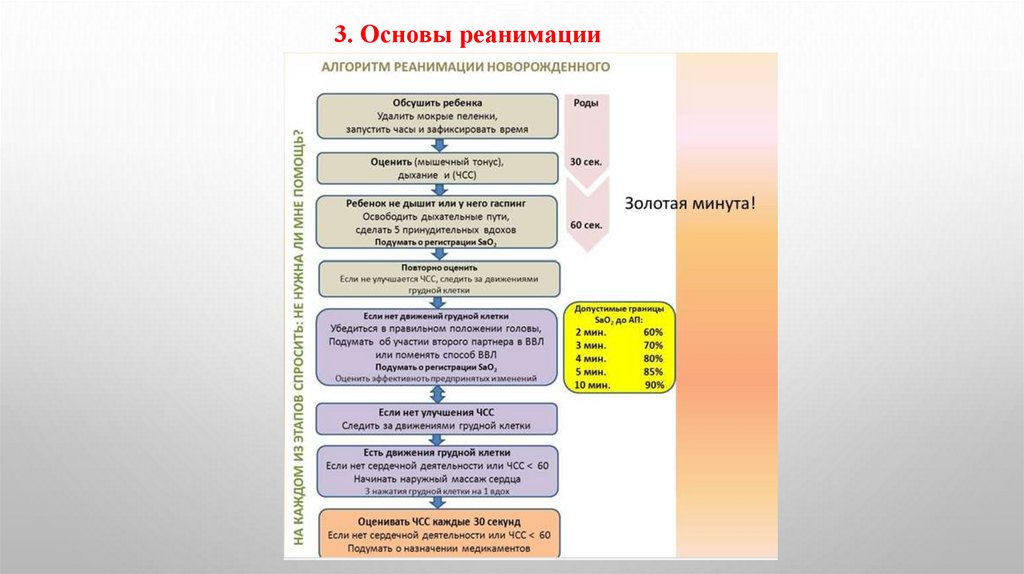
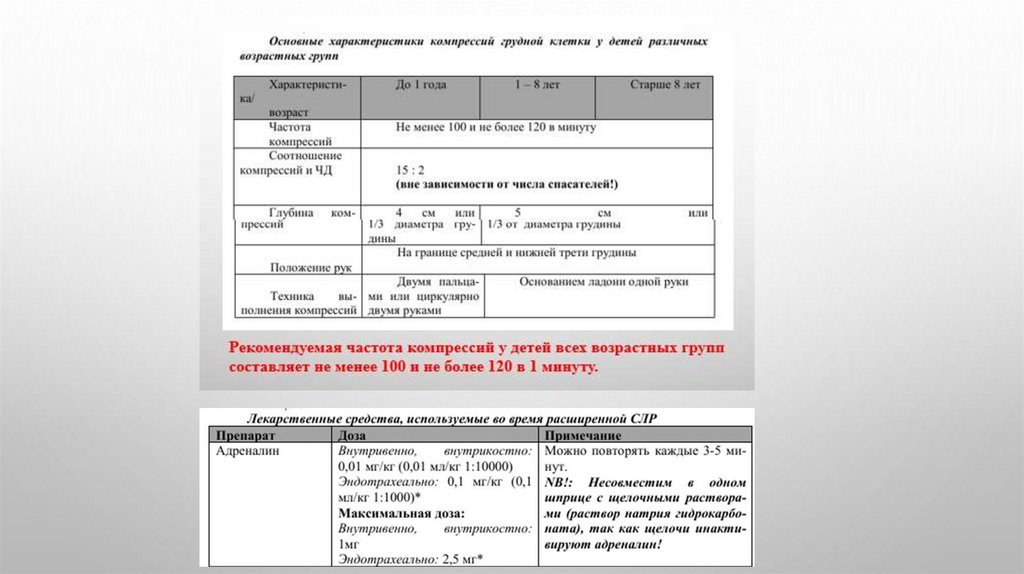
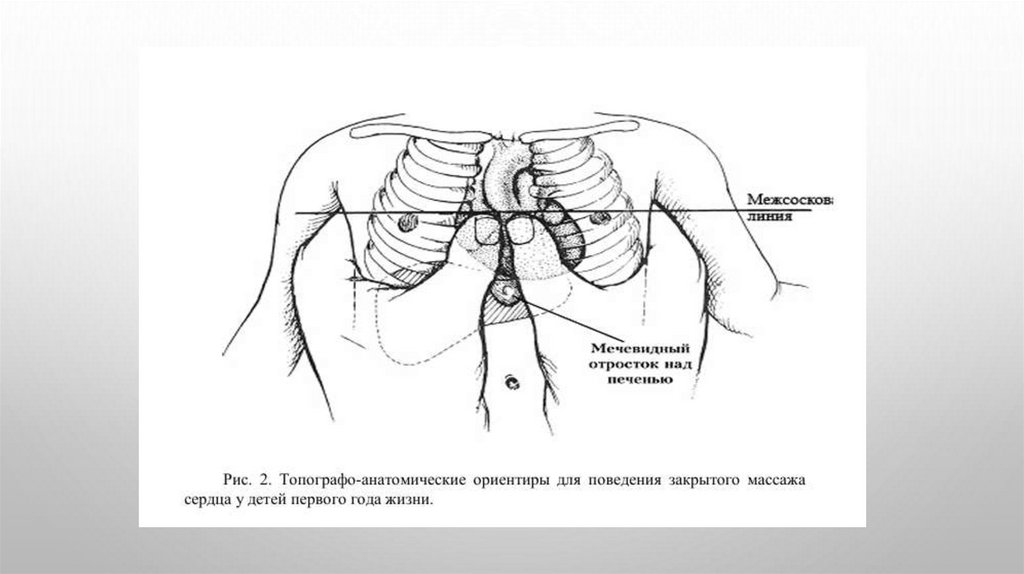
3. Основы реанимации19.
20.
21.
4. Внутричерепная родовая травма.Родовая травма — это группа заболеваний, вызванных
воздействием механического фактора во время родов. В МКБ к
родовой травме относятся 49 кодов, отражающих повреждения
различных органов и тканей. Различают родовую травму
черепа, головного и спинного мозга, костей скелета, внутренних
органов, нервных сплетений и др.
Родовая травма черепа — это целостная реакция организма плода и новорожденного на повреждение
головного мозга, вызванное механическими силами в результате нарушения компенсаторных и
приспособительных возможностей плода в родах, которая сопровождается постнатальной дезадаптацией.
22.
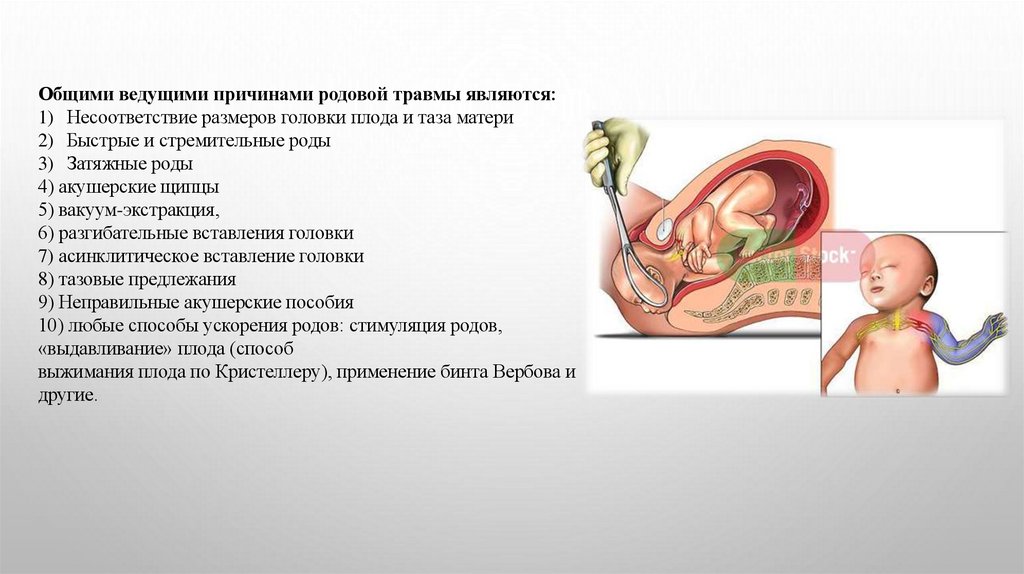
Общими ведущими причинами родовой травмы являются:1) Несоответствие размеров головки плода и таза матери
2) Быстрые и стремительные роды
3) Затяжные роды
4) акушерские щипцы
5) вакуум-экстракция,
6) разгибательные вставления головки
7) асинклитическое вставление головки
8) тазовые предлежания
9) Неправильные акушерские пособия
10) любые способы ускорения родов: стимуляция родов,
«выдавливание» плода (способ
выжимания плода по Кристеллеру), применение бинта Вербова и
другие.
23.
Внутричерепная родовая травма включает в себявнутричерепные кровоизлияния
нарушения движения крови и ликвора в области
головного мозга, с развитием отека мозга,
поражением нервных клеток и проводников.
Немаловажную роль в развитии внутричерепного
кровоизлияния играет ломкость и проницаемость
сосудов новорожденного, снижение к моменту
рождения ребенка содержание протромбина,
тромбоцитов, фибриногена, снижение свертываемости
крови. Особенно часто это встречается у недоношенных
детей.
24.
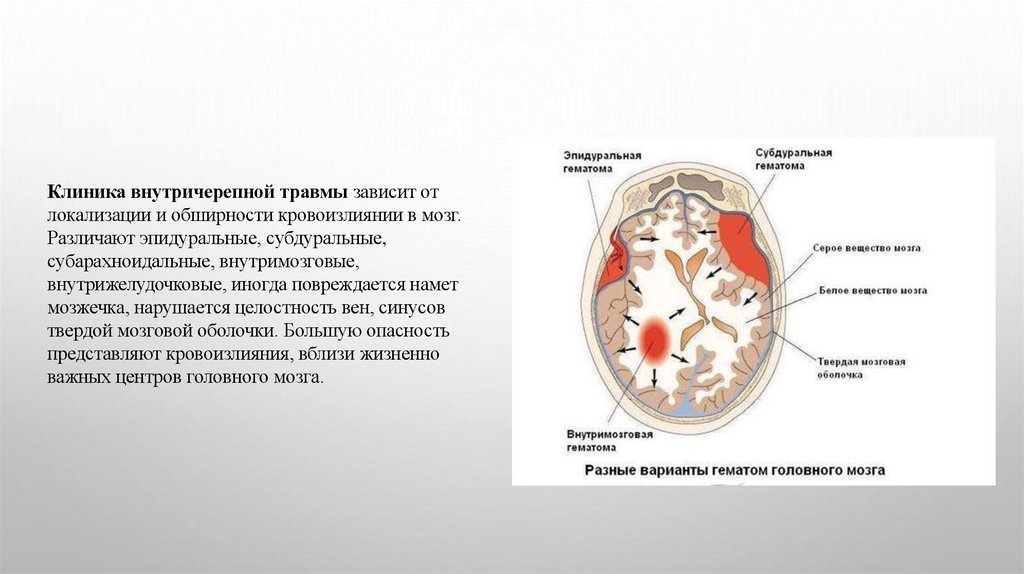
Клиника внутричерепной травмы зависит отлокализации и обширности кровоизлиянии в мозг.
Различают эпидуральные, субдуральные,
субарахноидальные, внутримозговые,
внутрижелудочковые, иногда повреждается намет
мозжечка, нарушается целостность вен, синусов
твердой мозговой оболочки. Большую опасность
представляют кровоизлияния, вблизи жизненно
важных центров головного мозга.
25.
Различают 3 степени тяжести внутричерепной мозговой травмы:легкая(1)
средней степени (2)
тяжелая(3)
1 - я степень - вялость, снижение рефлексов, слабый крик. Движения скованы и ограничены, напряжение
сгибательных мышц конечностей. На фоне сниженного мышечного тонуса может возникнуть дрожание,
двигательное беспокойство. Часто бывает дыхательная и сердечная аритмии. Часто отмечается посинение
кончиков пальчиков, губ, носика, ушек или общее посинение. Сосание ослаблено, тоны сердца приглушены.
2 - я степень - характеризуется угнетением, а затем возбуждением нервной системы. В стадии угнетения
отмечается снижение двигательной функции, снижение или отсутствие рефлексов, мышечная слабость, отсутствие
крика, сосательного и глотательного рефлексов, глухость тонов сердца, брадикардия, аритмия. При возбуждении
нервной системы появляются судороги, нарушение сна, беспокойство, менингеальные симптомы (ребенок лежит с
запрокинутой головой, вытянутыми ногами и прижатыми к туловищу руками). Отмечается высокая температура,
частый пульс, кожные покровы синеватые, большой родничок выбухает и напряжен, появляются парезы и
параличи. Глотание и сосание отсутствуют.
3 - я степень - характеризуется очень тяжелым состоянием, резким угнетением всех жизненноважных функций.
Дыхание аритмично, учащено или замедленно. Тоны сердца глухие, аритмичны. Мышечная слабость и
обездвиженность могут чередоваться с повышенным тонусом мышц, судорогами. В динамике это дети с тяжелыми
поражениями ЦНС .
26.
Диагноз внутричерепная родовая травма устанавливается на основе данных осмотраглазного дна (имеется отек и кровоизлияния) и ликвора (он мутный, имеется кровь, количество
белка и лимфоцитов увеличено, имеются измененные эритроциты, давление его повышено).
Внутричерепная родовая травма опасна для жизни ребенка и своими осложнениями после
болезни - церебральные параличи, олигофрения, эпилепсия, гидроэнцефалия, неврозы,
нарушение вегетативной нервной системы.
27.
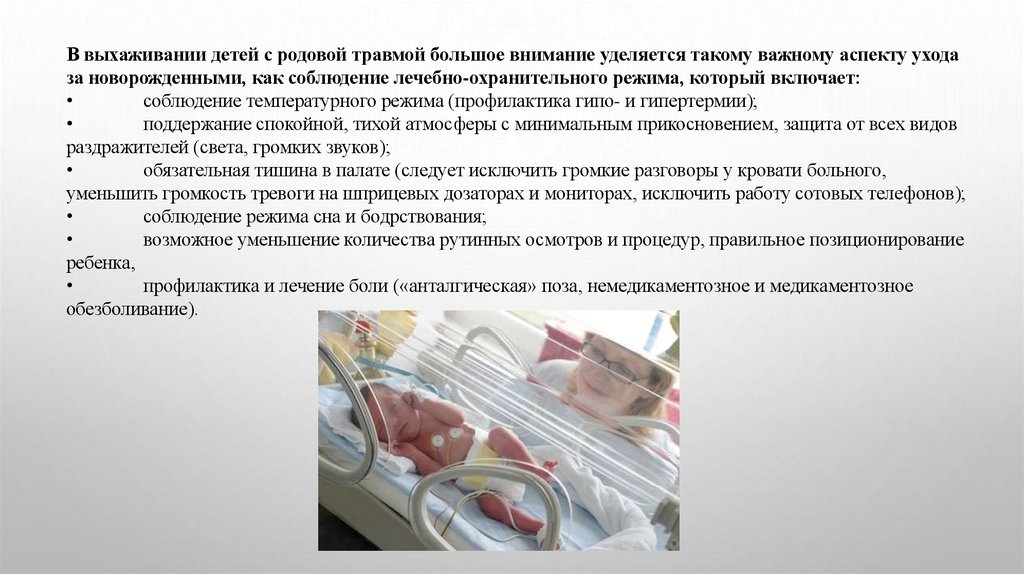
В выхаживании детей с родовой травмой большое внимание уделяется такому важному аспекту уходаза новорожденными, как соблюдение лечебно-охранительного режима, который включает:
соблюдение температурного режима (профилактика гипо- и гипертермии);
поддержание спокойной, тихой атмосферы с минимальным прикосновением, защита от всех видов
раздражителей (света, громких звуков);
обязательная тишина в палате (следует исключить громкие разговоры у кровати больного,
уменьшить громкость тревоги на шприцевых дозаторах и мониторах, исключить работу сотовых телефонов);
соблюдение режима сна и бодрствования;
возможное уменьшение количества рутинных осмотров и процедур, правильное позиционирование
ребенка,
профилактика и лечение боли («анталгическая» поза, немедикаментозное и медикаментозное
обезболивание).
28.
Петехии и ссадины у новорожденных, как правило, требуют лишь местных антисептических мероприятий, такихкак обработка спиртовыми растворами анилиновых красителей, наложение асептической повязки при
необходимости.
Новорожденным с кефалогематомой и родовой опухолью в первые 3 — 4 дня жизни достаточно обеспечить
максимальный покой, щадящий уход.
К более сложным родовым травмам относится перелом ключицы. В этом случае необходимо в первую очередь
иммобилизировать поврежденную конечность. Для этого врач накладывает малышу мягкую фиксирующую
повязку «Дезо», а медсестра ассистирует ему.
В дальнейшем ребенку обеспечивается бережный уход. Выкладывание его на спину или на здоровый бок.
Обязательным является регулярное позиционирование малыша в вертикальном положении для профилактики
гиповентиляции легких.
Уход осуществляется мамами, которых предварительно обучают медицинские сестры. После сращения перелома
силы малыша, его движения полностью восстанавливаются, и перелом никак не влияет на будущее здоровье
ребенка.
При подозрении на родовую травму шейного отдела позвоночника и при сопутствующем ей болевом симптоме
первым мероприятием является иммобилизация головы и шеи новорожденного с помощью ортопедических
укладок. Для этого используются воротники Шанца и кольцевидные ватно-марлевые повязки. В листе наблюдения
за новорожденным врач делает назначение: фиксация ШОП — укладка «бублик» или воротник Шанца.
29.
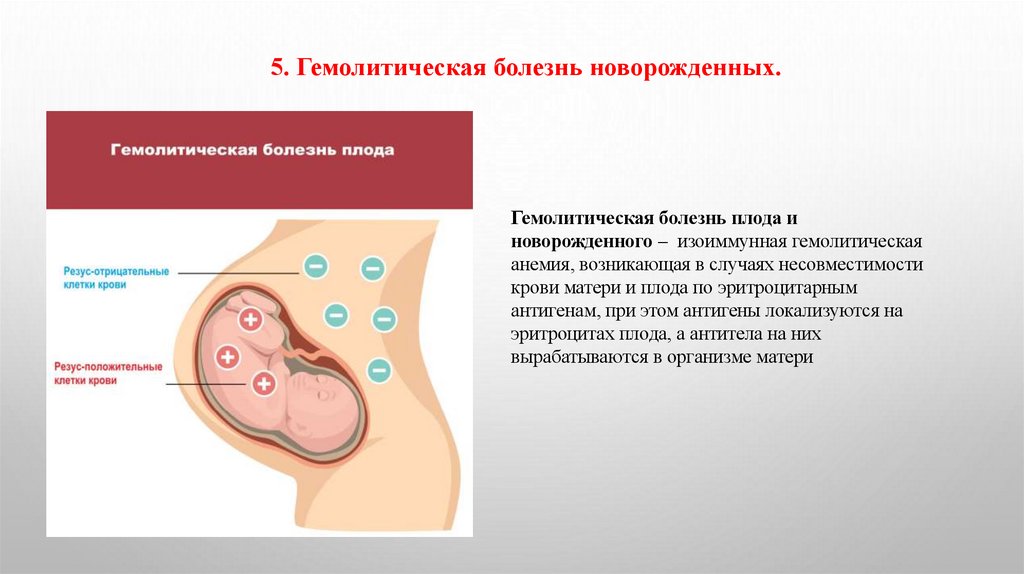
5. Гемолитическая болезнь новорожденных.Гемолитическая болезнь плода и
новорожденного – изоиммунная гемолитическая
анемия, возникающая в случаях несовместимости
крови матери и плода по эритроцитарным
антигенам, при этом антигены локализуются на
эритроцитах плода, а антитела на них
вырабатываются в организме матери
30.
Для формулировки окончательного клиническогодиагноза ГБН у новорожденного рекомендуется
следующая классификация:
-В зависимости от вида иммунологической
несовместимости эритроцитов матери и плода,
являющегося причиной ГБН:
несовместимость по резус-фактору;
несовместимость по системе АВО (групповая
несовместимость);
несовместимость по редким факторам крови.
- По ведущим клиническим проявлениям:
отечная (гемолитическая анемия с водянкой) форма;
желтушная (гемолитическая анемия с желтухой) форма;
анемическая (гемолитическая анемия без желтухи и
водянки) форма;
31.
- По степени тяжести:легкая ГБН;
среднетяжелая ГБН (заболевание средней тяжести);
тяжелая ГБН.
- По наличию или отсутствию осложнений
выделяют:
осложненную форму (возможные осложнения:
ядерная желтуха, синдром сгущения желчи,
геморрагический синдром и другие состояния,
требующие дополнительного патогенетического
лечения);
неосложненную форму.
32.
Анамнез:резус- принадлежность и группа крови матери;
инфекции во время беременности и родов;
наследственные заболевания (дефицит Г6ФДГ,
гипотиреоз, другие редкие заболевания);
наличие желтухи у родителей;
наличие желтухи у предыдущего ребенка;
вес и гестационный возраст ребенка при рождении;
вскармливание ребенка (недостаточное
вскармливание и/или рвота).
33.
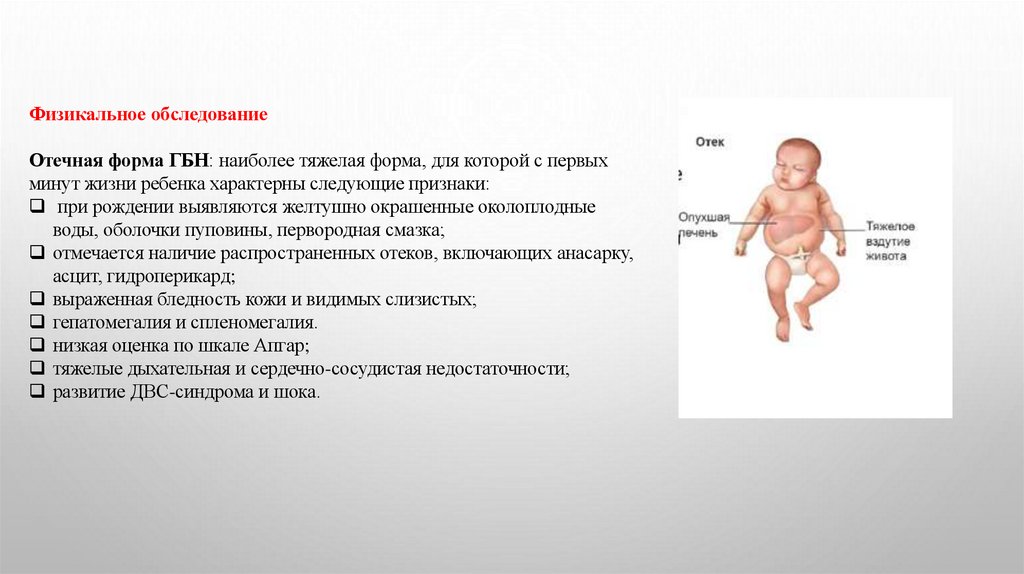
Физикальное обследованиеОтечная форма ГБН: наиболее тяжелая форма, для которой с первых
минут жизни ребенка характерны следующие признаки:
при рождении выявляются желтушно окрашенные околоплодные
воды, оболочки пуповины, первородная смазка;
отмечается наличие распространенных отеков, включающих анасарку,
асцит, гидроперикард;
выраженная бледность кожи и видимых слизистых;
гепатомегалия и спленомегалия.
низкая оценка по шкале Апгар;
тяжелые дыхательная и сердечно-сосудистая недостаточности;
развитие ДВС-синдрома и шока.
34.
Желтушная форма ГБН:при рождении могут быть желтушно прокрашены
околоплодные воды, оболочки пуповины, первородная
смазка;
характерно раннее развитие желтухи;
бледность кожных покровов и видимых слизистых
оболочек;
увеличение печени и селезенки.
Анемическая форма ГБН:
бледность кожных покровов, вялость, плохое сосание;
тахикардия;
увеличение размеров печени и селезенки;
приглушенность тонов сердца, систолический шум.














 Медицина
Медицина








