Похожие презентации:
1_Sakharny_diabet_u_detey
1. ФГБОУ ВО БАШКИРСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ МИНЗДРАВА РОССИИ КАФЕДРА ДЕТСКИХ БОЛЕЗНЕЙ ЛЕКЦИЯ Сахарный диабет у
детейДоцент Гурьева Л.Л.
УФА 2024-2025г.г.
2. Сахарный диабет (СД)
Сахарный диабет (СД) — это большая группа сложныхметаболических заболеваний, которая характеризуется
хронической гипергликемией, обусловленной нарушением
секреции или действия инсулина, или сочетанием этих нарушений.
Нарушение секреции инсулина и/или снижение реакции тканей на
инсулин в составе сложных гормональных процессов приводят к
нарушению воздействия инсулина на ткани-мишени, что, в свою
очередь, вызывает нарушения углеводного, жирового и белкового
обмена.
У одного и того же пациента могут одновременно наблюдаться
нарушение секреции инсулина и нарушение его действия.
3. Инсулин
Инсулин- основной гормон (пептид)инкреторного аппарата поджелудочной
железы, способствующий снижению уровня
глюкозы в крови за счет усиления поглощения
ее клетками.
Функция инсулина заключается в
поддержании энергетического гомеостазаобмена углеводов, аминокислот, кетоновых
тел, свободных жирных кислот (СЖК),
электролитов.
4.
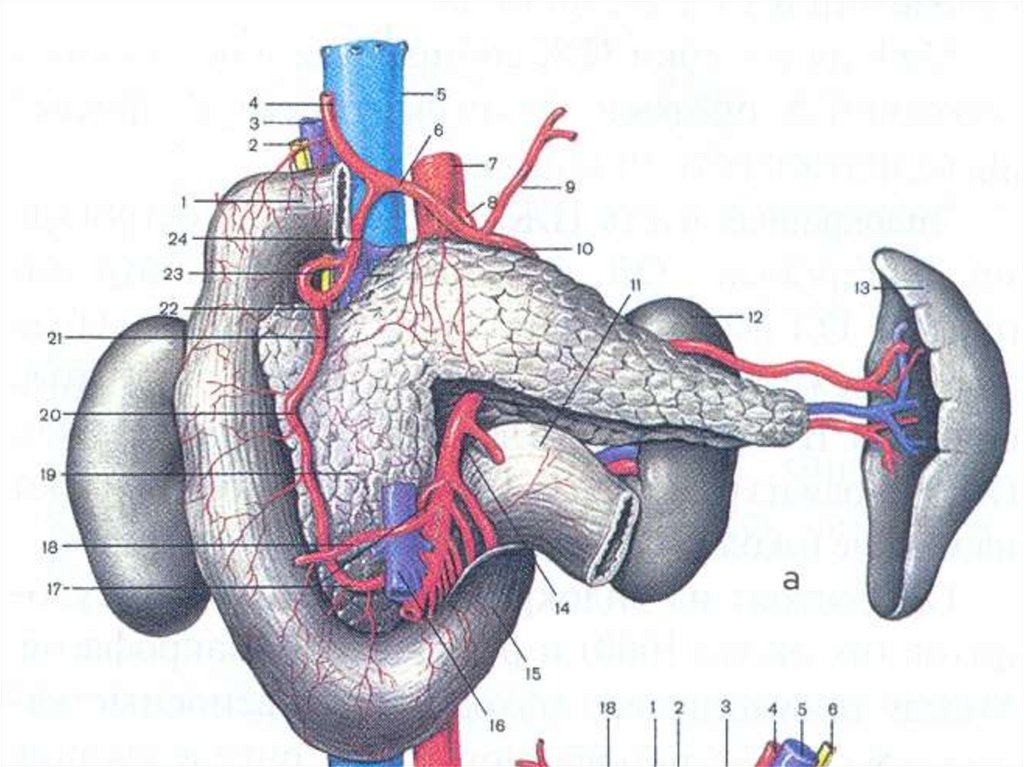
5. Структура поджелудочной железы
Экзокринная часть (97% клеток).Эндокринная часть (3% клеток):
альфа-клетки- глюкагон
бета-клетки -инсулин
дельта-клетки - соматостатин
рр-клетки - панкреатический
полипептид.
6. поджелудочная железа
Человеческая поджелудочная железасодержит от 1 до 3 млн.инсулиновых
островков, что составляет 1% всей массы
панкреатической ткани.
Островок содержит 3000–5000 клеток, 70% из
которых являются бета-клетками. Каждая бетаклетка имеет 10 000 секреторных гранул,
которые содержат кристаллы инсулина.
7.
Эндокринный аппарат поджелудочной железы (островкиЛангерганса) вырабатывают 2 основных гормона: проинсулин (βклетки – основной анаболик, который распадается на С-пептид и
инсулин) и глюкагон (ά-клетки).
В сутки у здорового человека секретируется 40-50 ЕД инсулина.
Пищевая секреция инсулина соответствует постпрандиальному
подъему уровня глюкозы, т.е. за счет нее обеспечивается
нейтрализация гипергликемизирующего действия пищи.
Количество пищевого инсулина примерно соответствует
количеству принятых углеводов - около 1-2,5 Ед
на 10-12 г углеводов (1 хлебная единица - ХЕ).
8.
Базальная секреция инсулина обеспечиваетоптимальный уровень гликемии и анаболизма в
интервалах между едой и во время сна. Базальный
инсулин секретируется со скоростью примерно 1 Ед/ч,
при длительной физической нагрузке или длительном
голодании она существенно уменьшается. На пищевой
инсулин приходится не менее 50-70 % суточной
продукции инсулина . Базальная секреция инсулина
контролируется преимущественно на уровне
гипоталамуса.
9.
Потребность в инсулине повышается в ранниеутренние часы, а в дальнейшем постепенно падает в
течение дня. Так, на завтрак на 1 ХЕ секретируется 2,02,5 Ед инсулина, на обед - 1,0-1,5 Ед, а на ужин - 1,0
ЕД.
10. Основные физиологические эффекты инсулина
Основные физиологические эффекты инсулинаСтимуляция переноса глюкозы через мембраны клеток
инсулинзависимых тканей – основная функция инсулина.
Основными органами-мишенями инсулина являются печень,
жировая ткань и мышцы.
Инсулин стимулирует синтез гликогена в печени и мышцах, синтез
жиров в печени и жировой ткани, синтез белков в печени, мышцах
и других органах. Все
Все эти изменения направлены на утилизацию глюкозы, что
приводит к снижению ее уровня в крови.
Физиологическим антагонистом инсулина
является глюкагон, который стимулирует мобилизацию гликогена
и жиров из депо; в норме уровень глюкагона меняется реципрокно
продукции инсулина.
11.
12. Этиологическая классификация сахарного диабета (ISPAD, 2018)
Тип сахарного диабетаI. Сахарный диабет 1 типа
а) иммуноопосредованный (характеризуется наличием
одного или более аутоиммуных маркеров);
б) идиопатический.
II. Сахарный диабет 2 типа
III. Другие специфические типы
A. Наиболее распространенные моногенные формы;
B. Генетические дефекты действия инсулина;
13. Этиологическая классификация сахарного диабета (ISPAD, 2018)
C. Болезни экзокринной функции поджелудочнойжелезы;
D. Эндокринопатии;
E. Нарушения, индуцированные приемом
фармакологических или химических препаратов
F. Инфекции
G. Редкие формы иммунного СД
H. Другие генетические синдромы, ассоциированные с
СД
IV. Гестационный СД
14. II. Сахарный диабет 2 типа
СД II наиболее распространен среди взрослых, характеризуетсяотносительной инсулиновой недостаточностью с нарушениями как
секреции, так и действия инсулина: от преобладающей
инсулинорезистентности с относительной инсулиновой
недостаточностью до преимущественного секреторного дефекта в
сочетании или без сочетания с инсулинорезистентностью.
Болеет 8,3% взрослого населения (382 млн.), 85-90% всего СД
(следствие периферической инсулинорезистентности,
формирующей относительную инсулиновую недостаточность).
15. III. Другие специфические типы. A. Наиболее распространенные моногенные формы
Генетические дефекты функции β -клеток:1. Хромосома 12, HNF-1α (MODY3)
2. Хромосома 7, глюкокиназа (MODY2)
3. Хромосома 20, HNF-4α (MODY1)
4. Хромосома 13, инсулиновый промоторный фактор — IPF-1 (MODY4)
5. Хромосома 17, HNF-1Я (MODY5)
6. Хромосома 2, NeuroD1 (MODY6)
7. Митохондриальная ДНК -мутация
8. Хромосома 6, KCNJ11 (Kir6.2), ABCC8 (Sur 1).
9. Некоторые другие, причина которых — моногенные дефекты синтеза
инсулина.
16. III. Другие специфические типы. B. Генетические дефекты действия инсулина
1. Резистентность к инсулину типа А2. Лепречаунизм (синдром Донохью)
3. Синдром Рабсона–Менделхолла,
4. Липоатрофический диабет
5. Некоторые другие формы диабета, возникающие вследствие
мутации гена рецептора инсулина. Клинически — нарушения
углеводного обмена от умеренной гипергликемии и
гиперинсулинемии до явного сахарного диабета. Синдром
Донохью и синдром Рэбсона – Менделхолла манифестируют в
детском возрасте и проявляются резко выраженной
резистентностью к инсулину.
17. III. Другие специфические типы. C. Болезни экзокринной функции поджелудочной железы
1. Панкреатит2. Травма, панкреатэктомия
3. Новообразования поджелудочной железы
4. Кистозный фиброз (муковисцедоз)
5. Гемохроматоз
6. Фибро-калькулезная панкреатопатия
7. Некоторые другие нозологически различные заболевания, при
которых наряду со значительными нарушениями экзокринной
функции поджелудочной железы наблюдается и недостаточность
секреторной функции островковых клеток.
18. III. Другие специфические типы. D. Эндокринопатии.
1. Акромегалия2. Синдром Кушинга
3. Глюкагонома
4. Феохромоцитома
5. Гипертиреоз
6. Соматостатинома
7. Альдостерома
8. Некоторые другие вследствие контринсулярного действия
выделяемых в избыточном количестве гормонов могут приводить к
истощению функциональных компенсаторных резервов β -клеток
поджелудочной железы.
19. III. Другие специфические типы. E. Нарушения, индуцированные приемом фармакологических или химических препаратов
1. Вакор 2. Пентамидин 3. Никотиновая кислота 4.Глюкокортикоиды
5. Тиреоидные гормоны 6. Диазоксид 7. β -адренергические
агонисты
8. Тиазиды 9. Дилантин 10. α –интерферон 11. Другие препараты.
Механизмы их действия различны: ухудшение действия инсулина
на периферии, усиление имеющейся инсулинорезистентности. В
детском возрасте наибольшее значение имеет применение α интерферона, под влиянием которого может развиться
аутоиммунный диабет с выраженной абсолютной
недостаточностью инсулина.
20. III. Другие специфические типы. F. Инфекции
1. Врожденная краснуха2. Цитомегаловирус
3. Другие.
Под действием β -токсических вирусных инфекций
происходит деструкция β - клеток с развитием
абсолютной инсулиновой недостаточности.
Непосредственное поражение вирусом островкового
аппарата встречается редко.
21. III. Другие специфические типы. G. Редкие формы иммунного СД
1. Синдром ригидного человека («Stiff-man» syndrome) —аутоиммунное заболевание ЦНС, характеризующееся
ригидностью аксиальных мышц с болезненным их спазмом, при
котором выявляются антитела к глютаматдекарбоксилазе и почти
в 50% случаев развивается сахарный диабет)
2. Синдром полиэндокринной аутоиммунной недостаточности I и II
(APS I и II) типов
3. Другие заболевания с образованием аутоантител к рецепторам
инсулина — системная красная волчанка, пигментно-сосочковая
дистрофия кожи (acanthosis nigricans). При этом может
наблюдаться выраженная резистентность к инсулину.
22. Другие специфические типы. Н. Другие генетические синдромы, ассоциированные с СД
1. Синдром Вольфрама2. Синдром Дауна
3. Синдром Шерешевского–Тернера
4. Синдром Клайн-Фельтера
5. Синдром Лоуренса–Муна–Бидля
6. Синдром Прадер–Вили
7. Атаксия Фридрайха
8. Хорея Хантигтона
9. Порфирия
10 Миотоническая дистрофия и пр. В детском возраста наиболее часто
встречается синдром Вольфрама (DIDMOAD), при котором наблюдается
дефицит инсулина, требующий обязательной инсулинотерапии.
23. IV. Гестационный СД
Гестационный сахарный диабет —любые состояния с нарушением
углеводного обмена (в том числе
нарушенная толерантность к глюкозе),
диагностированные при беременности
24. Гестационный СД
На сегодня 463 млн человек в мире имеют диагноз СД,из них 60 млн – женщины репродуктивного возраста.
По данным Международной диабетической федерации
(IDF) одна из шести женщин, родивших живого ребенка,
страдает гипергликемией во время беременности,
среди них в 84% случаев диагностирован гестационный
сахарный диабет (ГСД)
В 1% случаев всех беременностей женщина имеет
прегестационный диабет. Гестационный СД осложняет
1 из 300 беременностей, развивается у 0,9-2%
беременных, как правило, с 20-й нед.
25. Гестационный СД
Частота осложнений при СД у матери в 4-5 раз превышаетобщепопуляционные показатели в виде:
самопроизвольные аборты (в 4 раза чаще, чем в популяции - у 30%)
тяжелые токсикозы второй половины (у половины беременных)
декомпенсация СД с чередованием гипогликемия и кетоацидоза
артериальная гипертензия (в 4 раза чаще, чем в популяции)
многоводие (частота его развития пропорциональна тяжести СД)
почечные инфекции и вульвовагиниты
ухудшение течения ретино- и нефропатии
риск во время родов в связи с крупным плодом
повышенный риск оперативных родов
высокий риск преждевременных родов
повышенный риск гипофизарного некроза (синдрома Шихана)
26. Гестационный СД
Инсулин не способен проникать через плацентуввиду своей высокой молекулярной массы,
поэтому, добившись поддержания
нормогликемии у беременной, можно избежать
осложнений со стороны плода.
СД при беременности протекает лабильно,
повышается вероятность декомпенсации,
прогрессируют сосудистые осложнения.
27. Гестационный СД
Применение помповой инсулинотерапии у женщин спрегестационным СД при всех гормональных и
метаболических изменениях во время беременности, в
отличие от многократных ежедневных подкожных
инъекций инсулина, обеспечивает идеальное
распределение общей дозы инсулина в течение суток и
отсутствие его подкожного депо, что уменьшает
суточную потребность в инсулине.
28. Влияние СД на плод и новорожденного
Осложнения со стороны плода при СД матери можно разделитьна диабетическую эмбриопатию и диабетическую фетопатию.
У женщин с прегестационным СД гипергликемия и другие
метаболиты (кетоновые тела, конечные продукты окисления
глюкозы и др.) являются значимыми тератогенными факторами.
Диабетическая эмбриопатия может сформироваться на сроке 8-12
недель гестации. Наиболее часто встречающимися врожденными
пороками развития (ВПР) при СД являются пороки ЦНС (1,21%) –
анэнцефалия, микроцефалия, энцефалоцеле, гидроцефалия; ССС
(3,2%) – транспозиция магистральных сосудов, тетрада Фалло,
дефекты межжелудочковой перегородки; краниофасциальной и
скелетной систем (0,67%) – макростомия, микрогнатия, дефекты
позвонков, дефекты нижних конечностей.
29. диабетическая фетопатия
При гестационном СД также диагностируются случаи ВПР плода, ночеткая связь между этими двумя состояниями отсутствует.
На более поздних сроках беременности у плода может развиться
диабетическая фетопатия : при нарушениях углеводного обмена у
матери гипергликемия способствует повышенному синтезу
инсулина в поджелудочной железе плода. Гиперинсулинемия
стимулирует анаболические механизмы в тканях плода (ИФР-1),
что ускоряет его рост и вызывает развитие макросомии
(антенатальная акцелерация), являющейся важной причиной
родовых травм и постнатальной гибели новорожденного из-за
травматических нарушениях мозгового кровообращения (в 20%
случаев), а респираторный дистресс-синдром (гиперинсулинемия
плода блокирует влияние кортизола на синтез сурфактанта )
встречается в 3-5 раз чаще, чем в общей популяции.
30. диабетическая фетопатия
При ультразвуковом исследовании (УЗИ) основными признакамидиабетической фетопатии являются: крупный плод (диаметр
живота плода ≥ 90 перцентилей),
гепатоспленомегалия,
кардиомегалия, кардиопатия,
двуконтурность головки плода, отек и утолщение подкожножирового слоя,
утолщение шейной складки;
впервые выявленное или нарастающее многоводие при
установленном диагнозе гестационного СД (в случае исключения
других причин многоводия).
31.
В последние недели беременности у матери снижаетсяпотребность в инсулине на 20-30% → может возникнуть
гипогликемия → антенатальная гибель плода. Диабетическая
нефропатия уменьшает деградацию инсулина в почках, повышая
его концентрацию в крови. Прогрессирование фето-плацентарной
недостаточности.
У таких детей высока вероятность развития постнатальной
гипогликемии, полицитемии и гипербилирубинемии.
Морфофункциональная незрелость, гипокальциемия,
гипомагниемия, ацидоз, дисэлектролитемия, гиперосмия,
неврологические нарушения, гиперкортицизм приводит к частым
срывам постнатальной адаптации, церебральной дисфункции, у
половины детей - функциональным отклонениям со стороны ССС,
у ⅓ - углеводного обмена.
32. Возможность других типов СД у ребенка необходимо рассматривать при наличии:
аутосомно-доминантного наследования СД в семье;экстрапанкреатических заболеваний (атрофия диска
зрительного нерва, глухота, синдромальные
состояния);
мягкого течения диабета с невысокой потребностью в
инсулине либо отсутствие таковой;
сохранной секреция инсулина (С-пептида) после
окончания фазы ремиссии;
манифестации диабета в первые 6 мес. жизни.
33. Нарушения углеводного обмена
1. нарушенная толерантность к глюкозе(через 2 часа после нагрузки выявляется
гипергликемия, уровень которой выше нормы,
но ниже, чем при СД)
2. нарушенная гликемия натощак (утром
перед завтраком, после предварительного
голодания не менее 8 часов выявляется
гипергликемия выше нормы, но она ниже, чем
при СД).
34. Сахарный диабет 1 типа
СД 1 типа (СД1) — аутоиммунное заболевание угенетически предрасположенных лиц, при котором
хронически протекающий лимфоцитарный инсулит
приводит к опосредованной Тклетками деструкции βклеток с последующим развитием абсолютной
инсулиновой недостаточности, со склонностью к
развитию диабетического кетоацидоза (ДКА).
35. Сахарный диабет 1 типа а) иммуноопосредованный
характеризуется деструкцией β-клеток,наличием аутоантител, абсолютной
инсулиновой недостаточностью, полной
инсулинозависимостью, тяжелым
течением с тенденцией к кетоацидозу,
ассоциацией с генами главного
комплекса гистосовместимости — HLA
36. Сахарный диабет 1 типа б) идиопатический
протекает с деструкцией β-клеток исклонностью к кетоацидозу, но без
признаков аутоиммунного процесса
(специфических аутоантител и
ассоциации с HLA-системой). Характерен
для пациентов африканского и азиатского
происхождения .
37. МКБ-10
E10.1 - Инсулинзависимый сахарный диабет: с кетоацидозом;E10.2 - Инсулинзависимый сахарный диабет: с поражениями почек;
E10.3 - Инсулинзависимый сахарный диабет: с поражениями глаз;
E10.4 - Инсулинзависимый сахарный диабет: с неврологическими
осложнениями;
E10.5 - Инсулинзависимый сахарный диабет: с нарушениями
периферического кровообращения;
E10.6 - Инсулинзависимый сахарный диабет: с другими уточненными
осложнениями;
E10.7 - Инсулинзависимый сахарный диабет: с множественными
осложнениями;
E10.8 - Инсулинзависимый сахарный диабет: с неуточненными
осложнениями;
E10.9 - Инсулинзависимый сахарный диабет: без осложнений.
38. Эпидемиология заболевания
В целом, около 96 000 детей в возрасте до 15 лет во всем мирезаболевают СД1 ежегодно.
В большинстве западных стран на долю СД1 у детей и подростков
приходится до 90% всех случаев СД1, в то время как на
протяжении жизни заболевают 5-10%. Заболеваемость СД
значительно варьирует в различных странах: - самые высокие
показатели (более 20 на 100 тыс. детского населения в год)
отмечены в Скандинавских странах (Финляндия, Швеция,
Норвения) и Сардинии (Италия); - средние (7-19 на 100 тыс. в год_
- в США, Новой Зеландии, Нидерландах, Испании; - низкие (менее
7 на 100 тыс. в год) – в Польше, Италии (кроме Сардинии),
Израиле.
39. Эпидемиология заболевания
К странам с наименьшим риском заболеваемости (менее 3 на 100тыс. в год) отнесены Чили, Мексика, Китай и др.
Пик заболеваемости приходится на период раннего пубертата и у
девочек - на 1-2 года раньше, чем у мальчиков. К концу
пубертатного периода заболеваемость снижается для детей обоих
полов.
Общая численность пациентов с СД1 до 18 лет в РФ на 2016 г.
составила 31 727; распространенность СД1 у детей - 81,0–
91,4/100 тыс. детского населения, у подростков – 212,8–209,5/100
тыс. подросткового населения; Заболеваемость СД1 у детей в
2016 г. - 14,2/100 тыс. детского населения, у подростков – 10,0/100
тыс. подросткового населения .
40. Эпидемиология заболевания
РФ занимает 5-е место по численности больных СД в мире.Заболеваемость СД увеличивается со скоростью 3,2-5,8% в год.
Средняя заболеваемость детей ниже среднеевропейской и
составляет 10-12 на 100 000 детей в год (в Москве - 10,9 на 100
000).
Детям до 15-ти лет выставляется диагноз СД только 20-50%
больным. Максимальный подъем заболеваемости отмечается до 9
лет.
Сезонность. Осенне-зимняя сезонность связана с
распространением определенных вирусов и дефицитными
состояниями, в частности вит.Д.
41. Эпидемиология СД I
В большинстве стран, включая Россию,регистрируется нарастание заболеваемости
СД 1 в детском возрасте, особенно в
развивающихся странах и странах с высоким
экономическим ростом. В ряде стран
наблюдается непропорционально высокое
нарастание заболеваемости СД1 у детей в
возрасте моложе 5 лет.
42. Три типа профилактики СД
Первичная профилактика - любые мероприятия доманифестации СД.
1 стратегия – популяционная
Изменение образа жизни
Изменение условий окружающей среды
Изменение социально-экономических факторов,
обусловливающих возникновение СД.
43. профилактики СД
2 стратегия – направлена на лиц с повышенным риском, ккоторым относятся:
Случаи заболеваемости у ближайших родственников
Ожирение
Рождение ребенка крупной массы (более 4 кг)
Ранее выявленное нарушение толерантности к глюкозе
Выраженная гиперлипидемия
Принадлежность к определенным этническим группам
СД беременных в анамнезе
Артериальная гипертензия.
Именно эти группы подлежат скрининговому обследованию - для
выявления любых стадий преддиабета.
44. Методы скринингового обследования 1. Генетические маркеры
Генетический аспект заболевания составляет 80% вразвитии СД (20% - внешнесредовые факторы) - имеет
прогностическое, а не диагностическое значение.
Лица, резистентные к СД, имеют гены HLA DR2,
предрасположенные к СД - HLA DR3, HLA DR4 или их
сочетание.
Два дополнительных маркера предрасположенности:
наличие аргинина в позиции 52 в молекуле HLA DQ- и
наличие любой аминокислоты, кроме аспарагина, в
позиции 57 в молекуле HLA DQ- .
45. Генетические маркеры
Наследственная предрасположенность к СД I связана снеблагоприятной комбинацией нормальных генов, расположенных
в различных локусах на разных хромосомах, большинство из
которых контролируют в организме различные звенья
аутоиммунных процессов. Более 95% больных СД I имеют аллели
HLA-DR3, -DR4 либо -DR3/DR4. Высокую степень
предрасположенности к СД 1 несут комбинации определённых
аллельных вариантов HLA-DQ и DR-генов.
Наследственная предрасположенность к СД I ниже, чем СД II.
Ген SLC30A8 кодирует белок ZnT8, обеспечивающий транспорт
цинка в β-клетки поджелудочной железы – снижение экспрессии
этого белка повышает риск СД II (мутация, выключающая функцию
гена SLC30A8).
46. Среднепопуляционный риск развития СД I типа
Среднепопуляционный риск развития СД Iтипа - 5%, у лиц с отягощенной
наследственностью - 12% (при наличии в семье
одного больного ребенка и одного больного
родителя); 34% - при наличии СД у обоих
родителей и 54% - при наличии СД у родителей
и 4 сибсов.
Средний риск развития СД для сибсов
составляет 6,4%.
47. 2.Иммунологические маркеры
-клетки чрезвычайно чувствительны к иммунологической атаке.Инвазия аутореактивных Т-лимфоцитов в ткань поджелудочной
железы → цитокины → повреждение - клеток → индукция свободных
радикалов, перекисного окисления липидов
образование в клетках островков цитотоксических альдегидов →
формирование аутоантигенов → инвазия плазматических клеток
→ секреция Ig – видоспецифических аутоантител :
к цитоплазме - клеток,
к мембранным структурам - клеток,
к инсулину, как продукту - клеток,
к видоспецифическому ферменту - клеток глутаматдекарбоксилазе
(ГДК) и ее изоформам;
к транспортеру цинка (ZnT8A).
48.
Прогрессирование СД определяет наличие антител к еще двумбелкам–37 кД и 40 кД – это тирозинфосфотазаподобный фактор
Ia-2 – представляет собой основной аутоантиген при СД I типа,
мишень для аутоантител к - клеткам.
При наличии 3 из 4 видов ААТ – СД I типа развивается в 47%
случаев в течение ближайших 5 лет и в 78% случаев – 10 лет.
Обнаружение АТ к -клеткам поджелудочной железы среди
родственников 1-й степени родства больных СД - высокий риск
развития СД.
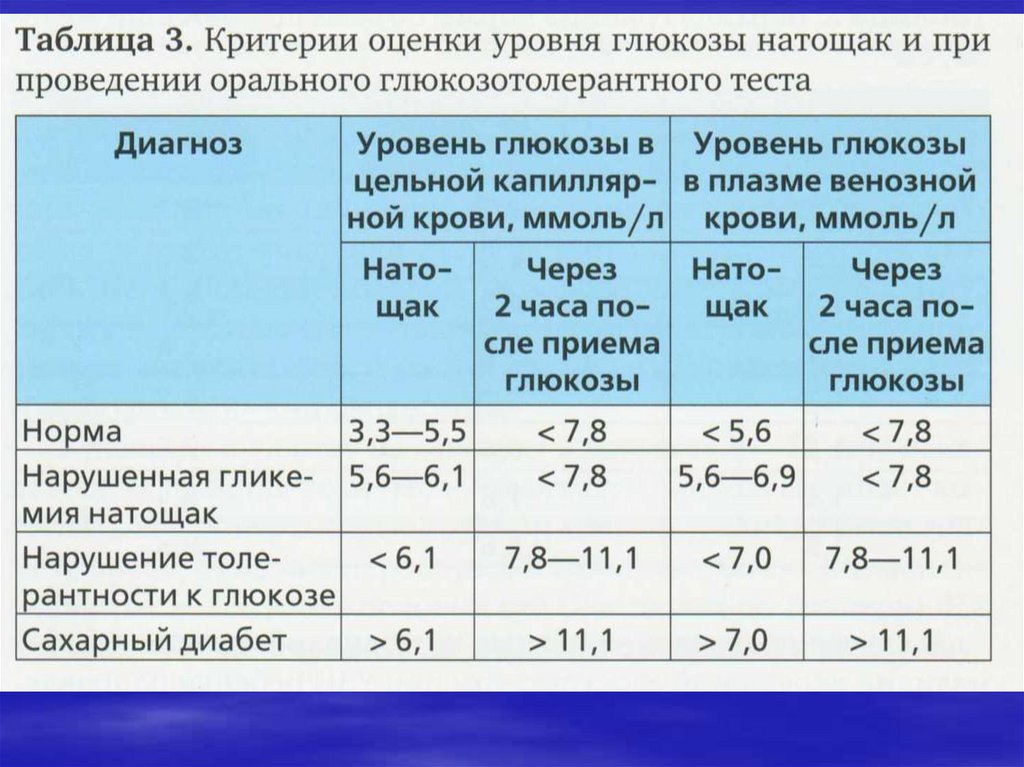
49. 3.Метаболические маркеры
диагностика СД (глюкоза оптимум 3,3-5,5 мМоль/л):1.глюкоза натощак (не более 7мМоль) и в течение суток: в 12.00,
14.00, 19.00, 21.00 часы, по возможности - в 24.00 и 4.00 часа (2,88,8 мМоль/л) - гликемический профиль
2.содержание гликированного гемоглобина выше 6,8%, указывает на
ранние нарушения углеводного обмена и высокий риск СД;
3. оральный глюкозотолерантный тест (ОГТТ) для выявления
нарушений углеводного обмена. В нем учитывают два основных
параметра: - глюкоза крови натощак не должна превышать 6,1-7,0
ммоль/л; -уровень гликемии через 2 часа после нагрузки 75 г
безводной глюкозы в 250 – 300 мл воды (выпивается в течение 5
минут, доза у детей 1,75 г/кг/с, но не больше 75 г) не должен быть
выше 7,8-11,0 ммоль/л.
50.
Проба проводится, если глюкоза натощак впределах до 7,8 моль/л с учетом трех условий:
человек находится на либеральной
(свободной) диете;
никакого ограничения физической нагрузки;
нельзя курить в течение минимум трех дней.
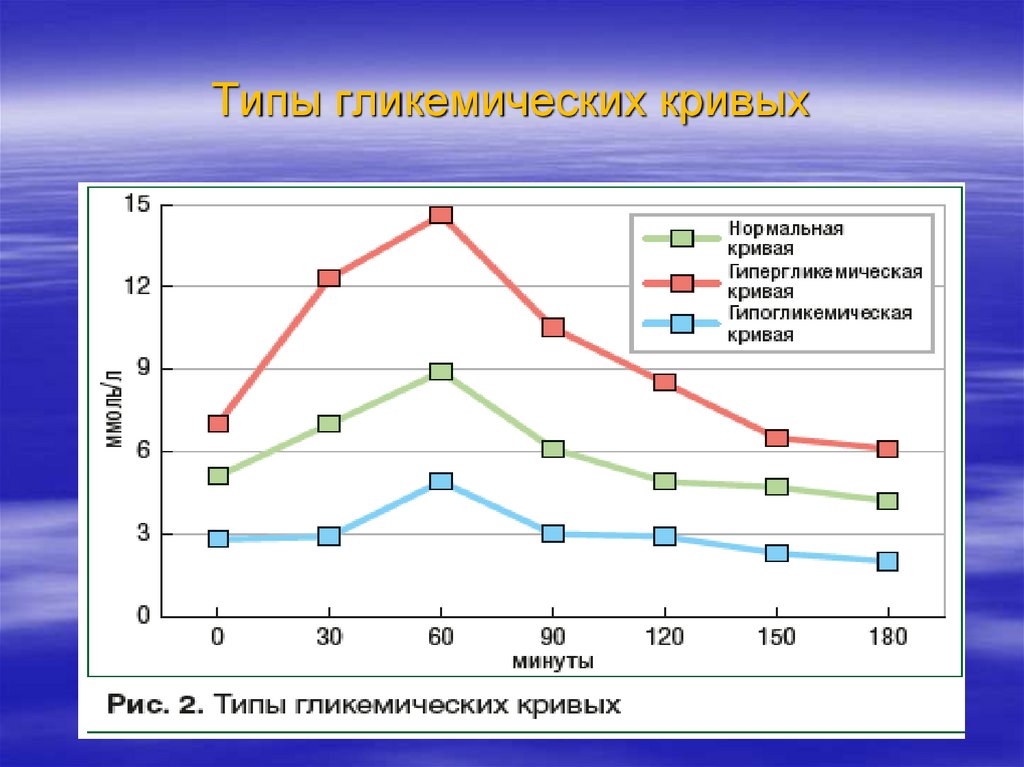
51. Типы гликемических кривых
52. Варианты первичной профилактики
Оптимальны до появления маркеров диабета (получается - в стадиюпреддиабета):
потребление коровьего молока в возрасте до 3 мес. у генетически
предрасположенных лиц к СД повышает риск развития в последующем СД (бычий
сывороточный альбумин аутоиммунная атака против -клеток); сокращение
длительности грудного кормления до 2 мес. и включение в детское питание
коровьего молока в возрасте младше 8 дней риск СД.
Антиоксидантная терапия (витамин Е, никотинамид - по строению и действию
рассматривается как витамин РР )- ингибирует активированные макрофаги,
выделяющих большое количество свободных радикалов - рекомендуется
принимать родственникам 1 степени родства больных СД, у которых выявлены
высокие титры антител к островковым клеткам - выше 20 JDF (Juvenile Diabetes
Foundation) ед. в дозе 25 мг/кг или 3 г/сутки),
Применение никотинамида, подкожное введение малых доз инсулина,
пероральная инсулинотерапия не пролонгируют ремиссию и не предотвращают
клинические проявления СД (А).
53. Профилактика СД
Вторичная профилактика - раннеевыявление уже начавшегося СД 1 типа и
достижение реверсии болезни или
предотвращение ее дальнейшего
развития.
Третичная профилактика предотвращение и торможение развития
осложнений СД 1 типа, предотвращение
инвалидизации и смертности больных (3е место после ССЗ и новообразований).
54.
Рекомендуется консультация и осмотр детскогоэндокринолога не реже одного раза в три
месяца для оценки состояния здоровья,
гликемического контроля (гликемический
профиль, HbA1c), инсулинотерапии,
физического и полового развития, состояния
мест инъекций инсулина/введений
инфузионной системы/сенсоров НМГ
55. Сахарный диабет I типа
СД 1 типа (СД1) — аутоиммунное заболеваниеу генетически предрасположенных лиц, при
котором хронически протекающий
лимфоцитарный инсулит приводит к
опосредованной Тклетками деструкции βклеток с последующим развитием абсолютной
инсулиновой недостаточности, со склонностью
к развитию диабетического кетоацидоза (ДКА).
56. Этиология и патогенез заболевания или состояния
СД-1 манифестирует при разрушении аутоиммунным процессом80-90 % β-клеток.
Скорость и интенсивность этого процесса может варьировать.
При типичном течении заболевания у детей и молодых людей
этот процесс протекает быстро с последующей бурной
манифестацией заболевания, при которой от появления первых
клинических симптомов до развития кетоацидоза (вплоть до
кетоацидотической комы) может пройти всего несколько недель.
Абсолютный дефицит инсулина приводит к гипергликемии,
усиливает липолиз, протеолиз, продукцию кетоновых тел.
Следствием вышеперечисленного являются обезвоживание,
кетоацидоз, электролитные расстройства.
57.
СД1 является многофакторнымзаболеванием, однако конкретные
механизмы взаимодействия генетической
предрасположенности, факторов
окружающей среды, состояния иммунной
системы, лежащие в основе СД1,
остаются неясными.
58. Этиопатогенез СД
Аутоиммунное разрушение β-клеток – многоэтапный процесс, длякоторого характерна активация клеточного и гуморального звеньев
иммунитета. Первыми инфильтрируют островки Лангерганса
моноциты и макрофаги, которые выделяют провоспалительные
цитокины (ИЛ-1, ИЛ-6, ФНО-α) и свободные радикалы кислорода,
оксида азота, гидроксильные радикалы. Цитокины индуцируют
апоптоз -- запрограммированную гибель трансформированных или
здоровых клеток. Оксид азота и другие радикалы повреждают
дезоксирибонуклеиновую кислоту (ДНК) βклеток. Свободные
радикалы вызывают денатурацию белков с деструкцией β-клеток.
Активируемые провоспалительными цитокинами Т-лимфоциты
распознают денатурированные белки и другие продукты
разрушения β-клеток в качестве антигенов и включаются в
процесс развития инсулинита.
59.
Ассоциированные с СД1 аутоантитела (АТ) являютсясерологическими маркерами аутоиммунной деструкции βклеток. К
ним относятся АТ к глютаматдекарбоксилазе (GADA), к
тирозинфосфотазе (IA2), к инсулину (IAA) и транспортеру цинка 8
(ZnT8A).
Имеется возрастная диссоциация в появлении этих АТ: IAA и
GADA чаще экспрессируются у детей в возрасте до 10 лет, в то
время как IA2 и ZnT8A – в более старшем возрасте.
Значение определения антител против островковых (ICA) как в
прогнозировании СД1, так и в дифференциальной диагностике с
другими типами диабета, с появлением более сильных маркеров,
снизилось.
60.
Подверженность развитиюаутоиммунного СД1 определяется
множеством генов: полногеномный поиск
ассоциаций позволил выявить более 60
локусов, участвующих в развитии СД1.
При этом на долю главного комплекса
гистосовместимости (HLA) приходится
около 50% всех участвующих
генетических систем.
61.
Среди других генов самый высокий вкладв формирование подверженности к СД1
вносят гены INS, PTPN22 и IL2RA. Все
они участвуют в формировании
аутоиммунитета в отношении
панкреатических β-клеток.
62.
Результаты проспективных исследованийу лиц с повышенным риском развития
СД1 показали, что заболевание
представляет собой неразрывный
процесс, который последовательно
прогрессирует через различные
идентифицируемые стадии до появления
клинических симптомов, что позволило
выделить несколько стадий СД1
63. Стадия 1:
Аутоиммуный инсулит с нормогликемией. Отсутствие клиническихпроявлений. Наличие признаков β-клеточного аутоиммуного
процесса, определяемого по наличию двух или более
положительных титров аутоанитител (антитела к
глютаматдекарбоксилазе (GADA), тирозинфосфатазе (IA2),
островковым антигенам (ICA), инсулину (IAA), транспортеру цинка
8 (ZnT8A).
Длительность первой стадии может составлять месяцы или годы.
В проспективных исследованиях, у детей из групп высокого риска
развития СД1, 5-летний и 10-летний риск симптоматического
заболевания составляет приблизительно 44% и
70%соответственно .
64. Стадия 2:
Аутоиммуный процесс/Дисгликемия/Отсутствиеклинических проявлений. На второй стадии
СД1 к признакам βклеточного аутоиммуного
процесса, определяемого по наличию двух или
более положительных титров аутоанитител
присоединяются нарушения углеводного
обмена. На этой стадии 5-летний риск развития
клинического СД1 составляет примерно 75%, а
риск на протяжении жизни приближается к
100%.
65. Стадия 3: манифестация СД1
Аутоиммуныйпроцесс/Дисгликемия/Клинический СД1. Третья стадия представляет
собой манифестацию СД1 с классической
клинической картиной, которая может
включать полиурию, полидипсию, потерю
веса и др.
66. Стадия 4: Сформировавшийся СД.
Примерно у 80% детей с СД1 вскоре после началаинсулинотерапии наблюдается частичная ремиссия
СД1 или «медовый месяц», продолжительность
которого составляет от нескольких недель до полугода,
редко — в течение года и больше. Ремиссия сахарного
диабета является временной и не означает излечения
диабета. Полная ремиссия – прекращение введения
инсулина без ухудшения показателей гликемии.
Частичная ремиссия - потребность в инсулине
составляет менее 0,5 ЕД/кг массы тела, а
концентрация гликированного гемоглобина (HbA1c) в
крови менее 7%.
67. «Медовый месяц» диабетика
начинается через 1-6 месяцев посленачала инсулинотерапии
длится несколько недель или месяцев
стабильное течение диабета на фоне
отмены или снижения дозы инсулина
68. Особенности клиники сахарного диабета у детей раннего возраста
немотивированное беспокойство, ребенокуспокаивается после питья;
появление энуреза (эквивалент полиурии);
выраженная дегидратация без видимой
причины,
симптом «накрахмаленных пеленок»,
липкие пятна мочи на полу,
синдром «острого живота» при отсутствии
хирургической патологии.
69. Клиническая картина заболевания
Клиника сахарного диабета варьирует от не ургентныхпроявлений до тяжелой дегидратации, ДКА вплоть до
развития коматозного состояния .
Скорость прогрессирования от первых клинических
проявлений до развития ДКА различается у разных
пациентов, от нескольких дней у детей 1-2 лет до
нескольких месяцев у подростков.
После установления диагноза и начала
инсулинотерапии СД1 типа имеет хроническое течение
с периодами компенсации углеводного обмена и
фазами декомпенсации с явлениями кетоза/ДКА или
без них.
70. Клиническая картина СД
Декомпенсация заболевания может быть обусловленакак нарушениями в контроле заболевания со стороны
пациента (редкий контроль гликемии, несоблюдение
рекомендаций по питанию и режиму инсулинотерапии),
прекращению подачи инсулина при использовании
инсулиновой помпы по различным причинам, так и в
следствие возникновения интеркуррентных
заболеваний. При СД I высок риск развития
специфических микро - и макрососудистых
осложнений.
71. Неургентные проявления
-Полидипсия, полиурия.-Энурез.
-Прогрессирующая потеря массы тела,
у детей 1-го года жизни – необъяснимое
отсутствие прибавки массы тела .
-Рецидивирующие кожные инфекции
-Слабость, утомляемость
-Вульвит, баланит
72. Ургентные проявления
Тяжелая дегидратация (сухость кожных покровов ислизистых, сниженный тургор кожи, «запавшие глаза»).
Многократная рвота.
Дыхание Куссмауля — равномерное редкое дыхание с
глубоким шумным вдохом и усиленным выдохом.
Запах ацетона в выдыхаемом воздухе.
Расстройство сознания (дезориентация, прекоматозное
или, реже, коматозное состояние.
73. Критерии установления диагноза/состояния:
Диагноз СД1 устанавливается на основании патогномоничныхданных:
1. анамнестические данные и жалобы: полиурия, полидипсия,
потеря веса и др. (могут отсутствовать на доклинической стадии);
2. лабораторные исследования:
a. Уровень гликемии и/или HbA1c соответствующие критериям СД
b. ДКА и/или повышенный уровень кетонов в крови/моче (может
отсутствовать на доклинической стадии);
c. Наличие одного или более аутоантител, ассоциированных с
диабетом, подтверждает диагноз СД1. При этом полное
отсутствие аутоантител не исключает наличие СД1
(идиопатический).
74. Критерии установления СД (ISPAD, 2018)
I. Классические симптомы СД или гипергликемическогокетоацидотического состояния в сочетании с
концентрацией глюкозы в плазме крови ≥11,1 ммоль/л
(≥200 мг/дл) или
II. Уровень глюкозы в плазме крови натощак ≥7,0
ммоль/л (≥126 мг/дл). (Состояние натощак
определяется как отсутствие потребления калорий в
течение, по крайней мере, 8 ч.) a или
75.
III. Уровень глюкозы через 2 ч после нагрузки ≥11,1* ммоль/л (≥200мг/дл) при проведении перорального глюкозотолерантного теста
(ПГТТ)
Тест следует проводить с использованием нагрузки глюкозой,
содержащей эквивалент 75 безводной глюкозы, растворенной в
воде, или в дозе 1,75 г/кг массы тела до максимально дозы 75 г
или
IV. HbA1c > 6,5% b Исследование следует проводить в
сертифицированной лаборатории ( использованием метода,
одобренного Национальной программой стандартизаци
гликогемоглобина (National Glycohemoglobin Stadardization
Program) стандартизированного в соответствии с исследованием
по контролю за диабетом и его осложнениями (DCCT - Diabetes
Control and Complications Trial.
76.
a - При отсутствии явной гипергликемиидиагноз СД, поставленный на основании этих
критериев, необходимо подтверждать
повторными тестами.
b - Уровень менее 6,5% не исключает
возможности диагностики СД по уровню
глюкозы. Роль самого по себе HbA1c в
диагностике СД 1 типа у детей до конца
неясна.
77. Критерии диагностики сахарного диабета при наличии симптомов (полиурия, полидипсия, похудание)
Гипергликемия в любое время независимо от приема пищи>11ммоль/л
Глюкозо-толерантный тест не проводится.
Обязательно определение кетонов в мочи или крови для исключения
кетоацидоза
Диагностика проводится непосредственно на врачебном приеме, при
невозможности измерения глюкозы пациент направляется в
стационар по экстренным показаниям
78. Критерии диагностики сахарного диабета при отсутствии клинических симптомов
• гликемия натощак >6,1 ммоль/л в цельной капиллярнойкрови или >7,0 ммоль/л в плазме венозной крови,
измеренная лабораторным методом при повторных
измерениях или
• глюкозо-толерантный тест: гликемия >11,1 ммоль/л
через 2 часа после приема глюкозы или
• HbA1c > 6,5%
Не рекомендуется исследование уровня глюкозы в
крови с помощью глюкометров для диагностики СД1
79.
80. Дифференциальная диагностика полиурии-полидипсии
Сахарный диабетНесахарный
диабет
Дегидратация
выражена
умеренная
Гликемия
повышена
норма
Глюкозурия
+
-
Удельный вес
мочи
Ацетонурия
>1020
1000-1005
+
-
81. Дифференциальная диагностика 1 и 2 типа сахарного диабета
ПоказателиЧастота
1 тип
2 тип
0,05% детского 5% взрослого
населения
населения
Возраст при
дети и
старше 40 лет
манифестации
подростки
Масса тела
снижается
ожирение
начало
кетоацидоз
острое
характерен
постепенное
редко
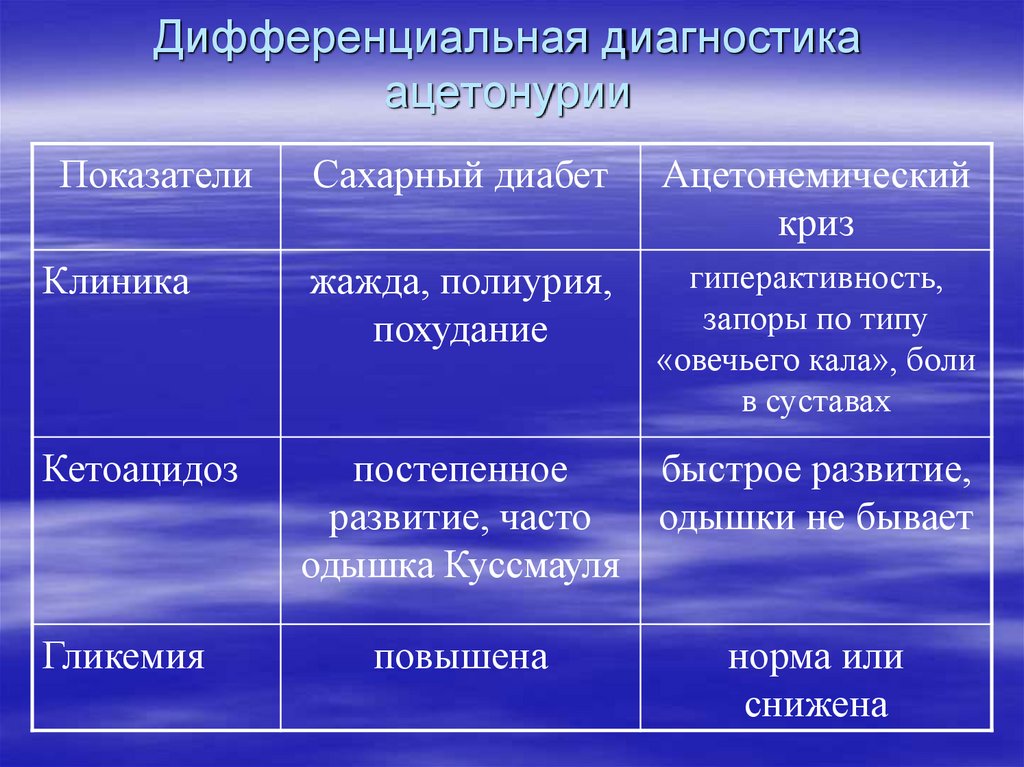
82. Дифференциальная диагностика ацетонурии
ПоказателиСахарный диабет
Ацетонемический
криз
Клиника
жажда, полиурия,
похудание
гиперактивность,
запоры по типу
«овечьего кала», боли
в суставах
Кетоацидоз
постепенное
быстрое развитие,
развитие, часто
одышки не бывает
одышка Куссмауля
Гликемия
повышена
норма или
снижена
83. Принципы лечения сахарного диабета I типа
инсулинотерапияобучение самоконтролю и проведение
его в домашних условиях
питание
физические нагрузки
психологическая помощь.
84.
Единственный вид терапии – введение инсулинадля поддержания целевых показателей
углеводного обмена в течение всей жизни
человека.
Основная цель заместительной инсулинотерапии –
имитация физиологической секреции инсулина.
85. Целью лечения детей и подростков с СД1 является:
- достижение максимально близкого кнормальному состоянию уровня углеводного
обмена; нормальное физическое и соматическое
развитие ребенка; развитие самостоятельности и мотивации к
самоконтролю;
- профилактика специфических осложнений
сахарного диабета.
86. Целевые показатели гликемического контроля
ПоказательЦелевые показатели
HbA1c*, %
< 7,0
Гликемия перед едой, ммоль/л
4-7
Гликемия после еды, ммоль/л
5 – 10
Гликемия перед сном, ммоль/л
4,4 – 7,8
Целевой уровень HbA1c < 7,0% рекомендуется для большинства
пациентов, использующих инсулиновые аналоги, современные
средства введения инсулина, возможность регулярного
самоконтроля гликемии / CGM.
ISPAD Clinical Practice Consensus Guidelines 2018:
Glycemic control targets and glucose monitoring for children,
adolescents, and young adults with diabetes.
Алгоритмы специализированной медицинской помощи больным сахарным
диабетом.- М., 2019.
87.
Необходимыми условиями достиженияцелевого уровня гликемического
контроля является: Перед сном 4,4-7,8
ммоль/л НвА1с
88.
Пациентам с СД1 может быть рекомендованосамостоятельное измерение глюкозы в крови в
следующее время: перед основными приемами пищи и
через 2-3 часа после еды; перед сном, при
пробуждении и ночью; при физических нагрузках; при
подозрении на гипогликемию и после ее купирования;
во время интеркуррентных заболеваний.
Рекомендуемое время и частота измерения глюкозы
глюкометром должна быть индивидуализирована для
каждого пациента с целью достижения оптимального
гликемического контроля.
89. Обучение
Обучение больных и их родителей осуществляется вШколе диабета по основным вопросам (симптомы
сахарного диабета, принципы инсулинотерапии,
правила подбора и коррекции доз инсулина, режим
питания, подсчет углеводом, занятия спортом,
поведение в случае возникновения гипогликемии,
кетоацидоза, при интеркуррентных заболеваниях) по
специально разработанным обучающим программам.
90. Интенсифицированная инсулинотерапия – единственный медикаментозный метод лечения сахарного диабета 1 типа
Введение ультракороткого инсулинового аналога передосновными приемами пищи для усвоения пищевой глюкозы
Введение пролонгированного инсулинового аналога 1-2 раза в
день для усвоения печеночной глюкозы.
Инсулин вводится в виде многократных подкожных инъекций или с
помощью инсулиновой помпы.
91. Ультракороткие инсулиновые аналоги: аспарт («Новорапид») лизпро («Хумалог») глулизин («Апидра»)
Начало действия: 0-15 мин.Пик действия: 1 час
Длительность: 3-4 часа
Вводится за 5-10 минут до еды
92. Инсулины короткого действия: инсулин растворимый
Начало действия: 30-60 мин.Пик действия: 1-3 часа
Длительность: 6-8 часов
Вводится за 30-40 минут до еды
В настоящее время у детей используется только при неотложной терапии
кетоацидоза
93. Инсулин средней продолжительности действия (инсулин изофан)
Начало действия: 1-2 часаПик действия: 4-12 часов
Длительность: 17-20 часов
Вводится утром и перед сном
В настоящее время у детей не используется
94. Пролонгированные инсулиновые аналоги: детемир («Левемир»), гларгин («Лантус», «Туджео»), деглюдек («Тресиба»)
Начало действия: 2-3 часаПик действия: 4-12 часов
Длительность: 24 часа
Вводится 1 раз в сутки
95. Единая форма выпуска инсулинов
Картриджи или одноразовые шприц-ручки100 ЕД/мл 3 мл
Исключение: «Туджео» 300 ЕД/мл 1,5 мл
96. Оценка суточной дозы инсулина
Суточная доза инсулина:- «медовый месяц»
- дети препубертатного возраста:
ЕД/кг
- дети пубертатного возраста:
< 0,5 ЕД/кг
0,7 – 1
1 – 2 ЕД/кг
Соотношение дозы болюсного / базального инсулина:
50 / 50
ISPAD Clinical Practice Consensus Guidelines 2018:
Glycemic control targets and glucose monitoring for
children,
adolescents, and young adults with diabetes
97. Помповая инсулинотерапия
Помповая инсулинотерапия или НПИИ – современныйметод инсулинотерапии, позволяющий лучше всего
имитировать физиологический профиль инсулинемии. В
режиме НПИИ (непрерывная подкожная инфузия
инсулина ) инсулин вводится подкожно, непрерывно
путем предварительно запрограммированной
базальной скорости и введением отдельных болюсов
на приемы пищи и в случае гипергликемии.
98.
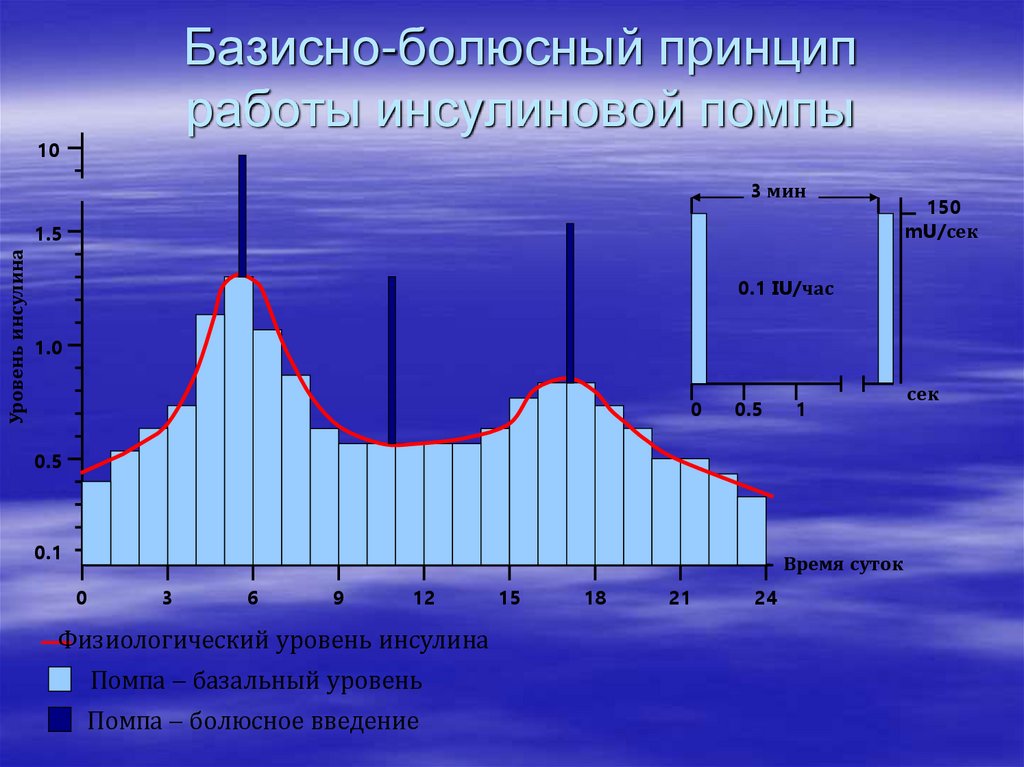
Помповая терапия99. Базисно-болюсный принцип работы инсулиновой помпы
103 мин
Уровень инсулина
1.5
150
mU/сек
0.1 IU/час
1.0
0
0.5
1
0.5
0.1
Время суток
0
3
6
9
12
Физиологический уровень инсулина
Помпа – базальный уровень
Помпа – болюсное введение
15
18
21
24
сек
100. Планирование питания
принципы здорового питаниянормальное количество калорий,
Опти альное соотношение
макронутриентов (белки 15-20%, жиры
<35%, углеводы 45-50% суточной
калорийности)
учет количества углеводов (хлебные
единицы): 1ХЕ = 10 г углеводов
101. Планирование питания
Рекомендуется сопоставление дозыпрандиального инсулина с
количеством употребляемых
углеводов у пациентов с СД 1, что
способствует большой гибкости в
питании, времени приема пищи и
улучшает гликемический контроль и
качество жизни.
102. Выбор углеводсодержащих продуктов
исключить (сахар, виноград, изюм, мед,кондитерские изделия)
учитывать по количеству ХЕ (каши,
мучные и молочные продукты, фрукты,
картофель, горох, фасоль)
применять без ограничений большинство
овощей, пищевые волокна, зелень
103. Физические нагрузки при СД 1 типа
Ежедневно 60 минут и более,включая аэробные нагрузки,
укрепление мышечной и
костной массы
улучшают чувствительность
тканей к инсулину
увеличивают усвоение сахара
крови мышцами
снижают уровень сахара
крови
усиливают расщепление
жиров
способствуют снижению веса
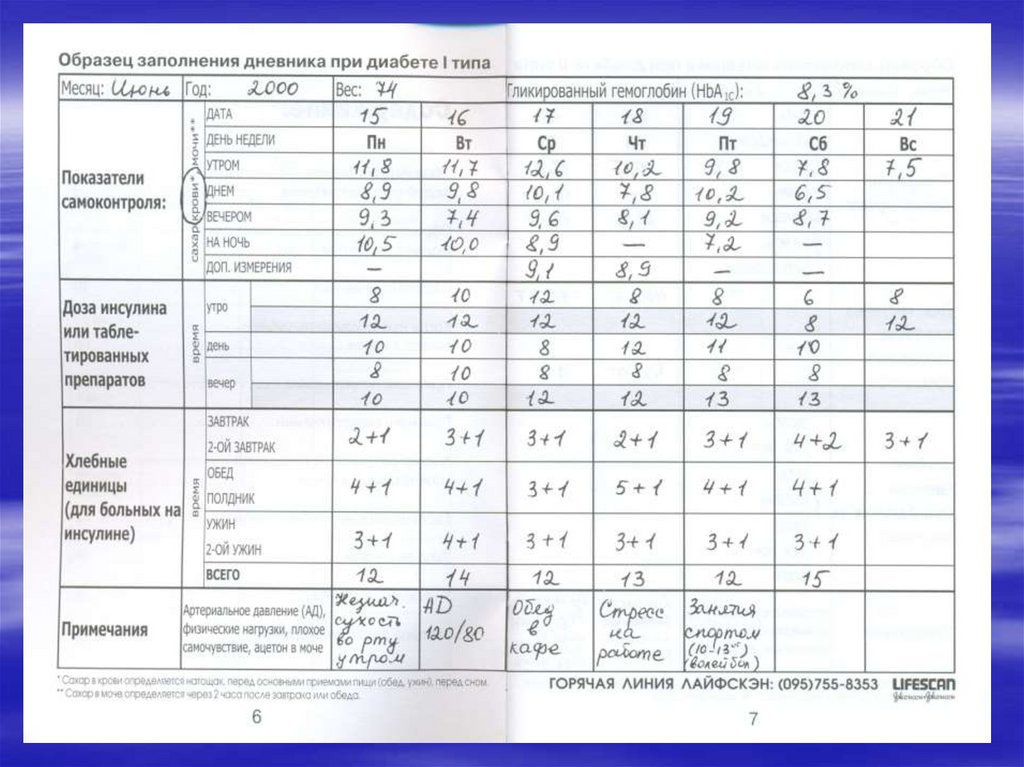
104. Самоконтроль сахарного диабета
• измерение уровня глюкозы глюкометром ежедневно не реже6-10 раз в день (перед основными приемами пищи и через 23 часа после еды, перед сном, ночью, при физических
нагрузках, при подозрении на гипогликемию и после ее
купирования, во время интеркуррентных заболеваний),
• регистрация данных гликемии с указанием даты и времени,
доз инсулина, принятых углеводах, эпизодов гипо- и
гипергликемии и других состояний (болезнь, физические
нагрузки и др.)
Федеральные клинические рекомендации «Сахарный
диабет 1 типа у детей».- М., 2019.
105. Самоконтроль сахарного диабета
Система CGM (Continuous glucose monitoring) – непрерывныймониторинг глюкозы в интерстициальной жидкости каждые 5 минут
(288 раз в сутки) на протяжении 3 суток: эпизоды гипер- и скрытой
гипогликемии (приборы Guardian REAL-Time), профессиональная
система мониторинга iPRO (масса 5,7 г).
Для каждого ребенка должны быть индивидуально определены
целевые показатели гликемии. Целевые значения должны быть
повышены у детей с рецидивирующими гипогликемиями или
нечувствительностью к надвигающейся гипогликемии.
106. Сахар цельной крови = сахар плазмы – 12%
107.
108. Осложнения сахарного диабета
1 тип2 тип
Микрососудистые Макрососудистые
(нефропатия,
(атеросклероз, ИБС,
полинейропатия, гипертоническая
ретинопатия),
болезнь, инсульты,
катаракта)
инфаркты)
109. Диабетическая нефропатия -
Диабетическая нефропатияСпецифическое поражение сосудов почек
при сахарном диабете,
характеризующееся формированием
гломерулосклероза с развитием
хронической почечной недостаточности
110. Стадии диабетической нефропатии
стадия микроальбуминурии (обратимая)стадия протеинурии (необратимая)
стадия ХПН
111. Лечение диабетической нефропатии
умеренное ограничение белкакомпенсация диабета
ингибиторы АПФ
коррекция дислипидемии
контроль АД
на стадии ХПН: хронический
гемодиализ, перитонеальный диализ
112. Диагностика дистальной симметричной полинейропатии
Жалобы (покалывание, жжение, онемение,боли, судороги, гиперестезии в ногах)
осмотр ног (сухость кожи, гиперкератоз и
гиперпигментация в местах трения обуви)
снижение сухожильных (ахиллова и коленного)
рефлексов
снижение тактильной, болевой, вибрационной
чувствительности
электромиография
113. Лечение нейропатии
Витамины группы В: бенфотиамин,пиридоксин (Мильгамма)
Тиоктовая кислота (Берлитион,
Тиоктацид)
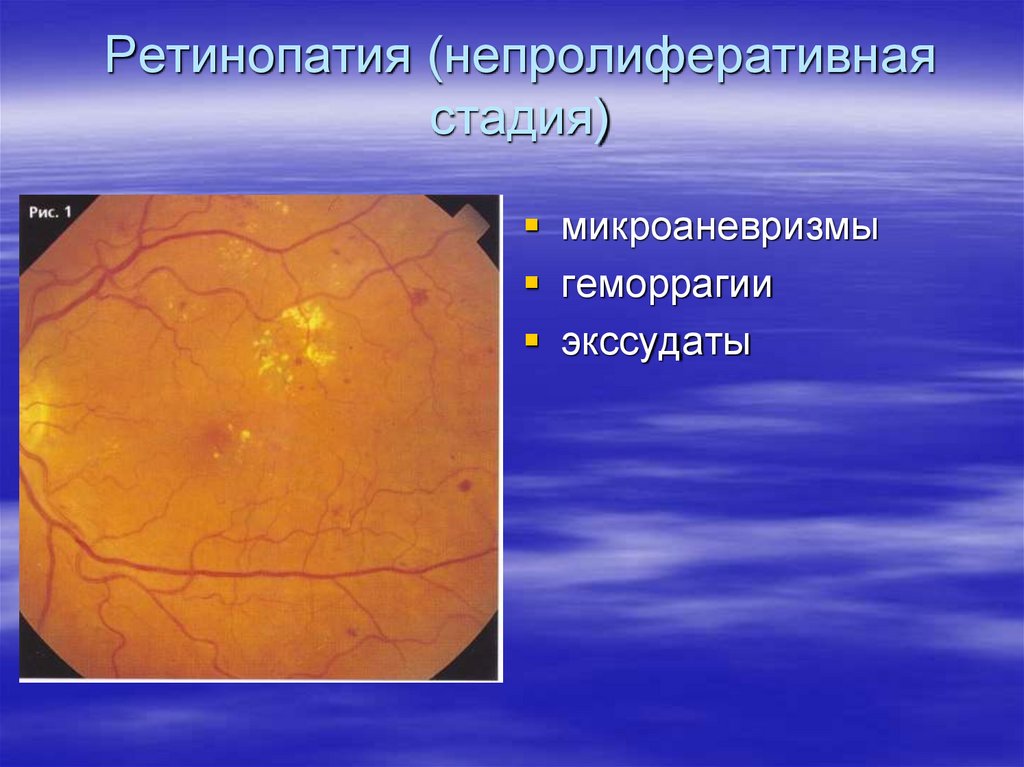
114. Ретинопатия (непролиферативная стадия)
микроаневризмыгеморрагии
экссудаты
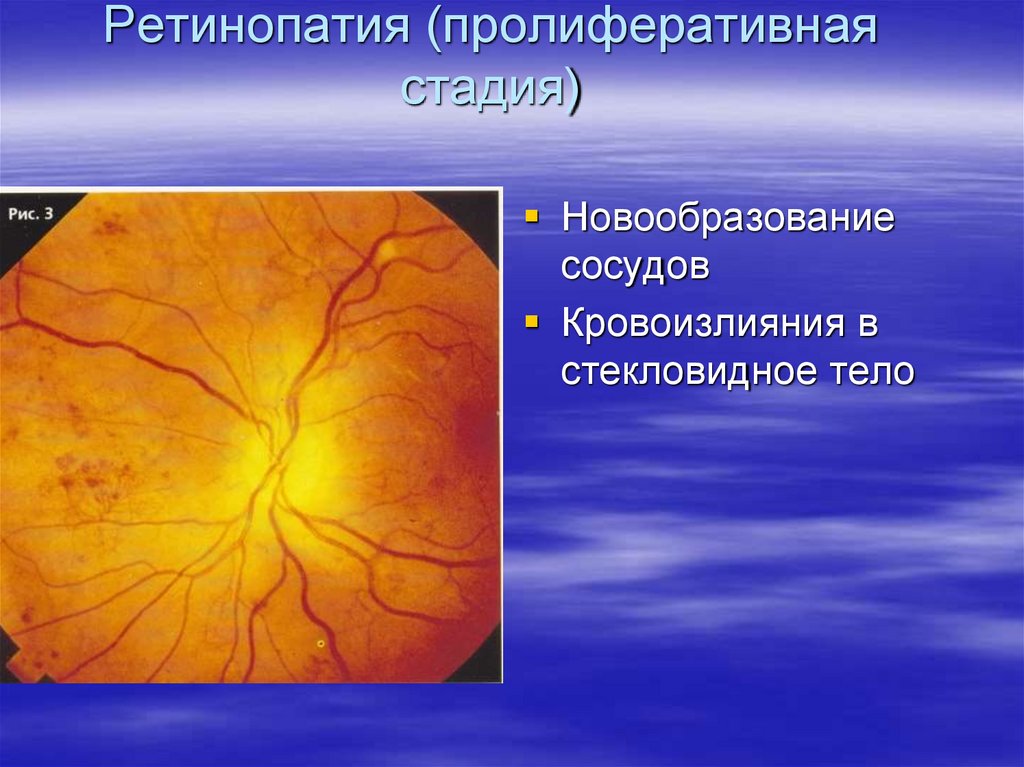
115. Ретинопатия (пролиферативная стадия)
Новообразованиесосудов
Кровоизлияния в
стекловидное тело
116. Лечение ретинопатии
компенсация диабеталазерная фотокоагуляция
криокоагуляция
витрэктомия
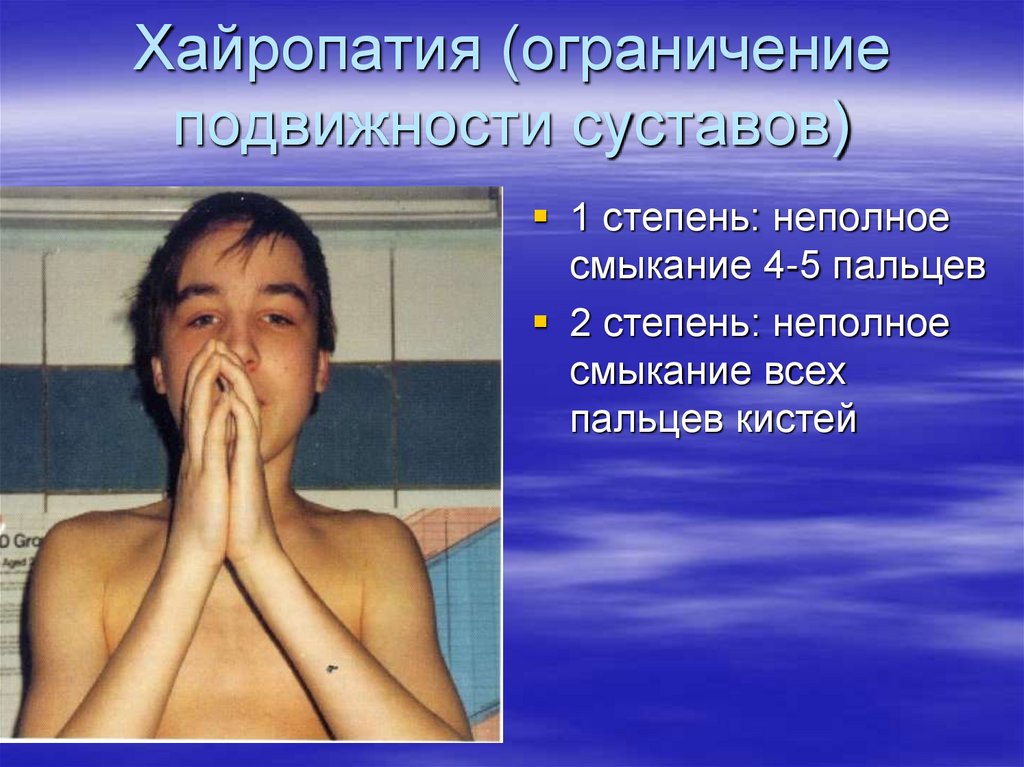
117. Хайропатия (ограничение подвижности суставов)
1 степень: неполноесмыкание 4-5 пальцев
2 степень: неполное
смыкание всех
пальцев кистей
118. Принципы профилактики и лечения сосудистых осложнений
достижение целевых значенийгликемии
нормальный уровень АД
нормальный уровень липидов
выявление осложнений на
доклинических стадиях
119. Диабетические комы
кетоацидотическаягипогликемическая
молочно-кислая
гиперосмолярная
120. Причины кетоацидоза у детей
Абсолютная инсулиноваянедостаточность:
недиагностированный сахарный диабет
пропуск инъекций инсулина
неисправность шприц-ручек или инсулиновой помпы
Относительная инсулиновая
недостаточность (у больных, получающих
инсулин):
нарушения диеты
стресс, интеркуррентные заболевания, операции
неадекватный самоконтроль
121. Патогенез диабетического кетоацидоза
гипергликемия вследствие инсулиновойнедостаточности и активации контринсулярных
гормонов
гиперосмолярность плазмы - внутриклеточная
дегидратация, осмотический диурез - внеклеточная
дегидратация, гиповолемия
активация липолиза – кетогенез – ацидоз
гипокалиемия
122. Клиника диабетического кетоацидоза
дегидратацияацидоз
гипокалиемия
абдоминальный синдром
Гипертермия не характерна для
кетоацидоза
и свидетельствует об инфекции
123. Детская шкала комы Глазго
открывание глазречевая реакция
двигательная реакция
124. Детская шкала комы Глазго
15 баллов - сознание ясное10-14 баллов - умеренное и глубокое
оглушение
8-10 баллов - сопор
6-7 баллов - умеренная кома
4-5 баллов - терминальная кома
3 балла - гибель коры
125. Открывание глаз
Произвольное - 4 баллаКак реакция на голос - 3 балла
Как реакция на боль - 2 балла
Отсутствует - 1 балл
126. Речевая реакция
Ребёнок улыбается, ориентируется на звук,следит за объектами - 5 балов
Ребенка при плаче можно успокоить,
интерактивность не полноценная - 4 балла
При плаче успокаивается, но ненадолго,
стонет - 3 балла
Не успокаивается при плаче, беспокоен - 2
балла
Плач и интерактивность отсутствуют - 1 балл
127. Двигательная реакция
Выполнение движений по команде - 6 балловЦелесообразное движение в ответ на болевое
раздражение (отталкивание) - 5 баллов
Одергивание конечности в ответ на болевое
раздражение - 4 балла
Патологическое сгибание в ответ на болевое
раздражение (декортикация) - 3 балла
Патологическое разгибание в ответ на болевое
раздражение (децеребрация) - 2 балла
Отсутствие движений - 1 балл
128. Дегидратация
5% - сухость кожи и слизистых,снижение тургора тканей
10% - запавшие глазные яблоки,
симптом белого пятна > 3 минут
>10% - снижение АД, слабый
нитевидный пульс, олигоурия
129. Ацидоз
токсическое дыхание Куссмауля,запах ацетона в выдыхаемом воздухе
ацетонурия
КЩС (норма 7,35 – 7,345):
рН 7,3–7,2: умеренный ацидоз
рН 7,2-7,1: средней тяжести
рН <7,1: тяжелый ацидоз
Дефицит оснований ВЕ (норма 0 + 2 ммоль/л)
130. Гипокалиемия
глухость сердечных тонов,снижение АД,
гастропарез,
парез кишечника,
атония мочевого пузыря
ЭКГ: уплощение или инверсия зубца Т,
удлинение интервала QТ, появление
зубца U
131. Абдоминальный синдром
рвота,боли в животе,
симптомы раздражения брюшины,
лейкоцитоз !
132. Мониторинг пациентов с кетоацидотической комой
ЧСС, АДдоступ к вене
установка желудочного зонда при рвоте и/или нарушении
сознания
очистительная и щелочная клизмы
катетеризация мочевого пузыря
определение гликемии каждые 1-2 часа
ацетонурия
КЩС
б/х крови (К, Nа, почечные показатели)
ОАК, ОАМ,
по показаниям: бакпосевы, Р-грамма грудной клетки
133. Инсулинотерапия при кетоацидотичекой коме
инсулин растворимый (инсулин короткогодействия) 0,1 ЕД/кг внутривенно
микроструйно инфузоматом (при
интеркуррентных заболеваниях, большой
длительности диабета – до 0,2 ЕД/кг)
134. Инфузионная терапия при диабетическом кетоацидозе
Объем инфузионной терапии =дефицит жидкости + поддерживающий объем
Дефицит жидкости = % дегидратации х масса тела
(кг)
Поддерживающий объем:
< 1 года 3-9 кг
80 мл/кг
1-5 лет
10-19 кг
70 мл/кг
6-9 лет
20-29 кг
60 мл/кг
10-14 лет 30-50 кг 50 мл/кг
> 15 лет >50 кг
35 мл/кг
135. Инфузионная терапия при диабетическом кетоацидозе
> 15 ммоль/л– солевые растворы
10-15 ммоль/л – солевые и 5-10% глюкоза
(1:1)
< 10 ммоль/л
- 5-10% глюкоза
136. Противоацидотическая терапия
• инфузионная терапия, инсулин• внутривенно капельно 4% р-р бикарбоната
натрия 2,5 мл/кг при рН <6,9
137. Коррекция гипокалиемии
препараты калия назначаются всем больным скетоацидозом сразу с началом инфузионной
терапии, а при отсутствии симптомов
гипокалиемии - через 2 часа;
доза калия хлорида: 40 ммоль на каждый 1 литр
жидкости.
138. Осложнения ДКА
отек головного мозгагипогликемия
гипокалиемия
аспирация желудочного содержимого
сердечно-сосудистая
недостаточность
ДВС-синдром
139. Умеренная гипогликемия
КлиникаНеотложная
помощь
Нейрогликопения (сонливость, Глюкоза 10-20 г внутрь с
вялость, головная боль,
последующим приемом
нарушение зрения)
пищи
Гиперадреналинемия
(бледность, потливость,
тахикардия)
140. Умеренная гипогликемия
КлиникаНеотложная
помощь
Нейрогликопения (сонливость, Глюкоза 10-20 г внутрь с
вялость, головная боль,
последующим приемом
нарушение зрения)
пищи
Гиперадреналинемия
(бледность, потливость,
тахикардия)
141. Тяжелая гипогликемия, кома
КлиникаНеотложная помощь
Нейрогликопения (кома,
судороги, нарушение
глотания)
Внутривенно струйно
10% р-р глюкозы 2-3 мл/кг
Глюкагона гидрохлорид
(«ГлюкагенГипоКит»)
1 мг (при весе > 25 кг), 0,5
мг (при весе < 25 кг) п/к
или в/м





































































































































 Медицина
Медицина








