Похожие презентации:
Геморрагические диатезы
1.
Лекциядля 4 курса 4 факультета ФПВ на тему:
« Геморрагические диатезы»
Лектор- доцент кафедры ВМГТ
Шарова Н.В.
2. Гемостаз – важнейший механизм защиты, который обеспечивает целостность гемоциркуляторной системы.
3. Основные функции системы гемостаза:
предупреждение и остановка кровотечениясохранение жидкого состояния крови
Основные звенья гемостаза:
первичный (стенка – эндотелий кровеносных
сосудов и клетки крови, прежде всего тромбоциты)
вторичный, включающий несколько плазменных
ферментных
систем
(коагуляционная,
фибринолитическая,
калликреин-кининовая,
комплемента)
4. ЭНДОТЕЛИЙ
нормальный эндотелий - мощная антикоагулянтнаяповерхность, которая не активирует белки свертывания
крови и не привлекает к себе клеточные компоненты крови
после стимуляции или травмы за счет синтеза, выделения или привлечения
различных прокоагулянтов эндотелий трансформируется в мощную
прокоагулянтную поверхность
Продукты, секретируемые эндотелиальными клетками:
антикоагулянты (простациклин ПГI2,
эндотелиальный фактор релаксации,
окись азота – NO, гликозоаминогликаны,
АIII-гепарин-сульфат, АДФаза)
прокоагулянты (тканевой фактор, фактор
Виллебранда, фактор V, ингибиторы активатора плазминогена, ИЛ-1, ФНО-α)
5. Функции тромбоцитов
Ангиотрофическая (15% всех циркулирующихтромбоцитов),
Адгезивно-агрегационная
(первичная
тромбоцитарной пробки),
Выделяют факторы, способствующие поддержанию
спазма сосудов,
Участвуют в
активации сложной системы
свертывающих факторов крови, что в конечном
итоге приводит к формированию фибринового
сгустка
и
ингибируют
фибринолиз
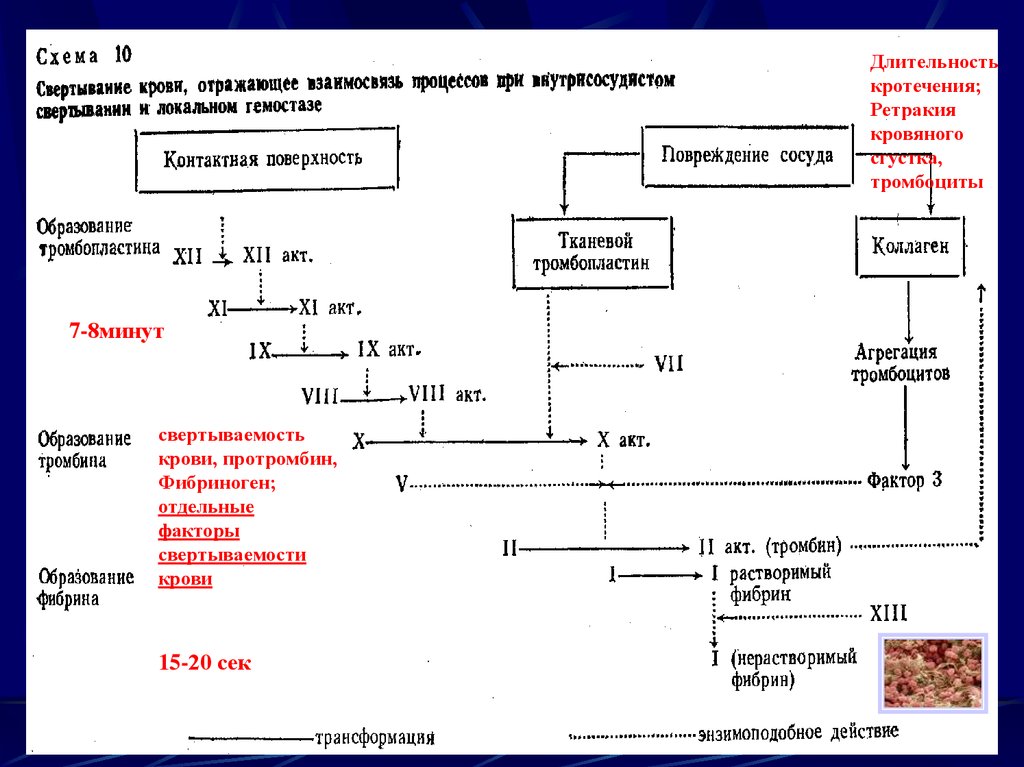
6.
Длительностькротечения;
Ретракия
кровяного
сгустка,
тромбоциты
7-8минут
свертываемость
крови, протромбин,
Фибриноген;
отдельные
факторы
свертываемости
крови
15-20 сек
7. Геморрагические заболевания (геморрагические диатезы) различные по этиологии, патогенезу, клинико-лабораторной картине и методам лечен
Геморрагические заболевания(геморрагические диатезы)
различные по этиологии, патогенезу,
клинико-лабораторной картине и
методам лечения нозологические
формы, объединяемые в одну группу
в связи с наличием кровоточивости
или повышенным риском ее
развития.
Выделяют наследственные и приобретенные
формы диатезов.
8. В зависимости от ведущего механизма патогенеза выделяют:
нарушения первичного гемостаза:нарушения тромбоцитарного
(тромбоцитопении, тромбоцитопатии) и
сосудистого гемостаза (геморрагический
васкулит);
нарушения коагуляционного звена
гемостаза (гемофилии)
9. Анамнестические и клинические особенности при ГД
Тип кровоточивостиВремя появления геморрагического синдрома.
Локализация геморрагий.
Выраженность геморрагических проявлений.
Сопутствующие заболевания.
Характер проводимого лечения
10. Основные признаки наследственной гемостазиопатии:
значительная кровоточивость, возникающаядаже при легких травмах или экстракции зуба,
начиная с детского возраста
наличие геморрагического заболевания у
кровных родственников
при наследовании, связанном с Х-хромосомой,
наиболее
вероятна
гемофилия
(
при
аутосомном наследовании можно предполагать
болезнь Виллебранда)
11. Основные признаки приобретенной гемостазиопатии:
появление геморрагическогосиндрома с определенного возраста
связь геморрагического синдрома с
действием потенциальных
этиологических факторов (прежде всего
назначением медикаментов)
12. Геморрагический синдром в практике военного врача
- лучевая болезнь,ожоговая болезнь,
огнестрельные ранения,
Тяжелые механические травмы,
Шок,
Воздействия отравляющих веществ,
Гравитационные перегрузки.
13. Типы кровоточивости (З.С.Баркаган, 1988):
гематомныйпетехиально-пятнистый
(микроциркуляторный)
смешанный (микроциркуляторногематомный)
васкулитно-пурпурный
ангиоматозный
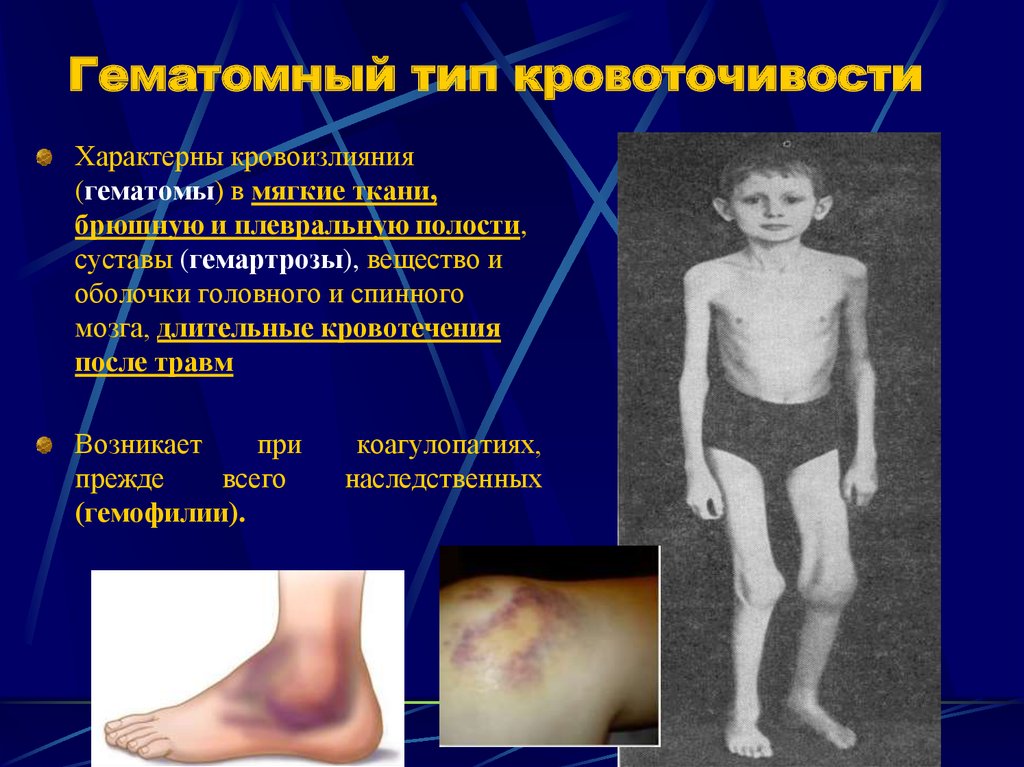
14. Гематомный тип кровоточивости
Характерны кровоизлияния(гематомы) в мягкие ткани,
брюшную и плевральную полости,
суставы (гемартрозы), вещество и
оболочки головного и спинного
мозга, длительные кровотечения
после травм
Возникает
при
прежде
всего
(гемофилии).
коагулопатиях,
наследственных
15. Варианты гемартрозов при гемофилии
16. Петехиально-пятнистый (микроциркуляторный) тип кровоточивости
Характерны мелкоточечныекровоизлияния (петехии) и более
крупные (экхимозы, синячки) на
коже, кровотечения из слизистых
оболочек (носовые, десневые). В
тяжелых случаях возможно развитие
профузных кровотечений,
меноррагий, кровоизлияний в
головной мозг.
Возникает при
тромбоцитопениях
и тромбоцитопатиях
17. Петехиально-пятнистый тип кровоточивости
Расположениегеморрагий –петехий и
синяков- на передней
поверхности туловища,
конечностях, различной
степени давности
(«шкура леопарда»)
18. Смешанный (микроциркуляторно-гематомный) тип кровоточивости
Смешанный (микроциркуляторногематомный) тип кровоточивостиХарактеризуется
сочетанием
гематомного
и
петехиальнопятнистого типа кровоточивости
(за исключением гемартрозов).
Возникает
при
ряде
наследственных
заболеваний
(болезнь
Виллебранда)
и
приобретенных
нарушениях
гемостаза
(
ДВС-синдром,
тяжелые
поражения
печени,
передозировка
непрямых
антикоагулянтов).
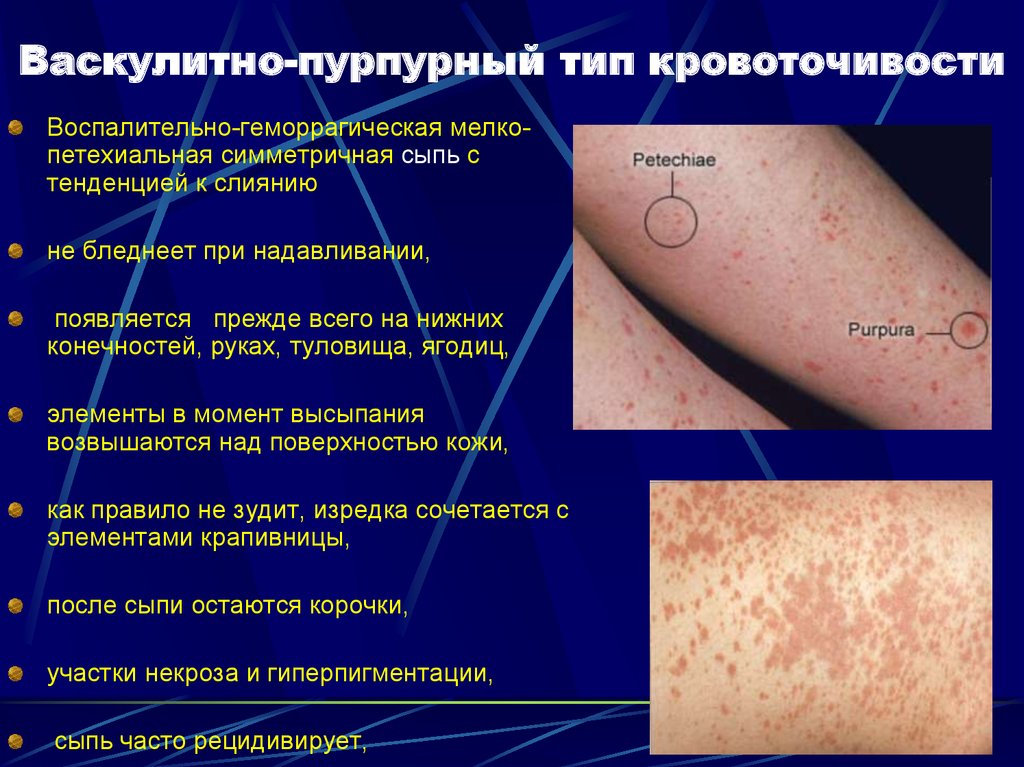
19. Васкулитно-пурпурный тип кровоточивости
Воспалительно-геморрагическая мелкопетехиальная симметричная сыпь стенденцией к слиянию
не бледнеет при надавливании,
появляется прежде всего на нижних
конечностей, руках, туловища, ягодиц,
элементы в момент высыпания
возвышаются над поверхностью кожи,
как правило не зудит, изредка сочетается с
элементами крапивницы,
после сыпи остаются корочки,
участки некроза и гиперпигментации,
сыпь часто рецидивирует,
20. Ангиоматозный тип кровоточивости
Характеризуется наличиемтелеангиэктазий
(узловатые или звездчатые
расширения сосудов на
коже и слизистых
оболочках).
Типичен для
геморрагической
тереангиэктазии
(болезнь Рандю-Ослера).
21. Телеангиоэктазии различных локализаций
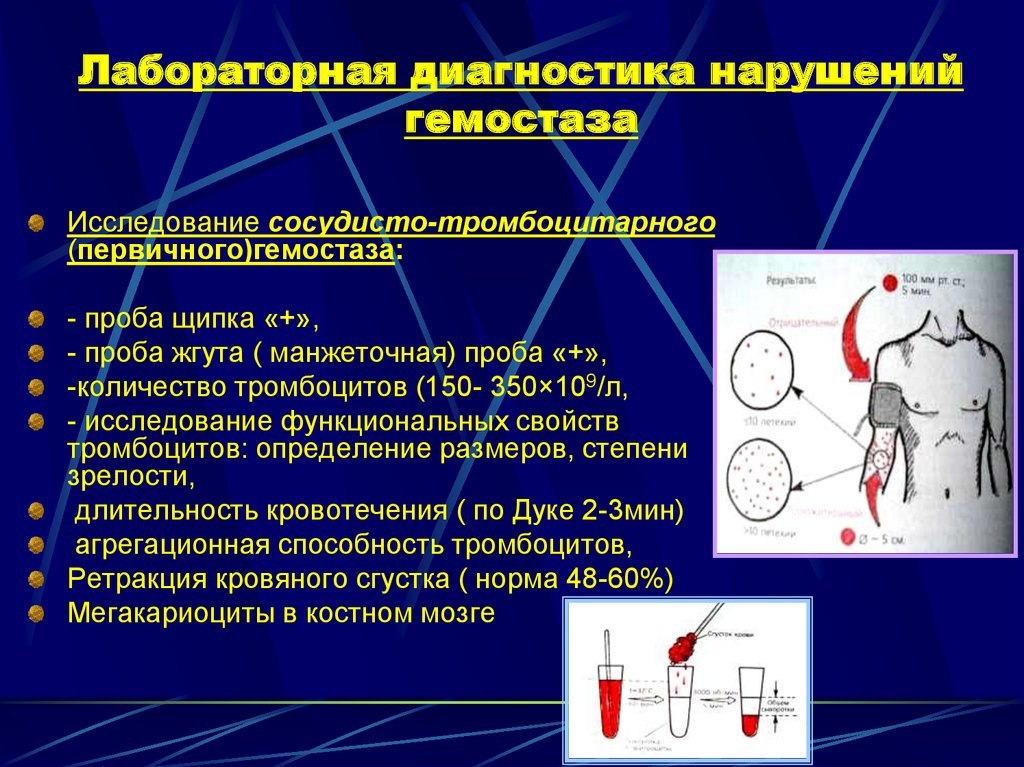
22. Лабораторная диагностика нарушений гемостаза
Исследование сосудисто-тромбоцитарного(первичного)гемостаза:
- проба щипка «+»,
- проба жгута ( манжеточная) проба «+»,
-количество тромбоцитов (150- 350×109/л,
- исследование функциональных свойств
тромбоцитов: определение размеров, степени
зрелости,
длительность кровотечения ( по Дуке 2-3мин)
агрегационная способность тромбоцитов,
Ретракция кровяного сгустка ( норма 48-60%)
Мегакариоциты в костном мозге
23. Исследование коагуляционного гемостаза ( 1 ФАЗЫ СВЕРТЫВАНИЯ –ОБРАЗОВАНИЕ АКТИВИРОВАННОГО ПРОТРОМБИНАЗНОГО КОМПЛЕКСА)
Время свертывания крови (8-12 мин),Активированное частичное тромбопластиновое время ( АЧТВ=
30-42с)
Активность факторов XII, XI, IX, VIII, X, VII, V.
Аутокоагуляционный тест
Время рекальцификации плазмы – 80-140с.
24. Оценка 2 фазы гемостаза ( образование тромбина)
Протромбиновое ( тромбопластиновое) время( 11-15с)
Протромбиновый индекс (80-100%)
Протромбиновый коэфф. = МНО(1-1,4)
оценка 3 фазы свертыванияФИБРИНОГЕНООБРАЗОВАНИЕ:
-фибриноген в плазме – 1,8- 4,0г/л,
Тромбиновое время =12=16 сек.,
Фактор XIII.
25. Тромбоцитопении
Тромбоцитопении – группа геморрагическихзаболеваний и синдромов, характеризующихся
снижением количества тромбоцитов ниже
150 109/л.
Выделяют степень тромбоцитопении:
легкую (более 100х109/л),
среднюю (50–100х109/л),
тяжелую (менее 50х109/л)
26.
При уровне тромбоцитов в пределах 100 109/лкровотечения нехарактерны, но возможно развитие
подкожных кровоизлияний при незначительных
травмах; отмечается увеличение длительности
кровотечения.
Риск спонтанных геморрагий резко возрастает при
уровне тромбоцитов менее 50 109/л,
при количестве тромбоцитов ниже 20 109/л возможно
развитие опасных для жизни геморрагических
осложнений.
27. Основные причины тромбоцитопении
Нарушение продукции тромбоцитовПовышенное
разрушение
или
потребление тромбоцитов
Потеря тромбоцитов из системной
циркуляции
28. Причины нарушения продукции тромбоцитов
изолированная депрессия мегакариоцитарногоростка (воздействие лекарственных препаратов,
химических веществ, вирусная инфекция)
частичная или полная аплазия костного
мозга (апластическая анемия, воздействие
цитостатиков, лучевой терапии)
заболевания системы крови (острые и
хронические лейкозы, миелодиспластические
синдромы, множественная миелома,
неходжкинские лимфомы в стадии
лейкемизации, мегалобластные анемии)
29. Причины повышенного разрушения или потребления тромбоцитов
1.2.
Иммунные тромбоцитопении:
- аутоиммунные
- гетероиммунные
- аллоиммунные
Неиммунные тромбоцитопении:
- при терапевтических (системная красная
волчанка,
хронический
лимфолейкоз,
злокачественные лимфомы) и инфекционных
заболеваниях (ВИЧ-инфекция, инфекционный
мононуклеоз, малярия)
- ДВС-синдром
30.
Основная причина потеритромбоцитов из системной
циркуляции – спленомегалия
(портальная гипертензия, синдром
Фелти, талассемия, злокачественные
лимфомы)
31. Аутоиммунная тромбоцитопения идиопатическая тромбоцитопеническая пурпура, болезнь Верльгофа (1735г)
- 5 на 100тыс населения в год- обусловлена уменьшением продолжительности
жизни тромбоцитов и их повышенным
разрушением в связи с воздействием
антитромбоцитарных аутоантител.
Заболевание(хрон.) чаще возникает у женщин 20–
40 лет и в большинстве случаев характеризуется
длительным индолентным течением
- (в течение многих месяцев и лет).
32. Этиология и патогенез
Причиной заболевания являются антитромбоцитарныеаутоантитела, которые синтезируются преимущественно в
селезенке лимфоцитами и плазмоцитами и относятся к Ig G,
реже IgА или обоим классам иммуноглобулинов.
Антитромбоцитарные антитела связываются с антигенами
тромбоцитов, расположенными на их мембране
Тромбоциты, соединенные с антителами, имеют
укороченный период жизни (от десятков минут до 2–3 дней
вместо 7–10 дней) и удаляются из кровеносного русла
фагоцитами селезенки после соединения с Fc-рецептором
Укорочение жизни тромбоцитов ведет к стимуляции
тромбоцитопоэза, в результате чего в костном мозге
определяется повышенное количество мегакариоцитов
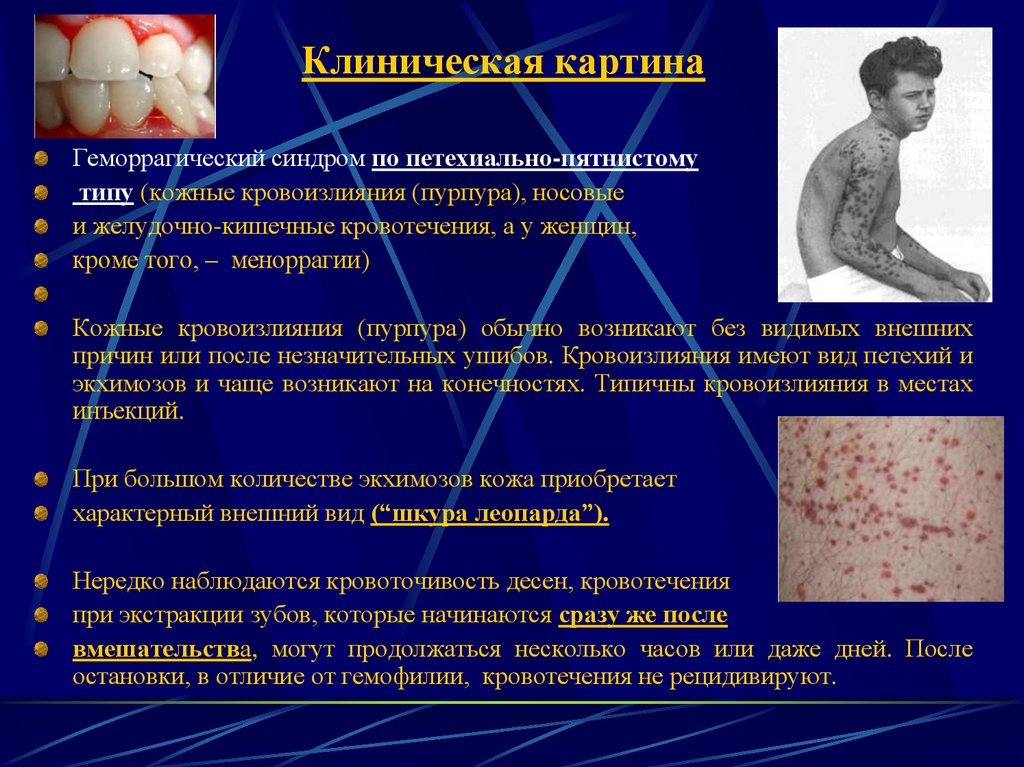
33. Клиническая картина
Геморрагический синдром по петехиально-пятнистомутипу (кожные кровоизлияния (пурпура), носовые
и желудочно-кишечные кровотечения, а у женщин,
кроме того, – меноррагии)
Кожные кровоизлияния (пурпура) обычно возникают без видимых внешних
причин или после незначительных ушибов. Кровоизлияния имеют вид петехий и
экхимозов и чаще возникают на конечностях. Типичны кровоизлияния в местах
инъекций.
При большом количестве экхимозов кожа приобретает
характерный внешний вид (“шкура леопарда”).
Нередко наблюдаются кровоточивость десен, кровотечения
при экстракции зубов, которые начинаются сразу же после
вмешательства, могут продолжаться несколько часов или даже дней. После
остановки, в отличие от гемофилии, кровотечения не рецидивируют.
34. Клиническая картина (окончание)
При объективном обследовании выявляются положительные пробы наломкость капилляров (“щипка“, “жгута“).
Увеличения размеров лимфатических узлов,
печени и селезенки не отмечается.
При тяжелых и длительных кровотечениях может развиваться анемический
синдром (слабость, быстрая утомляемость, одышка при физических нагрузках,
усиленное сердцебиение и др.), выраженность которого зависит от тяжести
анемии.
Течение аутоиммунной тромбоцитопении, как правило, волнообразное, с
периодами обострений и ремиссий, во время которых уровень тромбоцитов
может нормализоваться. В ряде случаев заболевание компенсировано и
манифестирует только при воздействии провоцирующих факторов, чаще всего
на фоне инфекции.
35. Лабораторная диагностика нарушений гемостаза
Исследование сосудисто-тромбоцитарного(первичного)гемостаза:
- проба щипка положительная,
- проба жгута ( манжеточная) проба – «+»,
-количество тромбоцитов < 150.000,
- исследование функциональных свойств тромбоцитов:
определение размеров, степени зрелости,
длительность кровотечения по Дуке > 2-3мин,
агрегационная способность тромбоцитов нарушена
Ретракция кровяного сгустка < 48%)
Увеличено количество молодых мегакариоцитов в костном мозге.
Обнаружение антитромбоцитарных антител
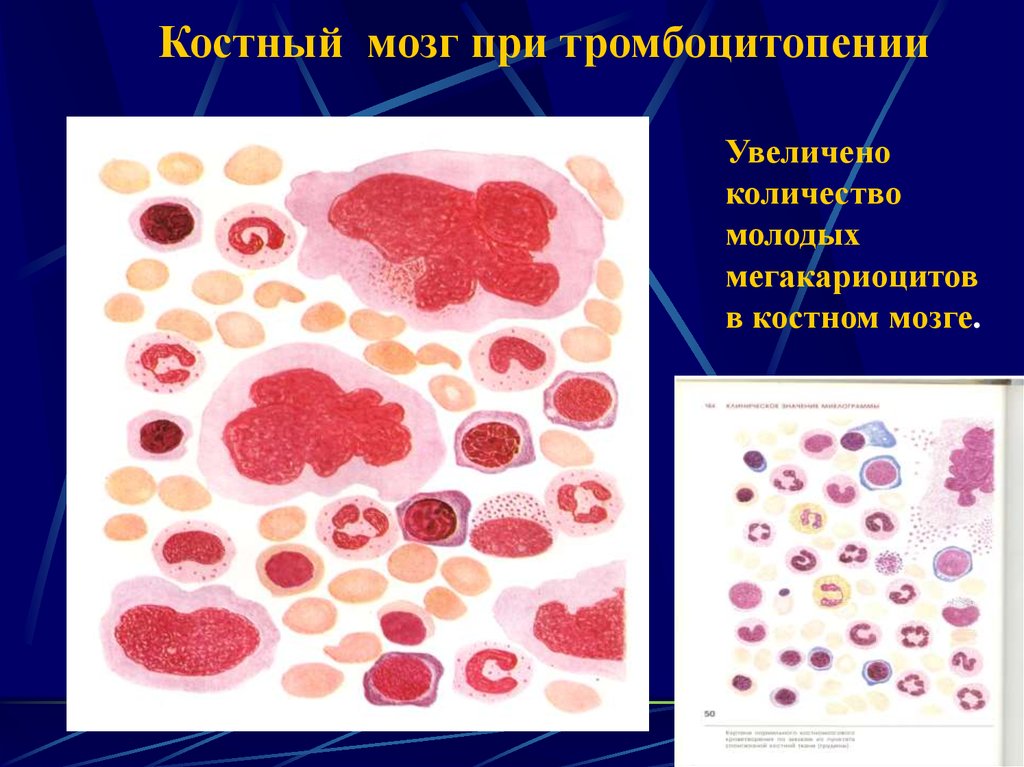
36.
Костный мозг при тромбоцитопенииУвеличено
количество
молодых
мегакариоцитов
в костном мозге.
37. Дифференциальный диагноз
Исключить симптоматические тромбоцитопении:- при солидных опухолях с МТС в костном мозге,
- болезнях соединительной ткани,
- болезнях печени ( с гиперспленизмом),
- некоторых анемиях ( апластической,
мегалобластной),
- хроническом лимфолейкозе,
- неходжкинских лимфомах,
- патология сосудов селезенки,
- ДТЗ, аутоиммунный тиреоидит.
38. Принципы профилактики и лечения
исключить продукты (алкоголь, блюда, содержащие уксус) имедикаменты (нестероидные противовоспалительные препараты,
аминазин, большие дозы пенициллина, гепарин, непрямые
антикоагулянты, фибринолитики), нарушающие агрегацию
тромбоцитов
39. Лечение
1. глюкокортикостероиды2. Спленэктомия (эмболизация селезенки)
3. Иммунодепрессанты
Преднизолон внутрь в средней дозе 1мг/кг в сутки. При отсутствии
эффекта через 5 7 дней доза может быть повышена в 2 3 раза.
Эффект терапии обычно проявляется уже в течение первых дней лечения: сначала
купируется геморрагический синдром, затем начинается рост числа тромбоцитов. После
нормализации количества тромбоцитов начинают медленное постепенное уменьшение
дозы препарата вплоть до полной отмены.
При пероральном лечении преднизолоном у 20% больных развивается
полная ремиссия, в 50 60% случаев уровень тромбоцитов превышает
100 109/л.
40. История болезни больного Д, 24лет, слушатель 4к 4 ф-та ВМА
Обратился в клинику с жалобами на продолжающееся более 2часов кровотечение из лунки удаленного зуба ( сменил более 10
тампонов), несмотря на наложение швов в области ранки с
гемостатической губкой.
Перенес ОРЗ за месяц до первых признаков болезни.
За 2 недели до обращения к врачу в связи с зубной болью
(обострение
хронического
периодонтита)
больной
самостоятельно принимал до 2 конвалют анальгина в день, к
врачам не обращался.
В день обращения был у стоматолога, произведено удаление
больного зуба, кровотечение началось сразу после удаления, что
потребовало ушивания раны.
В анамнезе проявления геморрагического синдрома отсутствуют,
наследственность не отягощена.
41.
Больной Д, 1963г.р., слушатель 4 к. 4 ф-таи/б декабря 1988года
Печень и селезенка не увеличены
42. Данные обследования больного Д.
Анализ крови 24.10.1998гНв – 158г/л, Эр –5,0. 10 , лейкоциты – 7,4.10 ,
Эозинофилы – 3%, лимф – 24%, моноц -7%,
палочкоядерные – 3%, сенмент – 63%.
ССГ- 32 пг/эр, СОЭ – 5 мм в час,
Тромбоциты – единичные в поле зрения.
Гематокрит – 48%.
Длительность кровотечения – 10мин 42 сек.
Время свертываемости – начало -3мин; конец – 6
Ретракция кровяного сгустка замедлена – 23%
(норма – 44-46%).
Иммуноглобулины: повышен Ig G
43. Миелограмма больного Д.
миелокариоциты – 60 000,Мегакариоциты – 0,
Лейко-эритробластическое соотношение 3:1
Разрушенные ядра мегакариоцитов – 30%,
Разрушенные формы мегакариоцитов -14%
Недеятельные формы мегакариоцитов – 46%,
В тромбоцитограмме преобладают
вакуолизированные, реактивные формы.
Обнаружены антитела к тромбоцитам и
мегакариоцитам ( в миелограмме и
периферической крови)
44. Гистологическое исследование трепанобиоптата больного Д.
В трепанобиоптате миелоидный и жировойкостный мозг в соотношении 2:1.
Представлены все ростки миелопоэза.
Снижено количество мегакариоцитов.
Мегакариоциты с плохо выраженным
лопастным делением, преимущественно
молодые формы.
Заключение: гистологическая картина
соответствует тромбоцитопенической пурпуре.
45. Результаты лечения больного преднизолоном (1мг/кг = 60мг/с)
Тромбоциты26.10.1998г – 15 000, - кровотечение
28.10
- 30 000, прекратилось.
4 .10
- 53 000,
9 10
- 114 000,
21.10
- 132 000,
30.10.
- 286 000.
Окончательный диагноз: Аутоиммунная
тромбоцитопения (болезнь Верльгофа),тяжелой степени
тяжести при поступлении, стадия клинической и
гемататологической ремиссии при выписке
46. Геморрагический васкулит (болезнь Шенлейна–Геноха)
– заболевание из группы аллергическихваскулитов, протекающее с поражением
микроциркуляторного русла и
типичными изменениями кожи, суставов,
желудочно-кишечного тракта и почек.
Впервые описано в XIX веке
Schonlein (1837) и Henoch (1874).
47. Этиология
--
Геморрагический
васкулит
–
полиэтиологическое,
иммунокомплексное
заболевание,
из
группы
аллергических
васкулитов, среди причин которого имеют
значение
лекарственная и пищевая аллергия,
острые респираторные заболевания, прежде
всего стрептококковые,
травмы,
охлаждения,
повышенная инсоляция,
генетическая предрасположенность.
48. Патогенез
Основой патогенеза является образование и отложение в сосудах кожи ивнутренних органов циркулирующих иммунных комплексов.
Развитие
васкулита обусловлено феноменом Артюса, при котором
взаимодействие антигена и антитела сопровождается выбросом биологически
активных веществ, вызывающих регионарное повышение проницаемости сосудов
.
Активация системы комплемента способствует осмотическому лизису
эндотелиальных клеток. В связи с обнажением субэндотелиальных коллагеновых
волокон происходит адгезия тромбоцитов, ухудшение реологических свойств
крови и в конечном итоге – пристеночное образование микротромбоз.
Наиболее выраженные морфологические изменения
при геморрагическом васкулите возникают в артериолах,
капиллярах и венулах (деструктивные и
деструктивно-продуктивные микроваскулиты).
49. Клиническая картина геморрагического васкулита
Кожные проявления –(васкулитно-пурпурный тип
кровоточивости) имеют место
у 75% больных
геморрагическим васкулитом
50. Клиническая картина
Поражение суставов – 75% больных.Сочетание поражения кожи
геморрагического васкулита.
и
суставов
–
Абдоминальный синдром – 70% детей, 50% взрослых
некроз, перфорация стенки кишки)
простая
форма
( редко
Поражение почек (рецидивирующий мочевой синдром, острый
гломерулонефрит, хронический гломерулонефрит) – 60%, чаще в первые
4-6 недель.
Значительно реже возникают поражения
центральной нервной системы).
других органов и систем (легких,
51. Формы геморрагического васкулита:
молниеноснаяострая
затяжная
рецидивирующая
хроническая (с частыми или редкими
обострениями)
52. Лабораторные данные
Клинический анализ крови. При тяжелых формахразвивается лейкоцитоз с палочкоядерным сдвигом,
ускорение СОЭ. Количество тромбоцитов в пределах
нормы.
Биохимические исследования. В остром периоде
отмечается диспротеинемия с повышением уровня
фибриногена, 2- и -глобулинов, повышение ЦИК.
Коагулологические исследования.
Коагулологические показатели не изменены.
В
тяжелых случаях может развиться вторичный ДВСсиндром с характерными изменениями
коагулограммы и тромбоцитопенией.
53. Принципы лечения
в остром периоде – постельный режимдиета с исключением сенсибилизирующих
продуктов (кофе, шоколад, цитрусовые, какао,
земляника, клубника)
следует избегать полипрагмазии и помнить,
что любой новый симптом может быть связан
с действием лекарственного препарата.
54. Лечение геморрагического васкулита
Антиагрегантная терапия: курантил, трентал,агапурин, ацетилсалициловая кислота, антагонисты
кальция.
Гепарин. (300-400 ЕД/кг через 6 часов).
Струйные вливания свежезамороженной плазмы по
400мл
Глюкокортикоиды – 1-2мг/кг в сутки.
Плазмоферез.
Плановая санация ОХИ.
55. Синдром ДВС (диссеминированного внутрисосудистого свертывания) -
Неспецифическая патология гемостаза, в основекоторой лежит рассеянное свертывание крови в
сосудах с образованием множества микросгустков и
агрегатов клеток крови, блокирующих
кровообращение в органах и тканях с глубокими
дистрофическими нарушениями с последующим
развитием гипокоагуляции, тромбоцитопении и
геморрагий вследствие коагулопатии потребления.
56. Основные причины ДВС-синдрома
Акушерская патология (преждевременнаяотслойка плаценты, эмболия околоплодными
водами, внутриутробная гибель плода)
Инфекции - генерализованные,
(бактериальные, вирусные, паразитарные,
грибковые), септические состояния
Шок любой этиологии,
Массивные поражения тканей и травмы
Солидные опухоли и онкогематологические
заболевания
Массивные гемотрансфузии
Терминальные состояния
57.
Схема патогенеза ДВС-синдром58. Стадии ДВС-синдрома
стадияI – гиперкоагуляция и агрегация
тромбоцитов
стадия II – переходная (коагулопатия
потребления без активации фибринолиза)
стадия III – гипокоагуляции (коагулопатия
потребления с активацией фибринолиза)
стадия IV – восстановительная (остаточные
тромбозы и блокады сосудов)
59. Клиническая картина
геморрагическиЙ синдром(смешанный тип кровоточивости):
кровоизлияния в коже, слизистых
оболочках, внутренних органах
и/или кровотечения различной
локализации
Тромбозы различной локализации
при тяжелых профузных или
рецидивирующих кровотечениях
развивается геморрагический шок
синдромом полиорганной
недостаточности, который
проявляется острой почечной,
дыхательной, печеночной, реже –
сердечно-сосудистой
недостаточностью
у
60. Лабораторная диагностика ДВС-синдрома
Стадия 1 - преобладают процессысвертывания крови и тромбообразования.
- быстрое свертывание крови при
венепункции,
- укорочено время рекальцификации
плазмы,
- уменьшено АЧТВ,
- уменьшен уровень антитромбина III.
.
61. (Продолжение)
Стадия 2 – коагулопатия потредлениябез активизации фибринолиза.
Время свертывания увеличено до 13-15мин,
- уменьшено количество тромбоцитов,
- сгусток крови лизируется более часа,
- тест-тромбин до 60 сек.
- тесты на продукты деградации фибриногена
отр.
- тромбоциты снижены до 100.000
62. (Продолжение)
Стадия 3 – коагулопатия потребления сактивацией фибринолиза.
- Сгустки крови рыхлые, быстро лизируются,
- время свертывания крови более 15 минут,
- тест-тромбин до 3 минут,
- нарастающая тромбоцитопения,
- положительные тесты на ПДФ.
63. (Продолжение)
Стадия 4 – генерализованный фибринолизпри прогрессировании ДВС или период
нормализации при регрессе ДВС.
- резко нарастает тромбоцитопения,
- сгусток крови не образуется,
время свертывания 30 минут и более,
- тест-тромбин более 3 минут,
- ПДФ резко положительны.
64. Диагностика ДВС-синдрома
А – исходная клиническая ситуацияБ – клинические признаки синдрома ДВС
(полиорганная недостаточность:
о.дыхательная, почечная,
надпочечниковая недостаточность,
сочетание кровоточивости и тромбоза,
шок)
В – лабораторные признаки стадии ДВСсиндрома (разнонаправленность
показателей свертываемости).
65. Принципы лечения ДВС-синдрома –зависят от стадии процесса
Лечение 1 стадии:Лечение основного заболевания
Купирование шока.
Гепарин и антиагреганты
свежезамороженная плазма
Лечение 3 стадии:
Тромбоконцентрат
Плазмаферез
Ингибиторы протеолитических ферментов


























































 Медицина
Медицина








