Похожие презентации:
Взаимосвязь обмена веществ
1.
«Взаимосвязь обмена веществ»2.
3.
«Метаболические измененияпри сахарном диабете и
ожирении»
4.
3-5% больных СД в России,
8% (из них) - дети.
6% - ежегодный прирост
15-18% - скрытая форма СД
40% - имеют генетическую
предрасположенность.
5. 2 типа СД
2 типа СД
1. ИЗСД – вызван деструкцией Вклеток панкреатических островков
Причины:
- генетическая
предрасположенность
- аутоиммунные процессы
- внешние провоцирующие
факторы (вирусы, химические
диабетогены)
6. Вирусные диабетогены:
вирус краснухи,
кори,
энтеровирусы,
осповакцины,
цитомегаловирус
и др.
7. Химические диабетогены:
нитрозамины,
нитрозомочевина,
мочевая кислота,
ЛВ (н-р, пентамидин - средство
для лечения пневмоцистоза),
• пептиды бычьего
сывоторочного альбумина
коровьего молока.
8.
• 2. ИНСД - обусловленрезистентностью тканей
мишеней к инсулину,
а В-клеток панкреатических
островков Лангерганса – к
глюкозе
9. Сочетается с:
• ожирением,• атеросклерозом,
• устойчивостью к инсулину из-за
снижения чувствительности
рецепторов к инсулину,
• множественными пострецепторными дефектами
• снижением активности
инсулиназы печени
10. СД – это хроническое расстройство всех видов метаболизма, которое характеризуется:
1 – гипергликемией
2 – глюкузурией
3 – кетонурией и кетонемией
4 – гиперхолестеринемией
5 – ангиопатией
6 – нейропатией
11.
• 7 – нефропатией• 8 – энцефалопатией и др.
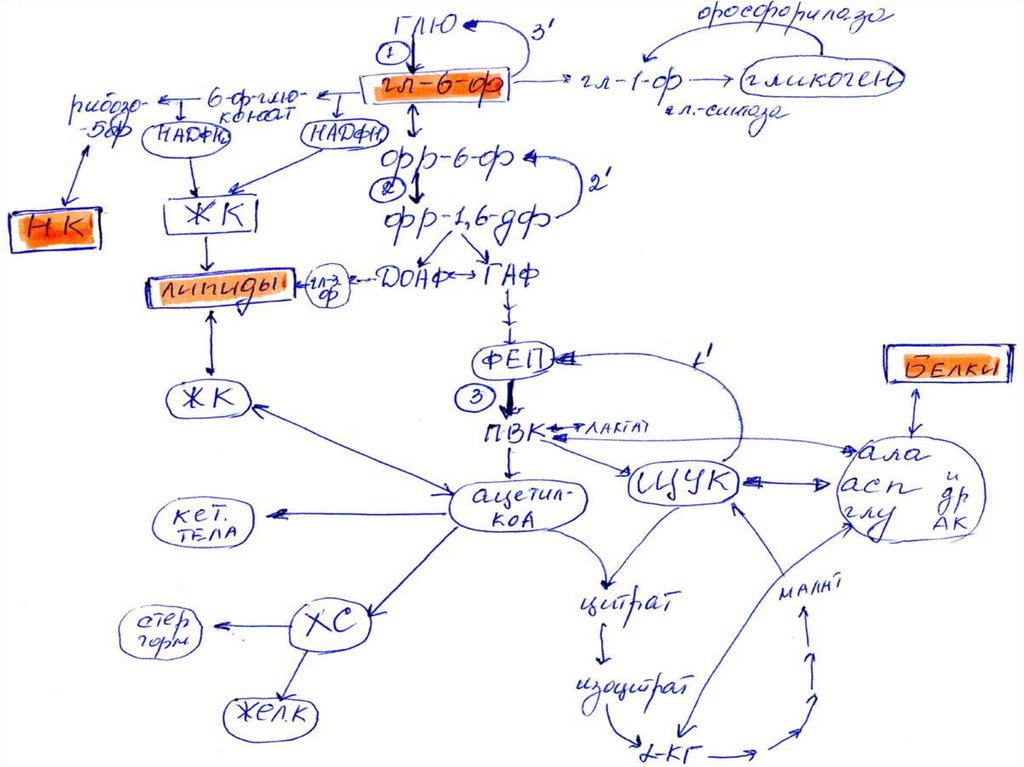
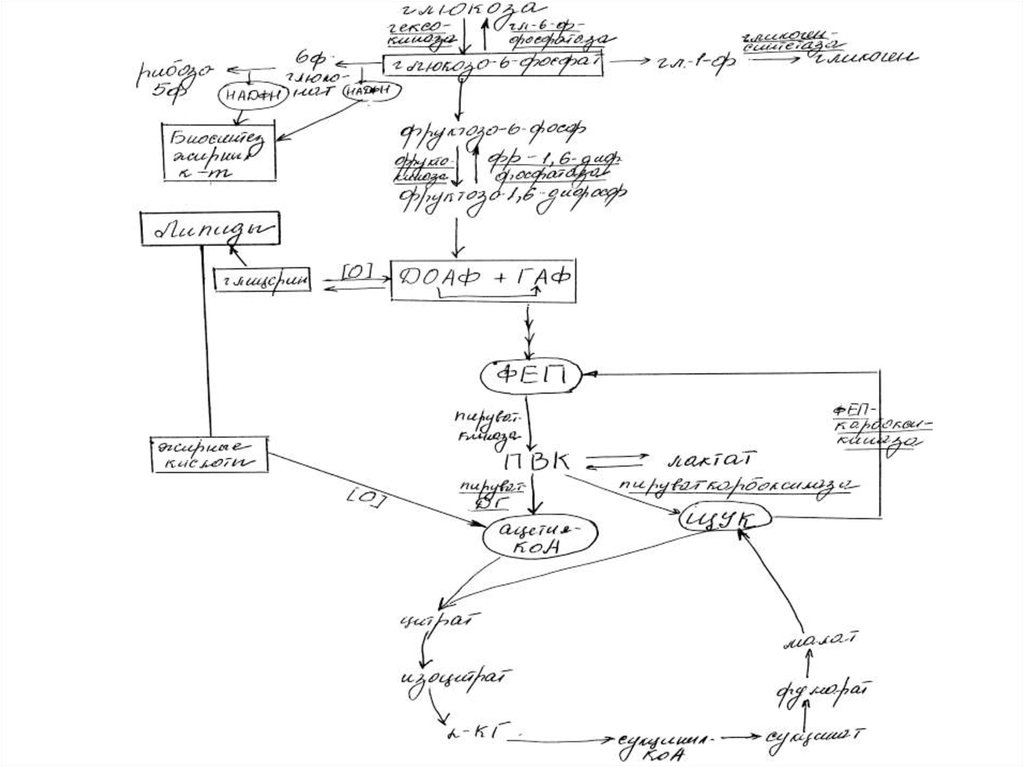
12. Особенности метаболизма при СД
• 1. Нарушение проникновенияглюкозы в ткани.
Инсулинзависимые ткани:
жировая и соединительная,
печень, скелетные мышцы,
клетки крови и иммунной системы
13. 2. Нарушения углеводного обмена
• Инсулин - индуктор ключевыхферментов:
• Гликолиза гексокиназы, ФФК, пируваткиназы;
• ПФЦ глю-6ф-ДГ и 6ф-глюконат-ДГ
14.
• Глюкагон – индуктор:• глюконеогенеза –
ФЕП-карбоксикиназа,
фр-1,6-дифосфатаза
• гликогенолиза –
фосфорилаза
15.
• гликогенеза гликогенсинтетаза16.
17. 3. Нарушение работы ЦТК
• ↓ цитратсинтаза• образование ПВК ↓ →
↓ количество ацетил-КоА
• ЩУК вовлекается в глюконеогенез,
т.к. ФЕП-карбоксикиназа ↑
(↑ глюкагон),
также ↑ фр-1,6-дифосфатаза.
18.
• Малая мощность ЦТК →↓АТФ → утомляемость мышц
• Т.о., уровень глюкозы крови ↑
19. Вследствие этого:
• глюкозурия, или осмотическийдиурез, т.к. с глюкозой уходят
вода и электролиты (Na+, K+,
Mg2+, Pi) →
• нарушение кровообращения
• диабетические ангиопатии
20. Причины:
• отложение белков плазмы вдольмембран микрососудов,
• гликозилирование белков стенок
сосудов,
• нарушение синтеза ГАГ →
в коже проникновение
микроорганизмов внутрь.
21. 4. Нарушение обмена липидов при диабете
• Нарушается «вход» глюкозы вжировую ткань, где глюкоза
используется для синтеза ТГ
• Начинается липолиз ТГ, т.к.
инсулин ингибирует ЛП-липазу
22.
• Образуется значительноеколичество СЖК, которые при
окислении → ацетил-КоА.
• Синтез ЖК ↓, т.к. в отсутствии
инсулина ингибируется фермент
ацетил-КоА-карбоксилаза и НАДФН2
для синтеза ЖК недостаточно.
23.
• В крови ↑ количество кетоновыхтел, которые синтезируются из
ацетил-КоА
• При ИЗСД скорость липолиза в
жировой ткани ↑ , но при этом
липиды ресинтезируются в
печени → стеатоз (ожирение),
↑ ЛПОНП в крови → развитие
атеросклероза.
24. Печень – орган, который «получает» и секретирует липидный материал:
Печень – орган, который
«получает» и секретирует
липидный материал:
остатки хиломикронов
ЛПНП
короткоцепочечные ЖК и ЖелК;
синтезирует эндогенный ХС;
синтезирует насыщенные ЖК,
ТГ, ФЛ.
25. «отдает»:
• липиды, в составе ЛПОНП;• ХС и желчные кислоты в
кишечник;
• окисляет липиды.
26. 5. Нарушение белкового метаболизма
• Биосинтез белка ↓, т.к. нетэнергетических ресурсов из-за
↓ЦТК.
• ↑ катаболизм → ↑
содержание АК в крови и моче,
мочевины в моче,
декарбоксилирование АК →
↑ количество биогенных аминов,
27.
• Переаминирование АКподдерживает глюконеогенез
(АЛА↔ПВК → глюконеогенез;
АСП↔ЩУК → поддержка ЦТК и
глюконеогенеза).
28.
• Активируются процессыгликозилирования белков:
COH глю связывается с NH2
белков (н-р, гликозилированный
гемоглобин ↑ в 4-5 раз).
29. Ожирение
• Первичное• Вторичное
30.
• Первичное носит генетическийхарактер и связано с дефектом
продукции лептина и
экспрессии лептинового
рецептора.
31.
• Количество лептинапропорционально массе
жировой ткани и его выработка
активируется инсулином.
Лептин → гипоталамус,
связывается с рецептором →
насыщение и продукцию
тормозящих сигналов.
32.
• Вторичное ожирение связано сдисфункцией эндокринных желез
(при гиперкортицизме синдром
Иценко-Кушинга, гиперинсулизме
и др.) факторами, приводящими к
ожирению служат избыточное
потребление жира и углеводов в
питании.






























 Химия
Химия








