Похожие презентации:
Острая пневмония
1. Острая пневмония
Қ.А.ЯСАУИ АТЫНДАҒЫ ХАЛЫҚАРАЛЫҚ ҚАЗАҚ-ТҮРІК УНИВЕРСИТЕТІШымкент медицина институты
«Терапия» кафедрасы
Острая пневмония
Орындаған: Джунусов С.У.
Тобы:ТҚ-701
2. Пневмония
Острое инфекционно-воспалительное заболеваниелегких с вовлечением всех структурных элементов
легочной ткани с
обязательным поражением альвеол и развитием в
них воспалительной
экссудации.
3.
Классификация.В. П. Сильвестров (1987)
1.
По этиологии:
–
бактериальная (пневмококк, палочка
инфлюэнцы, стафило- стрептококк,
бактерии кишечной группы и др.);
–
вирусная (грипп, парагрипп, аденовирус,
цитомегаловирус и др.);
–
микоплазменная или риккетсиозная;
–
обусловленная химическими или
физическими факторами;
–
смешанной этиологии;
неуточненной этиологии.
4.
2. По клинико-морфологическим вариантам:–
крупозная (долевая, фибринозная, плевропневмония);
–
очаговая (дольковая, бронхопневмония);
–
интерстициальная.
3. По течению:
–
острая;
–
затяжная.
4. По локализации:
–
правое, левое легкое;
–
двустороняя;
–
доля, сегмент.
5. По функциональному состоянию дыхательного аппарата:
–
без функциональных нарушений;
–
с функциональными нарушениями (3-х степеней).
6. По наличию осложнений:
–
неосложненная;
–
осложненная (плеврит, абсцесс и т. д.).
5.
О. В. Коровин (1998).Первичной считается пневмония, возникшая у
пациента, который прежде был здоров, у него не было заболеваний
органов дыхания и патологии других органов и
систем, способствующей развитию пневмонии.
Вторичная пневмония — это пневмония,
развивающаяся на фоне
хронических заболеваний бронхопульмональной
системы (хронический бронхит, пневмосклероз
различного генеза и др.) и патологии других
6.
Современная классификацияI. Этиологические группы пневмоний.
II. Варианты пневмоний в зависимости от
эпидемиологических условий возникновения.
1. Внегоспитальная (внебольничная, домашняя,
амбулаторная)
пневмония.
2. Госпитальная (нозокомиальная, внугрибольничная)
пневмония.
3. Атипичные пневмонии.
4. Пневмонии у больных с иммунодефицитными
состояниями.
5. Пневмонии на фоне нейтропении.
III.Локализация и протяженность пневмонии.
IV. Степень тяжести пневмонии.
V. Осложнения (легочные и внелегочные).
VI. Фаза заболевания (разгар, разрешение,
реконвалесценция, затяжное
7.
Выделяют также внебольничную и госпитальнуюпневмонии. Такое подразделение важно потому,
что эти заболевания вызываются разными
агентами, течение госпитальных пневмоний более
тяжелое, они рефрактерны к терапии.
Госпитальными считаются пневмонии,
возникшие через 2 суток и позже от момента
поступления больного в стационар по поводу
какого-либо другого заболевания. Основными
микробными ассоциациями, вызывающими
госпитальные пневмонии, являются
представители грамотрицательной флоры –
стафилококки, анаэробы, синегнойная палочка.
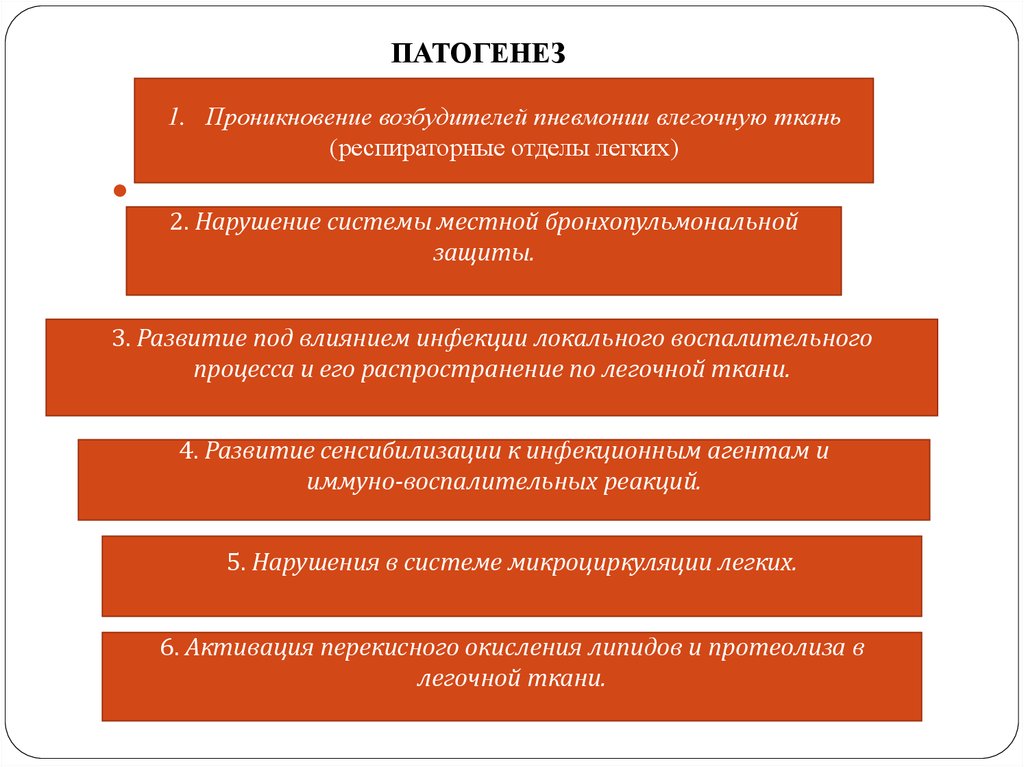
8. ПАТОГЕНЕЗ
1. Проникновение возбудителей пневмонии влегочную ткань(респираторные отделы легких)
2. Нарушение системы местной бронхопульмональной
защиты.
3. Развитие под влиянием инфекции локального воспалительного
процесса и его распространение по легочной ткани.
4. Развитие сенсибилизации к инфекционным агентам и
иммуно-воспалительных реакций.
5. Нарушения в системе микроциркуляции легких.
6. Активация перекисного окисления липидов и протеолиза в
легочной ткани.
9.
10.
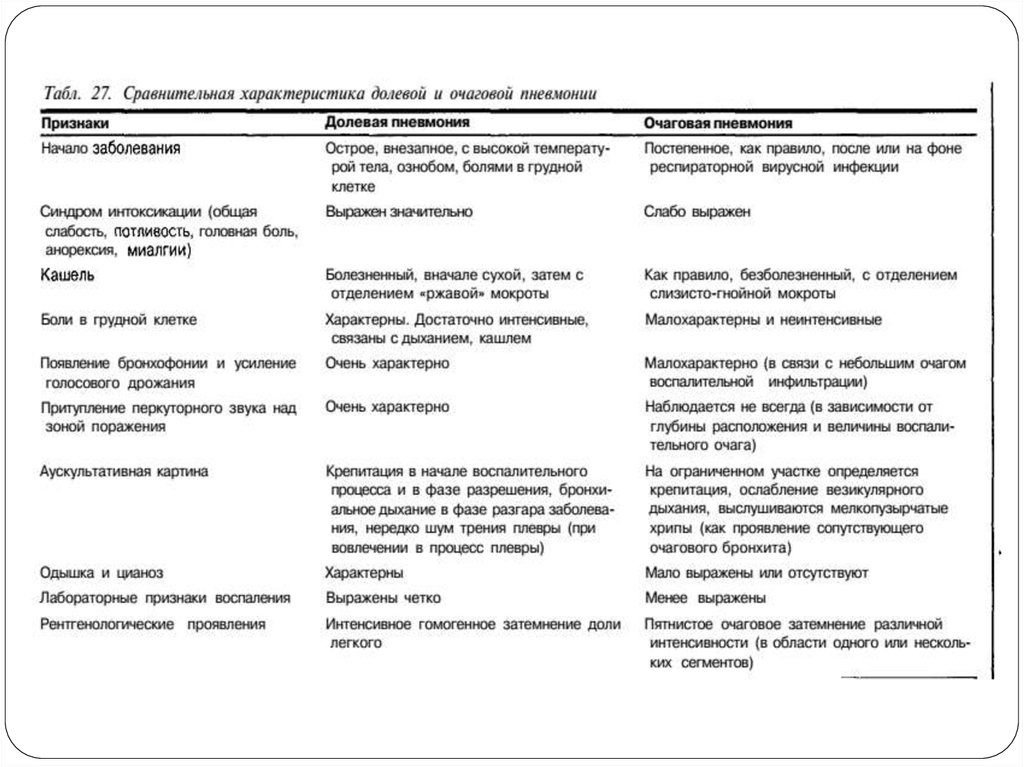
Диагностика Л. И. Дворецкий (1996)Легочные проявления пневмонии
Кашель
Является характерным признаком пневмонии. Как правило, кашель вначале
сухой, у многих больных наблюдается в первые сутки просто частое
покашливание. На вторые сутки появляется кашель с трудноотделяемой
мокротой слизисто-гнойного характера. У больных долевой пневмонией
(например, пневмококковой) часто появляется «ржавая» мокрота,
приобретающая такую окраску в связи с появлением в ней большого
количества эритроцитов. Наличие «ржавой» мокроты требует проведения
дифференциальной диагностики с другими наиболее частыми причинами
кровохарканья — туберкулезом,раком легкого, гемосидерозом легких и др.
Если больной ранее болел хроническим бронхитом, то кашель с отделением
слизисто-гнойной мокроты, естественно, является не впервые возникшим
симптомом. При развитии пневмонии у больного с предшествующим
хроническим бронхитом отмечается значительное усиление кашля, и
увеличивается количество отделяемой слизисто-гнойной мокроты.
11.
Боли в грудной клеткеБоли в грудной клетке наиболее характерны для крупозной
(долевой) пневмонии. Они обусловлены одновременным
вовлечением в патологический процесс плевры (плевропневмония)
и нижних межреберных нервов. Боль в грудной клетке при
крупозной пневмонии появляется внезапно, она достаточно
интенсивна и усиливается при кашле, дыхании. При выраженной
боли наблюдается отставание соответствующей половины грудной
клетки, больной «щадит» ее и придерживает рукой. При очаговой
пневмонии боль в грудной клетке при дыхании и кашле бывает
реже, значительно менее интенсивна и может вовсе отсутствовать.
Одышка
Выраженность одышки зависит от протяженности пневмонии. При
долевой пневмонии наблюдается значительное учащение дыхания
(до 30-40 дыханий в минуту), лицо бледное, осунувшееся, с
раздувающимися при дыхании крыльями носа. При тяжелом
течении пневмонии возможна острая дыхательная недостаточность
с резко выраженной одышкой, цианозом. Одышка нередко
сочетается с ощущением «заложенности в груди».
12.
Физикальные признаки локального легочноговоспаления
На стороне поражения соответственно локализации
воспалительного очага определяется притупление
(укорочение) перкуторного звука. Следует заметить, что
притупление перкуторного звука всегда четко определяется
при долевой и не всегда выражено при очаговой
пневмонии.При небольшом и глубоко расположенном
воспалительном очаге перкуторный звук может оказаться
неизмененным, тем более, что даже
при самой сильной перкуссии удар не проникает глубже 6-7
см, при средней силе перкуссии — 4-5 см, и, следовательно,
глубоко расположенный патологический очаг не попадает в
перкуторную среду. При долевой пневмонии над очагом
поражения определяется усиление голосового дрожания в
связи с уплотнением легочной ткани.
13.
Крепитация14.
Самым характерным аускультативным признаком пневмонии является крепитация, выслушивающаяся над очагом воспаления. Онанапоминает мелкий треск или звук, который выслушивается, если растирать
пальцами пучок волос около уха. Крепитация обусловлена разлипанием во
время вдоха стенок альвеол, пропитанных воспалительным экссудатом.
Крепитация выслушивается только во время вдоха и не слышна во время
выдоха. Появление и исчезновение крепитации, как и громкость ее и
обширность зоны ее выслушивания обусловлены протяженностью и
стадией пневмонического очага. Крепитация прослушивается в начале
пневмонии (в первые дни) — crepitatio indux и в начале выздоровления
(разрешения пневмонии) — crepitatio redux. В разгар легочного воспаления,
когда альвеолы заполнены воспалительным экссудатом, крепитация не
прослушивается. В начале пневмонии и фазе разрешения альвеолы
экссудатом не заполнены, лишь их стенки пропитаны экссудатом, что и
вызывает появление феномена крепитации. Crepitatio indux негромкая,
выслушивается на ограниченном участки как бы непосредственнопод ухом.
15.
АускультацияПри оценке важнейшего аускультативного признака пневмонии
— крепитации следует учесть, что она может выслушиваться у людей
с нормальными легкими: у лиц, находящихся длительное время в
постели, у пожилых людей сразу после сна или продолжительного
лежания, а также у пациентов, почему-либо дышавших продолжительное время поверхностно. При длительном постельном режиме
при первых 3-4 глубоких вдохах выслушивается крепитация в области
нижних краев легких, которая при дальнейшем дыхании обязательно исчезает. При длительном поверхностном дыхании верхушки легких находятся в условиях гиповентиляции, и при этом возможна
незначительная транссудация в альвеолярные стенки, поэтому при
глубоком вдохе появляется крепитация (во время расправления альвеол и разлипания их стенок). Отличить такую крепитацию от настоящей, обусловленной пневмонией, можно на основании того, что
она выслушивается преимущественно в области нижних краев легких
16.
ХрипыНаряду с крепитацией при пневмонии над очагом воспаления
могут прослушиваться мелкопузырчатые хрипы. Они наиболее
характерны для очаговой пневмонии. Разумеется, это не
патогномоничный (в отличие открепитации) признак
пневмонии, но имеет также большое диагностическое
значение. Появление мелкопузырчатых хрипов в проекции
очага воспаления обусловлено тем, что основной путь
проникновения инфекции в легочную ткань бронхогенный, и
естественно, что вначале возникаетлокальныйбронхит,
идалеепроцессраспространяетсясбронхов
наальвеолярнуюткань. Такимобразом,локально
прослушивающиеся мелкопузырчатые хрипы являются
отражением сопутствующего бронхопневмонии локального
бронхита имогут служить признаком пневмонии.
17.
В начальной фазе пневмонии и фазе разрешениямелкопузырчатые хрипы могут прослушиваться
одновременно с крепитацией.Следует учесть, что
если пневмония развивается на фоне хронического
бронхита, то, естественно, влажные хрипы (мелко-,
среднепузырчатые) прослушиваются не в одном какомлибо участке легких,а диффузно, и не могут
служить признаком пневмонии. В этом
случае,разумеется, решающее значение следует
придавать локально прослушивающейся
крепитации.При пневмонии отмечается также
изменение везикулярного дыхания. В начальной
стадии и фазе разрешения пневмонии везикулярное
дыхание.
18.
19.
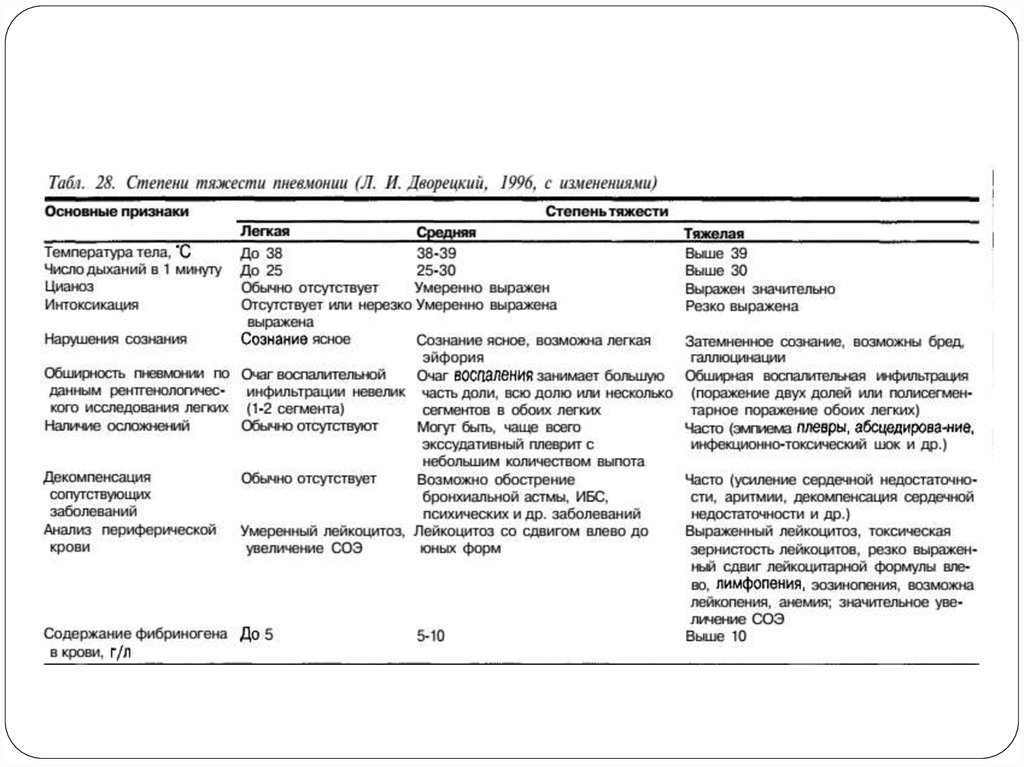
Синдром интоксикацииСиндром интоксикации проявляется общей слабостью, снижением
работоспособности, потливостью (преимущественно ночью и даже при
незначительной физической нагрузке), снижением (а в первые дни даже
полным отсутствием) аппетита, миалгиями, нередко артралгиями (особенно на высоте лихорадки), головной болью, при тяжелом течении
заболевания — спутанностью сознания, бредом. Особенно часто это
наблюдается при пневмонии у алкоголиков. Выраженное поражение
нервной системы у больных пневмонией является плохим
прогностическим признаком. Особенно неблагоприятным считается
состояние, когда больной, находящийся в бессознательном состоянии,
беспрерывно двигает перед лицом руками, ловит что-то перед собой,
«собирает складки на одеяле», «вытаскивает из одеяла нитки». Поражение
нервной системы наблюдается при тяжелом течении долевой пневмонии и
не характерно для очаговой пневмонии.
20.
Долевая пневмония может сопровождаться также развитиемжелтухи (pneumonia biliosa старых авторов), что отражает
нарушение функциональной способности печени в связи с
выраженной интоксикацией. При тяжелом течении долевой
пневмонии желтуха может быть обусловлена развитием неспецифического гепатита.
Выраженная желтуха требует дифференциальной
диагностики с острым вирусным или хроническим
гепатитом, синдромом Жильбера (он может впервые
проявиться под влиянием пневмонии), циррозом печени
(см. соответствующие главы руководства «Диагностика
болезней внутренних органов»).В редких случаях синдром
интоксикации может проявиться также кратковременной
диареей (в этом случае необходимо в первую очередь
исключить инфекционные заболевания тонкого и толстого
кишечника), протеинурией и цилиндрурией (особенно на
высоте лихорадки).Проявлениями интоксикации служат
также тахикардия, частый, нередко аритмичный пульс.
Следует помнить, что эти симптомы могут
21.
22.
23.
Рентгенологические признаки воспаления легочной тканиРентгеноскопия и рентгенография легких являются важнейшими
методами диагностики пневмонии. В начальной стадии пневмонии (в
первые дни) обнаруживается усиление легочного рисунка пораженных
сегментов, прозрачность легочной ткани в этих участках нормальная
или слегка пониженная. В стадии уплотнения — интенсивное затемнение участков легкого, охваченных воспалением (участки инфильтрации легочной ткани). При крупозной пневмонии, захватывающей целую долю или большую ее часть, тень однородна, гомогенна, в центральных отделах более интенсивна. В стадии разрешения уменьшаются
размеры и интенсивность воспалительной инфильтрации, постепенно
она исчезает, структура легочной ткани восстанавливается, однако,
корень легкого длительное время может оставаться расширенным. При
очаговой пневмонии воспалительная инфильтрация локализуется в виде
отдельных очагов(поражение одного или нескольких сегментов). Наи
более рано и четко воспалительная инфильтрация в легких
обнаруживается с помощью компьютерной томографии.
24. Показания для госпитализации:
Данные физического обследования: 1. Частота дыхания ≥ 30/мин. 2. ДиастолическоеАД ≤ 60мм рт. ст. 3. Систолическое АД < 90 мм рт. ст. 4. ЧСС ≥ 125/мин. 5. Температура
тела < 35,0єС или ≥ 40,0єС. 6. -Нарушение сознания.
Лабораторные и рентгенологические данные: 1. Лейкоциты периферической крови < 4,0 х 109/л или > 25,0 х 109/л.
2. SaO2 < 92% (по данным пульсоксиметрии).
3. PaO2 < 60 мм рт.ст. и/или PaCO2 > 50 мм рт.ст. при дыхании комнатным воздухом.
4. Креатинин сыворотки крови > 176,7 мкмоль/л или азот мочевины > 7,0 ммоль/л.
5. Пневмоническая инфильтрация, локализующаяся более чем в одной доле наличие
полости (полостей распада).
6. Плевральный выпот.
7. Быстрое прогрессирование очагово-инфильтративных изменений в легких
(увеличение размеров инфильтрации > 50% в течение ближайших 2-х суток).
8. Гематокрит < 30% или Hb < 90 г/л.
9. Внелегочные очаги инфекции (менингит, септический артрит и др.).
10.Сепсис или полиорганная недостаточность, проявляющаяся метаболическим
ацидозом (pH < 7,35), коагулопатией.
11.Возраст старше 60 лет.
12.Наличие сопутствующих заболеваний (ХОБЛ, бронхоэктазы, сахарный диабет,
ХПН, застойная сердечная недостаточность, выраженный дефицит массы тела).
13.Неэффективность стартовой антибактериальной терапии.
25.
Основные диагностические мероприятия доплановой госпитализации:
Перечень основных диагностических мероприятий:
1. Общий анализ крови
2. Биохимический анализ крови – креатинин,
электорлиты, печеночные ферменты
3. Микробиологическая диагностика:
4. - микроскопия мазка, окрашенного по Грамму
5. - культуральное исследование мокроты для
выделения возбудителя и оценки его чувствительности
к антибиотикам
6. ЭКГ
7. Рентгенография грудной клетки в двух проекциях.
26.
13. Диагностические критерии:13.1 Жалобы и анамнез: Острая лихорадка в начале
заболевания (t0 > 38,00С), кашель с мокротой.
13.2 Физикальное обследование: Физические
признаки (фокус крепитации и/или
мелкопузырчатые хрипы, жесткое бронхиальное
дыхание, укорочение перкуторного звука).
13.3 Лабораторные исследования: Лейкоцитоз > 10 х
109/л и/или палочкоядерный сдвиг (> 10%).
27.
ОсложненияОсложнениями пневмонии принято считать развитие в бронхопульмональной и других системах патологических процессов,
которые не являются непосредственным проявлением воспаления легких, но этиопатогенетически связаны с ним (Л. И. Дворецкий,
1996).
Осложнения во многом определяют течение и прогноз пневмонии.
Различают легочные и внелегочные осложнения пневмонии.
К легочным осложнениям относят парапневмонический плеврит,
абсцесс и гангрену легких, синдром бронхиальной обструкции,
острую дыхательную недостаточность.
Внелегочные осложнения — это острое легочное сердце, инфекционно-токсический шок, неспецифический миокардит эндокардит,
менингит, менингоэнцефалит, ДВС-синдром; психозы, анемия, острый гломерулонефрит, токсический гепатит.
Клиническая картина легочных и внелегочных осложнений неспецифична и описана в соответствующих главах. В этой главе
излагается
28.
Лечение- Азитромицин внутрь 0,5 г 1 раз в сутки – 1-е сутки, далее 0,25 г 1
раз в сутки в течение 4 суток
- Амоксициллин внутрь по 0,5-1,0 г 3 раза в сутки 7-10 суток -Спирамицин внутрь по 3 млн. 2 раза в сутки 3-5 суток
- Рокситромицин внутрь по 0,15 г 2 раза в сутки 7-10 суток
- Доксициклин внутрь по 0,1 г 2 раза в сутки 7-10 суток
- - Левофлоксацин внутрь 0,5 г 1 раз в сутки 7-10 сут ок/-
Амоксициллин, клавулановая кислота внутрь до или во время еды
по 500 мг/125 мг или 875 мг/125 мг 3 раза в сутки или по 1г 2 раза
в сутки 7-10 суток
- - Цефуроксим внутрь после еды по 0,5 г 2 раза в сутки 7-10 суток. 4.
Альтернативные ЛС
- - Левофлоксацин внутрь 0,5 г 1 раз в сутки 7-10 суток
- Цефтриаксон в/м 1-2 г 1 раз в сутки 7-10 суток
29.
3. Симптоматическая терапия ВП:Отхаркивающие средства [уровень D]:
- Амброксол внутрь по 30 мг х 3 раза в сутки в
течение 2 суток, далее по 30 мг 2 раза в сутки 7-10
суток
- Ацетилцистеин внутрь по 200мг 3-4 раза в сутки
7-10 суток или
- Бромгексин внутрь по 8-16 мг 3 раза в сутки 7-10
суток; в/м или в/в по 16 мг 2-3 раза в сутки 7-10
суток
- Карбоцистеин внутрь по 750 мг 3 раза в сутки 7-10
суток Для лечения и профилактики возникновения
микоза при длительной массивной
антибиотикотерапии – итраконазол 200 мг 2 раза в
день в течение 7 дней
30. Литература
Окороков А.Н. Диагностика болезней внутреннихорганов.2000 год 3 том 157-ая страница.
Клинический протокол 2013 год.



























 Медицина
Медицина








