Похожие презентации:
Инфаркт миокарда, ишемическая болезнь сердца
1. ИБС: инфаркт миокарда
КАЗАХСКИЙ НАЦИОНАЛЬНЫЙМЕДИЦИНСКИЙ
УНИВЕРСИТЕТ
ИМЕНИ С.Д.АСФЕНДИЯРОВА
KAZAKH NATIONAL MEDICAL
UNIVERSITY
NAMED AFTER
S.D.ASFENDIYAROV
КАФЕДРА ОБЩЕЙ ВРАЧЕБНОЙ ПРАКТИКИ
ИБС: инфаркт
миокарда
Приняла: Хабижанова Венера Болатовна
Выполнила: Торегельды Арайлым Баыржановна
Алматы 2017г.
2.
• Ишеми́ческая боле́знь се́рдца от греч. —«задерживаю, сдерживаю» «кровь») —
патологическое состояние, характеризующееся
абсолютным или относительным нарушением
кровоснабжения миокардавследствие
поражения коронарных артерий
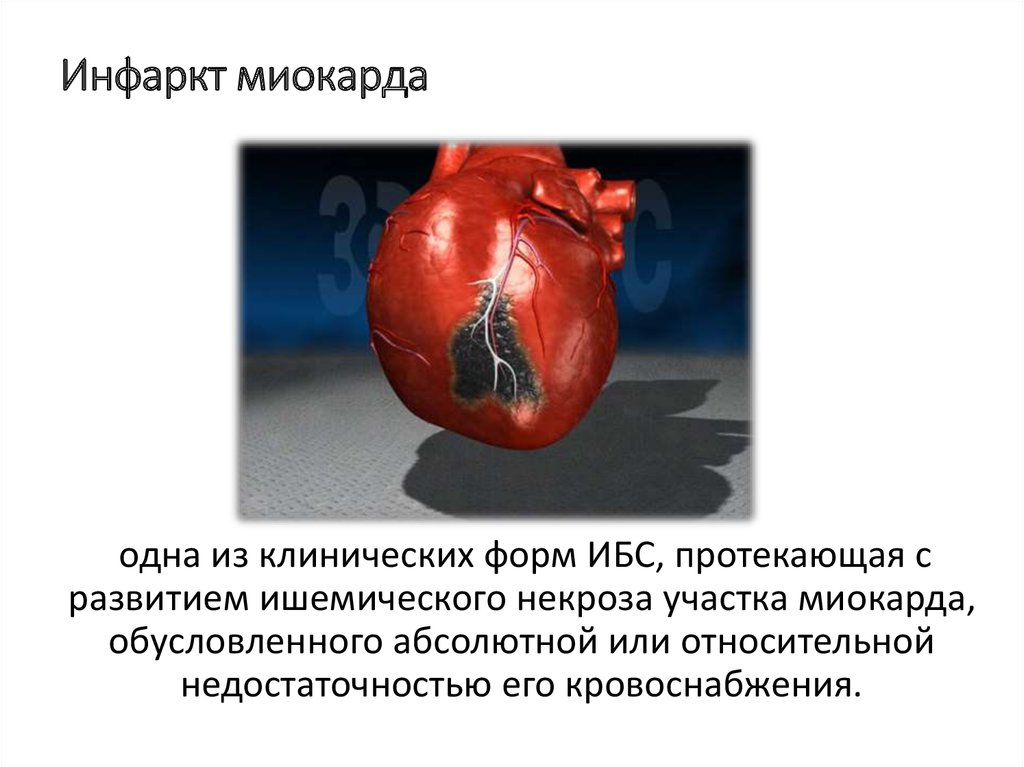
3. Инфаркт миокарда
одна из клинических форм ИБС, протекающая сразвитием ишемического некроза участка миокарда,
обусловленного абсолютной или относительной
недостаточностью его кровоснабжения.
4. Классификация
По стадиям развития:• Острейший период
• Острый период
• Подострый период
• Период рубцевания
По анатомии поражения:
• Трансмуральный
• Интрамуральный
• Субэндокардиальный
• Субэпикардиальный
5. Классификация
По объему поражения:• Крупноочаговый (трансмуральный), Q-инфаркт
• Мелкоочаговый, не Q-инфаркт
Локализация очага некроза:
• Инфаркт миокарда левого желудочка (передний,
боковой, нижний, задний).
• Изолированный инфаркт миокарда верхушки сердца.
• Инфаркт миокарда межжелудочковой перегородки
(септальный).
• Инфаркт миокарда правого желудочка.
• Сочетанные локализации: задне-нижний, переднебоковой и др.
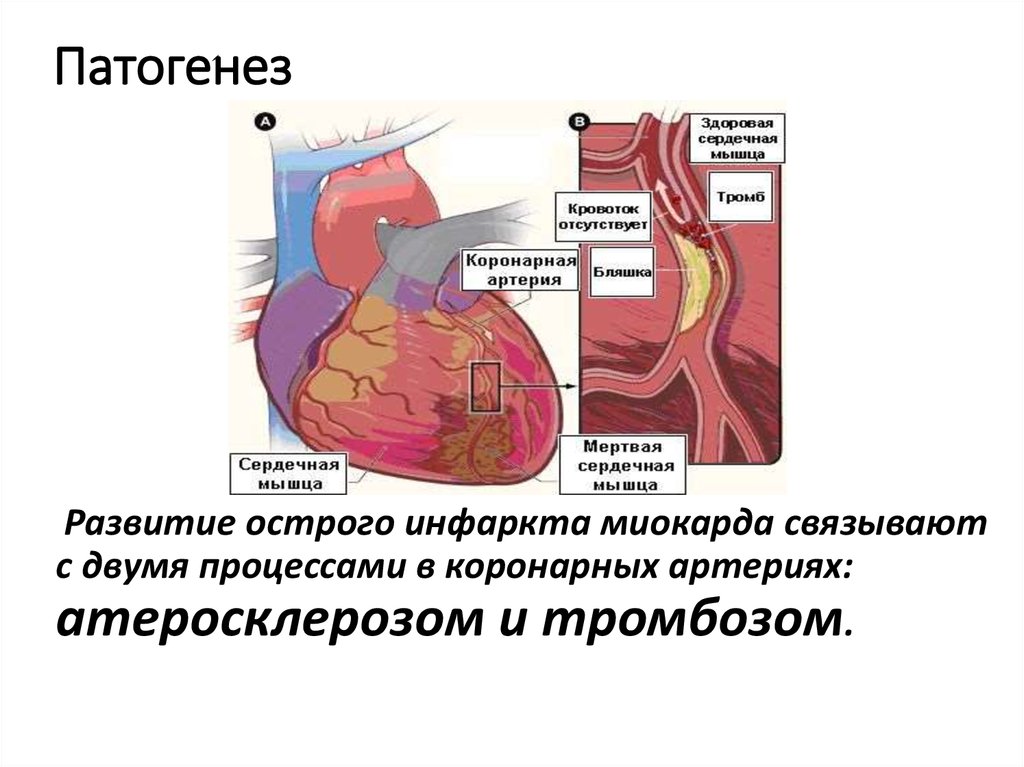
6. Патогенез
Развитие острого инфаркта миокарда связываютс двумя процессами в коронарных артериях:
атеросклерозом и тромбозом.
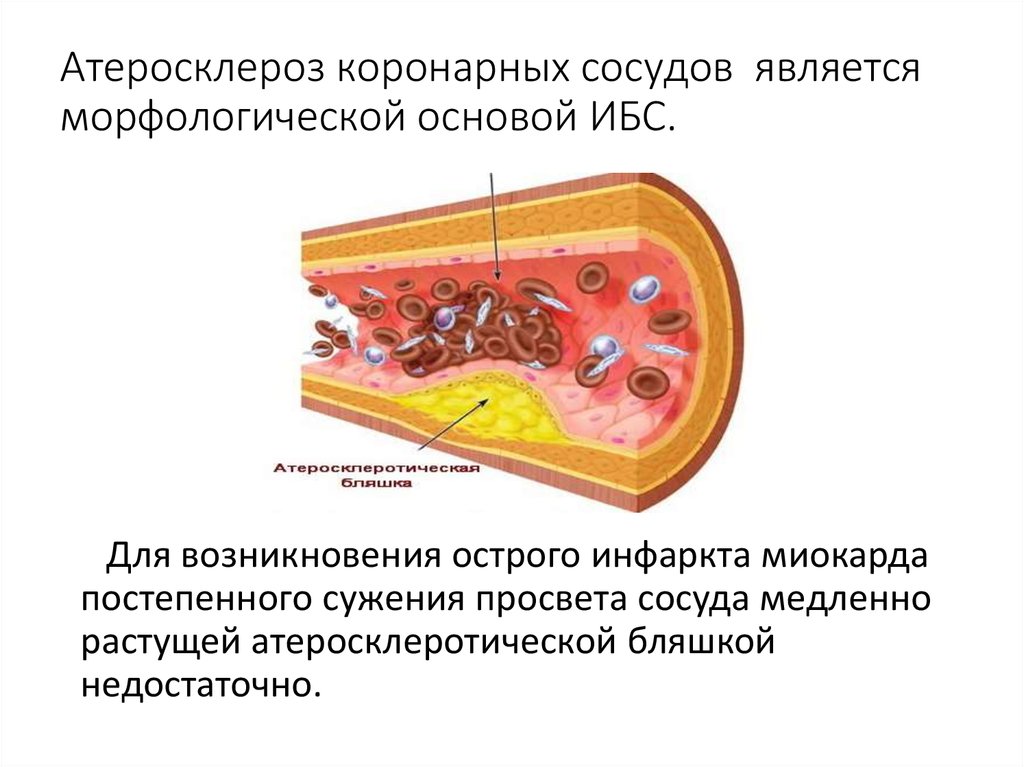
7. Атеросклероз коронарных сосудов является морфологической основой ИБС.
Для возникновения острого инфаркта миокардапостепенного сужения просвета сосуда медленно
растущей атеросклеротической бляшкой
недостаточно.
8.
Гораздо более вероятной непосредственнойпричиной ишемического некроза сердечной
мышцы является тромбоз коронарного сосуда.
Тромб может развиться в течение очень
короткого времени и за несколько минут
перекрыть просвет коронарного сосуда.
9.
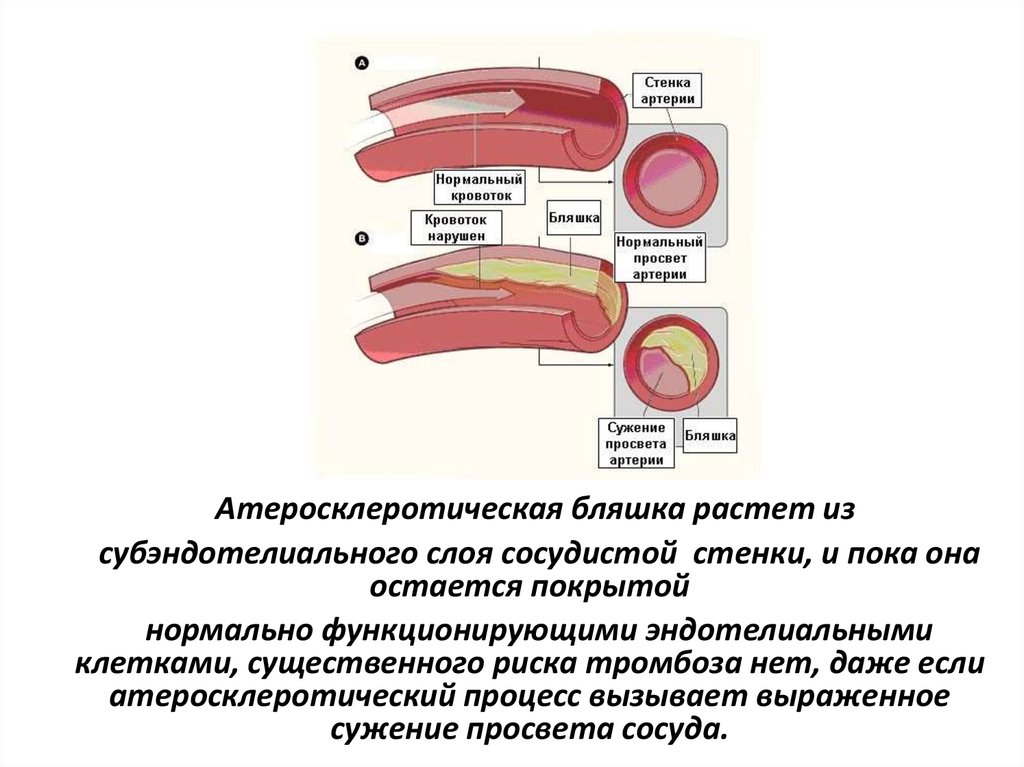
Атеросклеротическая бляшка растет изсубэндотелиального слоя сосудистой стенки, и пока она
остается покрытой
нормально функционирующими эндотелиальными
клетками, существенного риска тромбоза нет, даже если
атеросклеротический процесс вызывает выраженное
сужение просвета сосуда.
10.
Атеросклеротическая бляшка запускает процесстромбообразования только тогда, когда повреждается
покрывающий ее эндотелиальный слой. Это происходит чаще
всего в тех случаях, когда лопается ее фиброзная капсула и в
непосредственный контакт с кровью вступает очень тромбогенное
содержимое ядра бляшки.
11.
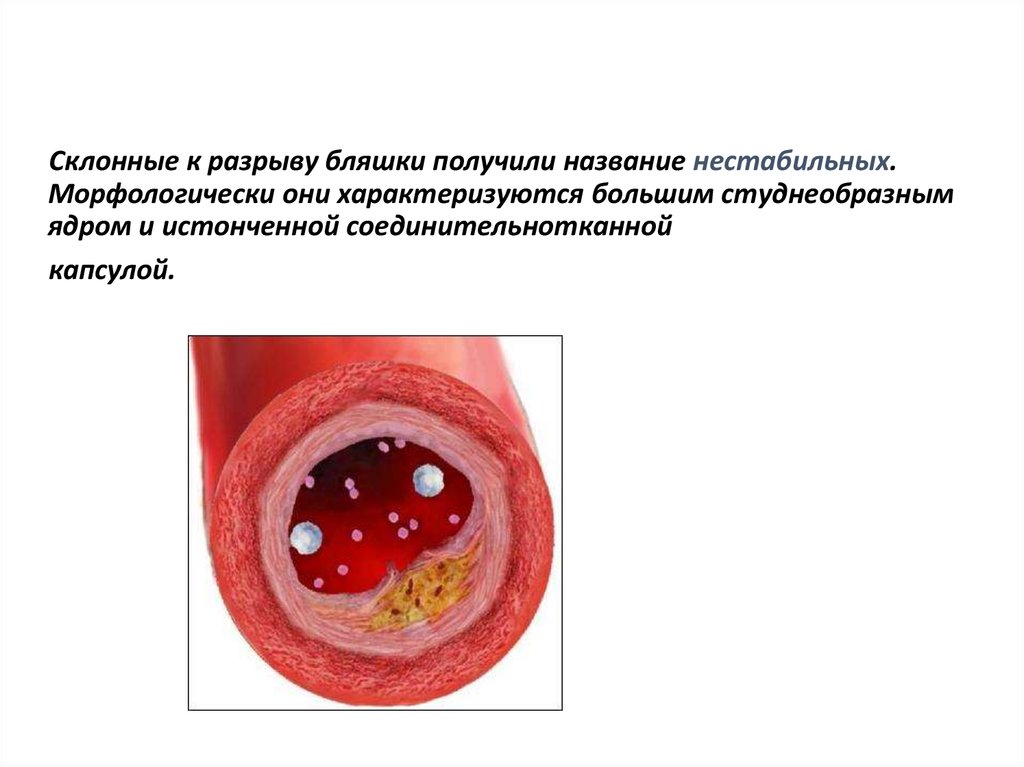
Склонные к разрыву бляшки получили название нестабильных.Морфологически они характеризуются большим студнеобразным
ядром и истонченной соединительнотканной
капсулой.
12.
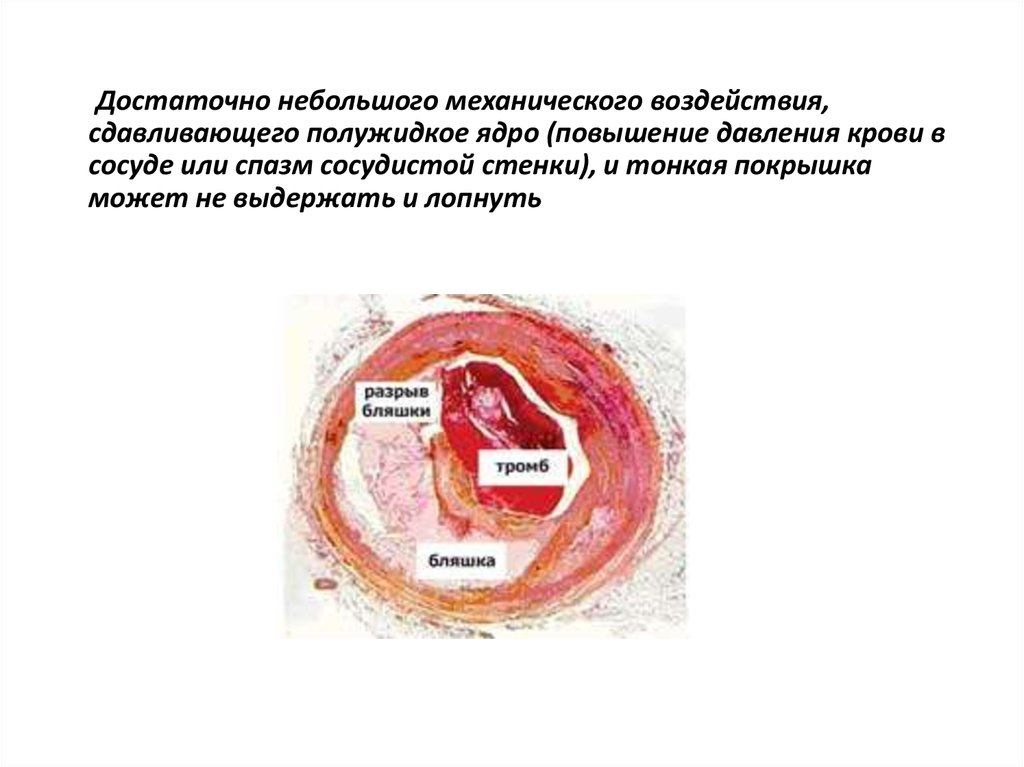
Достаточно небольшого механического воздействия,сдавливающего полужидкое ядро (повышение давления крови в
сосуде или спазм сосудистой стенки), и тонкая покрышка
может не выдержать и лопнуть
13.
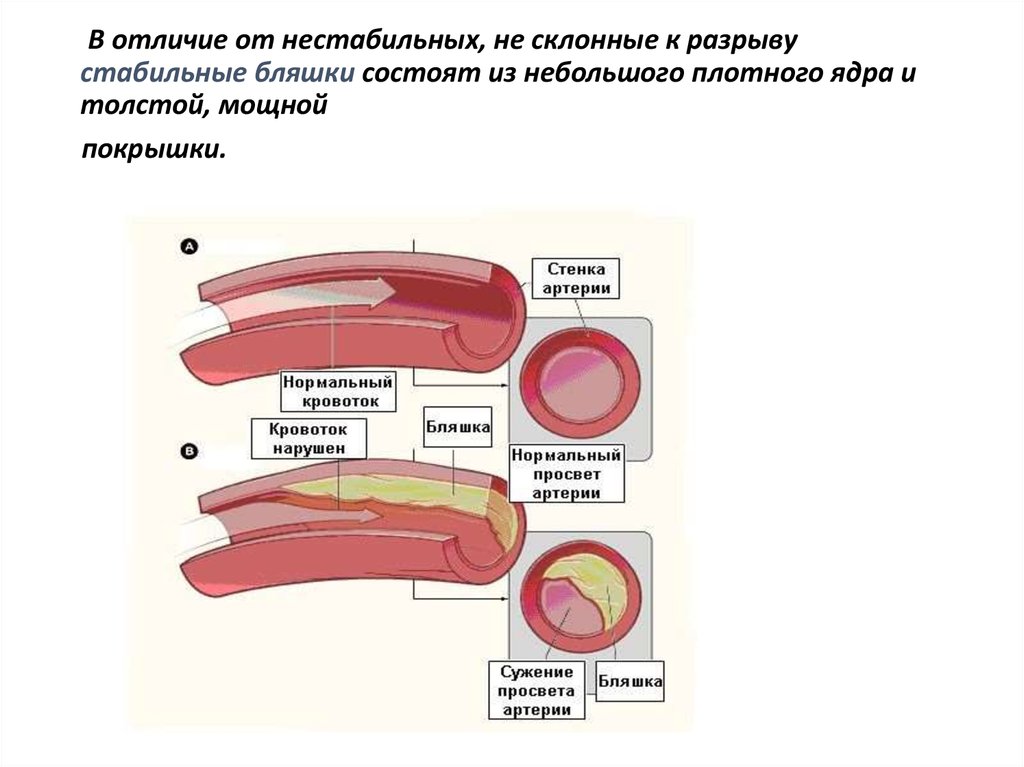
В отличие от нестабильных, не склонные к разрывустабильные бляшки состоят из небольшого плотного ядра и
толстой, мощной
покрышки.
14.
оболочка атеросклеротической бляшки лопнулапреобладает тромбогенный потенциал,
быстро развивается
тромб, полностью
окклюзирующий
просвет коронарных
артерий
Крупноочаговый
ИМ
благодаря собственной
противосвертывающей
и
Фибринолитической системам,
рост тромба
удается ограничить
до полного прекращения
частичная окклюзия
достаточно
крупной коронарной
артерии,
на фоне
распространенного
атероскл. процесса
в других участках
коронарного русла
Нестабильная
стенокардия
субэндокардиальный ИМ
15. Диагностика
Диагноз инфаркта миокарда основывается, прежде всего, наклинике,
- анализе ЭКГ,
- определении в крови биохимических
маркеров, отражающих гибель
-
кардиомиоцитов.
16. Классическая клиническая картина острого инфаркта миокарда
сводится в типичных случаях к• длительным (> 20-30 мин) болям,
• как правило давящего, сжимающего или жгучего характера,
• локализующимся за грудиной и (или) в области сердца
• иррадиирущими в шею, челюсть, спину, руки и эпигастрий.
Очень характерны психоэмоциональный и вегетативный
компоненты приступа чувство страха и холодный пот.
• в отличие от обычной стенокардии, нитроглицерин эти
приступы не купирует или приносит только кратковременное
облегчение.
17. Клинические формы ИМ (атипичные)
• астматическая форма инфаркта миокарда, начинаетсяс приступа сердечной астмы;
• аритмическая форма инфаркта миокарда, начинается
с пароксизма нарушения ритма сердца;
• коллаптоидная форма инфаркта миокарда,
начинается с развития коллапса;
• церебральная форма, начинается с появления
очаговой неврологической симптоматики;
• абдоминальная форма инфаркта миокарда,
начинается с появления болей в эпигастральной
области, диспептических явлений;
• безболевая форма инфаркта миокарда.
18. ЭКГ
Во всех случаях, когда возникает хотя бы малейшееклиническое подозрение на острый инфаркт миокарда,
необходимо как можно быстрее снять ЭКГ.
19. Инфаркт миокарда с зубцом Q
Нарушение коронарного кровообращения при ИМприводит к формированию трех зон патологических
изменений:
• 1. Зона некроза — патологический зубец Q
(продолжительностью больше 30 мс) и резкое уменьшение
амплитуды зубца R или комплекс QS.
• 2. Зона ишемического повреждения — смещение
сегмента RS–T выше (при трансмуральном ИМ) или ниже
изолинии (при субэндокардиальном поражении сердечной
мышцы).
• 3. Зона ишемии — “коронарный” (равносторонний и
остроконечный) зубец Т (высокий положительный при
субэндокардиальном ИМ и отрицательный — при
трансмуральном ИМ).
20. Инфаркт миокарда без зубца Q
Наиболее типичными ЭКГ- признаками ИМ без зубца Qявляются:
• смещение сегмента RS–T ниже изолинии (в редких
случаях возможна элевация сегмента RS–Т);
• разнообразные патологические изменения зубца Т
(чаще отрицательный симметричный и заостренный
коронарный зубец Т);
• появление этих изменений на ЭКГ после длительного и
интенсивного болевого приступа и их сохранение в
течение 2–5 недель.
21.
Во всех случаях, когда имеется клиническоеподозрение на острый инфаркт
миокарда, а ЭКГ этот диагноз не
подтверждает, решающее значение
приобретает
определение биохимических маркеров.
22. Определение биохимических маркеров
Наиболее широко используемым маркером инфаркта миокардадолгие годы была
КФК и ее кардиоспецифический
изофермент МВ-КФК.
МВ-КФК определяют 3-х кратно.
23. Определение биохимических маркеров
В последнее время, однако, пальмапервенства переходит к
кардиоспецифическим
тропонинам.
24. Определение биохимических маркеров
- в норме они практически отсутствуют в крови;- недостатком кардиоспецифических тропонинов является как раз
слишком высокая чувствительность. Их уровень в крови может
повыситься при любых, даже очень
незначительных повреждениях миокарда.
25. Определение биохимических маркеров
Двукратный забор крови с интервалом 8-12 часов необходим, таккак выход тропонинов в кровь начинается только через 6-8 часов
после гибели кардиомиоцитов, и первый анализ может попасть
именно в этот временной интервал.
26. Сердечный тропонин I является специфическим маркером при диагностике инфаркта миокарда.
У здоровых людей в среднем уровень сердечного тропонина Iниже 0.06 нг/мл, он также не определяется у людей с
повреждением скелетной мускулатуры.
У некоторых пациентов с инфарктом миокарда уровень
сердечного тропонина I может достигать отметок 100-1300
нг/мл.
27.
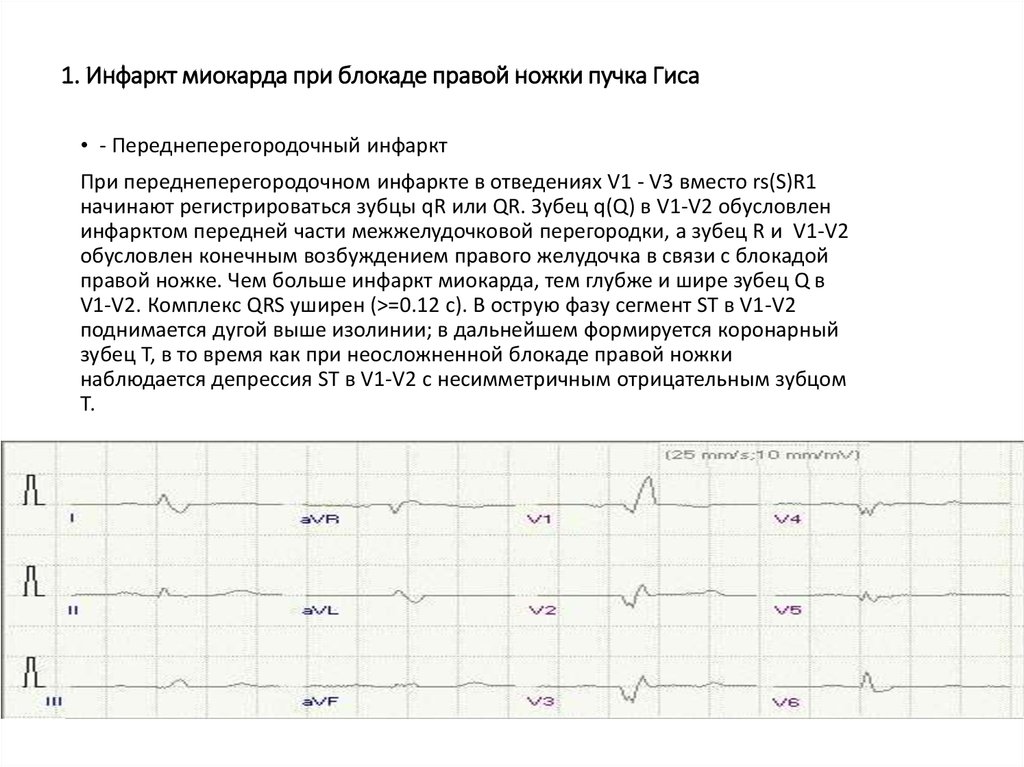
28. 1. Инфаркт миокарда при блокаде правой ножки пучка Гиса
• - Переднеперегородочный инфарктПри переднеперегородочном инфаркте в отведениях V1 - V3 вместо rs(S)R1
начинают регистрироваться зубцы qR или QR. Зубец q(Q) в V1-V2 обусловлен
инфарктом передней части межжелудочковой перегородки, а зубец R и V1-V2
обусловлен конечным возбуждением правого желудочка в связи с блокадой
правой ножке. Чем больше инфаркт миокарда, тем глубже и шире зубец Q в
V1-V2. Комплекс QRS уширен (>=0.12 c). В острую фазу сегмент ST в V1-V2
поднимается дугой выше изолинии; в дальнейшем формируется коронарный
зубец Т, в то время как при неосложненной блокаде правой ножки
наблюдается депрессия ST в V1-V2 с несимметричным отрицательным зубцом
Т.
29. -Инфаркт боковой стенки.
• При присоединении к блокаде правой ножки бокового инфаркта вотведениях V5-V6 вместо qRS начинает регистрироваться QRS или
QrS. Q в V5- V6 >= 15% R V5-V6 или Q в V5-V6 > 0.03 c. Глубокий и
широкий зубец Q обусловлен инфарктом миокарда, а широкий S в
V5-V6 - блокадой правой ножки пучка Гиса. Комплекс QRS уширен
(>=0.12 c). При обширном трансмуральном инфаркте QRS в V5-V6
имеет вид QS. В острую фазу инфаркта ST в V5-V6 приподнят в виде
монофазной кривой с последующим формированием коронарного
зубца Т в V5-V6.
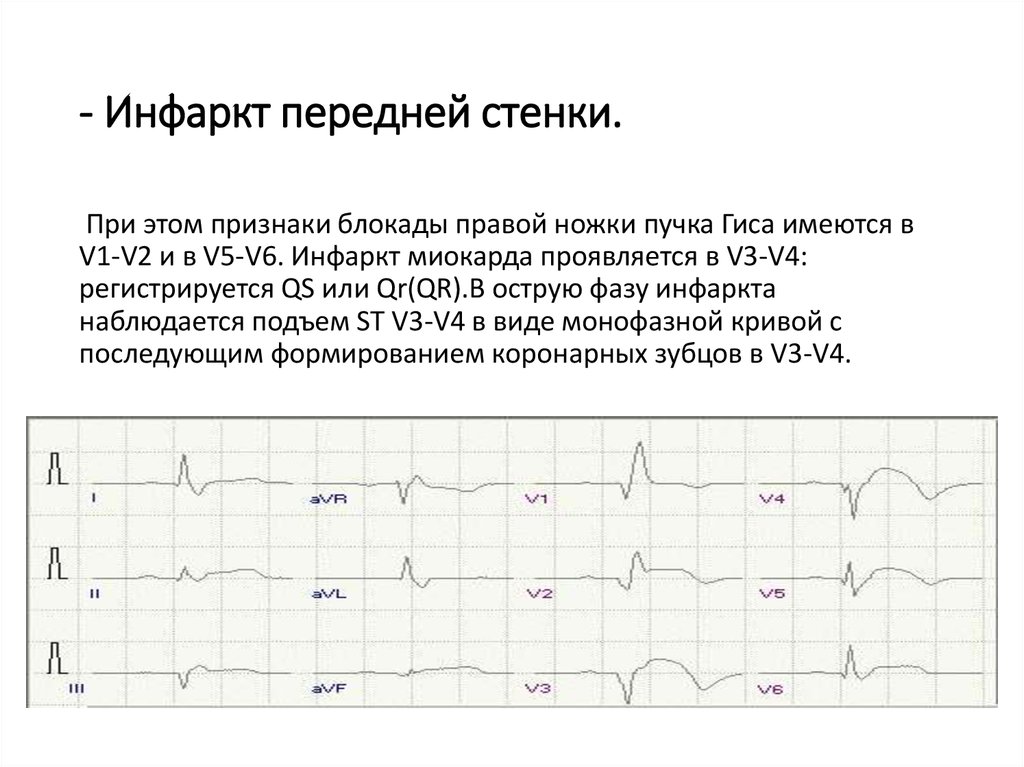
30. - Инфаркт передней стенки.
При этом признаки блокады правой ножки пучка Гиса имеются вV1-V2 и в V5-V6. Инфаркт миокарда проявляется в V3-V4:
регистрируется QS или Qr(QR).В острую фазу инфаркта
наблюдается подъем ST V3-V4 в виде монофазной кривой с
последующим формированием коронарных зубцов в V3-V4.
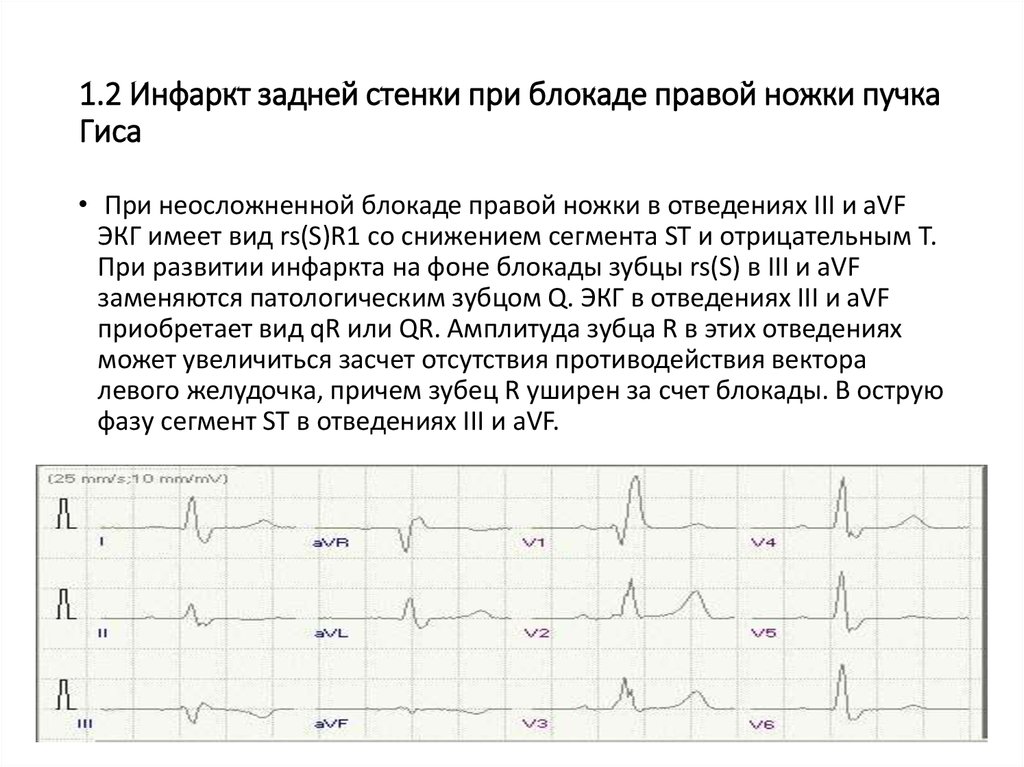
31. 1.2 Инфаркт задней стенки при блокаде правой ножки пучка Гиса
• При неосложненной блокаде правой ножки в отведениях III и aVFЭКГ имеет вид rs(S)R1 со снижением сегмента ST и отрицательным Т.
При развитии инфаркта на фоне блокады зубцы rs(S) в III и aVF
заменяются патологическим зубцом Q. ЭКГ в отведениях III и aVF
приобретает вид qR или QR. Амплитуда зубца R в этих отведениях
может увеличиться засчет отсутствия противодействия вектора
левого желудочка, причем зубец R уширен за счет блокады. В острую
фазу сегмент ST в отведениях III и aVF.
32. 2. Инфаркт миокарда при блокаде левой ножки пучка Гиса
• Электрокардиографическая диагностика инфаркта при блокаделевой ножки пучка Гиса часто затруднена , а иногда и
невозможна. Прямые данные в большинстве случаев
отсутствуют, диагноз ставится по микропризнакам и
электрокардиографической динамики.
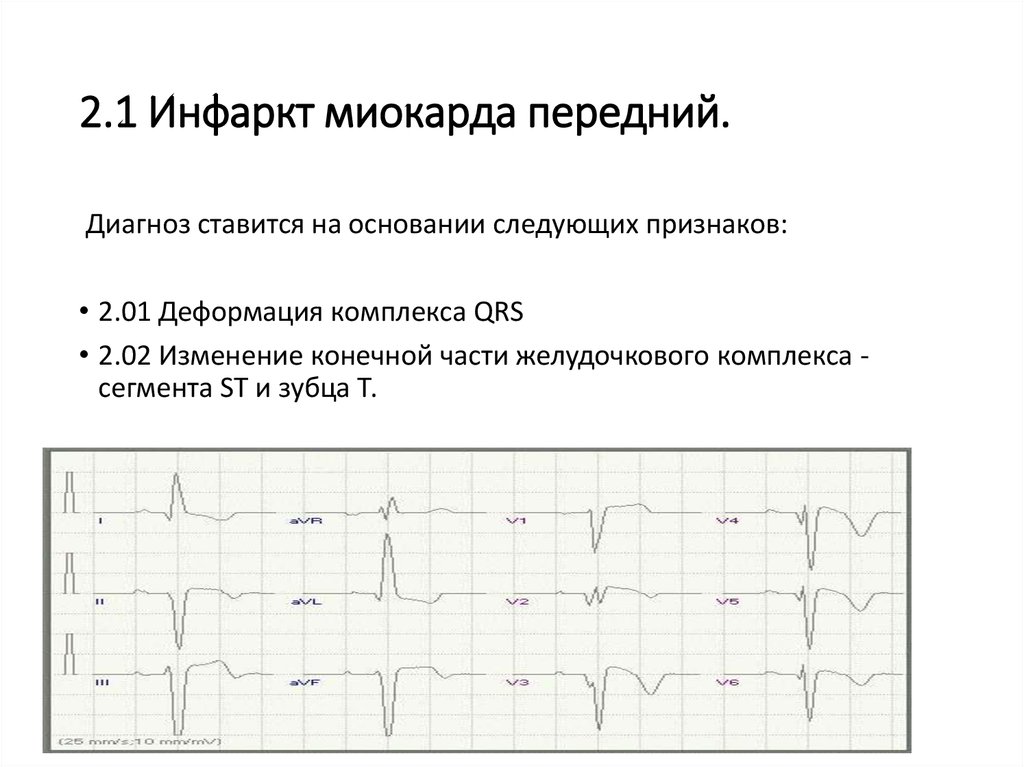
33. 2.1 Инфаркт миокарда передний.
Диагноз ставится на основании следующих признаков:• 2.01 Деформация комплекса QRS
• 2.02 Изменение конечной части желудочкового комплекса сегмента ST и зубца Т.
34. Деформация комплекса QRS
• Зубец q, даже малой амплитуды, едва выраженный вотведениях V5-V6 и менее достоверно - в I, aVL.В этих
отведениях желудочковый комплекс принимает форму
qR, что не характерно для блокады левой ножки.
• Резкое снижение амплитуды зубца R в отведениях V5V6, а также I, aVL.
• ЭКГ типа qRS или QRS при уширении комплекса в V5-V6.
• Выраженная зазубренность QRS в V5-V6 - симптом
инфаркта боковой стенки левого желудочка.
• Отсутствие нарастания или регресс зубца R с V1 по V4
35. Изменение конечной части желудочкового комплекса - сегмента ST и зубца Т.
Изменение конечной части желудочкового комплекса сегмента ST и зубца Т.• Подъем сегмента ST выше изолинии в отведениях V5-V6,
I, aVL.
• Положительный зубец Т в V5-V6, а также в I, aVL.
• Отрицательные зубцы Т в V5-V6, а также в I и aVL.
• Отрицательные зубцы Т в отведениях V1-V4 (в одном из
них или в нескольких)
• Снижение сегмента ST в V1-V3.
36. 2.2 Инфаркт задней стенки левого желудочка
ЭКГ типа QS не только в III отведении и aVF, но и во II отведении.
Выраженная зазубренность QRS в отведениях II, III, aVF.
Зубец q предшествует широкому зубцу R в отведениях II, III, aVF.
Ранняя (<=0.03 c) зазубрина в начале зубца R во II, III, aVF.
Значительный (>=5 мм) подъем ST в II, III, aVF.
Сегмент ST ниже изолинии при доминирующих зубцах S или QS в отведениях II,
III, aVF.
37. ЛЕЧЕНИЕ НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
1. Уложить больного.2. Обезболивание: морфин, промедол, омнопон.
3. Нитроглицерин под язык.
4. Разжевать аспирин ( 325-500 мг).
5. Догоспитальный тромболизис (при отсутствии
противопоказаний).
6. Лечение осложнений.
7. Доставка бригадой СМП в блок реанимации и
интенсивной терапии кард. отд.
38. ЛЕЧЕНИЕ
1. Обезболивание:морфина гидрохлорид 1%-1 мл в/в +
20 мл физ. р – ра;
2. Экстренная реперфузия миокарда. Только
восстановив коронарный кровоток, можно
реально уменьшить размеры некроза и тем
самым снизить летальность и риск развития в
последующем сердечной недостаточности.
39. Экстренная реперфузия миокарда
Существует два основных способа реперфузии:тромболитическая терапия и
- экстренная ангиопластика
-
инфаркт- связанной артерии.
40. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Чаще всего в нашей странеиспользуются
стрептокиназа, главным
достоинством которой
является относительная
дешевизна, а главным
недостатком - частые
аллергические реакции,
включая гипотонию.
41. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Более эффективны вклинической
практике, оказались
препараты тканевого
активатора плазминогена
(альтеплаза).
По сравнению со
стрептокиназой, альтеплаза
не только лучше растворяет
тромбы и достоверно
снижает летальность
42. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Производные альтеплазы(ретеплала, тенектеплаза) не
улучшили клинических
результатов лечения.
Их единственным
преимуществом перед
альтеплазой является
возможность болюсного введения
(удобно при проведении
тромболизиса на догоспитальном
этапе).
43. ТРОМБОЛИТИЧЕСКАЯ ТЕРАПИЯ
Реперфузионная терапия при остроминфаркте считается оправданной в
первые 12 часов от начала заболевания.
Полагают, что в более поздние сроки
основная масса кардиомиоцитов в зоне
ишемии погибла, и восстанавливать их
кровоснабжение уже поздно.
44. ЛЕЧЕНИЕ
как только поставлен диагноз инфарктмиокарда, пациент должен принять 325-500 мг
аспирина, причем для быстроты наступления эффекта
таблетку следует разжевать, а затем рассосать во рту.
Указанную достаточно высокую суточную дозу
аспирина следует сохранять в течение 5-7 дней. Затем
она может быть уменьшена до
100 мг, которые больной должен получать постоянно.
45. ЛЕЧЕНИЕ
Эффективность антиагрегантнойтерапии при остром инфаркте
повышается, если к аспирину
добавить другой антиагрегант клопидогрель.
Для более быстрого наступления
эффекта клопидогрель назначают
в
ударной дозе (300-600 мг) с
последующим переходом на
поддерживающий режим (75 мг в
сутки).
46. ЛЕЧЕНИЕ
Антикоагулянты - препараты, препятствующие активацииплазменных факторов свертывания и тем самым подавляющие
образование фибрина.
В острой ситуации чаще всего с этой целью используют гепарин,
который всегда вводят больным при
проведении экстренной ангиопластики.
47. ЛЕЧЕНИЕ
Низкомолекулярные гепарины:• эноксапарин(клексан) ,
• надропарин (фраксипарин)- не используется,
• арикстра(фодапаринукс) 2.5 мг 1 раз в сутки до 8 дней (при Qинфаркте 1-я доза в/в, затем п/к, при не Q-инфаркте п/к).
48. ЛЕЧЕНИЕ
b-адреноблокаторы должен получать каждый больной синфарктом миокарда, не имеющий абсолютных
противопоказаний (брадикардия < 50 в 1 мин, гипотония
(систолическое АД < 90 мм рт. ст.), бронхообструктивный
синдром).
49. ЛЕЧЕНИЕ
начинают обычно с внутривенноговведения с последующим переходом на
таблетировнные формы.
- метопролол 50-200 мг/сутки (2 приёма),
- беталок-зок 25 мг в амп. в/в стр. или кап.; внутрь 1
приём
- бисопролол 2.5-10 мг/сутки (1 приём)
- карведилол 6.25-50 мг/сутки (в 2 приема)
50. ЛЕЧЕНИЕ
Внутривенное введениенитратов
в первые 24-48 часов острого инфаркта рекомендуется главным
образом при наличии дополнительных показаний - ранней
постинфарктной стенокардии, острой левожелудочковой
недостаточности, артериальной гипертензии.
51. ЛЕЧЕНИЕ
Прием ингибиторов АПФ должен быть начат впервые сутки инфаркта с небольших доз, во
избежание резкого падения АД, затем доза
постепенно повышается.
- эналаприл 2.5-20 мг/сутки 2 приема,
- лизиноприл 5-10 мг/сутки 1 прием,
- периндоприл (престариум) 5-10 мг/сутки 1
прием,
- рамиприл (тритаце, амприл) 5-10 мг/сутки 1
прием
52. ЛЕЧЕНИЕ
Препараты с метаболическим действием:- милдронат в/в 10% 5 мл 1 раз в день;
- тиотриазолин 2.5% 4 мл в/м 2 раза в день.
53. ЛЕЧЕНИЕ
Корвитин в/в кап.• 1 день 0.5 мг (1 фл.) в/в кап. (3 раза:1-й сразу, 2-й через 2 часа, 3й через 12 часов.)
• 2-3 день 0.5 мг (1 фл.) в/в кап. 2 раза.
54. Амбулаторное ведение больных после перенесенного инфаркта миокарда.
Для достижения этих целей прежде всего необходимоназначить диету с низким содержанием холестерина. Не
так давно было показано, что содержащиеся главным
образом в рыбе полиненасыщенные омега-3-жирные
кислоты могут встраиваться в структуру клеточных
мембран кардиомиоцитов, изменять их
электрофизиологические свойства и существенно
уменьшать риск фибрилляции желудочков. Учитывая этот
факт, больным после инфаркта рекомендуется съедать
по крайне мере 2 рыбных блюда в неделю. При наличии
артериальной гипертензии или недостаточности
кровообращения необходимо ограничение потребления
поваренной соли.
55. Амбулаторное ведение больных после перенесенного инфаркта миокарда
Из лекарственных препаратов больные,перенесшие инфаркт миокарда, должны
неопределенно долго получать
- аспирин и
- b-адреноблокаторы. Желательно продолжить прием
- клопидогреля. Практически всем пациентам,
перенесшим острый инфаркт миокарда,
показаны
- статины.
56. ЛЕЧЕНИЕ
Ингибиторы ангиотензинпревращающего фермента безусловнопоказаны пациентам со сниженной фракцией выброса левого
желудочка и (или) артериальной гипертонией.












































 Медицина
Медицина