Похожие презентации:
Ишемическая болезнь сердца (инфаркт миокарда)
1. Ишемическая болезнь сердца (инфаркт миокарда)
ГБПОУ Департамент здравоохранения города МосквыМедицинский колледж №2
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ
СЕРДЦА (ИНФАРКТ
МИОКАРДА)
ПМ.02. Участие в лечебно-диагностическом и реабилитационном процессах
МДК.02.01. Сестринский уход при различных заболеваниях и состояниях
Специальность 34.02.01 СД, базовый уровень
2. МОТИВАЦИЯ
Инфаркт миокарда является одной из самыхраспространенных причин смертности и
инвалидизации населения. Общая смертность от этого
заболевания достигает 30 – 50% от общего числа
заболевших.
В РФ инфаркт миокарда развивается у 0,2 – 0,6%
мужчин в возрасте от 40 до 59 лет, а у мужчин старше
60 лет заболеваемость достигает 1,7% в год. Женщины
заболевают в 2 -2,5 раза, особенно в молодом и
среднем возрасте, после наступления менопаузы (в
возрасте старше 55 – 60 лет) разница существенно
уменьшается.
3. ОПРЕДЕЛЕНИЕ
Инфаркт миокарда – ишемическийнекроз сердечной мышцы,
развивающийся в результате стойкой острой
недостаточности коронарного
кровообращения.
4. ЭТИОЛОГИЯ
•прогрессирующий стенозирующийатеросклероз коронарных артерий (98%).
•тромбоз коронарных артерий
Усугубляющие факторы:
•выраженный спазм коронарных артерий,
•слабое развитие коллатералей
•увеличение потребности миокарда в
кислороде на фоне нагрузки являются
5. КЛАССИФИКАЦИЯ
1. По величине и глубине поражения сердечной мышцы:• Инфаркт миокарда с зубцом Q – трансмуральный ИМ.
• Инфаркт миокарда без зубца Q – нетрансмуральный ИМ.
2. По характеру течения заболевания:
• первичный,
• повторный,
• рецидивирующий.
3. По стадии течения заболевания:
• острейший период – до 2 часов от начала ИМ.
• острый период – до 10 дней от начала ИМ.
• подострый период – с 10 дня до конца 4 – 8 недели.
• постинфарктный период – после 4 – 8 недели.
6. КЛАССИФИКАЦИЯ
4. По наличию осложнений.• острая левожелудочковая недостаточность;
• кардиогенный шок;
• нарушения ритма и проводимости;
• острая аневризма левого желудочка;
• внешние и внутренние разрывы миокарда, тампонада сердца;
• тромбэмболии.
7. КЛИНИЧЕСКАЯ КАРТИНА
Острейший период – от момента возникновенияишемии до начала формирования очага некроза.
Болевой синдром является самым характерным
признаком:
• Характер боли: сильная давящая, сжимающая
(сравнивают с обручем или железными клещами,
сдавливающими грудную клетку) или жгучая
интенсивная («пожар в груди», «ощущение кипятка»)
или более интенсивные, выраженные , чем обычный
приступ стенокардии
8. ОСТРЕЙШИЙ ПЕРИОД
• Локализация боли – загрудинная область,• Иррадиация боли – в левую руку, левую кисть, левую
лопатку, межлопаточную область, шею, нижнюю
челюсть, реже в правое плечо, правую руку.
• Продолжительность боли от нескольких десятков
минут (всегда более 20 – 30 минут), иногда несколько
часов.
• Купирование боли. Не купируется приемом
нитроглицерина под язык, купируется наркотическими
аналгетиками (введением морфина внутривенно),
использованием нейролептаналгезии, наркоза
закисью азота.
9. ОСТРЕЙШИЙ ПЕРИОД
• чувство страха смерти, обреченности, тоски, они беспокойны,возбуждены.
• мечутся от боли, кричат, стонут, часто меняют положения в
постели, встают, беспокойно ходят по комнате и т.п.
• Сердцебиения, перебои, ощущение замирания в области
сердца
• Общая слабость, потливость.
• Одышка или ощущение нехватки воздуха.
• Головокружение, обморочное состояние.
• Тошнота, рвота
• Артериальное давление может незначительно повыситься, но
затем нормализуется . При обширном инфаркте миокарда часто
наблюдается гипотензия.
10. ОСТРЫЙ ПЕРИОД
Формируется очаг некроза.• Сохраняется боль при расширении зоны некроза
• АД – сохраняется тенденция к снижению,
• пульс - тахикардия
• Температура тела повышается на 2-ой, реже на 3-ий день,
достигает 37,1 – 37,9 градусов, длительность повышения
температуры тела около 3 – 7 дней,
• высокий риск развития осложнений
11. ПОДОСТРЫЙ ПЕРИОД
Замещение некротических масс грануляционнойтканью и формирование соединительнотканного
рубца на месте очага некроза.
При неосложненном инфаркте миокарда подострый
период протекает благоприятно.
• общее состояние пациента удовлетворительное.
• болевой синдром, как правило, отсутствует.
• пациенты психологически адаптированы к тому, что
перенесли инфаркт миокарда.
• АД, пульс обычно нормальные.
12. ПОСТИНФАРКТНЫЙ ПЕРИОД
Период продолжается на протяжении всей оставшейсяжизни пациента.
В постинфарктном периоде возможно:
• возобновление стенокардии,
• развитие прогрессирующей сердечной
недостаточности,
• возникновение различных нарушений ритма и
проводимости
13. Инфаркт миокарда без зубца Q
• Болевой синдром характер затянувшихся приступовстенокардии покоя (продолжительность более 20 – 30
минут), плохо купирующихся нитроглицерином.
• Иногда загрудинная боль сопровождается остро
наступающей слабостью, потливостью, одышкой,
преходящими нарушениями ритма и проводимости,
внезапным снижением артериального давления.
14. Атипичные варианты инфаркта миокарда
•Абдоминальный (гастралгический)•Астматический вариант
•Аритмический вариант
•Церебральный вариант (апоплексический)
15. Атипичные варианты инфаркта миокарда
Наблюдается при заднем ИМ, проявляется• интенсивные боли в эпигастральной области, иногда в
области правого подреберья или во всей правой
половине живота,
• часто сопровождаются тошнотой, рвотой, не
приносящей облегчения, отрыжкой воздухом,
вздутием живота.
• в редких случаях поносы.
16. Астматический вариант
Типичная симптоматика острой левожелудочковойнедостаточности:
• возникающее внезапно ночью или в ранние утренние
часы удушье,
• чувство нехватки воздуха,
• кашель с пенистой мокротой,
• испуг, общая слабость, бледность,
• похолодание конечностей, снижение АД.
Чаще развивается у лиц пожилого возраста,
страдающих АГ, ИБС, СН.
17. Аритмический вариант
Начинается приступом пароксизмальноймерцательной аритмии, пароксизмальной
тахикардии, нарушениями проводимости. Боль
может отсутствовать.
18. Церебральный вариант
Проявляется признаками динамическогонарушения мозгового кровообращения:
•головная боль,
•головокружение,
•чувствительные и двигательные расстройства.
19. Лабораторно – инструментальные исследования
Анализ крови клинический:лейкоцитоз, небольшой палочкоядерный сдвиг
формулы крови влево появляется через несколько
часов, держится 3 – 7 суток,
увеличение СОЭ через 1 – 2 дня, через 3 – 4 недели
возвращение к норме.
Маркёры повреждения миокарда. Оценка биохимических
маркёров некроза миокарда – основа диагностики ИМ. Основная
причина повышения активности ферментов в сыворотке крови у
больных с ИМ – разрушение кардиомиоцитов и выход
высвободившихся клеточных ферментов в кровь. С целью
диагностики ИМ в настоящее время определяют несколько
маркёров некроза миокарда: тропонины, миоглобин, МВ –
фракцию креатинфосфокиназы (МВ – КФК).
20.
Тропонины. Наиболеечувствительный и специфичный
показатель некроза
кардиомиоцитов – повышение
содержания тропонинов I и T,
входящих в состав
тропомиозинового комплекса
сократительного миокарда. В
норме кардиоспецифические
тропонины в крови отсутствуют.
Миоглобин. Концентрация
миоглобина в крови – очень
чувствительный маркёр некроза
миокарда. Другие причины
увеличения концентрации
миоглобина в крови:
заболевания и травмы
скелетных мышц, большая ФН,
алкоголизм, почечная
недостаточность.
МВ – фракция
креатинфосфокиназы.
Другой специфичный
показатель – МВ-КФК.
Информативным считают
повышение активности МВКФК более 10 – 13 ЕД/л.
21.
•Любые кардиохирургическиевмешательства, включая катетеризацию
полостей сердца, а также
электроимпульсную терапию, как правило,
сопровождаются кратковременным
повышением активности МВ-КФК, что также
возможно при тяжёлой пароксизмальной
тахикардии.
•Степень повышения активности МВ-КФК и
тропонинов хорошо соотносятся с размером
ИМ: чем больше объём поражения
миокарда, тем выше содержание
ферментов.
22. Маркеры некроза миокарда
повышение концентрации тропонинов I и T через 2 – 6часов после болевого приступа и сохранение высокой
в течение 1 – 2 недель;
повышение активности креатинфосфокиназы (КФК) и
ее фракции МВ КФК через 4 – 6 часов, достижение
максимума через 12 – 18 часов и возвращение к
исходным цифрам через 48 – 72 часа от начала
болевого приступа;
повышение концентрации миоглобина через 2 – 4 часа
и сохранение высокой в течение 24 – 48 часов;
повышение активности лактатдегидрогеназы (ЛДГ)
на 2 – 3 сутки возвращение к исходному к 8 – 14 суткам.
23. Маркеры некроза миокарда
Визуальные тест-системы«Золотой» стандарт в диагностике инфаркта
миокарда – Тропонин Т
24. ЭКГ – диагностика
Регистрация ЭКГ в 12 отведениях.3 основных признака, используемые для
диагностики инфаркта миокарда и
установления величины повреждения:
•Инверсия зубца Т – ишемия;
•Подъем сегмента ST выше изолинии –
повреждение;
•Глубокий зубец Q – некроз.
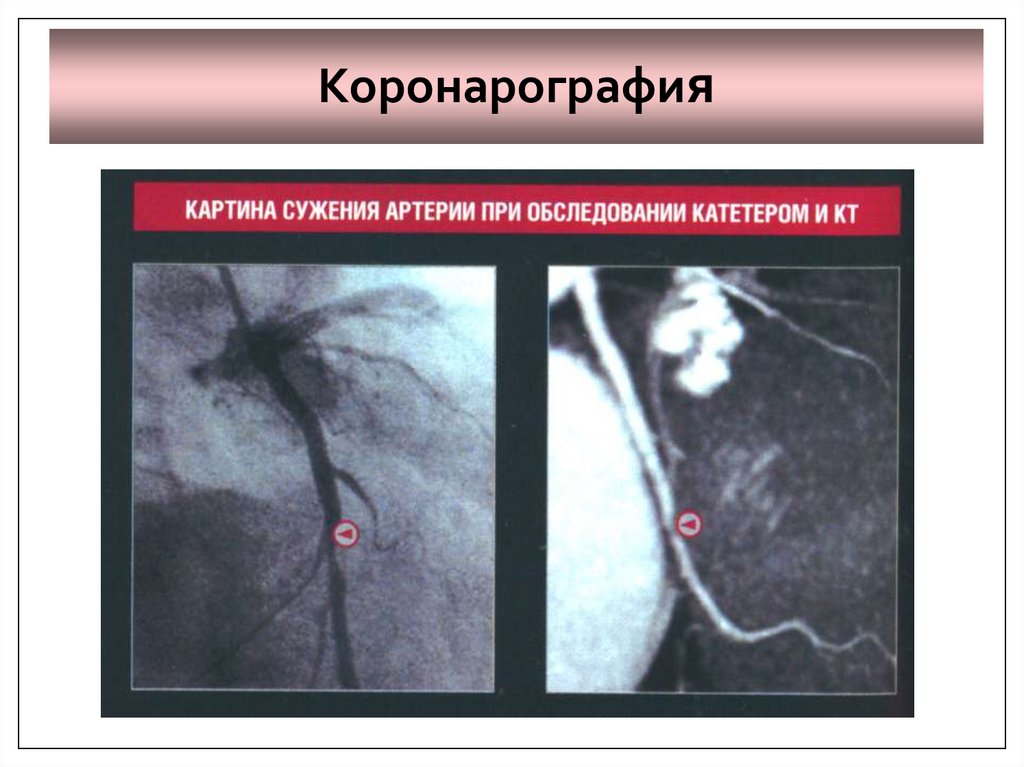
25. Диагностика ИМ
•Эхокардиография: позволяет оценитьсостояние систолической фракции левого
желудочка, имеющей важное
прогностическое значение.
•Коронарография: дает информацию о
наличие стенозирующих изменений
коронарных артерий и их тяжести.
26. Коронарография
27. ЛЕЧЕНИЕ
Система лечения включает:• Специализированные кардиологические бригады
скорой помощи (догоспитальный этап), оказывающий
первую врачебную помощь больным ИМ.
• Специализированные кардиологические отделения с
блоком интенсивной терапии или отделением
кардиореанимации (госпитальный этап).
• Специализированные реабилитационные центры
(отделения больниц, кардиологические санатории).
• Кардиологические консультативно-диагностические
центры и кардиологические кабинеты поликлиник
(диспансеризация больных, перенесших ИМ).
28. Цели лечения
Основные цели лечения на догоспитальном игоспитальном этапах:
Ранняя реперфузия миокарда или коронарная
реваскуляризация, а также предотвращение дальнейшего
тромбообразования.
Ограничение очага некроза и периинфарктной
ишемической зоны с помощью гемодинамической и
метаболической разгрузки сердца.
Предупреждение и скорейшее устранение осложнений
ИМ.
Физическая и психологическая реабилитация больных
ИМ.
29. Базисная терапия
Включает мероприятия:•Купирование боли;
•Тромболитическая терапия ( с учетом
показаний и противопоказаний);
•Антитромботическая и антиагрегантная
терапия;
•Оксигенотерапия;
•Применение антиишемических лекарственных
препаратов;
•Применение ингибиторов АПФ и т.п.
30. Догоспитальный этап
Неотложная доврачебная помощь:• Пациента уложить на жесткую постель, приподняв
ножной конец, успокоить, освободить от стесняющей
одежды.
• Вызов «03»
• Обеспечить доступ свежего воздуха.
• Обеспечить физический и психологический покой.
• Измерить АД, определить и оценить пульс;
• Дать 1 – 2 таблетки нитроглицерина под язык при АД >
100 мм рт.ст.
• Дать аспирин - 325 мг, разжевать
31. Транспортировка кардиологической бригадой СМП
32. Скорая помощь
Первая врачебная помощь (скорая помощь):• Оценка состояния. Контроль пульса. АД
• Регистрация ЭКГ.
• Адекватное обезболивание: наркотические аналгетики
(морфин в/в с атропином для предупреждения побочного
действия морфина); сбалансированная нейролептаналгезия (
фентанил и дроперидол ); в случаях упорного болевого
синдрома дается наркоз с закисью азота.
• Тромболитическая терапия: внутривенно струйно гепарин в/в
5000ЕД или НФГ (эноксипарин) в дозе 70 ЕД/кг (при отсутствии
противопоказаний); стрептокиназа в/в капельно; урокиназа в/в
капельно.
• Бета – адреноблокаторы вводят внутривенно для купирования
болевого синдрома и ограничения зоны некроза (метопролол,
обзидан в/в) при отсутствии противопоказаний.
33. Госпитализация
После адекватного обезболиванияпациент подлежит госпитализации.
Транспортировка в положении лежа
кардиологической бригадой в
сопровождении врача непосредственно в
блок интенсивной терапии
кардиологического отделения, минуя
приемное отделение стационара.
34. Отделение кардиореанимации
Продолжают лечение, начатое на предшествующих этапах:• Обеспечить постельный режим.
• Дать аспирин разжевать, если ранее не дан.
• Регистрация ЭКГ.
• Проведение оксигенотерапии по крайней мере на протяжении 1
– 2 суток.
• При сохранении болевого синдрома показано внутривенное
капельное введение растворов нитроглицерина и/или бета –
адреноблокаторов.
• Продолжить введение гепарина с контролем АЧТВ.
• Мониторирование ЭКГ
• Применение антиишемических препаратов: бетаадреноблокаторов, нитратов.
• Применение антитромбоцитарных препаратов: аспирина,
тиклопидина или клопидогреля.
35. Мониторирование пациента
• Контроль параметров гемодинамики и коронарногокровообращения (ЭКГ, ЧСС, АД, ЦВД, ЭХОКГ и т.п.).
• Контроль общеклинических и биохимических
показателей крови (КФК, тропонинов, ЛДГ,
тромбинового времени, фибриногена, АЧТВ, времени
свертывания крови, тромбоцитов, гемоглобина крови
и т.п.)
• Контроль состояния, проведение оценки риска
развития осложнений.
Лечение пациента в блоке интенсивной терапии с
неосложненным инфарктом миокарда продолжается
от 3 до 5-7 дней.
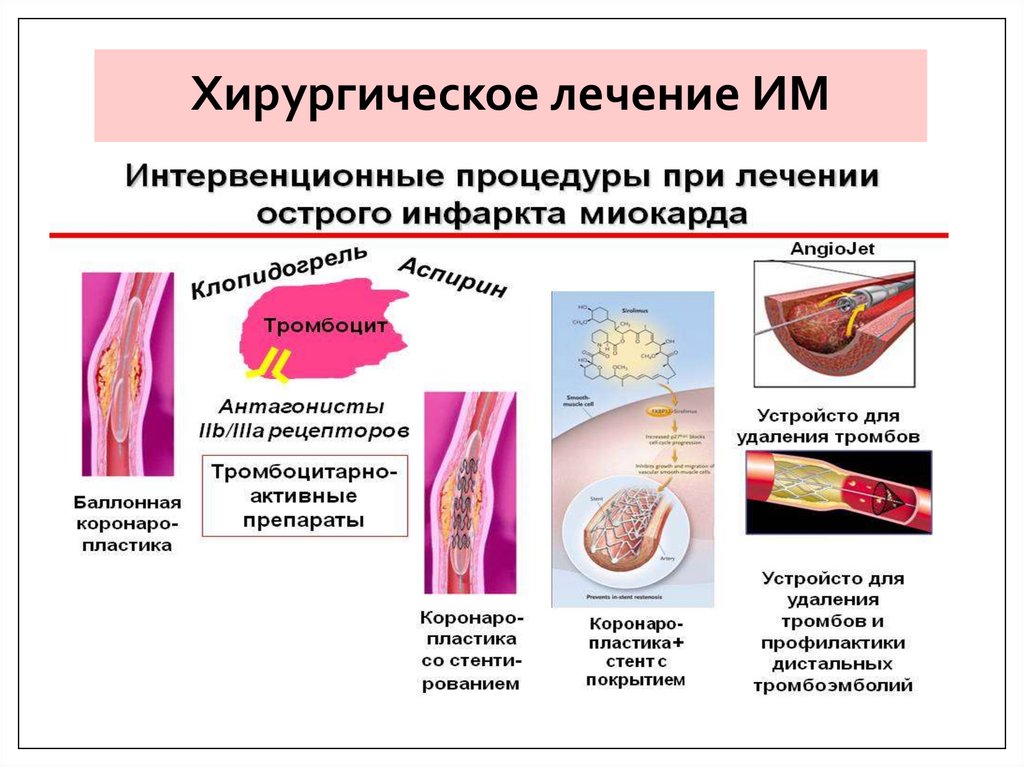
36. Хирургическое лечение ИМ
37. Сестринские вмешательства
• своевременная диагностика нарушений ритма,• постоянный контроль за кардиомониторами
• регистрация аритмий
• Своевременная информирование врача.
• электрокардиографическая диагностика ИМ и его осложнений,
Умения необходимые медсестре:
• владение техникой съемки ЭКГ и такими методами, как
непрямой массаж сердца, искусственное дыхание способом рот
в рот, уметь обращаться с электрическим дефибриллятором,
простейшими наркозными и дыхательными аппаратами, уметь
произвести некоторые простейшие лабораторные
исследования.
Сестринский уход за пациентами с инфарктом миокарда сосредоточен на
поддержании адекватного поступления кислорода, уменьшении боли и
беспокойства. Сестринское вмешательство должно предотвратить или
уменьшить осложнения.
38. Сестринские вмешательства
• Сестра контролирует эффективность лекарственнойтерапии и своевременно сообщает врачу, если
применяемая дозировка не дает положительного
результата.
• При оценке реакции пациента на проводимое лечение
сестра контролирует показатели жизненноважных
функций организма, гемодинамические показатели,
проводит оценку боли по шкале от 1 до 10, объяснив
пациенту важность информирования сестры о начале
каждого болевого приступа.
39. Сестринские вмешательства
• контроль за приемом пищи.• контроль за количеством принимаемой
свободной жидкости (600 – 1000мл) в
сутки
40. Сестринские вмешательства
• Физиологические отправления в первые трое суток насудно или по назначению врача с 1-2 суток пациенту
разрешается пользоваться с помощью медсестры
прикроватным стульчаком для дефекации.
• Не рекомендуется применение послабляющих
средств, очистительной клизмы в первые дни болезни.
• Медсестра объясняет пациент вред «натуживания»
при физиологических отправлениях.
• Сестра осуществляет контроль за стулом,
мочеиспусканием.
41.
Спасибо за внимание!• Сестринский уход в терапии: МДК 02. 01
Сестринский уход при различных
заболеваниях и состояниях: учебное
пособие 5-е издание 2017г., Э.В. Смолева
•Стр. 209 – 217






































 Медицина
Медицина