Похожие презентации:
Последствия черепно-мозговой травмы
1. Последствия черепно-мозговой травмы
2. Определение
Последствия ЧМТ-эволюционнопредопределенный и
генетически закрепленный
комплекс процессов в ответ на
повреждение головного мозга и
его покровов
3. Классификация последствий ЧМТ:
• Тканевые (мозговые и черепные)-атрофия мозга, оболочечно-мозговые
рубцы, дефекты костей свода черепа и
мягких покровов головы;
• Ликвородинамические –
гидроцефалия, арахноидальные кисты;
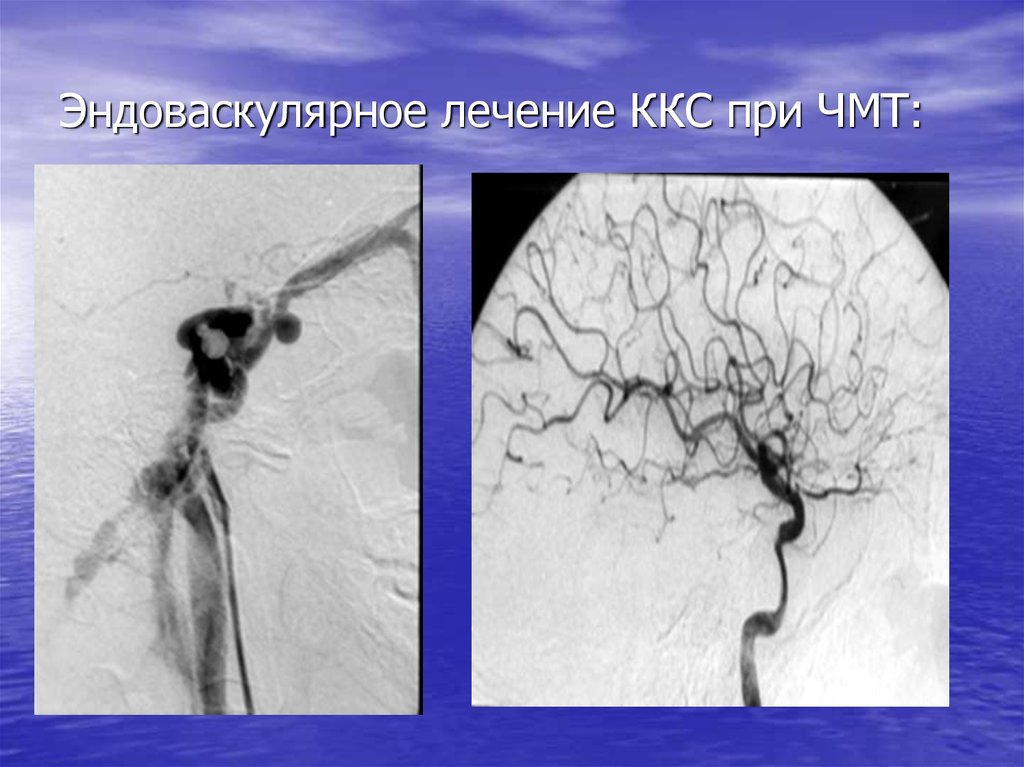
• Сосудистые –посттравматическая
ишемия, ККС
4. Хроническая посттравматическая гидроцефалия
Хроническая посттравматическая гидроцефалияотносится к группе ликвородинамических
последствий черепно-мозговой травмы и
характеризуется активным прогрессирующим
избыточным накоплением цереброспинальной
жидкости в ликворных пространствах,
обусловленным нарушениями ее резорбции.
5. Распространенность:
• Хроническая посттравматическаягидроцефалия формируется у 11% больных,
перенесших ЧМТ, сопровождающуюся
субарахноидальным кровоизлиянием;
Формирование хронической водянки
значительно ухудшает отдаленный исход
черепно-мозговой травмы, приводит к грубой
инвалидизации и социальной дезадаптации
больных трудоспособного возраста;
6. Патогенез хронической посттравматической гидроцефалии:
1. Нарушение резорбции ликвора (фиброз2.
3.
арахноидальной оболочки после
травматического САК, менингита и. т. д.);
Избыточное скопление ЦСЖ, растяжение
стенок желудочков, компрессия
перивентрикулярной области, повышение
давления ЦСЖ;
Интерстициальный отек и ишемия вещества
перивентрикулярной области;
7. Патогенез хронической посттравматической гидроцефалии:
4. Открытие коллатералей и повреждениеперивентрикулярных сосудов;
5. Глиоз поврежденной нервной ткани;
6. Изменение вязко-упругих свойств
мозга, нормализация давления ЦСЖ;
7. Поддержание гидроцефалии с
хроническим течением.
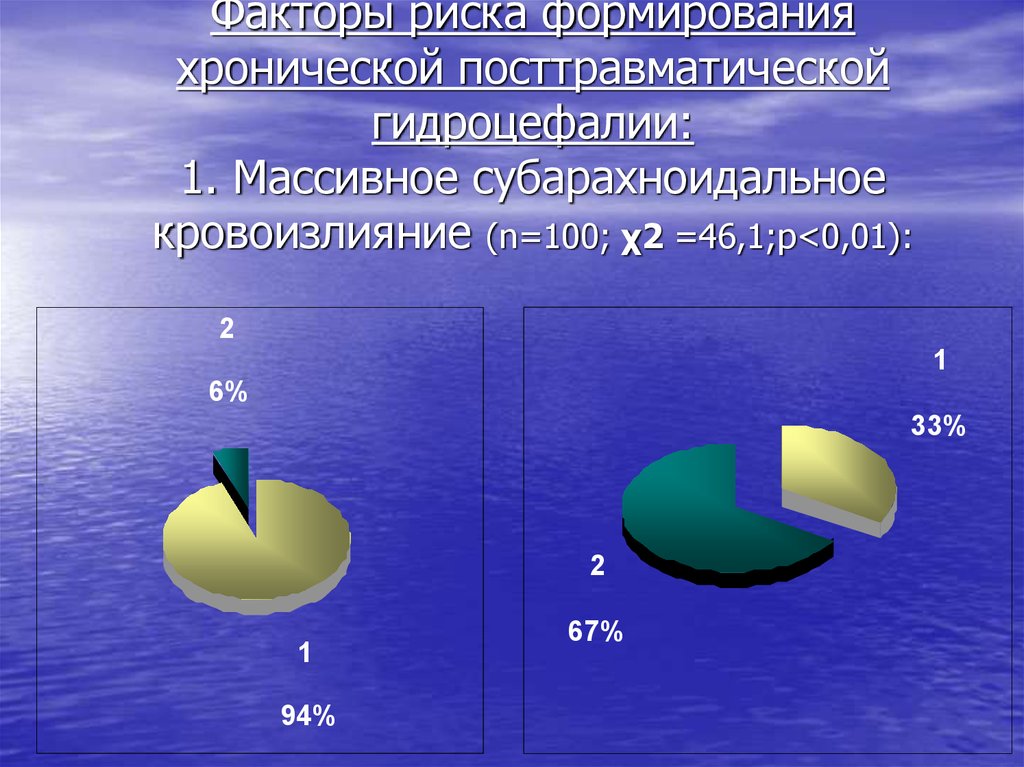
8. Факторы риска формирования хронической посттравматической гидроцефалии: 1. Массивное субарахноидальное кровоизлияние (n=100; χ2
=46,1;p<0,01):2
1
6%
33%
2
1
94%
67%
9. Гемотампонада цистерн основания мозга:
10. Факторы риска формирования хронической посттравматической гидроцефалии: 2. Внутрижелудочковые кровоизлияния (n=100; χ2
=8,0;p<0,01):2
2
1
1
11. Факторы риска формирования хронической посттравматической гидроцефалии: 3. Тяжесть состояния по шкале комы Глазго 14 баллов и
ниже(n=100; χ2 =16,1;p<0,01):
1
16%
1
44%
2
56%
2
84%
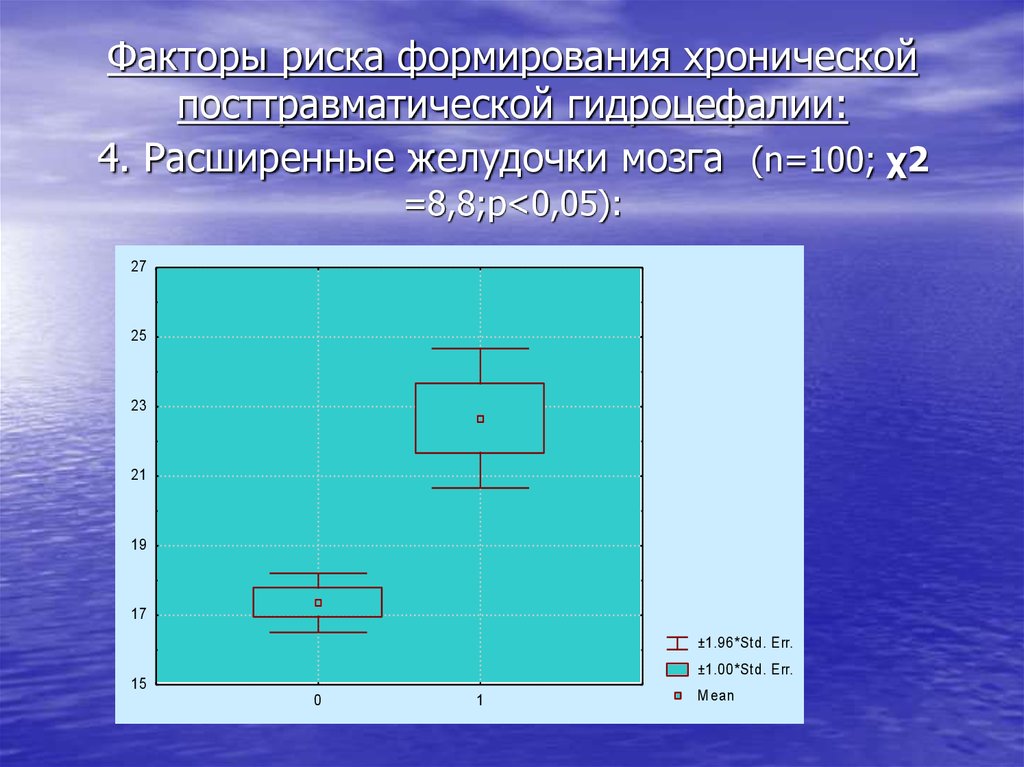
12. Факторы риска формирования хронической посттравматической гидроцефалии: 4. Расширенные желудочки мозга (n=100; χ2 =8,8;p<0,05):
Факторы риска формирования хроническойпосттравматической гидроцефалии:
4. Расширенные желудочки мозга (n=100; χ2
=8,8;p<0,05):
27
25
23
21
19
17
±1.96*Std. Err.
±1.00*Std. Err.
15
0
1
M ean
13. Факторы риска формирования хронической посттравматической гидроцефалии: 5. Больные в возрасте старше 50 лет (n=100; χ2
=8,0;p<0,05):58
56
54
52
50
48
46
±1.96*Std. Err.
±1.00*Std. Err.
44
1
2
M ean
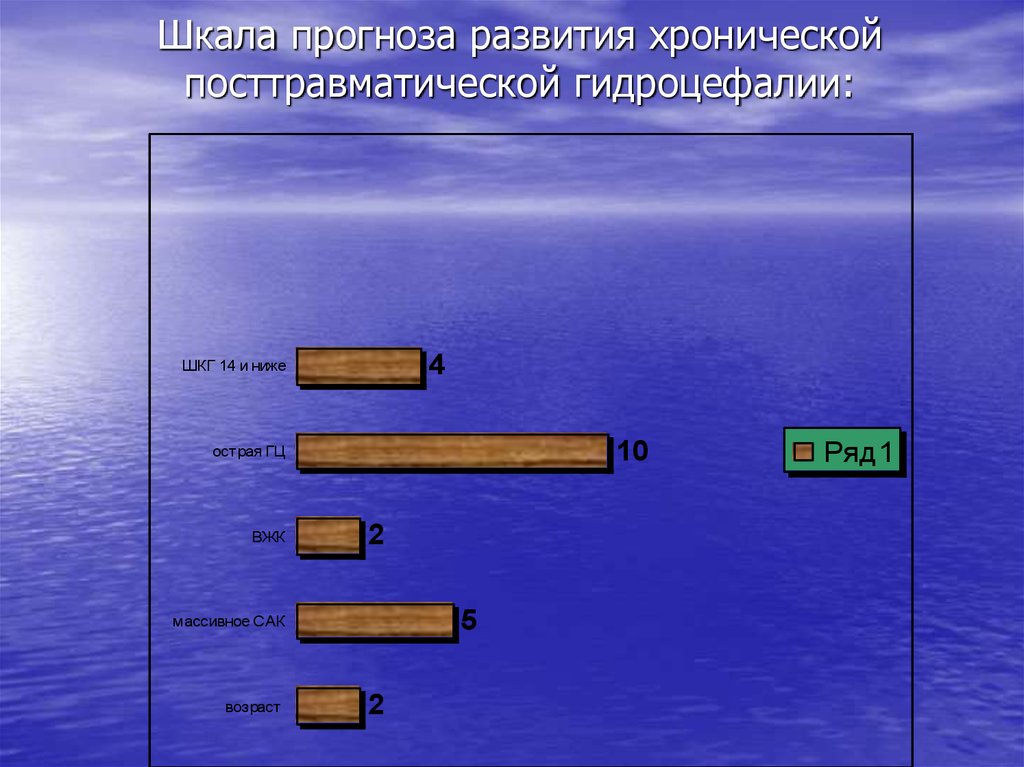
14. Шкала прогноза развития хронической посттравматической гидроцефалии:
4ШКГ 14 и ниже
10
острая ГЦ
ВЖК
2
5
массивное САК
возраст
2
Ряд1
15. Клиническая картина хронической водянки (триада Хакима- Адамса):
• Деменция:1. Снижение уровня бодрствования,
быстрая истощаемость больных;
2. Дезориентированность во времени;
3. Развитие грубых мнестикоинтеллектуальных расстройств,
снижение критики;
4. Апатико-абулический синдром.
16. Клиническая картина хронической водянки (триада Хакима- Адамса):
• Нарушения походки:1. Неуверенность при ходьбе, ходьба на
«широкой базе»- апраксия ходьбы;
2. Развитие нижнего спастического
парапареза с патологическими
стопными знаками;
3. Формирование тетрапареза.
17. Клиническая картина хронической водянки (триада Хакима- Адамса):
• Недержание мочи- наиболее позднийсимптом хронической гидроцефалии:
1. Императивные позывы на
мочеиспускание;
2. Эпизоды недержания мочи в ночное
время;
3. Постоянное недержание мочи,
неопрятность за счет поражения
лобных долей.
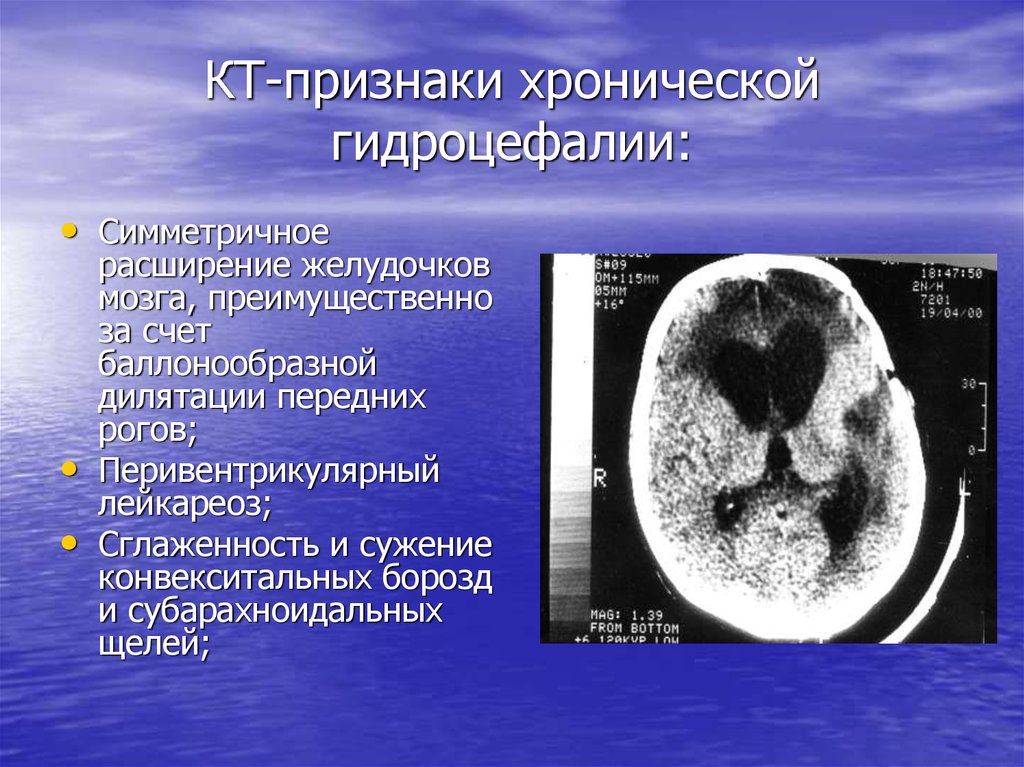
18. КТ-признаки хронической гидроцефалии:
• Симметричноерасширение желудочков
мозга, преимущественно
за счет
баллонообразной
дилятации передних
рогов;
Перивентрикулярный
лейкареоз;
Сглаженность и сужение
конвекситальных борозд
и субарахноидальных
щелей;
19. Дополнительные методы диагностики хронической посттравматической гидроцефалии:
• МРТ- истончение валика мозолистоготела, отсутствие атрофии гипокампа и
вещества лобных долей;
• ПЭТ- нарушение метаболизма глюкозы
в перивентрикулярной зоне;
• Фазоконтрастная МРТ- «неэффективный
ток ЦСЖ» по водопроводу мозга;
• Оценка результатов tap-теста.
20. Другие патогномоничные признаки хронической гидроцефалии :
• Отсутствие изменений на глазном дне;• Отсутствие признаков повышения ВЧД
на краниограммах;
• Нормальное давление ЦСЖ при
поясничной пункции.
21. Типичный вариант течения хронической гидроцефалии :
• Развивается у 60% больных;• Клиническая картина
представлена триадой ХакимаАдамса;
• Нейровизуализационная картина
характеризуется изолированным
расширением желудочков без
признаков окклюзии и
обязательным наличием очагов
перивентрикулярного
лейкареоза;
• Tap-test положительный;
• Выздоровление, либо улучшение
от ЛШО
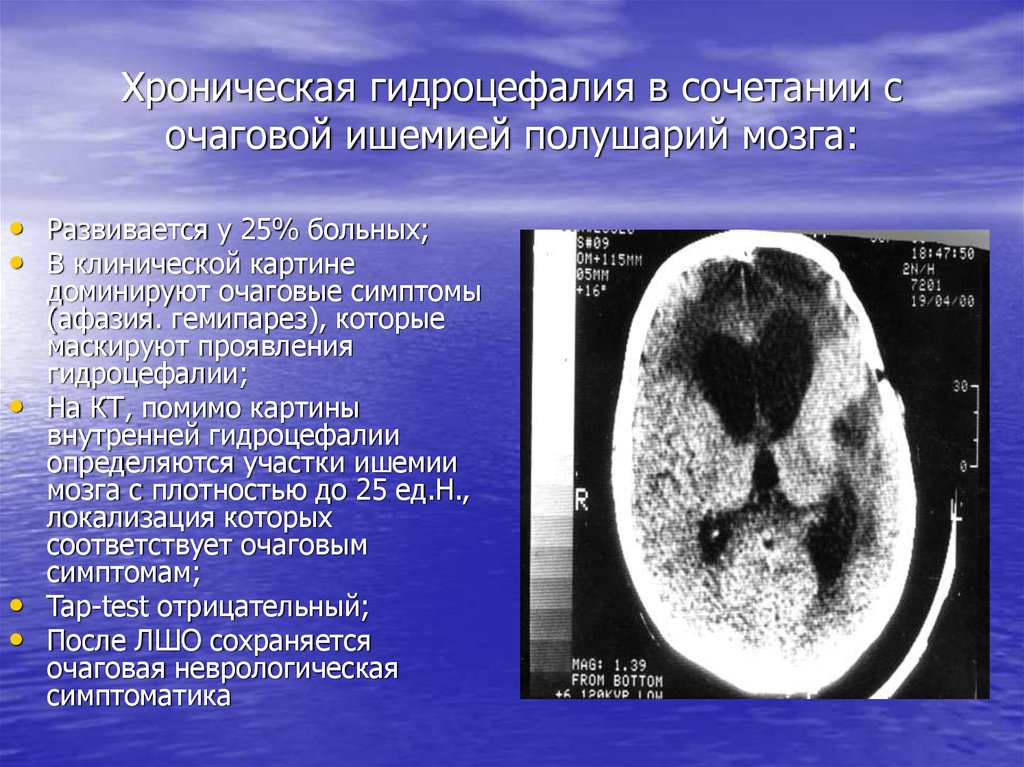
22. Хроническая гидроцефалия в сочетании с очаговой ишемией полушарий мозга:
• Развивается у 25% больных;• В клинической картине
доминируют очаговые симптомы
(афазия. гемипарез), которые
маскируют проявления
гидроцефалии;
• На КТ, помимо картины
внутренней гидроцефалии
определяются участки ишемии
мозга с плотностью до 25 ед.Н.,
локализация которых
соответствует очаговым
симптомам;
• Tap-test отрицательный;
• После ЛШО сохраняется
очаговая неврологическая
симптоматика
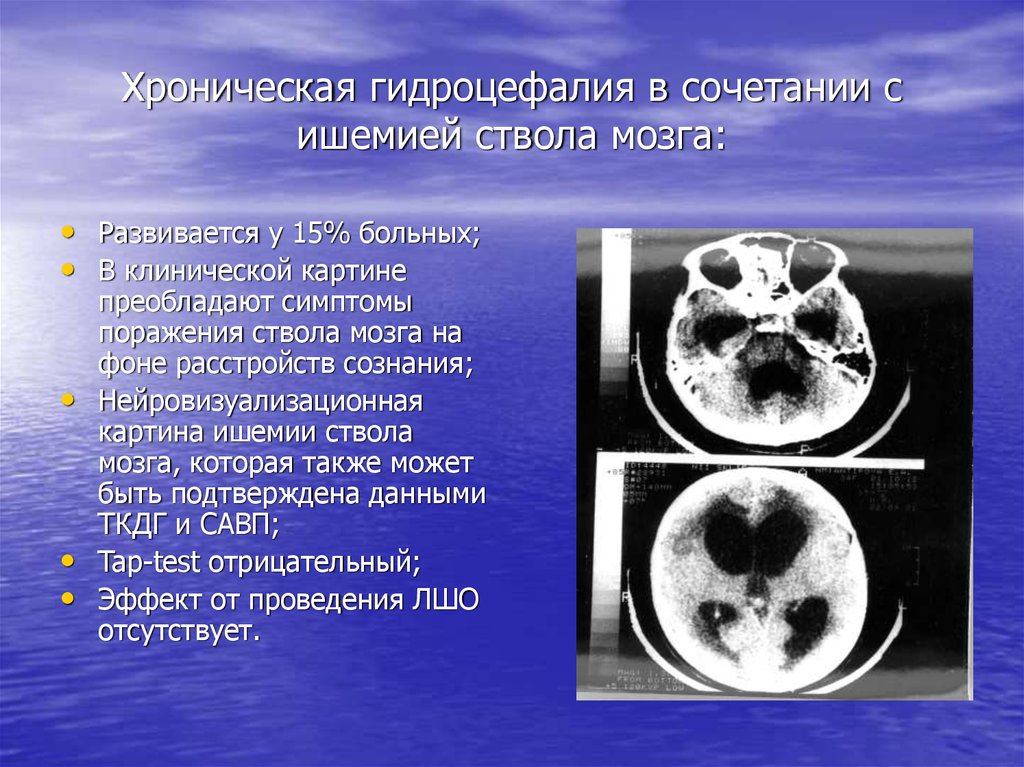
23. Хроническая гидроцефалия в сочетании с ишемией ствола мозга:
• Развивается у 15% больных;• В клинической картине
преобладают симптомы
поражения ствола мозга на
фоне расстройств сознания;
• Нейровизуализационная
картина ишемии ствола
мозга, которая также может
быть подтверждена данными
ТКДГ и САВП;
• Tap-test отрицательный;
• Эффект от проведения ЛШО
отсутствует.
24. Классификация шунтирующих систем для лечения гидроцефалии фирмы Medtronic: 1. По давлению открытия клапана:
• очень низкого давления (от 10 до 30 мм вод.ст.);
низкого давления (от 30 до 45 мм вод. ст.);
среднего давления (от 85 до 105 мм вод. ст.);
высокого давления (от 145 до 170 мм
вод.ст.);
очень высокого давления (от 175 до 200 мм
вод. ст);
системы с регулируемым давлением клапана.
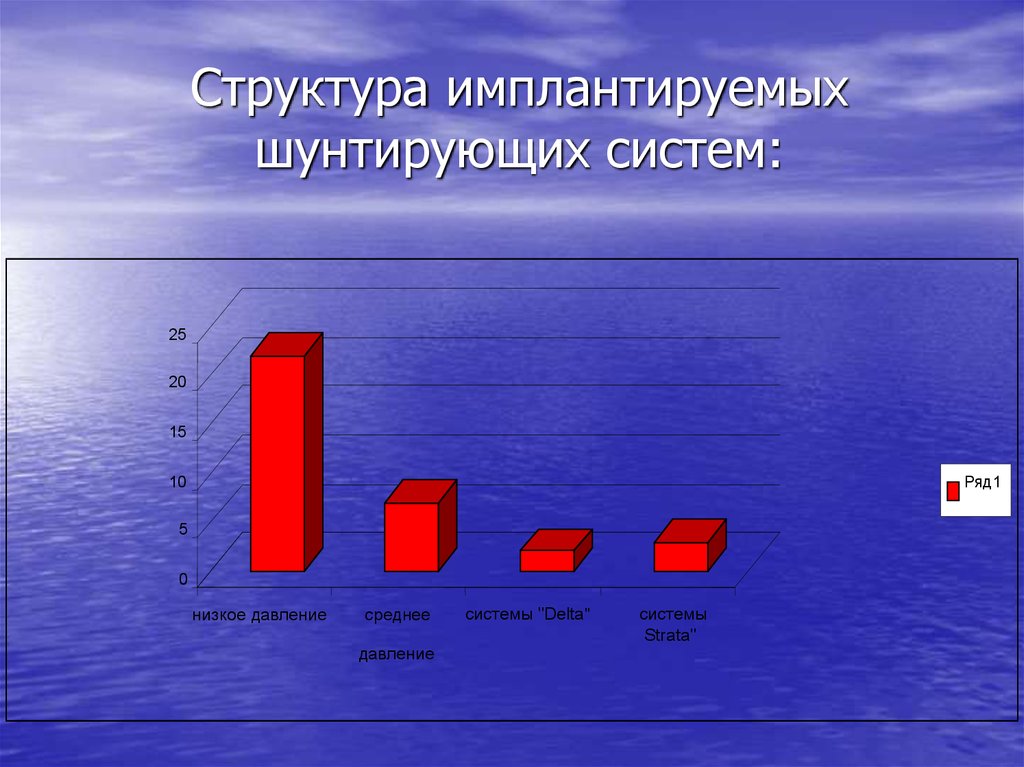
25. Структура имплантируемых шунтирующих систем:
2520
15
Ряд1
10
5
0
низкое давление
среднее
давление
системы "Delta"
системы
Strata"
26. Классификация шунтирующих систем для лечения гидроцефалии: 2. По типу клапана:
• Клапан для установки во фрезевоеотверстие (Бурр- Холл);
• Клапан для укладывания на кость
(Контр-Флекс);
• Клапан со встроенным антисифонным
устройством (Delta, Экви-флоу).
27. Этапы имплантации шунтирующих систем:
• Наложение фрезевого отверстия в точкеКохера;
Пункция желудочка вентрикулярным
катетером на мандрене;
Соединение элементов шунтирующих
систем и проведение перитонеального
катетера к брюшной полости;
Эндовидеолапароскопическое
погружение перитонеального катетера и
контроль функционирования системы;
Закрытие ран.
28. Недостатки шунтирующих систем с силиконовым клапаном (Medtronic, Radionics, Codman, Medsil):
• Резко возрастающее гидростатическоедавление ЦСЖ при перемене положения тела
из горизонтального в вертикальное –
избыточный сброс ЦСЖ- гипердренажное
состояние;
Необходимость строго расположения помпы
клапана на уровне отверстия Монро;
Потеря эластических свойств силикона с
течением времени- неадекватная работа
шунта.
29. Классификация шунтирующих систем MIETHKE:
• Система «Monostep» с постоянным давлениемоткрытия клапана, независимо от положения
тела;
Система «Dualswitch» с изменяющимся
давлением открытия клапана в 2 точках:
горизонтальное и вертикальное положение;
Система «GAV» с постепенно изменяющимся
под действием гравитации давления
открытия клапана;
30. Классификация шунтирующих систем MIETHKE:
• Система «paediGAV» для использованияв педиатрической практике;
• Система «proGAV» с неинвазивно
регулируемым давлением клапана и
гравитационным элеменнтом.
31. Клапан Dualswitch
32. Клапан Dualswitch
33. Клапан GAV
34. Система proGAV
35. Преимущества шунтирующих систем MIETHKE:
• Возможность контроля сброса ЦСЖ благодарягравитационному элементу;
Возможность имплантации шунтов больным с
повышенным содержанием белка в ЦСЖ и
при наличии форменных элементов крови в
ЦСЖ за счет большего внутреннего диаметра
клапана и устойчивых элементов клапана
(пружинный механизм);
36. Преимущества шунтирующих систем MIETHKE:
• Удобство имплантации;• Длительный срок работы шунта без
потери свойств регуляции сброса ЦСЖ;
• Отсутствие необходимости строгого
соблюдения имплантации клапана в
проекции отверстия Монро.
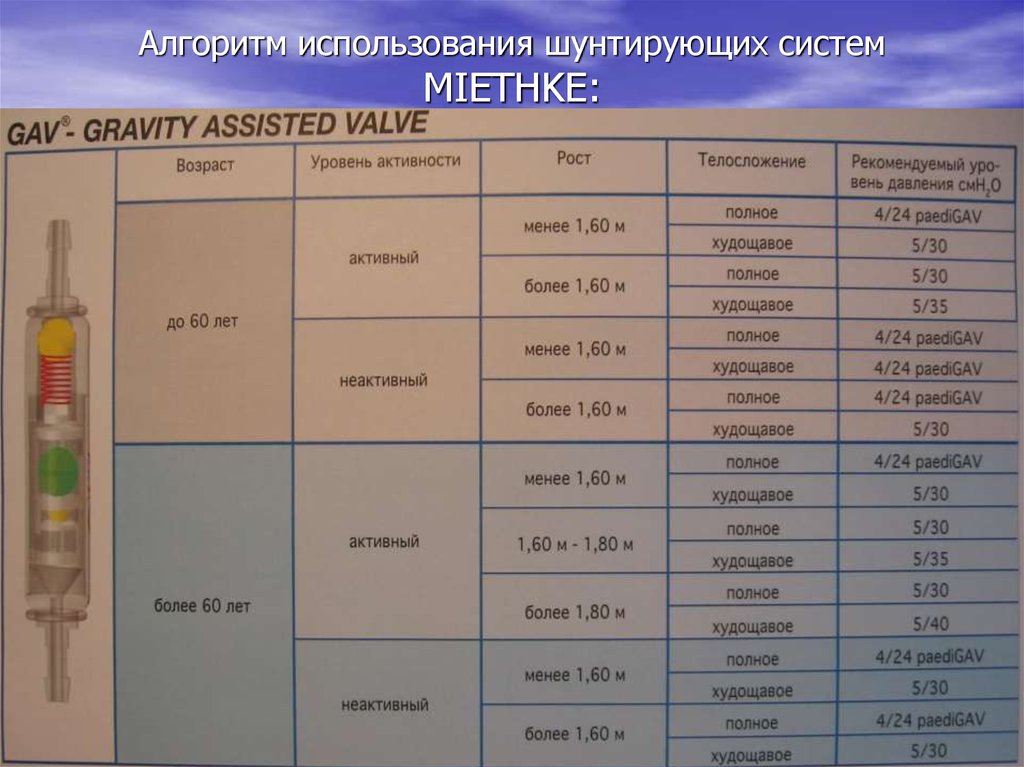
37. Алгоритм использования шунтирующих систем MIETHKE:
38. Динамика неврологического статуса и размеров желудочковой системы после ликворошунтирующих операций у больных с ТХГЦФ:
KNSH (GG)vki 2 (GG)
10,4
32
10,0
28
9,6
9,2
24
8,8
20
8,4
8,0
16
7,6
±1.96*Std. Err.
±1.96*Std. Err.
±1.00*Std. Err.
7,2
1
2
3
M ean
±1.00*Std. Err.
12
1
2
3
M ean
39. Динамика неврологического статуса и размеров желудочковой системы после ликворошунтирующих операций у больных с ХГЦФОИ:
KNSH (GP)vki 2 (GP)
10,5
34
9,5
30
8,5
26
7,5
22
6,5
18
5,5
14
4,5
10
±1.96*Std. Err.
±1.96*Std. Err.
±1.00*Std. Err.
3,5
1
2
3
M ean
±1.00*Std. Err.
6
1
2
3
M ean
40. Динамика неврологического статуса и размеров желудочковой системы после ликворошунтирующих операций у больных с ХГЦФИС:
KNSH (GS)vki 2 (GS)
10
34
30
8
26
6
22
18
4
14
2
10
±1.96*Std. Err.
±1.96*Std. Err.
±1.00*Std. Err.
0
1
2
3
M ean
±1.00*Std. Err.
6
1
2
3
M ean
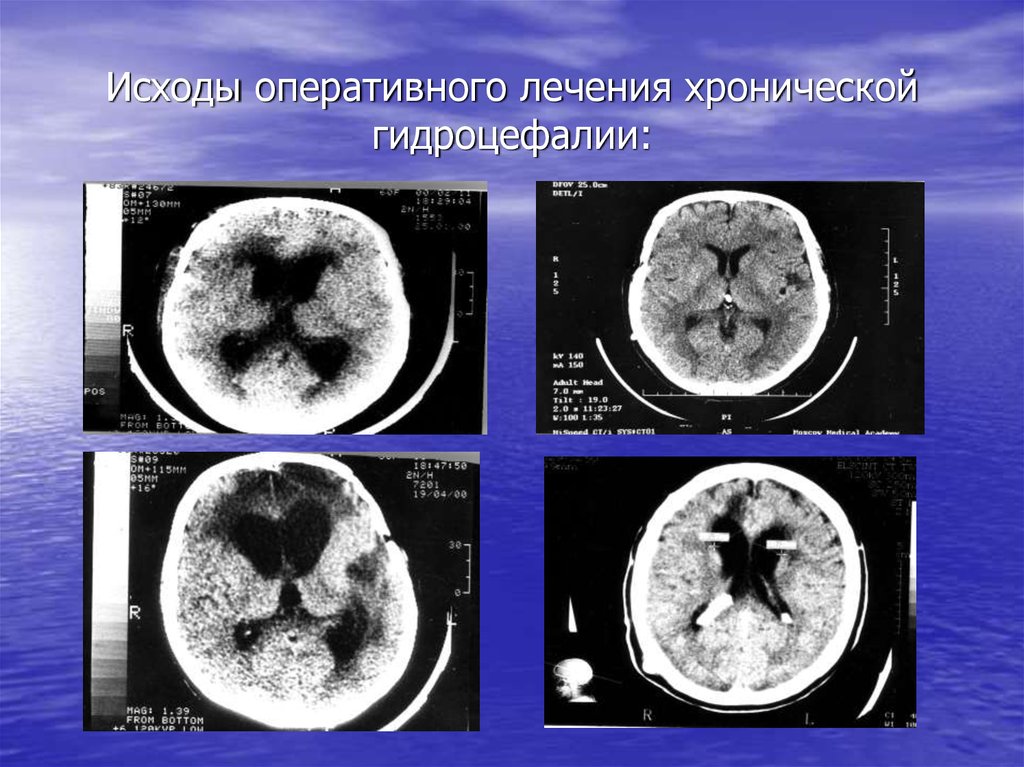
41. Исходы оперативного лечения хронической гидроцефалии:
42. Осложнения ликворошунтирующих операций:
• Инфекционные осложнения;• Обструкция элементов шунтирующей
системы;
• Дисконнекция элементов шунта;
• Гипер- или гиподренаж;
• Образование вакуумных гематом;
• Ликворные псевдокисты;
• Эпиприпадки.
43.
Дефекты костей свода черепа44. Классификация по локализации
Дефекты костей свода черепа – дополнительноуказываются вовлеченные в патологический процесс
костные структуры
Дефекты костей лицевого скелета – дополнительно
указываются вовлеченные в патологический процесс
костные структуры
Дефекты костей основания черепа
передней черепной ямки
средней черепной ямки
задней черепной ямки
Сочетанные дефекты костей черепа
45. По размерам
• Малые (до 10 см2)• Средние (11-30 см2)
• Большие (31-60 см2)
• Обширные (более 60 см)
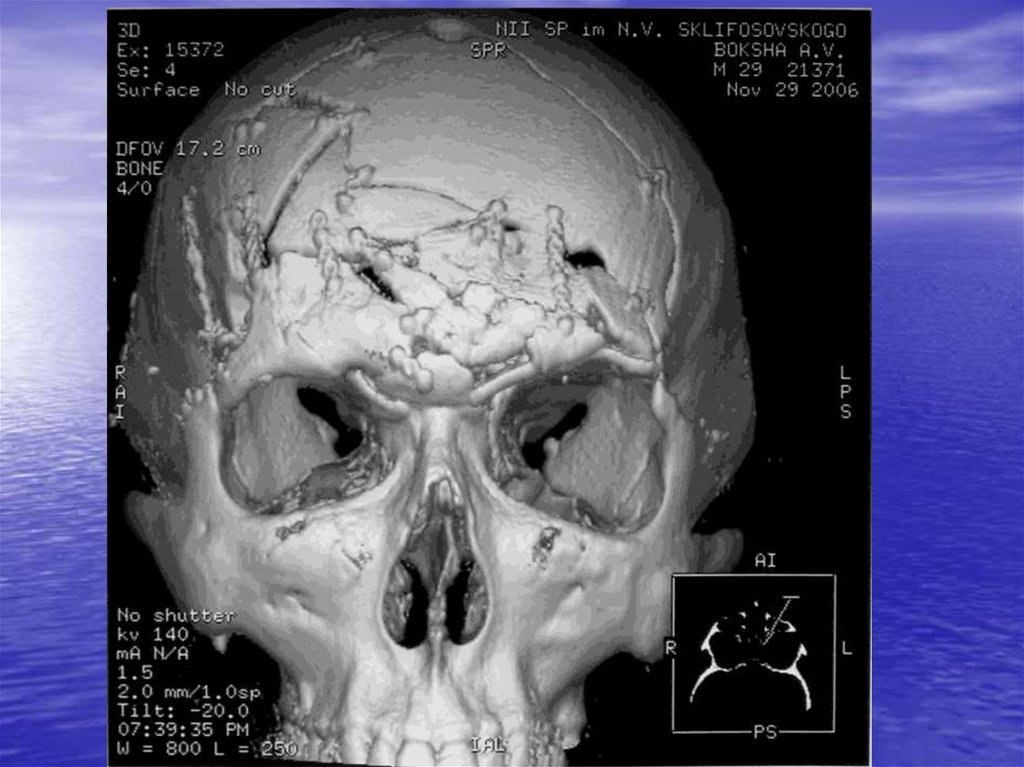
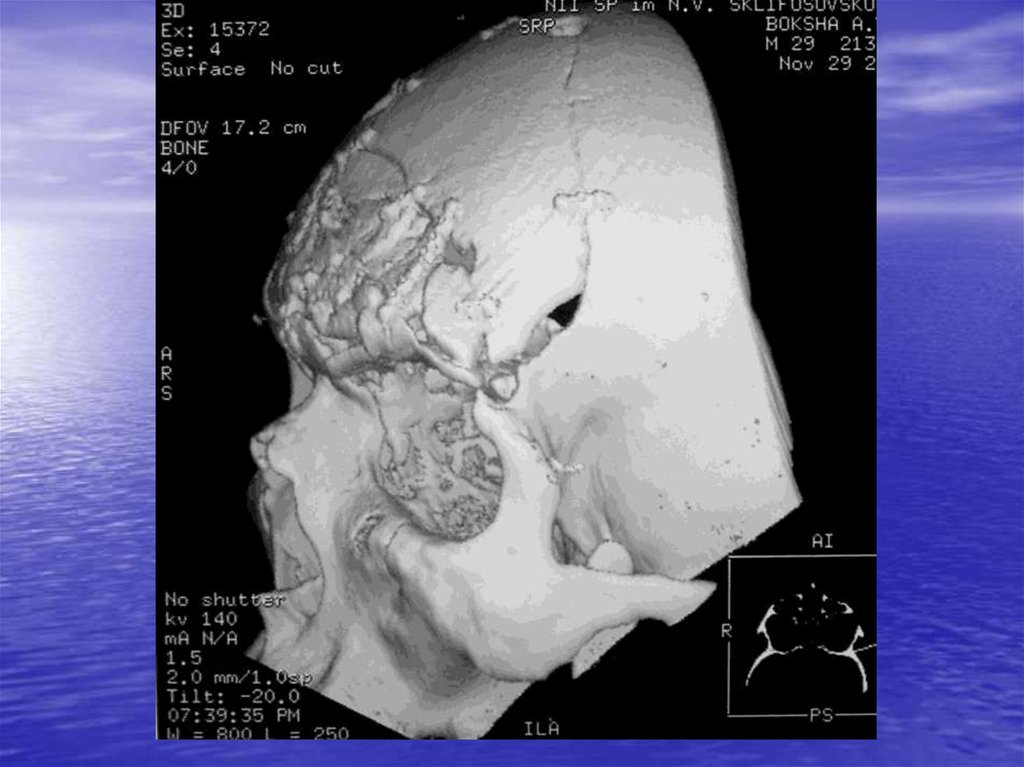
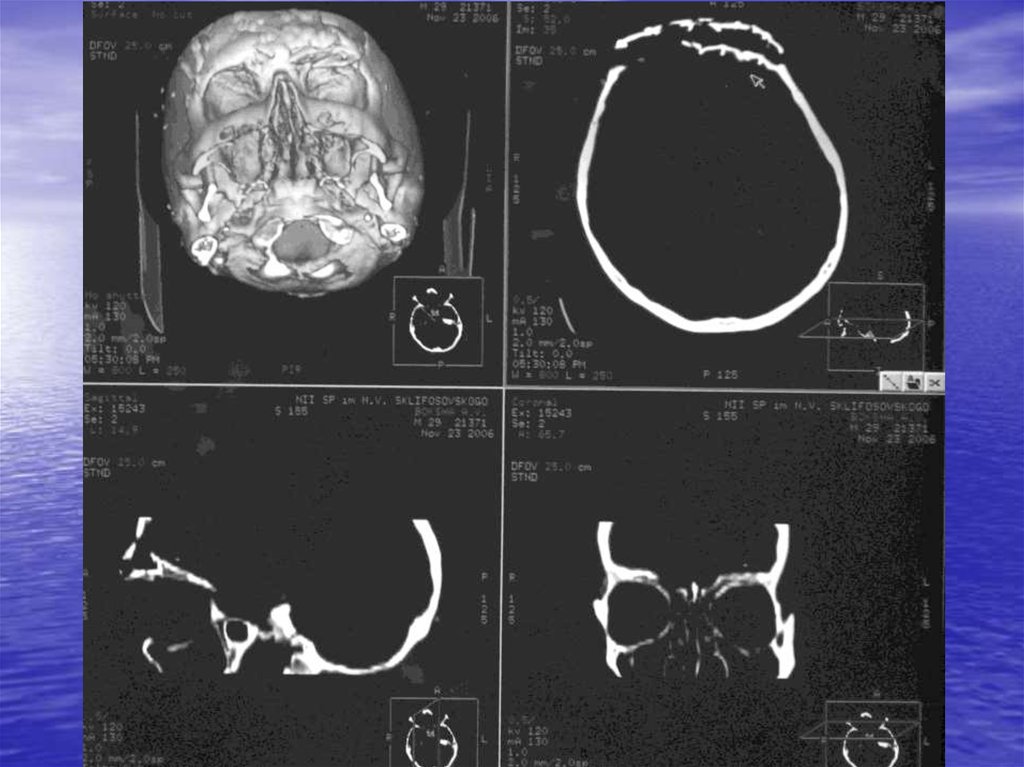
46. Методы исследования
• Краниография (до операции,после операции, через 6 и 12 мес.
после)
• КТ (аксиальная и фронтальная
плоскость)
• 3D-КТ
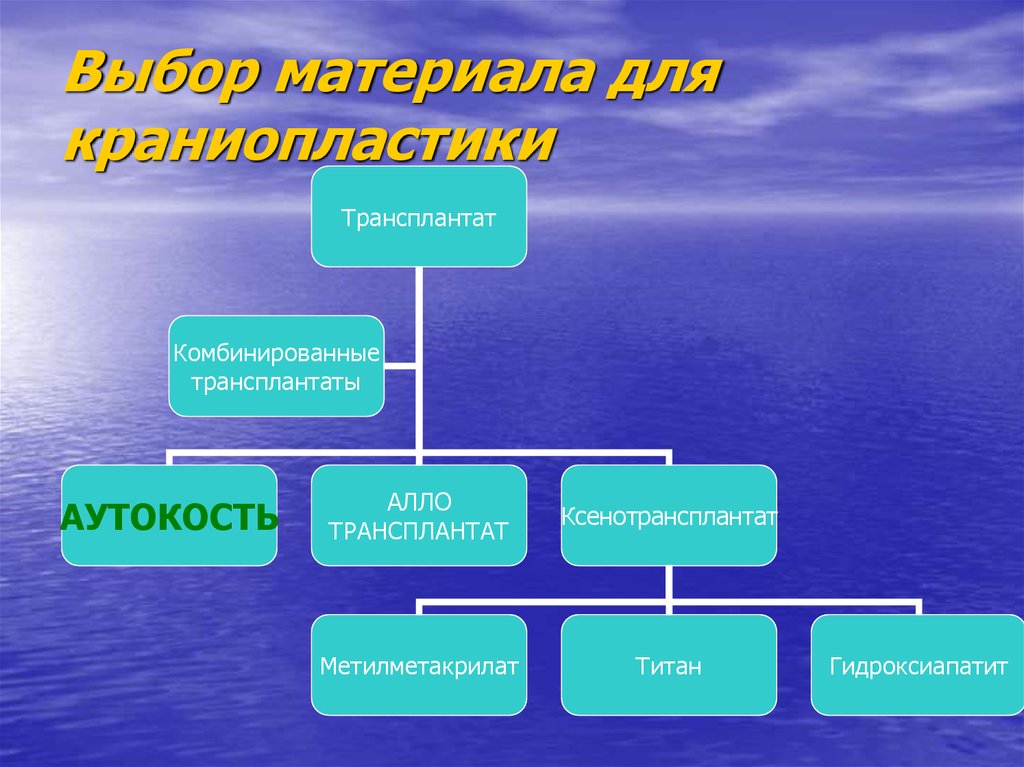
47. Выбор материала для краниопластики
ТрансплантатКомбинированные
трансплантаты
АУТОКОСТЬ
АЛЛО
ТРАНСПЛАНТАТ
Ксенотрансплантат
Метилметакрилат
Титан
Гидроксиапатит
48. Аутотрансплантаты
Максимально бережное сохранениеаутокости во время первичной
операции является важнейшим
принципом реконструктивной
нейрохирургии
49. Сохранение аутотрансплантата
• Поставить на место!!!• Зашить в подкожную жировую
клетчатку передней брюшной стенки,
либо передненаружной поверхности
бедра
• Р-ры формалина + холодильник
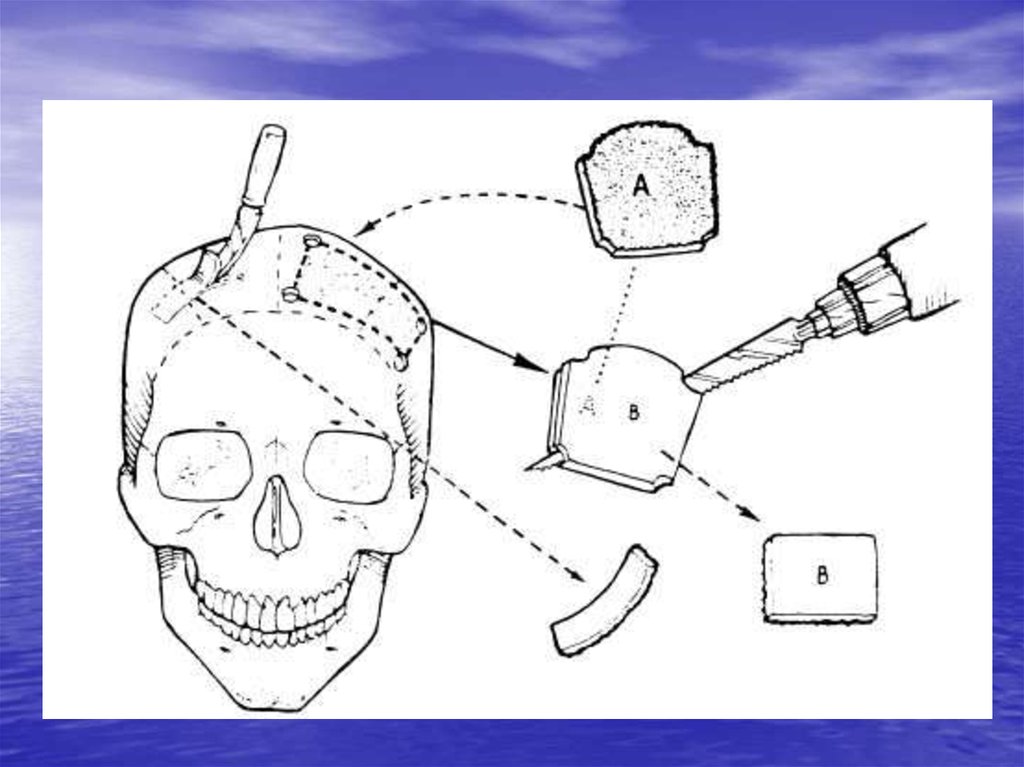
50. Если аутокость не может быть сохранена:
• методы расщепленных костныхфрагментов
– кости свода черепа
– подвздошная кость, ребро
51.
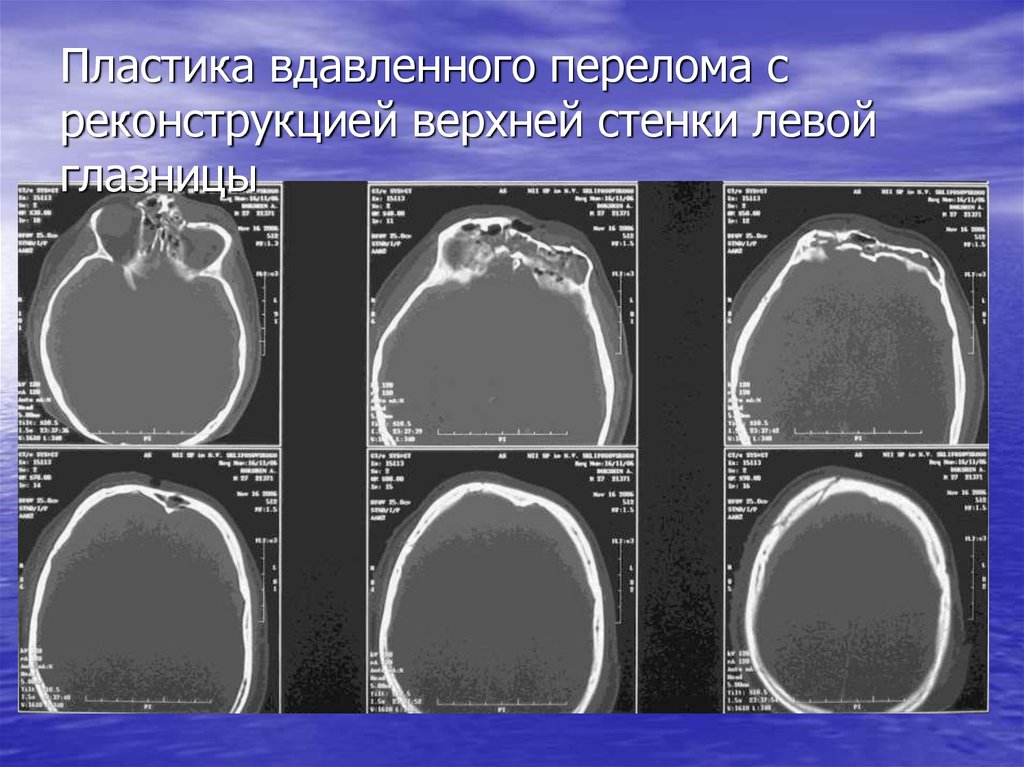
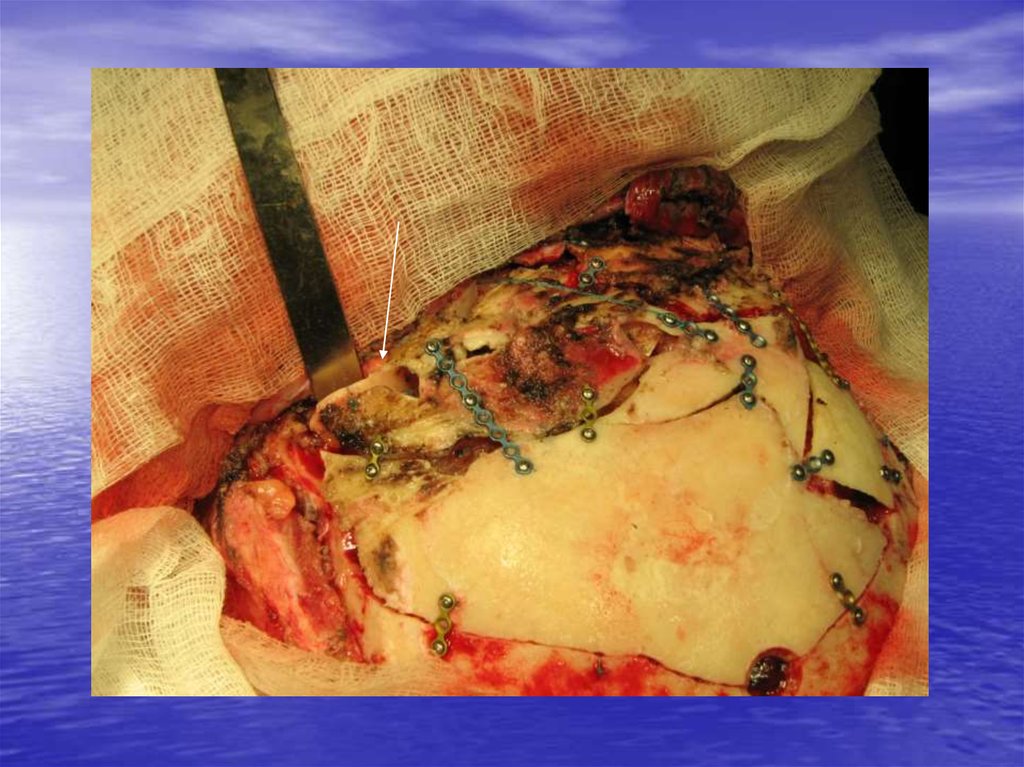
52. Пластика вдавленного перелома с реконструкцией верхней стенки левой глазницы
53.
54.
55.
56.
57.
58.
59. Метилметакрилаты (Kleinschmidt, 1940)
• 73% всех краниопластик• наибольший риск осложнений
• возможность и легкость моделирования
имплантов любой формы
• низкая стоимость
60. Гидроксиапатитный цемент
• практически полная биосовместимость• при небольших дефектах рассасывается
и замещается костной тканью в
течении 18 месяцев
• при больших дефектах периферия
импланта плотно срастается с костью
• риск развития инфекционных
осложнений самый низкий
• высокая стоимость
61. Гидроксиапатитный цемент
• при размерах дефекта до 30 см2 вчистом виде
• при больших размерах необходимо
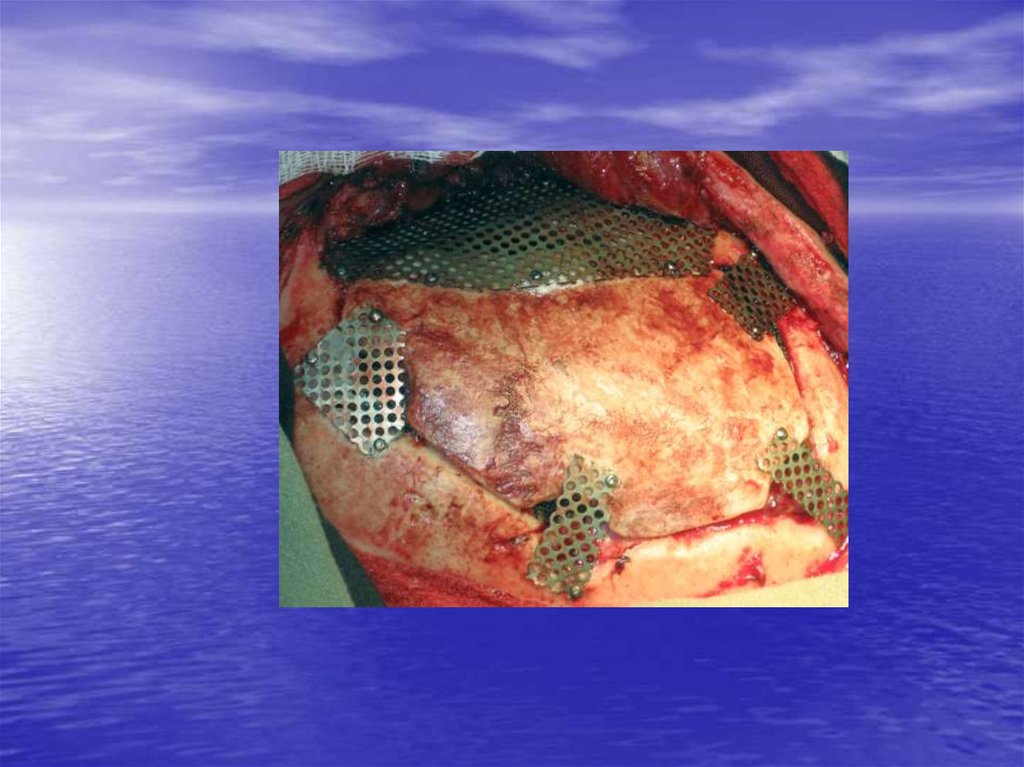
армирование титановой сеткой
62. Комбинированные трансплантаты
• Гидроксиапатит + титан• Аутокость + титан
• Метилметакрилаты + титан
• Аутокость + гидроксиапатит
63.
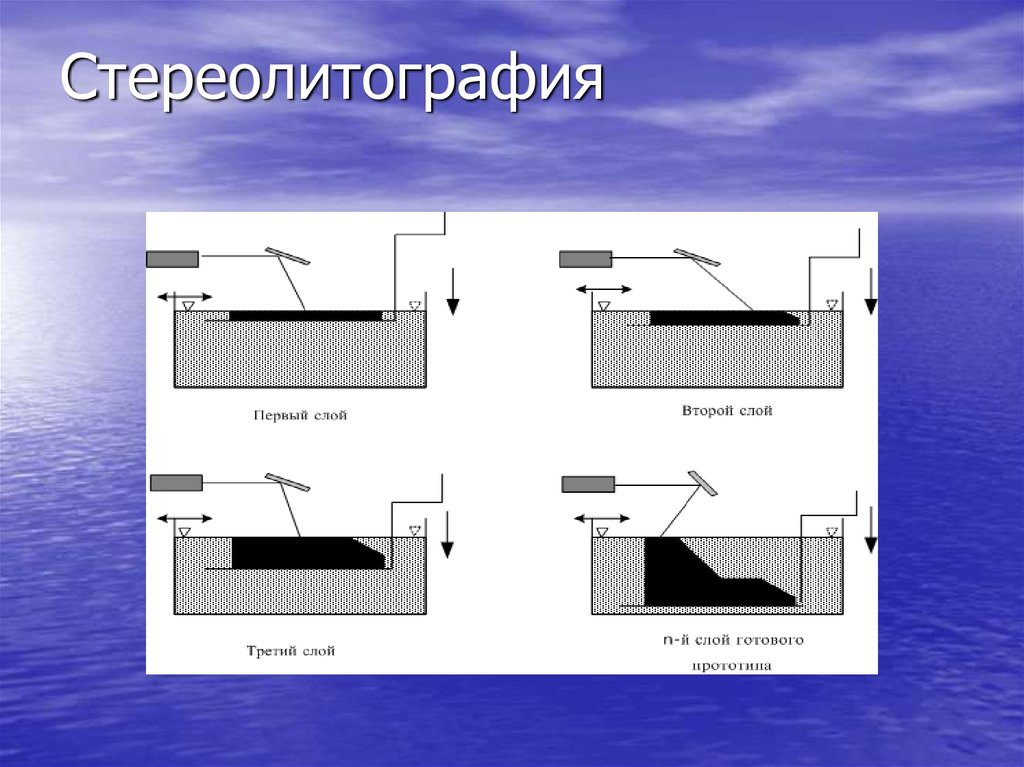
64. Стереолитография
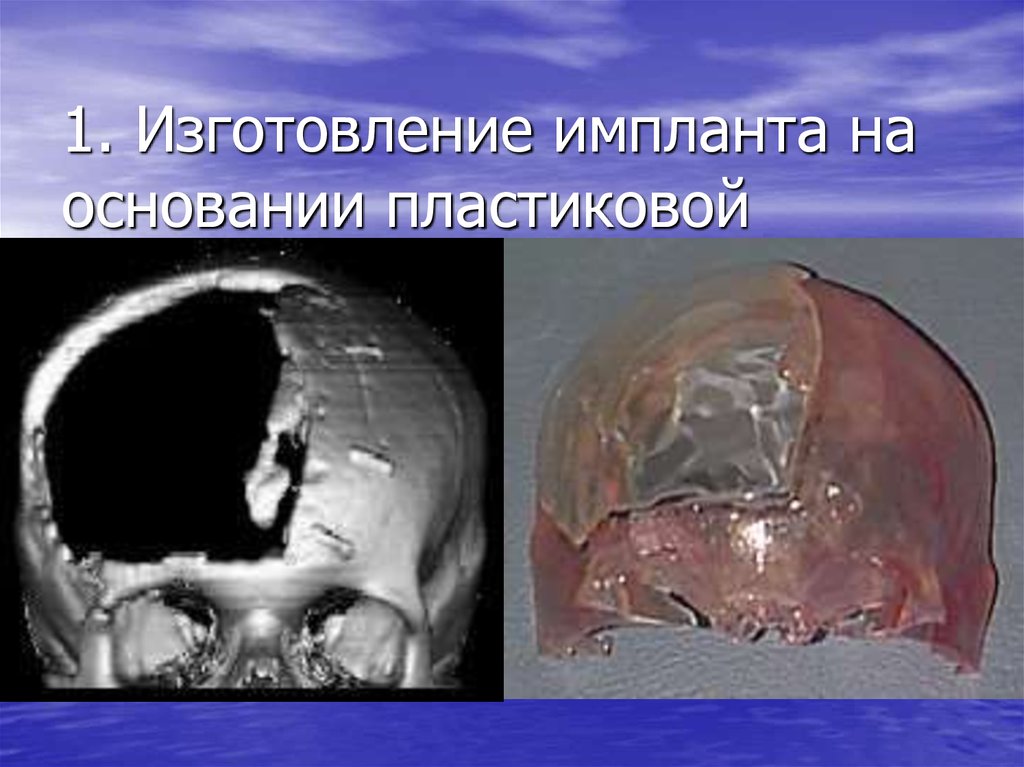
65. 1. Изготовление импланта на основании пластиковой модели черепа пациента.
66. 2. Изготовление пресс-форм
• достраивание недостающего фрагмента насрезах
67. 2. Изготовление пресс-форм
• вычитание из зеркальной копиинеповрежденной половины поврежденной
68. 2. Изготовление пресс-форм
• использование «виртуального донора»+
=
69.
ПЛАСТИКА ДЕФЕКТА ЧЕРЕПАС ИСПОЛЬЗОВАНИЕМ
НЕЙРОНАВИГАЦИИ
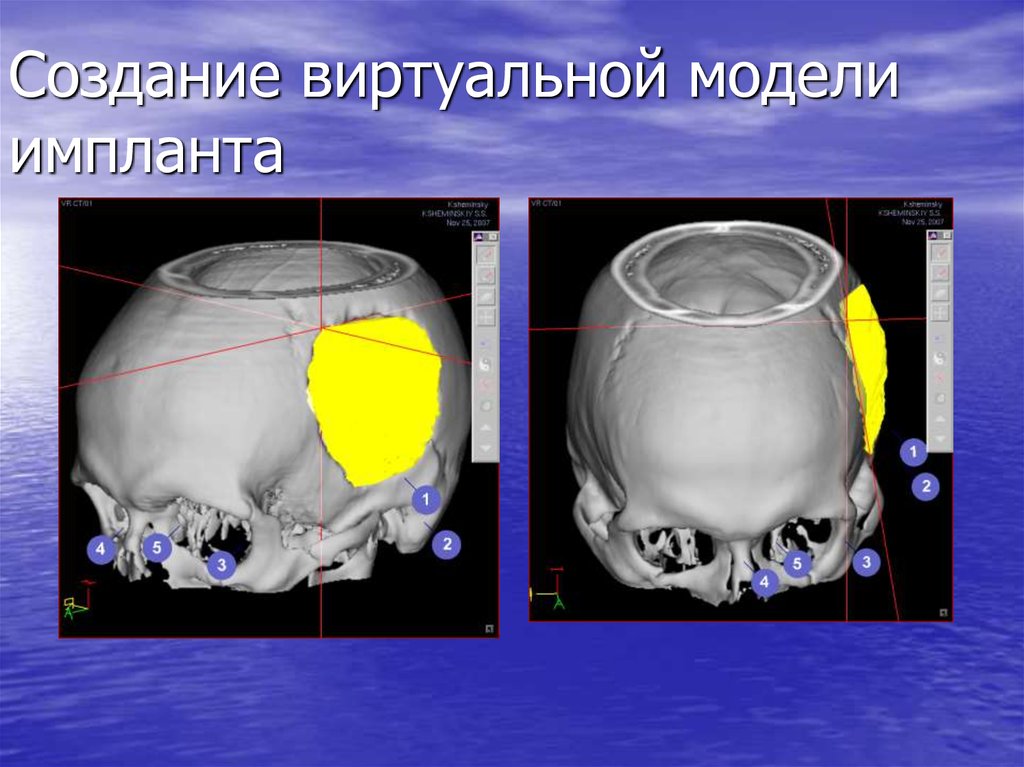
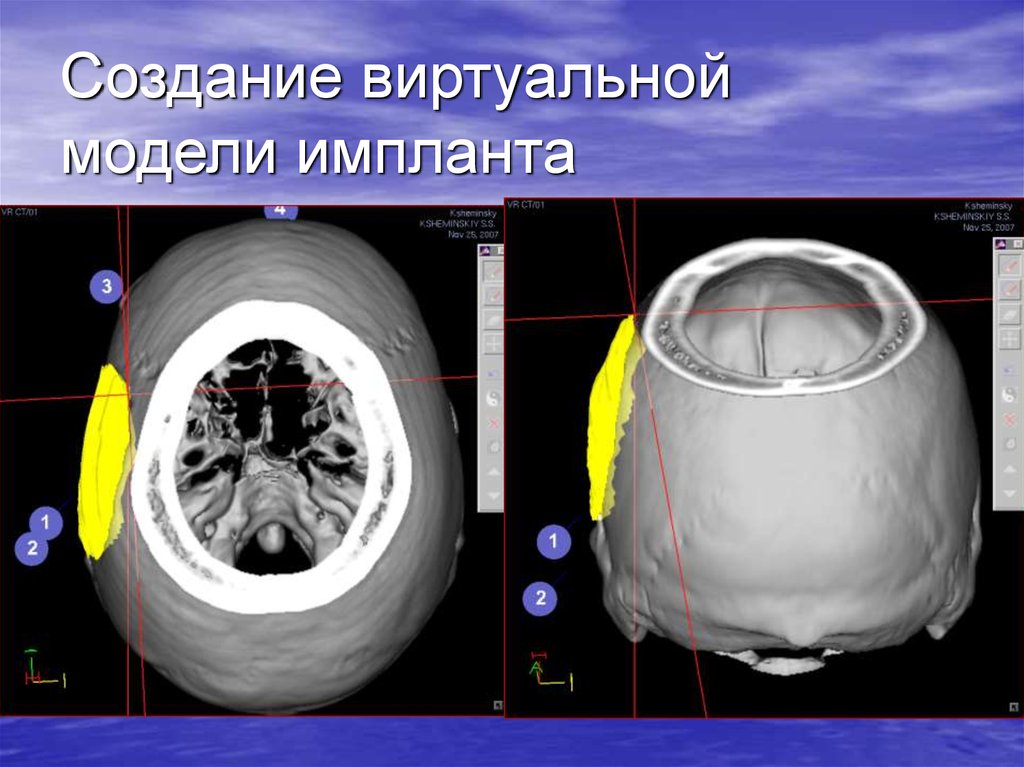
70. Создание виртуальной модели импланта
71. Создание виртуальной модели импланта
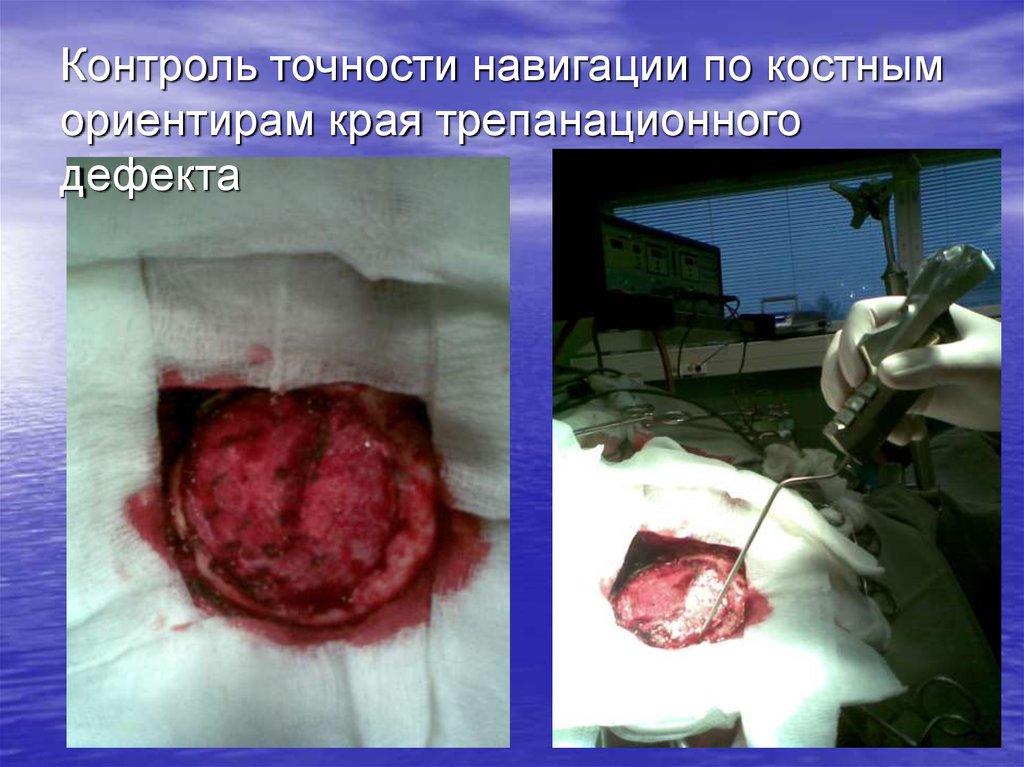
72. Контроль точности навигации по костным ориентирам края трепанационного дефекта
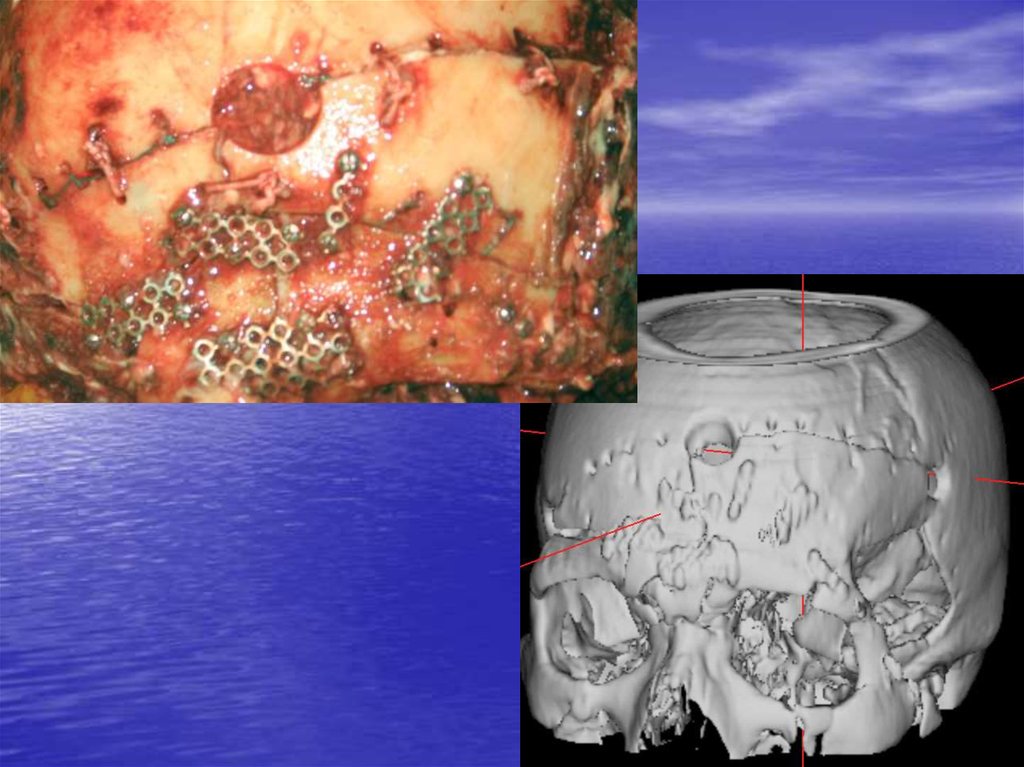
73. Моделирование «реального» импланта из костного цемента Palacos
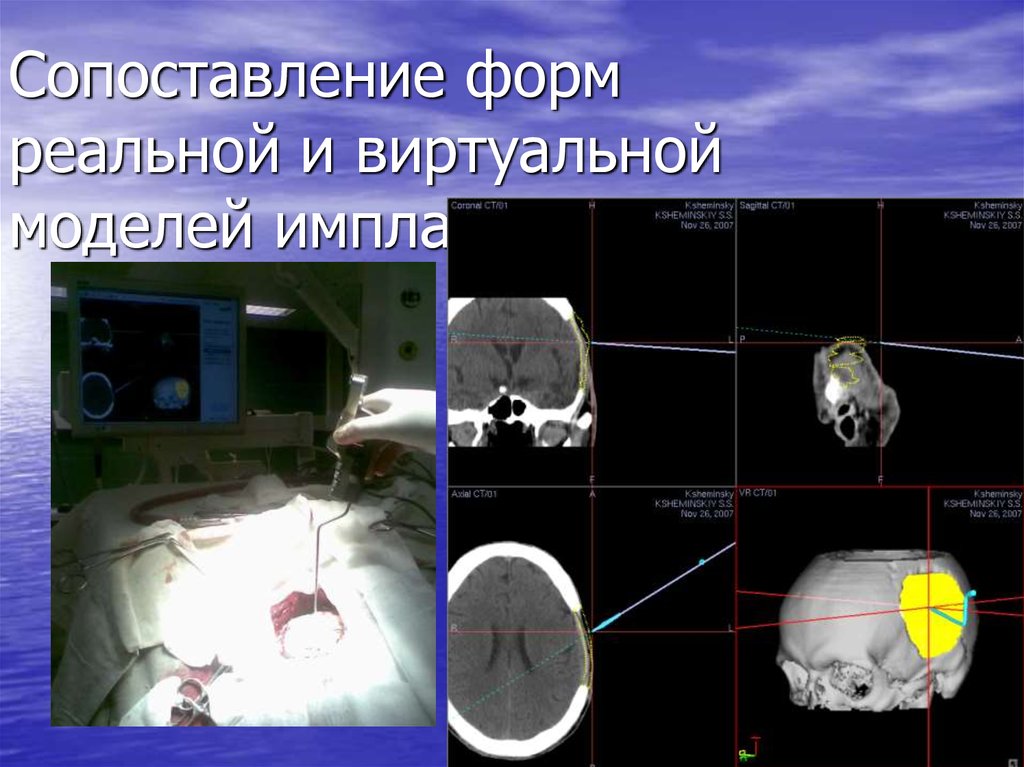
74. Сопоставление форм реальной и виртуальной моделей имплантов
75. Сроки проведения
• первичная краниопластика!!!– наиболее оптимально
– отсутствуют рубцовые изменения
– отсутствуют ликвородинамические и
посттравматические дистрофические
изменения
– уменьшаются сроки госпитализации, нет
необходимости в повторной
госпитализации
76.
77.
78. Сроки проведения
• первично-отсроченная (до 5-7 недельпосле травмы)
- краниопластика сохраненной
аутокостью
79.
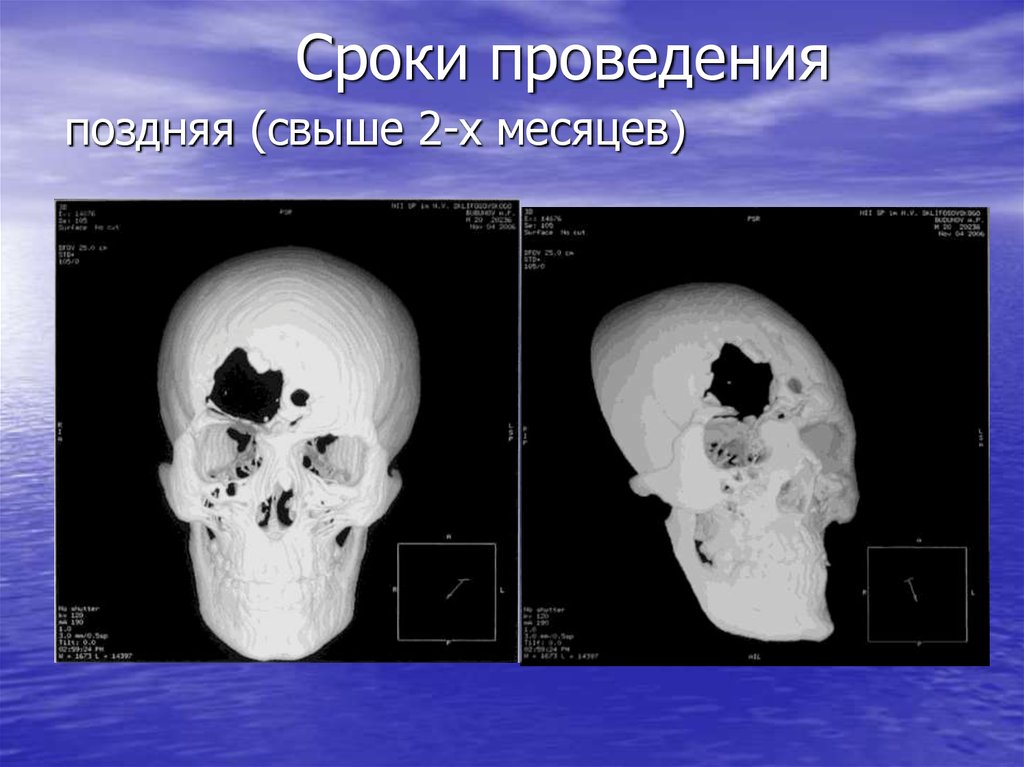
Сроки проведенияпоздняя (свыше 2-х месяцев)
80.
81.
82.
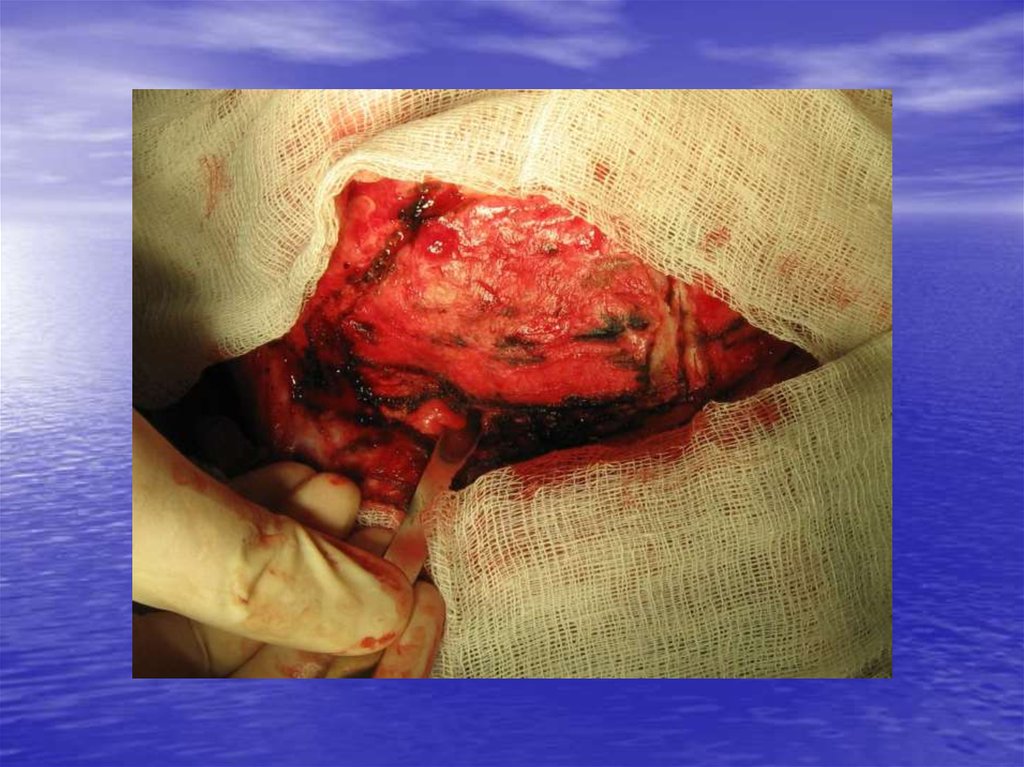
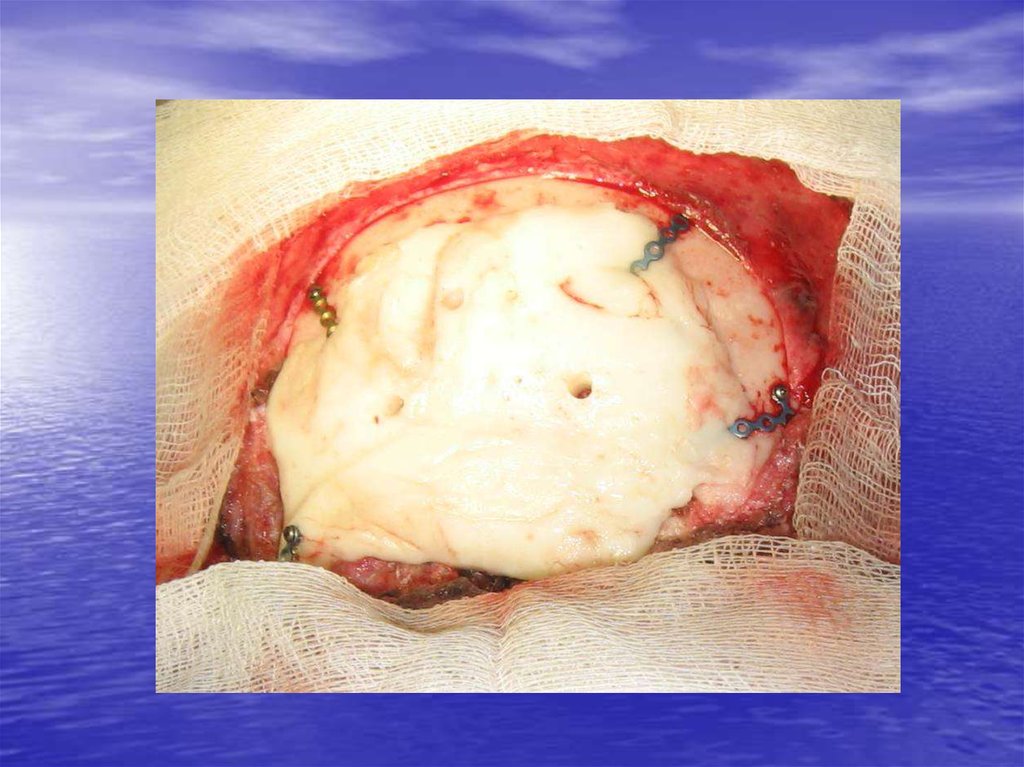
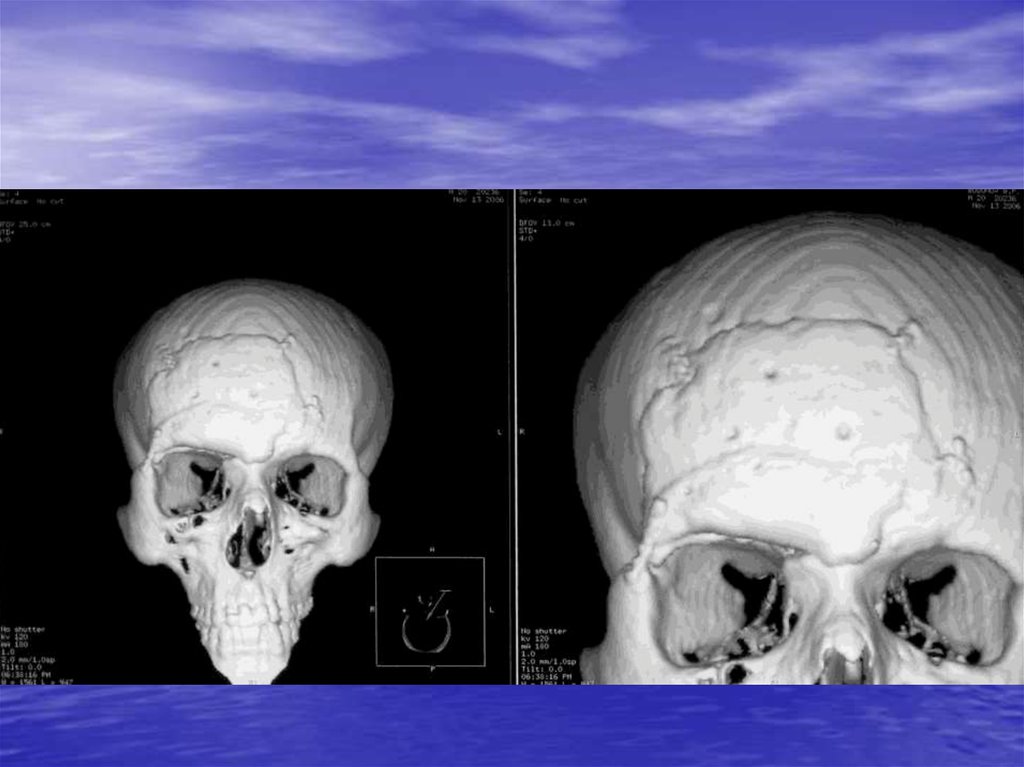
83. Основные принципы хирургического лечения дефектов костей черепа
• При необходимости пластика кожи(эспандеры)
Адекватный кожный разрез, позволяющий
увидеть все участки костного дефекта
При необходимости пластика ТМО
(искусственная твердая)
Герметичное ушивание ТМО
Полное восстановление целостности и
формы черепа
























































 Медицина
Медицина








